Лечение рано выявленного рака молочной железы
Добавил пользователь Alex Обновлено: 28.01.2026
Рак молочной железы - злокачественная опухоль, которая возникает в результате мутации клеток железистой ткани. В мире, заболеваемость женщин раком молочных желез стоит на 3 месте (по данным ВОЗ) после сердечно-сосудистых заболеваний и рака легких.
Общие причины развития рака груди
Причины, которые связывают с развитием рака молочной железы:
- Вредные привычки: курение, алкоголь, наркомания;
- Воспалительные заболевания женской половой системы;
- Онкопатология органов женской половой системы;
- Тяжелая сопутствующая патология: сахарный диабет, гипертоническая болезнь и т.п.;
- Отягощенная наследственность;
- Гормональные сбои;
- Стресс;
- Генетическая предрасположенность;
- Невыполненная репродуктивная функция;
- Отказ от грудного вскармливания;
- Ранее начало менструации;
- Поздняя менопауза и т.д.
На данный момент существует много теорий, которые связывают развитие рака молочной железы с вирусом Эпштейна-Барр, вирусом папилломы человека, цитомегаловирусом и др., но точных данных пока не получено. Этиология рака молочной железы досконально еще не изучена.
Рак молочной железы проходит следующие стадии развития:
- Нулевая стадия или так называемый «рак на месте» - неинвазивный, так как раковые клетки обнаруживаются только в пределах новообразования.
- Первая стадия - инвазивный рак в диаметре не более двух сантиметров.
- Вторая стадия - инвазивный рак от двух до пяти сантиметров с вовлечением в процесс региональных лимфатических узлов.
- Третья делится на подстадии:
- А - в диаметре больше пяти сантиметров со значительным количеством раковых клеток в лимфоузлах.
- В - инвазивный рак, который, вне зависимости от диаметра, вовлекает в процесс кожу, внутренние лимфатические узлы и грудную стенку.
Нужно понимать, чем раньше диагностирован рак, тем выше вероятность благоприятного прогноза, но даже рак груди в терминальной стадии - это не повод опускать руки. Современные методы диагностики и лечения позволяют добиться хорошего результата и улучшить прогноз и качество жизни.
Симптомы
Симптомы рака груди 4 стадии включают как общие онкологические, так и симптомы местные и симптомы вовлеченных в процесс органов и систем.
Рак молочной железы 4 стадии характеризуется сильно выраженными симптомами раковой интоксикации: сильное снижение массы тела, вплоть до анорексии, плохой или полностью отсутствующий аппетит, сонливость, усталость, апатия, чрезмерная общая слабость и т.д.
Местные симптомы рака молочной железы:
- Изменение формы железы;
- Наличие безболезненного образования плотной консистенции;
- Сморщивание кожи груди;
- Язвы и трещины соска;
- Втяжение соска;
- Выделения из соска, чаще геморрагического характера;
- Увеличение региональных лимфоузлов.
Метастазирует рак груди 4 стадии чаще всего в легкие, печень и костную ткань. Симптомы метастаза зависят от локализации. При метастазах в кости, пациенты жалуются на боли в костях и мышцах; метастазы в печень - возникает асцит и т.д.
Методы диагностики рака молочной железы
Юсуповская больница предоставляет широкий спектр услуг, включая высокопрофессиональную диагностику онкологических заболеваний. После консультации у врача-онколога и прохождении общего осмотра, пациента направляют на;
- УЗИ;
- Маммографию;
- Биопсию;
- Гистологическое исследование.
Первая стадия рака молочной железы диагностируется при наличии всех злокачественных клеток внутри опухоли.
Рак груди 1 стадии: лечение
При подтверждении диагноза, прогноз является максимально благоприятным (если женщина согласна на лечение такой патологи). При раке 1 стадии молочной железы процент излечения составляет 70-98 %.
При лечении рака молочной железы 1 стадии чаще проводят щадящее хирургическое лечение, а именно - органосохраняющую операцию (лампэктомию). Юсуповская больница оснащена новейшими медицинскими технологиями, которые работают по современным международным стандартам, благодаря чему операция сводится к иссечению непосредственного новообразования и сохранению здоровых тканей молочной железы. При необходимости такое лечение дополняется гормоно- и химиотерапией.
Прогноз онкологии молочной железы 1 стадия зависит от:
- Локализации опухоли (наружное расположение является более благоприятным, нежели центральной размещение);
- Размеры новообразования (не должно превышать два сантиметра);
- Разновидность рака (негативный прогноз при воспалительной форме).
Мастэктомия - эффективное лечение рака молочной железы 1 степени
Рак груди 1 степени редко рецидивирует и имеется хорошие прогнозы для лечения, однако при необходимости врач-онколог может настаивать на тотальном удалении молочной железы - мастэктомии.
Научные исследования показывают, что женщины, которые отказались от хирургического лечения, примерно в 15 раз чаще сталкиваются с рецидивами.
Последствия оперативного лечения рака молочной железы 1 стадии
На начальных стадиях последствия оперативного лечения рака молочной железы 1 стадии, если речь идет об органосохраняющей операции, незначительны.
Учитывая, что новообразование в молочной железе имеет небольшой размер, то со временем такой дефект замещается жировой тканью. После лечения остаются только следы от хирургического вмешательства, которые со временем станут менее заметны. Такого рода дефекты легко поддаются коррекции в косметологических клиниках, поэтому не стоит пренебрегать данным видом лечения.
Профилактика рака молочной железы
Регулярное посещение гинеколога, самостоятельное обследование и проведение маммографии - единственные способы своевременно обнаружить рак молочной железы. Врачи-онкологи Юсуповской больницы утверждают, что первая беременность до 30 лет, кормление грудью и отказ от вредных привычек способствуют снижению риска развития онкологии.
В клиники онкологии Юсуповской больницы на ранних стадиях рака молочной железы проведут современную диагностику, квалифицированное лечение и обеспечат уход после проведенной терапии. Программы реабилитации помогут вернуть пациенту полноценную жизнь. Команда профессионалов, состоящая из врачей, медсестер и дополнительно персонала обеспечит комфортное пребывание в больнице до и послеоперационном периоде. Для получения качественной независимой консультации запишитесь на прием.
Опухоли молочной железы: симптомы, диагностика и лечение в Юсуповской больнице
За прошедшие 25 лет заболеваемость опухолями молочной железы очень выросла. При этом наиболее высокие показатели наблюдаются в развитых странах старой Европы и США. Такая тенденция вызвана сокращением рождаемости (женщины стали меньше и позже рожать), изменениями в питании, снижением физической активности и, конечно, изменением общей экологической обстановки.
![]()
В большинстве случаев опухоли молочной железы диагностируются в возрасте старше 45 лет, в предклимактерическом периоде. Около 80% диагностируемых опухолей молочной железы доброкачественные. Сегодня различные онкогенные заболевания молочной железы можно эффективно обнаруживать на ранней стадии, а значит, успешно бороться с заболеванием. Так, по данным института рака США, при своевременном обнаружении рак молочной железы удается вылечить у 98,1% женщин.
В Юсуповской больнице можно пройти профилактический осмотр у врача маммолога, онколога, гинеколога. В диагностическом центре больницы пациентки могут пройти исследования состояния молочной железы с помощью инновационного диагностического оборудования. После обследования врач подбирает программу лечения, наиболее подходящие препараты для данного вида заболевания. В случае необходимости проводится хирургическая операция, с последующим наблюдением и лечением. В Юсуповской больнице проводится также терапия доброкачественных и злокачественных заболеваний.
Наличие любой опухоли в груди, доброкачественной или злокачественной, отображает патологические процессы, протекающие в организме женщины на фоне ослабленного иммунитета, травматизации либо инфекционного процесса. Доброкачественные образования не распространяются за пределы железы и не представляют угрозу для жизни человека. К ним относятся следующие вид:
- Кисты молочной железы. Они представляют собой небольшие полости в ткани молочной железы, заполненные секретом, вырабатываемым железой. Изредка кисты могут быть болезненными, вызывать отек железы. Они могут вызывать выделение из соска прозрачной или мутноватой жидкости;
- Фиброаденома молочной железы. Это образование, состоящее из соединительной и железистой тканей молочной железы, с четким отграничением от окружающей ткани железы. При больших размерах фиброаденома может формировать заметные уплотнения, способные двигаться под кожей. По сравнению со злокачественной опухолью фиброаденома имеет более гладкую поверхность и шаровидную форму. Она обычно безболезненна, может быть единичной или множественной;
- Гинекомастия - увеличение грудных желез у мужчин, обусловленное разрастанием ткани грудной железы. Происходит при нарушении гормональной регуляции роста железистой ткани;
- Мастопатии - группа гормонозависимых заболеваний молочной железы, характеризующихся нарушением структуры тканей, периодической болью;
- Папиллома протока железы - доброкачественное образование, исходящее из клеток протоков. Проявляется, как правило, только умеренными кровянистыми выделениями из соска.
Для злокачественной опухоли молочной железы характерен неуправляемый рост клеток. Это новообразование нуждается в немедленном лечении. Стадия заболевания (от I до IV) зависит от размера новообразования и распространенности опухолевого процесса.
К злокачественным опухолям молочной железы относится рак и саркома молочной железы:
- Рак молочной железы - это аденокарцинома, то есть опухоль, исходящая из железистой ткани. Рак может быть протоковый, когда опухоль исходит из протоков молочных желез, и дольковый, т.е. из железистой ткани. Эти формы могут быть как инфильтративными (опухоль проникает за пределы базальной мембраны и может распространяться по организму - метастазировать) и неинфильтративными (опухоль не выходит за пределы базальной мембраны и не метастазирует);
- Саркома молочной железы - злокачественная опухоль, исходящая из соединительной ткани (связки, фасции, сосуды, нервы). Встречается значительно реже, чем рак молочной железы, и протекает более агрессивно.
![]()
Факторы риска
В настоящие дни рак молочной железы является достаточно распространенной патологией среди женщин. Злокачественное новообразование возникает в тканях молочной железы и по мере развития может прорастать в соседние ткани и пускать метастазы в отдалённые участки организма. Рак груди занимает второе место после рака кожи среди распространенности онкологических заболеваний в мире.
Основные факторы риска развития рака молочной железы:
- вредные привычки: курение, злоупотребление алкоголем;
- раннее менархе (до 12 лет);
- поздняя менопауза (после 55 лет);
- поздние первые роды (после 35 лет);
- аборты;
- малый срок кормления грудью;
- травмы груди;
- чрезмерное воздействие УФ-лучей (длительное пребывание на солнце);
- неблагоприятная экологическая обстановка.
- отягощенный семейный анамнез (онкозаболевания у кровных родственников);
- наличие рака женских половых органов;
- ожирение;
- сахарный диабет;
- непрерывное употребление экзогенных гормонов с целью контрацепции или лечения — более 10 лет.
Благодаря непрерывному совершенствованию методов диагностики и лечения, данное заболевание поддаётся лечению с сохранением органа. В Юсуповской больнице выполняется диагностика и лечение доброкачественных и злокачественных заболеваний молочной железы. Лечение проводится с помощью хирургической операции, химиотерапии, лучевой терапии, гормональной терапии. В зависимости от типа опухоли врач назначает лечение, ведет наблюдение за пациенткой, оценивает эффективность препаратов и своевременно заменяет их в случае необходимости.
Стадии заболевания
Стадия рака молочной железы определяется исходя из характеристик конкретной болезни. Определение стадии помогает выбрать лучшие варианты лечения.
Обычно стадия рака молочной железы обозначается цифрой по шкале от 0 до IV, при этом стадия 0 описывает неинвазивный рак (рак in situ), а стадия IV — инвазивную болезнь, распространившуюся в другие части тела.
Что учитывают врачи-онкологи в Юсуповской больнице при определении стадии:
- размер опухоли (обозначается буквой Т);
- статус регионарных лимфатических узлов (буква N);
- наличие отдаленных метастазов (буква М);
- степень дифференциации клеток опухоли (буква G);
- рецепторный статус опухоли (наличие рецепторов к эстрогену и прогестерону);
- индекс пролиферации раковых опухолей Кі67;
- наличие или отсутствие гиперэкспрессии ERBB2 (HER2/neu).
Патогистологическая классификация рака молочной железы: степень дифференциации клеток опухоли «G» указывает на отличия клеток рака молочной железы от нормальных клеток и скорость, с которой увеличивается количество опухолевых клеток.
- G1 — высокодифференцированная опухоль. Клетки рака напоминают здоровые клетки, имеют низкую скорость увеличения количества и низкий потенциал к образованию метастазов;
- G2 — умереннодифференцированная опухоль. Опухолевые клетки имеют признаки нормальных клеток, среднюю скорость размножения и средний потенциал к образованию метастазов;
- G3 — низкодифференцированная опухоль. Клетки рака почти не имеют признаков нормальных клеток, обладают высокой скоростью размножения и высокий потенциал к образованию метастазов. Такие болезни имеют наиболее агрессивное и опасное течение.
Рак молочной железы на ранних стадиях (1-й и 2-й) протекает бессимптомно и не причиняет боли. Могут иметь место очень болезненные месячные, боли в молочных железах при мастопатии. Обычно рак молочной железы обнаруживают до явного появления непосредственных симптомов опухоли — либо на маммографии, либо женщина чувствует появление уплотнения в груди. Прочие симптомы поздних (III—IV) стадий:
- изменение размера, формы или внешнего вида молочной железы;
- изменения кожи, шелушение, втяжение определенного участка;
- втянутый сосок;
- покраснение молочной железы или ее части;
- кожа, напоминающая апельсиновую корку.
Метастазы рака молочной железы могут поражать любой орган и ткань организма, но наиболее их излюбленной локализацией являются кости, легкие, печень, плевра. Менее часто встречаются метастазы в головной мозг, кожу, яичники, контрлатеральные лимфоузлы. В первую очередь рак груди дает метастазы в подмышечные и надключичные лимфоузлы, в таком случае речь идет о раке груди 3 стадии. На более поздних стадиях раку груди свойственны метастазы в легких, метастазы в печени и метастазы в костной ткани. В таких случаях речь идет о раке груди 4 стадии.
Метастазы способны развиваться даже на ранней стадии заболевания. В данном случае, рак груди без метастазов возможен до тех пор, пока иммунная система достаточно сильная и способна предотвращать развитие злокачественных клеток за пределами молочных желез. Выделяют агрессивную форму онкологии, при которой очень быстро развиваются метастазы.
Рак молочной железы может быть особо опасен тем, что его клетки способны на протяжении десяти лет после удаления опухоли сохраняться в организме больного в «дремлющем» состоянии. В силу воздействия различных внешних и внутренних факторов наличие таких клеток способно приводить к рецидивам заболевания.
При появлении метастазов в трубчатых костях у пациентов появляется болевой синдром. На ранних стадиях боли мучают больного в ночное время, затем становятся регулярными и более сильными.
Когда метастазы поражают позвоночник, на фоне болевых ощущений наблюдается также потеря чувствительности в конечностях. На запущенных стадиях заболевания характерны нарушения в работе пищеварительного тракта и органах мочеполовой системы. В частности, у пациента возникают непроизвольные акты дефекации и мочеиспускания.
При поражении метастазами головного мозга самым ярким симптомом являются головные боли. Также может возникать слабость, как общая, так и мышечная. Нередко возможны нарушения зрения и психологические расстройства.
При появлении метастазов в печени появляется чувство тяжести в животе, вздутие и боли. По мере разрастания злокачественных клеток больной теряет массу тела и у него развивается желтуха.
При метастазах в легких у больного появляется непроходящий кашель. Со временем наблюдается одышка.
На запущенных стадиях заболевания с большим количеством метастазов современные методы медицины позволяют продлить жизнь пациентки до нескольких десятков лет. Поэтому при возникновении любого чувства дискомфорта, крайне важно вовремя обращаться за помощью к врачу.
Современная диагностика
Регулярное посещение врача-маммолога — специалиста в области заболеваний молочных желез (не реже одного раза в 1—2 года). Всем женщинам старше 20 лет рекомендуется ежемесячно проводить самостоятельное обследование молочной железы. Женщинам старше 40—50 лет необходимо каждые 1—2 года проводить маммографические обследования.
В клиники онкологии Юсуповской больницы выстроена эффективная система диагностики доброкачественных и злокачественных образований груди. Диагностика рака молочной железы проводится с использованием новейших методов, которые базируются на системном подходе согласно международным стандартам. Основываясь на результатах комплексной диагностики, врачи определяют, насколько процесс распространен, и выбирают оптимальную тактику лечения для каждой пациентки. Стандартные методы исследования, следующие:
- рентгенологический (маммография);
- ультразвуковой (УЗИ груди).
Специальные методы исследования
Для постановки точного диагноза выполняется биопсия: малоинвазивный метод - участок ткани, вызывающий подозрение, берется до начала лечения для проведения гистологического исследования. В клинике онкологии Юсуповской больницы выполняют все виды биопсий, в том числе высокотехнологичную стереотаксическую биопсию.
Установка позволяет безболезненно и очень точно взять на анализ, а иногда и полностью удалить новообразования размером до 1,5 см в диаметре (вакуумная аспирация доброкачественных новообразований без хирургического вмешательства в амбулаторных условиях). В клинике онкологии Юсуповской больницы широко применяются:
- аспирационная биопсия - получение материала для цитологического исследования;
- трукат-биопсия - получение материала для гистологического исследования;
- стереотактическая биопсия - получение материала для гистологического исследования;
- дуктография - исследование протока молочной железы;
- МРТ;
- КТ;
- ПЭТ-КТ.
Для обнаружения и наблюдения течения рака груди, контроля эффективности лечения, выявления рецидива болезни используется онкомаркер СА15-3.
Самостоятельное обследование молочных желез
С целью первичной профилактики врачи-онкологи рекомендуют проводить самостоятельное обследование молочных желез. Процедура выполняется в конце каждого менструального цикла. Для правильного выполнения метода нужно следовать определенной схеме:
Встаньте перед зеркалом, раздевшись до пояса
Поднимите руки и заведите их за голову и внимательно осмотрите грудь
В положении стоя ощупайте молочные железы сложенными указательным, средним и безымянным пальцами. Двигайтесь по часовой стрелки, начиная от верхней наружной части груди. Двумя пальцами сожмите сосок и проверьте на наличие выделений
Повторите пальпацию в положении лежа
Осмотр следует проводить раз в месяц после окончания менструального цикла.
![]()
Иммуногистохимическое исследование
В современной клинической онкологии перед началом лечения рака молочной железы обязательно выполняется иммуногистохимическое исследование. Это необходимо для того, чтобы определить не только оптимальную тактику, но и сами методы терапии онкозаболевания.
В зависимости от результатов исследования, рак молочной железы делится на четыре типа:
- Люминальний А. Это опухоли с положительными рецепторами к гормонам (эстроген и/или прогестерон), отрицательным рецептором HER2, с низким уровнем белка Ki67. Опухоли являются высокодифференцированными (G1), как правило, медленно растут, болезнь имеет наилучший прогноз;
- Люминальний B. Положительные рецепторы к гормонам (эстроген и/или прогестерон). HER2-положительные или HER2-отрицательные с высоким уровнем Ki67. Опухоли растут быстрее, чем рак люминального подтипа А, их прогноз несколько хуже;
- Тройной негативный рак молочной железы. Имеет негативные рецепторы к гормонам (эстроген и прогестерон) и к HER2. Этот тип рака чаще встречается у женщин с мутациями генов BRCA1 и среди молодых женщин;
- HER2 положительный. Опухоли имеют негативные рецепторы к гормонам (эстроген и прогестерон) и положительные рецепторы к HER2. Опухоли растут быстрее люминальных подтипов, могут иметь худший прогноз, однако хорошо лечатся с помощью таргетной терапии, направленной на белок HER2.
Лечение в Юсуповской больнице
В Юсуповской больнице проводят лечение доброкачественных и злокачественных новообразований. Любой вид лечения - лучевая терапия, химиотерапия, гормональная терапия, операция - в клинике онкологии Юсуповской больницы проводится только после междисциплинарного врачебного консилиума, на котором разрабатывается индивидуальный план лечения для каждого пациента.
Цель лечения всегда одинакова - полное удаление разросшихся опухолевых клеток. Перед лечением проводится полный объем исследований, которые позволяют оценить состояние опухоли, затем выбрать наиболее подходящий вид операции. В некоторых случаях перед операцией следует химиотерапия, тогда опухоль уменьшается, и это дает возможность полноценно провести органосохраняющую операцию.
Хирургическое лечение предполагает два подхода: от них зависит напрямую способ реконструкции груди.
Варианты операций в клинике онкологии Юсуповской больницы:
- лампэктомия - частичное удаление молочной железы;
- мастэктомия - полное удаление молочной железы.
- у пациентки маленькая грудь;
- опухоль проросла в кожу или грудную стенку;
- опухоль очень большого размера;
- опухоль распространена по всей груди.
Остались вопросы? Мы вам перезвоним
Мы с радостью проконсультируем вас и ответим на все интересующие вопросы.
Химиотерапия
Химиотерапия может назначаться как после операции, так и до нее. Цель предоперационной химиотерапии - уменьшить первичную опухоль, чтобы появилась возможность удаления образования с сохранением груди (лампэктомия). Химиотерапевтическое лечение заключается в назначении пациентам цитостатических препаратов, тормозящих развитие опухоли и разрушающих опухолевые клетки. При подготовке к хирургическому вмешательству цитостатические препараты способствуют уменьшению опухоли, что позволяет сделать операцию менее травматичной и максимально сохранить здоровые ткани молочной железы. Послеоперационная химиотерапия помогает остановить метастазирование и предотвратить рецидив заболевания.
Как адъювантную терапию в клинике онкологии Юсуповской больницы применяют современные медикаменты, направленные на подавление деления опухолевых клеток. Одним из таких препаратов является герцептин. Важным преимуществом герцептина является то, что препарат воздействует только на клетки опухоли, поэтому у женщин отмечается меньшее количество побочных эффектов. Прием герцептина при раке молочной железы может назначаться женщине, как в качестве самостоятельного метода лечения, так и дополнительного при проведении химиотерапии.
Лучевая терапия
Лучевая терапия рака молочной железы заключается, главным образом, в подавлении опухоли или зон возможного метастазирования, с помощью линейных ускорителей. Убивая опухолевые клетки или снижая их жизнеспособность, лучевая терапия создает более благоприятные условия для оперативного вмешательства, значительно повышает его надежность и радикализм. Лучевую терапию применяют для лечения рака груди в трех случаях:
Как защититься от рака молочной железы?
Рак молочной железы - одно из самых распространенных «женских» онкологических заболеваний. Риск заболеть для среднестатистической женщины в течение жизни составляет 6%. В этой статье мы расскажем о том, почему в молочной железе возникают злокачественные опухоли, какие существуют факторы риска и методы профилактики.
В 2020 году в России рак молочной железы был диагностирован у порядка 65 тысяч женщин и у 500 мужчин. Этот тип рака относится к опухолям видимой локализации: если регулярно осматривать и ощупывать молочные железы, его можно самостоятельно обнаружить на ранних стадиях. Тем не менее, на момент обращения к врачу в 26,3% случаях заболевание диагностируется на III и IV стадиях, когда его уже считают запущенным.
![]()
Заболеваемость раком молочной железы с каждым годом растет примерно на 2% — не только в России, но и в других развитых странах. Но смертность ежегодно снижается — тоже на 2%.
Почему в груди возникают злокачественные опухоли?
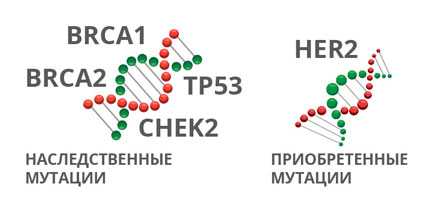
Ученые называют две основные причины развития рака молочной железы:
![]()
Мутации в генах. Они бывают наследственными, и в этом случае передаются от родителей детям.
Но чаще всего генетические дефекты, из-за которых возникает рак молочной железы, являются приобретенными, то есть возникают в течение жизни и не передаются потомству.![]()
Гормональные нарушения.
Многие опухоли молочной железы являются гормонально-позитивными.
Размножение раковых клеток стимулируют высокие уровни женских половых гормонов — эстрогенов.Вызывают ли вирусы рак молочной железы?
В 1936 году ученые провели интересный эксперимент. Они вывели две группы лабораторных мышей: у одних риск рака молочной железы был обычным, а у других искусственно повышен — вероятность развития опухоли составляла 88%.
Далее ученые взяли детенышей мышек с повышенным риском и отдали на вскармливание животным из первой группы. Молоко приемных мам оказалось «целебным»: среди этих мышат и их потомства резко снизилась распространенность рака молочной железы, хотя у них и была изначально «плохая наследственность».
![]()
Оказалось, что в молоке мышей, склонных к развитию рака, присутствует вирус MMTV (mouse mammary tumor virus). Он же был обнаружен и у женщин. Но исследователи пока не спешат переносить результаты «мышиных экспериментов» на человека. Вирусная теория пока остается недоказанной.
Наследственные мутации
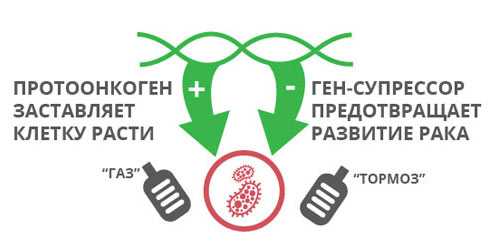
С развитием злокачественных опухолей связаны две разновидности генов: условно их называют протоонкогенами и генами-супрессорами.
Протоонкогены кодируют белки, которые отвечают за нормальное размножение клеток. Если в таком гене происходит мутация, или появляется очень много его копий, он превращается в онкоген. Соответствующий белок становится слишком активным, и клетка начинает бесконтрольно размножаться.
Гены-супрессоры предотвращают развитие злокачественных опухолей. Они подавляют размножение клеток, «ремонтируют» поврежденную ДНК и вызывают апоптоз — запрограммированную клеточную смерть. Если в гене-супрессоре происходит мутация, то белок, который он кодирует, больше не может нормально выполнять свои функции.
![]()
Протоонкогены и гены-супрессоры можно сравнить с педалями «газ» и «тормоз» в автомобиле. В опухолевых клетках «водитель» постоянно давит на «газ», либо отказывают «тормоза». При раке молочной железы чаще всего происходит второе: перестают нормально работать гены-супрессоры.
Наследственные опухоли молочной железы встречаются в 5-15% случаев.
За последние десятилетия ученые обнаружили десятки разных генов, которые, так или иначе, способствуют развитию рака груди. В таблице представлены самые распространенные:
- Гены BRCA1 и BRCA2 участвуют в репарации ДНК, играют важную роль в развитии эмбриона. Риск РМЖ при мутациях — 65% и 45% соответственно.
- Ген ATM участвует в восстановлении поврежденной ДНК, а если она не может быть восстановлена — способствует гибели клетки. Риск РМЖ при мутации — 52%.
- Ген BLM rодирует белок из группы геликаз — «опекунов генома». Участвует в копировании и восстановлении ДНК. Риск РМЖ при мутации повышается в 6,28 раз.
- Ген BRIP1 участвует в репарации ДНК. Риск РМЖ при мутации повышается в 2-7,7 раз.
- Ген CDH1 кодирует Е-кадгерин, который регулирует дифференцировку (созревание) клеток и нужен для межклеточного соединения. При мутации CDH1 развивается наследственный диффузный рак желудка. Риск РМЖ при мутации — 42% (повышается к 80 годам).
- Ген CHEK2 участвует в репарации ДНК. Риск РМЖ при мутации — 28% — 44%.
- Ген LKB1 кодирует фермент серин/треонинкиназу 11, которая помогает клеткам правильно ориентироваться в тканях, регулирует использование клетками энергии, способствует запуску апоптоза. Риск РМЖ при мутации — 29%.
- Гены NBS1 и MLH1 участвуют в восстановлении ДНК. Риск РМЖ при мутации повышается в 3,1 и 3,41 раза соответственно.
- Ген PALB2 кодирует белок, который взаимодействует с продуктом гена BRCA2 и участвует в восстановлении ДНК. Риск РМЖ при мутации — 33% — 58%.
- Ген PTEN регулирует рост клеток. Мутация в этом гене приводит к синдрому Коудена. Риск РМЖ при мутации — 85.2%.
- При мутации в гене RECQL риск РМЖ повышается в 33,5 раза.
- Ген TP53 кодирует белок р53 — «страж генома», который активируется при повреждении ДНК, останавливает размножение клетки и вызывает апоптоз. Риск РМЖ при мутации — 45%.
![]()
Приобретенные мутации
Приобретенные мутации возникают в течение жизни и не передаются по наследству. Некоторые из них безобидны и не влияют на работу клеток, а некоторые приводят к раку. В настоящее время известны далеко не все приобретенные мутации, которые связаны с раком молочной железы.
Примерно в каждом пятом случае в опухоли повышено количество HER2 — белка-рецептора, который находится на поверхности клеток и стимулирует их размножение. Такой рак называется HER2-позитивным. Существуют таргетные препараты, способные ингибировать этот белок.
Главный и самый очевидный фактор риска рака молочной железы — принадлежность к женскому полу. Хотя у мужчин заболевание тоже встречается, женщины болеют в 100 раз чаще.
Далее, говоря о факторах риска рака молочной железы, мы поделим их на две группы: те, на которые нельзя повлиять, и те, которые связаны с образом жизни.
Факторы риска, на которые вы не можете повлиять:
![]()
![]()
- Возраст. Со временем во всех клетках организма накапливаются мутации. «Ошибки» при копировании ДНК во время деления клеток неизбежны. Рак молочной железы чаще всего встречается после 55 лет. В современных развитых странах население «стареет», и это одна из причин роста распространенности рака молочной железы.
- Наследственность. Если у женщины есть одна близкая родственница, у которой диагностирован рак молочной железы, ее риски повышаются примерно вдвое, если две такие близкие родственницы — втрое. «Примерно 15% женщин, страдающих раком груди, имеют близких родственниц, у которых тоже установлен этот диагноз.
- Раннее менархе. Научные исследования показали, что риск напрямую зависит от того, в каком возрасте были первые месячные. Чем раньше, тем больше вероятность получить диагноз «рак молочной железы» в будущем.
- Поздняя менопауза. Здесь снова есть прямая связь: чем раньше наступила менопауза, тем ниже риск. Если условно считать, что при прекращении месячных в 50-54 года вероятность заболеть равна 1, то при менархе после 55 лет она составит 1,12, а до 40 лет — лишь 0,67.
- Радиация. Когда изучили судьбу 77 752 жителей Японии, перенесших атомную бомбардировку Хиросимы и Нагасаки, оказалось, что к 2002 году у 14 048 из них были диагностированы злокачественные опухоли, в том числе 970 случаев рака молочной железы. Риски повышаются и после курсов лучевой терапии. Например, у женщин, которые в 25-30 лет перенесли облучение по поводу болезни Ходжкина, риск заболеть раком груди к 40-45 годам составил 13%, в то время как среди всех женщин в целом этот показатель составляет лишь 1%.
- Плотность ткани молочной железы. Ее определяют с помощью рентгенографии, и если она повышена, риск рака груди увеличивается примерно в полтора раза. Плотность ткани молочной железы зависит от соотношения в ней железистой, фиброзной и жировой ткани. Ее повышение может быть связано с физиологическими изменениями или фиброзно-кистозной мастопатией.
Факторы риска, связанные с образом жизни, на которые можно повлиять:
![]()
![]()
- Отсутствие родов. Каждые последующие роды, по данным некоторых исследований, снижают риск примерно на 7%.
- Поздние роды. У женщин, родивших первого ребенка в 30-34 года риск повышен в 2,2 раза по сравнению с теми, кто родили до 25 лет, а при первых родах после 35 лет — в 3,3 раза.
- Отсутствие грудного вскармливания. Проанализировав данные 150 000 женщин, ученые обнаружили, что каждые 12 месяцев кормления грудью снижают риск на 4,3%.
- Гормональные контрацептивы. Риск постепенно снижается после того как женщина перестает принимать препараты и опускается до среднестатистических показателей через 10 лет. Внутриматочные средства и вагинальные кольца с гормонами также повышают вероятность заболевания.
- Заместительная гормональная терапия (ЗГТ) во время менопаузы. Опыт США показал, что сокращение применения ЗГТ помогает снизить заболеваемость раком молочной железы. Гормональные препараты для лечения симптомов менопаузы нужно назначать с осторожностью, врач должен взвесить все за и против, рассказать женщине о возможных рисках.
- Избыточная масса тела и ожирение. Этот фактор приобретает особое значение в постменопаузе. Жировая ткань вырабатывает эстрогены, при избыточной массе повышается уровень инсулина, и это способствует развитию рака молочной железы. Но здесь не всё так просто и однозначно. Например, у женщин-европеек в репродуктивном возрасте с увеличением массы тела риски, напротив, снижаются, а у азиаток — растут. Большое значение имеет распределение подкожного жира — опаснее всего, когда он откладывается преимущественно в области талии.
- Алкоголь. При ежедневном употреблении более 28 граммов этилового спирта (700 мл 5% пива, или 300 мл 12% вина, или 90 мл водки) риск рака молочной железы повышается на 20% по сравнению с непьющими.
![]()
Из разряда мифологии: какие факторы не повышают вероятность развития рака груди?
- Аборты: ни спонтанное, ни искусственное прерывание беременности не повысят ваши риски. Это было доказано после анализа данных 83 000 женщин из 16 стран мира.
- Антиперспиранты по слухам нарушают отток лимфы, способствуют образованию токсичных веществ и развитию онкологических заболеваний. Но этому нет никаких научных подтверждений.
- Бюстгальтеры одно время незаслуженно обвиняли в том, что они способствуют развитию рака, потому что сдавливают молочные железы и препятствуют нормальному кровообращению, оттоку лимфы. Этот миф опровергло исследование 2014 года, в котором приняло участие 1500 женщин.
Защитить себя от рака молочной железы на 100% невозможно, но некоторые меры помогают снизить риск.
Для того чтобы понять, какие виды профилактики нужны в конкретном случае, нужно определить индивидуальные риски женщины. Это делают с помощью специальной таблицы по модели Гейла, разработанной Национальным институтом рака США и центром биостатистики исследовательской группы NSABP.
Факторы риска, которые учитываются по модели Гейла:
Если вероятность развития рака молочной железы в течение жизни составляет менее 15%, женщину не относят к группе повышенного риска. Достаточно «бытовых» мер профилактики, связанных с образом жизни:
![]()
Если риск заболеть раком молочной железы в течение жизни составляет 16% и более, стоит рассмотреть дополнительные меры профилактики. Врач может назначить некоторые препараты:
- Тамоксифен блокирует эффекты эстрогена в тканях молочной железы. Его можно использовать как у женщин репродуктивного возраста, так и в постменопаузе.
- Ралоксифен обладает аналогичным действием, но его можно использовать только в постменопаузе. В настоящее время он не применяется на территории России.
- Ингибиторы ароматазы подавляют производство эстрогенов за пределами яичников. Эти препараты применяют в постменопаузе.
Все гормональные препараты имеют серьезные побочные эффекты, поэтому применять их нужно осторожно. Например, тамоксифен действует в матке как слабый эстроген и может вызывать гиперплазию, полипы, и даже рак эндометрия.
Анджелина Джоли, Шэрон Осборн и Кристина Эпплгейт: что объединяет этих «звездных» женщин?
Все три знаменитости перенесли профилактическую двойную мастэктомию.
У Анджелины Джоли от рака груди умерли некоторые близкие родственницы. Это заставило актрису проверить свои гены. Врачи обнаружили у Джоли мутантный ген BRCA1. В 2013 году у нее были удалены обе молочные железы. В 2015 Анджелина решилась на вторую операцию — удаление яичников. Это тоже было сделано, чтобы предотвратить рак.
У Шэрон Осборн тоже был обнаружен «неправильный» ген, который повышает риск рака молочной железы. На тот момент женщина уже хорошо знала, что значит побывать в шкуре онкологического больного: в 2002 году врачи диагностировали у нее рак прямой кишки, который успел распространиться на лимфатические узлы. Шэрон смогла победить болезнь. Для того чтобы не пережить этот кошмар снова, в 2012 году она решила удалить обе молочные железы.
«Это было нелегко. Я не хотела прожить всю оставшуюся жизнь с этой тенью, нависшей надо мной». Из интервью Шэрон Осборн журналу Hello!
У Кристины Эпплгейт в 2008 году был диагностирован рак молочной железы — к счастью, на ранней стадии. Врачи сказали, что можно обойтись резекцией с последующим курсом лучевой терапии и сохранить грудь. Но актриса выбрала радикальное решение — двойную мастэктомию. Генетический анализ показал, что Кристина является носителем мутантного гена BRCA1. В 2017 году она в профилактических целях удалила фаллопиевы трубы и яичники.
Мастэктомия — это еще один метод профилактики рака молочной железы у женщин с высоким риском, например, у носительниц мутантных генов. Некоторые женщины, у которых был обнаружен рак в одной груди, предпочитают выполнить профилактическую контралатеральную мастэктомию — удалить вторую грудь. Это помогает предотвратить в ней рак в будущем.
Окончательное решение о том, какими мерами профилактики воспользоваться, принимает сама женщина. Задача врача — донести до пациентки подробную и достоверную информацию, рассказать о доступных вариантах.
Не получилось предотвратить? Можно вовремя обнаружить!
Меры профилактики не обеспечивают стопроцентную защиту от рака молочной железы, поэтому важна ранняя диагностика.
Самая простая мера — самообследование молочных желез. Его стоит проводить раз в месяц, в один и тот же день, лучше всего в первые несколько дней после окончания месячных. Начинать можно с 18-20 лет.
Мы подготовили наглядную инструкцию, из которой вы узнаете, как правильно проводить самообследование молочных желез:
По некоторым данным, до 50% всех опухолей молочной железы женщины выявляют самостоятельно.
Каждой женщине в любом возрасте нужно ежегодно посещать маммолога. И не стоит забывать о скрининге:
- Женщинам старше 40-50 лет рекомендуется раз в год проходить маммографию — рентгенографическое исследование молочных желез.
- У более молодых женщин маммография не так информативна из-за более высокой плотности тканей молочных желез. Рекомендуется ежегодно проходить УЗИ.
Если стали беспокоить симптомы, нужно немедленно посетить врача:
Не стоит сразу паниковать. Лишь у 3-5% женщин, обратившихся с этими жалобами к врачу, выявляют рак. Но провериться нужно обязательно.
«У меня в молочной железе нашли уплотнение. Это рак?»
Итак, во время УЗИ, маммографии или МРТ-маммографии был обнаружен какой-то узел. Что дальше? Нужно выяснить, что это за образование, является ли оно доброкачественным, или это рак. Для оценки снимков удобнее всего пользоваться системой, разработанной специалистами Американского колледжа радиологов (ACR, American College of Radiology). Врач должен отнести узел к одной из категорий, в зависимости от этого определяют дальнейший план действий:
- Категории 1 и 2 — норма и доброкачественные изменения соответственно. Показано наблюдение.
- Категория 3 — вероятно доброкачественные изменения. Необходимо более активное наблюдение или проведение биопсии.
- Категории 4A-4C — легкое, умеренное или серьезное подозрение на злокачественную опухоль.
- Категория 5 — узел, который очень похож на злокачественную опухоль. Нужно провести биопсию.
- Категория 6 — это злокачественная опухоль, которая подтверждена по результатам биопсии. Начинают лечение онкологического заболевания по протоколам.
![]()
После того как получено заключение по итогам биопсии, врач должен оценить прогноз (каков риск, что злокачественная опухоль возникнет в будущем?) и принять решение, нужно ли удалять узел:
- Аденоз повышает риск рака в 2 раза. Если узел выглядит подозрительно, и врач не уверен полностью в достоверности результата биопсии, проводят операцию.
- Фибраденома редко перерождается в рак. Ее можно не удалять, если она не растет, и диагноз подтвержден гистологически.
- Папиллома или атипическая протоковая гиперплазия повышают риск рака в 2-3 раза. Их нужно удалять. Внутри таких новообразований могут оказаться раковые клетки, которые не были обнаружены с помощью биопсии.
- Атипическая дольковая гиперплазия повышает риск рака почти в 4 раза, причем, риск тем выше, чем больше в молочной железе очагов. Но не обязательно удалять весь узел, если врач уверен, что в нем нет раковых клеток.
- Дольковый «рак на месте» (in situ) требует эксцизионной биопсии: нужно удалить узел и провести его гистологическое исследование.
Ранняя диагностика и своевременное лечение помогают сохранить жизнь. Если рак молочной железы удалось обнаружить на 0 или I стадии, пятилетняя выживаемость составляет почти 100%. На II стадии — 93%. На III стадии этот показатель снижается до 72%, а на IV — до 22%.
Рак груди — частота, причины, типы, симптомы, диагностика, стадия заболевания, лечение и прогноз
![Рак груди — частота, причины, типы, симптомы, диагностика, стадия заболевания, лечение и прогноз]()
Рак груди — самая распространенная злокачественная опухоль у женщин. Этот вид рака стоит на первом месте по смертности от онкологических заболеваний среди женского населения. Риск его развития увеличивается с возрастом. Рак молочной железы у молодых девушек (до 35 лет) встречается редко, но имеет худший прогноз.
Наиболее частый признак рака груди — наличие безболезненной опухоли, которую женщина замечает при самообследовании. Другие симптомы — это изменение кожи (апельсиновая корка), выделения из соска и боль в груди. По статистике только 10% опухолей в молочных железах являются злокачественными.
К тому времени, когда рак груди можно нащупать, опухоль уже превышает 1 см. Более раннее выявление заболевания осуществляется при помощи маммографии.
Лечение рака молочной железы зависит от стадии заболевания, и наиболее важной информацией является именно размер опухоли и ее распространение до лимфатических узлов. Рано обнаруженный рак груди (случайно, на маммографии, пока не прощупывается) имеет лучший прогноз.
Лечение рака груди состоит из операции по удалению груди (мастэктомия), лучевой терапии (лучевой терапии ), химиотерапии, гормональной терапии. Выбор метода лечения зависит от стадии заболевания.
Строение груди
Структура груди состоит из железистой и жировой, а также нервной и лимфатической ткани. Грудь или молочная железа (лат. Mamma, греч. Mastos ) лежит на большой грудной мышце и простирается от 2-го до 6-го ребра.
Женская грудь — это сложная железа, состоящая из 15-20 отдельных желез. Каждый из них вместе с соединительной и жировой тканью образует одну долю. Доли отделены друг от друга соединительной тканью, и каждая из них имеет дренажный канал (проток), которые соединяются и заканчивается воронкообразным расширением на соске груди. Вокруг соска находится более темная пигментированная полоса, называемая ареолой.
Рак груди — заболеваемость
Рак груди — наиболее распространенное злокачественное новообразование у женщин (заболевает одна из 100). У мужчин встречается редко.
Примерно в 80% новых случаев заболевание выявляется на ранней стадии, и около 20% пациентов на момент постановки диагноза имеют запущенное заболевание с метастазами.
Заболеваемость раком груди в последние десятилетия растет, в то время как смертность в развитых странах снижается. Этому способствует более раннее выявление патологии и повышения эффективности лечения.
Считается, что каждая восьмая женщина предрасположена к раку молочной железы.
Заболевание редко встречается у женщин в возрасте до 40 лет, а у молодых девушек составляет менее 1%.
Рак груди — причины (факторы риска)
Существует ряд факторов риска, связанных с возникновением и развитием рака груди:
- Возраст. Сегодня известно, что рак груди может возникнуть в любом возрасте, но редко возникает до 25 лет. Риск заболевания увеличивается с возрастом, чаще всего он возникает после менопаузы (последней менструации в жизни женщины).
- Наследственная предрасположенность. Положительный семейный анамнез (мать, сестра или дочь больного раком груди) увеличивает риск развития заболевания. Общий относительный риск рака груди у женщин с положительным семейным анамнезом первой линии (мать, сестра, дочь) составляет 1,7 (риск в 1,7 раза выше или 70% по сравнению с женщинами, не имеющими положительного семейного анамнеза). Мутации в генах BRCA1, BRCA2 и p53 связаны с высоким риском развития заболевания.
- Злокачественное заболевание в личном анамнезе. Женщины с более ранним диагнозом рака одной груди имеют более высокий риск развития опухоли в другой. Пациентки, которые ранее лечились от рака эндометрия, яичников или толстой кишки, также имеют более высокий риск развития рака груди, чем женщины без злокачественных новообразований в анамнезе.
- Гормональные факторы. Ранняя первая менструация (до 11 лет) и поздняя менопауза (последняя менструация после 55 лет) связаны с более высоким риском рака груди. Более высокая частота наблюдается у женщин, которые не рожали, и у тех, у кого были первые роды после 30 лет. Ранняя первая беременность и большее количество родов снижают риск развития рака груди. Считается, что продолжительное грудное вскармливание может быть защитным фактором против развития этого заболевания, в то время как отсутствие грудного вскармливания увеличивает риск рака молочной железы. Исследования показали, что заместительная гормональная терапия и оральные контрацептивы увеличивают риск, если принимать их более 10 лет.
- Ионизирующее излучение. Его воздействие (во время диагностических, терапевтических процедур или облучения радиацией) при половом созревании и после него.
- Образ жизни. Питание жирной пищей, ожирение, курение и употребление алкоголя.
Если у женщины есть какой-либо из факторов риска, это не означает, что она заболеет раком груди. Обычно в организме существует баланс между образованием и смертью клеток. Если гены, регулирующие эти процессы, изменяются, контроль над делением клеток теряется и происходит неконтролируемая пролиферация (разрастание тканей) биологически измененных (атипичных) клеток. Любое изменение генов не сразу вызывает рак. Предполагается, что это длительный процесс, требующий 6-7 таких независимых событий клеточных изменений.
Рак груди — виды
По данным Всемирной организации здравоохранения, опухоли груди делятся на две группы :
- неинвазивный рак молочной железы, т.е. карцинома in situ (без перфорации базальной мембраны);
- инвазивный рак груди (опухоль проникла через базальную мембрану).
Неинвазивный рак груди — карцинома in situ
Неинвазивный рак молочной железы также называется карциномой in situ и, в отличие от инвазивного рака, не проникает через базальную мембрану эпителия (он остается локализованным, не распространяется через строму молочной железы).
Протоковая карцинома in situ возникает из эпителиальных клеток молочного канала и является наиболее частой формой прединвазивного рака груди (80%), а у 10-20% пациенток изменения носят двусторонний характер. Эта форма рака чаще всего встречается у женщин в возрасте от 40 до 60 лет.
У большинства женщин небольшие опухоли не вызывают видимых изменений и не ощущаются при осмотре груди (нет уплотнения). Они обычно обнаруживаются случайно, на маммографии или биопсии молочной железы, при подозрении на фиброзно-кистозные изменения.
Если диагноз поставлен рано и опухоль удалена хирургическим путем, прогноз выздоровления хороший. Если опухоль не обнаружена, предполагается, что у половины женщин разовьется инвазивный рак (который проникает через базальную мембрану).
Дольковая карцинома in situ
Дольковая карцинома in situ — это редкая злокачественная опухоль, которая обычно диагностируется случайно при исследовании биопсии груди, выполненной по какой-либо другой причине.
Дольковая карцинома in situ составляет около 20% прединвазивных форм рака или 3-5% всех случаев рака молочной железы . Эта опухоль встречается у более молодых женщин (рак груди у молодых девушек) .
При обследовании груди эта опухоль не обнаруживается (в груди нет уплотнения), и ее обычно не видно на маммографии. Диагноз ставится исключительно на основании биопсии груди.
Инвазивный рак груди
Инвазивный рак молочной железы может возникать из эпителия канальцев или долек и бывает двух видов:
Большинство видов рака протокового происхождения (около 80%), поэтому термин «инвазивный рак груди» стал синонимом этой формы рака. В 10% случаев это дольковый инвазивный рак.
Протоковый инвазивный рак груди
Протоковый инвазивный рак груди возникает из эпителия выводных протоков. На ранней стадии проявляется в виде уплотнения, потому что вызывает сильную реакцию соединительной ткани, так как опухоль проникает в нее сквозь базальную мембрану. Размер новообразования варьируется, но в среднем большинство диагностируется, когда они имеют размер около 2 см в диаметре.
Большинство этих опухолей диагностируется при обследовании груди или маммографии. В запущенных случаях они прилипают к передней стенке грудной клетки и втягивает кожу или сосок.
Дольчатый инвазивный рак груди
Эта опухоль образована злокачественным изменением лобулярной карциномы in situ. Увеличение числа впервые диагностированных женщин старше 50 лет от этого рака груди связано с увеличением числа женщин, использующих заместительную гормональную терапию.
У большинства пациенток наблюдается уплотнение в груди, хотя у некоторых опухоль не взаимодействует с соединительной тканью и ощутимого образования не прощупывается. Этот рак молочной железы имеет предрасположенность к двустороннему возникновению (на обеих грудях).
Остальные 10% злокачественных опухолей — это редкие, особые формы рака груди:
- Болезнь Педжета груди (болезнь Педжета соска, рак Педжета) — экзема на соске груди, покраснение соска с зудом соска и втягиванием соска. Это состояние напоминает дерматит, но из-за внешнего вида соска мы почти всегда обнаруживаем протоковую карциному в пораженной груди.
- Медуллярный рак молочной железы — хорошо ограниченная опухоль, имеет немного лучший прогноз, чем инвазивный рак.
- Муцинозный рак молочной железы — медленнорастущая опухоль, обычно встречается у пожилых женщин (средний возраст около 60 лет), прогноз хороший, редко метастазирует в подмышечные лимфатические узлы.
- Тубулярный рак молочной железы — редкая форма инвазивного рака молочной железы с очень хорошим прогнозом, опухоль обычно небольшая и редко метастазирует в подмышечные лимфатические узлы. Рецидив заболевания бывает редко.
- Инвазивный папиллярный рак груди — менее 1% всех опухолей груди, часто проявляется кровотечением из соска и в этом отношении напоминает доброкачественные папилломы.
- Воспалительный рак молочной железы — редкий тип рака молочной железы, вызывающий воспаление всей груди (мастит) и ее увеличение, часто без уплотнения на груди . Видны покраснение на груди, боль в груди и опухшая грудь. Эта форма рака чрезвычайно агрессивна.
Рак груди — симптомы
Рак груди — это медленнорастущая опухоль. Считается, что в среднем проходит от 7 до 8 лет пока опухоль размером 1 см вырастет из первой злокачественной клетки.
Самый частый симптом рака груди — это пальпируемый безболезненный узелок в груди (70-80%). Другие симптомы включают изменения кожи (морщинистая кожа, как апельсиновая корка), кроваво-коричневые выделения из груди (2-3%), боль в груди (5%). Гораздо реже в качестве первого симптома появляются увеличенные подмышечные лимфатические узлы или признаки отдаленных метастазов.
В западных странах все большее количество опухолей груди выявляется у бессимптомных пациентов (женщин, у которых нет симптомов) с помощью скрининговой маммографии. Существует множество доказательств того, что раннее лечение после скрининговой маммографии снижает смертность и улучшает выживаемость на 30-40%.
К сожалению, в 70% случаев рак груди выявляет сама пациентка. Тогда болезнь часто находится в запущенной стадии.
Есть некоторые общие клинические признаки для всех гистологических типов рака груди:
- Пальпируемое образование (уплотнение в груди) — опухоль можно почувствовать во время самостоятельного осмотра груди или во время обычного медицинского осмотра.
- Изменения кожи — из-за реакции опухоли с соединительной тканью кожа может втягиваться. Рост опухоли приводит к закрытию лимфатических сосудов и появлению отека кожи, поэтому такая кожа выглядит морщинистой и утолщенной (оранжевая кожа) . Если опухоль поражает главный проток, сосок может втягиваться . Некоторые опухоли могут поражать большинство лимфатических сосудов груди, особенно под кожей, и вызывать отек, покраснение и болезненность груди, которые мы называем воспалительным раком груди .
- Увеличение лимфатических узлов — опухоли распространяются лимфатическим путем к региональным лимфатическим узлам, и в какую группу лимфатических узлов они будут распространяться, зависит от местоположения опухоли. Большинство опухолей распространяется на подмышечные лимфатические узлы (подмышечные лимфатические узлы), некоторые распространяются на лимфатические узлы по внутренней артерии молочной железы, а некоторые — на надключичные лимфатические узлы (лимфатические узлы над ключицей). Поражение лимфатических узлов является одним из наиболее важных факторов прогноза и предполагает худший прогноз у пациентов с раком груди.
- Дистанционные метастазы — помимо лимфатической системы опухоль может распространяться через кровь (гематогенно) и давать отдаленные метастазы. Рак груди чаще всего метастазирует в легкие, печень, кости, мозг и надпочечники.
Рак груди — диагностика
Для диагностики рака:
- Собирается анамнез, путем опроса пациентки узнаются симптомы и продолжительность их действия. Врач спрашивает о существовании возможных факторов риска, таких как заболеваемость раком груди в семье, год первой и последней менструации, время первых родов и количество родов, использование оральных контрацептивов или гормональных препаратов.
- Проводится обследование груди и лимфатических узлов (надключичных и подмышечных) путем осмотра и пальпации. Во время осмотра обращается внимание на размер, форму и симметрию груди, а также на возможные изменения пигментации, вмятины на коже или сосках. Также следует обратить внимание на возможные выделения из соска. Пальпация определяет локализацию любых изменений, размер, консистенцию (твердое или мягкое), чувствительность, подвижность к поверхности и коже, а также возможную боль при подозрительных изменениях в груди.
- Маммография — это рентгенологическое диагностическое обследование груди. Это по-прежнему самый точный и широко распространенный неинвазивный метод. Маммография используется для раннего выявления и подтверждения диагноза. Кроме того, маммография выявляет возможные многоцентровые опухоли и скопления микрокальцификатов, специфичных для рака груди. Сегодня рекомендуется сделать первую маммографию женщине в 40 лет (при наличии положительного семейного анамнеза в 35 лет). Затем маммографию делают раз в два года.
- УЗИ груди очень часто используется для диагностики рака. Он менее чувствителен и специфичен, чем маммография, особенно у женщин в постменопаузе. Этот метод показан для молодых женщин, у которых преобладает железистая ткань в груди и очень хорошо помогает отличить кисты груди от солидных опухолей. Результаты УЗИ груди зависят от фазы менструального цикла.
- При любых подозрительных изменениях груди необходимо провести биопсию. Биопсия груди — это взятие образца ткани для патогистологического анализа, то есть просмотр под микроскопом. Патогистологический результат — единственное надежное свидетельство злокачественного заболевания, например, рака груди.
- Помимо биопсии груди, необходимо определить поражение лимфатического узла, дренирующего область груди (сторожевой узел). Определение поражения лимфатических узлов необходимо для оценки стадии заболевания.
Рак груди — стадия заболевания
Стадия заболевания — один из основных параметров для определения метода лечения и прогноза заболевания. Это выражается по классификации TNM (T = размер опухоли, N = поражение лимфатических узлов, M = отдаленные метастазы.
Стадии заболевания
Опухоль менее 2 см в диаметре (T), подмышечные лимфатические узлы не поражены (N), отдаленные метастазы отсутствуют (M)
Опухоль менее 5 см в диаметре (T), с поражением подвижных регионарных лимфатических узлов (N), без отдаленных метастазов (M)
Опухоль любого размера, с поражением или фиксацией кожи вдоль грудной стенки (T), метастазы в неподвижных подмышечных лимфатических узлах (N), без отдаленных метастазов (M)
Опухоль любого размера (T) с наличием отдаленных метастазов (например, в печени, кости или отдаленных лимфатических узлах) (N) и (M)
Рак груди — лечение
При лечении рака груди используется:
- хирургическое лечение;
- лучевая терапия;
- химиотерапия;
- гормональная терапия;
- иммунотерапия.
Хирургическое лечение — основной метод лечения рака груди. Его цель — удаление опухолевой ткани и пораженных лимфатических узлов.
Тип операции зависит от стадии заболевания и может быть:
- Простая мастэктомия — хирургическая процедура, при которой удаляется вся ткань груди (железистая и жировая), соски, но не лимфатические узлы в подмышечной впадине. Эта операция выполняется в случаях, когда рак не распространился на лимфатические узлы.
- Радикальная мастэктомия — удаление груди как при простой мастэктомии с удалением лимфатических узлов в подмышечной впадине.
- Запасная мастэктомия — процедура, при которой удаляется только часть груди вокруг опухоли. При выборе хирургического вмешательства всегда сложно провести щадящую мастэктомию. К сожалению, это не всегда возможно из-за размера и расположения опухоли.
Лучевая терапия может проводиться до или после операции. Её проводят перед операцией, чтобы уменьшить опухоль и риск местного рецидива. Цель послеоперационного облучения — уничтожить остаточные злокачественные клетки и предотвратить рецидив заболевания. После щадящих процедур всегда следует проводить лучевую терапию.
Адъювантная химиотерапия (химиотерапия после операции) проводится женщинам с пораженными лимфатическими узлами и женщинам с высоким риском (опухоль более 1 см).
Гормональная терапия применяется, если опухоль гормонально зависима. В 60 — 70% случаях рост опухоли груди стимулируется половыми гормонами (эстрогеном и прогестероном). Гормонозависимые опухоли в основном возникают у пожилых женщин, часто менее агрессивны и хорошо дифференцированы. Пациенты с положительным ЧСС имеют лучшую выживаемость и возможность лечения гормональной терапией,например, применение антиэстрогенов — тамоксифена.
Реконструкция груди после мастэктомии (удаления груди)
Существует несколько методик реконструкции груди, и выбор зависит от основного заболевания и возраста пациентки.
Первичная реконструкция груди выполняется одновременно с оперированием основного заболевания, а вторичная реконструкция означает последующую операцию через некоторое время.
Показаниями к первичной реконструкции груди являются высокомотивированные пациенты на первой и второй стадиях заболевания с соответствующим соотношением размера опухоли к размеру груди.
Противопоказаниями к первичной реконструкции груди являются диабет, ожирение, курение, сердечно-сосудистые заболевания и психические расстройства. Химиотерапия и лучевая терапия не являются противопоказаниями для первичной реконструкции груди.
Реконструкция груди может быть выполнена с помощью силиконового имплантата, расширителя тканей или с использованием собственных тканей.
Рак груди — смертность и излечимость
Процент женщин, которые доживают до пяти лет и более после постановки диагноза зависит от стадии заболевания следующим образом:
Читайте также:
- Редкие доброкачественные образования костей грудной клетки на КТ
- Поглощение рентгеновских лучей отделами глаза
- Синдром Брауна-Симмерса (Brown-Symmers)
- Анатомия: Лимфатические узлы и сосуды брюшной полости (живота). Топография, расположение лимфатических узлов и сосудов брюшной полости (живота)
- Диагностика отравления метанолом по КТ, МРТ головного мозга