Лучевая диагностика карциномы тимуса на рентгене, КТ, МРТ
Добавил пользователь Валентин П. Обновлено: 28.01.2026
Лучевая диагностика и лечение миастении при опухолевом и неопухолевом поражении вилочковой железы (ВЖ) до настоящего времени представляют серьезную проблему. Учитывая прямую связь миастении с патологическими изменениями ВЖ, выявление миастенических расстройств должно служить косвенным признаком наличия изменений тимуса и являться показаниями к тщательному обследованию органов средостения.
Несмотря на широкое применение различных специальных методов диагностики, ошибки в выявлении новообразований ВЖ превышают 10-20%, что в свою очередь снижает возможности своевременного хирургического лечения. Вопросы диагностики характера поражения вилочковой железы весьма актуальны. Если при опухолевом поражении тимуса показания к операции приближаются практически к абсолютным и выполняются по онкологическим показаниям, то при неопухолевом поражении определенной группе пациентов операция не показана или целесообразна консервативная терапия.
Поражения вилочковой железы разнообразны по своему составу. У больных с миастенией наиболее часто встречается лимфоидная гиперплазия тимуса или тимома.
Тимомы относятся к наиболее частым новообразованиям средостения. Они одинаково часто встречаются у мужчин и женщин, составляют
3-7 % онкологических заболеваний и 10-25 % первичных новообразований средостения. Возраст заболевших в основном от 40 до 60 лет. В 65-70 % наблюдений тимома инкапсулирована, у 30-35 % больных отмечается инвазивный рост, причем наиболее характерно прорастание опухоли в прилежащую плевру или перикард. Отдаленные метастазы встречаются менее чем в 5 % наблюдений.
Разделение тимом на доброкачественные и злокачественные в определенной степени условно, а гистологическая характеристика для этого нередко является недостаточной. Ряд авторов считают, что отличия между доброкачественными и злокачественными тимомами не столько
морфологические, сколько клинические, и предлагают тимомы называть не злокачественными, а «инвазивными» или «метастазирующими».
Основным признаком злокачественной тимомы, кроме метастазирования, является наличие инвазии в органы и ткани грудной полости, т.е. выход за пределы капсулы опухоли. При отсутствии инфильтративного роста тимому следует считать доброкачественной, что, однако, не исключает возможности рецидивов опухоли. Опухоли с выраженной атипией эпителиальных клеток и инвазивным ростом расцениваются как рак вилочковой железы.
К настоящему времени принята классификация тимом, предложенная экспертами ВОЗ, под редакцией J. Rosai в 1999 г. и модифицированная
в 2004 г. В ней выделяют следующие типы тимом:
Тип А - веретеноклеточная; медуллярная;
Тип АВ - смешанная;
Тип В1 - богатая лимфоцитами; лимфоцитарная; преимущественно кортикальная; органоидная;
Тип В2 - кортикальная;
Тип В3 - эпителиальная; атипичная; сквамоидная; высокодифференцированный рак тимуса;
Тимомы типа А (медуллярноклеточные, темноклеточные или веретеноклеточные) составляют не более 5 % всех тимом, расцениваются как
доброкачественные и, за редким исключением гормонально-неактивные.
Тимомы типа АВ (смешанные, медуллярно- или темноклеточные с умеренным количеством лимфоцитов) составляют около 10 % тимом,
чаще доброкачественные и гормональнонеактивные. По клиническим проявлениям они неотличимы от тимом типа А.
Тимомы типа В (В1, В2, В3) составляют до 70-80 % тимом и представляют наиболее неоднородную группу, особенно в плане прогноза. Мультицентричный рост наблюдается у 20-30 %, а инвазивный - у 50 % больных. Для них характерны сдавление и прорастание органов средостения, паранеопластические аутоиммунные заболевания.
Рак тимуса - редкая опухоль (менее 5 % новообразований тимуса), отличается быстрым инвазивным характером роста и ранним проявлением имплантационных (по плевре и перикарду), лимфо- и гематогенных (в легких, печени, костях, реже в надпочечниках, головном мозгу) метастазов.
Для уточнения показаний к тимэктомии исключительно важное значение имеет лучевые методы исследования, позволяющие установить характер эволюции вилочковой железы (инволюция, гиперплазия, опухоль).
Первое обстоятельное описание рентгенологической картины новообразований вилочковой железы принадлежит Lenk (1929). Изучение основывалось на данных рентгеноскопии и рентгенографии органов грудной клетки. Отсутствие современных методов исследования было основной причиной того, что картина представленная этим известным ученым затем приведенная во многих отечественных и зарубежных руководствах, оказалась неточной. Количество ошибок при диагностике новообразований вилочковой железы в 50-е годы достигало 40%, в 60-е - 30%, в 70-е - 25%.
В дальнейшем предпринимались многочисленные попытки улучшить рентгенологическую диагностику заболеваний вилочковой железы. Большой вклад в улучшение визуализации вилочковой железы внесли методики пневмомедиастинографии, пневмомедиастинотомографии, ангиографические исследования сосудов средостения, в том числе, селективная флебография тимуса. Однако, уверенная диагностика структурных изменений вилочковой железы, стала возможна только с появлением цифровых компьютерных технологий. Из рентгенологических методов к ним относится мультиспиральная компьютерная томография.
Компьютерная томография
Изучение отечественных и зарубежных работ, посвященных методам диагностики генерализованной миастении, позволяют заключить, что установление диагноза “миастения” требует безотлагательного исследования состояния ВЖ особенно у больных в возрасте старше 30 лет. Следует уделять особое внимание тщательному радиологическому обследованию переднего средостения у пациентов с началом генерализованной миастении (ГМ) после 40-45 лет, поскольку именно у таких больных сочетание миастении и тимомы отмечается наиболее часто (40-70%).
Патологические изменения в ВЖ, согласно данным литературы, при миастении наблюдают у 90-100% больных.Анализ литературы не оставляет сомнений, что МСКТ является необходимым и часто достаточным
методом для исследования области ВЖ. А с учетом преимущественно бессимптомного течения тимом, лучевые методы играют ведущую роль в их обнаружении. При этом, по мнению ряда авторов, тимомы являются наиболее частыми образованиями средостения, диагностированными на начальной стадии при помощи МСКТ.
Высказывается мнение, что присоединение ГМ у больных с тимомами в некоторой степени благоприятствует успешному и своевременному лечению опухолевого процесса благодаря более раннему радиологическому исследованию переднего средостения. Более того, в ряде работ показано, что наличие ГМ является независимым прогностическим фактором, обусловливающим более благоприятный исход у пациентов с тимомой.
Известно, что с периода полового созревания до, приблизительно, 25-летнего возраста, ВЖ выглядит как четко очерченная треугольная или двудольчатая структура, окруженная медиастинальной жировой клетчаткой.
В типичных случаях ее границы плоские или слегка вогнутые по бокам. Границы также могут быть выпуклыми, что более характерно для
детского возраста. После 25 лет ВЖ при КТ средостения визуализируется в виде мягкотканных островков на фоне наличия выраженной жировой клетчатки. Скорость и степень инволюции железы варьируют у разных людей, поэтому тимус может определяться как отдельная структура до 40 лет. Информативность метода КТ в определении объемных образований ВЖ может снижаться за счет существенных изменений, которые развиваются в ткани тимуса с возрастом и значительных вариаций в размерах и весе ВЖ, в частности, у людей в возрасте 25-40 лет, когда железа может быть выражена и затрудняет диагностику тимом. В то же время у больных старше 50 лет обнаружить тимому легче, поскольку железа замещена жировой тканью. Однако ошибки при интерпретации данных КТ случаются во всех возрастных категориях. Гиперплазия ВЖ часто присутствует у пациентов моложе 25 лет, но из за высокой плотности паренхимы может быть скрытой. Изучение вариантов строения вилочковой железы на компьютерно-томографических изображениях позволяет уверенно диагностировать патологические процессы в ней.
Нормальная КТ-анатомия вилочковой железы
Тимус расположен в верхней части грудной клетки, непосредственно за грудиной (верхний отдел переднего средостения). Спереди к нему прилежит рукоятка и тело грудины до уровня IV реберного хряща; сзади — верхняя часть перикарда, покрывающего начальные отделы аорты и легочного ствола, дуга аорты, левая плечеголовная вена; с боков — медиастинальная плевра.
Считается, что наиболее часто тимус на аксиальных срезах ри компьютерной томографии имеет треугольную или двудольчатую форму.
При визуализации тимуса на компьютерных томограммах анализируют структуру ткани железы с помощью денситометрических измерений.
При проведении компьютерной томографии оценивают наличие вилочковой железы и положение в средостении: уровень и отношение к срединной линии, ее форму, линейные размеры, однородность структуры, четкость контуров, измеряют плотность нативно, а также в артериальную, венозную и отсроченную стадии. Аксиальные изображения КТ и комбинированные мультиплоскостные реконструкции могут быть использованы, чтобы идентифицировать инвазию опухоли в крупные кровеносные сосуды, перикард и легочную ткань. Если, опухоль имеет гладкие, четкие границы, однородную плотность, отсутствуют некрозы или кистозные изменения, видна жировая прослойка между опухолью и смежными структурами новообразование можно считать неинвазивным. Если, опухолевое новообразование имеет дольчатую или неправильную форму, нечеткие контуры, неоднородное усиление после внутривенного контрастирования, явное прорастание перикарда, легочной ткани, грудной стенки такую опухоль необходимо считать инвазивной.
При гиперплазии вилочковой железы форма железы не изменена, может быть двудольчатой или состоять из отдельных участков тимической ткани. Контур тимуса выпуклый, увеличена толщина. После контрастного усиления в отсроченную фазу отчетливо видна однородно накапливающая контраст гиперплазированная ткань тимуса.
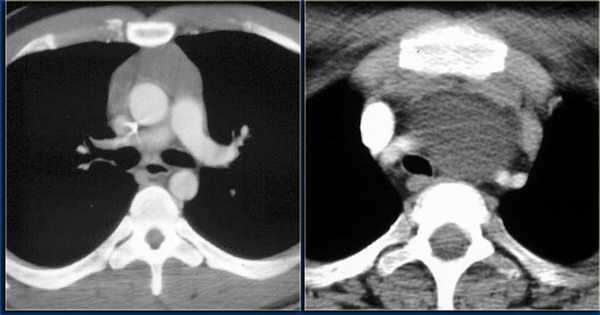
Дифференциальная диагностика между гиперплазией и тимомой (рис.3-7) небольших размеров заключается в выявлении новообразования, локально выходящего за контур железы накапливающего контрастное вещество в разные фазы контрастирования отлично от неопухолевой ткани вилочковой железы.
Магнитно-резонансная томография в диагностике поражений вилочковой железы
Применение магнитно-резонансной томографии (МРТ) для исследования структур грудной клетки открыло новые перспективы в прижизненной диагностике многих заболеваний.
Пульсация сердца смещает средостение во время получения изображения, что снижает ценность МРТ. Поэтому синхронизация изображения с сердечным циклом улучшает визуализацию сердца и средостения.
Сосудистые структуры средостения хорошо визуализируются на МР-томограммах ввиду того, что сигнал от просвета сосудов практически отсутствует. Вилочковая железа внутри периваскулярного пространства легче выявляется на МР-томограммах, чем при КТ. Форма, размер, интенсивность сигнала зависит от возраста. У детей вилочковая железа имеет промежуточную интенсивность сигнала, равную интенсивности сигнала от мышц или лимфоузлов. У взрослых интенсивность сигнала от вилочковой железы выше вследствие жировой инволюции, хотя она у разных людей варьирует. Размеры железы у пациентов старше 30 лет, выявленные при МРТ, лучше коррелируют с операционными находками, чем выявленные при КТ. Это связано с лучшей визуализацией инволютивных изменений при МРТ. Хотя вилочковая железа обычно располагается кпереди от крупных сосудов, она может располагаться и ретровазально. Определение локализации вилочковой железы важно для выявления связи аберрантной железы с переднемедиастинальной тимусной тканью но идентификации интенсивности сигнала.
Естественной контрастности МР-томограмм как правило достаточно для получения необходимой диагностической информации. В отдельных случаях для повышения чувствительности и специфичности метода необходимо дополнительное контрастирование. Исследование внутренних органов, в том числе средостения, основываются на быстрой диффузии парамагнетиков из сосудистого русла в опухолевом очаге. В некротических очагах, где нет кровотока, усиление не наблюдается.
Получение хорошего изображения на МРТ вилочковой железы затрудняется дыхательными движениями. Современный подход к визуализации вилочковой железы предполагает исследование на задержанном дыхании. Контрастирование лучше позволяет дифференцировать солидную и кистозную опухоли. Это связано с тем, что кистозный компонент может содержать примеси белка и крови, искажающие сигнал как на Т1-зависимых, так и на Т2-зависимых изображениях. Полное отсутствие контрастирования доказывает мягкотканную природу образования.
Вилочковая железа на МР-изображениях
Форма и сигнал от вилочковой железы меняются с возрастом. Максимальный вес приходится на 12-19 лет, а затем начинается инволюция, представляющая собой замещение ее жировой тканью. Этот процесс отражается на МРТ, особенно, Т1-зависимых.
Нормальная ткань вилочковой железы достаточно хорошо узнаваема на стандартных МРТ по характерной форме, размеру и расположению. Критерии нормальной вилочковой железы включают отсутствие округлых мягкотканых образований > 7 мм; отсутствие выпуклого контура железы у лиц старше 19 лет, отсутствие дольчатости, отсутствие утолщения вилочковой железы (должен быть ≤ 1,3 см после возраста 20 лет)
Однако у подростков и в молодом возрасте она очень вариабельна по размерам и форме, кроме того, плотность ее на КТ и сигнал на МРТ могут быть схожими с опухолевыми поражениями, так как вилочковая железа еще полностью не заместилась жировой тканью. Следовательно, в некоторых случаях дифференциальная диагностика нормальной и опухолевой ткани может представлять сложности.
При гиперплазии отмечается повышение сигнала на противофазных изображениях с возвращением к норме после лечения.
Округлые, инкапсулированные и с четкими краями опухоли вилочковой железы обычно доброкачественные (тип А). Злокачественные варианты имеют неровный контур, кистозные и некротические компоненты, кальцинаты, а также сопровождаются лимфоаденопатией.
МР-заключение о наличии опухоли вилочковой железы обычно базируется на локальном увеличении железы, выявлении связи опухоли переднего средостения с железой. Интенсивность сигнала от опухоли чаще выше, чем от нормальной ткани железы. Большинство инкапсулированных опухолей дают гомогенный сигнал как на Т1, так и на Т2-изображениях. Инвазивные опухоли чаще негомогенные на Т2-зависимых изображениях.
Хорошая визуализация сосудов при МРТ с синхронизацией позволяет выявлять нечеткость их контуров при инвазии опухолью. Перикард на ЭКГ-синхронизированных изображениях выглядит как тонкая линия, низкой интенсивности толщиной менее 4 мм. При его инвазии возможно выявление прерывистости этой линии с замещением ее высокоинтенсивной опухолевой массой.
Кисты вилочковой железы обладают низкой интенсивностью сигнала на T1-зависимых изображениях и высокой на Т2-зависимых. Спонтанное кровотечение в кисту приводит к повышению сигнала на Т1-зависимых изображениях в связи с парамагнитным эффектом метгемоглобина.
Тимолипомы на Т1-зависимых изображениях выглядят как массы с высокой интенсивностью сигнала, что является отражением их жировой природы. Линейные полосы низкой интенсивности сигнала представлены резидуальной фиброзной стромой или тканью вилочковой железы, проходящей через тимолипому.
Фибромы вилочковой железы распознаются довольно легко, так как они дают низкую интенсивность сигнала как на Т1-, так и на Т2-зависимых изображениях.
От правильного выбора тех или иных методов исследования в каждом конкретном случае часто зависит успех лучевой диагностики. Поскольку количество этих методов достаточно велико (рентгенодиагностика, КТ, МРТ, УЗИ, ПЭТ-КТ) в практической деятельности необходимо руководствоваться принципом получения максимума информации при использовании минимума диагностических средств. Этот принцип предполагает использование того метода, который дает наибольший диагностический эффект в наиболее короткий срок.
МРТ СПб технически позволяет выполнять МРТ средостения, однако эта задача стоит редко и предпочтение отдается КТ. Исследование средостения при МРТ в СПб мы проводим как исключение, так как методика исследования требует кардиосинхронизации. Использован наш опыт ГМПБ №2, и работы на аппарате с открытым МРТ.
Лучевая диагностика карциномы тимуса на рентгене, КТ, МРТ
Звоните нам по телефону 8 (812) 241-10-46 с 7:00 до 00:00 или оставьте заявку на сайте в любое удобное время
Ваша заявка принята!
Благодарим за обращение.
В ближайшее время с вами свяжется наш специалист.
категории статей
МРТ вилочковой железы: какие заболевания и опухоли показывает
Расположение вилочковой железы в передне-верхнем средостении у детей не позволяет в норме наблюдать орган на рентгенограммах из-за проекции грудины. Только увеличение тимуса у детей приводит к появлению на снимке дополнительной тени, расположенной над сердечной тенью справа или слева.
Гиперплазия на МРТ головного мозга у грудничков визуализируется методами нейровизуализации из-за увеличенных размеров по сравнению с взрослыми.
Постепенно орган опускается ниже, уменьшается в размерах, что является нормой.
Томограмма вилочковой железы
Лучевая анатомия тимуса
Орган имеет два отдела - грудной и шейный. Верхняя часть достигает языка, но у большей части малышей структура отсутствует. Грудная часть железы разделяется на левую и правую долю. Близкое расположение приводит к наслоению паренхимы на рентгенограммах. Снимки показывают лишь дополнительное затемнение (плюс-тень) в передне-верхнем средостении.
Четко определить размеры помогает МРТ вилочковой железы. Гиперплазия приводит к расширению обеих долей, которые соединяются тонким перешейком.
Высокая реактивность тимуса ребенку необходима из-за формирования иммунитета, который адаптируется по возбудителей, с которыми организм встречается впервые. Анатомическая структура органа:
- Обилие паренхимы;
- Большое число лимфоцитов;
- Малое скопление жировой и соединительной ткани;
- Насыщение мозговой части гистиоцитами, плазматическими клетками, эозинофилами.
Во время полового созревания методы лучевой нейровизуализации показывают преимущественное разрастание междольковой ткани. Увеличение скопления жировых клеток начинает прослеживаться после 15 лет.
К 40 годам тимус приобретает «взрослое» строение:
- Регрессия соединительной ткани;
- Снижение узких тяжей;
- Разрастание жировых тканей.
После сорока лет формируется инволюция железы с незначительной паренхимой, беспорядочными адипоцитами (жировыми клетками).
Нужен ли человеку тимус? Некоторые литературные источники указывает на бесполезность вилочковой железы. Ряд ученых считает орган переходным звеном между иммунной и эндокринной системы. Во время развития плода образование способствует оптимальному формированию нейроэндокринной сферы. После рождения орган обеспечивает регуляцию гормональной и иммунной системы.
МРТ вилочковой железы - что показывает
Анализ способов лучевой диагностики показывает преимущество магнитно-резонансного сканирования перед КТ для определения размеров, структуры, расположения. Сосудистые сети верифицируются лучше на МР-снимках даже без контраста из-за отсутствия сигнала от внутренних структур. Внутривенное введение парамагнетических препаратов помогает лучше отслеживать направление артерий, образование патологических соустий, верифицировать новообразованные опухолевые капилляры.
Исследования показывают разные характеристики МР сигнала от тимуса у детей в зависимости от возраста. У грудничков на томограммах определяется тень, схожая по интенсивности с лимфатическими узлами и мышцами.
Скопление жировой ткани вариабельно. Негомогенность T2-режима свидетельствует о нормальной структуре. Появление дополнительных включений - патология. Снимки показывают увеличение размеров при гиперплазии, появление просветлений - кисты. Мягкотканые и плотные опухоли четко верифицируются даже при бесконтрастном сканировании.
КТ и МРТ заболеваний вилочковой железы
После лучевой терапии лимфогранулематоза возникают кисты тимуса. С помощью КТ диагностируются за счет плотной капсулы, включений кальция внутри стенки, нескольких камер с перегородками.
На МР-томограммах кистозные полости создают низкую интенсивность сигнала в T1-режиме, высокую - в T2 режиме.
Тимолипомы на магнитно-резонансных сканах - высокая интенсивность из-за жировой ткани. Фиброзная строма создает линейные полосы.
Несмотря на преимущество, обследование обладает недостатками из-за появления дополнительных шумов (артефактов) во время сокращений сердца. Производители современных аппаратов устраняют дефект посредством синхронизации частоты сканирования с сердечным циклом.
Мешает качественному отображению движение пациента при томографии. Дискретные артефакты появляются у пациентов с аномальным кардиальным ритмом, поэтому таким пациентам не делают томографию.
Какие последовательности МРТ для сканирования вилочковой железы:
Улучшение качества сканирования достигается методами контрастирования (усиление видимости после насыщения парамагнетиками). Европейские производители создали множество парамагнетических препаратов, усиливающих видимость паренхимы.
Диагностика заболеваний
Исключить ошибки определения заболеваний, опухолей тимуса помогает знание возрастных размеров, структурных особенностей тимуса в норме. Европейские врачи провели множество работ по изучения состояния железы в двухлетнем возрасте.
Самой точной характеристикой является определение ширины доли. Критерий применяется для КТ и МРТ.
Лимфоидная гиперплазия тимуса
У пациентов с миастенией может активизироваться разрастание лимфоидных элементов. Дифференциальная диагностика между гиперплазией и опухолями требуется при тиреотоксикозе, когда запускается процесс повышенной концентрацией гормонов щитовидной железы.
Первичная МРТ диагностика лимфоидной гиперплазии тимуса затруднена, так как не возникает увеличения размеров железы. Заболевание характеризуется перерождением структуры.
Объемное увеличение не всегда свидетельствует об опухоли, поскольку гистологический анализ показывает норму строения клеток.
Визуальная диагностика тимуса при миастении
Аутоиммунное повреждение нервно-мышечной передачи возникает посредством образования антител к собственным структурам паренхимой вилочковой железы. Иммуноглобулины блокируют работоспособность ацетилхолиновых рецепторов, что приводит к нарушению функционирования мускулатуры.
Лучевые методы нейровизуализации назначаются при двоении объектов внутри глаза в вечернее время. Перегрузка речевых мышц, патологическая утомляемость, затруднения глотания - первые симптомы миастении.
Крайняя степень патологии - криз. Болезнь характеризуется выраженными двигательными расстройствами, нарушением глотания, речевых расстройств. Отсутствие ранней диагностики, экстренной помощи приводит к летальному исходу.
Лимфангиома вилочковой железы
Доброкачественное разрастание лимфатических сосудов увеличивает объем органа. У ребенка избыточное количество лимфоцитарной ткани, поэтому новообразования данного генеза встречаются чаще.
Лимфатические новообразования провоцируются вирусами, химическими и физическими факторами (влияние радиации). Есть научные работы относительно генеза вилочковых лимфангиом у детей с наследственными аномалиями развития. Доказано формирование кист тимуса у плода во время нарушения эмбриогенеза.
Томография опухолей вилочковой железы
Самый злокачественный вариант - карцинома. Выявлено свыше 94 разновидности данного образования. Самые частые виды:
- Мукоэпидермоидные;
- Саркоматоидные;
- Базалиоидные;
- Эпидермоидные;
- Лимфоэпителиома.
Частота метастазирования превышает 50%.
Гранулематозная тимома (лимфогранулематоз) сопровождается прорастанием опухоли в близлежащие ткани, перикард, надключичные лимфатические узлы.
Частота встречаемости тимолипомы - 10%. Длительное время образование протекает без симптомов, может достигать крупных размеров. Структура вилочковой железы сопровождается наличием разнообразных островков жировой ткани. Хирургическое удаление очага приводит к полному выздоровлению без рецидивов.
Другие мезенхимальные опухоли вилочковой железы:
- Рабдомиома;
- Миосаркома;
- Фибросаркома;
- Фиброма.
Нейроэндокринные новообразования - овсяноклеточная опухоль, карциноид. Новообразования имеют склонность к злокачественному преобразованию. Встречаемость метастазов нейроэндокринных опухолей - 25-30%. Капсула поражается редко.
- Хорионэпителиома;
- Дисгерминома;
- Тератобластома;
- Эмбриональная карцинома;
- Гемангиома;
- Лимфангиома.
Если магнитно-резонансная томография определяет созревшие очаги, после хирургического удаления рецидивы отсутствуют. Незрелые формы характеризуются прорастанием окружающих тканей.
Кисты вилочковой железы встречаются в 1%. Существует несколько морфологических вариантов - врожденные, воспалительные (туберкулез, сифилис). МРТ головного мозга с одинаковой вероятностью обнаруживает кисты у взрослых и детей. Исследование показывает морфологию образования:
- После лучевой терапии лимфом происходят кистозные трансформации тимуса;
- Неосложненные полости имеют тонкую стенку. Внутренняя часть выслана кубическим, чешуйчатым эпителием с внутренней прозрачной жидкостью;
- Осложненные кисты характеризуются образованием толстой фиброзной стенки, наличием гранулем с мутной жидкостью, внутренним студенистым содержимым. Кистозные разрастания приводят к компрессии окружающих структур.
Малигнизация истинных кист вилочковой железы обуславливает дегенерацию. Герминогенные новообразования имеют сложное строение. Магнитно-резонансная томография позволяет тщательно изучить структуру. Томограммы позволяют предварительно предположить вид опухоли вилочковой железы.
До широкого распространения способов лучевой нейровизуализации количество ошибок диагностики опухолей тимуса составляло сорок процентов. Дороговизна МР-сканирования не позволяет устанавливать оборудование в каждую клинику, поэтому в периферических медицинских заведениях преимущественный способ выявления новообразований тимуса - рентгенография.
Классическая схема изучения верхнего средостения включает прямую, боковую и косую рентгенограмму. Достоверность рентгенографии в диагностике опухолей вилочковой железы не превышает 70%, так как от мягкотканых образований рентгеновские лучи не отражаются. Мелкие узлы сливаются с тенью сердца, грудины. До внедрения способов нейровизуализации рентгенологи применяли инвазивные способы - пневмомедиастинографию, пневмомедиастинотомографию путем введения воздуха в средостение.
До КТ и МРТ в диагностике новообразований верхнего средостения применялись сцинтиграфические методы. Введение внутрь организма меченного радиоактивного препарата с последующей оценкой накопления позволяло выявить локализацию первичного новообразования, метастазы. Способ сопровождается радиационным облучением тканей, поэтому применяется по строгим показаниям.
Когда делать КТ тимуса
Онкологи назначают компьютерную томографию вилочковой железы после выявления у пациентов увеличенных лимфатических узлов шеи, затылка. Легкая болезненность лимфатических узлов при отсутствии воспалительных изменений анализов крови может свидетельствовать о гиперплазии, злокачественному перерождению лимфоидной ткани.
Увеличение размеров железы на компьютерной томографии головы и шеи с контрастом встречается при болезнях Аддисона, тиреотоксикозе. Обследование выявляет вид гиперплазии - фолликулярная или истинная. Последняя форма сопровождается повышением веса, размеров органа при сохранении гистологического строения. Избыток фолликулов внутри тимуса возникает при базедовой болезни (тиреотоксикоз). Лимфоидная гиперплазия редко приводит к увеличению размеров тимуса. Заболевание встречается также у ВИЧ-инфицированных людей.
Классический алгоритм проведения МРТ головного мозга не предполагает сканирование тимуса. Процедура выполняет отдельно или в комплексе с другими разновидностями томографии. Длительность обследования определяет цену.
КТ вилочковой железы
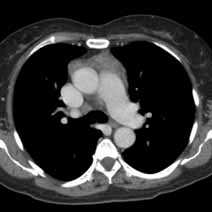
Тимус - представляет собой это лимфатический орган, который играет жизненно важную роль в формировании иммунной системы в детстве. Он состоит из двух долей, каждая из них имеет отдельную фиброзную капсулу, которая соединена тиреотимической связкой с нижними долями щитовидной железы. Несмотря на широкие возможности медицинской визуализации при диагностике патологий тимуса нередко возникают ошибки, которые могут приводить к проведению ненужной биопсии, хирургическому вмешательству или облучению.
КТ вилочковой железы является ведущим методом визуализации для диагностики патологий тимуса.
КТ более точен в диагностике тимомы с ее повышенной чувствительностью при выявлении новообразований средостения, по сравнению с рентгенографией грудной клетки. Одна из важных, хотя и сложных задач КТ - определение местной инвазивности опухоли.
Хотя, как правило для идентификации образований тимуса контраст не требуется тем не менее его применение необходимо при локально инвазивных опухолях, когда оценка сосудистого кровотока позволяет выработать тактику операции и лечения.
Опухоли средостения: что это такое, классификация.
Опухоли средостения - общее название новообразований, которые расположены в медиастинальном пространстве груди. В 40% случаев диагностирования опухоли являются злокачественными, и тогда ставится диагноз рак средостения. Все опухоли делятся на две большие группы - первичные и вторичные. В первом случае речь идет о тех новообразованиях, которые формируются непосредственно в области средостения, во втором - опухоли образуются сначала в тканях, расположенных вне обозначенной области, а рак средостения развивается уже из метастаз. Иногда опухоли средостения называют рак тимуса, но это не совсем корректное обозначение диагноза. Дело в том, что он обозначает наличие злокачественных клеток в вилочковой железе, тогда как опухоли средостения могут начать свой рост и из других структур.
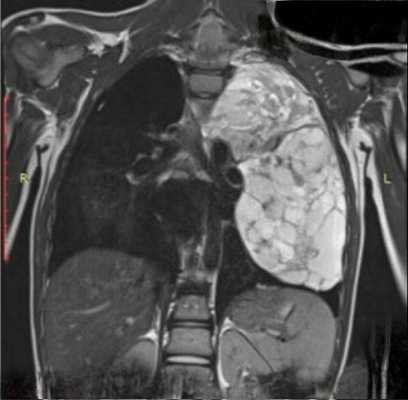
В зависимости от локализации опухоли различают следующие виды злокачественных новообразований:
- передняя часть средостения - герминогенные опухоли, тимомы, лимфомы, дизэмбриогенетические опухоли, феохромоцитомы;
- средняя часть средостения - метастатическая карцинома, лимфома;
- задняя часть средостения - нейрогенные опухоли, вторичные опухоли (меланомы, саркомы).
Отдельно в медицине рассматриваются мезенхимальные опухоли - представляют собой рак мягких тканей, к таковым относятся липомы и гемангиомы, лейомиосаркомы и фибромы. Поражают разные части средостения, относятся к группе вторичных, потому что «вырастают» из метастаз.
К редким опухолям средостения относятся липо- и фибросаркомы. Их опасность заключается в том, что они долгое время протекают бессимптомно и пациент обращается за помощью к врачу при выраженных нарушениях, когда рак находится уже на 3 и 4 стадии развития. Также к этой группе относится рак тимуса (тимома) - развивается в клетках вилочковой железы.
Какие симптомы укажут на рак средостения?
Рак может протекать в двух стадиях - бессимптомной и с выраженными признаками. Продолжительность прогрессирования опухоли средостения без симптомов зависит от нескольких факторов - место локализации новообразования, уровень общего иммунитета, возраст человека. Часто бессимптомно протекающий рак диагностируется случайно, во время проведения стандартной процедуры флюорографии в рамках диспансеризации.
К основным признакам рака средостения относятся:
- кашель - сухой, приступообразный, не проходящий даже после прохождения курса лечения;
- одышка - появляется сначала после физических нагрузок, но очень быстро начинает беспокоить человека и в покое;
- боль в области груди - возникает спонтанно, периодически исчезает, усиливается во время кашля, носит давящий характер;
- кровохарканье - симптом, присущий редким опухолям средостения, свидетельствует о стремительном росте опухоли и повреждении структур дыхательных путей;
- внезапное похудение - больной начинает терять вес даже на фоне привычного аппетита: до 15 кг в течение 3-4 недель;
- общая слабость - больной испытывает постоянное желание лечь и отдыхать, работоспособность уменьшается и не восстанавливается даже после качественного отдыха;
- незначительное повышение температуры тела - происходит спонтанно, не превышает субфебрильных показателей.
Злокачественные опухоли растут достаточно быстро, поэтому переход из бессимптомной стадии в форму с выраженной клинической картиной недолгий. Могут проявляться и дополнительные симптомы типа отечности верхней части туловища и лица, синюшного цвета лица, расширения подкожных вен шеи.
Самым ранним проявлением рака средостения считается болевой синдром, особенно часто он проявляется при раке тимуса. В таком случае боли идентичны приступам стенокардии. Существует и ряд специфичных признаков опухолей средостения:
- для мезенхимальных опухолей характерны зуд кожи и повышенная потливость в ночное время суток;
- герминогенные опухоли могут сопровождаться птозом (опущением) век, понижением уровня глюкозы в крови;
- при нейрогенных опухолях нередко отмечается спонтанное повышение артериального давления;
- редкие опухоли средостения проявляются изжогой, диареей (поносом).
Общие симптомы, слабовыраженная клиническая картина, многообразие признаков, которые присущи и другим патологиям, делают диагностику только по жалобам пациента и стандартным обследованиям практически невозможной. Кроме этого, опухоли средостения могут быть и доброкачественными - например, рак тимуса по своей клинической картине полностью идентичен признакам доброкачественных новообразований в вилочковой железе.
Диагностика опухоли средостения.
Опухоль средостения может быть диагностирован инструментальными методами, которые являются самыми информативными:
- В большинстве случае комплексного рентгенологического исследования достаточно для выявления опухоли разных отделов средостения, в том числе и рака тимуса. Врачи не только подтверждают факт наличия новообразования, но и могут дать ему характеристику - форму, размер и локализация. Если подозревается рак средостения любого вида, то пациенту назначается рентгеноскопия грудной клетки. Если есть подозрение на развитие мезенхимальной опухоли, то проводится рентгенография пищевода. Назначается для подтверждения диагноза и получения данных о нейрогенной опухоли - размер, степень распространения, форма, точная локализация. Данные такого исследования более точные, чем рентгенография. На их основе врач может проработать тактику проведения хирургического вмешательства. Дополнительно выполняется магнитно-резонансная томография, она дает возможность определить степень поражения мягких тканей средостения, подтвердить или опровергнуть факт распространения метастаз в лимфатические узлы. Опухоли средостения могут прорастать в бронхи, трахею и для исключения или подтверждения такого роста используется бронхоскопия, видеоторакоскопия или медиастиноскопия.
Если перечисленных обследований недостаточно, то назначается хирургическая биопсия. Морфологическое исследование биологического материала позволяет полностью охарактеризовать рак средостения. Эта манипуляция важна для классификации опухоли - будет ли диагностирован именно рак тимуса или опухоль представляет собой доброкачественное образование.
Если есть подозрение на тимому (рак тимуса), то целесообразно проводить ультразвуковое исследование. Оно не выявит опухоль средостения, но даст возможность оценить состояние лимфатических узлов и жировой ткани в подключичной области.
К общим методам диагностики относятся анализы крови (общий, биохимический, коагулограмма), анализ мочи (общий), ЭКГ.
Лечение опухолей средостения.
Самым эффективным методом лечения опухолей средостения считается его хирургическое удаление, которое всегда сопровождается и специфической терапией. Если диагноз был поставлен на ранней стадии, врач может четко определить размер и форму опухоли, то применяется радиохирургический метод ее удаления по системе КиберНож. В случае больших размеров опухоли средостения удаляются классическим хирургическим методом с последующей химиотерапией. Диагностирование рака на поздней стадии делает нецелесообразным оперативное удаление новообразования, поэтому пациенту назначают только поддерживающее лечение (химиотерапия или лучевая) - рак средостения прекращает стремительно разрастаться, снижается вероятность распространения метастаз, облегчается симптоматика.
Если диагностирован рак тимуса (тимома), то врач опирается на данные исследований - каков размер опухоли средостения, есть ли ее разрастание. В некоторых случаях сначала проводится несколько курсов химиотерапии и только после этого назначается хирургическое лечение. Дополнительно, после проведения операции по удалению опухоли средостения, пациенту назначают гормональные препараты, иммуноподдерживающие средства.
Принимать решение о проведении терапевтического лечения или хирургического удаления опухоли средостения может только лечащий врач. Операция выполняется только в том случае, если специалист будет уверен в том, что он сможет удалить сразу все новообразование. Так как диагноз рак средостения часто ставится на поздних стадиях заболевания, то даже хирургические методы могут быть бесполезными по причине распространения метастаз, поражения внутренних органов и мягких тканей вокруг средостения.
Прогноз рака средостения.
Теоретически прогнозы на выздоровление при диагностировании опухоли средостения (рака тимуса) положительные. Но проблема заключается в сложностях диагностики - клиническая картина не типичная для злокачественных образований, часто люди либо предпринимают попытки лечения сами, либо обращаются со стандартными жалобами к врачу и им ставят неверный диагноз. Пока проводится лечение неверного заболевания, время проходит и наступает рак, средостения достигает тяжелой стадии. При своевременном выявлении рака тимуса вероятность благоприятного исхода составляет 68%.
Опухоли средостения (рак тимуса) возможно вылечить, но при условии своевременного выявления. Хирургический метод и последующая химиотерапия дают возможность полностью выздороветь. По причине неспецифической клинической картины диагностирование на ранней стадии затруднено, поэтому важно проходит диспансеризацию - это реальный шанс полностью избавиться от злокачественных образований.
Рентгенография, КТ и МРТ: в чем отличие?
В настоящее время основными методами лучевой диагностики являются рентгенография, компьютерная томография (КТ) и магнитно-резонансная томография (МРТ), которые только на первый взгляд весьма похожи по принципу действия. У многих наших пациентов возникает вопрос: «Чем отличается КТ от МРТ, и каковы их отличия от рентгенографии?»
Все вышеперечисленные методы позволяют быстро и безболезненно визуализировать органы и ткани исследуемой области. Тем не менее, существует ряд значимых отличий, которые могут оказаться решающими в случае выбора того или иного метода исследования. Мы рассмотрим их подробно, чтобы наши пациенты обладали полной информацией и могли оценить преимущества каждого из них.
Рентгенография
Принцип работы рентгеновского аппарата заключается в том, что рентгеновские лучи, проходя через разноплотную среду исследуемой области, по-разному ослабляются: более плотная костная ткань в значительной степени поглощает рентгеновское излучение, менее плотная подкожно-жировая клетчатка ослабляет его в небольшой степени, а воздух, содержащийся в околоносовых пазухах или легких, не задерживает совсем. Эти неравномерно ослабленные пучки рентгеновских лучей, попадая на светочувствительный слой пленки, формируют рентгенограмму — изображение, которое отображает все структуры исследуемой области, наслаивая их друг на друга. При этом получаемый снимок позволяет определить форму, размеры и строение исследуемой области, выявить или заподозрить структурные нарушения, а исследование в двух или нескольких проекциях позволяет определить локализацию выявленных изменений. Чаще всего рентгенография используется для исследования костей, легких, почек, кишечника.
C самого начала существования этот метод диагностики вызывал у пациентов множество вопросов по поводу воздействия рентгеновского излучения на организм. На сегодняшний день специалисты подтвердили вред рентгена и его способность влиять на развитие нежелательных процессов в организме. Тем не менее, этот метод лучевой диагностики продолжает пользоваться спросом, поскольку требует минимальных затрат.
Компьютерная томография
Это более современный вариант рентгенографии, сохранивший ее ключевые особенности: в основе получения изображения лежит рентгеновское излучение, которое, проходя через ткани пациента, по-разному (исходя из их плотности) поглощается и ослабляется ими. Однако важное отличие заключается в том, что компьютерная томография — это совокупность послойных рентгеновских снимков определенной толщины среза, из которых выстраивается объемная проекция, а не плоскость, как на рентгене. В этом (а также в высоком качестве изображения) заключается одно из основных преимуществ компьютерной томографии перед традиционным рентгеновским методом исследования.
Несмотря на более безопасную и эффективную работу современных аппаратов, часто проходить компьютерную томографию все же не рекомендуется из-за возможного воздействия на организм рентгеновского излучения. Тем не менее, компьютерная томография является ведущим методом диагностики заболеваний органов грудной клетки и легких, надпочечников и костно-суставной системы.
Магнитно-резонансная томография
В основе МРТ лежит явление магнитного резонанса, основанного на переизлучении радиоволн, взаимодействующих с атомами водорода, в избытке содержащимися в организме человека. Эти переизлученные электромагнитные волны улавливаются датчиком МР-томографа, усиливаются и в виде цифровых изображений появляются на экране монитора. Это безвредный и абсолютно безопасный для здоровья человека метод лучевой диагностики, так как в основе получения изображения отсутствует рентгеновское излучение, поэтому МРТ можно проходить неограниченное количество раз, с любым интервалом.
Существенное преимущество МР-томографии перед КТ заключается в том, что она не противопоказана беременным во II и III триместре и совершенно безопасна для детей. В МРТ исследуемая область сканируется в трех проекциях, что позволяет врачу-рентгенологу в полной мере оценить состояние тканей и органов исследуемой области, а высокая контрастность изображения и пространственное разрешение позволяют визуализировать серое и белое вещество головного мозга, оценивать состояние костного мозга и мягких тканей различной локализации. Кроме того, метод МРТ позволяет получать изображения сосудов головного мозга и сосудов шеи без введения контрастного препарата.
Конечно, как и многие другие методы исследования, МР-томография имеет ряд противопоказаний. Однако, если внимательно ознакомиться с ними, можно заметить, что в основном они связаны с наличием металлсодержащих имплантов (не обладающие магнитными свойствами устройства противопоказанием не являются), а также с выраженной клаустрофобией. Таким образом, в большинстве случаев МРТ может стать наиболее оптимальной и совершенно безопасной альтернативой компьютерной томографии и рентгенографии.
Так что же лучше?
в 2010 году в Швейцарии и США было внедрено оборудование, совмещающее функции МРТ-аппарата и ПЭТ-сканера. Эти функциональные установки одни из самых дорогих медицинских приборов в мире. Такой метод диагностики стал называться "ПЭТ/МРТ".
Читайте также:
- Лечение шистосомоза глаз. Профилактика
- Тесты на сопротивление в голеностопном суставе и стопе
- Причины сердечной недостаточности у ребенка. Клиника
- Макулодистрофия (возрастная макулярная дегенерация): причины, симптомы и лечение
- Причины болей в сердце при пороке. Объективное обследование при пороке сердца
