Лучевая диагностика limbus vertebra (LV, краевого апофиза, КА)
Добавил пользователь Владимир З. Обновлено: 21.01.2026
Авторы представляют редкий случай аномалии позвоночника в результате дефекта замыкательной пластинки тела позвонка — Limbus vertebra (смещенный позвонковый апофиз). Диагноз установлен у подростка с жалобами на боли в поясничной области в результате проведенного дифференциального диагноза с переломом и воспалительными заболеваниями костной системы с вовлечением позвоночника. Окончательно идентифицировать данную патологию позволила магнитно-резонансная томография.
Ключевые слова
Об авторах
Научный центр здоровья детей, Москва
Россия
кандидат медицинских наук, заведующая отделением МРТ НИИ профилактической педиатрии и восстановительного лечения Научного центра здоровья детей
Список литературы
1. Dae-yong Kim et al. Anterior cervical disc herniation presenting as instability and minimal dysphagia: a case report. Korean J Spain. 2010; 7 (4): 272-275.
2. Jeffrey S. Ross et al. Diagnostic Imaging: Spine. 1 ed. Amirsys. 2004; 1: 1-82.
3. Forbes K. et al. Self-Assessment Colour Review of Neuroimaging. Manson Publishing. 2010.
Рецензия
Для цитирования:
For citation:
Контент доступен под лицензией Creative Commons Attribution 4.0 License.
Аннотация
Напечатать статью
Посмотреть метаданные
Как ссылаться
Поиск ссылок
Послать статью по эл. почте (Необходимо имя пользователя (логин))
Связаться с автором (Необходимо имя пользователя (логин))
М. З. Каркашадзе
Научный центр здоровья детей, Москва
Россия
кандидат медицинских наук, заведующая отделением МРТ НИИ профилактической педиатрии и восстановительного лечения Научного центра здоровья детей
Г. В. Кузнецова
Научный центр здоровья детей, Москва, Российская Федерация
Россия
М. М. Панова
Научный центр здоровья детей, Москва, Российская Федерация
Россия
Ю. И. Шмелёва
Научный центр здоровья детей, Москва, Российская Федерация
Россия
Лимбус позвонка
Limbus vertebra возникает в результате проникновения пульпозного ядра межпозвонкового диска в поврежденную замыкательную пластинку и приводит к отделению треугольного костного фрагмента от края апофиза. Дефект в основном проявляется в переднем верхнем крае тела позвонка, но может быть выявлен и в нижнем углу и в заднем крае.
Интерес представленного наблюдения состоит в том, что, как правило, клинически Limbus vertebra никак не проявляется, однако иногда у пациентов возникает боль. Болевой синдром и обнаруженный при исследованиях костный фрагмент приводят к необходимости проведения дифференциальной диагностики с переломом. Хочется подчеркнуть, что отсутствие на МР-изображениях аномального сигнала от костного мозга, а именно повышение интенсивности сигнала в STIR и его снижение в Т1-ВИ, исключают возможность острого перелома.
При отсутствии клинической симптоматики Limbus vertebra не требует лечения, и прогноз благоприятный.
Рентгенологические находки.
Рентгенография.
На рентгенограммах в боковой проекции визуализируется скошенный передний верхний угол тела позвонка со смещенным костным фрагментом треугольной формы. Край фрагмента примерно соответствует размеру дефекта близлежащего позвонка.
МРТ
характерная МР-картина в виде костного фрагмента у передневерхнего края тела позвонка, пролабирование диска между фрагментом и телом позвонка и отсутствие признаков отека костного мозга позволяют установить диагноз Limbus vertebra (смещенный позвонковый апофиз).
На Т1-ВИ визуализируется дефект переднего верхнего угла тела позвонка и мелкий апофизарный фрагмент спереди от дефекта; субхондральные дегенеративные изменения позвонка.
На Т2-ВИ визуализируется гипоинтенсивный сигнал от пульпозного ядра межпозвонкового диска, проникающий под краевой дефект апофиза тела нижележащего диска позвонка.
Смещенный позвонковый апофиз
Пациент Н., 16 лет обратился на прием к ортопеду в консультативно-диагностический центр ФГАУ «НМИЦ здоровья детей» Минздрава России с жалобами на боль в спине. Травму в анамнезе отрицал, однако отметил, что боли в пояснице появились после того, как в лагере пришлось нести тяжелый рюкзак на большое расстояние.
Для выявления причины болевого синдрома пациент был направлен на рентгенографию и магнитно-резонансную томографию поясничного отдела позвоночника.
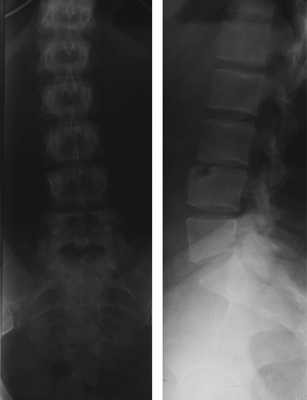
Рис.1 — Рентгенограмма поясничного отдела позвоночника (прямая и боковая проекции)
На рентгенограмме в боковой проекции визуализируется скошенный передний верхний угол тела L4 позвонка со смещенным костным фрагментом треугольной формы. Край фрагмента примерно соответствует размеру дефекта близлежащего позвонка.
Рис.2 — Магнитно-резонансная томография поясничного отдела позвоночника.
а — Sag T1-ВИ,
б — Sag T2-ВИ,
в — Sag в ИП инверсия-восстановление (STIR)
МРТ поясничного отдела позвоночника была проведена на МР томографе Signa HDx 1.5 Tl с применением импульсных последовательностей Т1-, Т2- и STIR (инверсия восстановление) в трех проекциях: в сагиттальной, коронарной и аксиальной.
На МРТ были обнаружены: дефект переднего верхнего угла тела позвонка L4 и мелкий апофизарный фрагмент спереди от дефекта; субхондральные дегенеративные изменения L4 позвонка с проникновением пульпозного ядра межпозвонкового диска L3-L4 под краевой дефект апофиза тела L4 позвонка.
Таким образом, жалобы пациента и характерная МР-картина в виде наличия костного фрагмента у передне-вехнего края тела позвонка, пролабирование диска между фрагментом и телом позвонка и отсутствие признаков отека костного мозга позволили исключить краевой перелом тела позвонка и установить диагноз: Limbus vertebra (смещенный позвонковый апофиз).
Медиальный апофизит причины, симптомы, методы лечения и профилактики
Медиальный апофизит — воспалительный процесс в зоне роста медиального надмыщелка, из которого формируется костная ткань. К данному участку фиксируются мышцы, сгибающие и разгибающие запястья. При частом движении провоцируется раздражение. Народное название заболевания — локоть бейсболиста. Объясняется повышенной вероятностью возникновения у людей, занимающихся данным видом спорта. Болезнь требует консультации травматолога.
Симптомы медиального апофизита
Врачи выделяют следующие клинические признаки заболевания:
- острые болезненные ощущения приступообразного характера во внутренной области локтя;
- острый дискомфорт при физической нагрузке или резком движении;
- увеличение размеров надмыщелка медиального типа;
- кровоизлияние при разрыве мышечных тканей;
- ухудшение двигательной функции;
- при сгибании пальцев болезненные ощущения усиливаются;
- дискомфорт в ночное время суток отсутствует;
- болевой синдром при пальпации пораженного участка;
- отёчность апофиза;
- увеличение местной температуры;
- уменьшение силы мышц;
- атрофический процесс мышечных тканей.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Октября 2022 года
Содержание статьи
Причины
Чаще болезнь диагностируют до 25 лет. Объясняется слабостью костей в сравнении со взрослым организмом. Выделяют несколько факторов, увеличивающих вероятность воспалительного процесса в медиальном надмыщелке:
- частые тренировки по баскетболу;
- занятия спортом в возрасте до 10 лет;
- интенсивные физические нагрузки;
- злоупотребление алкогольными напитками, прием наркотических препаратов;
- физическое повреждение;
- нарушенное кровообращение в суставной ткани;
- остеохондроз шейного отдела позвоночного столба;
- остеопороз;
- остеохондроз грудного отдела;
- дисплазия соединительных тканей;
- периартрит в области предплечья и лопаток.
Стадии развития медиального апофизита
Врачи выделяют следующие стадии прогрессирования болезни:
- начальный этап характеризуется незначительным повреждением мышечных и костных тканей, сопровождается микроразрывами. Подразумевает отсутствие ограничений двигательной функции, отёков;
- вторая стадия подразумевает повреждение тканей с площадью до 50%, сопровождается отёчностью, кровоизлиянием, резкими болезненными ощущениями при движениях суставом;
- заключительный этап характеризуется полным отрывом или значительным растяжением мышечных волокон, более 50%, подразумевает большую припухлость, повышение местной температуры, нестабильность суставной ткани.
Разновидности
В зависимости от характера болезни выделяют следующие виды:
Острый медиальный апофизит
Подразумевает резкое возникновение, выраженные болезненные ощущения. Сопровождается ограниченностью движений, уменьшением силы мышц.
Хронический медиальный апофизит
Развивается при отсутствии лечения острой формы. Подразумевает хронические болезненные ощущения ноющего характера с периодами обострения другой симптоматики.
Диагностика
Врач собирает анамнез, учитывает наличие или отсутствие травм локтевого сустав в прошлом. Доктором анализируется симптоматика, изучается амплитуда движений пораженной верхней конечности. Рентгенографию используют для определения стадии прогрессирования заболевания. МРТ помогает определить отсутствие или наличие сопутствующих повреждений, определить количество травмированных мышечных волокон. При необходимости используют компьютерную томографию и УЗИ суставной ткани локтя, биохимию плазмы крови, артроскопию. В сети клиник ЦМРТ применяют следующие методы диагностики:
Лучевая диагностика миодистрофий
Методы лучевой визуализации на сегодняшний день наиболее эффективны в диагностике заболеваний, характеризующихся дистрофическими изменениями мышечной ткани.
Они позволяют обнаружить патологические изменения на самой ранней стадии и используются в ходе дальнейшей терапии для контроля результатов лечения.
Особая роль отводится этим методам в раннем выявлении и своевременном лечении пациентов с наследственными скелетно-мышечными заболеваниями.
Методы визуализации, благодаря своей безопасности и высокой результативности, могут использоваться для выявления различных миодистрофий и миопатий не только у взрослых, но и у детей.
И если первые дифференциально-диагностические подходы в МРТ были сосредоточены главным образом на визуализации поражения определенной группы мышц нижних конечностей, современные исследования позволяют оценить состояние различных отделов скелета, мышцы туловища, плечевого пояса и верхних конечностей.
Скелетно-мышечная лучевая диагностика в целом и магнитно-резонансная томография (МРТ), в частности, все чаще используются для характеристики степени поражения мышечной ткани и помогает выявить различия между дистрофическими и недистрофическими заболеваниями. А стандартизованные классификации степени поражения мышц при проведении МРТ позволят оперативно оценить патологический процесс в каждой мышце.
Специфическая картина изменений при скелетно-мышечной МРТ может быть полезной для дифференциации отдельных форм поясно-конечностных миодистрофий(ПКМД) и дистрофинопатий.
Компьютерная томография (КТ) позволяет оценить глубокие мышечные структуры.
А ультразвуковое исследование(УЗИ), в свою очередь, провести динамические исследования сокращающихся мышц на предмет патологической мышечной активности. Благодаря отсутствию лучевой нагрузки, проводить исследование можно детям любого возраста.
В дополнение к неврологическому обследованию и нейрофизиологической оценке, скелетно-мышечная визуализация становится все более важным диагностическим инструментом для оценки мышечной ткани, показывающим степень и характер поражения.
Поясно-конечностные мышечные дистрофии (ПКМД) и дистрофинопатии имеют свои характерные особенности, которые важно учитывать при дифференциальной диагностике той или иной патологии.
Скелетно-мышечные изображения в этом случае играют важную роль в подтверждении клинического диагноза, сужая широкую гамму возможных заболеваний и облегчая задачи инвазивной диагностики, такой как биопсия мышц.
С помощью инновационных направлений в лучевой диагностике стало возможным выявлять большое количество наследственных, метаболических и воспалительных заболеваний мышц и, таким образом, предотвратить их дальнейшее развитие.
При диагностике специалисту следует учитывать ключевые моменты клинической картины - наиболее распространенные формы поясно-конечностных мышечных дистрофий, дистрофинопатий и их МР-семиотику, а также МРТ - алгоритм дифференциальной диагностики миодистрофий.
Методы визуализации
Поперечно-полосатая мускулатура является активно развивающейся тканью и находится под влиянием многих факторов, таких как физическая нагрузка, возраст и пол и.т.д. [5]. Возраст является одним из наиболее важных аспектов, влияющих на строение мышечной ткани [6]. В детстве по мере роста ребенка толщина мышц быстро растет. После полового созревания, в мышцах появляются гендерные различия (у мужчин после периода полового созревания объем мышечной ткани больше, чем у женщин). Пик объема мышечной ткани приходится на возраст 25-40 лет, с последующим снижением. Влияние возраста и пола на формирование поперечно-полостатой мускулатуры, однако, не является линейным и отличается для каждой группы мышц 6.
С помощью методов лучевой диагностики можно визуализировать физиологические изменения мышц и дифференцировать их от патологических процессов.
Большой интерес возможности диагностической визуализации также представляют для мониторинга лечения метаболических скелетно-мышечных заболеваний, и первые полученные результаты обнадеживают [40, 41]. Потенциальная роль новейших МР-техник, таких как перфузионно-взвешенные изображения, диффузионно-взвешенные изображения и МР-спектроскопия, а также использование контрастных препаратов в настоящее время не определена. Можно предположить, что некоторые из этих методов смогут увеличить точность обнаружения тонких изменений в поперечно-полосатых мышцах и будут способствовать более глубокому пониманию основных патофизиологических механизмов 34.
Первые дифференциально-диагностические подходы в МРТ
Первоначально, при подозрении на миодистрофию использовались МР-протоколы для отдельных анатомических областей, например, таких как нижние конечности и область таза. Впоследствии на высокопольных МР-томографах стало возможным осуществлять сканирование всего тела за 30-40минут, с одновременной оценкой практически всех групп поперечно-полосатых мышц, что облегчает постановку правильного диагноза. Кроме того, МРТ всего тела помимо мышц позволяет верифицировать патологию других тканей и органов, которые могут быть затронуты у пациентов с наследственными нервно-мышечными заболеваниями - это паренхиматозные органы брюшной полости, пищевод и сердце. [28, 29].
Хотя первые дифференциально-диагностические подходы в МРТ были сосредоточены главным образом на визуализации поражения определенной группы мышц нижних конечностей, настоящие исследования направлены на использовании информации от различных отделов скелета, включая МРТ мышц туловища, плечевого пояса и верхних конечностей, чему, безусловно, способствует появление современных быстрых МР-последовательностей и приложений. Высокопольные МРТ все чаще используются в клинических условиях [36, 37]. Из-за значительного увеличения отношения сигнал-шум, in vivo удается получать изображения с высоким пространственным разрешением за короткое время [27, 38, 39].
Диагностическая ценность МРТ с контрастным усилением при миодистрофиях на сегодняшней день остается сомнительной. Отсроченные контрастные серии в ряде случаев могут быть полезны для выявления гиперфиксации препаратов гадолиния соединительной тканью. Проведенные опыты на животных с контрастными препаратами, тропными к поврежденной поперечно-полосатой мускулатуре, показали обнадеживающие результаты не только для дифференциации «здоровых» и «больных» мышц, но и для более глубокого понимания патогенеза мышечного повреждения при дистрофических расстройствах [30, 31].
Количественные МРТ методы, такие как Т2-картирование, количественный подсчет мышечного жира, магнитно-резонансная спектроскопия и МР-перфузия потенциально могут быть полезны для анализа степени патологических изменений в поперечно-полосатых мышцах 34. В частности, измерение скорости мышечного кровотока помогает разграничить воспалительный (увеличение перфузии микроциркуляторного русла) и дегенеративный/дистрофический характер поражения.
Дальнейшие исследования позволят определить место данных методик в алгоритме обследования больных миодистрофиями.
Магнитно-резонансная томография (МРТ)
МРТ все чаще используется в обследовании пациентов с подозреваемой или доказанной врожденной или метаболической нервно-мышечной дистрофией. МРТ обеспечивает высокий контраст мягких тканей, что позволяет провести отличную оценку поперечно-полосатых мышц, их формы, объема (гипотрофия, гипертрофия), а также структуры [1, 2]. Из-за отсутствия ионизирующего излучения, МРТ стала ценным методом визуализации у детей, даже при необходимости седации [3].
Протокол МРТ для скелетно-мышечной визуализации включает несколько последовательностей, таких как T1-взвешенные (Т1-ВИ) и Т2-взвешенные (Т2-ВИ) турбо спино-эхо последовательности, а также Т2 взвешенные последовательности с использованием режимов жироподавления - по типу STIR или спектрального подавления жировой ткани (Т2 FS) . Основной плоскостью для получения изображений является аксиальная, достаточная толщина среза обычно составляет 5-7мм. В случае необходимости выполняются дополнительные исследования в сагиттальной и корональной плоскости или перпендикулярно ходу мышечных волокон.
Дистрофические изменения, такие как жировая дегенерация мышечных волокон может быть легко и точно обнаружены с применением T1-ВИ и T2-ВИ последовательностей (рисунок 2).
Рисунок 2. Представлены МР-томограммы бедер и голеней мужчины 34 лет с ПКМД 2А, выполненных в аксиальной плоскости в режиме Т1-ВИ
Отмечается асимметричная билатеральная жировая дегенерация отдельных мышц бедер и голеней (указаны белыми и черными стрелками):
- полное жировое замещение мышечной ткани полуперепончатых мышц и длинных головок бицепса на бедре, камбаловидных мышц на голенях - тотальная жировая дегенерация (4 стадия по шкалам Mercuri и Fischer, 3 стадия по шкале Kornblum);
- головки четырехглавых мышц, медиальные и латеральные головки икроножных мышц имеют неровные нечеткие контуры, узурпированы по типу ткани, «изъеденной молью», с множественными разнокалиберными участками повышенного сигнала, занимающими от 20% до 80% их объема - полиморфная картина с поражением мышц от начального до выраженного (1-3 стадия по шкалам Mercuri и Fischer, 1-2 стадия по шкале Kornblum)
Кроме того, воспалительные изменения, такие как отек мышечной ткани также хорошо визуализируются при МРТ в T2 FS последовательности.
В свою очередь, с помощью техник жироподавления МРТ позволяет обнаружить мельчайшие участки отека мышечной ткани (токсического, метаболического или воспалительного характера). Зоны миофибриллярного отека свидетельствует об активности процесса и могут быть мишенью при необходимости биопсии (рисунок 3).
Рисунок 3. На T2 FS в аксиальной плоскости у пациента 15 лет с ПКМД 2B (дисферлинопатия) определяется повышение МР-сигнала (указаны стрелками) от головок четырехглавых мышц бедра (латеральной, медиальной и промежуточной широких мышц), а также приводящих мышц (преимущественно поражены большие приводящие мышцы), характеризующей ее воспалительный отек и рабдомиолиз на ранних стадиях миодистрофии. Рядом авторов было убедительно показано, что МРТ обладает более высокой чувствительностью в выявлении дистрофических изменений по сравнению с КТ [22, 23]. Степень мышечной дистрофии определяется при помощи оценочных шкал 26. Большинство разработанных оценочных шкал основаны на степени жировой перестройки мышечной ткани, начиная с отсутствия жира в мышце и заканчивая тотальной липодистрофией.
Стандартизованные классификации степени поражения мышц
Стандартизованные классификации степени поражения мышц позволяют быстро и достоверно оценить характер и стадию вовлечения каждой мышцы. Таблица МРТ классификации, применяемые для визуальной оценки дистрофических изменений поперечно-полосатой мускулатуры
Компьютерная томография (КТ)
Еще недавно КТ широко использовалась у пациентов с наследственными нервно-мышечными расстройствами [2, 22-24]. КТ - быстрый метод визуализации, который легко выполним и стандартизован, позволяет оценить структуру и форму мышц, а также дистрофические изменения (в частности, жировое перерождение). С помощью КТ можно оценить глубокие мышечные группы, а новые мультидетекторные КТ-сканеры обеспечивают высокое пространственное разрешение с возможностью мультипланарных и 3D реконструкций. К сожалению, одним из наиболее важных недостатков КТ по сравнению с УЗИ и МРТ, ведущим к почти полной замене метода, является относительно высокая доза облучения, что делает применение КТ небезопасным, особенно у детей. По этой же причине, исследование всего тела для визуализации пораженных групп мышц нежелательны. Еще одним недостатком КТ является невысокая мягкотканая контрастность, что существенно снижает чувствительность в выявлении воспалительных изменений (например, отеков мышечной ткани), которые могут быть предикторами формирующихся миопатий и миодистрофий.
Ультразвуковое исследование (УЗИ)
УЗИ - широко распространенный и эффективный метод в оценке пациентов с подозрением на патологию мышечной ткани [10]. УЗИ является относительно дешевым и легкого выполнимым методом, позволяющим визуализировать поперечно-полосатые мышцы с высоким пространственным разрешением (> 0,1 мм). Основным преимуществом УЗИ является отсутствие лучевой нагрузки, что делает его незаменимым инструментом скрининга миопатий у детей (чувствительность колеблется в диапазоне от 25% для выявления недистрофических миопатий до 100% при дистрофических миопатиях) [10, 19, 20]. УЗИ также позволяет проводить динамические исследования сокращающихся мышц на предмет патологической мышечной активности, например фасцикуляций.12. К основным недостаткам метода следует отнести ограниченную эффективность в оценке глубоких групп мышц по сравнению с поверхностными, причинами которой служат как физические аспекты получения изображения (отражение и поглощение звуковой волны), так и особенности анатомии и расположения мышц. Необходимо также помнить о высокой оператор-зависимости УЗИ и сложностей проведения стандартизованного исследования (например, в соответствии с определенными анатомическими ориентирами). [2, 14].
Тем не менее, УЗИ приложения широко и регулярно задействованы для морфологической характеристики мышц (атрофия, гипертрофия, изменения мышечной архитектоники - в том числе дистрофического характера (рисунок 1)).
Рисунок 1. Ультразвуковые изображения четырехглавой мышцы у здорового человека (а) и пациента с мышечной дистрофией Дюшенна (b).
У здорового человека мышцы в основном гипоэхогенны с наличием многочисленных соединительно-тканных перегородок (наружный и внутренний перимизий) (а).
У пациента с мышечной дистрофией определяется повышение эхогенности мышцы с ее мелкозернистой перестройкой из-за замены нормальных мышечных волокон соединительной и жировой тканью (b). European Radiology 2010 October; 20(10).
Для количественной оценки степени жировой дистрофии по УЗИ есть несколько классификаций (например, шкала Heckmatt), а также компьютерные алгоритмы количественного анализа эхосигнала. 18. Эффективной методикой верификации окончательного диагноза является биопсия мышечной ткани под УЗИ-контролем. [10, 21].
Поясно-конечностные мышечные дистрофии (ПКМД) и дистрофинопатии
ПКМД - группа прогрессирующих мышечных дистрофий, для которых характерно изолированное или преимущественное поражение мышц плечевого и тазового пояса, конечностей. Распространенность ПКМД широко варьирует в различных популяциях и составляет от 5 до 70 больных на 1 миллион населения. Типичными клиническими проявлениями ПКМД являются нарушения походки (переваливающаяся или «утиная» походка), «осиная» талия, приемы Говерса (подъем лесенкой из положения на корточках), гиперлордоз в поясничном отделе позвоночника, «крыловидные» лопатки, симптом «дряблых надплечий», сухожильная гипорефлексия, мышечная гипотония и гипотрофия.
На данный момент выделено 13 нозологических форм ПКМД с аутосомно-рецессивным (II тип) наследованием и 7 с аутосомно-доминантным (I тип). Среди аутосомно-рецессивных форм наиболее распространены ПКМД 2A (от 30 % в Бразилии до 80% среди басков Испании от всех выявленных случаев) и ПКМД 2B (от 20% до 40% всех случаев). На группу саркогликанопатий (ПКМД 2C-2F) приходится еще около 20-25% всех случаев ПКМД (ПКМД 2C широко распространена в Тунисе; ПКМД 2D - в Европе, США и Бразилии, а ПКМД 2E и ПКМД 2F - в Бразилии). ПКМД 2I нередко встречается у жителей Северной Европы. Остальные формы ПКМД встречаются редко, и в основном обнаруживаются в изолированных группах населения.
Дистрофинопатии — это рецессивные заболевания, обусловленные мутацией в 21 локусе короткого плеча Х-хромосомы, в крупном гене, который кодирует белок дистрофин (филаментный белок, который выполняет структурные и «якорные» функции). Выделяют две формы дистрофинопатии - более тяжелую мышечную дистрофию Дюшенна и более благоприятную мышечную дистрофию Беккера.
Поясно-конечностные дистрофинопатии и МР-семиотика
Дебют в возрасте от 10 до 30 лет. Раннее
вовлечение в процесс икроножных
мышц, что проявляется затруднениями
ходьбы на пятках. Показано, что
заболевание может встречаться в двух
клинических вариантах, наблюдаемых у
членов одной и той же семьи -
поясно-конечностная мышечная
дистрофия и дистальная
миопатия Миоши.
Выраженные дистрофические
изменения мышц передней и
задней поверхности бедра за
исключением портняжной и
нежной мышц.
Читайте также:
- Уход после операции по поводу несостоятельности тотального эндопротеза голеностопного сустава (операции спасения)
- Статьи по пигментным пятнам кожи
- Анатомия: Кожа, cutis. Функции кожи. Строение кожи. Эпидермис, epidermis
- Диагностика острой кишечной инфекции. Выявление причины кишечной инфекции
- Пример интраперикардиальной перевязки сосудов. Трансперикардиальный доступ к сосудам при туберкулезе
