Методика оротрахеальной интубации у новорожденных детей
Добавил пользователь Валентин П. Обновлено: 22.01.2026
Первоначальные меры по стабилизации включают мягкую тактильную стимуляцию, изменение положения головы и отсасывание слизи изо рта и носа с последующим проведением (по необходимости) таких процедур:
Постоянное положительное давление в дыхательных путях (ППД)
Неинвазивная вентиляция с положительным давлением (NIPPV)
Искусственная вентиляция легких с использованием мешка Амбу или механическая вентиляция
Новорожденным, у которых не удается достичь достаточного насыщения крови кислородом, необходимо провести полное кардиологическое обследование для исключения врожденных сердечно-легочных аномалий Краткий обзор врожденных сердечно-сосудистых аномалий (Overview of Congenital Cardiovascular Anomalies) Врожденный порок сердца является наиболее распространенной врожденной аномалией, которая возникает у почти 1% живорожденных ( 1). Среди врожденных дефектов врожденный порок сердца является ведущей. Прочитайте дополнительные сведенияАлгоритм для реанимации новорожденных
* ИВЛ: инициировать реанимационые мероприятия с применением комнатного воздуха (21% O2) для доношенных детей или 21-30% O2 для недоношенных детей. Если цели насыщения крови O2 не достигнуты, повышайте титр концентрации вдыхаемого кислорода.
† Соотношение 3:1 сжатий:вдохов в общей сложности 90 сжатий и 30 вдохов в минуту. Сжатия и возможность вдохов осуществляются последовательно, не одновременно. Таким образом, проводится 3 сжатия со скоростью 120 манипуляций/минуту, затем 1 вдох через 1/2 секунды.
CPAP = постоянное положительное давление в дыхательных путях; ЭКГ = электрокардиография; ЭТТ = эндотрахеальная трубка; ЧСС = частота сердечных сокращений; PPV = вентиляция с положительным давлением; SpO2 = насыщение кислородом; UVC = катетер пупочной вены.
Кислород
Кислород можно доставлять с помощью назальной канюли или лицевой маски. Чтобы достичь PаО2 50-70 мм рт.ст. у недоношенных новорожденных Недоношенные младенцы Ребенок, родившийся до 37 недель беременности, считается недоношенным. Недоношенность определяется гестационным возрастом, в котором рождается ребенок. Раньше любой ребенок, родившийся с весом. Прочитайте дополнительные сведения и 50-80 мм рт.ст. у доношенных младенцев, либо кислородной сатурации 90-94% у родившихся преждевременно и 92-96% у родившихся в срок новорожденных, необходимо отрегулировать концентрацию кислорода. Более низкое PаО2 у новорожденных обеспечивает почти полное насыщение гемоглобина, поскольку фетальный гемоглобин имеет более высокое сродство к кислороду; поддержание более высокого PаО2 повышает риск ретинопатии недоношенных Ретинопатия недоношенных Ретинопатия недоношенных является двусторонним расстройством, вызванным аномальной васкуляризацией сетчатки у недоношенных детей, особенно с низкой массой тела при рождении. Исходы варьируются. Прочитайте дополнительные сведения . Независимо от того, как кислород доставляется ребенку, он должен быть нагрет (36-37 ° С), увлажнен для предотвращения секреции из-за охлаждения и высыхания и предотвращения бронхоспазма.
Катетеризация пупочной артерии, как правило, подходит для отбора проб на анализ газового состава артериальной крови у новорожденных, которым необходима концентрация вдыхаемого кислорода (FIO2) ≥ 40%. Если пупочный катетер не установлен, можно катетеризировать лучевую артерию для непрерывного мониторинга артериального давления и забора крови, если результат теста Аллена Исследование газового состава артериальной крови (ГСАК) в норме.
Новорожденные, не отвечающие на эти манипуляции, для улучшения сердечного выброса нуждаются в жидкости и являются кандидатами на вентиляцию в режиме CPAP или с помощью маски и мешка Амбу (40-60 вдохов в минуту). ППД, как с помощью аппарата искусственной вентиляции лёгких, так и с пузырьковым генератором давления, может помочь избежать интубации (и, таким образом, минимизировать вентилятор-индуцированное повреждение лёгких) даже у недоношенных детей. Однако если ребенок не насыщается кислородом или требует длительной искусственной вентиляции при помощи мешка Амбу, показана эндотрахеальная интубация с механической вентиляцией легких. Хотя для очень незрелых новорожденных (например, при сроке < 28 недель беременности или с массой < 1000 г) поддержка искусственной вентиляцией иногда начинается сразу после родов (см. также 1 Справочные материалы по Кислороду Первоначальные меры по стабилизации включают мягкую тактильную стимуляцию, изменение положения головы и отсасывание слизи изо рта и носа с последующим проведением (по необходимости) таких процедур. Прочитайте дополнительные сведения ), чтобы они могли получать терапию сурфактантом в качестве профилактики. Поскольку дыхательная недостаточность часто развивается у новорожденных на фоне бактериального сепсиса Неонатальный сепсис Неонатальный сепсис является инвазивной инфекцией, как правило, бактериальной, развивающейся в неонатальном периоде. Симптомы сепсиса многообразны, неспецифичны и включают снижение спонтанной. Прочитайте дополнительные сведения , обычно требуется проведение бактериологических исследований крови и назначение антибиотиков у кислород-зависимых новорожденных до получения результатов посева крови.
Справочные материалы по Кислороду
1. Lista G, Fontana P, Castoldi F, et al: ELBW infants: To intubate or not to intubate in the delivery room? J Matern Fetal Neonatal Med 25 (supplement 4):63-65, 2012. doi: 10.3109/14767058.2012.715008
Постоянное положительное давление в дыхательных путях (СИПАП)
При СИПАП постоянное давление сохраняется в течение всего дыхательного цикла, обычно в пределах 5-7 см H2O, без дополнительной поддержки давления на вдохе. СИПАП поддерживает альвеолы открытыми и улучшает оксигенацию, уменьшая количество крови, шунтированной в участке ателектаза во время спонтанного дыхания ребенка. CPAP проводится при помощи носовых канюлей или масок и различных аппаратов для создания положительного давления, его также можно получить при помощи эндотрахеальной трубки, подключенной к стационарным аппаратам для ИВЛ с установленной на нуле скоростью.
Пузырьковый ППД (1 Справочные материалы по ППД Первоначальные меры по стабилизации включают мягкую тактильную стимуляцию, изменение положения головы и отсасывание слизи изо рта и носа с последующим проведением (по необходимости) таких процедур. Прочитайте дополнительные сведения ) - это низкотехнологичный способ обеспечения ППД, при котором отводящая трубка попросту погружается в воду, чтобы обеспечить сопротивление выдоху, равное глубине трубки в воде (выдох создает пузырек в воде, отсюда и название).
CPAP показан в том случае, когда требуется FIO2 ≥ 40% для поддержания приемлемого PаO2 (50-70 мм рт.ст.) у детей с респираторными расстройствами, ограниченными по времени (например, диффузным ателектазом Ателектаз Ателектаз - это спадение легочной ткани с потерей объема легкого. При обширном ателектазе пациенты могут испытывать одышку или респираторную недостаточность. Также у них может развиваться пневмония. Прочитайте дополнительные сведения Распространенными осложнениями назального ППД являются растяжение желудка, аспирация, пневмоторакс Пневмоторакс Синдромы утечки воздуха в легких связаны с оттоком воздуха из нормального легочного воздушного пространства. (См. также Обзор перинатальных респираторных нарушений (Overview of Perinatal Respiratory. Прочитайте дополнительные сведения , а также назальные пролежни Системы определения стадии Повреждения, вызванные давлением - это области некроза и часто изъязвления (также называемые пролежнями), где мягкие ткани сдавливаются между костными выступами и внешними твердыми поверхностями. Прочитайте дополнительные сведенияСправочные материалы по ППД
Неинвазивная Вентиляция с Положительным Давлением (НВПД [NIPPV])
NIPPV ( Неинвазивная вентиляция с положительным давлением (NIPPV) Неинвазивная вентиляция с положительным давлением (NIPPV) Можно провести следующую механическую вентиляцию: Неинвазивную, с использованием различных типов лицевых масок инвазивная, с применением эндотрахеальной интубации Правильный выбор и использование. Прочитайте дополнительные сведения ) обеспечивает вентиляцию с положительным давлением с помощью носовых канюль или назальной маски. Она может быть синхронизирована (т.е. вызвана усилием при вдохе младенца) или несинхронизирована. NIPPV может обеспечить скорость поддерживающей вентиляции легких и может усиличить спонтанное дыхание младенца. Максимальное давление может быть установлено до необходимых пределов. Это особенно полезно для пациентов с апноэ, чтобы облегчить экстубацию и предотвращение ателектаз. Обнаружено, что назальная перемежающаяся вентиляция с положительным давлением (НПВПД) снижает частоту неблагоприятных исходов при экстубации и необходимость в повторной интубации в течение 1 недели более эффективно, чем назальный ППД; однако это не влияет на развитие хронических заболеваний легких или смертность.
Интубация у новорожденных: опасность или жизненная необходимость?
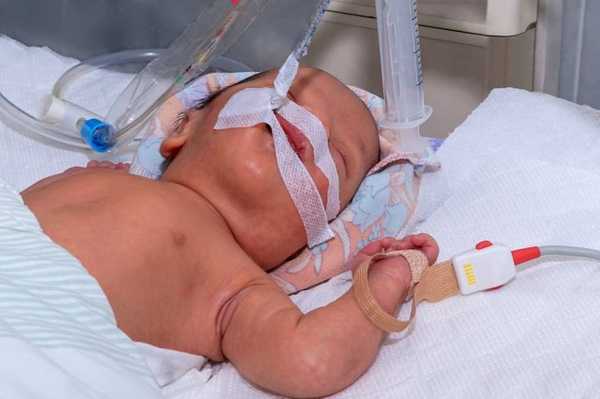
Одной из наиболее часто выполняемых манипуляций в родильном зале и в отделении интенсивной терапии новорожденных является интубация трахеи. Что это такое? Кому из маленьких пациентов показана интубация? Бывают ли осложнения от данной процедуры?
Что такое интубация трахеи?
Это процедура введения специальной пластиковой трубки в трахею пациента для обеспечения проходимости дыхательных путей. Потребность в процедуре может возникнуть как непосредственно после рождения ребёнка (как часть реанимационных мероприятий), так и отсроченно.
В большинстве случаев интубацию трахеи проводят реаниматологи и неонатологи. Помогают им в проведении процедуры медицинские сестры. Кроме того, методике интубации обучается весь медицинский персонал, который присутствует на родах. То есть, это не только детский врач, но и акушер-гинеколог, а также акушерка. Им крайне редко приходится самостоятельно проводить интубацию трахеи новорожденным детям, так как на родах всегда должен присутствовать неонатолог.
Однако иногда в жизни случаются такие ситуации, когда неонатолога может не оказаться рядом в нужный момент, в то время как реанимационную помощь только что родившемуся малышу необходимо оказать немедленно.
Каждый врач знает, как точно подобрать размер интубационной трубки, на какую глубину ее ввести и как проверить правильность ее постановки. Кроме того, имеет значение положение тела младенца, степень разгибания его головы, состояние сознания.
Немного из истории реанимации новорожденных
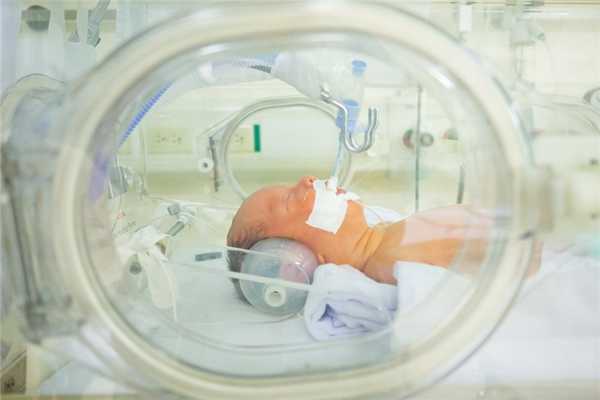
Не всегда бывает так, что ребёнок, только что появившийся на свет, сразу же активно кричит и дышит. Случается, малышам требуется реанимационная помощь с первых минут жизни. И то, насколько правильно это помощь будет оказана, очень сильно влияет на здоровье человека в будущем.

Известно, что многие люди, оставившие значимый след в истории, родились бездыханными: Вольтер, Гете, Пабло Пикассо, Рузвельт и другие. Им оказывалась реанимационная помощь при рождении.
Можно лишь представить, насколько примитивно тогда оказывалась подобная помощь, и скольких ярких личностей человечество лишилось из-за того, что их не смогли вовремя спасти!
И все же врачи понимали, что необходимо правильно оказывать реанимационную помощь новорожденным детям, чтобы спасти их жизнь. Впервые интубацию трахеи новорожденному ребёнку провел акушер из Шотландии Джеймс Бланделл (1790-1878).
Он использовал «серебряную трахеальную трубку», у которой был закругленный дистальный конец с двумя отверстиями по бокам. Доктор вводил в ротовую полость бездыханного младенца палец, нащупывал им надгортанник, затем заводил в трахею трубку и вдыхал в нее воздух с частотой приблизительно 30 раз в минуту.
Сейчас в нашем распоряжении есть современные интубационные трубки из безопасного пластика, которые вводятся в трахею с помощью специального прибора - ларингоскопа. Причем проводится интубация трахеи новорожденным детям не только при первичной реанимации, но и в других случаях.
Какие бывают показания для проведения интубации трахеи у новорожденных?
Существует множество клинических ситуаций, при которых может потребоваться введение в трахею интубационной трубки. Перечислим некоторые из них.
- Санация (очистка) дыхательных путей, когда они чем-либо «забиты»: при мекониальной аспирации, при аспирации рвотных масс, околоплодными водами и др.
- Проведение диагностической ларингоскопии - непосредственного осмотра гортани.
- Проведение искусственной вентиляции легких при проведении операций и при различных заболеваниях: врожденные инфекции, пневмония, неврологические заболевания и др.
- Введение лекарственных средств: например, адреналин при реанимационных мероприятиях, сурфактант у недоношенных младенцев и т. д.
- Обеспечение проходимости дыхательных путей при некоторых хирургических заболеваниях: диафрагмальная грыжа, свищ между трахеей и пищеводом, пороки развития дыхательных путей.
Болезненная ли это процедура?
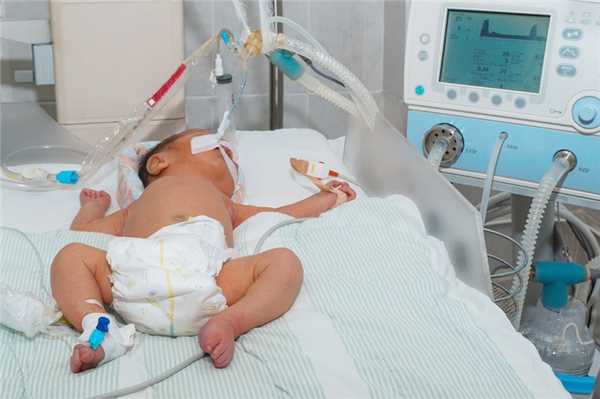
Да, интубация новорожденного это довольно-таки болезненная манипуляция: она вызывает неприятные ощущения, стресс, сопровождается высоким риском гемодинамических нарушений.
Поэтому в том случае, когда она проводится не экстренно или полуэкстренно (есть возможность подождать несколько минут), необходимо провести обезболивание. Обычно для этого в вену вводятся седативные лекарственные препараты, а также миорелаксанты.
Если же интубация проводится экстренно, как часть реанимационных мероприятий, то медикаментозное обезболивание не проводится.
Какие разновидности интубации трахеи существуют?
Многие родители считают, что интубационную трубку в трахею можно завести только через рот, что называется оральной интубацией. Однако есть еще и назальная интубация, когда трубка вводится в дыхательные пути через нос. Какой способ лучше?
Доказано, что после назальной интубации чаще отмечается увеличение работы дыхания (ребёнку требуется больше усилий, чтобы правильно дышать) и чаще возникают ателектазы (спадение доли легкого). Также стояние пластиковой трубки в носу может приводить к повреждению хрящей носа.
Но и после оральной интубации тоже бывают отсроченные неблагоприятные последствия в виде нарушения прикуса из-за образования желобка на небе.
Выбор метода интубации трахеи проводится индивидуально. Учитываются и особенности ребёнка, и опыт врача, и предпочтения каждого конкретного лечебного учреждения.
Бывают ли осложнения после интубации трахеи?
Некоторые осложнения процедуры мы описали выше, но описаны и другие неблагоприятные последствия интубации трахеи. К ним относятся травмы гортани, надгортанника, языка, десен, трахеи и пищевода.
Интубационная трубка может закупориться слизью или мокротой, что привет к возникновению острых дыхательных нарушений, к гипоксии.
Иногда после интубации возникает нарушение ритма сердца. Кроме того, все инвазивные манипуляции сопровождаются более высоким риском инфицирования.
Эти осложнения описаны в литературе и время от времени случаются в клинической практике. Однако стоит отметить, что современные подходы к реанимации новорожденных стали более физиологичными.
Врачи делают все возможное, чтобы сократить длительность вентиляционной поддержки у младенцев (и как следствие, быстрее убрать интубационную трубку из трахеи). Медицинский персонал отделений реанимации и интенсивной терапии обладает колоссальным опытом интубации и других сложных процедур, регулярно отрабатывает полученные навыки на практике, совершенствуя их на курсах повышения квалификации. Поэтому врачи делают все возможное для того, чтобы каждый маленький пациент чувствовал себя максимально комфортно и быстрее поправился.
Осложнения интубации: гранулема гортани и прочие неприятности
Во время пандемии COVID-19 искусственная вентиляция легких проводится большому количеству пациентов. И часто для ее обеспечения врачам нужно проводить интубацию трахеи - вводить специальную трубку в дыхательные пути. Сама по себе эта процедура не является рутинной, и после нее пациент всегда ощущает определенный дискомфорт. Боли в горле, легкое першение, трудности с глотанием - обычные побочные эффекты, которые со временем проходят. Но иногда встречаются и тяжелые осложнения. Какими они бывают, разбирался MedAboutMe.
Травматические осложнения интубации
Наиболее распространенными осложнениями интубации трахеи являются различные травматические повреждения эндотрахеальной трубкой. Пострадать могут губы, язык, гортань, трахея, бронхи и даже пищевод или зубы.
Острые травмы происходят в момент самой интубации, часто легко обнаруживаются врачами и устраняются. Однако в некоторых случаях повреждения могут дать о себе знать лишь спустя время. Например, травма языка развивается на фоне длительного давления трубки, которое приводит к нарушению циркуляции крови в тканях.
Большинство травм сами по себе не опасны, но они могут привести к более серьезным осложнениям, например, некрозу тканей и перфорации дыхательных путей. На фоне повреждения легких возникает пневмоторакс - попадание воздуха в плевральную полость, вызывающее дыхательную недостаточность.
К опасным последствиям может приводить присоединение инфекции. Так, при повреждении пазух носа (при назотрахеальной интубации) может развиться абсцесс или параназальный синусит. Повреждение нижних дыхательных путей угрожает более серьезными осложнениями. В частности, может развиться острый медиастинит - воспаление органов средостения - представляющий угрозу жизни.
Гранулема гортани
Гранулема гортани - это доброкачественное новообразование, которое развивается на голосовых отростках черпаловидного хряща. Контактные гранулемы могут возникать на фоне перенапряжения связок - хронического кашля (например, при гастроэзофагеальной рефлюксной болезни, ГЭРБ), курения, большой голосовой нагрузки (у лекторов, певцов и других). А вот травматические - это отсроченный результат повреждения голосовых отростков во время интубации. Встречается это осложнение не так редко - 23% всех гранулем гортани именно интубационные.
Причиной развития гранулемы гортани может быть острая травма во время введения эндотрахеальной трубки. Но чаще такое осложнение - результат хронической травмы, возникающей при длительной интубации. Именно поэтому люди, находящиеся на искусственной вентиляции легких продолжительное время, входят в группу риска.
Развивается гранулема медленно - травма приводит к воспалению, и уже на его фоне появляется новообразование. Небольшие гранулемы могут не проявляться специфическими симптомами, но по мере их роста признаки болезни становятся все более выраженными:
- Осиплость голоса, хрипота.
- Боли, в том числе при глотании.
- Першение и желание откашляться.
- Ощущение инородного тела в горле.
Контактные гранулемы склонны к рецидиву, а вот интубационные чаще всего не вырастают вновь после лечения. Однако травматическое новообразование может повлиять на развитие в дальнейшем контактной гранулемы. Так, по данным клиники оториноларингологии ФГБОУ ВО ПСПбГМУ им. И. П. Павлова Минздрава России, в которой исследовалось развитие гранулемы у 19 пациентов, рецидивирующие новообразования возникли на фоне хронических очагов инфекции или ГЭРБ. Кроме этого, все пациенты приблизительно в течение месяца до первых симптомов рецидива нарушали правила антирефлюксной терапии (прежде всего, приподнятое положение корпуса во время сна).
Другие возможные осложнения интубации трахеи

Во время интубации могут происходить спазмы - ларингоспазм и бронхоспазм. Их главная опасность - недостаточное поступление кислорода в легкие и развитие гипоксии. Кроме этого, спазмы повышают вероятность травм дыхательных путей.
Длительная интубация может привести к двустороннему параличу голосовых связок. В отличие от одностороннего паралича, при котором одна связка остается подвижной, при двустороннем они не смыкаются вовсе и остаются на расстоянии 2-3 мм друг от друга. При этом редко проявляется осиплость или хрипота, голос чаще становится просто тихим. Но двухсторонний паралич приводит к другим последствиям - через небольшую щель дыхательные пути вентилируются значительно хуже, а это может приводить к застойным явлениям и нехватке кислорода. Люди с таким диагнозом часто жалуются на одышку и слабость.
Осложнения интубации трахеи не всегда связаны с самими органами дыхания и механическим воздействием эндотрахеальной трубкой. Иногда у пациентов возникают другие нарушения, среди которых:
- Повышение артериального давления.
- Повышение внутричерепного давления.
- Нарушения сердечного ритма - тахикардия, аритмия.
Для людей с болезнями сердечно-сосудистой системы, повышенным риском инсульта или уже перенесенным ударом эти осложнения особенно опасны, поскольку могут усугублять состояние. Так, возможно развитие сердечной недостаточности, внутричерепной гипертензии и даже геморрагического инсульта.
Факторы риска и способы решения
Осложнения, возникающие на фоне интубации трахеи, чаще встречаются в следующих случаях:
- Наличие патологий строения дыхательных путей.
- Узкие дыхательные пути (например, у детей).
- Наличие сопутствующих заболеваний (болезни сердца, ГЭРБ, остеопороз, ожирение и прочее).
- Низкая квалификация врача, проводящего интубацию.
- Неисправное оборудование.
Еще одним важным фактором является продолжительность интубации. Например, у пациентов, которые были интубированы только на период проведения операции под общим наркозом, осложнения встречаются значительно реже, чем у людей, находящихся на аппарате искусственной вентиляции легких несколько дней и более. Во время пандемии COVID-19 такие меры, как искусственная вентиляция легких, применяются достаточно часто. Но сегодня врачи стараются найти альтернативные методы помощи людям с дыхательной недостаточностью, отсрочить интубацию.
В 2016 году University of Chicago Medical Center было проведено исследование специального шлема, который может заменить маску для неинвазивной (неинтубационной) вентиляции легких. По данным ученых, использование герметичного шлема вместо лицевой маски помогает тяжелобольным пациентам лучше дышать и может избавить их от необходимости в аппарате искусственной вентиляции легких, а значит, и избежать интубации. Только 18,2% тех, кто носил шлем, требовалась эндотрахеальная трубка по сравнению с 61,5% тех, кто носил маску.
В августе 2020 года, в условиях пандемии, FDA дало разрешение на производство подобных шлемов. Конечно, заменить инвазивную вентиляцию легких они не могут, но способны отсрочить ее, а значит, и уменьшить риск различных осложнений.
Интубация трахеи - обеспечение нормальной проходимости воздухоносных путей посредством введения специальной трубки в трахею. Применяется для вентилирования легких во время проведения реанимационных процедур, эндотрахеального наркоза или обструкции дыхательных путей. В отоларингологии существует множество надгортанных девайсов, но только интубация была и остается единственным надежным способом обеспечения проходимости воздухоносных путей.
Содержание статьи
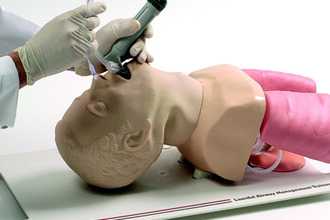
Оротрахеальная интубация относится к числу самых распространенных медицинских манипуляций.
Во время процедуры эндотрахеальная трубка (ЭТТ) проходит через всю ротоглотку между голосовыми связками непосредственно в трахею.
На следующем этапе манжета, которая находится в области дистального наконечника трубки, многократно увеличивается в объеме, что обеспечивает герметичность и защиту воздухоносных путей от аспирации кровянистых выделений и желудочного сока.
Показания и противопоказания
Техникой вентилирования воздухоносных путей должны владеть практически все медицинские сотрудники. При наличии жизненных показаний медицинские манипуляции должны совершаться медицинскими бригадами еще на догоспитальном этапе. Интубация в условиях реанимации зачастую приобретает плановый характер и проводится в профилактических целях с помощью миорелаксантов и вводного наркоза.
Условно все противопоказания и показания к искусственному вентилированию легких можно разделить на абсолютные и относительные.
К числу показаний для проведения медицинской манипуляции относятся:
- аспирационный синдром;
- непроходимость воздухоносных путей;
- черепно-мозговые травмы;
- легочно-сердечные реанимации (ЛСР);
- глубокая кома различного генеза.
- эклампсия;
- термоингаляционные травмы;
- отек легких;
- шок различного генеза;
- странгуляционная асфиксия;
- воспаление легких;
- легочная недостаточность;
- эпилептический статус.
При наличии относительных показаний к проведению процедуры решение об искусственном вентилировании дыхательных путей принимается индивидуально и зависит от причины возникновения неотложного состояния пациента.
Нельзя в догоспитальных условиях интубировать пациентов при наличии прямых противопоказаний.
Это может стать причиной грозных осложнений, к числу которых относится гиперкапния, бронхоспазмы, гипоксия и т.д. Искусственное вентилирование легких посредством ЭТТ противопоказано при онкологии воздухоносных путей, деформации черепа, повреждении позвоночника, сильном отеке гортани и глотки, анкилозе височно-челюстных суставов и контрактурах.
Интубационный инструментарий
Как осуществляется интубация трахеи? Техника проведения медицинских манипуляций подробно описана в следующем разделе и заключается в грамотном введении необходимого инструментария в верхние дыхательные пути. Оборудование, посредством которого интубируют пациентов, должно состоять из:
- ларингоскопа - медицинский инструмент, который применяется для облегчения визуализации гортани; наименее травматичными считаются ларингоскопы с изогнутыми наконечниками, которые обеспечивают широкий обзор дыхательных путей;
- троакара - хирургический инструмент, который используют для проникновения в полости человека; стандартный прибор состоит из специального стилета (проводника), оснащенного рукояткой;
- хирургического зажима - металлические ножницы с затупленными лезвиями, которые применяются для очищения ротовой полости от вязкого секрета;
- вентиляционного мешка - резиновая груша, которая соединяется с ЭТТ для ручного вентилирования легких;
- эндотрахеальных трубок - тонкие трубчатые приспособления, которые изготавливаются из термопластичных материалов; после введения трубка в трахее увеличивается в размерах на уровне манжеты, что обеспечивает обтурацию просвета между медицинским оснащением и стенками дыхательных путей;
- инструментов для санации - аспиратор и специальный катетер, предназначенный для очищения трахеи от жидкого секрета, крови и желудочного сока.
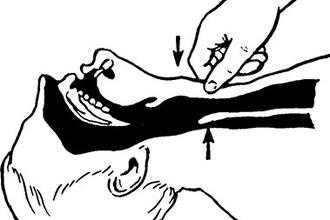
Всех пациентов, попавших в «Скорую помощь», можно отнести к категории больных с полным желудком, что обязывает медперсонал проводить полную индукцию с применением «Селлика» (метод нажима на перстневидный хрящ), который препятствует аспирации слизи и желудочного сока.
Миорелаксация и общая анестезия - необходимые условия для выполнения необходимых медицинских манипуляций.
При полном расслаблении тела риск повреждения слизистой воздухоносных путей многократно снижается.
Однако в догоспитальной обстановке добиться оптимальных условий практически невозможно.
Техника интубации
В большинстве случаев интубацию проводят через рот, что обусловлено возможностью контроля производимых действий с помощью прямой ларингоскопии. Во время терапии положение пациента должно быть исключительно горизонтальным. Максимально возможное выравнивание шеи достигается за счет небольшого валика, подкладываемого под шейный отдел позвоночника сочленение.
Какова техника интубации трахеи?
- посредством специальных препаратов (релаксанты, барбитураты) пациента вводят в наркоз;
- на протяжении 2-3 минут специалист проводит искусственную вентиляцию дыхательных путей посредством кислородной маски;
- правой рукой реаниматолог открывает рот пациента, после чего вводит в ротовую полость ларингоскоп;
- клинок инструмента прижимают к корню языка, что позволяет оттеснить надгортанник вверх;
- после обнажения входа в глотку врач вводит эндотрахеальную трубку.
Неумелые манипуляции интрубирующего могут привести к гипоксии или спадению одного из легких пациента.
Чтобы возобновить вентилирование недышащего легкого, специалист немного вытягивает трубку назад. Полное отсутствие свистящих звуков в легких может сигнализировать о проникновении ЭТТ в желудок. В такой ситуации врач извлекает трубку из ротоглотки и реанимирует больного, совершая гипервентиляцию легких 100% кислородом.
Интубация новорожденных
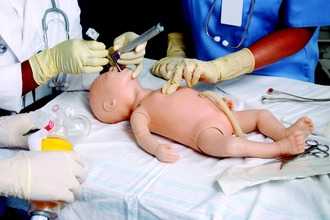
Интубация трахеи у новорожденных - одна из самых распространенных врачебных процедур, к которой прибегают при аспирации мекония, патологии брюшной стенки или диафрагмальной грыже. Нередко искусственное вентилирование у детей необходимо для создания пикового давления вдоха, которое позволяет нормализовать функционирование легких.
Как происходит интубация новорожденных? Чтобы снизить вероятность возникновения осложнений, ЭТТ вводят через носоглотку. Во время процедуры специалист производит следующие действия:
- при помощи кислородной маски вентилирует легкие до тех пор, пока не будет достигнута удовлетворительная сатурация;
- с помощью аспиратора и тонкой трубки бронхи и дыхательные пути полностью очищаются от слизи, мекония и пенистых выделений;
- чтобы визуализировать вход в глотку, специалист нажимает мизинцем на гортань снаружи; кончик ЭТТ смазывают ксилокаиновым кремом, после чего аккуратно вводят через носовой канал в трахею;
- во время аускультации дыхания реаниматолог определяет интенсивность шумов в каждом из легких; на завершающем этапе к ЭТТ через специальные переходники подключают аппарат искусственного дыхания.
Важно! Если ребенок подключается к аппарату искусственного дыхания на длительное время, это может привести к развитию брадикардии (замедленный ритм сердца).
Интубированных детей наблюдают в течение нескольких дней в реанимационной палате. При отсутствии осложнений и восстановлении дыхательной функции интубационный инструментарий аккуратно извлекают.
Трудная интубация
«Трудная интубация» - это ситуация, характеризующаяся многократными попытками правильного расположения ЭТТ в трахее. Врачебные манипуляции на догоспитальном этапе связаны с плохими условиями проведения реанимационных процедур. Несвоевременное оказание медицинской помощи может стать причиной асфиксии и даже летального исхода.
К интубации вне операционной прибегают в крайних случаях, т.е. при наличии жизненных показаний.

К категории больных, имеющих очень риски трубной интубации, относятся:
- женщины в период гестации;
- лица с серьезными черепными и челюстными травмами;
- пациенты с лишним весом (ожирение 3-4 степени);
- больные, страдающие сахарным диабетом;
- лица с термоингаляционными травмами.
Во всех вышеперечисленных случаях применение интубации многократно усложняется. Чтобы оценить состояние пациента, врач проводит вентиляцию легких с помощью кислородной маски.
Если оксигенация (лечение кислородом) не дает желаемых результатов, реаниматолог должен осуществить вентилирование с помощью ЭТТ. Непроходимость воздухоносных путей может привести к гипоксии, поэтому в самом крайнем случае врач проводит коникотомию, т.е. рассечение гортани.
Возможные осложнения
Осложнения после реанимационной процедуры возникают преимущественно в результате неправильного введения и фиксации ЭТТ. Некоторые анатомические особенности пациента, такие как ожирение или ограниченная подвижность позвоночника, многократно повышают риск возникновения осложнений. К числу часто встречающихся последствий интубации можно отнести:
- остановку кровообращения;
- аспирацию желудочного сока;
- разрушение зубов или зубных протезов;
- интубацию пищеварительного тракта;
- ателектаз (спадение легкого);
- перфорацию слизистой ротоглотки;
- повреждение связок горла.
В большинстве случаев осложнения возникают по причине некомпетентности специалиста и отсутствия контроля измеряемых характеристик с помощью соответствующей аппаратуры. Важно понимать, что неправильное расположение эндотрахеальной трубки ведет к разрыву трахеи и летальному исходу.
Важные нюансы
Своевременное определение правильности установки эндотрахеальной трубки - важный технический нюанс, который должен учитываться специалистом. Если манжета ЭТТ введена недостаточно глубоко, ее расширение может привести к разрыву голосовых связок и повреждению трахеи. Для проверки правильности установки интубационного инвентаря проводят:
- гемоксиметрию - неинвазивный метод определения уровня насыщения крови кислородом;
- капнометрия - численное отображение парциального давления СО2 во вдыхаемом и выдыхаемом воздухе;
- аускультацию - физическая диагностика состояния пациента по звукам, образующимся в легких во время функционирования легких.
Интубационную трубку вводят в трахею не только при наличии жизненных показаний, но и при наркозе. Общее обезболивание, которое сопровождается выключением сознания пациента, может стать причиной нарушения дыхания или обструкции дыхательных путей. Чтобы снизить риски аспирации желудочного сока и пенистых выделений, во время хирургических манипуляций нередко используют ЭТТ или ларенгеальную маску.
Интубация трахеи
Оротрахеальная интубация в большинстве случаев предпочтительнее назотрахеальной интубации и выполняется путем прямой ларингоскопии или видеоларингоскопии (см. Проведение оротрахеальной интубации с использованием видеоларингоскопии [How To Do Orotracheal Intubation Using Video Laryngoscopy] Как проводить оротрахеальную интубацию при помощи видеоларингоскопии Эндотрахеальные трубки (ЭТ) представляют собой гибкие трубки со стандартным коннектором для крепления источника кислорода на проксимальном конце и скошенным кончиком и надувным баллоном манжеты. Прочитайте дополнительные сведения ). Оротрахеальная интубация является предпочтительной при апноэ у критически больных пациентов, как правило, осуществляется быстрее, чем назотрахеальная интубация, которая предназначена для активных, спонтанно дышащих пациентов или в ситуации, когда нельзя задействовать в дыхании ротовую полость пациента. Серьезным осложнением назофарингеальной интубации является носовое кровотечение. Кровь в дыхательных путях может скрыть ларингоскопическое изображение и осложнить интубацию.
Перед проведением интубации
вентиляция со 100%-ным кислородом;
подготовка необходимого оборудования (включая аспираторы);
Иногда лекарственные препараты
Вентиляция 100% кислородом способствует денитрогенизации у здоровых пациентов и значительно продлевает безопасное время апноэ (эффект меньше у пациентов с тяжелыми сердечно-легочными нарушениями).
Во время остановки сердца Остановка сердца Остановка сердца происходит вследствие прекращения его механической активности, что приводит к отсутствию циркуляции кровотока. После остановки сердца прекращается кровоснабжение жизненно важных. Прочитайте дополнительные сведения непрямой массаж сердца не должен прекращаться на время интубации. Если практикующий врач не может провести интубацию во время непрямого массажа сердца (или во время короткой паузы при смене лиц, проводящих массаж сердца), необходимо использовать альтернативный метод поддержания проходимости дыхательных путей.
Всасывающая аппаратура должна незамедлительно использоваться, чтобы очистить ротовую полость от выделений и другого содержимого.
Давление на перстневидный хрящ (прием Селлика) раньше рекомендовали проводить до и во время интубации, чтобы предотвратить пассивную регургитацию. Однако этот прием может быть менее эффективным чем считалось ранее и может нарушить визуализацию гортани во время ларингоскопии.
Выбор трубки и Подготовка к интубации
Большинству взрослых подходят трубки с внутренним диаметром ≥ 8 мм; эти трубки предпочтительнее чем трубки меньшего размера, потому что они
Имеют более низкое сопротивление воздушному потоку (уменьшая работу дыхания)
Облегчают аспирацию секрета
Позволяют провести бронхоскоп
Могут помочь при прекращении искусственной вентиляции легких
Для младенцев и детей ≥ 1 года, безманжетный размер трубки рассчитывается по формуле: (возраст пациента + 16)/4, таким образом, для 4-летнего ребенка эндотрахеальная трубка должна иметь диаметр: (4 + 16)/4 = 5 мм. Размер трубки должен быть уменьшен на 0,5 (1 размер трубы), если труба используется с манжетой. Справочные карты (см. таблицу Руководство по детской реанимации—Механические манипуляции [Guide to Pediatric Resuscitation—Mechanical Measures Руководство по детской реанимации - меры ИВЛ ]) или устройства, такие как лента для экстренной педиатрической помощи Broselow или Pedi-Wheel, могут быстро определить соответствующие размеры лезвия ларингоскопа и эндотрахеальной трубки для младенцев и детей.
У взрослых (а иногда у детей) в трубку следует поместить жесткий стилет, но нужно контролировать, чтобы стилет не доходил 1-2 см до дистального конца интубационной трубки, чтобы ее свободный конец оставался мягким. Следовательно, стилет (проводник) следует использовать, чтобы трубка оставалась прямой до дистального конца манжеты; в этом месте трубку сгибают вверх, приблизительно под углом 35 ° , чтобы образовалась форма хоккейной клюшки. Эта форма улучшает постановку трубки и позволяет избежать проблем при визуализации голосовых связок во время прохождения трубки. Не нужно заполнять воздухом манжету дистальной эндотрахеальной трубки; если используется этот метод, необходимо тщательно удалить весь воздух перед введением трубки.
Техника введения при интубации
Успешная интубация с первой попыткой очень важна. Повторные ларингоскопии ( ≥ 3 попытки) связаны с высокими темпами гипоксемии, асфиксией и остановкой сердца Остановка сердца Остановка сердца происходит вследствие прекращения его механической активности, что приводит к отсутствию циркуляции кровотока. После остановки сердца прекращается кровоснабжение жизненно важных. Прочитайте дополнительные сведения . В дополнение к правильной постановке есть несколько других общих принципов, имеющих решающее значение для успеха этой процедуры:
Визуализация более глубоких структур (в идеале, голосовые связки)
Дальнейшее продвижение только при уверенности нахождения трубки в трахее
Традиционный ларингоскоп предназначен для держания его в левой руке, клинок вводится в полость рта и используется в качестве ретрактора для смещения нижней челюсти и языка вверх и в сторону от ларингоскописта, открывая заднюю стенку глотки. Не касайтесь резцов, также важно отсутствие чрезмерного давления на структуры гортани.
Важность определения надгортанника не может быть преувеличена. Определение надгортанника позволяет оператору распознавать важные ориентиры дыхательных путей и правильно разместить лезвие ларингоскопа. Надгортанник может опираться на заднюю стенку глотки, где он сливается с другими слизистыми оболочками розового цвета или же его не видно в выделениях, которые неизменно присутствуют в дыхательных путях пациента с остановкой сердца.
После того, как надгортанник обнаружен, оперирующий хирург может применить один из 2 методов, чтобы поднять его:
Типичный подход с прямым лезвием: оператор подхватывает надгортанник кончиком клинка ларингоскопа
Типичный подход с изогнутым лезвием: оператор обходным путем поднимает надгортанник и передвигает его за линию размещения, продвигая лезвие в ямку надгортанника и прижимая к подъязычно-надгортанной связке
Успех подхода с изогнутым клинком зависит от правильного положения наконечника клинка в долинке надгортанника и направления подъема (см. рисунок Бимануальная ларингоскопия [Bimanual laryngoscopy] Бимануальная ларингоскопия ). Подъем надгортанника показывает задние структуры гортани (черпаловидные хрящи и др.), голосовую щель и голосовые связки. Если кончик лезвия ввести слишком глубоко, ориентиры гортани могут быть оставлены позади, и темное, круглое отверстие пищевода может быть ошибочно принято за открытую голосовую щель.
Если идентификация структур затруднена, оптимизировать обзор гортани помогут манипуляции с гортанью правой рукой, размещенной на передней поверхности шеи (продолжая держать ларингоскоп в левой руке), могут оптимизировать обзор гортани (см. рисунок Бимануальная ларингоскопия Бимануальная ларингоскопия ). Другой способ включает подъем головы выше (на уровень затылка, не вытягивая атланто-затылочную часть), что уводит в сторону челюсть и улучшает прямую видимость. Эти приемы нецелесообразны у пациентов с потенциальной травмой шейного отдела позвоночника, и затруднены при ожирении (такие пациенты должны быть заранее уложены под наклоном или в позиции с поднятой головой).
В оптимальном положении голосовые связки хорошо видны. Если голосовые связки не видны, как минимум, должны просматриваться ориентиры задней стенки глотки и гортани, а кончик трубки должен быть виден при прохождении позади хрящей. Специалист, выполняющий манипуляцию, должен четко определить ориентиры гортани, чтобы избежать потенциально смертельную интубацию пищевода. Если спасатель не уверен, что трубка устанавливается в трахее, трубка не должна быть вставлена.
После того, как оптимальная визуализация была достигнута, правая рука вставляет трубку через гортань в трахею (если спасатель применял давление на переднюю стенку гортани с правой стороны, помощник должен продолжать это давление). Если трубка не проходит легко, поворот трубки по часовой стрелке на 90 ° может помочь ей пройти более плавно через кольца трахеи. Перед снятием ларингоскопа операторы должны подтвердить, что трубка проходит между шнурами. Глубина трубки соответствует длине, как правило, от 21 до 23 см у взрослых и в 3 раза короче у детей (для 4,0 мм эндотрахеальной трубки, 12 см; для 5,5 мм эндотрахеальной трубки, 16,5 см). У взрослых трубка при непреднамеренном продвижении, как правило, попадает в правый главный бронх.
Интубация неэффективна у 10-30% пациентов в критическом состоянии, поэтому необходимо составить план действий в чрезвычайных ситуациях. Если осуществить интубацию не удается, следует уделить приоритетное внимание оксигенации и использовать альтернативные вмешательства, минимизируя количество вмешательств на дыхательных путях, чтобы минимизировать травму и другие процедурные осложнения (1, 2 Справочные материалы по технике введения Большинство пациентов, нуждающихся в искусственной вентиляции легких, проходят через интубацию трахеи, которая может быть Оротрахеальная (трубка вводится через рот) Назотрахеальная (трубка вводится. Прочитайте дополнительные сведения ).
Бимануальная ларингоскопия
На шею нажимают в направлении, противоположном направлению подъема ларингоскопа. Стрелки показывают направление подъема ларингоскопа и места для нажима на переднем отделе шеи.
Справочные материалы по технике введения
2. Higgs A, McGrath BA, Goddard C, et al: Guidelines for the management of tracheal intubation in critically ill adults. Br J Anaesth 120:323-352, 2018. doi: 10.1016/j.bja.2017.10.021
Альтернативные устройства интубации
Ряд устройств и методов все чаще используются для интубации после неудачной ларингоскопии или как основное средство интубации. Эти устройства включают в себя:
Другие надгортанные воздуховоды
Оптоволоконные зонды и оптические стилеты
Проводники для трубок
Каждое устройство имеет свои тонкости; практикующим врачам, которые являются опытными в стандартных методах ларингоскопической интубации не следует предполагать, что они смогут использовать одно из этих устройств (особенно после использования миорелаксантов), не будучи полностью ознакомлены с ними.
Видео- и зеркальные ларингоскопы позволяют врачам видеть в области кривизны языка и, как правило, обеспечивают превосходный обзор гортани. Однако требуется больший угол изгиба трубки для того, чтобы пройти вдоль языка, и это может создать трудности при манипуляциях и введении.
Некоторые ларингеальные маски имеют просвет, который позволяет проводить эндотрахеальную интубацию Чтобы провести эндотрахеальную трубку через ларингеальную маску Гортанные дыхательные маски (laryngea mask airways LMA) Если после освобождения дыхательных путей не возникает спонтанный вдох, а дыхательные устройства не доступны, начинают искусственное дыхание (рот-в-маску или рот-в-барьерное устройство); вентиляция. Прочитайте дополнительные сведения , практикующие врачи должны понимать, как оптимально расположить маску на входе в гортань; иногда при прохождении эндотрахеальной трубки возникают механические трудности.
Гибкие оптоволоконные эндоскопы и оптические стилеты очень маневренны и могут быть использованы у пациентов с нарушенной анатомией. Тем не менее, практика требует распознавания ориентиров гортани на оптоволоконном изображении. По сравнению с видео- и зеркальными ларингоскопами оптоволоконные эндоскопы труднее освоить, и они более восприимчивы к наличию крови и выделений; а также они не способны разобщать и разделять ткани, напротив, их необходимо проводят через открытые просветы.
Подтверждение установки трубки
Стилет удаляют, а манжетку раздувают воздухом с помощью шприца на 10 мл; для того, чтобы убедиться, что давление составляет < 30 см вод. ст. используется манометр. На объем воздуха, необходимый для создания правильного давления, влияют размеры эндотрахеальной трубки и манжеты.
После раздувания манжетки, размещение трубки должно быть проверено с использованием различных методов, включающих:
осмотр и аускультацию,
Определение двуокиси углерода
Устройства для определения наличия трубки в пищеводе
Иногда - рентгенография органов грудной клетки
Когда трубка установлена правильно, ручная вентиляция должна производить симметричную экскурсию грудной клетки, правильные дыхательные шумы обоих легких, и отсутствие бульканья в области верхней части живота.
Выдыхаемый воздух должен содержать углекислый газ в отличие от воздуха из желудка; определение наличия углекислого газа с помощью колориметрического устройства для выявления углекислого газа в конце выдоха или капнографии подтверждает размещение в трахее. Тем не менее, во время длительной остановки сердца Остановка сердца Остановка сердца происходит вследствие прекращения его механической активности, что приводит к отсутствию циркуляции кровотока. После остановки сердца прекращается кровоснабжение жизненно важных. Прочитайте дополнительные сведения (то есть с небольшой или отсутствующей метаболической активностью), CO2 может не обнаруживаться даже при правильном размещении трубки. В таких случаях может использоваться эзофагеальное устройство. Эти устройства используют надувной шарик или большой шприц, чтобы приложить к эндотрахеальной трубке отрицательное давление. Мягкий пищевод спадается, и воздух поступает в устройство в малом количестве или не поступает вовсе; а жесткая трахея не спадается, и возникший в результате этого поток воздуха подтверждает размещение трубки в трахее.
При отсутствии остановки сердца, расположение трубки может быть также подтверджено с помощью рентгенографии органов грудной клетки.
Если правильное размещение подтверждено, то трубка должна быть закреплена с использованием доступного устройства или клейкой ленты. С помощью адаптеров эндотрахеальную трубку подключают к реаниматологическому мешку через тройник, туда же осуществляется подача увлажненного кислорода или механический вентилятор Обзор искусственной вентиляции легких (Overview of Mechanical Ventilation) Можно провести следующую механическую вентиляцию: Неинвазивную, с использованием различных типов лицевых масок инвазивная, с применением эндотрахеальной интубации Правильный выбор и использование. Прочитайте дополнительные сведения .
Эндотрахеальные трубки могут быть смещены, особенно в хаотических реанимационных ситуациях, поэтому позиция трубки должна часто проверяться. Если дыхание не проводится слева, возможно, трубка находится в правом бронхе, что более вероятно, чем левосторонний напряженный пневмоторакс Пневмоторакс (напряженный) Напряженным пневмотораксом называют скопление воздуха в плевральной полости под давлением, сдавление легких и уменьшение венозного оттока по направлению к сердцу. (См. также Обзор торакальной. Прочитайте дополнительные сведенияНазотрахеальная интубация
Назотрахеальная интубация может быть использован в определенных чрезвычайных ситуациях, например, когда пациенты имеют серьезные повреждения ротовой полости или шеи (например, травмы, отек, ограничение движения), которые делают ларингоскопию трудноосуществимой. Назотрахеальная интубация абсолютно противопоказана пациентам с переломами средней зоны лица или при имеющихся или подозреваемых переломах основания черепа. Исторически сложилось так, что при назотрахеальной интубации использование миорелаксантов было недоступным или запрещено, и пациенты с тахипноэ, гиперпноэ и в вертикальном положении (например, с сердечной недостаточностью Сердечная недостаточность (СН) Сердечная недостаточность (СН) - синдром дисфункции желудочков сердца. Левожелудочковая недостаточность приводит к развитию одышки и быстрой утомляемости, правожелудочковая недостаточность -. Прочитайте дополнительные сведенияДля проведения назотрахеальной интубации необходимо применение сосудосуживающих препаратов (например, фенилэфрин) и анестетиков (например, бензокаин, лидокаин) на слизистую оболочку носа и гортани, чтобы предотвратить кровотечение и приглушить защитные рефлексы. Некоторым пациентам может также понадобиться внутривенное введение седативных средств, опиатов, или диссоциативных препаратов. После того, как слизистая оболочка носа подготовлена, следует установить мягкую носовую трубку для обеспечения проходимости носового хода и для применения местных препаратов в глотке и гортани. Назофарингеальная трубка можен быть введена с помощью простого лубриканта или лубриканта с анестетиком (напр., лидокаин). Носоглоточный воздуховод удаляют после орошения слизистой глотки.
Затем назотрахеальную трубку вставляют примерно до глубины 14 см (как раз над входом в гортань у большинства взрослых); в этой точке, должно прослушиваться движение воздуха. Когда пациент вдыхает, открывая голосовые связки, трубка быстро смещается в трахею. Неудачная первая попытка введения часто провоцирует кашель у пациента. Практикующие врачи должны предвидеть это явление, которое дает возможность провести трубку во второй раз через широко открытую голосовую щель. Более гибкие эндотрахеальные трубки с регулируемым наконечником увеличивают вероятность успеха процедуры. Некоторые практикующие врачи смягчают трубки, помещая их в теплую воду, чтобы уменьшить риск кровотечения и облегчить введение. Можно использовать небольшой свисток, который присоединяется к разъему проксимальной трубки, чтобы определять шум движения воздуха в то время, когда трубка находится в правильном положении над гортанью и в трахее.
Читайте также:
