Методика ушивания ран диафрагмы - техника
Добавил пользователь Alex Обновлено: 28.01.2026
В.Ф. ЧИКАЕВ, Р.А. ИБРАГИМОВ, Ш.А. ШЕЙХОВ, В.В. ЯРАДАЙКИН, И.Ф. АХТЯМОВ
Казанский государственный медицинский университет
Республиканская клиническая больница МЗ РТ, г. Казань
Чикаев Вячеслав Федорович
доктор медицинских наук, профессор кафедры травматологии, ортопедии и хирургии экстремальных состояний
Частота повреждений диафрагмы при закрытых торакоабдоминальных травмах, по данным литературы, колеблется от 0,8 до 4,7%. Авторами проведен анализ особенностей клинической картины, диагностики и лечения повреждений диафрагмы. Клинические проявления травмы диафрагмы определяет степень ее повреждений. При сочетанной травме и дыхательной недостаточности необходимо быть настороженным в отношении повреждений диафрагмы. При сочетанной травме тактические подходы в лечении пострадавших с повреждением диафрагмы проводятся по принципу «Damage control» и ликвидация повреждений диафрагмы является приоритетной.
Ключевые слова: диафрагма, повреждение, сочетанная травма.
V.F. CHIKAEV, R.A. IBRAGIMOV, SH.A. SHEYKHOV, V.V. YARADAYKIN, I.F. AKHTYAMOV
Kazan State Medical University
Republican Clinical Hospital of the Ministry of Health of the Republic of Tatarstan, Kazan
Diagnosis and treatment of diaphragm injury in emergency surgery
The frequency of diaphragm injuries in case of closed thoracoabdominal trauma, as represented in literature, varies from 0.8 to 4.7%. The authors analyzed the clinical presentation features, diagnosis and treatment of diaphragm injuries. Clinical implications of diaphragm injury determines its damage ratio. In case of concomitant injury and respiratory depression one should be conscious in regard to diaphragm injuries. In case of concomitant injury tactical approaches to the treatment of patients with diaphragm injury are conducted under the principle of «Damage control» and correction of damaged diaphragm is a priority.
Key words: diaphragm, injury, concomitant injury.
Несмотря на то, что есть ранние описания посттравматической диафрагмальной грыжи, которым около 400 лет, вопросы диагностики и лечения повреждений диафрагмы остаются весьма актуальными. Невзирая на технический прогресс, повреждения диафрагмы в ряде случаях остаются недиагностированными. До 90% диафрагмальных разрывов при закрытой травме встречаются у молодых людей после дорожно-транспортных происшествий 1.
Материалы методы
Проведен анализ особенностей диагностики и лечения пострадавших с повреждениями диафрагмы. За последние 10 лет в хирургическом отделении ГБСМП № 1 г. Казани по поводу повреждения диафрагмы оперированы 10 пациентов. При сочетанной закрытой травме живота — 7 пациентов, по поводу торакоабдоминального ранения — 3. У 8 пострадавших разрыв диафрагмы был слева, у 2 — справа. При закрытой травме в одном случае сочетанная травма диафрагмы была с повреждением уретры и переломами костей таза, в остальных случаях повреждение диафрагмы сочеталось с травмой грудной клетки. Возраст больных колебался от 20 до 52 лет. При закрытых повреждениях травмирующая сила приводит к глубокому и внезапному повышению внутрибрюшного давления, передача действующей силы на внутрибрюшные органы, передаваясь куполам диафрагмы, способствует ее разрыву. При ударе и приложении достаточного высокого давлении в брюшной полости возникает тенденция разрыва левого купола диафрагмы, который менее защищен, что объясняет ее более высокую частоту повреждения по сравнению с правым. Сравнительная редкость правосторонних разрывов диафрагмы зависит от защитной роли печени, закрывающей снизу всю правую половину грудобрюшной преграды. Существенное влияние на разрыв диафрагмы при тупой травме оказывает степень наполнения полых органов брюшной полости. С увеличением наполнения создаются более благоприятные условия для передачи гидравлического удара. В наших наблюдениях все пострадавшие поступили в течение дня, как правило, после приемов пищи.
Особенности диагностики и лечения
В диагностике повреждений диафрагмы большое значение уделяется анамнезу и характеру полученной травмы. При проникающих ранениях в торакоабдоминальной области необходимо думать о возможности повреждения диафрагмы.
Основное место в диагностике повреждений диафрагмы принадлежит лучевым методам диагностики (7-9): рентгенологическому исследованию, компьютерной томографии. Разрыв диафрагмы установлен у 6 пострадавших при рентгенологическом исследовании (рис 1, 2), у 1 больного с тяжелой сочетанной травмой — при компьютерной томографии, у 3 больных — как интраоперационная находка. Закрытая травма порой не приводит к возникновению симптомов, которые являются патогномоничными для повреждений диафрагмы. При небольших повреждениях диафрагмы клиника, как правило, бывает скудной и стушевывается другими более тяжелыми травмами сочетанных повреждений и является находкой при рентгенологических исследованиях.
М., 20 л. Сочетанная травма. Закрытый перелом костей таза, разрыв уретры, Разрыв правого купола диафрагмы. Тяжесть повреждений по шкале оценки ВПХ П. (МТ) — 13 баллов, ВПХ (СП) — 29 (Гуманенко Е.К. 1999 г).
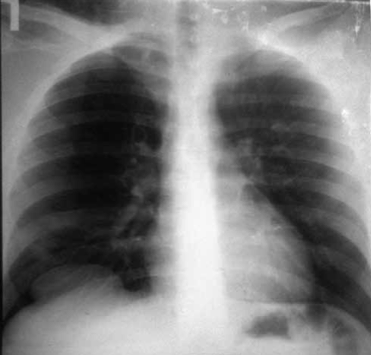
Больной М., 23 г. Рентгенологическая картина (прямая и боковая проекции) повреждения правого купола диафрагмы. Присасывание в плевральную полость ткани правой доли печени. Проведена лапаротомия, эпицистостомия, ушивание разрыва диафрагмы. Пациент выписан в удовлетворительном состоянии. Восстановление разрыва уретры проведено вторым этапом в урологической клинике
Падение с высоты или прямые воздействия на торакоабдоминальную область транспортных средств во время автодорожных происшествий или случаев повреждения с размозжением тканей должны также насторожить ургентного хирурга в связи с возможным повреждением диафрагмы. Однако знание механизма травмы, наличие повреждения в торакоабдоминальной зоне, признаки дыхательной недостаточности, выраженное ослабление или отсутствие дыхания, появление коробочного звука или притупление при перкуссии на стороне повреждения позволяют заподозрить повреждение диафрагмы.
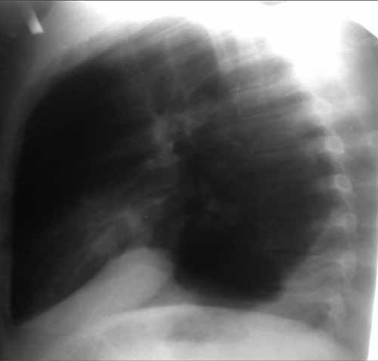
Больной Ж., 22 г. Сочетанная травма. Повреждение левого купола диафрагмы. Картина дислокации органов брюшной полости в левую плевральную полость. Закрытый перелом плечевой кости, закрытый перелом малоберцовой кости. Тяжесть повреждений по шкале оценки ВПХ П. (МТ) — 9,2 балла, ВПХ (СП) — 27
При сочетанной травме тактические подходы к лечению пострадавших необходимо проводить по принципу «Damage control» (7). Устранение повреждений диафрагмы при сочетанной травме является приоритетным. В данном клиническом случае на первом этапе произведена ликвидация разрыва диафрагмы путем ушивания лапаротомным доступом, дренирование плевральной полости. Вторым этапом проведен интрамедуллярный остеосинтез перелома плечевой кости.
Хирургическая тактика при лечении повреждений диафрагмы может быть разделена на процедуры по ликвидации повреждений в их острый период и те, которые необходимы для коррекции в последующем. Экстренное оперативное вмешательство лапаротомным доступом выполнено у 6 пострадавших, а у 2 — на 2-3-и сутки, что было связано с трудностями диагностики, у 2 — торакотомным доступом при сочетанном повреждении грудной клетки.
Повреждения диафрагмы классифицируются с использованием Шкалы повреждений органов Американской ассоциации хирургии травмы. В наших наблюдениях повреждения диафрагмы были II-III ст., в одном случае — IV.
Практически всегда к острым повреждениям диафрагмы оперативный доступ осуществляли посредством верхнесрединной лапаротомии. Методичное исследование брюшной полости и забрюшинного пространства позволяет избежать пропущенных повреждений. После того как это выполнено, должно быть обращено внимание на полный осмотр диафрагмы. Правая половина диафрагмы лучше всего осматривается после рассечения серповидной связки и отведения печени книзу. Левая половина диафрагмы может быть осмотрена после нежной ретракции селезенки и большой кривизны желудка книзу.
Ушивание диафрагмы проводили нерассасывающимся шовным материалом. При завершении ушивания целостность линии шва контролировали увеличением внутригрудного давления с воздействием большого дыхательного объема и исследованием движения диафрагмы. Этот маневр повторяют над поврежденным участком со стерильным физиологическим раствором, чтобы определить, есть ли просачивание воздуха или плевральной жидкости через линию шва. Эвакуацию воздуха и крови из груди достигали дренированием плевральной полости. Дренаж размещается классически в пятом межреберье по средне-подмышечной линии, но может быть размещен ниже под непосредственным визуальным контролем. Дренаж с плевральной полости убирали после контрольной рентгенографии грудной клетки.
При торакоабдоминальном ранении в двух случаях ушивание диафрагмальных ран проводили торакотомным доступом. Однако почти все повреждения, сочетанные с диафрагмальной раной, по сути, внутрибрюшные, что требует обязательной ревизии брюшной полости. В наших случаях с целью контроля проводили лапароцентез.
В одном случае повреждение диафрагмы оперировано не в острый период. Больной М. 42 лет поступил в хирургическое отделение с клиникой острой спаечной кишечной непроходимости. В анамнезе 2 года назад проникающее ранение брюшной полости, лапаротомия. Ввиду неразрешающейся кишечной непроходимости пациент оперирован в экстренном порядке. При лапаротомии выявлено ущемление петли тонкой кишки в дефекте диафрагмы. Вероятно, при первой операции было пропущено повреждение левого купола диафрагмы — дефект 3 см. Проведено ушивание дефекта диафрагмы.
Таким образом, клинические проявления травмы диафрагмы зависят от степени ее повреждений. При сочетанной травме в зависимости от механизма травмы и при дыхательной недостаточности необходимо быть настороженным в отношении повреждений диафрагмы. Травма диафрагмы является тяжелой патологией, требующей комплексного подхода в диагностике и лечении. При сочетанной травме тактические подходы в лечении пострадавших с повреждением диафрагмы проводится по принципу «Damage control» и ликвидация повреждения диафрагмы является приоритетным.
1. Абакумов М.М., Лебедев Н.В., Малярчук В.И. Повреждения живо¬та при сочетанной травме. — М.: Медицина. — 2005. — 176 с.
2. Аскерханов Г.Р., Халилов А.Х., Магомедов М.И. осложнения поздних проявлений ранения левого купола диафрагмы // Материалы Всероссийской конференции хирургов, посвященной 85-летию Р.П. Аскерханова. — Махачкала, 2005. — С. 259.
3. Бисенков Л.Н. Неотложная хирургия груди. — СПб. — 1995. — 234 с.
4. Бисенков Л.Н., Зубарев П.Н., Трофимов В.М., Шалаев С.А., Ищенко Б.И. Неотложная хирургия груди и живота. — СПб, Гиппократ, 2002. — 507 с.
5. Брюсов П.Г., Коноваленко С.И., Левчук А.П. Лечение огнестрельных проникающих торакоабдоминальных ранений в современных локальных военных конфликтах // Международный хирургический конгресс «Новые технологии в хирургии». Сборник трудов. — Ростов-на-Дону, 2005. — С. 13.
6. Гуманенко Е.К. Объективная оценка тяжести травмы. — СПб, 1999. — 230 с.
7. Нифантьев О.Е., Уколов В.Г. Диагностика ранений диафрагмы при проникающих ранениях груди // Вестн. хир. им. И.И. Грекова. — 1985. — № 8. — С. 29-30.
8. Соколов В.А. «Damage control» — Современная концепция лечения пострадавших с критической политравмой // Вестник травматологии и ортопедии им. НН. Приорова. — 2005. — № 1. — С. 81-84.
9. Флорикян А.К. Хирургия повреждений груди. — Харьков: Основа, 1998. — 437 с.
10. Шумаков С.И. / в кн. Сб. научн. работ врачей Пензенской обл. больницы, 2. — Пенза, 1957. — С. 160-161.
11. Murray J.A., Demetriades D., Cornwell E.E., Asensio J.A., Velmahos G., Berne T.V. Penetrating left thoracoabdominal trauma: the incidence and clinical presentation of diaphragm injuries // J. Trauma. — 1997. — № 4. — Р. 624-626.
12. Murray J.A., Asensio J.A. Penetrating thoracoabdominal trauma // Emerg. Med. Clin. North. Am. — 1998. — № 1. — Р. 107-128.
13. Zacharias S.R. Damage control surgery // A.A.C.N. — 1999. — № 1. — P. 95-103.
14. Zakharia A.T. Cardiovascular and thoracic battle injuries in the Lebanon War. Analysis of 3000 personal cases // J. Thorac. Cardiovasc. Surg. — 1985. — № 5. — Р. 723-733.
Методика ушивания ран диафрагмы - техника
Научно-исследовательский институт скорой помощи им. Н.В. Склифосовского, Москва
Научно-исследовательский институт скорой помощи им. Н.В. Склифосовского, Москва, Россия
Торакоскопическое ушивание разрыва диафрагмы
Журнал: Хирургия. Журнал им. Н.И. Пирогова. 2014;(9): 89‑91
Смоляр А.Н., Воскресенский О.В., Алексеечкина О.А. Торакоскопическое ушивание разрыва диафрагмы. Хирургия. Журнал им. Н.И. Пирогова. 2014;(9):89‑91.
Smoliar AN, Voskresenskiĭ OV, Alekseechkina OA. . Pirogov Russian Journal of Surgery = Khirurgiya. Zurnal im. N.I. Pirogova. 2014;(9):89‑91. (In Russ.).
Больной Ж., 33 лет, доставлен в реанимационное отделение НИИ скорой помощи им. Н.В. Склифосовского через час после травмы - пешеход, сбит автомобилем. Осмотрен хирургом, нейрохирургом, травматологом. На основании клинической картины, рентгенографии груди, таза, нижних конечностей, УЗИ плевральных и брюшной полостей, КТ черепа и головного мозга установлен диагноз сочетанной травмы: ушиба головного мозга тяжелой степени, травматического субарахноидального кровоизлияния, разрыва правого крестцово-подвздошного сочленения, закрытого перелома правых подвздошной, лонной и бедренной костей, открытого перелома обеих костей правой голени, травматического шока II степени. При рентгенографии груди сразу после поступления правая половина диафрагмы несколько нечеткая за счет гидроторакса, расположена на уровне переднего отрезка VI ребра. Дренаж диаметром 20 Fr установлен в седьмом межреберье по средней подмышечной линии, эвакуировано 400 мл крови. После проведения интенсивной противошоковой терапии под эндотрахеальным наркозом выполнили стабилизацию переломов костей таза, бедра и голени аппаратами наружной фиксации и первичную хирургическую обработку раны голени.
Через 3 сут после травмы после стабилизации состояния и контрольной рентгенографии груди (рис. 1) пострадавший переведен на спонтанное дыхание и экстубирован, дренаж из правой плевральной полости удален. Рисунок 1. Рентгенограммы груди. а - 2-е сутки после травмы; б - 6-е сутки после травмы. Тяжесть состояния в этот момент определялась черепно-мозговой травмой и дыхательной недостаточностью I степени. При аускультации дыхание было ослаблено справа в базальном отделе. При рентгенографии на 6-е сутки после операции отмечены нечеткость контура и высокое расположение правой половины диафрагмы - на уровне переднего отрезка III ребра. При УЗИ подтверждено высокое расположение правой половины диафрагмы и обнаружен ее дефект с перемещением части печени в правую плевральную полость (рис. 2). Рисунок 2. Эхограмма правой плевральной полости на 6-е сутки после травмы. 1 - неповрежденный участок диафрагмы; 2 - печень, переместившаяся в правую плевральную полость через разрыв диафрагмы; 3 - жидкость в правой плевральной полости.
Пострадавший экстренно оперирован под эндотрахеальным наркозом с раздельной вентиляцией легких. В положении на левом боку с учетом высокого расположения правой половины диафрагмы выполнен разрез кожи в четвертом межреберье по правой переднеподмышечной линии длиной 1,5 см. Разведены мышцы, в плевральную полость введен торакопорт 10,5 мм, камера 30°. В плевральной полости 300 мл геморрагической жидкости. Правая половина диафрагмы расположена на уровне пятого межреберья, визуализирован ее разрыв, идущий справа налево, спереди назад от границы мышечной части и сухожильного центра к перикарду. Размеры разрыва 6×8 см, через него в плевральную полость частично пролабирует правая доля печени, на которой имеется несколько некровоточащих разрывов капсулы (рис. 3). Рисунок 3. Операционные фотографии. а - разрыв диафрагмы с дислокацией печени в правую плевральную полость; б - ушитый разрыв диафрагмы. Дополнительные торакопорты 10,5 мм установлены в пятом межреберье по среднеключичной и шестом межреберье по заднеподмышечной линии. Печень низведена в брюшную полость с помощью эндоскопического ретрактора. Произведено ушивание разрыва диафрагмы отдельными узловыми швами инструментом Endo Stitch нитью Surgidac USP 0 с экстракорпоральной вязкой узлов. Дренажи диаметром 8 мм в задний костодиафрагмальный синус и к верхушке гемиторакса выведены через проколы для торакопортов в шестом и четвертом межреберьях соответственно. Легкое расправлено под визуальным контролем. Пострадавший экстубирован по окончании операции.
На рентгенограмме после операции правая половина диафрагмы четкая, на уровне переднего конца V ребра (рис. 4), при УЗИ свободной жидкости в плевральной полости нет, диафрагма четкая, печень расположена в брюшной полости (рис. 5). Рисунок 4. Рентгенограмма груди после операции. Рисунок 5. Эхограмма правой плевральной полости после операции. 1 - правая половина диафрагмы; 2 - печень. Послеоперационный период протекал без осложнений. Дренажи удалены на 3-и сутки после операции, раны зажили первичным натяжением.
По стабилизации состояния пострадавший переведен в травматологическое отделение. Ему был последовательно выполнен внеочаговый остеосинтез правой бедренной и большеберцовой костей блокируемыми штифтами. В удовлетворительном состоянии выписан под наблюдение травматолога по месту жительства на 62-е сутки после травмы.
Данное наблюдение демонстрирует типичную клинико-инструментальную картину разрыва правой половины диафрагмы, которая характеризуется постепенным нарастанием дыхательной недостаточности, смещением диафрагмы и печени в краниальном направлении после перевода пострадавшего с ИВЛ на самостоятельное дыхание [1]. Следует подчеркнуть, что при разрыве правой половины диафрагмы ультразвуковой метод более информативен, чем рентгенологический и компьютерно-томографический.
В этом наблюдении торакоскопия имела не только диагностический, но и лечебный характер. Необходимым условием является сбалансированный эндотрахеальный многокомпонентный наркоз с раздельной вентиляцией легких, что позволяет получить хороший обзор всех структур гемиторакса. Высокое расположение диафрагмы заставило выбрать нетипичные точки для введения торакопортов и создало дополнительные технические трудности из-за малого «рабочего пространства». Использование эндоскопического сшивающего аппарата Endo Stitch позволило выполнить операцию без ее расширения до видеоассистированной миниторакотомии или конверсии в типичную торакотомию.

Продолжение. Начало в № 23-24. Выбор метода лечения проникающих ранений грудной клетки должен основываться на экстренной морфологической оценке поврежденных органов с учетом функциональных нарушений, показаний и противопоказаний. Основным принципом
А.В. Макаров, д.м.н., профессор, заведующий кафедрой пульмонологии и грудной хирургии КМАПО им. П.Л. Шупика
Продолжение. Начало в № 23-24.
Выбор метода лечения проникающих ранений грудной клетки должен основываться на экстренной морфологической оценке поврежденных органов с учетом функциональных нарушений, показаний и противопоказаний. Основным принципом оказания помощи при ПРГК является посиндромное лечение. Определив наличие определенных синдромов (гемоторакс, пневмоторакс и другие), на первом этапе нужно приступать к лечению пациентов, не уточняя их этиологию.
Лечение гемоторакса
Тактика ведения больных при гемотораксе неоднозначна. В литературе приводится множество аргументов в пользу раннего оперативного вмешательства и не меньшее количество - в пользу более пассивной тактики. Некоторые исследователи считают, что необходимо прибегать к операции только после того, как в результате пункции (или дренирования) получено не менее 1 или 1,5 литра крови. Есть сторонники и еще более выжидательной тактики, считающие, что операция показана только при неблагоприятной тенденции в последующем (при выделении из дренажа 250 мл крови в час и более). Но мы не считаем такие подходы оправданными. Недопустимо продолжать длительное наблюдение за больным при кровопотере в 1 литр или более. Можно применить быстрый метод диагностики продолжающегося кровотечения - тест, предложенный кардиохирургами: подсчитать количество капель крови, выделяющихся из дренажа в течение минуты. Если выделяется 60 и более капель, это свидетельствует о продолжающемся кровотечении; от 40 до 60 капель - есть тенденция к остановке кровотечения; менее 40 капель в минуту с наибольшей вероятностью говорит в пользу прекращения кровотечения. В любом случае в плевральной полости остаются сгустки крови и жидкая кровь, которые необходимо удалить. Поэтому в нашей клинике прибегают к максимально активному лечению гемоторакса согласно следующему принципу: чем меньше времени прошло после ранения и чем обширнее гемоторакс по объему, тем активнее должна быть тактика ведения больного .
Приблизительное количество крови, излившейся в плевральную полость, определяют не только при пункции, но и по результатам рентгенологического исследования. Гемоторакс считается малым в том случае, если на рентгенограмме затемнение не выходит за пределы синусов, средним - если уровень затемнения не выше IV ребра, большим - если уровень затемнения выше. Мы считаем целесообразно выделять тотальный гемоторакс, когда на рентгенограмме затемнение полностью заполняет плевральную полость. При этом отмечаются значительная кровопотеря, шок, синдром смещения органов средостения в противоположную сторону.
Таким образом, рентгенограмма может служить важным подспорьем в определении тактики лечения. Учитывая наш опыт лечения больных с ПРГК, мы рекомендуем оперировать средние, большие и тотальные гемотораксы. По данным нашей клиники, около трети всех гемотораксов были обусловлены пересечением межреберных сосудов и внутригрудной артерии, в остальных случаях наблюдались ранения внутренних органов и крупных сосудов средостения. И хотя повреждение межреберной артерии не является такой серьезной травмой, как ранение сердца или легкого, следует помнить об анатомических особенностях межреберных сосудисто-нервных пучков. Как известно, артерии, вены и нервы проходят в соединительнотканном ложе, вследствие чего сосуды при пересечении не спадаются. Зияющая артерия, даже небольшого диаметра, представляет собой серьезную опасность, такое кровотечение практически не имеет шансов остановиться самостоятельно до тех пор, пока давление внутри плевральной полости не сравняется с давлением крови в сосудах большого круга кровообращения. Естественно, что такой ситуации нельзя допускать, так как объем плевральной полости взрослого мужчины составляет около 4-4,5 литра и более, и заполнение ее кровью приводит к шоку тяжелой степени или гибели больного. Поэтому в первые часы после ранения необходимо решить вопрос о необходимости оперативного вмешательства, при котором рационально выполнить реинфузию излившейся крови. Малый гемоторакс может быть ликвидирован с помощью пункции и дренирования с обязательным контролем выделений из дренажа, последующим рентгенологическим обследованием, другими методами исследования на вторые сутки пребывания в стационаре, что позволяет максимально объективизировать ситуацию.
Чем интенсивнее кровотечение в плевральную полость, тем больше сгустков в ней образуется. Возможен даже так называемый свернувшийся гемоторакс, когда плевральную полость заполняют сгустки и небольшое количество жидкой крови. При свернувшемся гемотораксе показана как можно более ранняя торакотомия, потому что большое количество сгустков в плевральной полости представляет собой хорошую питательную среду для микроорганизмов, в связи с чем отмечается высокий риск развития инфекционного процесса, а в последующем - эмпиемы плевры.
Особенности тактики хирурга при ранениях сердца
Таким образом, в большинстве случаев ПРГК является показанием для ревизии органов грудной клетки в условиях адекватного обезболивания. Особенно важны экстренные оперативные вмешательства при ранениях сердца. В стационар поступает не более четверти таких больных, остальные погибают на догоспитальном этапе. Свыше трети пациентов с ранениями сердца поступают в тяжелом или крайне тяжелом состоянии, обычно с шоком III-IV степени, а около 10% больных требуют реанимационных оперативных вмешательств в ближайшие 5-15 минут после доставки в клинику.
Сама операция также представляет собой потенциальную опасность для жизни больного, так как нередки случаи возобновления кровотечения после рассечения перикарда в результате восстановления активных сердечных сокращений и отхождения сгустка из раны. Опытные хирурги знают, что в таких случаях еще до появления тахикардии и выхода сгустка из раны следует в течение нескольких секунд применить методы временной остановки возможного кровотечения, иначе больной погибнет на операционном столе. Наиболее часто при этом используют очень простой и надежный прием Лежара - хирург подводит под сердце руку (не вывихивая при этом сердце из раны), а большим пальцем той же руки прикрывает рану на передней или боковой поверхности сердца. Если рана имеет сквозной характер, остальными пальцами хирург прикрывает и второе отверстие на задней поверхности сердца. Конечно, кровотечение при этом продолжается, и требуется скорейшее ушивание раны, однако такой прием позволяет контролировать
ситуацию и выиграть время. В некоторых случаях применяют прием лигатурной временной остановки кровотечения - параллельно по ходу раны накладывают краевые лигатуры с перекрещиванием нитей между собой для уменьшения просвета раны и снижения потери крови.
Окончательную остановку кровотечения при ранениях сердца выполняют с помощью наложения швов с обязательным обходом коронарных сосудов для сохранения кровотока в миокарде. Рану сердца ушивают тонкими монолитными нитями, которые не рассасываются со временем или со сроком рассасывания не менее 30 дней. Недопустимо ушивать раны сердца кетгутом или другим материалом с коротким сроком рассасывания. Раны сердца ушивают на всю глубину, не повреждая эндокард, швы должны накладываться не реже, чем через 5 мм. В последнее время, к сожалению, часто встречаются пациенты, злоупотребляющие алкоголем, у которых миокард очень дряблый и ушивание его значительно затрудняется из-за прорезания нитей. В таких случаях для упрочения шва используют различные прокладочные материалы: перикард, межреберные мышцы, париетальную плевру, жировые подвески перикарда, реже лоскуты диафрагмы, иногда лоскут непарной вены.
Хирург должен помнить о том, что рана перикарда и рана сердца не всегда совпадают. Неопытные хирурги могут допустить серьезную ошибку - вскрыв перикард над местом его повреждения и не обнаружив раны в сердце и видимых признаков кровотечения, ушивают перикард. Этого ни в коем случае нельзя делать, не убедившись в отсутствии раны сердца. Следует провести широкую перикардиотомию и тщательную ревизию всех отделов сердца даже при отсутствии явного кровотечения. Повреждение полостей с низким давлением (предсердия, правый желудочек) не способствует значительному кровотечению, такие раны быстро прикрываются сгустками крови и выявляются только при визуальном осмотре. Если такие раны не обнаружить вовремя, больной может погибнуть на операционном столе от малейшей физической нагрузки, например при кашле, что приведет к отрыву тромба, возобновлению кровотечения в полость перикарда и тампонаде сердца.
Мы считаем, что полость перикарда обязательно следует разгружать наложением апертуры по задней поверхности (длиной до 3-4см) после окончательной остановки кровотечения, ушивания раны сердца и тщательного промывания полости перикарда. Если оставить в полости перикарда сгустки или допустить их образование в послеоперационном периоде, в дальнейшем может образоваться слипчивый перикардит (так называемое волосяное сердце). На перикард накладывают редкие швы, что является профилактикой возможного вывихивания и ущемления сердца., только после этого проводят окончательную ревизию других органов грудной полости и устраняют другие повреждения. Операцию заканчивают дренированием плевральной полости (как правило, по заднеподмышечной линии в VII-VIII межреберьях) сзади наперед до купола плевры. Дренаж должен быть многоперфорационным и обеспечивать эвакуацию воздуха и экстравазата, а в последующем экссудата, создавая оптимальные условия для раннего и полного расправления легкого.
Тактика хирурга при ранениях легкого
Ушивание ран легкого также имеет свои особенности. Когда-то применяли восьмиобразный шов ткани легкого, и, к сожалению, этот давно устаревший способ переписывается из учебника в учебник до сих пор. Мы в своей практике использовали различные приемы и убедились в том, что наложение восьмиобразного шва наименее приемлемо, так как это приводит к значительной деформации ушитой раны, развитию многочисленных очагов фиброза в месте наложения шва, а в дальнейшем к уменьшению дыхательных резервов легкого и может быть основой для развития хронического воспалительного процесса, абсцедирования. В литературе высказывается мнение о том, что эти механизмы могут быть предпосылкой для развития диспластических процессов и раковой опухоли.
Легкое - орган, способный к самоликвидации полостей. Исходя из этого, наиболее оптимальны надежный локальный гемостаз и аэростаз без лишних травмирующих ткань легкого швов. Поверхностные раны легкого ушивают с помощью наложения П-образных швов на висцеральную плевру с умеренным завязыванием узлов (без приложения большой физической силы, только для герметизации), иногда допустимо наложение краевой лигатуры. Глубокие, сквозные и обширные раны требуют применения специальной методики, которая позволяет создать временный гемостаз и аэростаз для очищения поверхности раны от «ожерелья» из крови и воздуха. Для этого торакальные хирурги используют метод перегиба корня легкого через указательный палец, прижимая его большим пальцем той же руки. После этого можно осушить рану, осмотреть ее и, отпуская понемногу пальцы, визуализировать поврежденные сосуды и бронхи, постепенно накладывая на них швы и осуществляя герметизацию. Если повреждение значительное, то удерживать корень легкого руками хирурга нецелесообразно, поэтому с той же целью на него накладывают турникет. При обширных ранений ткани легкого используют также принцип «скатанной дорожки» - влажной салфеткой прижимают поверхность раны легкого, максимально сокращая площадь раны за счет сдавливания и вытеснения из ткани легкого воздуха. Рану следует удерживать таким образом на протяжении времени, соответствующему свертыванию крови (5-6 минут), и только после этого начинать выполнять герметизацию раны. Для этого поэтапно выполняют локальный аэростаз и гемостаз, скатывая салфетку с одной стороны и постепенно открывая небольшие поверхности раны. Если методика выполняется правильно, то кровотечение из мелких сосудов прекращается, что значительно облегчает дальнейший гемостаз. При тщательной герметизации можно не ушивать рану
легкого послойно, как это показано при операциях на любых других органах, достаточно лишь дренировать глубокую рану легкого с помощью микрокатетера через контрапертуру, а катетер фиксировать к висцеральной плевре. Дренаж предназначен для выведения и отмывания экстравазата и контроля, он не должен стоять более 2-3 суток. Рана легкого смыкается самостоятельно, за счет заполнения легкого воздухом полость раны ликвидируется. Так можно поступать и при сквозных ранах, хотя рану легкого можно ушить от дна горизонтальными стежками по кругу, наложение швов выполняют атравматичной нитью и затягивают максимально бережно до сближения краев раны.
При инфицированных ранах легкого обязательным является обшивание крупных анатомических структур (бронхов, сосудов) с целью герметизации, потому что перевязка их неэффективна. Обшивание производят с помощью кисетных, полукисетных или П-образных швов. Требования к шовному материалу при ушивании ран легкого такие же, как и при ушивании ран сердца.
Особенности оперативных вмешательств при ранениях других органов
При повреждениях пищевода, трахеи, бронхов также обязательна герметизация ран, применяют при этом нерассасывающийся шовный материал, послойное ушивание ран отдельными швами не реже, чем через 2,5-3 мм. К шовному материалу для ран диафрагмы предъявляют те же требования, причем, предварительное прошивание кровоточащих сосудов необходимо проводить перед ушиванием самой раны диафрагмы. Если доступ к ране затруднен, то в исключительно редких случаях допустимо обшивание сосудистых стволов с захватом ребра. Частота наложения швов на диафрагму - не реже, чем через 5 мм, расстояние от укола иглы до края раны - 5 мм.
Лечение ПРГК: достижения и перспективы
Одним из главных достижений отечественных специалистов стал метод сварки биологических тканей, разработанный по предложению академика Б. О. Патона сотрудником Института электросварки им. Б. О. Патона НАН Украины академиком В.К. Лебедевым . С использованием этого метода прооперировано более трех тысяч больных, постоянно проводятся эксперименты на животных с целью усовершенствования методики. Такие операции бескровные, что чрезвычайно важно в условиях политравмы и при значительной кровопотере. Метод сварки позволяет осуществить надежную герметизацию, особенно при наложении анастомозов и выполнении аэро- и гемостаза во время ушивания ткани легкого. Очень перспективно применение сварки и при ранениях селезенки, печени, нередких при торакоабдоминальных травмах.
В нашей клинике полостные операции (торакотомии) выполнены у 43% раненых с изолированными, торакоабдоминальными и сочетанными ранениями груди. Большой опыт оказания помощи при политравмах позволяет нам обозначить и рекомендовать такие основные принципы выполнения торакотомии:
• выполнение операции в максимально короткие сроки;
• минимальная травматизация при укладке больного на операционный стол, при массивных кровотечениях нежелательно поворачивать больного;
• наиболее приемлемым доступом является переднебоковая торакотомия по V межреберью;
• недопустимо проведение торакотомии через рану, эта ошибка может стоить жизни пациенту;
• в редких случаях, если подтверждено торакоабдоминальное ранение, допустимо проводить торакотомию по VII межреберью;
• предварительный аэростаз и гемостаз для временной остановки кровотечения проводят методами перегиба корня легкого через палец, наложением турникета или зажима на корень легкого, пристеночного отжатия ткани легкого и т. д.;
• туалет раны и окончательная остановка кровотечения;
• только после окончательной остановки кровотечения проводят тщательную ревизию раны, выявляют повреждения и устраняют их;
• обязательно выполняется дренирование полостей;
• ушивание ран необходимо проводить с учетом артериального давления на момент ушивания (чем ниже давление, тем более тщательными должно быть ушивание раны и гемостаз);
• на протяжении всей операции должны быть обеспечены адекватный газообмен и восполнение кровопотери.
В послеоперационном периоде основное внимание уделяют нормализации гемодинамики, проходимости дыхательных путей, ЛФК, ранней активизации пациента, восстановлению физиологических функций всех органов и систем.
В результате успешного применения всех описанных организационных, диагностических и лечебных мероприятий отделение специализированной помощи при травмах грудной клетки на базе нашей клиники достигло рекордных показателей выживаемости больных. Госпитальная летальность при ранениях грудной клетки с 1991 года составляет 1,7%, послеоперационная - 2,6%, при торакоабдоминальных травмах - 2,58%, при ранениях сердца - 8,8%, при сочетанных ранениях - 4,3%.
Эвентрация
Эвентрация — это выход внутренних органов через отсутствующий или поврежденный участок брюшной стенки. Проявляется видимым дефектом тканей, выпадением сквозь него абдоминальных органов, локальной и разлитой болезненностью брюшной полости, диспепсией, нарастающей интоксикацией. Диагностируется с помощью физикального осмотра, УЗИ внутренних органов, электроэнтерографии, торакальной рентгенографии. При неполной эвентрации возможно консервативное ведение с использованием плотного бандажа, в остальных случаях необходима реконструктивная пластика брюшной стенки.
МКБ-10

Общие сведения
Эвентрация — редкая хирургическая патология, при которой из-за образования сквозного дефекта брюшины, мышечного-апоневротического слоя, подкожной клетчатки, кожи брюшная полость разгерметизируется и внутренние органы выходят за ее пределы. Реже повреждение бывает непроникающим с выходом внутренностей под кожу.
Большинство эвентраций имеют травматическое происхождение, их распространенность особенно возрастает во время войны - по данным военных хирургов, заболевание выявляется у 14-23% пострадавших с ранениями живота. Расхождение швов на 10-20 сутки после лапаротомии отмечается у 0,5-3% пациентов. Распространенность эвентрации при экстренных абдоминальных операциях 10 раз выше. В 49% случаев в рану выходит большой сальник, в 29% — тонкая кишка.

Причины эвентрации
Выпадение абдоминальных органов имеет полиэтиологическое происхождение. Наиболее распространенной причиной эвентрации являются повреждения передней стенки живота — резаные, колото-резаные раны, ранения осколками при взрывах, разрывы под давлением массивных предметов, торакоабдоминальные травмы. Постлапаротомическому выпадению брюшных органов способствуют:
- Патологические изменения в области раны. Хирургические швы чаще расходятся при развитии раневой инфекции. Реже эвентрация осложняет течение послеоперационного перитонита или возникает на фоне раневых гранулем, сером, гематом, тканевой реакции на шовный материал. Непосредственной причиной расхождения шва становится замедление регенерационных процессов, гнойное расплавление тканей с их прорезыванием шовным материалом.
- Ошибки при выполнении вмешательства. Риск эвентрации возрастает при неправильной предоперационной подготовке, недооценке тяжести состояния пациента, нарушении правил асептики и антисептики. Расхождение раны отмечается при неполной санации, нерациональном дренировании брюшной полости, неправильном ушивании — слишком редком или тугом частом накладывании швов, неверном применении рассасывающегося материала.
- Значительное повышение внутрибрюшного давления. Частыми причинами эвентрации являются физические нагрузки, давление на рану со стороны абдоминальной полости при парезе кишечника, метеоризме, рвоте, тяжелой икоте. В группу риска входят больные, страдающие заболеваниями с интенсивным кашлем — коклюшем, ОРВИ, бронхитом, бронхиальной астмой, туберкулезом, другой бронхолегочной патологией, опухолями средостения.
- Истощенное состояние пациента. Регенерация тканей замедляется при интоксикациях, низком уровне сывороточного белка, фибрина, нарушении коллагенообразования, атрофии брюшных мышц. Вероятность эвентрации повышена у пожилых пациентов, больных с сахарным диабетом, анемией, циррозом печени, атеросклерозом, кахексией разного генеза. При ожирении ключевым фактором становится нарушение опорной функции брюшной стенки.
Крайне редко эвентрация является врожденной аномалией и вызывается действием различных дизонтогенетических факторов. Выпадение внутренних органов наблюдается у новорожденных с пороком в виде недоразвития передней брюшной стенки (гастрошизисом), внутриутробным разрывом амниотической оболочки эмбриональной грыжи пупочного канатика.
Патогенез
Механизм развития эвентрации определяется ее этиологией. При механических травмах нарушается целостность брюшной полости, диафрагмы, внутренности выходят в образовавшуюся рану. У некоторых пациентов стенки органов также повреждены. Патогенез послеоперационной эвентрации связан с несоответствием разрывной прочности раны воздействующим на нее нагрузкам. Созданный шов ослабляется при снижении регенераторной способности тканей за счет гнойных, гиперэргических, патологических невоспалительных процессов, недостаточности белка, фибрина, коллагена, других пластических материалов для заживления раны.
Провоцирующим фактором зачастую становится повышение абдоминального давления, которое растягивает края раны изнутри и способствует их прорезыванию шовным материалом. После расхождения раны в нее выпадают абдоминальные органы. Формирование врожденной эвентрации основано на недоразвитии отдельных элементов брюшной стенки: мускулатуры при гастрошизисе, всех слоев при грыже пупочного канатика. Независимо от патогенеза при контакте с окружающей средой внутренние органы обсеменяются инфекционными агентами, происходит дегидратация наружных оболочек, развивается воспалительный процесс.
Классификация
Систематизация форм эвентрации учитывает этиологию заболевания, локализацию, степень нарушения целостности брюшной стенки. По происхождению дефект бывает врожденным, травматическим, послеоперационным. При выходе внутренностей в окружающую среду эвентрация считается наружной, при эктопии в плевральную полость — внутренней. С учетом выраженности выпадения специалисты в сфере общей хирургии и гастроэнтерологии различают степени тяжести (этапы развития) постлапаратомической формы заболевания:
Симптомы эвентрации
При открытых травматических повреждениях выявляется дефект брюшной стенки, в который выходят внутренние органы. О возможной внутренней эвентрации свидетельствует резкая боль в грудной клетке, затруднение дыхания, выраженная одышка, кашель. У пациентов с травмами выражен болевой и геморрагический шок: отмечается спутанность сознания, бледность кожи, тахикардия, падение АД. При врожденной эвентрации в околопупочной области обнаруживается круглый или овальный дефект, через который выпадают вздутые, отечные, спаянные между собой петли кишечника. У новорожденного могут определяться другие аномалии развития.
Осложнения
При расхождении послеоперационных швов, открытых травмах всегда происходит вторичное инфицирование с формированием воспалительных инфильтратов, гнойников, перитонита, флегмоны брюшной полости. Возможно ущемление выпавших органов в ране. У иммунокомпрометированных пациентов с эвентрацией вследствие генерализации процесса может развиться сепсис. Выраженный эндотоксикоз приводит к нарушениям микроциркуляции вплоть до возникновения ДВС-синдрома. В 20-30% случаев заболевание завершается летальным исходом. Отдаленными последствиями выпадения брюшных органов являются образование больших вентральных грыж, трофические язвы рубца, спаечная болезнь, губовидные кишечные свищи.
Диагностика
Из-за наглядности патологических проявлений постановка диагноза всех форм эвентрации, кроме внутренней и подкожной, обычно не представляет затруднений. Диагностический поиск направлен на комплексное обследование органов брюшной полости для оценки выраженности патологических изменений. Наибольшей информативностью отличаются:
- Физикальный осмотр. При закрытой форме эвентрации в проекции шва пальпируется опухолевидное образование, возможна подкожная эмфизема. В случае полного выпадения в ране видны багрово-синюшные петли кишечника. При аускультации отмечается отсутствие кишечных шумов.
- УЗИ брюшной полости. С помощью сонографии можно оценить состояние стенок раны, обнаружить воспалительные инфильтраты, отек и патологические изменения кишечных петель, свободную жидкость в полости брюшины. УЗИ выполняют в динамике для оценки эффективности лечения.
- Электроэнтерография. Исследование двигательной активности тонкого и толстого кишечника при подозрении на эвентрацию проводится всем прооперированным больным. Характерно отсутствие перистальтики, свидетельствующее о стойком нарушении моторно-эвакуаторной функции ЖКТ.
- Лабораторные исследования. В общем анализе крови наблюдается высокий лейкоцитоз (более 20 Г/л) со сдвигом формулы влево, увеличение СОЭ. При постоперационной эвентрации в биохимическом анализе крови может обнаруживаться гипопротеинемия, повышение уровня креатинина, АЛТ, АСТ, щелочной фосфатазы, электролитные нарушения. С помощью иммунограммы оценивают степень снижения реактивности организма. Для выявления вторичной инфекции и определения чувствительности выделенных микроорганизмов к антибиотикам производят бактериологический посев отделяемого из раны.
- Рентгенография. Для визуализации торакальной эктопии кишечника при внутренних травмах назначают рентгенографию органов грудной полости.
Дифференциальную диагностику эвентрации проводят с послеоперационным перитонитом, нагноением раны, кишечной непроходимостью, рецидивом абдоминальной грыжи, воспалительным инфильтратом послеоперационной раны. Кроме наблюдения хирурга пациенту рекомендованы консультации гастроэнтеролога, травматолога, инфекциониста, гематолога.
Лечение эвентрации
Врачебная тактика зависит от этиологии и степени тяжести выпадения. При травматической патологии рекомендовано ушивание раны с тщательной ревизией брюшной полости, антибактериальной и антисептической обработкой, резекцией выпавшего сальника и поврежденных участков кишечника. Пострадавшим с внутренней эвентрацией в неотложном порядке проводится тораколапаротомия с вправлением или резекцией пораженных брюшных органов, ушиванием диафрагмальной раны. Хирургическая коррекция врожденных форм заболевания осуществляется в течение 3-4 часов после рождения ребенка.
При неполной постлапаротомической эвентрации допустима консервативная терапия: больного переводят на постельный режим, регулируют функционирование кишечника, назначают антибиотики, инфузионную терапию. При I степени выпадения накладывают плотный бандаж, при II дополнительно санируют рану. Реконструктивную пластику при подкожной эвентрации производят через 2-3 месяца. Вторичные швы для устранения дефекта тканей при частичном выпадении органов накладывают на 6-8 день. При полной и истинной эвентрации вмешательство (устранение эвентрации) выполняют в экстренном порядке с учетом наличия или отсутствия гнойно-воспалительных процессов в послеоперационной ране и брюшной полости:
- При асептической эвентрации. Показано орошение выпавших органов антибактериальными препаратами с послойным глухим ушиванием брюшной стенки через все слои специальными хирургическими швами. Для уменьшения натяжения и профилактики прорезывания применяют разгрузочную фиксацию с помощью пуговиц, марлевого жгута, трубок из резины.
- При эвентрации в гнойную рану. Рекомендовано очищение раны от гноя, ее промывание антисептическим раствором, пластика с использованием разгрузочных резиновых трубок. При отсутствии кишечного пареза и перитонита возможна мазевая тампонада раны, накладывание асептической повязки и гипсовой лонгеты, ушивание дефекта после эпителизации.
- При рецидивной эвентрации. Наиболее эффективна установка аллотрансплантата. С учетом иммунологической активности материалов предпочтительны синтетические эксплантаты, использование твердой мозговой оболочки. Аналогичный подход используется при натяжении краев раны, значительном послеоперационном дефекте абдоминальной стенки.
В послеоперационном периоде осуществляется уход за раной, для улучшения регенераторных процессов назначаются антибиотики, иммуностимуляторы, витаминотерапия. Проводится профилактика кишечной непроходимости и перитонита, дезинтоксикационная и противошоковая терапия с введением коллоидных и кристаллоидных растворов для коррекции метаболических нарушений.
Прогноз и профилактика
Исход эвентрации зависит от ее формы, своевременности диагностики и общего состояния пациента. Прогноз относительно неблагоприятный при 3-4 степени заболевания. При предупреждении травматического варианта болезни существенную роль играет снижение уровня криминогенной активности, соблюдение техники безопасности при выполнении работ в опасных условиях. Для профилактики послеоперационной эвентрации необходимо проводить грамотную премедикацию, соблюдать методику наложения швов на рану, назначать адекватную медикаментозную терапию для стимуляции репаративных процессов и укрепления иммунитета.
2. Эвентрация. Принципы диагностики и лечения/ Полынский А.А., Чернышев Т.М.// Журнал Гродненского государственного медицинского университета - 2014 - №2.
Травмы диафрагмы
Травмы диафрагмы - это повреждения грудобрюшной преграды, возникающие в результате воздействия внешних факторов. При небольших разрывах симптоматика стертая. Обширные закрытые травмы могут проявляться признаками сдавления лёгкого, внутреннего кровотечения, ущемления желудка или кишечника. При открытых ранениях присутствуют симптомы нарушения целостности органов грудной клетки и (или) брюшной полости. Патология диагностируется с помощью осмотра, физикальных данных, УЗИ и лучевых методов исследования грудной и абдоминальной полостей, торако- или лапароскопии. После обнаружения дефекта диафрагмы осуществляется его хирургическая коррекция.


Травмы диафрагмы встречаются в 0,5-5% случаев всех сочетанных повреждений. Разрыв органа при закрытой травме чаще происходит в месте соединения его мышечной и сухожильной частей. Размер образовавшегося дефекта может существенно варьироваться (от 2 до 20 см). Из-за анатомических особенностей организма преобладают повреждения левого купола. Двусторонние, множественные разрывы выявляются редко. Ранение диафрагмы при открытой травме может локализоваться в любой её части. Из-за трудностей диагностики у 50-70% пострадавших диафрагмальный дефект не обнаруживается прижизненно. Пациенты погибают от тяжёлых сочетанных торакальных или абдоминальных травм, поздних осложнений недиагностированной патологии.
Причины
- Причиной открытых травм диафрагмы являются огнестрельные или колото-резаные торакоабдоминальные ранения, чаще встречающиеся в период военных действий.
- В мирное время превалируют закрытые травмы, возникающие вследствие дорожно-транспортных происшествий, при падении с высоты.
- К разрыву диафрагмы иногда приводит компрессия грудной клетки или живота при сдавлении тяжелым предметом.
Ранее считалось, что спровоцировать подобную травму может повышение внутрибрюшного давления при чихании, кашле, рвоте, а также у женщин во время родов. Современные экспериментальные исследования в области общей хирургии и травматологии указывают на то, что предпосылкой разрыва в таких случаях становится врождённое истончение мышечного слоя диафрагмы.
Открытые повреждения диафрагмы очень редко бывают изолированными. Обычно колюще-режущий предмет или пуля (при огнестрельном ранении) проходит из грудной полости в брюшную или наоборот, травмируя диафрагму, а также прилежащие к ней ткани и органы. При закрытом ранении разрывы диафрагмы обусловлены чрезмерным натяжением органа, возникающим из-за сдавления рёбер или живота. Дефект грудобрюшной преграды может также образоваться при её повреждении отломками рёбер.
Из-за разницы давления в грудной и брюшной полостях желудок, петли кишечника, селезёнка, реже печень и желчный пузырь пролабируют в грудную клетку, поджимают лёгкие и средостение, могут ущемиться в образовавшемся отверстии. Повреждение крупных сосудов становится причиной массивных внутренних кровотечений. Прилежащие к диафрагме листки плевры имеют большое количество болевых рецепторов. Раздражение этих рецепторов при чрезмерном натяжении плевры из-за пролапса органов или её повреждения, травмы других органов и массивная кровопотеря потенцируют развитие травматического шока.
В зависимости от локализации места разрыва различают травмы левого или правого купола диафрагмы, а также нарушения целостности ее мышечной или сухожильной части. Ранения органа могут быть единичными и множественными, изолированными или сочетанными с другими травматическими повреждениями. Большое клиническое значение имеет деление травм грудобрюшной перегородки на:
Открытые
Возникают при проникающем ранении живота или груди. По клиническим проявлениям подразделяются на следующие группы:
- С преимущественно абдоминальными повреждениями. Преобладают признаки ранения органов живота. Травма ОГК незначительная. Явления гемо- или пневмоторакса отсутствуют.
- Спревалирующими торакальными поражениями. На первый план выходят симптомы тяжёлой травматизации плевры и лёгкого, выраженная дыхательная недостаточность.
- С признаками торакоабдоминальной травмы. Ярко выражены проявления ранений органов обеих полостей.
Закрытые
Не сопровождается нарушением целостности кожных покровов. Раневой канал отсутствует. Клиническая картина определяется размерами разрыва и степенью пролабирования органов живота в полость груди.
Симптомы травм диафрагмы
Клинические проявления диафрагмальной травмы очень разнообразны, зависят от величины разрыва и наличия сочетанных повреждений других органов. Патогномоничным симптомом диафрагмальной травмы является болезненность в области мечевидного отростка грудины. Иногда появляется некупируемая икота. При открытых травмах всегда присутствует глубокий раневой канал, нередко имеющий выходное отверстие. Ранение с повреждением брюшной полости характеризуется картиной острого живота. Пострадавшие жалуются на интенсивные, усиливающиеся при пальпации боли в животе, которые могут быть острыми или тупыми, разлитыми или локализованными. Ярко выраженный болевой синдром нередко сопровождается рвотой. Пациенты принимают вынужденное положение, беспокойны.
При сопутствующем повреждении ОГК больного беспокоят резкие боли в груди и затруднение дыхания. При вдохе со стороны входного отверстия раны слышен «сосущий» звук. При выдохе или кашле воздух выталкивается из раны вместе с пенистой кровью. Возникает и нарастает подкожная эмфизема. В области груди, шеи, лица появляется быстро распространяющаяся припухлость, при пальпации которой слышен характерный хруст. Травмы грудной клетки с повреждением диафрагмы часто сопровождаются кровохарканьем. Из-за раздражения большого количества рецепторов париетального и висцерального листков плевры может развиваться плевропульмональный шок, характеризующийся нарушением гемодинамики и выраженной респираторной недостаточностью.
Резкое снижение артериального давления, тахикардия, бледность кожных покровов, слабость, нарушение сознания наблюдаются при значительной кровопотере, обусловленной ранением крупных кровеносных сосудов. При пролабировании внутренних органов в грудную полость обнаруживаются признаки компрессии лёгкого, смещение средостения. У пострадавшего возникает одышка при малейшей нагрузке и в покое. Кожа приобретает цианотичный оттенок. Присутствует учащенное сердцебиение и нарушения сердечного ритма.
Из-за хорошего кровоснабжения диафрагмы травмы этого органа часто осложняются внутрибрюшным или внутригрудным кровотечением. Описаны случаи смерти пациентов от кровопотери, вызванной травматизацией грудобрюшной преграды во время плевральной пункции. Своевременно не диагностированные сопутствующие абдоминальные травмы через несколько дней приводят к развитию перитонита. Массивные торакальные повреждения нередко сопровождаются плевропульмональным шоком. Из-за сложностей диагностики небольшие по размеру травмы диафрагмы часто остаются невыявленными, в последующем формируются травматические диафрагмальные грыжи. Грозным осложнением таких грыж является ущемление в образовавшемся разрыве внутренних органов с последующим некрозом их стенок, развитием кишечной непроходимости, перитонита.
Диагностическим поиском при подозрении на травму диафрагмы занимаются травматологи, торакальные и абдоминальные хирурги. При массивном ранении явными симптомами разрыва грудобрюшной преграды считаются выпадение органов живота из раны на груди, истечение из неё желчи, желудочного или кишечного содержимого. Обнаружить небольшие повреждения перегородки при проникающей травме груди или живота часто бывает трудно из-за общего тяжёлого состояния пострадавшего. Наличие дефекта в диафрагме выявляется с помощью следующих методов:
- Осмотр и физикальные данные. При осмотре открытой раны оценивается состояние входного и выходного отверстий, определяется ход раневого канала. Обнаружить образовавшийся дефект иногда удается путем пальпации раневого хода пальцем. Иногда наблюдается асимметрия живота либо грудной клетки. На разрывы диафрагмы указывает наличие перитонеальных симптомов и притупления в отлогих местах живота при повреждении груди, укорочение лёгочного звука или тимпанит, ослабление дыхания при травмах брюшной полости. При аускультации лёгких могут прослушиваться кишечные шумы.
- Лучевая диагностика. Выполняется рентгенография и КТ грудной полости, КТ брюшной полости. Выявить разрыв на рентгенограмме можно только при пролапсе органов пищеварения в область грудной клетки. Для уточнения локализации травматического дефекта грудобрюшной перегородки, дифференциальной диагностики травмы и релаксации органа осуществляется контрастная рентгенография желудка либо ирригография. Просматривается желудок или петли кишечника в левой половине грудной клетки, определяется смещение пищевода.

КТ органов грудной клетки/брюшной полости. Травматический дефект в передних отделах диафрагмы справа с эвентрацией кишечника, сальника, кровеносных сосудов в грудную полость
- Ультразвуковое исследование.УЗИ ОБП и УЗИ плевральной полости даёт возможность подтвердить наличие диафрагмального дефекта, смещение ОБП, наличие свободной жидкости в обеих полостях. Наблюдается высокое стояние одного из куполов диафрагмы. Левосторонний разрыв сопровождается разъединением плевральных листков с появлением неоднородного содержимого между ними. При правостороннем дефекте обнаруживается необычно высокое расположение печени - её верхний край может находиться на уровне второго ребра.
- Лапароскопия, видеоторакоскопия. Являются наиболее информативными методами диагностики. Позволяют визуализировать и локализовать разрыв органа. Применяются в сложных случаях, в том числе - для дифференцировки травмы с релаксацией диафрагмы. Видеоторакоскопия выполняется осторожно, верхним доступом из-за опасности повредить пролабирующие органы.

Лечение травм диафрагмы
В целях снижения летальности устранение жизнеугрожающих состояний, осложняющих диафрагмальную травму, должно быть максимально ранним и начинаться на догоспитальном этапе. Назначается адекватное обезболивание. Выполняется остановка кровотечения и восполнение ОЦК путем внутривенного вливания коллоидных плазмозаменителей и кристаллоидных растворов. Восстанавливается проходимость дыхательных путей, производится подача увлажнённого кислорода. Артериальная гипотензия купируется введением прессорных аминов.
В хирургическом стационаре осуществляется предоперационная подготовка, включающая в себя устранение пневмо- и гемоторакса, постановку назогастрального зонда и удаление содержимого желудка. Все эти мероприятия проводятся на фоне продолжающейся инфузионной терапии. Непосредственно во время операции выполняется прошивание кровоточащих сосудов, восстановление целостности внутренних органов, удаление патологического содержимого из полостей.
Объём оперативного вмешательства зависит от давности повреждения и состояния органов, перемещённых в плевральную полость (при наличии подобной патологии). Из-за отсутствия прочных сращений в течение нескольких часов или дней после травмы низведение осуществляется легко, лапаротомным доступом. При невозможности этой манипуляции или ущемлении органов дополнительно производится торакотомия. После восстановления нормального расположения внутренних органов производится ушивание дефекта диафрагмы. В послеоперационном периоде контролируются и корригируются витальные функции, назначается антибактериальная терапия.
Прогноз во многом зависит от характера травмы и величины образовавшегося дефекта. Около 50% пациентов с разрывом диафрагмы погибают от летальных осложнений до установления диагноза. Смерть в постоперационном периоде наступает в 35% случаев, чаще обусловлена наличием сочетанных повреждений. У пострадавших с открытым ранением диафрагмы прогностические показатели хуже, чем у больных с закрытой травмой. К профилактике подобных повреждений можно отнести общие меры по предупреждению травматизма, соблюдение правил личной безопасности в быту и на рабочем месте.
3. Диагностика и хирургическое лечение повреждений диафрагмы/ Кубачев Г.К., Омаров И.Ш., Турдыев Д.С.
4. Повреждения диафрагмы при открытой и закрытой торакоабдоминальной травме/ Кубачев Г.К., Кукушкин А.В.
Читайте также:
- Дренаж при лобэктомии. Длительность дренирования плевральной полости после лобэктомии
- Микроциркуляция ( микрогемодинамика ). Проницаемость капилляров. Стенки капилляров. Типы капиляров.
- Инфекция, вызванная вирусом Западного Нила
- Этапы и техника лапароскопической пластики паховой грыжи сеткой
- Диагностика вторичной аменореи. Осмотр, анализы
