Микроузелки на КТ легких
Добавил пользователь Евгений Кузнецов Обновлено: 22.01.2026
Факультетская хирургическая клиника им. Н.Н. Бурденко Московской медицинской академии им. И.М. Сеченова
Впервые выявленные очаговые образования легких малого размера (до 2 см в диаметре). Динамическое наблюдение или операция?
Журнал: Хирургия. Журнал им. Н.И. Пирогова. 2016;(10): 57‑60
Введение. Патологические образования легких малого размера (до 2 см) в подавляющем большинстве случаев выявляются при проведении компьютерной томографии грудной клетки, выполняемой по различным причинам. Обнаруженные при таком обследовании очаговые образования в легочной ткани нередко остаются без внимания специалистов, что порой влечет за собой неутешительные результаты лечения данной категории больных. Угрожающим фактором в диагностике опухолей легких малого диаметра является их бессимптомность. Цель. Разработать алгоритм лечения у больных с выявленными образованиями легких до 2 см в диаметре. Материал и методы. Работа основана на результатах обследования и лечения 110 больных с патологическими образованиями легких малого диаметра, находившихся в Клинике факультетской хирургии им. Н.Н. Бурденко с 1997 по 2013 г. Всем пациентам были выполнены операции удаления участков легочной ткани из различных операционных доступов: 44 видеоторакоскопические резекции легкого, 43 миниторакотомии с видео сопровождением, 23 миниторакотомии. Результаты. У 25 пациентов был выявлен рак легкого, у 38 - доброкачественные опухоли (гамартомы и туберкуломы), у 10 больных - диссеминированный туберкулез, что потребовало незамедлительного лечения в специализированных стационарах. Вывод. При малых размерах образований (от 0,5 до 2 см) показано удаление их без морфологического подтверждения диагноза до операции. Оптимальный оперативный доступ для хирургического лечения пациентов с опухолями легких малого размера следует выбирать в зависимости от диаметра и количества патологических образований. При единичной опухоли легкого размером менее 0,5 см, впервые выявленной при компьютерной томографии, наиболее целесообразной тактикой будет динамическое наблюдение больного и проведение контрольной компьютерной томографии через 3-6-12 мес.
Одиночный очаг в легких (ООЛ) определяют как локальный участок уплотнения легочной ткани округлой или близкой к ней формы диаметром до 3 см [15]. Это международное определение отличается от традиционного отечественного представления о легочных очагах, источником которого является фтизиатрическая практика (в классификации туберкулеза легких размер очагов не превышает 1 см, а уплотнения большего размера определяются как инфильтраты, туберкуломы и другие виды изменений) [14, 15].
Патологические образования легких малого размера (до 2 см) в большинстве случаев выявляются при проведении компьютерной томографии грудной клетки, выполняемой по различным причинам [10, 11, 14, 16-18].
Некоторые характеристики объемных образований при КТ позволяют судить об их характере - доброкачественное или злокачественное, однако они не являются определяющими при постановке диагноза [19]. Также о характере образования можно судить по скорости его роста [20].
Между тем по результатам одного КТ-исследования часто трудно провести дифференциальную диагностику, требуются повторные исследования в динамике. При воспалительном процессе очаги исчезают через 1-2 мес. В случае атипичной железистой гиперплазии очаги не изменяются в течение нескольких лет. При аденокарциноме можно заметить увеличение размера и/или усиление плотности, а также сосудистую конвергенцию [11, 12].
Обнаруженные при таком обследовании очаговые образования в легочной ткани нередко остаются без внимания специалистов, что порой влечет за собой неутешительные результаты лечения этой категории больных.
Трудности точной диагностики очаговых образований легких хорошо известны - дифференциальную диагностику чаще всего приходится проводить между периферическим раком, доброкачественной опухолью (гамартохондрома и др.), туберкуломой, саркоидозом, метастатическими поражениями легкого [1-4, 6, 7, 10, 12].
По мнению С.В. Миллер и соавт. [8], диагностическая торакотомия является завершающим методом комплексного обследования больных с округлыми образованиями легких небольшого размера и обеспечивает действительно раннюю диагностику и своевременное хирургическое лечение. Следовательно, радикальное хирургическое вмешательство, предпринятое при округлом образовании в легком, генез которого неясен, является методом, позволяющим провести морфологическую верификацию ранней стадии злокачественной опухоли и выполнить органосохраняющую операцию.
Другие авторы считают, что в настоящее время не существует единого подхода к определению характера очаговых образований легких. Очевидно, что при высоком риске злокачественной опухоли оптимальный подход заключается в возможно более ранней морфологической верификации диагноза. В случае низкого риска злокачественного процесса более рационально проводить динамическое наблюдение [11].
Результатом этих действий может быть выделение группы пациентов с очевидно доброкачественным процессом, о чем свидетельствуют отсутствие динамики роста очага на протяжении 2 и более лет, наличие «доброкачественных» обызвествлений, включений жира (гамартома) или жидкости (киста) в очаге по данным КТ. В такой ситуации необходимо только наблюдение. Сюда же относятся случаи артериовенозных мальформаций и других сосудистых изменений, а также воспалительные процессы в легких (округлый туберкулезный инфильтрат, туберкулома, мицетома и др.), требующие специфического лечения [5, 9, 13].
Второй возможный результат - обнаружение признаков злокачественного процесса (очаг диаметром более 1 см с лучистыми неровными контурами, очаги по типу матового стекла и смешанного солидного типа, которые должны расцениваться как потенциально злокачественные), при которых необходима морфологическая верификация в условиях специализированного лечебного учреждения [12].
Ежегодно в России раком легкого заболевают свыше 63 тыс. человек, в том числе свыше 53 тыс. мужчин. У более 20 тыс. пациентов (34,2%) рак легкого выявляется в IV стадии, поэтому задача обнаружения злокачественных опухолей легких на ранних стадиях их развития чрезвычайно актуальна [2, 7, 8].
Угрожающим фактором при диагностике опухолей легких малого диаметра является их бессимптомность. Отсутствие жалоб, скудная клиническая картина заболевания, сложности с профилактикой и первичным выявлением очагов делают проблему образований легких до 2 см в диаметре актуальной для научных изысканий и практически значимой для сохранения здоровья и нередко жизни пациентов.
Материал и методы
Работа основана на результатах обследования и лечения 110 больных с патологическими образованиями легких малого диаметра, находившихся в Клинике факультетской хирургии им. Н.Н. Бурденко с 1997 по 2013 г. Мужчин было 63, женщин - 47. Возраст больных находился в пределах 19-74 лет.
У всех больных при рентгенологическом исследовании, включая компьютерную томографию, были впервые выявлены очаговые образования в легких размером от 0,5 до 2 см. Всем пациентам были выполнены операции удаления участков легочной ткани с опухолью из различных доступов: 44 видеоторакоскопические резекции легкого, 43 миниторакотомии с видеосопровождением, 23 миниторакотомии. Окончательный диагноз формулировали после планового гистологического исследования удаленного патологического образования легкого. Летальных исходов не было.
Все больные были разделены на группы в зависимости от размера очагового образования: 1-ю группу (диаметр ООЛ 0,5-1; рис. 1) составили 9 мужчин и 14 женщин, 2-ю группу (диаметр ООЛ 1-2 см; рис. 2) - 30 мужчин и 13 женщин, 3-ю группу (множественные ООЛ; рис. 3) - 27 мужчин и 17 женщин.
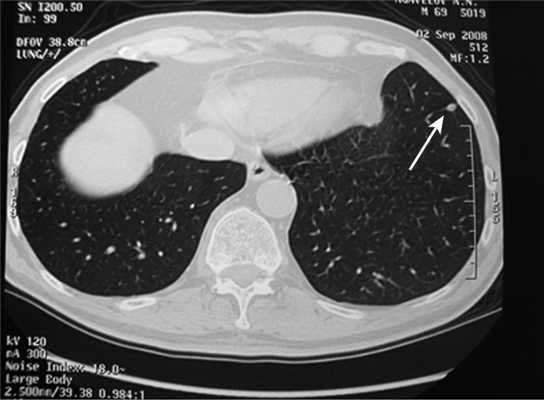
Рис. 1. Компьютерная томограмма груди пациента 1-й группы
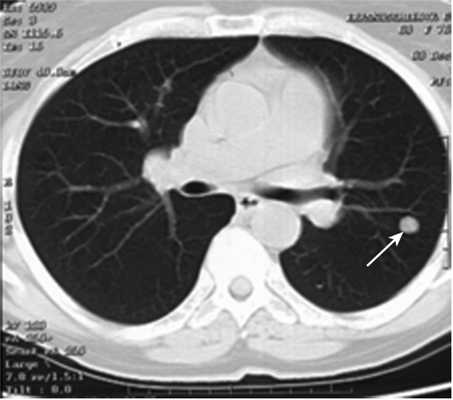
Рис. 2. Компьютерная томограмма груди пациента 2-й группы.
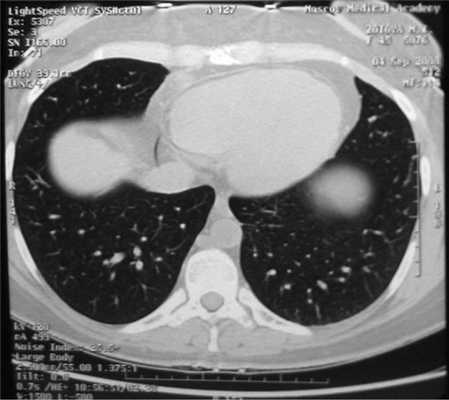
Рис. 3. Компьютерная томограмма груди пациента 3-й группы.
Результаты и обсуждение
Больные 1-й группыбыли оперированы из миниторакотомного доступа, 2-й - из миниторакотомного доступа с видеоподдержкой, 3-й - из видеоторакоскопического доступа. Результаты гистологического исследования удаленных патологических образований представлены в таблице.
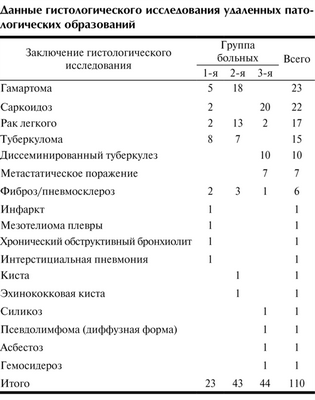
Данные гистологического исследования удаленных патологических образований
Очевидно, что в настоящее время остается нерешенным вопрос о показаниях и противопоказаниях к оперативному удалению одиночных образований легких размером от 0,5 до 1 см, диагностические алгоритмы у подобных пациентов также сформулированы нечетко. По нашим данным, злокачественное поражение легких и плевры в этой группе было диагностировано у 3 (13%) пациентов, доброкачественные опухоли - у 5 (21,7%).
Во 2-й группе у 13 пациентов был выявлен рак легкого. Доброкачественные опухоли (гамартомы) легкого имелись у 18 больных, у 7 пациентов была диагностирована туберкулома. Таким образом, в этой группе частота злокачественных и доброкачественных опухолей вместе с туберкуломами составила 88,4%.
У 9 (20,4%) пациентов 3-й группы были выявлены злокачественные поражения легких, у 10 (22,7%) - диссеминированный туберкулез, у 20 (45,5%) - саркоидоз, что потребовало незамедлительного лечения в специализированных стационарах.
Таким образом, диагностический алгоритм исследований у больных с впервые выявленными периферическими образованиями легких определяют данные мультиспиральной компьютерной томографии. При малом размере образований (от 0,5 до 2 см) показано их удаление без морфологического подтверждения диагноза до операции. Оптимальный оперативный доступ для хирургического лечения пациентов с опухолями легких малого размера следует выбирать в зависимости от диаметра и количества патологических образований. При единичной опухоли легкого размером менее 0,5 см, впервые выявленной при компьютерной томографии, наиболее целесообразной тактикой будет динамическое наблюдение больного и проведение контрольной компьютерной томографии через 3, 6, 12 мес.
Одиночный легочный узел
Большинство одиночных легочныйх узлов - это образования доброкачественной этиологи: инфекционные гранулёмы, исход бактериальной, грибковой или туберкулёзной инфекции. Узлы неинфекционного генеза включают в себя: гамартрома, саркоид, гранулематоз Вегенера, ревматоидный артрит, артериовенозная мальформация и т.д.
Только одна треть одиночных легочных узлов являются злокачетвенными образованиями: бронхогенной карциномой, метастазами (20%) или карциноид.
Современные статистические исследования, проведённые в США, показали интересную картину: одиночный легочный узел определяется в 1 случаe из 500 рентгенограмм ОГК или в 1 исследовании из 100 КТ грудной полости. В районах эндемичных по грибковым заболеваниям (например, штат Огайо), это цифры в 2 раза выше.
Стандартным методом для оценки подозрительных одиночных легочных узлов (т.е. узлов без неоспоримых признаков доброкачественности) является КТ.
КТ является несомненным определяющим методом который позволяет объективно оценить узел, выявить наличия жира, кальцификатов, дополнительных признаков, играющих определяющую роль в оценке добро- или злокачественного потенциала исследуемого образования. КТ исследование рутинно можно выполнять без в/в контрастирования. Но, болюсное введение контраста может понадобится при динамическом КТ исследовании узлов с высоким риском злокачественности.
Критерии оценки одиночного легочного узла
Локализация:
доброкачественные узелки могут распологаться в любых отделах лёгких, без специфических предпочтений. Злокачественные узлы имеют тенденцию к локализации в верхних долях, справа > чем в левом лёгком. Аденоkарцинома тяготеeт к периферическому расположению, тогда как плоскоклеточный рак больше находят в центральных/медиальных отделах.
Размер:
размер узла не является определяющим критерием оценки добро- или злокачественности образования. В общем, чем крупнее образование, тем более оно подозрительно на злокачественность. Но, доброкачественные образования также могут доростать до приличных размеров. И наоборот, если мы видим узелок размером 2-3 мм, это не означает, что это не рак.
Структура:
Kрая узлов являются очень важным признаком. Образование с чёткими, ровными и хорошо очерченными краями типичны для доброкачественных узелков. Наличие неровных, бугристых краёв с спикулами, весьма подозрительны на злокачеcтвенный характер.
Отдельно надо выделить узлы не солидной структутры, а по типу GGO (ground glass opacities) матового стекла. "Чистые" GGO узлы могут быть как воспалительного генеза, так и злокачественными. Узлы смешанного характера, особенно если центр представлен солидным мягкотканным компонентом, а периферия в виде ауры по типу матового стекла, характерны для неоплазии (аденокарциномы бронхоальвеолярного типа).
Кальцинаты: очень важный и "любимый" критерий оценки. Если кальцинаты в узле есть, это ещё не означает что образование доброкачественное! Необходимо оценить расположение кальцинатов в узле. Диффузные, ламинированные, центрально расположенные (мишень), по типу периферического кольца, концентрические и кальцинаты в виде поп-корна являются критерием доброкачественности. Последний тип (поп-корн) характерен для гамартромы. Экцентрически расположенные кальцинаты подозрительны на наличие злокачественного образования. При раке также могут встречаться аморфные, точечные микрокальцинаты. Не надо забывать о метастазах муцинпродуцирующих карцином, при которых могут быть диффузные, "пунктирные" кальцинаты. Костеобразующие метастазы таких опухолей как остеосаркома и хондросаркома также могут имитировать кальцинаты.
Хочется сказать: хорошо, что метaстазы весьма редко бывают единичными
Наличие центральной гиподенсной зоны: неспецифический признак, может встречаться при раке и при воспалительных процессах за счёт некроза. Это суждение также относится к признаку воздушной бронхограммы и кавитациям (воздушным полостям). Бронхограммы встречаются в 50% случаев бронхоальвеолярных карцином.
При обнаружении в узле жира (необходимо очень аккуратно производить измерение плотности участков подозрительных на жир), чаще это свидетельствует в пользу доброкачественности образования. Читайте подробней - одиночный легочный узел с включениями жира.
рост образования или его отсуствие - один из самых важных критериев при оценке образования лёгкого на предмет злокачественности. Общеизвестный факт: узлы с стабильными, не изменяющимся размерами в течении 2х лет динамического наблюдения, являются доброкачественными образованиями. Современные авторы ратуют за такой протокол: при обнаружении подозрительного узелка/узла, считается целесообразным проводить КТ контроль через 3, 6, 12 и 24 месяцев. Если узел стабилен-наблюдение можно прекратить. Важные аспекты: современные работы выявили интересный факт, динамика увеличения обьёма узелков размерами < 10 мм при расчётах в 3>, пользуясь помощью компьютерных программ (например: CAD nodule detection; VIP nodule assessment), по точности превосходит в абсолютных цифрах, привычные замеры в 2>. Например: 6 месяцев назад узел был 5 мм в диаметре, сейчас 6х7 мм. Если измерить 3Dобъём, то может оказаться, что узел увеличился в объёме > 2.5 раза. Было введено такое понятие как: doubling rate т.е. время за которое узел увеличивается в своём объёме в 2 раза. Кстати, некоторые узлы плотности матового стекла подозрительные на бронхоальвеолярную карциному, имеют низкий doubling rate, поэтому нуждаются в более длительном наблюдении.
Динамическое контрастное усиление:
хорошая методика для оценки узелков без специфических признаков, с которыми сложно определиться: добро- или зло-. Принято считать: если усиление в узле < 15 H.U., это признак доброкачественности (90%), усиление >15 H.U. связывают с 50% злокачественных образований. Существуют методики последовательного динамического сканирования через определённые интервали через зону интереса (узла) с последующим вычислением кривой контрастного усиления и вымывания контраста из исследуемого узла/образования.
ПЭТ КТ (PET; PET CT):
Тактика:
Покончив с описательной частью, перед радиологом встаёт закономерный вопрос. Что делать дальше? Какую рекоммендацию необходимо написать в протоколе? В журнале European Radiology, номер за февраль 2007 года, была обширная статья на данную тему, где чётко было расписано, как необходимо поступать в том или ином случае. Полностью статью вы можете посмотреть в вложениях; в конце вы найдeте таблицу с протоколом действий.
Наряду с радиологическими данными необходимо учитывать анамнез и клинические данные, включая стаж курения, наличие специфических жалоб и т.д. Существуют специальные автоматизированные программы для расчёта риска.
Подробней о тактике ведения одиночных легочных узлов обнаруженных виде случайной находки вне скрининга рака легкого читайте в отдельной публикации.
Одиночный легочный узел: доброкачественный или злокачественный. Дифференциальный диагноз при помощи КТ и ПЭТ/КТ
Одиночный легочный узел - это структура округлой формы или близко к округлой форме, хорошо или слабо ограниченная, размером до 30 мм в диаметре, окруженная со всех сторон легочной паренхимой, не распространяющаяся на корень легкого и средостение, и не ассоциирована с плевральным выпотом, ателектазом и аденопатией.
Изменения более, чем 3 сантиметра в диаметре, рассматриваются, как злокачественные образования, пока не будет доказано обратное.

КТ: доброкачественный узел vs злокачественный узел
Кальцификация
Типы кальцификации, присущие доброкачественному процессу:
- диффузная кальцификация
- центральная кальцификация
- слоистая кальцификация
Выше перечисленные кальцификаты характерны для таких доброкачественных процессов, как гамартома и гранулематозная болезнь.
Остальные типы кальцификации не следует рассматривать, как доброкачественную кальцификацию. Исключения из правил составляют случаи, когда у пациента в анамнезе есть первичная опухоль. К примеру, диффузный тип кальцификации возможно встретить у пациентов с остеосаркомой и хондросаркомой, а кальцификации центрального типп или по типу попкорна визуализируются у пациентов с гастроинтестинальной опухолью или у пациентов, которые прошли курс химиотерапии.

Размер
Как выше было написано, одиночный легочный узел - это структура округлой формы или близко к округлой форме, хорошо или слабо ограниченная, размером до 30 мм в диаметре, окруженная со всех сторон легочной паренхимой, не распространяющаяся на корень легкого и средостение, и не ассоциирована с плевральным выпотом, ателектазом и аденопатией.
Swensen и соавт. изучали взаимосвязь между размером одиночного легочного узла и риском малигнизации у пациентом с высоким риском развития рака легкого (1).
Результат исследования приведен в таблице слева:
Соответственно, вывод из результатов данного исследования следующий, чем меньше узел в размерах, тем больше вероятность, что процесс доброкачественный. Более, чем 2000 узлов размером в диаметре менее, чем 4 мм, оказались доброкачественными и ни одного среди них злокачественного.
Увеличение в размерах или рост
Оценка роста одиночного легочного узла в динамике является важным для дифференциального диагноза. Если в течении 2 лет размеры узлы не изменились то, это более характерно для доброкачественного узла.
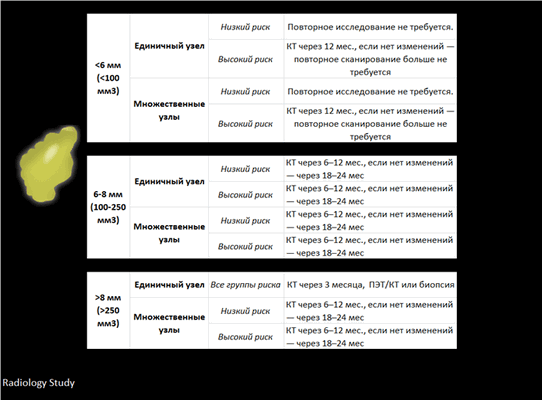
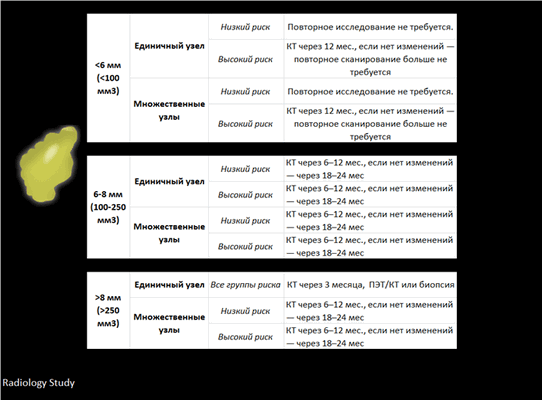
Системный подход по наблюдению за узлами в легком наиболее полно разобран в статье Рекомендации общества Fleischner 2017
Форма
Японские исследования, которые проводились во время скрининга, доказали, что многоугольная форма узла и пространственный коэффициент более 1.78 (three-dimensional ratio) является признаком доброкачественного узла (2,3).
Узел многоугольной формы - это узел, который имеет несколько граней или несколько сторон.
Узел с периферийной субплевральной локализацией авторы данного исследования также относят к доброкачественным.
Пространственный коэффициент или трехмерное соотношение - это отношение максимального поперечного размера к максимальному вертикальному размеру. Большие цифры пространственного коэффициента указывают на то, что образование плоское и является доброкачественным.
Рекомендации общества Fleischner 2017
При выполнении КТ грудной полости легочные узелки визуализируются довольно часто.
Роль радиолога заключается в том, чтобы данные находки отдифференцировать между доброкачественным и злокачественным процессом, а также определить дальнейшую тактику ведения пациента.
В данной статье изложены основные принципы тактики ведения пациентов с легочными узлами, рекомендованные обществом Фляйшнер (Fleischner).
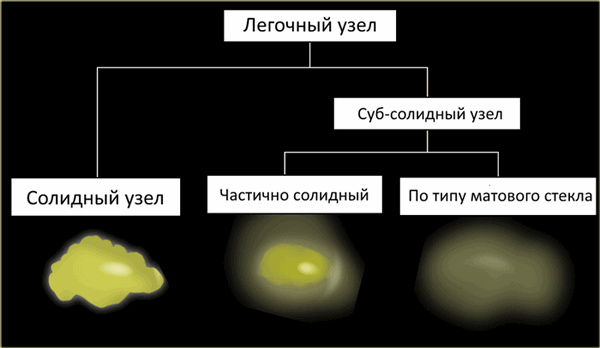

Узел/узелок
Узлы/узелки представлены на КТ овальными или неправильной формы структурами, хорошо или плохо отграниченными.
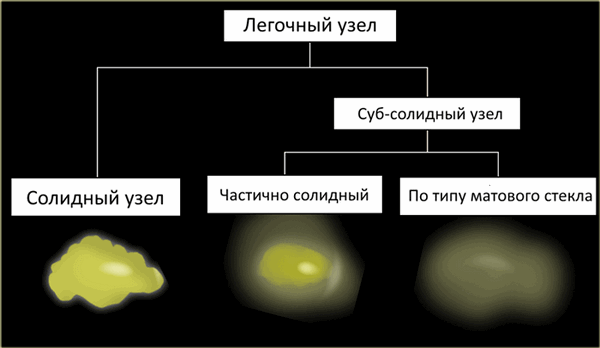
В зависимости от строения выделяют следующие типы легочных узлов/узелков:
- Солидные узлы/узелки
- Суб-солидные узлы/узелки, которые в свою очередь делят на узлы/узелки
- Частично солидные узлы/узелки
- Узлы/узелки по типу матового стекла
NB:
В зависимости от размеров, наиболее широко в зарубежной литературе используется следующая терминология:
- узелки (до 10мм)
- узлы (10-30мм в диаметре)
- до 3 мм рекомендовано использовать термин микроузелки или милиарные узелки.
Рекомендации Fleischner 2017
В 2017 году обновились рекомендации Fleischner. В 2005 году поменялись рекомендации в отношении солидных узлов/узелков, а в 2013 в отношении суб-солидных узлов/узелков. Современные рекомендации направлены на снижение количества ненужных повторных исследований, регламентируя их четкими критериями.
На КТ оценивать узел/узелок лучше при срезах ≤1,5 мм так, как солидный узел/узелок при более толстых срезах будет визуализироваться, как частично солидный узел/узелок или узел/узелок по типу матового стекла, что обусловлено частичным объемным эффектом.
![]()
![Фляйшнер 3]()
Солидные узлы/узелки
Солидные узлы/узелки - это узлы/узелки с солидным содержимым.
Этиология солидных узлов/узелков различна. Ниже представлены основные причины:
- доброкачественная гранулема
- соединительно-тканный рубец
- внутрилегочные лимфоузлы
- первичные злокачественные новообразования
- метастатическая болезнь.
Узлы/узелки, расположенные по ходу плевры, чаще всего являются внутрилегочными лимфоузлами и являются доброкачественными. Данные узлы/узелки не нуждаются в дальнейшем наблюдении. Материал об узлах/узелках данного типа разобран в конце статьи.
![]()
![Субсолидный]()
Субсолидные узел/узелки
Большинство субсолидных узлов/узелков являются транзиторными, и их присутствие связанно либо с перенесенной инфекции, либо кровоизлиянием.
Однако, при персистирующем субсолидном узле/узелке в первую очередь думают об аденокарциноме.Дифференциацию между доброкачественным и злокачественным узлом/узелком возможно провести радиологически так, как большинство исследований доказало, что большие размеры и солидный компонент в узле/узелке в большей степени соответствует злокачественному процессу.
По сравнению с солидными узлами/узелками персистирующий субсолидный узел растет более медленными темпами, но при этом имеет более высокий риск малигнизации,
В исследовании Henschke и соавторов частично солидные узлы/узелки малигнизировались в 63%, узлы/узелки по типу матового стекла в 18%, а солидные узлы/узелки лишь в 7% [4].
Микроузелки на КТ легких
![фотография пользователя]()
Анастасия, редко, но случаются какие-то приступы кашля ( я думаю, что аллергические), который проходят через некоторое время. Обычно по ночам. Выпиваю ношпу и валидол ( плюс кларитин) и кашель проходит. Других жалоб нет.
![фотография пользователя]()
Смотрите. Это может быть например при перенесенном воспалении. Возможно произвести спирометрию
В любом случае, сделала контрольное кт через 6 месяцевДобрый день. Можете прикрепить результат? Субсолидные узелки могут быть как внутрилегочными лимфоузлами, так и участками фиброзных Рубцов, все зависит от локализации. Необходимо смотреть на картину полностью.
Вадим, спасибо за ваш отклик. Мне КТ выдали на диске. Расположение узлов: S 1/2 и S4 центрилобулярно, в левом легком.
Если ковидом переболели недавно, то все что мы сейчас видим - это изменения связанные именно с ковидной пневмонией.
Вадим, при ковиде мне не ставили диагноз пневмония. Никаких симптомов пневмонии у меня не было. Правда КТ при ковиде я не делала.
Вадим, ковидом болела 8 месяцев назад, в июне прошлого года. Существует ли вероятность, что эти узелки могут оказаться злокачественными?
Вероятность крайне низкая, рекомендуется в таким случаях контроль через 6 месяцев. Больше склоняюсь к лимфатической природе после заболевания, так же как и сформировавшийся фиброз. В большинстве случаев очаговая пневмония не сопровождается значительным повышением температуры тела и кашлем, поэтому вполне допускаю "пропуск" затяжного воспалительного процесса и соответствующей картины на томографии.
Читайте также: