Нарушения речи при паркинсонизме, при нарушениях кровообращения в головном мозге
Добавил пользователь Владимир З. Обновлено: 22.01.2026
Речевые нарушения отмечаются у пациентов с паркинсонизмом в 70—100% случаев [1]. Они являются характерной чертой как классической болезни Паркинсона (БП), так и других заболеваний, сопровождающихся развитием синдрома паркинсонизма, таких как прогрессирующий надъядерный паралич (ПНП), мультисистемная атрофия (МСА), группа лобно-височных дегенераций (ЛВД), кортикобазальный синдром (КБС).
Говоря о нарушениях речи при паркинсонизме можно выявить изолированные двигательные расстройства и расстройства речевых функций.
Двигательные расстройства — апраксия речи и дизартрия — характеризуются аномальной работой сложной системы речевой продукции. Они делятся на несколько подгрупп в зависимости от этиологии и клинических особенностей.
Расстройства высших речевых функций — афазии — подразумевают расстройство речевой деятельности, невозможность использовать язык с целью коммуникации при сохранности речевой продукции.
Апраксия речи — особый вариант речевых нарушений, встречающийся в основном при КБС. При апраксии речи, несмотря на сохранность артикуляционного аппарата, пациент теряет способность к построению и соблюдению последовательности, необходимой для адекватной речевой продукции. Типичными чертами апраксии речи являются общая замедленность речи, нарушение инициации и снижении беглости речи, ошибки в произнесении как слов, так и отдельных слогов, в сочетании с оральной апраксией [2].
Речевая продукция зависит от координированности нескольких независимых актов: дыхания, фонации, артикуляции, резонанса. Артикуляция — это образование отдельных звуков при помощи движений губ, языка, неба и глотки. Фонация — сложный акт производства звука в гортани путем вибрации голосовых связок. Резонанс описывается как усиление звуков на определенных частотах с помощью вибрации в грудной клетке, глотке и придаточных пазухах носа. Кроме того, немалое значение в речеобразовании имеет просодия — совокупность таких признаков, как тон, громкость, темп, общая тембровая окраска речи, которые направлены на поддержание смысла и характера утверждения. Нарушение любого из этих взаимосвязанных компонентов приводит к появлению дизартрии [3].
Наиболее распространенное проявление речевых нарушений при БП обозначается как гипокинетическая дизартрия. Ее характерные черты — тихий монотонный голос, замедленная речь с неадекватными паузами, временами сочетающаяся с парадоксальным нарастанием темпа, непроизвольными повторениями звуков и слогов, речевыми застываниями [4]. Дизартрия при БП встречается примерно в 90% случаев, обычно не связана напрямую с длительностью заболевания и может быть основным инвалидизирующим симптомом [1]. Предполагается, что ведущую роль в патофизиологии развития речевых нарушений играет дефицит дофамина и связанные с ним моторные симптомы [3]. Мышечная ригидность лежит в основе формирования «маскообразного» лица, монотонности, гипофонии. Гипокинезией объясняется общая замедленность ответной реакции в результате трудности инициации движений. Тремор может вовлекать язык, нижнюю челюсть или губы [4]. Существует точка зрения, что дофаминергический компонент не является ведущим, особенно учитывая неоднозначную динамику речевых нарушений на фоне дофаминергической терапии [3]. Развитие сенсомоторного дефицита орофациальной зоны, нарушение слуховой обработки речи и аномалии речевого восприятия также играют значительную роль в возникновении речевых расстройств при БП. Речь больных БП на 2—4 дБ тише, чем у здоровых людей, но в отличие от людей с нормальной речью пациенты с БП переоценивают громкость своей речи. Они не могут автоматически корректировать громкость собственного голоса в условиях фонового шума, но могут говорить громче по просьбе [5]. Кроме того, в некоторых случаях, особенно на фоне длительной терапии леводопой, у пациентов с БП может развиваться гиперкинетическая дизартрия с присущими ей нечетким произношением гласных, согласных звуков, осиплостью голоса, внезапными изменениями интонации и громкости, неожиданными паузами[1].
Дизартрия при МСА встречается на более ранних стадиях заболевания и выражена сильнее, чем у пациентов с БП. С учетом вовлечения в патологический процесс различных структур головного мозга часто развивается комбинированный тип речевых нарушений. Для МСА с преимущественным вовлечением мозжечка и его связей характерно развитие атактической дизартрии с неконтролируемым изменением высоты и громкости голоса, дрожанием голоса, вариабельностью темпа речи от медленного к быстрому, нечетким произношением согласных, пролонгированием гласных звуков, подчеркнутым ударением на каждом слоге, приводящим к скандированной речи. Если же ведущим синдромом при МСА является паркинсонизм, то речевые нарушения имеют типичные черты гипокинетической дизартрии [1].
Спастическая дизартрия в рамках псевдобульбарного синдрома — одна из самых характерных черт ПНП, возникающая, как правило, в течение двух лет с момента дебюта заболевания и быстро прогрессирующая до развития анартрии или мутизма на поздних стадиях заболевания. За счет спастичности голосовых связок голос становится напряженными и сдавленным, гиперназальным — вследствие нарушения резонанса; спонтанная речь сильно замедленна и требует от больного очевидных усилий [1].
Наиболее доступным и простым способом для оценки речевых нарушений являются аудио- или видеозаписи определенных речевых паттернов (произношения гласных звуков, быстрых повторов слогов, чтения различных текстовых фрагментов, описания изображений, диалогов и спонтанных монологов на свободную тему), сделанные с регулярными интервалами 6—12 мес [3]. Записи анализируются с помощью специализированных программ с оценкой различных характеристик речи пациента. Предполагается возможность использования акустических особенностей речи в качестве маркеров для диагностики ранней стадии болезни Паркинсона [7] и проведения дифференциального диагноза с другими заболеваниями с синдромом паркинсонизма [8].
Цель настоящего исследования — изучение клинических и нейрофизиологических особенностей речевых нарушений у пациентов с БП и мультисистемными нейродегенерациями (ПНП, МСА).
Материал и методы
Были обследованы 46 пациентов с паркинсонизмом, в число которых вошли: 31 пациент с БП, 10 женщин и 21 мужчина; средний возраст которых был 66,8±8,6 года. По Хен—Яру у 2 пациентов была I стадия заболевания, у 23 — II стадия, у 6 — III стадия. 8 пациентов имели диагноз МСА, 4 женщины и 4 мужчин; их средний возраст был 63,4±14,4 года. 7 пациентов страдали ПНП, 2 женщины и 5 мужчин; средний возраст 68,7±10,3 года.
Длительность заболевания составила от 1 года до 5 лет при БП и от 1 года до 3 лет — при мультисистемных нейродегенерациях.
Контрольную группу составили 20 здоровых — 14 женщин и 6 мужчин; средний возраст 68,3±22,3 года.
При клиническом обследовании больных использовали Унифицированную рейтинговую шкалу БП Международного общества расстройств движений (MDS-UPDRS) [9]; выраженность речевых расстройств оценивалась с помощью пункта III части MDS-UPDRS. Применяли также шкалу NNIPPS для мультисистемных нейродегенераций [10].
Нейрофизиологический анализ речевых расстройств выполнялся с помощью акустического спектрального анализа голоса и речи по методу J. Rusz и соавт. [7, 8]. Речь пациентов записывалась через микрофон, полученные аудиозаписи обрабатывались с помощью компьютерной программы и затем расшифровывались авторами метода y — специалистами из Неврологической клиники Карлова университета (Прага, Чехия) аудиозапись включала: поддержание фонации гласных звуков (а, и), произнесение отдельных слогов (однотипных (та-та-та-та и да-да-да-да-да) и разнонаправленных фонем (па-та-ка, пи-ти-ки) — тест на диадохокинез, связанную речь в виде чтения отрывка текста и спонтанной монологовой речи в течение 90 с и более. Показатели, используемые для оценки речи пациентов с помощью акустического речевого анализа, и их расшифровка по данным литературы [7, 11—15] приведены в табл. 1.
Таблица 1. Показатели акустического речевого анализа и их расшифровка
Сосудистый паркинсонизм
Сосудистый паркинсонизм — это уменьшение числа, амплитуды и скорости произвольных движений на фоне мышечной ригидности, этиопатогенетически связанное с наличием цереброваскулярной патологии. Клинически проявляется медлительностью, шаркающей походкой, постуральной неустойчивостью, гипомимией лица, склонностью к депрессии. Сосудистый генез заболевания устанавливается на основании данных УЗДГ интра- и экстракраниальных сосудов, церебральной нейровизуализации. Лечение преимущественно консервативное, состоит из базовой (сосудистой) и симптоматической (антипаркинсонической) терапии.
МКБ-10
Общие сведения
Впервые предположение о наличии сосудистого фактора среди прочих причин поражения чёрной субстанции высказал в 1894 году французский невролог Бриссауд. В 1929 году американским врачом М. Критчли было представлено первое подробное описание атеросклеротического паркинсонизма. С внедрением в практическую неврологию методов нейровизуализации в России в 1997 году были разработаны клинико-нейровизуализационные критерии диагностики, модифицированные в 2004 году. Сосудистый паркинсонизм (СП) относится к редким формам вторичного паркинсонизма и составляет, по различным данным, 2-15% от всех его случаев. Патология диагностируется у 11% пациентов, перенёсших ишемический инсульт, в 14% случаев подкорковой формы ДЭП. Средний возраст больных колеблется в диапазоне 40-90 лет.
Причины
Основным этиологическим фактором развития СП выступает поражение подкорковых ганглиев, обусловленное цереброваскулярными нарушениями. Последние могут иметь острое (инсульт, лакунарный инфаркт) и хроническое (хроническая ишемия головного мозга) течение. Заболевание чаще возникает вследствие патологических изменений, происходящих в церебральных артериях на фоне хронической артериальной гипертензии. С учетом калибра поражённых сосудов выделяют две основные группы этиофакторов:
- Поражение малых церебральных артерий. Распространённая патология артериол и малых артерий наблюдается при гипертонической энцефалопатии, артериолосклерозе, амилоидозе сосудов, СКВ, антифосфолипидном синдроме. Поражение пенетрирующих сосудов, кровоснабжающих глубинные мозговые отделы, сопровождается хронической диффузной ишемией, преходящими эпизодами более выраженной ишемии (неполными инфарктами), провоцирующими патологические изменения подкорковых узлов.
- Поражение средних и крупных артерий. Встречается реже. Обусловлено тромбоэмболией ветвей средней мозговой артерии, церебральным атеросклерозом, наличием артериовенозной мальформации, ангиопатией при узелковом периартериите, церебральным васкулитом. Сосудистый паркинсонизм является следствием ишемического или геморрагического инсульта в области базальных ядер.
Патогенез
Патологические изменения малых мозговых артерий потенцируют диффузную гипоперфузию тканей. Повышенная проницаемость стенок поражённых сосудов вызывает периваскулярный отёк, отложение гемосидерина, выход белков плазмы за пределы сосудистого русла. Результатом хронической ишемии и сосудистой проницаемости является гибель подкорковых структурных элементов. Погибшие участки недостаточно замещаются астроцитами, что становится причиной спонгиоза — патологической губчатости белого вещества.
Поражение крупных ветвей и ствола средней церебральной артерии (сосудистый стеноз, окклюзия, истончение стенки) провоцирует возникновение инсульта с образованием обширного участка некроза подкорковых элементов. Таким образом, сосудистый фактор приводит к гибели дофаминпродуцирующих нейронов, дисметаболизму дофамина, повреждению дофаминовых рецепторов. Преобладание ацетилхолиновых активирующих воздействий на тормозящее моторику хвостатое ядро ведёт к гипокинезии, развивается паркинсонизм.
Классификация
Сосудистый паркинсонизм имеет вариабельную клиническую картину, может сочетаться с иными неврологическими симптомами, связанными с гемодинамическими изменениями, вторичными дегенеративными процессами. Указанные факторы обуславливают определённые диагностические трудности. Разобраться в многообразии клинической симптоматики помогает выявление характерных особенностей течения СП. В соответствии с данным критерием выделяют три варианта:
- Острый/подострый. Характерна внезапная либо быстро развивающаяся манифестация симптомов. В последующем наблюдается стабилизация течения, возможен определённый регресс симптоматики.
- Ступенеобразно прогрессирующий. Клиника разворачивается постепенно. Период прогрессирования чередуется со стабилизацией и частичным регрессом проявлений.
- Неуклонно прогрессирующий. Наблюдается наиболее редко. Типично непрерывное нарастание выраженности симптомов, периоды стабилизации отсутствуют. Аналогичное течение типично для первично-дегенеративных заболеваний ЦНС, что затрудняет проведение дифдиагностики.
Особенности течения заболевания в значительной мере коррелируют с характером цереброваскулярной патологии. Понимание этиологии возникновения СП имеет определяющее значение для адекватного планирования лечебных мероприятий. В связи с этим целесообразно выделение следующих двух форм:
- Постинсультная. Наблюдается при поражении церебральных артерий среднего/крупного калибра. Паркинсонизм развивается на протяжении 6-12 месяцев после перенесённого инсульта. Характерно подострое или острое течение. Акинетико-ригидный синдром может иметь односторонний характер. Нейровизуализирующие методы исследования выявляют локализованную контрлатерально зону инсульта.
- Безинсультная. Типична для поражения мелких интрацеребральных артерий. Паркинсонизм имеет подострый дебют, прогрессирует ступенеобразно, реже — неуклонно. Акинетико-ригидная симптоматика носит двусторонний характер. Нейровизуализация обнаруживает диффузные изменения подкорковых структур, лакунарные очаги в скорлупе и бледном шаре.
Симптомы сосудистого паркинсонизма
В типичных случаях отмечается двустороннее подострое развитие симптоматики. Гипокинезия, мышечная ригидность преобладают в нижних конечностях. Пациенты жалуются на скованность, затруднения при ходьбе, «прилипание ступней к полу». Походка замедленная, шаркающая, мелкими шажками. Типична медлительность, отсутствие жестикуляции, обеднение мимики. Рано появляется постуральная неустойчивость — дискоординация, затрудняющая удержание тела в определённой позе и при изменении положения. Мышечная ригидность приводит к постоянному полусогнутому положению конечностей.
В ряде случаев заболевание манифестирует появлением лёгких паркинсонических знаков: изолированной олигобрадикинезии (в пределах нижних конечностей), одного умеренно выраженного симптома паркинсонизма, нескольких проявлений лёгкой степени. Симптоматика начальной стадии суммарно не достигает определяющих истинный паркинсонизм критериев, аналогична дебюту ряда дегенеративных заболеваний, клинике возрастных подкорковых изменений. Заподозрить СП в подобных случаях можно по мере прогрессирования симптомов.
Сосудистый паркинсонизм протекает без нарушений обоняния (аносмии). Характеризующий болезнь Паркинсона тремор покоя выявляется лишь в 4% случаев СП. Сопутствующая симптоматика зависит от локализации и распространённости сосудистого поражения. Чаще наблюдаются пирамидные расстройства, мозжечковая атаксия, в дебюте заболевания маскирующие паркинсонизм. Возможны тонические расстройства, миоклонии, псевдобульбарный синдром, симптомы очагового поражения высших нервных функций (афазия, амнезия, апраксия), лобный синдром. Типично прогрессирующее интеллектуальное снижение.
Осложнения
Ранее формирование постуральных расстройств значительно затрудняет самостоятельные передвижения пациента, опасно падениями, травмированием больного. Ситуация усугубляется при наличии мозжечковых и пирамидных нарушений. Ограничение двигательной активности осложняется формированием контрактур суставов. Сопровождающие паркинсонизм изменения личности (сужение круга интересов, замкнутость, пониженный фон настроения) способствуют возникновению депрессии. Прогрессирующие когнитивные расстройства ведут к деменции. Больной утрачивает возможность самообслуживания, требует постоянного ухода. Псевдобульбарный паралич опасен аспирацией пищи с развитием аспирационной пневмонии.
Диагностика
Диагностировать сосудистый паркинсонизм врачу-неврологу позволяет наличие клинических критериев акинетико-ригидного синдрома, подтверждённого инструментальными исследованиями цереброваскулярного заболевания, выявления причинно-следственной связи между ними. Поскольку сосудистый генез патологии обуславливает полиморфизм клинических проявлений, устанавливать диагноз СП целесообразно, если паркинсонизм является доминирующим синдромом. Основные диагностические мероприятия включают:
- Неврологический осмотр. Подтверждает олигобрадикинезию с преимущественным поражением нижних конечностей, пластический мышечный тонус, постуральную неустойчивость. Паркинсонизм сочетается с другими неврологическими расстройствами. Когнитивное тестирование определяет замедленность мышления различной степени, снижение памяти, сложности концентрации внимания.
- УЗДГ церебральных сосудов.УЗИ сосудов головы и шеи дает возможность оценить состояние мозгового кровообращения, диагностировать цереброваскулярную патологию. В ходе исследования можно обнаружить сосудистый стеноз, тромбоэмболию, диффузные изменения артериальных стенок. Отсутствие гемодинамических нарушений позволяет исключить сосудистый генез болезни, но их наличие не является однозначным подтверждением СП.
- Магнитно-ядерный резонанс.МРТ головного мозга выявляет сосудистое поражение ответственных за паркинсонизм структур. Морфологическим субстратом постинсультного СП являются подкорковые фокусы в бассейне средней и передней церебральных артерий. Безинсультная форма характеризуется диффузным характером поражения, наличием множественных лакунарных очагов. Данные КТ головного мозга менее информативны, используются при невозможности проведения магнитно-резонансной томографии.
Важное место в диагностическом поиске занимает дифференциальная диагностика. Особую сложность представляют пациенты пожилого возраста, поскольку у них часто обнаруживаются сосудистые нарушения и возрастная дегенерация базальных ганглиев. Дифференцировать сосудистый паркинсонизм от болезни Паркинсона позволяют особенности течения, отсутствие постурального тремора, расстройств обоняния, наличие пирамидной, мозжечковой сопутствующей симптоматики. Значительные сложности представляет дифдиагностика сосудистой патологии от дегенеративных поражений ЦНС (мультисистемной атрофии, деменции с тельцами Леви, кортикобазальной дегенерации). Достоверно исключить первично-дегенеративный генез подкорковых нарушений можно только на основе данных патоморфологического анализа.
Лечение сосудистого паркинсонизма
Терапия СП требует комплексного подхода, направленного на лежащий в основе патологии этиопатогенетический фактор и основные клинические проявления заболевания. Существенное значение имеет нормализация мозговой гемодинамики, профилактика возникновения ОНМК. В большинстве случаев применяется консервативное лечение, включающее:
- Базисную терапию. Направлена на сосудистый механизм развития болезни, предупреждает дальнейшее поражение мозговых тканей. Проводится коррекция артериального давления, антиагрегантная, антиатерогенная терапия. Высокий риск кардиогенной эмболии является показанием к назначению антикоагулянтов.
- Симптоматическое лечение. Паркинсонизм выступает показанием к дофаминергической терапии, осуществляемой в первую очередь препаратами леводопы. Курс пробной леводопатерапии производится в максимальной суточной дозировке в течение 1-3 месяцев, эффективен у 22-50% больных. Действие леводопы потенцируют амантадины. При отсутствии эффекта назначают терапию агонистами дофаминовых рецепторов, ингибиторами МАО. Параллельно проводят нейропротекторную, ноотропную, антидепрессантную терапию.
Хирургическое лечение сводится к стереотаксическим операциям. Наиболее распространена паллидотомия — частичное разрушение бледного шара. Вмешательство может быть эффективным при ограниченных поражениях. Многоочаговые процессы, а также экстранигральный, не связанный с патологией чёрной субстанции паркинсонизм плохо поддаются нейрохирургическому лечению.
Прогноз и профилактика
Эффективность лечения СП зависит от этиологии цереброваскулярных расстройств, локализации и обширности поражения. Компенсировать проявления паркинсонизма удаётся у пациентов с положительным ответом на терапию леводопой. Локализация поражения в стриарной и таламической областях обуславливает резистентный к дофаминовой терапии паркинсонизм, имеющий более серьёзный прогноз.
Первичная профилактика СП включает исключение факторов, приводящих к патологическим изменениям сосудов головного мозга (курения, атерогенного питания, набора избыточной массы тела), адекватную коррекцию артериальной гипертензии, своевременную терапию сердечно-сосудистых заболеваний. Вторичная профилактика заключается в поддержании полноценной мозговой гемодинамики, профилактике острых нарушений церебрального кровотока. Пациентам под наблюдением терапевта или кардиолога следует осуществлять постоянный контроль артериального давления. Рекомендованы регулярные курсы сосудистой терапии.
2. Проблемы дифференциальной диагностики сосудистого паркинсонизма/ Труфанов А.Г., Литвиненко И.В., Одинак М.М., Воронков Л.В., Ефимцев А.Ю., Фокин В.А., Цыган Н.В., Хаимов Д.А.// Вестник Российской Военно-медицинской Академии. - 2012 - №2 (38).
4. Сосудистый паркинсонизм/ Таппахов А.А., Николаева Т.Я, Алексеева А.Д., Оконешникова Л.Т.// Региональный сосудистый центр: итоги и перспективы развития. Материалы III Республиканской научно-практической конференции «Совершенствование оказания медицинской помощи пациентам с сосудистыми заболеваниями в Республике Саха (Якутия). - 2016.
Преходящее нарушение мозгового кровообращения
Преходящее нарушение мозгового кровообращения (ПНМК) — кратковременная острая ишемия головного мозга, сопровождающаяся транзиторными общемозговыми и очаговыми симптомами, полностью исчезающими в течение не более чем 24 ч с момента начала приступа. Клинические проявления разнообразны, обусловлены видом и топикой ПНМК. Диагностика проводится ретроспективно и включает неврологическое, офтальмологическое и кардиологическое обследование, исследование церебрального кровоснабжения (УЗДГ, дуплексное сканирование, МРА), рентгенографию и КТ позвоночника. Лечение ПНМК направлено на нормализацию церебрального кровоснабжения и метаболизма, профилактику рецидивов и предупреждение возникновения инсульта. При гемодинамически значимой окклюзии крупных артерий возможно хирургическое лечение, осуществляемое ангиохирургами.
Преходящее нарушение мозгового кровообращения имеет сходную с ишемическим инсультом этиологию и механизмы развития. Отличительной чертой является его кратковременность (длительность не более суток) и транзиторный характер всех возникающих симптомов. Общепринятым в мировой и отечественной неврологии является положение, согласно которому случаи, когда клинические проявления острого нарушения мозгового кровообращения (ОНМК) сохраняются дольше 24 ч, принято расценивать как инсульт.
К преходящим нарушениям церебрального кровообращения относят транзиторную ишемическую атаку (ТИА) и церебральный вариант гипертонического криза. ПНМК — одна из самых часто встречающихся форм нарушений церебрального кровообращения. Однако сложно получить достоверные статистические данные о структуре заболеваемости ПНМК, поскольку, с одной стороны, многие пациенты не обращаются своевременно за медпомощью, а с другой — врачам сложно диагностировать факт ПНМК, основываясь лишь на данных анамнеза.
В основе ПНМК лежит снижение кровотока по артериям, кровоснабжающим головной мозг. Существует множество факторов, приводящих к подобным дисциркуляторным изменениям. На первом месте среди них — атеросклероз и гипертоническая болезнь. К этиофакторам относят также сахарный диабет, инфекционно-аллергические и системные васкулиты (болезнь Кавасаки, узелковый периартериит, гранулематоз Вегенера), сосудистые поражения при коллагенозах. Определенную роль играют врожденные пороки развития сосудов — патологическая извитость, гипоплазия.
Основным патогенетическим механизмом возникновения ПНМК при этом является артерио-артериальная эмболия. Эмболы представляют собой частички пристеночного тромба, образующегося в просвете патологически измененного сосуда, или распадающейся атеросклеротической бляшки. Источником эмболов могут выступать тромбы, формирующиеся в полостях сердца при приобретенных или врожденных пороках, миксоме, постинфарктной аневризме. Образовавшийся в крупной артерии эмбол с током крови попадает в конечные ветви церебральных сосудов, приводя к их окклюзии и резкому уменьшению кровоснабжения соответствующего участка головного мозга.
Преходящее нарушение мозгового кровообращения может неоднократно возникать при окклюзии сонных артерий. Этиофакторами гипертензивного церебрального криза являются спазм церебральных артерий и венозное депонирование крови. ПНМК в вертебробазилярном бассейне происходит при сдавлении позвоночной артерии вследствие нестабильности шейного отдела позвоночника, остеохондроза, шейного спондилеза, травмы позвоночника. В ряде случаев причиной ПНМК становится компенсаторный артериальный спазм, развивающийся при резкой артериальной гипотонии, например, при острой кровопотере, инфаркте миокарда, тяжелых аритмиях. При окклюзии подключичной артерии развитие ПНМК возможно по механизму «обкрадывания», когда коллатеральное кровоснабжение руки идет из вертебробазилярного бассейна в ущерб церебральному кровотоку.
Главным патогенетическим моментом, обеспечивающим кратковременность церебральной ишемии при ПНМК, является хорошо развитая система коллатерального кровообращения. Благодаря ей при артериальной окклюзии кровоток быстро перераспределяется по альтернативным обходным путям таким образом, что обеспечивает достаточное кровоснабжение ишемизированного участка и полное восстановление его функций в течение 1 суток с момента окклюзии. Если этого не происходит, в ишемизированных церебральных клетках возникают необратимые изменения, приводящие к более стойким неврологическим нарушениям и классифицируемые как ишемический инсульт.
Симптомы ПНМК
Типично внезапное и острое развитие. Общемозговыми симптомами ПНМК выступают головная боль, слабость, тошнота (м. б. рвота), затуманивание зрения, вегето-сосудистые реакции (приливы, дрожь, потливость и т. п.), непродолжительные расстройства сознания. Очаговая симптоматика всецело зависит от топики ишемического процесса. В среднем ПНМК длится от нескольких минут до нескольких часов. Патогномоничным является полное восстановление нарушенных неврологических функций в течение суток.
ПНМК в системе ВСА (внутренней сонной артерии) характеризуется вариабельными зонами гипестезии и/или парестезии, охватывающими отдельные области кожи конечностей или лица на противоположной (гетеролатеральной) очагу ишемии стороне. Могут наблюдаться центральные парезы, распространяющиеся на локальные мышечные группы или одну конечность. Реже отмечаются гемигипестезия и гемипарез. Мышечная сила, как правило, снижена умеренно. Типична анизорефлексия, иногда присутствуют патологические рефлексы Россолимо и Бабинского. Нередко отмечается афазия или дизартрия. Возможно снижение остроты зрения на один глаз, появление пароксизма джексоновской эпилепсии, в отдельных случаях переходящего в генерализованный эпиприступ.
ПНМК в вертебробазилярном бассейне манифестирует системным головокружением с шумом в ушах, вегетативными нарушениями, вестибулярной атаксией (дискоординация движений, шаткость походки, неустойчивость в позе Ромберга и пр.), зрительными нарушениями в виде метаморфопсий, фотопсий, выпадений зрительных полей. Отмечается горизонтальный нистагм. Возможны дизартрия, дисфония, диплопия, дисфагия, возникновение альтернирующих синдромов. ПНМК в вертебробазилярном бассейне обычно сопровождается головной болью в затылке, интенсивность которой связана с движениями головы.
Преходящее нарушение мозгового кровообращения в области ствола мозга проявляется системным головокружением, парезом глазодвигательных мышц, тугоухостью, двоением зрения. Могут появиться транзиторные нарушения глотания и артикуляции, гемианопсия, локальная гипестезия кожи лица. При ПНМК в области продолговатого мозга (ретикулярной формации, нижних олив) отмечаются т. н. дроп-атаки — преходящие пароксизмы обездвиженности в результате резкой мышечной слабости. При ПНМК в медиальных отделах височной доли отмечается кратковременный корсаковский синдром — потеря ориентировки в окружении и времени в сочетании с расстройством памяти о текущих событиях.
Следует отметить, что возможно одновременное стенозирование нескольких артерий головы, приводящее к возникновению транзиторной ишемии в нескольких сосудистых бассейнах. В таких случаях клиника ПНМК сочетает в себе симптомы поражения всех вовлеченных в ишемический процесс церебральных областей.
В редких случаях пациенты бывают осмотрены неврологом непосредственно во время ПНМК. Чаще на консультацию невролога приходят пациенты, перенесшие ПНМК в домашних условиях, при этом ишемический эпизод может быть зафиксирован участковым терапевтом или врачом скорой помощи. Некоторые пациенты даже не знают о перенесенном ОНМК, но при подробном расспросе удается выявить наличие в прошлом подобных приступов. Выявление в анамнезе ПНМК имеет важное значение в выборе дальнейшей тактики ведения больного.
В неврологическом статусе после перенесенного ПНМК обычно не выявляется существенных отклонений. Обязательно назначение дополнительных обследований — консультации офтальмолога с проведением периметрии и офтальмоскопии; коагулограммы, определения сахара крови, холестерина и липидов; РЭГ, дуплексного сканирования или УЗДГ сосудов головы и шеи, МРТ головного мозга, МР-ангиографии. Как правило, обследования фиксируют признаки хронической ишемии головного мозга и дисциркуляторной энцефалопатии; возможно выявление окклюзии каротидных или позвоночных артерий.
Исследование позвоночных артерий осуществляется при помощи РЭГ и УЗДГ с функциональными пробами (например, с поворотами и наклонами головы), дополняется рентгенографией позвоночника в шейном отделе или КТ позвоночника. При диагностировании тромбоза магистральных сосудов, питающих головной мозг, рекомендована консультация сосудистого хирурга для решения вопроса о целесообразности хирургического лечения. При наличии сердечно-сосудистых заболеваний проводится консультация кардиолога, ЭКГ, суточный мониторинг АД, УЗИ сердца.
Лечение ПНМК
В легких случаях, когда ПНМК длится не более часа терапия проводится в поликлинических условиях. При более тяжелых проявлениях или повторных ПНМК показано лечение в условиях неврологического стационара. Основными задачами в лечении ПНМК выступают улучшение мозгового кровообращения и восстановление адекватного метаболизма церебральных тканей.
Назначается капельное введение медикаментозных препаратов, улучшающих реологические показатели крови. Затем назначается длительный прием ацетилсалициловой кислоты. Из нейрометаболитов широко применяют церебральный гидрализат свиней, гамма-аминомасляную кислоту, витамины гр. В.
Важное значение имеет нормализация цифр артериального давления. С этой целью осуществляют внутривенное или внутримышечное введение вазодилататоров, гипотензивных средств. При системном головокружении и выраженных вегетативных симптомах назначают алкалоиды красавки, экстракт белладонны, бензодиазепины, по показаниям — нейролептики. Седативная терапия препаратами рекомендована в течение 1-2 недель с момента ПНМК.
Диагностированный стеноз каротидной артерии превышающий 70% ее просвета является показанием к хирургическому лечению. В индивидуальном порядке осуществляется выбор наиболее подходящей хирургической тактики — эверсионной или классической каротидной эндартерэктомии, стентирования, протезирования, сонно-подключичного шунтирования. Также по показаниям проводится стентирование или протезирование позвоночной артерии.
В плане полной ликвидации возникшего неврологического дефицита ПНМК имеет благоприятный прогноз. Неблагоприятным является типичная для ПНМК повторяемость. Частота рецидивов может доходить до нескольких раз в год. Каждый последующий эпизод ПНМК увеличивает вероятность развития ишемического инсульта. Наиболее благоприятен прогноз у ПНМК в бассейне внутренней слуховой артерии. При локализации нарушений в каротидном бассейне прогноз хуже, чем при ПНМК вертебробазилярной области. Обычно у таких пациентов уже в течение 1-го года возникает инсульт.
Основу профилактики ПНМК составляет здоровый образ жизни, исключающий факторы, неблагоприятно влияющие на состояние сосудов, — курение, прием больших доз алкоголя, чрезмерное употребление животных жиров. К профилактическим мерам относится контроль артериального давления, уровня сахара крови, липидного спектра; адекватное лечение артериальной гипертензии, сахарного диабета, сосудистых заболеваний. Вторичная профилактика ПНМК заключается в регулярном наблюдении у невролога с прохождением повторных курсов сосудистой терапии.
Причины поражений мозга при болезни Паркинсона

О болезни Паркинсона слышали многие люди, но не всем известна суть изменений, происходящих в головном мозге и теле в целом. Второе название патологии - дрожательный паралич, относительно емко и кратно отражает суть изменений - нарушения двигательных функций с формированием проблем координации. Кроме того, в результате изменений обмена веществ, которые происходят при болезни, могут страдать также функции внутренних органов. В итоге прогрессирование патологии грозит пациенту инвалидностью, нарушает его привычную жизнь, требует особого ухода со стороны окружающих.
Болезнь Паркинсона и синдром паркинсонизма

Основу самой болезни Паркинсона составляют длительно протекающие, при этом постоянно прогрессирующие изменения метаболизма в центральных отделах нервной системы. Преимущественно поражение локализуется в области головного мозга, а если быть точнее - отдельных внутримозговых структур. Повреждение нервных клеток при болезни Паркинсона приводит к расстройствам координации, существенно страдают произвольные движения, формируются кивательные, клевательные, дрожательные и иные навязчивые, патологические двигательные акты.
Существует истинная болезнь Паркинсона и паркинсонический синдром - симптомы при них сходны, но при паркинсонизме они вторичны, возникают как результат травматического, воспалительного процесса в мозге, кровоизлияний или опухолей. Основная проблема, которую для пациентов представляет болезнь Паркинсона - утрата контроля со стороны сознания человека за движениями своего собственного тела. Прогрессирующие изменения постепенно формируют инвалидность, беспомощность, люди требуют к себе особого внимания и ухода. При этом сознание остается достаточно ясным. Считается, что до 5% пожилых людей страдают от данной болезни, у мужчин она регистрируется намного чаще.
Нарушения обмена веществ в основе патологии
Хотя на сегодняшний день точная причина развития патологии еще окончательно не ясна, ученые уже много выяснили об изменениях обмена веществ в нервной ткани, приводящих к основным симптомам. Ведущее место занимает поражение особого отдела мозга, который именуют черной субстанцией. Клетками этой области вырабатывается вещество, регулирующее полноценный обмен веществ в нервной ткани - допамин. За счет него осуществляется передача сигналов от этой области мозга в другие отделы, особенно в область полосатого тела. Если в результате нарушений синтеза допамина страдает передача сигналов, расстраивается координация движений. Естественно, чтоЭ помимо изначальной зоны, страдает и обмен веществ остальных отделов мозга, преимущественно отвечающих за двигательные акты, что приводит в итоге к постепенным необратимым изменениям.
Из-за чего страдает мозг?
В развитии болезни отводится существенная роль неблагоприятной наследственности, так как у многих пациентов в роду отмечаются случаи патологии у близкой родни. Кроме того, родители передают своим детям определенную генетическую предрасположенность к нарушениям метаболизма в нервных клетках, но реализоваться она может не у всех, так как высоко еще и влияние внешних негативных средовых факторов. Среди последних лидируют отрицательные эффекты свободных радикалов, соединений, активно разрушающих клеточные структуры. Опасно токсическое влияние на мозг при отравлениях, в том числе и алкогольных. Могут провоцировать расстройства движений патологии почек и печени, при наличии которых формируются промежуточные токсичные метаболиты, отравляющие мозг. Есть данные о негативном влиянии хронического дефицита витамина D и приема некоторых медикаментозных препаратов, психотропных средств. Способны к повреждению структур мозга воспалительные процессы (менингиты и энцефалиты), сосудистые расстройства и прогрессирующий атеросклероз, повторные сотрясения, черепно-мозговые травмы.
Специфические изменения при болезни

На фоне развития и прогрессирования болезни постепенно уменьшается объём работающих нейронов в головном мозге. Особенно активно гибнут клетки в области черной субстанции, а в зоне тех нейронов, что остаются рабочими, происходит накопление особых патологических включений - тельца Леви. На фоне прогрессивных изменений при болезни мозговые центры уже не могут полноценно работать и контролировать движения с абсолютной точностью, нарушается координация, страдает тонус мышечных групп и особенно мелкая моторика. Именно за счет этих функций и осуществляется полноценная повседневная деятельность человека, и поэтому формируется инвалидность. На фоне нарушений одних мозговых центров усиливается импульсация других, что формирует такие явления как дрожание конечностей и лишние, непроизвольные движения головой, руками или ногами.
Основные проявления, развитие инвалидности
Специалистами в клинической картине патологии выделяются четыре симптома, относящиеся к классическим, имеющим место всегда. Прежде всего, это дрожание тела, головы, конечностей, а также ригидность мышечных групп - избыточное напряжение, сложности с сокращением мышц. Кроме того, типично наличие гипокинезии - это прогрессивное снижение объёма доступных движений и уменьшение их количества. Дополняют картину формирование нарушений, касающихся постуральной регуляции - целый набор расстройств координации, проблемы с устойчивостью и направленностью, точностью двигательных актов. Естественно, что если человек не может полноценно ходить, стоять или сидеть, выполнять привычные бытовые акты - это формирует инвалидность. Изначально пациенту трудно ходить и заниматься рабочей деятельностью, особенно с мелкими предметами, приборами. Возникает постоянная слабость и упадок сил, общее недомогание. По мере развития симптоматики все труднее осуществлять и бытовую деятельность - одеваться, принимать пищу. В итоге болезнь прогрессирует до полной беспомощности, инвалидности, когда без посторонней помощи и ухода невозможны простые ежедневные процессы.
Болезнь Паркинсона - симптомы и лечение
Что такое болезнь Паркинсона? Причины возникновения, диагностику и методы лечения разберем в статье доктора Поляковой Татьяны Акимовны, невролога со стажем в 13 лет.
Над статьей доктора Поляковой Татьяны Акимовны работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Болезнь Паркинсона — это одно из самых распространенных нейродегенеративных заболеваний, поражающее преимущественно дофамин-продуцирующие (дофаминергические) нейроны в определенной области мозга, называемой чёрной субстанцией с накоплением в клетках белка альфа-синуклеина и особых внутриклеточных включений (телец Леви). Это заболевание — самая частая причина синдрома паркинсонизма (80% всех случаев). Распространенность болезни Паркинсона составляет около 140 (120-180) случаев на 100 000 населения. [1] Заболевание чаще всего проявляет себя после 50 лет, однако нередки случаи дебюта болезни и в более раннем возрасте (с 16 лет). Мужчины страдают немного чаще женщин.
Причина остается в значительной степени неизвестной. Предполагается, что на возникновение заболевания влияют генетические факторы, внешняя среда (возможное воздействие различных токсинов), процессы старения. Генетические факторы имеют доминирующее значение при раннем развитии болезни Паркинсона. Молодые пациенты с этим заболеванием и с семейной историей болезни с большей вероятностью переносят гены, связанные с болезнью Паркинсона, такие, как SNCA, PARK2, PINK1 и LRRK2. В одном из последних исследований показано, что 65% людей с ранним началом болезни Паркинсона в возрасте до 20 лет и 32% людей с началом от 20 до 30 лет имели генетическую мутацию, которая, как полагают, увеличивает риск развития болезни Паркинсона. [2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы болезни Паркинсона
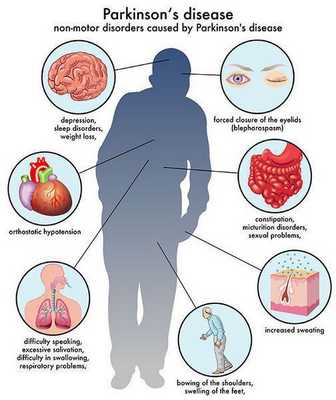
Многие симптомы болезни Паркинсона не связаны с движением. Немоторные («невидимые симптомы») болезни Паркинсона распространены и могут влиять на повседневную жизнь больше, чем более очевидные трудности с движением. Они могут включать:
- нарушение обоняния;
- расстройства сна;
- когнитивные симптомы (снижение памяти, легкомысленность);
- запор;
- расстройства мочеиспускания;
- повышенное потоотделение;
- сексуальную дисфункцию;
- усталость;
- боль (особенно в конечностях);
- покалывание;
- беспокойство и депрессию. [3]
В начале заболевания нередко ставится неверный диагноз — плечелопаточный периартрит, проявляющийся болью и напряжением в мышцах руки и спины.
Синдром паркинсонизма является основным клиническим проявлением болезни Паркинсона, его симптомы: [1]
- замедленность всех движений;
- истощаемость быстрых повторяющихся движений в руках и ногах;
- скованность мышц (мышечная ригидность);
- дрожание рук и ног (но почти никогда — головы), наиболее выражено в покое;
- неустойчивость при ходьбе;
- укорочение длины шага и шарканье при ходьбе, топтание на месте, застывания при ходьбе, отсутствие cодружественных движений руками при ходьбе.
Вначале симптомы возникают только с одной стороны тела, но постепенно приобретают двусторонний характер. Симптомы остаются выраженными на той стороне, где возникли в начале заболевания. Симптомы на другой стороне тела часто не становятся такими же тяжелыми, как симптомы на начальной стороне. Движения становятся все более замедленными (основной симптом паркинсонизма). Симптомы заболевания колеблются в течения дня и зависят от многих факторов.
Патогенез болезни Паркинсона
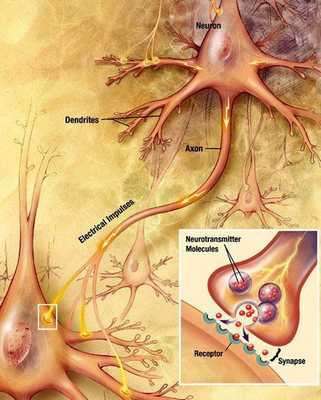
Болезнь Паркинсона относится к группе синуклеинопатий, так как избыточное накопление в нейронах альфа-синуклеина приводит к их гибели. Повышенный уровень альфа-синуклеина может быть следствием нарушения внутриклеточной системы клиренса белков, осуществляемого лизосомамии и протеосомами. У пациентов обнаружено нарушение функционирования указанной системы, среди причин которого указывают старение, окислительный стресс, действие воспаления, токсины окружающей среды. Клетки гибнут предположительно из-за активации генетически запрограмированного механизма (апоптоза). [4]
Классификация и стадии развития болезни Паркинсона
Болезнь Паркинсона классифицируется по форме, стадии и темпу прогрессирования заболевания.
В зависимости от преобладания в клинической картине того или иного симптома выделяют следующие формы: [1]
1. Смешанная (акинетико-ригидная-дрожательная) форма характеризуется наличием всех трёх основных симптомов в разном соотношении.
2. Акинетико-ригидная форма характеризуется выраженными признаками гипокинезии и ригидности, к которым обычно рано присоединяются нарушения ходьбы и постуральная неустойчивость, при этом тремор покоя отсутствует или выражен минимально.
3. Дрожательная форма характеризуется доминированием в клинической картине тремора покоя, признаки гипокинезии уходят на второй план.

Для характеристики стадий Болезни Паркинсона используется шкала Хен-Яра, 1967:
- на 1-й стадии акинезия, ригидность и тремор выявляются в конечностях с одной стороны (гемипаркинсонизм);
- на 2-й стадии симптоматика становится двусторонней;
- на 3-й стадии присоединяется постуральная неустойчивость, но сохраняется способность к самостоятельному передвижению;
- на 4-й стадии симптомы паркинсонизма резко ограничивают двигательную активность;
- на 5-й стадии в результате дальнейшего прогрессирования заболевания больной оказывается прикованным к постели.
Выделяют три варианта темпа прогрессирования заболевания:
- При быстром смена стадий заболевания от первой к третьей занимает 2 года или менее.
- При умеренном — от 2 до 5 лет.
- При медленном — более 5 лет.
Осложнения болезни Паркинсона
Болезнь Паркинсона — не смертельное заболевание. Человек умирает с ним, а не от него. Однако поскольку симптомы ухудшаются, они могут вызвать инциденты, которые приводят к смерти. Например, в сложных случаях затруднение глотания может привести к тому, что пациенты начнут аспирировать пищу в легкие, что приведет к пневмонии или другим легочным осложнениям. Потеря равновесия может привести к падению, которое, в свою очередь, может привести к серьезным травмам или смерти. Серьезность этих инцидентов во многом зависит от возраста пациента, общего состояния здоровья и стадии заболевания.
На более поздних стадиях заболевания проявляются более выраженные симптомы болезни Паркинсона: дискинезия (непроизвольные движения или подергивание частей тела, которые могут возникнуть в результате длительного использования леводопы, застывания (внезапное отсутствие возможности двигаться) или семенящая походка (короткие, почти бегущие шаги, которые как будто ускоряются сами по себе).
Следует помнить, что болезнь Паркинсона очень индивидуальна по своему течению и у каждого протекает по своему сценарию.
Диагностика болезни Паркинсона
Паркинсонизм относится к числу тех расстройств, которые можно диагностировать на расстоянии, особенно при развёрнутой картине заболевания. Однако диагностировать болезнь Паркинсона на ранней стадии сложно. Ранняя и точная диагностика заболевания очень важна для разработки лучших стратегий лечения и поддержания высокого качества жизни как можно дольше. В практике возможна недооценка или переоценка болезни Паркинсона. Невролог, специализирующийся на расстройствах движения сможет поставить наиболее точный диагноз. Первоначальная оценка проводится на основе анамнеза, неврологического обследования с использованием специальных тестов для оценки симптомов заболевания. Неврологическое обследование включает в себя оценку координации, ходьбы и мелких моторных задач, оценку нейропсихологического статуса.
Практика получения второго мнения в значительной степени зависит от личного выбора пациента. Но имейте в виду, что болезнь Паркинсона часто трудно диагностировать точно, особенно когда симптомы незначительно выражены. Простейшего диагностического теста нет, и примерно 25% диагнозов болезни Паркинсона неверны. Болезнь Паркинсона начинается с мало видимых симптомов, поэтому многие врачи, которые не обучены в сфере двигательных расстройств, не могут поставить точный диагноз. На самом деле даже лучшие неврологи могут ошибаться. Если врач не имеет особого опыта в этой области, то необходимо консультироваться со специалистом по расстройствам движения. Хороший невролог поймет ваше желание подтвердить диагноз. Второе мнение может помочь принять своевременно правильные решения относительно диагноза и терапии.
Лечение болезни Паркинсона
Несмотря на то, что излечения болезни Паркинсона не существует, есть множество методов, которые могут позволить вести полноценную и продуктивную жизнь на многие годы вперед. Многие симптомы могут облегчаться лекарствами, хотя со временем они могут утратить свою эффективность и вызвать нежелательные побочные эффекты (например, непроизвольные движения, известные как дискинезия).
Существует несколько методов лечения, замедляющих появление моторных симптомов и улучшающих двигательные функции. Все эти методы лечения предназначены для увеличения количества дофамина в головном мозге либо путем его замещения, либо продления эффекта дофамина путем ингибирования его распада. Исследования показали, что терапия на ранней стадии может задержать развитие двигательных симптомов, тем самым улучшая качество жизни. [5]
На характер и эффективность лечения влияет ряд факторов:
- выраженность функционального дефицита;
- возраст больного;
- когнитивные и другие немоторные нарушения;
- индивидуальная чувствительность к препаратам;
- фармакоэкономические соображения.
Задача терапии при болезни Паркинсона — восстановить нарушенные двигательные функции и поддержать оптимальную мобильность в течение максимально длительного периода времени, сведя к минимуму риск побочных действий препаратов. [1]
Существуют также хирургические вмешательства, такие, как глубокая стимуляция мозга, подразумевающая имплантацию электродов в мозг. Из-за рисков, присущих этому типу лечения, большинство пациентов исключают данный метод лечения до тех пор, пока лекарства, которые они принимают, больше не дают им значимого облегчения. Обычно этот метод лечения проводится у пациентов с длительностью заболевания от четырех лет, получающих эффект от лекарств, но имеющих моторные осложнения, такие, как: значительное «отключение» (периоды, когда лекарство плохо работает и симптомы возвращаются) и/или дискинезии (неконтролируемые, непроизвольные движения). Глубокая стимуляция мозга лучше всего работает в отношении таких симптомов, как: скованность, медлительность и тремор, не работает с целью коррекции устойчивости, застывания при ходьбе и немоторных симптомах. Данное лечение может даже усугубить проблемы с памятью, поэтому хирургия не рекомендуется для людей с когнитивными расстройствами. [6]
Различные новые способы введения леводопы открывают дополнительные возможности терапии. Сегодня используется интестинальный (кишечный) дуодопа-гель, который уменьшает ежедневные периоды «выключения» и дискинезию у пациентов с прогрессирующей болезнью Паркинсона благодаря постоянному неимпульсному режиму введения препарата. [7]
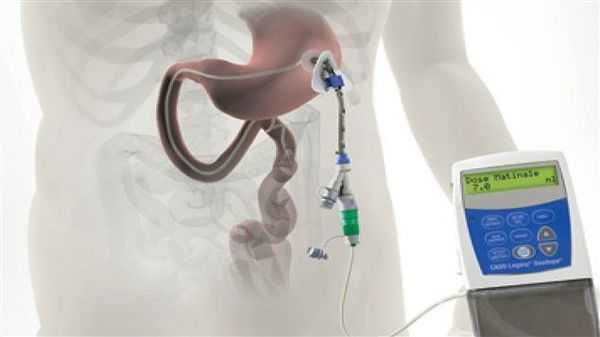
Исследуется альтернативный подход, использование допаминовых продуцирующих клеток, полученных из стволовых клеток. Хотя терапия стволовыми клетками имеет большой потенциал, требуется больше исследований, прежде чем такие клетки могут стать инструментом в лечении болезни Паркинсона. [8] [9]
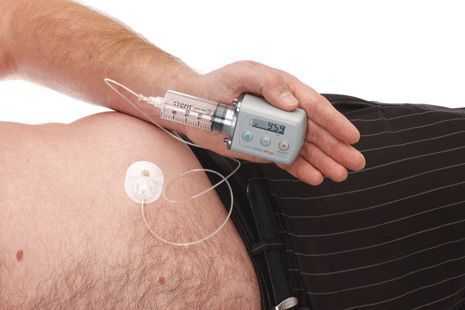
По мере прогрессирования болезни Паркинсона возможности хранения и буферизации дофамина в мозге становятся все более скомпрометированными, сужая терапевтическое окно для терапии и приводя к колебаниям двигательной системы человека. Апоморфин в виде помпы доставляет подкожную инфузию в течение дня для лечения флуктуаций (феномены «ON-OFF») у пациентов с болезнью Паркинсона, которые недостаточно контролируются пероральным антипаркинсоническими препаратами. Эта система используется постоянно, чтобы обеспечить мозг непрерывной стимуляцией.
При болезни Паркинсона очень полезна физическая нагрузка. Если дважды в неделю по 1-2 часа выполнять упражнения, то можно замедлить развитие заболевания: походка, осанка и когнитивные способности будут ухудшаться гораздо медленнее [12] .
Прогноз. Профилактика
Болезнь Паркинсона уникальна для каждого человека, никто не может предсказать, какие симптомы появятся и когда именно. Существуют общее сходство картины прогрессирования болезни, но нет никакой гарантии, что то, что наблюдается у одного, будет у всех с аналогичным диагнозом. Некоторые люди оказываются в инвалидных колясках; другие все еще участвуют в марафонах. Некоторые не могут застегнуть ожерелье, в то время как другие делают ожерелья вручную.
Пациент может сделать всё, чтобы активно повлиять на течение болезни Паркинсона и, по крайней мере, на одну очень вескую причину: ухудшение симптомов часто значительно медленнее у тех, кто проявляет позитивную и активную позицию по отношению к своему состоянию, чем те, кто этого не делает. В первую очередь рекомендуется найти врача, которому доверит пациент, и который будет сотрудничать по развивающемуся плану лечения. Снижение стресса обязательно — стресс ухудшает каждый симптом болезни Паркинсона. Рекомендуются занятия образовательного направления: рисование, пение, чтение стихов, рукоделие, изучение языков, путешествия, работа в коллективе, занятия общественной деятельностью.
К сожалению, даже если адекватно подобрать медикаментозную терапию, это не гарантирует того, что клетки перестанут гибнуть при болезни Паркинсона. Терапия должна быть направлена на создание благоприятных условий для двигательной активности с учётом индивидуальных особенностей клинической картины заболевания. Как показывают результаты многочисленных исследований, профессиональная двигательная реабилитация является необходимым условием для замедления прогрессирования заболевания и улучшения его прогноза. На сегодняшний день по данным клинических исследований показана эффективность реабилитационной программы по протоколам LSVT LOUD, LSVT BIG, теоретическая основа которых сводится к развитию нейропластичности вещества мозга. Она направлена на коррекцию дрожания, ходьбы, постуры, равновесия, мышечного тонуса и речи. [10]
Реабилитационные методики должны быть направленные не только на поддержание сохранившихся двигательных способностей, но и выработку новых навыков, которые бы помогали человеку с болезнью Паркинсона преодолевать ограниченность его физических возможностей, чему способствует программа танцевально-двигательной терапии при болезни Паркинсона, работающая более чем в 100 сообществах по всему миру, включая Россию. Танцевальная терапия позволяет частично решить конкретные проблемы болезни Паркинсона: потеря равновесия, ухудшение координации, шаркающая походка, тремор, застывания, социальная изоляция, депрессия и повышенный уровень тревожности.
Согласно американскому исследованию с участием 52 больных болезнью Паркинсона, регулярная практика аргентинского танца уменьшает симптомы болезни, улучшает баланс и улучшает выполнение сложных движений при болезни Паркинсона. [11]
Читайте также:
- КТ, МРТ при добавочной слюнной железе в поднижнечелюстном пространстве
- Жжение к пластиковым протезам. Причины жжения при пластиковых протезах
- Этапы и техника остеосинтеза при переломах костей голени
- Синдром Куршманна-Баттена-Штейнерта (Curschmann-Batten-Steinert)
- Аденома паращитовидной железы: причины, симптомы и лечение
