Наследственные сенсорные и вегетативные полиневропатии. Виды наследственных сенсорных и вегетативных полиневропатий.
Добавил пользователь Евгений Кузнецов Обновлено: 01.02.2026
Наследственные нейропатии включают в себя различные врожденные дегенеративные периферические нейропатии (например, болезнь Шарко-Мари-Тута).
Наследственные невропатии классифицируются как
Двигательные и сенсорные
Сенсорные и вегетативные
Наследственные невропатии могут быть первичными или вторичными по отношению к другим наследственным заболеваниям, включая болезнь Рефсума Классическая болезнь Рефсума Пероксисомы являются внутриклеточными органеллами, которые содержат ферменты для бета-окисления. Эти ферменты выполняют такие же функции, что и имеющиеся в митохондриях, за исключением того. Прочитайте дополнительные сведения , порфириновую болезнь Обзор порфирий (Overview of Porphyrias) Порфирии - это редкие нарушения при которых аномалии метаболизма гемоглобина обусловлены генетической или приобретенной недостаточностью ферментов биосинтеза гема, что приводит к накоплению. Прочитайте дополнительные сведения и болезнь Фабри Болезнь Фабри Болезнь Фабри - это сфинголипидоз, наследственное нарушение метаболизма, вызванное дефицитом α-галактозидазы А, который вызывает появление ангиокератом, акропарестезий, помутнение роговицы. Прочитайте дополнительные сведенияСенсорно-моторные нейропатии
Выделяют 3 типа (CMT1, CMT2, и CMT3) моторной и сенсорной нейропатий, каждый из которых начинается в детстве. Реже встречающиеся типы дебютируют с рождения и приводят к более тяжелой инвалидизации.
Обычно аутосомно-доминантные, рецессивные или X-сцепленные заболевания CMT1 и CMT2 (разновидности болезни Шарко-Мари-Тута, или перонеальной амиотрофии) являются наиболее частыми. Заболевание I типа связано с дупликацией гена (запасного гена) периферического миелинового белка 22 типа (PMP22), расположенного на коротком плече 17-й хромосомы; он составляет 70-80% случаев СМТ1.
CMT1 и CMT2 характеризуются слабостью и атрофией, преимущественно малоберцовых и дистальных мышц ног. Часто в семейном анамнезе пациента имеются данные о нейропатии. Данные анамнеза заболевания могут варьировать: у некоторых пациентов заболевание протекает бессимптомно и у них отмечается только замедление скорости проведения по нервам (при исследовании скорости распространения возбуждения); у других пациентов заболевание проявляется более тяжело.
Наследственная моторно-сенсорная нейропатия 1 типа (болезнь Шарко-Мари-Тута) начинается в среднем детском возрасте со слабости в стопах и медленно прогрессирующей дистальной амиотрофии («ноги аиста»). Характерные амиотрофии кистей развиваются позднее. Вибрационная, температурная и болевая чувствительность нарушаются по типу «перчаток» и «носков». Выпадают глубокие сухожильные рефлексы. Иногда единственными признаками, которые выявляются у членов семьи - носителей заболевания, - это деформации стоп (высокий свод вплоть до «полой» стопы) и молоткообразная деформация пальцев на ногах. Скорость проведения нервных импульсов замедлена, а дистальные латентности удлинены. Имеет место сегментарная демиелинизация и ремиелинизация. Иногда удается пальпировать утолщенные периферические нервы. Заболевание прогрессирует медленно и не уменьшает продолжительность жизни. При одном из подтипов у мужчин симптомы более выражены, а у женщин проявляются слабо или вовсе отсутствуют.
Генетика СМТ2 менее понятна. Этот тип составляет около 25% всех случаев амиотрофии ШМТ; патогенные мутации с множеством подтипов были выявлены только у небольшого количества пациентов, вероятно, у 25%. CMT2A является наиболее распространенным фенотипом CMT2, чаще всего из-за мутации в гене, который кодирует митохондриальный гибридный белок митофусин-2 (MFN2). CMT2A обычно является аутосомно-доминантным и аксональным заболеванием. Болезнь прогрессирует медленно, слабость обычно развивается в более позднем возрасте. Скорость проведения возбуждения относительно нормальна, однако амплитуда потенциалов действия чувствительных нервов снижена, определяются полифазные потенциалы действия мышц. При биопсии выявляется аксональная (валлеровская) дегенерация.
ШМТ 3 (также известная как болезнь Дежерина-Сотта) - редкая врожденная гипомиелинизирующая нейропатия, аутосомное доминантное или рецессивное заболевание с мутацией в нескольких генах, включая PMP22, MPZ, EGR2 которое начинается в детстве с прогрессирующей слабости, потери чувствительности и отсутствия глубоких сухожильных рефлексов. Вначале напоминает болезнь Шарко-Мари-Тута, но мышечная слабость прогрессирует быстрее. Демиелинизация и ремиелинизация приводят к утолщению периферических нервов и формированию «луковиц», что определяется при биопсии.
Сенсорно-вегетативные нейропатии
Наследственные сенсорно-вегетативные нейропатии встречаются редко. Описано семь основных типов заболевания.
Утрата болевой и температурной чувствительности в дистальных отделах выражена больше, чем нарушение вибрационной чувствительности и чувства локализации. Основное осложнение - мутиляция стопы из-за снижения болевой чувствительности, что сопровождается риском инфицирования и остеомиелита Остеомиелит Остеомиелит - воспалительное деструктивное заболевание кости, вызываемое бактериями, микобактериями или грибами. К его симптомам относятся боли и болезненность в области пораженной кости, сопровождающиеся. Прочитайте дополнительные сведенияДиагностика наследственной нейропатии
Характерное распределение мышечной слабости, деформации стопы и наследственный характер заболевания позволяют заподозрить наследственную нейропатию, которая должна быть подтверждена при нейрофизиологическом исследовании.
Возможен генетический анализ.
Лечение наследственных нейропатий
Фиксация помогает при коррекции отвислой стопы; ортопедическое хирургическое вмешательство может помочь стабилизировать стопу.
Могут помочь физиотерапия (увеличить мышечную силу) и эрготерапия; консультация по выбору профессии может помочь молодым людям подготовиться к профессиональной деятельности, несмотря на прогрессирование заболевания.
Ключевые моменты
Наследственные нейропатии могут поражать двигательные и сенсорные нервы, чувствительные нервы, чувствительные и вегетативные нервы или только двигательные нервы.
Выделяют 3 основных типа моторных и сенсорных нейропатий, которые различают по степени тяжести и скорости прогрессирования; почти все они начинаются в детстве.
Следует использовать фиксаторы для коррекции отвислой стопы, а также рекомендованы физическая и трудотерапия для того, чтобы помочь пациентам сохранить функцию; иногда требуется проведение ортопедического хирургического вмешательства.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Наследственная моторная и сенсорная невропатия
Наследственные невропатии представляют собой гетерогенную группу генетически детерминированных заболеваний нервной системы, проявляющихся множественным поражением периферических нервов и различающихся типом наследования, выраженностью клинического полиморфизма, особенностями течения, характером электромионейрографических и морфогистохимических изменений.
Протокол "Наследственная моторная и сенсорная невропатия"
Коды по МКБ-10: G 60,0
- Болезнь Шарко-Мари Тута (наследственная мотосенсорная невропатия, тип I)
- Болезнь Дежерина - Сотта (наследственная мотосенсорная невропатия, тип III)
- Наследственная моторная и сенсорная невропатия, типы I-IV
- Гипертрофическая невропатия у детей
- Перонеальная мышечная атрофия (аксональный тип, гипертрофический тип)

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Клинико-генетическая классификация наследственных мотосенсорных невропатий
Аутосомно-доминантная наследственная мотосенсорная невропатия, тип I:
- обусловленная дупликацией 17 р 11.2;
- обусловленная точковыми мутациями гена миелина РМР-22.
Тип I В: обусловленная точковыми мутациями гена миелина Ро.
Тип I С: с неидентифицированным генетическим дефектом.
Аутосомно-рецессивная наследственная мотосенсорная невропатия, тип I: с неидентифицированным генетическим дефектом.
Аутосомно-доминантная наследственная мотосенсорная невропатия, тип II: с неидентифицированным генетическим дефектом.
Аутосомно-рецессивная наследственная мотосенсорная невропатия, тип II: с неидентифицированным генетическим дефектом.
Наследственная мотосенсорная невропатия, тип III:
- обусловленная точковыми мутациями гена миелина РМР-22;
- обусловленная точковыми мутациями гена миелина Ро.
Х- сцепленная наследственная мотосенсорная невропатия:
- обусловленная точковыми мутациями и делециями коннексина 32;
- с неидентифицированным генетическим дефектом.
Сложные формы наследственных мотосенсорных невропатий:
- с пирамидными симптомами;
- с атрофией зрительных нервов;
- с атрофией зрительных нервов и глухотой;
- с пигментной ретинопатией;
- с кератодермией ладоней и стоп.
Диагностика
Диагностические критерии
Жалобы и анамнез: мышечная утомляемость, атрофии, боли в дистальных отделах конечностей по «полиневритическому типу», костные деформации, нарушение походки, задержка моторного развития, прогрессирующее течение.
В анамнезе: при болезни Шарко-Мари - аутосомно-рецессивный тип наследования, дебют заболевания в первое десятилетие жизни.
При болезни Дежерина-Сотта (наследственной мотосенсорной невропатии, тип III): аутосомно-рецессивный тип наследования, дебют в первые два года жизни, задержка моторного развития, слабость и атрофии дистальных отделов конечностей, по мере прогрессирования - поражение проксимальных отделов, атаксия, быстропрогрессирующее течение.
Для наследственной мотосенсорной невропатии, тип I характерен аутосомно-доминантный тип наследования, дебют заболевания преимущественно в 1-2 десятилетие жизни, медленно-прогрессирующий характер течения.
Для наследственной мотосенсорной невропатии, тип II - характерен аутосомно-доминантный тип наследования, дебют во второй декаде жизни, отсутствие либо незначительно выраженные атрофии дистальных отделов конечностей, относительно доброкачественное течение.
Для наследственной мотосенсорной невропатии, тип II - характерен аутосомно-рецессивный тип наследования, дебют заболевания в раннем возрасте, выраженные атрофии и слабость дистальных отделов конечностей, деформации кистей и стоп, быстропрогрессирующий характер течения.
Физикальное обследование: неврологический статус - боли (ноющие, стреляющие, крампи) в дистальных отделах конечностей на фоне гипостезии, с постепенным присоединением слабости, атрофии в дистальных отделах, снижение и утрата ахилловых рефлексов по мере прогрессирования - карпо-радиальных; нарушение походки по типу «петушиной», степпаж.
Атрофии возникают в дистальных отделах с последующей (при прогрессировании) атрофией проксимальных отделов конечностей. Деформированные стопы по типу «клюшки» или «фридрейховской» стопы в виде полой стопы с высоким сводом, экстензией основных фаланг. При дебюте заболевания в детском возрасте - задержка моторного развития.
Лабораторные исследования: общий анализ крови и мочи без патологии.
Инструментальные исследования
ЭМГ различна: для наследственной мотосенсорной невропатии, тип I характерно снижение скорости проведения импульса по моторным и сенсорным волокнам.
Для болезни Шарко-Мари снижение скорости проведения импульса по моторным и сенсорным волокнам.
Для болезни Дежерина-Сотта значительное снижение (менее 12 м/с) скорости проведения импульса по периферическим нервам.
Для наследственной мотосенсорной невропатии, тип II (аутосомно-рецессивная форма) на ЭМГ характерно значительное снижение скорости проведения импульса по периферическим нервам (менее 38 м/с).
Для наследственной мотосенсорной невропатии, тип II (аутосомно-доминантная форма) умеренное снижение скорости проведения импульса по периферическим нервам.
Показания для консультации специалистов:
Минимум обследования при направлении в стационар:
1. Общий анализ крови и мочи.
4. Кал на яйца глист.
Основные диагностические мероприятия:
1. Общий анализ крови.
2. Общий анализ мочи.
Дополнительные диагностические мероприятия:
Дифференциальный диагноз
Дифференциально-диагностические признаки аутосомно-доминантных наследственных мотосенсорных невропатий
Наследственные нейропатии
Полинейропатия (ПНП)
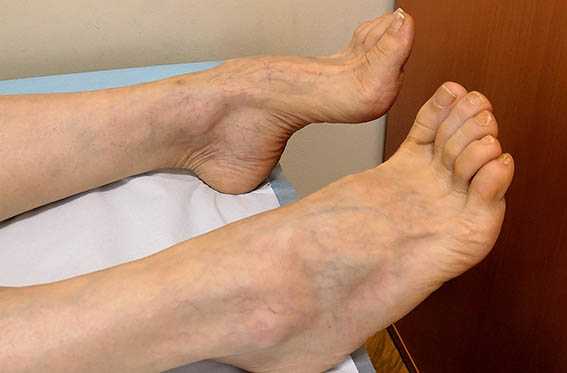
Полинейропатия (ПНП) (информация для пациента)
Полинейропатия - одна из самых распространенных болезней периферической нервной системы.
Что такое полинейропатия?
Полинейропатии - это группа заболеваний, характеризующаяся множественным и диффузным поражением корешков, сплетений и периферических нервов.
- чувствительные симптомы: пациента беспокоят онемение, покалывание, жжение, «ползанье мурашек» в кистях и/или стопах; неустойчивость при ходьбе, усиливающаяся в темноте и при закрывании глаз;
- двигательные симптомы: развивается неловкость, слабость в кистях и/или стопах; похудание мышц рук и ног; нарушение мелкой моторики (сложности при застегивании пуговиц и молнии, завязывании шнурков и т.д.); затруднения при ходьбе («шлепанье» стоп, трудности при подъеме и спуске с лестницы и т.д.);
- вегетативные симптомы: колебание цифр артериального давления, «перебои» в работе сердца, запоры или диарея, сухость кожи или повышенная потливость, снижение либидо, нарушение эрекции.
- острые полинейропатии (развитие в течение < 4-х недель): наиболее частой причиной является синдром Гийена-Барре;
- подострые полинейропатии (развитие в течение 4-8 недель);
- хронические полинейропатии (развитие в течение > 8 недель): частыми причинами является сахарный диабет, злоупотребление алкоголем, недосток витаминов группы В, хроническая воспалительная демиелинизирующая полинейропатия, наследственные причины и др.
- соблюдение диеты, неправильное питание, вегетарианство, приводящие к развитию дефицита витаминов группы B12;
- проведение химиотерапии, использование нейротоксичных препаратов, реже - интоксикация тяжелыми металлами и др.;
- аутоиммунное поражение периферических нервов с развитием дизиммунных нейропатий (синдром Гийена-Барре, хроническая воспалительная демиелинизирующая полинейропатия, парапротеинемические полинейропатии, мультифокальная моторная нейропатия и др.);
- хронические соматические заболевания: системные аутоиммунные заболевания соединительной ткани (системная красная волчанка, ревматоидный артрит, болезнь Шегрена и др.), хроническая почечная или печеночная недостаточность, патология щитовидной железы и др.;
- инфекционные заболевания (Лайм-боррелиоз, ВИЧ-инфекция, нейросифилис);
- онкологические заболевания с развитием паранеопластического процесса;
- наследственные нейропатии (наследственные моторно-сенсорные нейропатии, наследственная нейропатия со склонностью к параличам от сдавления, транстиретиновая семейная амилоидная полинейропатия, порфирийная полинейропатия и др.).
- электронейромиография (ЭНМГ) - основной инструментальный метод диагностики болезней периферических нервов, который не только подтверждает факт поражения нервов, но и определяет характер их повреждения (демиелинизирующий, аксональный, с блоками проведения).
- комплексное лабораторное исследование крови: минимальный объем - развернутый общий и биохимический анализ крови, RW, анти-ВИЧ, HBsAg и анти-HCV, уровень витаминов В1, В6, В9, В12, гомоцистеин (при необходимости, в каждом случае индивидуально, спектр лабораторного обследования расширяется)
- при подозрении на наследственную нейропатию - молекулярно-генетический анализ (поиск мутаций в гене PMP22, панель «нервно-мышечные заболевания» или полное геномное секвенирование) и т.д.;
- электрофорез белков сыворотки и мочи с иммунофиксацией + freelite;
- люмбальная пункция с общим анализом ликвора;
- инструментальное общесоматическое обследование, в том числе онкоскрининг (КТ легких, УЗИ молочных желез, маммография, УЗИ простаты и мошонки, ЭГДС, колоноскопия, УЗИ органов брюшной полости и малого таза, ПЭТ-КТ и т.д.).
Какие методы лечения разработаны при полинейропатии?
С позиций доказательной медицины не для всех полинейропатий разработано патогенетическое лечение.
Так, при диабетической полинейропатии, прежде всего, необходим тщательный контроль уровня глюкозы крови и соблюдение всех рекомендаций лечащего эндокринолога.
При токсической, например, алкогольной полинейропатии, лечение начинается с полного отказа от вредной привычки.
При обнаружении дефицитарной полинейропатии проводят витаминотерапию, а также устраняют причины, вызывающие развитие заболевания.
Патогенетическая терапия (т.е. терапия, направленная на коррекцию механизмов развития заболевания) является основной в лечении дизиммунных полинейропатии (синдром Гийена-Барре, хроническая воспалительная демиелинизирующая полинейропатия, парапротеинемические полинейропатии, мультифокальная моторная нейропатия и др.). В зависимости от типа дизиммунной нейропатии, в индивидуальном порядке, учитывая все нюансы заболевания, подбирается оптимальный метод лечения или их сочетание. Разработаны следующие методы патогенетической терапии дизиммунных нейропатий: гормонотерапия (применение высоких доз глюкокортикостероидных препаратов), высокообъемный плазмаферез, высокодозная внутривенная иммунотерапия, а также применение цитостатиков и препаратов моноклональных антител.
- Транстиретиновая семейная амилоидная полинейропатия (ТТР-САП) - трансплантация печени, стабилизация молекулы транстиретина;
- Болезнь Фабри - фермент-заместительная терапия;
- Порфирийная полинейропатия - аргинат гема.
- Болезнь Рефсума - диетотерапия, плазмаферез.
Восстановительно-реабилитационные методы лечения (чрескожная электронейростимуляция, акупунктура, биологическая обратная связь, интервенционные методы, массаж, физиотерапия, баланстерапия, роботизированная терапия) занимает важное место в коррекции неврологических нарушений при полинейропатии.
Если у вас есть симптомы полинейропатии или вам поставлен диагноз "Полинейропатия", вы можете пройти комплексное обследование в центре заболеваний периферической нервной системы ФГБНУ НЦН, где вам помогут уточнить диагноз, выявить причины поражения периферических нервов и назначат терапию с позиций доказательной медицины.
Для ФГБНУ НЦН данное направление издавна является одним из приоритетных. Здесь было создано первое в стране отделение нейрореанимации, которое славилось уникальной методологией ухода за пациентами с тяжелыми формами полинейропатий, нуждающимися в длительной искусственной вентиляцией легких. Несколько десятилетий назад были проведены уникальные работы по диагностике и лечению отдельных форм нейропатий: наследственных, дифтерийной, дизиммунных и др. Здесь впервые в СССР был внедрён плазмаферез как метод лечения аутоиммунных заболеваний нервной системы. Накоплен уникальный отечественный опыт лечения и реабилитации больных с синдромом Гийена-Барре, тяжелыми формами ХВДП и нейропатий другого генеза.
В состав центра заболеваний периферической нервной системы входит 13 специалистов, из них 10 неврологов и 3 эндокринолога. Все неврологи владеют методиками ЭНМГ-исследования.
Сотрудники центра заболеваний периферической нервной системы консультируют пациентов амбулаторно в рамках ОМС и на коммерческой основе.
Аксональная полинейропатия
Полинейропатия — это патология периферической нервной системы, которая развивается в результате диффузного повреждения периферических нервов и их аксонов. Отсюда и название болезни. В ее основе — генерализованное поражение осевого цилиндра периферических нервов.
Что такое аксональная полинейропатия
Полиневропатия (второе название — полиневрит) — это клинический синдром, который возникает из-за ряда факторов, влияющих на периферическую нервную систему, и отличается размытыми патогенетическими изменениями. Заболевание занимает одно из лидирующих мест в перечне недугов периферической нервной системы, уступая первенство только вертеброгенной патологии, превосходящей по сложности клинической картины и последствиям, развивающимся из-за нее.
Аскональная полинейропатия считается междисциплинарной проблемой, с ней часто сталкиваются доктора различных специализаций. В первую очередь с данным заболеванием обращаются к неврологу. Частота возникающего синдрома неизвестна, так как отсутствуют статистические данные.
На данный момент известны всего три важных патоморфологических механизма, которые лежат в истоках формирования полинейропатии:
- валлеровская дегенерация;
- первичная демиелинизация;
- первичная аксонопатия.
В соответствии с иммунологической теорией полинейропатия является результатом перекрестного образования иммунных глобулинов, уничтожающих собственные клетки, в результате чего возникает некроз тканей и мышечное воспаление.
Исследователи выдвигают ряд гипотез возникновения и проблем течения аксональной полинейропатии:
- Сосудистая. Базируется на вовлечении в процесс сосудов, по которым кислород и питательные вещества поступают в периферические нервы. Изменяются характеристики крови по качественному и количественному составу, что может привести к ишемии нервных окончаний.
- Теория оксидативного стресса. Позиционирует формирование болезни со стороны нарушения обмена оксида азота, вследствие чего изменяются калий-натриевые механизмы, лежащие в основе формирования нервного возбуждения и проведения импульсов по нервам.
- Теория деактивации факторов роста нерва. Говорит о том, что болезнь возникает из-за недостатка аксонального транспорта с последующим развитием аксонопатии.
- Иммунологическая. Объясняет развитие заболевания в результате перекрестного образования антител к структурам периферической нервной системы, которое сопровождается аутоиммунным воспалением, а затем и некрозом нервов.
Даже при использовании ультрасовременных методов диагностики сложно найти достоверную причину патологии, выяснить ее получается только у 50-70% пострадавших.
Факторов возникновения полинейропатии нижних конечностей по аксональному типу очень много. Однако даже инновационные способы исследования не позволяют установить истинную этиологию заболевания.
Мнение эксперта
- Сахарный диабет нарушает структуру крови, питающей нервы, в свою очередь происходит сбой в обменных процессах.
- Длительный дефицит витаминов В. Именно они максимально важны для правильной работы нервной системы, поэтому долгая нехватка способна привести к аксональной полинейропатии.
- Воздействие токсинов на организм. К ним относят разнообразные отравляющие вещества, например, алкоголь, а также ВИЧ. При отравлении опасными веществами заболевание может развиться уже через несколько дней.
- Наследственный фактор.
- Синдром Гийена-Барре.
- Различные травмы, к которым также относится длительное сдавливание нервов, которое характерно при грыже или остеохондрозе.
Лечение аксональной полинейропатии обязательно должно быть комплексным, иначе нужного эффекта достичь не удастся. Категорически запрещается заниматься самолечением и при возникновении первых же симптомов нужно срочно обратиться к доктору. Врачи Юсуповской больницы подбирают лечение индивидуально для каждого пациента. В зависимости от тяжести патологии и симптоматики назначается комплексное лечение под наблюдением опытных специалистов.
Причины
Самые распространенные причины возникновения аксональной полинейропатии нижних конечностей:
- истощение организма;
- длительный недостаток витаминов группы В;
- недуги, ведущие к дистрофии;
- острые инфекции;
- токсическое поражение ртутью, свинцом, кадмием, угарным газом, спиртными напитками, метиловым спиртом, фосфорорганическими соединениями, медицинскими препаратами, принимаемыми без согласования с врачом;
- болезни сердечно-сосудистой, кроветворной, кровеносной и лимфатической систем;
- эндокринологические патологии, в том числе инсулинозависимость.
Главными факторами, которые провоцируют развитие моторной или сенсомоторной аксональной полинейропатии, являются:
- эндогенная интоксикация при почечной недостаточности;
- аутоиммунные процессы, протекающие в организме;
- амилоидоз;
- вдыхание токсических веществ или паров.
Также болезнь может быть обусловлена наследственностью.
Нехватка в организме витаминов группы В, а в особенности пиридоксина и цианокобаламина, крайне негативно воздействует на проводимость нервных и моторных волокон и может вызывать сенсорную аксональную полинейропатию нижних конечностей. Это же происходит при хронической алкогольной интоксикации, глистной инвазии, заболеваниях желудочно-кишечного тракта, которые ухудшают скорость всасывания.
Токсическое отравление лекарственными препаратами, аминогликозидами, золотыми солями и висмутом занимают большой процент в структуре факторов аксональной невропатии.
У пациентов с сахарным диабетом нарушена функция периферических нервов из-за нейротоксичности кетоновых тел, то есть метаболитов жирных кислот. Происходит это из-за невозможности организма использовать глюкозу как главный источник энергии. Поэтому вместо нее окисляются жиры.
При аутоиммунных заболеваниях, протекающих в организме, иммунная система человека атакует собственные нервные волокна, воспринимая их как источник опасности. Это происходит из-за провокации иммунитета, возникающей при неосторожном приеме иммуностимулирующих медикаментов и нетрадиционных методик лечения. Поэтому у людей, которые склонны к возникновению аутоиммунных заболеваний, пусковыми факторами аксональной полинейропатии являются:
- иммуностимуляторы;
- вакцины;
- аутогемотерапия.
При амилоидозе в организме накапливается такой белок, как амилоид. Именно он нарушает основные функции нервных волокон.
Первые признаки
Заболевание обычно начинает развиваться с поражения толстых или тонких нервных волокон. Зачастую аксональная полинейропатия имеет дистальное симметричное распределение на кисти или стопы. Нейропатия чаще всего сначала поражает нижние конечности, а затем симметрично распространяется вверх по телу. К самым частым первичным симптомам поражения относят:
- мышечную слабость;
- болевой синдром в конечностях;
- жжение;
- ощущение ползания мурашек;
- онемение кожных покровов.
Симптоматика ярче всего проявляется в вечернее и ночное время суток.
Симптомы
Врачи подразделяют хроническое, острое и подострое течение аксональной полинейропатии. Заболевание подразделяется на два вида: первично-аксональный и демиелинизирующий. В ходе течения болезни к ней присовокупляется демиелинизация, а затем и вторично аксональный компонент.
К основным проявлениям недуга относятся:
- вялость в мышцах ног или рук;
- спастический паралич конечностей;
- чувство подергивания в мышечных волокнах;
- головокружение при резкой перемене положения тела;
- отек конечностей;
- жжение;
- покалывание;
- ощущение ползания мурашек;
- снижение чувствительности кожных покровов к высокой или низкой температуре, боли и касаниям;
- нарушение ясности речи;
- проблемы с координацией.
Вегетативными признаками сенсомоторной полинейропатии асконального типа считаются следующие симптомы:
- учащенный или, напротив, замедленный сердечный ритм;
- неумеренное потоотделение;
- чрезмерная сухость кожи;
- изменение цвета кожных покровов;
- нарушение эякуляции;
- эректильная дисфункция;
- проблемы с мочеиспусканием;
- сбой двигательных функций желудочно-кишечного тракта;
- повышенное слюнотечение или, наоборот, сухость во рту;
- расстройство аккомодации глаза.
Заболевание проявляется в нарушениях функций поврежденных нервов. Именно периферические нервные волокна отвечают за двигательные функции мышечной ткани, чувствительность, а также оказывают вегетативное воздействие, то есть регулируют сосудистый тонус.
Для нарушения функции проводимости нервов характерны расстройства чувствительности, например:
- чувство ползания мурашек;
- гиперестезия, то есть увеличение чувствительности кожи к внешним раздражителям;
- гипестезия, то есть уменьшение чувствительности;
- отсутствие ощущения собственных конечностей.
Когда поражены вегетативные волокна, то из-под контроля выходит регуляция сосудистого тонуса. При аксонально-демиелинизирующей полинейропатии наступает сдавление капилляров, из-за чего ткани отекают. Нижние, а затем и верхние конечности из-за скапливания в них жидкости существенно увеличиваются в размерах. Так как при полинейропатии нижних конечностей основное количество крови накапливается именно в пораженных областях тела, то у пациента возникает стойкое головокружение при принятии вертикального положения. Из-за того, что пропадает трофическая функция, могут возникнуть эрозивно-язвенные поражения нижних конечностей.
Аксональная моторная полинейропатия проявляется в двигательных нарушениях верхних и нижних конечностей. Когда моторные волокна, отвечающие за движения рук и ног, повреждены, то наступает полный или частичный паралич мышц. Обездвиживание может проявляться совершенно нетипично — может ощущаться как скованность мышечных волокон, так и чрезмерная их расслабленность. При средней степени поражения ослаблен мышечный тонус.
В ходе течения заболевания могут быть усилены или ослаблены сухожильные и надкостничные рефлексы. В редких случаях доктор-невролог их не наблюдает. При болезни часто могут быть поражены черепные нервы, которые проявляются следующими нарушениями:
- глухотой;
- онемением подъязычных мышц и мускулатуры языка;
- невозможностью проглотить еду или жидкость из-за проблем с глотательным рефлексом.
Когда поражен тройничный, лицевой или глазодвигательный нерв, изменяется чувствительность кожных покровов, развиваются параличи, возникает асимметрия лица и подергивание мышц. Иногда при диагностированной аксонально-демиелинизирующей полинейропатии поражения верхних или нижних конечностей могут быть асимметричными. Такое случается при множественной мононейропатии, когда коленные, ахилловы и карпорадиальные рефлексы несимметричны.
Главной методикой исследования, которая позволяет обнаружить локализацию патологического процесса и степень пораженности нервов, является электронейромиография.
Чтобы определить причину заболевания, врачи назначают следующие анализы:
- определение уровня сахара в плазме крови;
- токсикологические тесты;
- полный анализ мочи и крови;
- выявление уровня холестерина в организме.
Нарушение нервных функций устанавливается при помощи определения температурной, вибрационной и тактильной чувствительности.
При первичном осмотре применяется зрительная методика исследования. То есть врач, к которому обратился с жалобами пострадавший, осматривает и анализирует такие внешние симптомы, как:
- уровень давления крови в верхних и нижних конечностях;
- чувствительность кожных покровов к прикосновениям и температуре;
- наличие всех необходимых рефлексов;
- диагностика отечности;
- изучение внешнего состояния кожи.
Выявить аксональную полинейропатию можно при помощи следующих инструментальных исследований:
- магнитная резонансная томография;
- биопсия нервных волокон;
- электронейромиография.
Лечение аксональной полинейропатии
Лечение аксональной полинейропатии должно быть комплексным и направленным на причину развития заболевания, его механизмы и симптоматику. Гарантией эффективной терапии является своевременное выявление болезни и лечение, которое сопровождается абсолютным отказом от сигарет, алкоголя и наркотических веществ, ведением здорового образа жизни и соблюдением всех рекомендаций врача. В первую очередь проводятся следующие терапевтические мероприятия:
- избавление от токсического воздействия на организм, если оно присутствует;
- антиоксидантная терапия;
- прием препаратов, которые воздействуют на тонус кровеносных сосудов;
- восполнение дефицита витаминов;
- регулярный контроль концентрации глюкозы в плазме крови.
Отдельное внимание уделяется лечению, направленному на купирование острого болевого синдрома.
Если присутствуют периферические парезы, то есть существенное снижение мышечной силы с многократным уменьшением амплитуды движений, то в обязательном порядке показана лечебная физкультура и специальные физические упражнения, направленные на возвращение тонуса мышечным тканям и предотвращение образования различных контрактур. Особенно важна регулярная психологическая поддержка, которая не дает пациенту впасть в депрессию, сопровождающуюся расстройством сна и чрезмерной нервной возбудимостью.
Лечение аксональной полинейропатии — это продолжительный процесс, так как нервные волокна восстанавливаются долго. Поэтому не стоит ожидать моментального выздоровления и возвращения к привычному образу жизни. Медикаментозная терапия включает такие препараты, как:
- обезболивающее;
- глюкокортикоиды;
- витамины группы В;
- антиоксиданты;
- сосудорасширяющие;
- средства, ускоряющие метаболизм и улучшающие микроциркуляцию крови.
Терапия лекарственными препаратами направлена на восстановление функций нервов, улучшение проводимости нервных волокон и скорости передачи сигналов центральной нервной системе.
Лечение следует проводить длительными курсами, которые не стоит прерывать, хоть и эффект от них проявляется не сразу. Чтобы устранить болевые ощущения и расстройство сна, назначают следующие медикаменты:
- антидепрессанты;
- противосудорожные;
- препараты, купирующие аритмию;
- обезболивающие.
Для избавления от боли используют нестероидные противовоспалительные препараты. Но стоит помнить, что применять их можно только короткий промежуток времени, так как длительное употребление может привести к повреждению слизистой оболочки желудочно-кишечного тракта.
К физиотерапевтическим методам лечения аксональной полинейропатии относятся:
- терапия магнитными волнами;
- грязелечение;
- электростимуляция;
- иглоукалывание;
- лечебный массаж;
- физкультура;
- ультрафонофорез;
- гальванотерапия.
Именно лечебная физкультура позволяет сохранить работоспособность мышечных тканей и поддерживать конечности в нужном положении. Регулярные занятия спортом вернут мышцам тонус, гибкость и увеличат амплитуду движений до нормальной.
Прогноз
Если заболевание обнаружено на ранней стадии и комплексно лечится квалифицированными специалистами, то прогноз для жизни и здоровья пациента более чем благоприятный. Стоит вести правильный образ жизни, рацион должен быть богат витаминами и минералами, необходимыми для правильного функционирования организма.
Если долгое время игнорировать болезнь и не предпринимать никаких действий, результат будет плачевным вплоть до полного паралича.
Профилактика
Пациент в обязательном порядке должен совершать профилактические мероприятия, которые помогут избежать рецидива или возникновения опасного заболевания. Они включают в себя обогащение рациона витаминами, регулярный контроль уровня сахара в крови, полный отказ от табакокурения, наркотических веществ и алкогольных напитков.
В целях профилактики болезни рекомендуется:
- носить удобную обувь, которая не пережимает стопу, ухудшая кровоток;
- регулярно осматривать обувь, чтобы избежать образования грибка;
- исключить пешие прогулки на длительные расстояния;
- не стоять долгое время на одном месте;
- мыть ноги прохладной водой или делать контрастные ванночки, что помогает улучшить циркуляцию крови в организме.
Пострадавшим в стадии ремиссии категорически запрещается принимать лекарственные препараты без согласования с лечащим врачом. Важно своевременно лечить воспалительные заболевания, соблюдать меры предосторожности при работе с токсическими веществами, которые оказывают пагубное воздействие на организм, регулярно выполнять лечебные физические упражнения.
Читайте также:
- Виды диссимулятивных реакций. Диссимуляция при галлюцинаторно-параноидном синдроме
- Гуморальные ( гормональные ) влияния на сердце. Гормональная функция сердца.
- Значение дисфункции эндотелия. Нарушение упруго-эластических свойств артерий
- Невус с плоской периферией и возвышающимся центром коричневый
- Рекомендации по анализу рентгенограммы желудка и двенадцатиперстной кишки в боковой проекции
