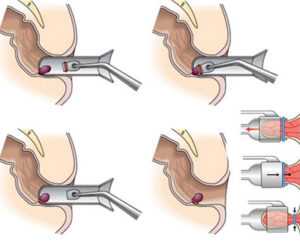
Операции при геморрое. Перевязка геморроидальных узлов. Операции при трещине заднего прохода.
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Лигирование внутренних геморроидальных узлов
Лигирование геморроидальных узлов латексными кольцами - малоинвазивный нехирургический метод, механизм действия которого заключается в механическом пережатии ножки узла с целью прекращения питания патологического элемента кровью.
Методика используется для бескровного удаления внутреннего геморроя и характеризуется коротким перечнем противопоказаний, минимальным риском развития осложнений и непродолжительным восстановительным периодом.
Перед проведением операции следует очистить кишечник, а во время короткого реабилитационного периода придерживаться диеты, соблюдать охранительный режим и принимать назначенные врачом препараты.
Единственный недостаток малотравматичной методики - ограниченность использования. Лигирование не рекомендуют при невправимом геморрое, при крупных и множественных элементах, а также при осложненной патологии. Поэтому следует обращаться к проктологу как можно раньше!
Сущность методики
Лигирование латексными кольцами используется для радикального лечения внутреннего неосложненного геморроя I-II, в некоторых случаях - III стадии развития.
Сущность метода - механическое отключение узла от питания кровью посредством лигирования его ножки. Прекращение снабжения кровью приводит к отмиранию узла.
Отхождение узлов происходит вместе с наложенной лигатурой. Это незаметный для больного, абсолютно безболезненный процесс.
Лигирование геморроя латексными кольцами - достаточно эффективный метод. Чтобы заболевание не вернулось, необходимо придерживаться правил профилактики.
Показания
Самое распространенное показание к лигированию латексными кольцами - это хронический внутренний геморрой I-III стадии. В запущенных случаях врачи вынуждены будут обращаться к полноценной хирургической операции по иссечению узлов.
Чтобы правильно подобрать методику вмешательства, назначают минимальный объем диагностических процедур.
Диагностика
Основная диагностическая процедура - эндоскопическое исследование прямой кишки (аноскопия). Этот абсолютно безвредный для организма метод предоставит полный объем информации:
___ • количество внутренних геморроидальных узлов, их размеры и локализация,
___ • состояние слизистой кишечника,
___ • наличие осложнений и сопутствующих патологий прямой кишки
В тех случаях, когда есть основания подозревать патологический процесс в вышележащих отделах толстого кишечника, назначается колоноскопия.
Если решение принимается в пользу лигирования, назначаются стандартные предоперационные диагностические обследования (лабораторные анализы).
Противопоказания
Процедуру лигирования придется отложить при остром воспалительном процессе, а также при обострениях хронических заболеваний. Лечение не проводят в восстановительный период после тяжелых болезней, сосудистых катастроф, травм, операций.
Лигирование внутреннего узла не показано при комбинированном (внутреннем и наружном) геморрое, а также в тех случаях, когда основному заболеванию сопутствуют другие патологии прямой кишки:
___ • проктит,
___ • анальная трещина,
___ • полипы,
___ • злокачественные опухоли кишечника.
Кроме того, малоинвазивные вмешательства не назначают при осложненных формах патологии (тромбоз, прямокишечные свищи, кровотечения).
С осторожностью проводят вмешательства при нарушении свертываемости крови, патологии печени, сахарном диабете, тяжелых патологиях сердечно-сосудистой системы.
Подготовка
Подготовка к процедуре начинается за 2-3 дня. Необходимо отказаться от приема медикаментов, которые влияют на свертываемость крови (аспирин, ибупрофен), и перейти на щадящую кишечник диету.
Список ограничений включает:
___ • грубую растительную клетчатку (капуста, свежие овощи и фрукты),
___ • бобовые,
___ • цельное молоко,
___ • жирные блюда,
___ • сладости,
___ • соления, маринады, пряности,
___ • газированные напитки,
___ • алкоголь.
Накануне визита к врачу рекомендуется ранний легкий ужин, утром - легкий завтрак. Очищение кишечника проводят двукратно: вечером и утром при помощи микроклизмы «Микролакс».
Техника проведения
Процедура проводится в положении пациента лежа на боку с согнутыми ногами. Врач-проктолог вводит в задний проход аноскоп, чтобы под контролем зрения наложить на основание узла эластичную гипоаллергенную петлю - лигатуру.
Для проведения операции используют специальное приспособление - вакуумный лигатор, с помощью которого захватывается патологический элемент, и на него надевается латексное кольцо.
Манипуляция абсолютно безболезненна для пациента и поэтому может выполняться без анестезиологического пособия. Время проведения - менее часа. По окончании процедуры пациент может отправляться домой.
За один сеанс врач накладывает только одну лигатуру. Если узлов несколько, процедуру придется повторить. Промежуток между операциям должен составлять минимум 1 неделю. Крупные образования удаляют поэтапно. Дату повторного визита вам назначит врач.
Неприятные последствия и методы борьбы с ними
Неприятные ощущения
Наиболее распространённый побочный эффект после наложения латексного кольца на внутренний геморроидальный узел - ощущение инородного тела в прямой кишке. Медицинские мероприятия в таких случаях не показаны, со временем интенсивность ощущений снижается и не доставляет пациенту беспокойства.
В отдельных случаях возможно появление болевого синдрома, выраженность которого зависит от ряда факторов (величины узла, его расположения, особенностей индивидуальной чувствительности пациента).
Боль следует снимать при помощи рекомендованных лечащим врачом медицинских препаратов. При резистентном (постоянном) болевом синдроме следует обратиться к специалисту, поскольку боль может быть симптомом развития осложнений.
Образование тромба, кровотечение, воспалительный процесс
___ 1. Образование тромба - очень редкое осложнение. Действия врачей будут зависеть от ситуации: может быть назначено как консервативное, так и хирургическое лечение.
___ 2. Иногда встречается такой неприятный побочный эффект как окрашивание кала кровью. Чаще всего, кровь в кале появляется во время естественного отхождения патологического элемента. Реже симптом свидетельствует о травмировании узла каловыми массами и/или развитии осложнений. При появлении выраженного кровотечения необходимо срочно обратиться к врачу.
___ 3. Воспалительные процессы при малоинвазивных вмешательствах встречаются крайне редко. Как правило, инфекционно-воспалительный процесс возникает в результате травмировния узелка твердыми каловыми массами, поэтому для предотвращения осложнения необходимо придерживаться диеты.
Соскальзывание латексного кольца
Преждевременное соскальзывание латексной лигатуры - достаточно редкое осложнение, которое аннулирует результат операции. Как правило, причиной соскальзывания становится чрезмерное физическое усилие (поднятие тяжестей, спорт, натуживание при запоре). Если это произошло, обратитесь к вашему лечащему врачу для повторного проведения процедуры.
Восстановительный период
Охранительный режим и гигиенические процедуры
Все проводимые реабилитационные мероприятия направлены на скорейшее заживление ранки и предупреждение осложнений:
___ • В первые дни необходимо ограничение физических нагрузок. Нельзя поднимать тяжести более 5 кг и посещать баню.
___ • Через неделю после операции позволены умеренные физические нагрузки: плавание и спортивная ходьба.
___ • Запрет на силовые виды спорта и тяжелый физический труд сохраняется в течение месяца.
___ • Туалет промежности проводят в обычном режиме (два раза в день, утром и вечером).
Диетическое питание
Преимущественное большинство осложнений после операции лигирования возникают в результате травмирования твердыми каловыми массами. Поэтому необходимо исключить из меню продукты, которые оказывают раздражающее и крепящее действие:
___ • манная каша, рис,
___ • картофель,
___ • бобовые,
___ • острые и копченые блюда,
___ • хлебобулочные изделия из пшеницы,
___ • газированные напитки,
___ • алкоголь.
Необходимо соблюдать температурный режим: нельзя употреблять слишком горячие, а также слишком холодные блюда. Оптимальное решение - теплая, мягкой консистенции пища: тушеное, вареное, протертое (жареное и копчености строго запрещены).
Чтобы реабилитационный процесс проходил в нормальном темпе, необходимо полноценное питание: диетическое мясо, птица, рыба, вареные или тушеные овощи, кисломолочные продукты.
Медикаментозная поддержка
Для предотвращения осложнений лигирования геморроя проктологи назначают препараты нескольких групп.
Обезболивающие из группы нестероидных противовоспалительных средств снижают выраженность болевого синдрома и угнетают реакцию воспаления. Такие препараты назначаются внутрь («Нурофен», «Кетанов»).
Чтобы избежать травмирования твердыми каловыми массами, принимают размягчающие кал слабительные (например «Форлакс»).
Как уберечься от рецидива
Лигирование геморроя - надежный метод лечения. Тем не менее, если у пациента есть предрасположенность к развитию данного заболевания, геморроидальные узлы могут возникать повторно.
Чтобы предупредить рецидив, следует свести к минимуму количество факторов, способствующих развитию патологии:
___ • нормализовать стул,
___ • избавиться от избыточного веса,
___ • отказаться от острой пищи и алкоголя,
___ • избегать длительного пребывания в положении сидя,
___ • ограничить тяжёлые физические нагрузки, посещение бани, сауны,
___ • рекомендуется заниматься лечебной физкультурой,
___ • своевременно лечить заболевания желудочно-кишечного тракта и мочеполовой системы.
Статистические данные свидетельствуют, что при соблюдении всех рекомендаций безрецидивный период после лигирования узлов может продолжаться неограниченно долго (10-15 лет и более).
Можно ли отложить операцию?
Лигирование геморроя - плановая процедура, которую всегда можно отложить. Даже щадящее вмешательство нужно проводить на фоне физического и психологического благополучия.
Однако следует учитывать, что хронический геморрой склонен к развитию таких осложнений, как:
___ • тромбоз и кровотечение узла,
___ • инфекционно-воспалительные осложнения (проктит, парапроктит),
___ • анальная трещина.
На стадии невправимых геморроидальных узлов, при крупных и/или множественных узлах, а также в случае развития осложнений врачи вынуждены будут отказаться от малотравматичных методов лечения в пользу традиционной операции (геморроидэктомии).
Длительное течение хронического геморроя, сопровождающегося кровотечениями, приводит к малокровию, физическому и нервному истощению.
Заключение
Лигирование узлов - оптимальное решение для неосложненного геморроя I-III стадии с небольшим количеством некрупных элементов.
Наш клинический опыт доказывает, что данная процедура характеризуется высокой эффективностью и хорошо переносится пациентами. Неприятные побочные эффекты встречаются крайне редко и успешно купируются консервативными мероприятиями. Соблюдение элементарных правил профилактики рецидивов гарантирует длительный эффект операции.
Проктологи клиники ГКБ № 31 используют весь спектр методов лечения геморроя: консервативную терапию, традиционные хирургические операции, а также малоинвазивные методики:
___ • Склеротерапию,
___ • лигирование геморроидальных узлов,
___ • радиоволновую хирургию.
Приходите, мы ждем вас!
Будьте здоровы!
Условия оказания платных услуг можно узнать здесь
Операция по удалению геморроя

Операция по удалению геморроя относится к радикальным методикам лечениям неприятной и непростой патологии.
Оперативное вмешательство предназначено для пациентов с хроническими формами расширения вен прямой кишки, а также в период их острого течения.
Современные специалисты всегда рекомендуют пациентам консервативные методы лечения, но если после этого у пациента не наблюдается улучшений, то в срочном порядке назначается оперативное удаление узлов. При развитии острого геморроя пациентам всегда назначают операцию.
Операция назначается в крайнем случае. Вначале врачи проводят все возможные терапевтические мероприятия - устраняют воспалительные процессы и стабилизируют состояние пациента. Только после этого можно принимать решение о проведении операции.
В каких случаях назначают операцию по удалению геморроя
Если у пациента поставили диагноз геморрой средней тяжести, то операция не нужна. Можно обойтись консервативными методиками лечения.
Хирургическое вмешательство может потребоваться в тех случаях, когда у пациента выпадают геморройные узлы, происходит тромбообразование геморроидальных узлов, часто выступают кровяные выделения из воспаленных вен, происходит редкое, но при этом обильное кровотечение.
Если у пациента постоянно выделяется кровь, то может развиваться анемия. В том случае, когда узлы начинают выходить наружу, это может поспособствовать развитию кожных воспалительных процессов и воспалению перианальной области. Дело в том, что геморройные узлы выделяют специфическую слизь, которая способна раздражать и снижать защитные особенности кожных покровов. В таких случаях кожа становится уязвимой к микробному инфицированию. Это в свою очередь может вызвать ряд серьезных неблагоприятных последствий.
Также геморройные узлы могут вызывать сильные болевые ощущения и зуд. В таких случаях боль достаточно сильная, и пациент сам просит прооперировать его, чтобы хоть как-то почувствовать облегчение.
Виды хирургического вмешательства по удалению геморроя

В последнее время в медицинской практике большое внимание уделяют малоинвазивными техникам удаления геморройных узлов. В народе такую технику называют щадящей. Итак, к малоинвазивным методикам удаления геморроя врачи относят:
- склеротерапию геморроидального узла (врачи вводят в полость узлов склеивающее вещество, которое соединяет венозные стенки);
- криодеструкцию (удаление осуществляется жидким азотом сверхнизких температур);
- лазер и радиоволны;
- инфракрасные лучи;
- перевязывание латексным кольцом (узел перестает получать кровь и со временем отпадает).
Все вышеперечисленные методики оперативного лечения проводятся в условиях амбулатории. Во время процедур пациентам не вводят анестезию, и уже после операции отправляют домой. Стоит отметить, что физическое удаление геморройных узлов не избавляет пациента от самого патологического процесса. Нельзя малоинвазивной техникой укрепить сосудистые стенки и избавить от внутреннего варикоза. Все методы, описанные выше, подходят только для пациентов, у которых наблюдается начальная стадия развития патологического процесса.
Традиционные операции подразумевают иссечение пораженных тканей с помощью лазерных лучей. Это очень тяжелое хирургическое мероприятие, которое может привести к серьезным осложнениями. Также после лазерного удаления необходимо пройти долгий реабилитационный период.
Подготовительный и операционный период
Перед операцией пациент должен обязательно выполнить некоторые условия, а именно: сдать все необходимые анализы, пройти диагностику сопутствующих патологий, пройти консультацию у терапевта, чтобы тот определил возможные противопоказания.
Подготовительный этап заключается в полном опорожнении кишечника. Очищение проводится накануне операции и непосредственно перед самим проведением.
Подобная процедура проводится с помощью клизмы и лекарственных препаратов слабительного действия. Также стоит уделить особое внимание питанию, чтобы нормализовать все функции кишечника и его стенок. Необходимо восстановить нормальный стул. Это обязательное условие, так как запор во время удаления геморройных узлов может вызвать серьезные осложнения. Напомним, что постоянные запоры - это первый шаг к развитию геморроя.
Перед операцией очень важно снять воспалительный процесс в заднем проходе, если он, конечно, присутствует. Также стоит снять раздражение и отечность. Это можно сделать с помощью лекарственных препаратов и народной медицины.
Послеоперационный период
Сложность реабилитационного периода зависит от методики, которая была выбрана для удаления геморроя, ну и, конечно же, от общего самочувствия пациента. Практически всем пациентам необходимо соблюдать специальную диету. Категорически запрещено употреблять продукты, которые могут нагружать кишечник. Первые 24 часа нужно воздержаться от дефекации.
Стоит соблюдать все рекомендации проктолога. Как правило, после операции он назначает тщательную обработку раны специальными препаратами. Чтобы снизить болевые ощущения, врачи назначают нитроглицериновую мазь и анальгетики в виде мази, которые прикладываются к пораженным участкам.
К сожалению, у пациентов после оперативного вмешательства могут начаться серьезные осложнения, поэтому стоит придерживаться абсолютно всех рекомендаций.
Осложнения после удаления геморроя
Практически в 50% операций у пациентов начинаются осложнения. Врачи объясняют это тем, что сама операция достаточно травматична. Если операцию проводил опытный специалист и соблюдал при этом все технические правила проведения, а пациент после операции придерживался всех рекомендаций, то осложнений можно избежать. Зачастую у пациентов на вторые сутки начинается нагноение. Это происходит в результате того, что в рану попадают патогенные микробы. В таком случае нужно провести антибактериальную терапию в дополнение к противовоспалительным препаратам.
Нередки случаи, когда спустя два-три месяца после операции у пациента образуется свищ. В таком случае необходимо повторное хирургическое вмешательство.
Также бывают случаи, когда у пациента сужается анальный канал. Это происходит в результате неправильной техники оперативного вмешательства и неверно сделанного шва.
Все осложнения легко исправляются. Помните, что после операции очень важно соблюдать все рекомендации, которые вам дает хирург. Таким образом вы сможете избавить себя от ряда серьезных последствий.
Как проходит операция по удалению геморроя и какие могут быть последствия
Пациента тщательного готовят к предстоящему оперативному вмешательству.
Какие подготовительные мероприятия проводятся в клинике
- Подбор подходящего метода лечения. Врач определяется с методом хирургического вмешательства в зависимости от степени тяжести заболевания, локализации геморроидальных узлов, наличия осложнений. Для этого пациента осматривают, знакомятся с анамнезом, обговаривают жалобы.
- Проведение медицинского обследования. С целью выявления возможных противопоказаний и рисков проводятся лабораторные исследования (анализы крови и мочи), электрокардиография, флюорография, пальцевое обследование прямой кишки, аноскопия, колоноскопия, УЗИ органов брюшной полости.
- Подготовка к анестезии. Врач анестезиолог фиксирует информацию о постоянном приёме лекарств пациентом, наличии аллергических реакции на медицинские препараты, делает необходимые пробы. Принимает решение - под каким наркозом будет проходить операция. Информирует больного о подготовке за день до операции - питание и питьевой режим, клизма. Следует убрать из ротовой полости съёмные протезы, снять украшения.

Как готовится к операции пациент
Подготовку к операции больной начинает за пару недель до операции.
- Соблюдается диета. Чтобы не допустить осложнений после операции, больной нормализует работу кишечника и предотвращает образование запоров. Из рациона исключаются продукты, вызывающие вздутие кишечника, диарею, запор, раздражающие желудок и кишечник продукты.
- Заранее перед операцией проводятся мероприятия по устранению воспалений в области ануса. Отёки, воспаления или язвы минимизируются лекарственными средствами.
- Перед операцией посетите стоматолога. Вылечите больные и шатающиеся зубы, так как при общем наркозе они создадут проблемы.
- Вечером перед операцией обязательны гигиенические процедуры. Вечером примите душ и сделайте очистительную клизму - кишечник в день операции содержится в пустоте.
- Питание и питьевой режим. Последний приём пищи перед операцией проводится не менее, чем за 12 часов. Утром в день операции, в случае общего наркоза нельзя пить и воду.
При наличии показаний и в случае подходящего состояния больного, врач назначает проведение хирургической операции. Перед оперированием обязательно проводится аноскопия и, для некоторых пациентов ректороманоскопия. Если запланирован радикальный метод иссечения геморроидальных узлов, больного направляют на сдачу следующих анализов:
- общий крови, мочи;
- ВИЧ, РВ;
- коагулограмму;
- определение группы крови, резуса;
- маркеры гепатита;
- свертываемость крови.
Если операция на геморрой назначена на утро, вечером накануне мужчина или женщина должны сделать очистительную клизму либо принять специальный препарат для очищения кишечника (Фортранс). Перед процедурой запрещено принимать антикоагулянты и другие препараты, разжижающие кровь, поскольку они способны спровоцировать кровотечение во время удаления геморроя. Если пациенту назначена геморроидэктомия методом доктора Миллигана Моргана, больного кладут в стационар, поскольку операция предполагает использование общего наркоза.
Виды операции
Вариант удаления внутреннего и наружного геморроя связан с выраженной симптоматикой, местом локализации и объемом воспаленных шишек, характером протекания патологии. Операцию делают для иссечения пораженных узлов.
Существуют традиционные и радикальные методы удаления геморроя хирургическим путем:
- традиционные: склеротерапия, криодеструкция, использование лазера, радиоволнового излучения, инфракрасная коагуляция, лигирование, дезартеризация;
- радикальные: операция геморроидэктомия, геморроидопексия.
Традиционные способы
Особенности традиционного метода удаления геморроя - влияние на воспаленные узелки без помощи хирургического скальпеля. Способ лечения результативен на первых этапах развития патологии, когда не наблюдается внутренний варикоз, слабость сосудов прямой кишки.
Малоинвазивные техники проводятся без использования анестезии, что способствует быстрому восстановлению организма после процедуры.
Традиционный способ удаления геморроидальных узелков подразумевает иссечение пораженных шишек с минимальным повреждением внутренней оболочки прямой кишки. Малоинвазивные техники назначаются пожилым людям, маленьким детям, беременным женщинам, у которых имеются ограничения к введению анестезии. Время операции составляет не более получаса.
Склеротерапия
Склерозивание - способ операции по удалению пораженных геморроидальных узлов, подразумевающий ввод лекарства через воспаленную вену. Инъекция способствует спаиванию сосудов, вследствие этого не происходит новый приток крови, следовательно, шишки уменьшаются в размере.
Данный метод малоинвазивного лечения не результативен при удалении наружного геморроидального узла.
Криодеструкция
Удалить геморрой можно воздействием на воспаленные участки жидким азотом, температура которого достигает -200°C. Замораживание шишки способствует самостоятельному отпадению через неделю.
Эффективность процедуры заключается в воздействии холодного жидкого азота на эпителий, благодаря чему наблюдается улучшение микроциркуляции крови, восстановление иммунной системы, процессов метаболизма.
Лазерная коагуляция
Лазерная терапия назначается для удаления внутреннего и наружного геморроя. Метод способствует свертываемости белка в венозных сосудах благодаря тепловому действию на проблемное место.
Традиционный способ лечения позволяет артериям склеиваться, что препятствует притоку крови к геморроидальным шишкам. Выпадение узелков вместе с калом наблюдается через 14 дней после процедуры, продолжительность которой составляет около четверти часа.
Инфракрасная коагуляция
Удаление внешнего и внутреннего геморроидального узла возможно с применением инфракрасных лучей для свертываемости белкового вещества в венозных сосудах. Количество процедур назначается в соответствии с тяжестью патологии, размерами шишек заднего прохода.
Эффективность коагуляции определяется выпадением узлов, остановкой анального кровотечения во время дефекации.
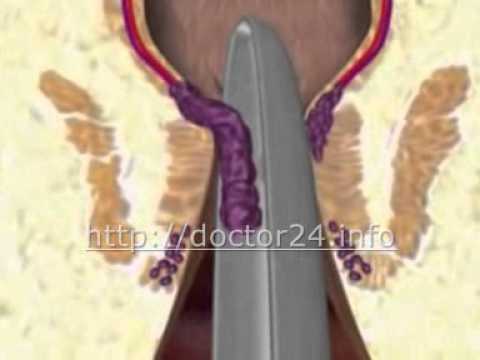
Лигирование
Для удаления внутренней формы геморроидальных узлов используется метод лигирования с вставлением круглых приспособлений из латекса. Особенность способа - перегибание основания шишек для прерывания циркуляции крови в венах. Отпавший внутренний узел выходит из организма вместе со стулом через 14 дней после осуществления процедуры.
Недостаток лигирования - временное ощущение постороннего предмета в анальном отверстии.
Дезартеризация
Для отмирания геморроидальных шишек необходимо перекрыть доступ подачи крови к венозным сосудам прямой кишки. Метод дезартеризации предполагает вставление в анальное отверстие аноскопа для определения точного места локализации артерии, являющейся источником притока жидкости к узелку. Через отверстие оборудования медицинскими нитками отрезаются кровеносные сосуды. Дезартеризация эффективна на второй-третьей стадии недуга прямой кишки.
Малоинвазивные методы удаления по иссечению геморроидального узла имеют отрицательные последствия:
- болевые ощущения;
- выделение крови из ануса;
- образование тромбов при удалении внешнего геморроя.
Болевые ощущения - постоянно встречающиеся последствия применения традиционных вариантов лечения геморроя малоинвазивным хирургическим путем. Чувствительный кожный покров эпителия анального отверстия под влиянием латексных колец или инфракрасного излучения воспаляется, вызывая спазмы. Несильное анальное кровотечение наблюдается при каждой процедуре удаления, кроме лазерной коагуляции и криодеструкции.
Негативное последствие вызвано прохождением отмирающего геморроидального узелка через поврежденный участок ануса. Тромбофлебит сгустков наблюдается при неполном удалении шишек, когда происходит скопление крови.
К недостаткам использования традиционных методов относят:
- рецидив заболевания;
- стоимость удаления;
- отсутствие квалифицированных специалистов.
При ограничениях к осуществлению малоинвазивной терапии, отсутствии положительного эффекта, обнаружении осложнений патологии назначается удаление геморроидальных узлов хирургическим методом.
Радикальные методы
Воспаленные шишки надо удалять на последних этапах развития патологии, когда симптомы представляют угрозу для здоровья.
Геморроидэктомия
Хирургическое вмешательство - иссечение внутреннего и наружного геморроидального узла открытого или закрытого типа, имеющего явные преимущества:
- накладывание швов на послеоперационную рану кожного покрова после удаления геморроя;
- использование местного наркоза;
- быстрое восстановление больного.
Открытый тип данного хирургического вмешательства предполагает проведение операции в стационарной палате без дополнительного зашивания раны, когда применяют катетер при опорожнении. Период восстановления занимает более месяца для самостоятельного заживания вырезанных воспаленных геморроидальных шишек, поврежденной слизистой оболочки.
Существует подслизистый вид операции по удалению по способу Паркса. Данный тип вмешательства предполагает иссечение только воспаленного узла без удаления слизистой кишки.
Операция геморроидектомия назначается для удаления узлов внутри и снаружи с устранением причины возникновения первых симптомов заболевания. Преимущества данного вида - отсутствие возможного рецидива патологии.
Но у хирургического удаления геморроя по методу Миллигана-Моргана существуют отрицательные стороны:
- продолжительность операционного вмешательства;
- обильное выделение крови;
- болезненные ощущения в период реабилитации;
- применение общего наркоза;
- опасные осложнения после геморроидектомии;
- применение сильнодействующих лекарственных препаратов;
- длительное восстановление организма;
- ограничения к проведению операции:
- злокачественные опухоли;
- синдром Крона;
- вынашивание плода, период после родов.
Геморроидопексия
Убирать воспаленный геморрой заднего прохода можно по методу Лонго, предполагающему трансанальную резекцию. Оперативному удалению подвергаются не геморроидальные узлы, расположенные внутри прямой, а поврежденная слизистая оболочка, находящаяся выше шишек.
Во время хирургического вмешательства используется оборудование с визуальным датчиком, позволяющим установить артерию, через которую венозные сосуды переполняются кровью. После отсечения оболочки новообразования анального отверстия производится вытягивание и высушивание скобами, вследствие чего происходит отпадение.
Преимуществами способа удаления тромбов геморроидальных узлов по методу Лонго являются:
- применение местного наркоза;
- отсутствие анальных выделений крови;
- время процедуры занимает не более 20 минут;
- проведение операции на любом этапе развития геморроя;
- минимальный перечень противопоказаний;
- отсутствие болевого синдрома на этапе восстановления;
- непродолжительное время реабилитации - не более 7 дней;
- минимальный риск возникновения возможных осложнений, как после геморроидэктомии;
- отсутствие швов, рубцов на ране.
Основными недостатками способа удаления геморроя является возможность отсечения только внутренних геморроидальных шишек, а также высокая стоимость операции.
Перед операцией по удалению геморроя следует осуществить дополнительные подготовительные мероприятия:
- визуальный осмотр;
- инструментальная диагностика;
- сдача лабораторных анализов;
- очищение кишечника.
Для определения варианта терапии хирург осматривает пациента, устанавливает беспокоящие симптомы, выявляет характер протекания, степень тяжести геморроя. После визуального контакта пациенту назначается медицинское обследование, включающее сдачу анализов и осуществление инструментальной диагностики.
Подготовка к опасной операции по удалению предполагает забор биологических материалов для определения свертываемости, уровня тромбоцитов, эритроцитов, установления резус-фактора, выявления инфекционных, простудных, вирусных заболеваний. Обязательные методы инструментальной диагностики - аноскопия и ректороманоскопия. Данные способы позволяют установить размер, место нахождения геморроя, вероятные осложнения патологии для определения возможных факторов риска и противопоказаний к хирургическому вмешательству.
Подготовиться к проведению операции нужно заранее. До хирургического вмешательства по удалению геморроя следует придерживаться диеты для нормализации функционирования кишечного тракта во избежание образования запора, диареи, повышенного газообразования.
Если в области ануса образовались отеки, опухоль, язвенные новообразования, их следует максимально локализовать при помощи медикаментозных препаратов. Перед операцией следует очистить кишечник при помощи микроклизмы или ректальной свечи, а также воздержаться от употребления еды и воды за 12 часов до процедуры, если применяется общая анестезия, а также побрить область ануса.
Показания для оперативного лечения
Операция по удалению геморроидальных узлов показана в том случае, когда возникшая симптоматика значительно ухудшает качество жизни больного или возникает риск развития опасных для здоровья осложнений. Показания для удаления геморроя будут следующими:
- выпадение геморроидальных шишек без самопроизвольного вправления;
- развитие тромбоза в сосудистой шишке;
- защемление узла;
- периодические обильные кровотечения;
- длительное наличие таких симптомов, как зуд, боль или незначительное выделение крови из ануса;
- частое воспаление венозных расширений;
- прогрессирование болезни на фоне проведения консервативной терапии.
Вторая и третья стадия патологии со седнетяжелым течением, но без развития осложнений, не будет являться показанием для хирургического вмешательства.
Нередко пациент сам настаивает на оперативном лечении, считая это лучшим способом избавления от дискомфорта в прямой кишке. Если венозный узел хорошо выражен и заболеваниенаходится в стадии ремиссии, то операция по удалению геморроя может проведена, но перед этим больному рассказывают о продолжительном и тяжелом реабилитационном периоде, возможных послеоперационных осложнениях, а также о разновидностях геморроидэктомии.
Видео: удаление геморроя лазером
Удаление геморроя лазером
Хирургическое лечение геморроидальной болезни

Врач проктолог-хирург. Высшая квалификационная категория. Стаж 28 лет. Принимает в Университетской клинике. Стоимость приема 2000 руб.
- Запись опубликована: 25.10.2021
- Reading time: 5 минут чтения
Варикозное расширение вен заднего прохода - геморрой - распространенное заболевание, известное с незапамятных времен. Многие стесняются обращаться к проктологу в самом начале болезни, и приходят на прием слишком поздно, когда может помочь только операция.
Но не стоит расстраиваться. Хирургическое лечение этого состояния достигло огромного прогресса: от сложных процедур перевязки и иссечения в прошлом, до более простых методов, позволяющих пациенту быстро вернуться к нормальной жизни.
Зачем лечить геморрой?
По данным ВОЗ, половина людей старше 50 лет и три четверти беременных и женщин в послеродовом периоде имеют проблемы с геморроем. Варикозное расширение вен анального канала - наиболее частое проктологическое заболевание и одна из наиболее частых причин кровотечений из нижних отделов ЖКТ. Его называют болезнью цивилизации, потому что она поражает большую часть общества, независимо от возраста, пола и профессии.
Патология связана с неправильным питанием с низким содержанием клетчатки, чрезмерным ожирением и некоторыми другими факторами. Заболеваемость увеличивается с возрастом уже после 40 лет. Среди людей старше 60 лет, составляет почти 50-60%.
Наиболее частые симптомы геморроя включают постоянную боль (не только во время дефекации), кровотечение, жжение или зуд. У пациентов еще наблюдаются тромбы, выпадение геморроидальных узлов и ощущение неполного опорожнения кишечника. Если преимущественно беспокоит боль, она может указывать не только на варикозное расширение вен прямой кишки, но и на следующие патологии:
- тромбоз анального сплетения;
- пролапс и тромбоз геморроидального узла;
- трещину заднего прохода.
Не исключено появление новообразования, поэтому крайне важно провести достоверную диагностику нижних отделов ЖКТ.
Большой процент людей с геморроем считает свой недуг очень неприятным, стесняются идти к врачу и самостоятельно назначают лечение (свечи, кремы, мази). Только обострение симптомов заставляет их обратиться к проктологу и начать правильное лечение. Во многих случаях оказывается, что болезнь перешла в III или IV стадию и требует хирургического вмешательства.
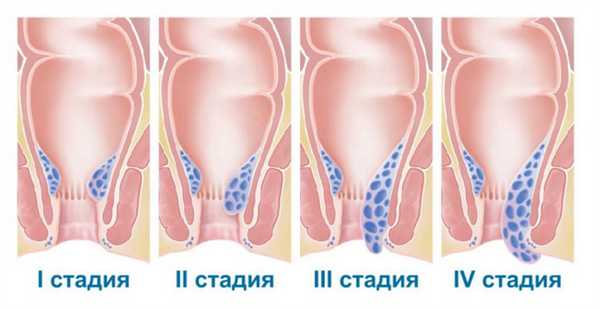
Стадии геморроя
Когда показано хирургическое вмешательство
Наружный геморрой. Удаление наружного геморроя целесообразно при остром течении или при неэффективности консервативного лечения симптомов и хронического заболевания. Наружная геморроидэктомия может выполняться амбулаторно.
Внутренний геморрой. Хирургическое лечение показано при хроническом внутреннем геморрое в следующих случаях:
Если предыдущее лечение не было успешным (склеротерапия, криотерапия, лигирование, фотокоагуляция, лазерная хирургия, биполярная диатермия).
Пациентам с симптоматической геморроидальной болезнью наряду с другими доброкачественными заболеваниями заднего прохода, требующими хирургического вмешательства. Это пациенты со свищами, трещинами, гиперплазией.
Когда требуется хирургическое лечение на момент постановки диагноза, после консультации с хирургом.
Пациентам с геморроем 3-й или 4-й степени, с внешними проявлениями или без них, если есть тяжелые симптомы этого заболевания. Можно лечить в плановом порядке.
Выбор тактики, условий лечения (амбулаторно или стационарно) зависит от практики оперирующего хирурга, картины и клинического состояния пациента.
Противопоказания к хирургическому лечению геморроя:
- перианальные инфекции;
- воспалительные заболевания кишечника;
- заболевания, связанные с ослабленным иммунитетом, включая лейкоз;
- беременность.
Вероятность рецидива у взрослых колеблется в пределах 10-20%.
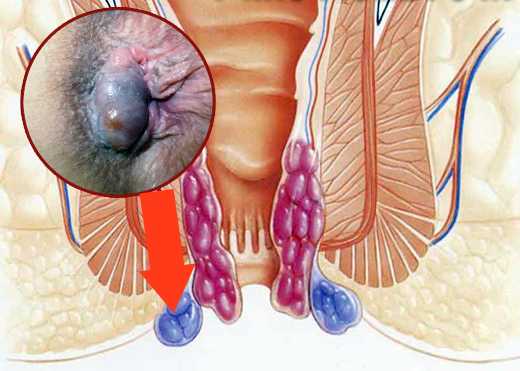
Геморроидальный узел
Классические операции при геморрое
Такое вмешательство проводится в ситуациях, когда другие способы лечения не приносит эффекта. Чаще всего это касается запущенных стадий геморроидальной болезни, то есть геморроя IV стадии, а также выпадения прямой кишки. Классическую хирургию геморроя можно разделить на несколько видов, различающихся техническими деталями. В зависимости от выбранной методики, раны, образовавшиеся после удаления тканей, ушивают полностью, ушивают частично или вообще не зашивают. Перед операцией желательно провести ректоскопию, а иногда и колоноскопию, чтобы исключить другие заболевания толстой кишки (с особым акцентом на рак).
Метод Миллигана-Моргана
Другое название - открытая геморроидэктомия. Наиболее часто применяемая тактика хирургического лечения геморроя - метод Миллигана-Моргана. Включает иссечение геморроидальных узлов и перевязку кровоснабжающих сосудов. Был разработан в 1937 году в Англии двумя докторами - Миллиганом и Морганом.
Процедура, выполняемая с помощью этой техники, называется открытой геморроидэктомией. Преимущества. Позволяет избежать стеноза заднего прохода и функционального недержания кала. Подобные осложнения могут развиться при использовании других методов (например, Уайтхеда).
Минусы. Недостаток - послеоперационная боль. Она обычно длится около двух недель.
Тактика. Вначале расширяют анальный канал и дезинфицируют операционное поле. Делают V-образный разрез скальпелем на коже вокруг основания геморроидального узла. Затем ткани рассекают ножницами в подслизистом пространстве, чтобы удалить весь геморрой из-под слизистой оболочки. Вытягивают узел, сосудистую ножку перевязывают прочным кетгутом, иссекают сам узел. Аналогичным образом удаляют и другие геморроидальные узлы. Между ними оставляют мостик слизистой, чтобы избежать развития стеноза. Рана остается открытой, а в анальном канале оставляют гемостатический тампон. Процедура проводится под общей или эпидуральной анестезией. Из осложнений (кроме боли) редко, но возможна острая задержка мочи.
Во время операции врач вырезает три группы узелков, оставляя раны для грануляции, т.е. образования новой соединительной ткани с богатой сетью капилляров. Заживление грануляцией происходит в ситуациях, когда рана изначально не закрывается. Чаще всего операция проводится под общей или спинальной анестезией путем введения небольшой дозы анестетика в жидкость, окружающую спинной мозг и нервы. После процедуры пациент обычно несколько дней остается в клинике, принимая сильнодействующие обезболивающие. После выписки из больницы он продолжает лечение около месяца.

Закрытая геморроидэктомия (методика Фергюсона)
Разработано в США компанией Drs. Ferguson и Heaton в 1952 г., это модификация метода Миллигана-Моргана, описанного выше. Проводят у пациентов с сильным кровотечением из узлов. Отличие: образовавшаяся после иссечения всех узелков рана полностью или частично ушивается непрерывным рассасывающимся швом.
Наличие швов требует продления пребывания в больнице на срок от 3 до 5 дней. Из-за того, что они располагаются рядом с анальным отверстием, возникает боль при дефекации. Она может длиться в течение периода заживления (примерно 5-6 недель).
Метод Фергюсона не имеет преимуществ с точки зрения заживления ран из-за высокой вероятности разрыва швов при дефекации. Разработано несколько модификаций этой тактики.
Подслизистая геморроидэктомия (процедура Паркса)
Эта процедура была создана в 1950-х годах Парксом, результаты и подробности опубликованы в 1956 г. Разработана для уменьшения послеоперационной боли и предотвращения анального и ректального стеноза. Показана при геморрое второй-четвертой степени.
Тактика. Вставляется ретрактор. Чуть ниже зубчатой линии захватывается узел. 30-40 мл физиологического раствора, содержащего 1: 400 000 частей адреналина, вводят под слизистую оболочку, чтобы раскрыть плоскости тканей и уменьшить кровотечение. Ножницами вырезают небольшой ромб из анального эпителия вокруг узла. С каждой стороны образуются по два лоскута слизистой оболочки. С помощью коагулятора выделяют узел, перевязывают, иссекают. Культя удаленной ткани остается в подслизистом слое. Затем лоскуты слизистой оболочки возвращаются в исходное положение. Никаких швов не применяется. Такая же процедура проводится и с другими геморроидальными узлами.
Уч. Паркс выступал за использование швов только при выпадении геморроидальных узлов, чтобы восстановить целостность слизистой. Сейчас большинство специалистов рекомендуют сшивать лоскуты слизистой оболочки вместе с нижележащим внутренним сфинктером.
Операция проводится под общей или спинномозговой анестезией. Безопасна, характеризуется низким уровнем осложнений и рецидивов.
Геморроидэктомия Уайтхеда
Эта процедура (другое название - полная или круговая геморроидэктомия), впервые описана доктором Уолтером Уайтхедом в 1882 году. Тактика заключается в удалении узлов со слизистой оболочкой радиально (по кругу). Оставшийся “здоровый” край слизистой подшивают к коже перианальной области.
После первоначального успеха, от операции отказались из-за высокого числа осложнений: кровотечения, анального стеноза, деформации тканей.
Процедура выполняется в отдельных случаях только при периферическом геморрое.
Геморроидэктомия Лонго
Один из новейших методов лечения геморроидальной болезни. Используется при лечении внутренних узелков III и IV степени. Другое название - «процедура при пролапсе и геморрое». Впервые описана в 1998 году Лонго для лечения выпадения геморроя 2-4 степени. Он предложил выполнять резекцию специальными прибором, работающим по принципу степлера. Выполнять ее нужно над зубчатой линией. В результате геморроидальные подушки поднимаются в анальный канал.
Тактика. Выпавшую ткань втягивают в круговой степлер, дисковый нож иссекает ее излишки, оставшаяся ткань сшивается скобками из титана. Затем линию скобок исследуют с помощью аноскопа на предмет кровотечения. Если оно обнаруживается, накладывают швы с применением саморассасывающегося материала. Линия скоб должна быть на расстоянии 3-3,5 см от анального края. Это позволяет избежать послеоперационного стеноза прямой кишки и боли.
- пациенты испытывают меньше боли;
- быстрее возвращаются к работе по сравнению с традиционными процедурами;
- кровотечение минимально.
Радиочастотная абляция для лечения геморроидальной болезни
Это инновационная процедура, разработана в 1998 году для лечения геморроя III и IV степени. Другое название - РЧА.
Тактика. Процедура предполагает использование радиоволнового генератора Ellman с частотой 4 МГц. Суть в том, радиоволны преобразуются в тепло, ткань погибает:
- Переменный ток вызывает изменение направления ионов в тканевой жидкости.
- Это создает возбуждение ионов и нагрев от трения.
- В конечном итоге происходит коагуляционный некроз ткани.
Преимущества. РЧА характеризуется лучшими результатами по сравнению с методом Лонго, осложнения (боль, кровотечение) возникают крайне редко.
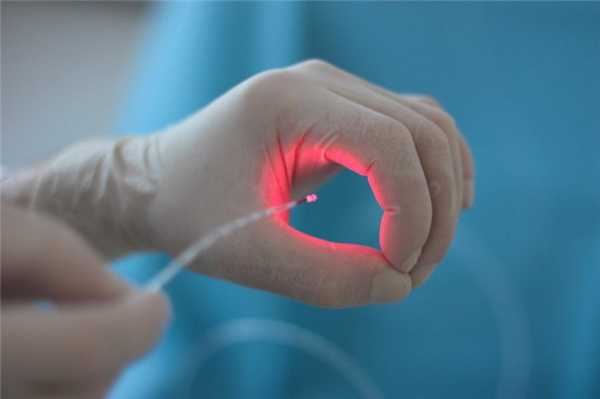
LHP - лазерная геморроидопластика
Биполярная диатермия для удаления геморроидальных узлов
Эта операция показана в основном при геморрое 1-2 степени. Проводится с помощью специального прибора. Биполярная - это когда ток проходит между двумя электродами (не через тело пациента).
Тактика. Делают V-образный разрез кожи вокруг основания узла до ножки. Ножку захватывают специальными щипцами, через них проходит высокочастотный электрический ток. Ткань погибает, рассекается и отделяется. Лигатура не используется.
Из минусов: рецидив встречается достаточно часто (20-25%), возможны боль, трещины, кровотечение.
Общие осложнения после удаления геморроя хирургическим путем
- послеоперационные боли продолжительностью 2-3 недели;
- бактериальное заражение раны;
- кровотечение;
- отек кожных мостиков;
- кратковременное недержание мочи;
- затрудненное мочеиспускание или задержка мочи;
- отсроченное кровотечение.
Отсроченное кровотечение возникает через 7-16 дней после операции. Связано с отпадением сосудистых ножек или инфекцией.
- анальный стеноз;
- образование рубцов;
- рецидив.
С давних времен известно большое число хирургических вариантов лечения геморроя. Большинство техник основано на принципах лигирования и иссечения. В последние десятилетия их не только усовершенствовали, но и разработали новые. Использование современных методов лечения геморроя сопровождается минимальными осложнениями.
Иссечение анальной трещины. Исцеляем свой организм
Анальная трещина - очень неприятная патология. Несмотря на небольшие размеры, патология сопровождается болью, интенсивность которой сравнима с той, которая появляется при обширных травмах. Доставляемый анальной трещиной дискомфорт серьезно осложняет жизнь больных, а в некоторых случаях может привести к формированию свища или других осложнений. Лечить патологию можно несколькими способами, включая оперативное вмешательство - иссечение анальной трещины.
Что такое анальная трещина
Анальной трещиной называют небольшой, около 15-20 мм в длину, разрыв слизистой оболочки прямой кишки эллипсовидной или линейной формы. Расположены трещины чаще всего на передней или задней стенке прямой кишки, боковые стенки травмируются очень редко. Ширина анальной трещины редко превышает 3 мм, а глубина ее составляет порядка 2 мм.
Анальная трещина занимает третье место по распространенности среди всех проктологических проблем, уступая геморрою и парапроктиту. Согласно статистике, чаще всего патология диагностируется у женщин, а вот определенного возрастного ограничения у заболевания нет - пациенты с диагностированной анальной трещиной имеют возраст от 20 до 60 лет.
В проктологии различают две формы патологии - острую и хроническую. В первом случае нарушение целостности слизистой оболочки проходит в течение 5-10 дней (при соответствующем консервативном лечении), а вторая беспокоит пациентов намного дольше, и после пройденного курса консервативной терапии может появиться вновь. Именно при хронической форме анальной трещины больным показано операция по иссечению анальной трещины.
Причины патологии
Причин возникновения заболевания несколько, и очень редко в формировании трещины играет роль только одно явление. В большинстве случаев причиной возникновения патологии является целый комплекс нарушений:
- недостаточное кровообращение в органах малого таза, которые приводят к изменению состояния слизистой;
- травмирование слизистой оболочки прямой кишки;
- погрешности в питании, приводящие к систематическим запорам;
- геморрой и другие заболевания кишечника.
Симптомы заболевания
Симптоматическая картина при острой и хронической форме заболевания включает в себя:
- острые боли во время опорожнения кишечника и после него, напоминающие ощущение раскаленного металла или битого стекла;
- зуд и жжение в заднем проходе, которые чаще всего появляются после стула и могут продолжаться, усиливаясь, до нескольких часов;
- присутствие крови на кале, на туалетной бумагеи белье после дефекации;
- в некоторых ситуациях, при сочетании с геморроем, могут быть достаточно выраженные кровотечения из прямой кишки;
- спазм сфинктера, который возникает по причине острых болей, и в то же время усугубляет их выраженность.
Не заметить появления перечисленных выше явлений практически невозможно, однако далеко не все потенциальные пациенты проктолога спешат на прием к врачу. В связи с этим, хочется отметить, что своевременная и грамотно подобранная терапия при острой анальной трещине позволяется существенно снизить вероятность ее перехода в хроническую. Для достижения эффективности терапию необходимо начинать уже в первую неделю от момента проявления симптомов трещины.
Лечение трещины в домашних условиях
Для лечения острой анальной трещины госпитализация не требуется, однако посетить проктолога все же придется. Он посоветует, какие препараты и средства подойдут для устранения дискомфорта с учетом имеющихся показаний и противопоказаний. Сделать это рекомендуется при появлении подозрения на недуг, то есть когда появятся первые симптомы заболевания - боли при дефекации и зуд, жжение и наличия крови в стуле.
В комплекс терапевтических мероприятий, которые можно реализовать в домашних условиях, входит:
- гигиена анального отверстия;
- нормализация стула (запор, равно как и диарея, могут дополнительно травмировать слизистую оболочку);
- применение наружных лекарственных средств комплексного действия для устранения боли, спазма и воспаления;
- применение лекарственных средств перорально для восстановления кровообращения в прямой кишке, спазмолитиков и анальгетиков;
- при выраженном спазме сфинктера и болевом синдроме, может потребоваться параректальная блокада и дивульсия (при этом снимается спазм сфинктера, уменьшается болевой синдром и улучшается кровоснабжение тканей);
- использование народных средств с противовоспалительным и заживляющим эффектом в виде сидячих ванночек.
В случае, если перечисленные методы не способствуют полному устранению заболевания в течение 3-5 недель, может потребоваться операция по иссечению анальной трещины.
Показания и противопоказания
Показанием к хирургическому лечению патологии является отсутствие эффекта от примененной консервативной терапии. В большинстве случаев удаление трещины проводится при хронической форме заболевания.
Кроме того, хирургическое лечение может потребоваться и при острой анальной трещине с осложнениями в виде воспаления или нагноения, а также при формировании «сторожевого бугорка», свидетельствующего о переходе патологии в хроническую форму.
Противопоказанием к операции является тяжелое общее состояние больного, сопутствующие заболевания, которые превышают риск наркоза и операции в целом, а также специфические анальные трещины (сифилис, грибковые инфекции, болезнь Крона).
Подготовка к операции
Перед проведением иссечения анальной трещины проводится сбор необходимых данных: анамнеза, лабораторных анализов крови, мочи и кала. Это необходимо для того, чтобы выяснить наличие сопутствующих заболеваний и возможных противопоказаний к использованию препаратов или методов лечения.
Перед операцией, если нет выраженных болевых проявлений, то показано эндоскопическое обследование прямой кишки - ректороманоскопия, колоноскопия. Для исключения рака кишечника у пациентов старше 40 лет необходимо выполнить иммунохимический анализ кала на скрытую кровь (например, тест ColonView).
Также перед операцией необходимо подготовить толстую кишку. Для этой цели мы рекомендуем Фортранс, Лавакол. Также можно использовать очистительные клизмы, например, Энема Клин. Обычно их применяют вечером, накануне и утром, за 3 часа до операции. Если операция проводится под общим наркозом, то утром нельзя не пить, ни есть.
Как проходит удаление анальной трещины
Суть операции по иссечению анальной трещины сводится к ее полному удалению, а именно в иссечении ее краев и грануляций на дне трещины. Проводиться она может с использованием нескольких методов:
- иссечение анальной трещины лазером;
- удаление анальной трещины электрокоагуляцией;
- удаление трещины с применением аппарата «Сургитрон» (электрорадиохирургическая коагуляция).
Удаление анальной трещины занимает несколько минут и не требует сшивания краев раны. Операция длится около 30 - 40 минут, при наличии сочетанной патологии - геморроя, свища прямой кишки, дополняется геморроидэкомией, либо иссечением свища прямой кишки. При наличии выраженного спазма сфинктера врач дополнительно проводит рассечение его мышечных волокон - сфинктеротомию. Все манипуляции проводятся под общим наркозом или с применением местной анестезии, и потому пациент в ходе операции не чувствует боли и дискомфорта.
Все перечисленные методы позволяют проводить хирургическое лечение заболевания в условиях стационара, а также сократить срок полного восстановления слизистой оболочки прямой кишки до 5 недель. Современные возможности - применение современной аппаратуры - высокочастотного электрокоагулятора, лазера, а также применение комбинировнного наркоза, позволяют нам выполнять подобные операции амбулаторно, без госпитализации в стационар, т.е. пациент может покинуть клинику через час после операции.
Лечение и профилактика после операции
После операции необходимо соблюдать определенную диету с ограничением грубой пищи, подпираются слабительные препараты при наличии запоров. Медикаментозная терапия дополняется приемом анальгетиков в течение 2-3 дней, также используются противовоспалительные и антибактериальные мази на рану.
Чтобы избежать травмирования послеоперационного рубца и возникновения новых анальных трещин, пациентам рекомендуется соблюдать следующие правила:
- соблюдать режим питания;
- обогатить рацион продуктами с клетчаткой;
- исключить из меню алкоголь, острые и копченые блюда;
- заменить туалетную бумагу на подмывания теплой водой;
- ежедневно в течение первой недели после операции принимать сидячие ванночки с отварами трав;
- уменьшение тяжелых физических нагрузок на срок до 2 месяцев, но с сохранением физической активности.
При появлении болей пациент может принять рекомендованные врачом анальгетики или спазмолитики.
Задать вопрос специалисту
Узнать больше об операции по иссечению анальной трещины вы можете у нашего специалиста - врача проктолога. Задайте ему интересующие вас вопросы о механизме проведения операции, ее длительности, показаниях, противопоказаниях и других моментах, заполнив простую форму обратной связи, или запишитесь на консультацию по телефону, указанному в соответствующем разделе.
Читайте также: