Осложнения операций на среднем ухе и их эффективность
Добавил пользователь Skiper Обновлено: 08.01.2026
Экссудативный средний отит развивается на фоне дисфункции слуховой трубы и характеризуется скоплением в барабанной полости жидкого негнойного содержимого.
Эффективными и нетравматичными для слуховой трубы, а также патофизиологически обоснованными являются хирургические способы лечения ЭСО: классическая миринготомия, шунтирование барабанной полости, миринготомия с применением современных лазерных установок и др. [5, 7-9].
Разрез барабанной перепонки после выполнения классической миринготомии закрывается на вторые-третьи сутки, что является недостаточным для достижения клинического результата лечения. Наиболее широко применяется шунтирование барабанной полости. Но данный метод лечения имеет ряд осложнений, таких как преждевременное отторжение шунта и его выпадение в наружный слуховой проход или барабанную полость, островоспалительная пост-тимпаностомическая оторея, обтурация дренажной трубки секретом, образование стойкой перфорации после отхождения шунта, явления тимпаносклероза в виде хронической фиброзной гиперплазии с последующей гиалинизацией и кальцификацией участков барабанной перепонки. Возможности хирургического лечения существенно повышаются в связи с разработкой и внедрением к клиническую практику инновационных технологий, таких как применение при проведении миринготомии YAG-Nd-лазера, полупроводникового лазера на эрбий-активированном волокне, СО2-лазера при проведении миринготомии у пациентов с экссудативным средним отитом [5, 7, 9, 15, 19, 25]. Цель исследования.
Целью данного исследования является совершенствование методов хирургического лечения экссудативного среднего отита с применением СО2-лазера.
Материалы и методы исследования. В ЛОР-клинике Московского государственного медико-стоматологического университета на базе Городской клинической больницы №50 мы провели обследование и лечение 46 больных с экссудативным средним отитом. Распределение пациентов: 27 мужчин и 19 женщин в возрасте от 18 до 64 лет (средний возраст 30 лет). Распределение больных по полу и возрасту представлено в табл. 1.
Таблица 1. Распределение больных по полу и возрасту
У 36 (78%) больных процесс был односторонним, у 10 (22%) - двусторонним.
В исследование были включены пациенты:
1. В возрасте старше 18 лет.
2. С предъявляемыми жалобами на снижение слуха, заложенность уха, чувство переливания жидкости в ухе, аутофонию.
3. Данными отоскопии, свидетельствующими о наличии жидкости за барабанной перепонкой.
4. Со снижением слуха по кондуктивному типу.
Исключение из исследования производилось по следующим критериям:
1. Аллергическая реакция на Лидокаин, Ультракаин, применяемые с целью анестезии (местная аппликационная и инфильтрационная анестезия).
2. Острые и хронические инфекции в стадии обострения.
3. Вирусные заболевания.
4. Острые психозы.
5. Противопоказания к проведению хирургического лечения со стороны внутренних органов (заключение врача-терапевта).
Всем пациентам проводилось комплексное обследование, включающее сбор жалоб, анамнеза заболевания, отоскопию, отоэндоскопическое исследование, эндоскопическое исследование носоглотки и устьев слуховых труб при помощи ригидных эндоскопов 00 ,300 и 700, а также рентгеновскую компьютерную томографию (РКТ) или мультиспиральную компьютерную томографию (МСКТ) височных костей. РКТ и МСКТ позволяли детально оценить костные образования среднего и внутреннего уха, состояние воздухоносных полостей височной кости, слизистой оболочки, определить наличие и степень заполненности полостей среднего уха экссудатом.
Слуховая функция оценивалась с помощью тональной пороговой аудиометрии на аудиометре GSI-67 MA-31, акустической импедансометрии, включающей тимпанометрию и акустическую рефлексометрию на тимпанометре GSI-38. Большинство аудиограмм при экссудативном среднем отите имели костно-воздушный интервал, который не превышал 40 дБ. Результаты тимпанометрии оценивались по классификации Jerger. На первых стадиях болезни регистрировалась тимпанограмма типа С, а при наличии в ухе экссудата регистрировалась тимпанограмма типа В, которая имела уплощенный вид с низкой или даже нулевой кривой.
Данные о распределении пациентов по причинам, приведшим к возникновению и развитию заболевания отражены в табл. 2.
Таблица 2. Распределение пациентов по причинам заболевания ЭСО
После проведенного обследования при подтверждении диагноза экссудативного среднего отита всем пациентам проводилось консервативное лечение: сосудосуживающие препараты в нос в виде капель, эндауральный микрокомпресс по Цытовичу с использованием 3% спиртового раствора борной кислоты и глицерина. Для улучшения тубарной функции проводилось продувание ушей по Политцеру или через ушной катетер, через который в просвет слуховой трубы вводился раствор дексаметазона 1.0мл, химотрипсин 0,5мл. Одновременно проводился пневмомассаж барабанной перепонки с помощью воронки Зигле. Также пациентам проводилось физиотерапевтическое лечение: электрофорез эндаурально с лидазой и йодидом калия.
При отсутствии эффекта от консервативного лечения пациентам проводилось хирургическое лечение. Пациентам первой группы была выполнена миринготомия с применением СО2-лазера (14 пациентов). Пациентам второй группы выполнено шунтирование барабанной полости с установкой шунта (12 пациентов).
Результаты и обсуждение. В нашем исследовании принимали участие 46 пациентов с подтвержденным диагнозом экссудативного среднего отита. После проведенного консервативного лечения выздоровление достигнуто у 20 пациентов. 26 пациентам проведено хирургическое лечение: 14 пациентам первой группы выполнена миринготомия с применением СО2-лазера и 10 пациентам второй группы выполнено шунтирование барабанной полости.
После выписки пациенты осматривались 2 раза в неделю в условиях ЛОР-кабинета.
Перфорационное отверстие после лазерной миринготомии закрылось на 18 сутки у 2 пациентов, на 21 сутки у 3 пациентов, на 28 сутки у 7 пациентов, на 32 сутки у 2 пациентов. Среднее время закрытия перфорации после лазерной миринготомии составило 24,75 суток. Оптимальным сроком необходимым для восстановления функции слуховой трубы считается приблизительно 3 недели.
В результате проведенного лечения мы пришли к выводам, что сроки закрытия перфорации барабанной перепонки зависят от диаметра наложенной перфорации, характера жидкостного содержимого барабанной полости и в меньшей степени от тепловых эффектов лазерного излучения.
Перфорация барабанной перепонки, наложенная CO2-лазером, закрывалась без формирования выраженных рубцов.
Пациентам, которым было выполнено шунтирование, удаление шунта производилось через 1-2 месяца.
Эффективность лечения оценивалась по следующим показателям: по времени прошедшем после хирургического лечения ЭСО в течение которого сохранялось отделяемое из барабанной полости (табл. 3), рецидивы выпота, развитие осложнений, отдаленные результаты (наблюдение в течение 6 месяцев).
Таблица 3. Распределение пациентов после хирургического лечения по времени сохранения отделяемого из барабанной полости
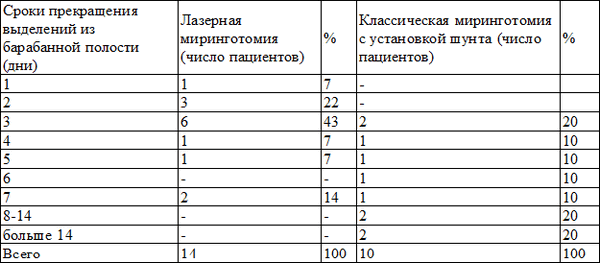
У большинства пациентов после миринготомии с применением СО2-лазера отделяемое из барабанной полости прекращалось на 2-3 сутки, а у пациентов после классической миринготомии с установкой шунта - в течение 7-14 дней и более. Анализируя полученные данные, можно сделать вывод, что прекращение отделяемого из барабанной полости у пациентов с лазерной миринготомией происходило в более короткие сроки. Данные факт может быть связан с нахождением шунта в отверстии после классической миринготомии, его раздражающем действии на ткани барабанной перепонки, обтурацией его просвета вязким секретом барабанной полости.
Заключение. Миринготомия с применением СО2-лазера является высокоэффективным, современным методом лечения пациентов с экссудативным средним отитом. Данный вид хирургического лечения выполняется под местной анестезией и достаточно прост в проведении. Восстановление функции слуховой трубы происходит в среднем через 3 недели, а перфорация после лазерной миринготомии закрывается через 24.75 суток, что доказывает эффективность данного метода лечения. Прекращение отделяемого из барабанной полости у пациентов с лазерной миринготомией происходило в более короткие сроки. С помощью лазерной миринготомии можно избежать осложнений, характерных для шунтирования барабанной полости, таких как закрытие просвета шунта отделяемым барабанной полости, выпадение шунта. Немаловажным является тот факт, что после шунтирования необходим повторный визит пациента с целью удаления шунта, после лазерной миринготомии такой необходимости нет.
Список использованных источников:
1. Арефьева Н.А., Стратиева О.В., Салахова Г.М. Исходы и осложнения экссудативного среднего отита: Метод. указания - Уфа, 1998. - 25 с.
3. Володькина В.В., Милешина Н.А. Особенности клинической характеристики детей с экссудативным средним отитом, протекающим с рецидивами и без рецидивов// Матер. 2-го нац. конгр. аудиологов (Суздаль, 2007). - М., 2007. - С. 70-71.
4. Зеликович Е.И. КТ височной кости в диагностике хронического экссудативного среднего отита// Вестник оториноларингологии. - 2005. - №1. - С. 25-29.
5. Зенгер В.Г., Наседкин А.Н. Современные технологии в лечении заболеваний уха, горла и носа. - М.: Медкнига, 2008. - 355 с.
6. Карпов В.П. Диагностика дисфункции слуховой трубы при экссудативных средних отитах// Российская оториноларингология. - 2011. - №4. - С. 95-98.
7. Козлов В.И. Современные направления в лазерной медицине// Лазерная медицина. - 1997. - Т. 1. - С. 6-13.
8. Лебедев Ю.А. Секреторный средний отит и его хирургическое лечение: Уч.-метод. пособие. - Нижний Новгород, 2000. - 21 с.
9. Мошняга В.Б. Применение волоконного лазера с целью шунтирования барабанной полости при лечении больных экссудативным средним отитом: Дис. … канд. мед. наук. - М., 2005. -150 с.
10. Стратиева О.В., Арефьева Н.А. Тимпанотомия и методы функциональной реконструктивной отохирургии у больных экссудативным отитом: Метод. рек.- Уфа, 2000. - 48 с.
11. Таварткиладзе Г.А., Гвелесиани Т.Г. Клиническая аудиология.- М., 1996.
12. Antonelli P.J., Lloyd K.M., Lee J.C. Gastric reflux is uncommon in acute post-tympanostomy otorrhea// Otolaryngol. Head Neck Surg. - 2005, Apr. - №132 (4). - P. 523-526.
14. Bozkurt M.K, Calgüner M. The efficacy of CO2 laser myringotomy in serous otitis media// Kulak Burun Bogaz Ihtis Derg.- 2004. - № 12.- P. 55-59.
15. Brodsky L., Cook S., Deutsch E. et al. Optimizing effectiveness of laser tympanic membrane fenestration in chronic otitis media with effusion. Clinical and technical considerations// Int J Pediatr Otorhinolaryngol.- 2001.- №58.-Р. 59-64
16. Bucknam J. Laser assisted myringotomy for otitis media with effusion in children// ORL Head Neck Surg. 2002. - Summer. -V. 20 (3).-P. 11-13.
17. Chang C.W., Yang Y.W., Fu C.Y., Shiao A.S. Differences between children and adults with otitis media with effusion treated with CO(2) laser myringotomy// Otorhinolaryngol. Nova. -2008.- Vol. 4. N6.-P. 202-204.
18. Cohen D., Siegel G., Krespi J., Schechter Y., Slatkine M. Middle ear laser office ventilation (LOV) with a CO2 laser flashscanner// Clin Laser Med Surg.-1998.-Vol. 16, №2. P. 107-109.
19. Cohen D., Shechter Y., Slatkine M., Gatt N. Laser myringotomy in different age groups// Arch Otolaryngol Head Neck Surg .-2001.- №127.- Р. 260-264.
20. DeRowe A., Ophir D., Katzir A. Experimental study of CO2 laser myringotomy with a hand-held otoscope and fiberoptic delivery system// Lasers Surg Med.-2007.-№15.- Р. 249-253
21. Friedman O., Deutsch E.S., Reilly J.S., Cook S.P. The feasibility of office-based laser-assisted tympanic membrane fenestration with tympanostomy tube insertion: the duPont Hospital experience// Int J Pediatr Otorhinolaryngol.-2002.- №62.- Р. 31-35
22. Hassmann-Poznańska E., Skotnicka B. Laser myringotomy (in Polish)// Otolaryngol Pol .- 2002.- 56: 551-555
23. Hassmann E., Skotnicka B., Bączek M.,Piszcz M. Laser myringotomy in otitis media with effusion: long-term follow-up// European Archives of Oto-Rhino-Laryngology and Head & Neck .- 2004.- Vol. 261.- Issue 6.- Р. 316-320.
25. Rajesh M.S. Drainage of Effusion in Otitis Media: A Historical Review// The Internet Journal of Otorhinolaryngology. -2007. Vol. 6. № 2.
26. Saylam G., Tatar E.C., Tatar I. et al. Association of adenoid surface biofilm formation and chronic otitis media with effusion// Arch Otolaryngol Head Neck Surg. - 2010.- 136: 550-555.
27. Sedlmaier B., Jivanjee A., Gutzler R., Huscher D., Jovanovic S. Ventilation time of the middle ear in otitis media with effusion (OME) after CO2 laser myringotomy// Laryngoscope. - 2002.- 112: 661-668.
Подписано в печать: 19.10.2013
Средний отит: диагностика и лечение
Во многих случаях поставить точный диагноз отита бывает затруднительно.
Диагностическое обследование среднего отита
Если врач при осмотре уха в отоскоп (прибор для осмотра ушей) обнаружит все типичные признаки, он выставит точный диагноз. Если признаки нечеткие или присутствуют не полностью, диагноз неточен и может понадобиться время для его уточнения. В этом случае врач обсудит с вами, какое лечение подойдет больше. Часто скопление ушной серы затрудняет осмотр, и требуется ее удаление для точного осмотра барабанной перепонки.
Подозрение на средний отит у ребенка требует вызова на дом детского врача. Хотя осмотр ушей обычно безболезненная процедура, большинство детей этого не любят. Для того, чтобы облегчить осмотр, посадите ребенка на колени и обнимите его руки и ноги, не давая возможности двигаться.
Цели обследования:
- Определить наличие или отсутствие воспаления в барабанной полости
- Определить вид возбудителя (бактерия, вирус) и его чувствительность к антибиотикам.
- Определить стадию процесса и необходимость применения антибиотиков.
- Исключить или подтвердить наличие осложнений - перфорации барабанной перепонки, гнойного процесса, снижения слуха.
Зачем нужна консультация специалиста по среднему отиту?
Консультация ЛОРа обязательна для детей:
- с подозрением на необходимость хирургического лечения
- с частыми повторными отитами
- при подозрении на снижение слуха.
В остальных случаях лечить отит может врач педиатр.
Анализы крови и мочи- при отсутствии осложнений не требуются.
Диагностические процедуры при среднем отите:
Тимпанометрия- дополнительный тест на подвижность барабанной перепонки, может потребоваться врачу в некоторых случаях для подтверждения диагноза средний отит. Выполняется сразу после осмотра уха с помощью специального устройства в ЛОР-кабинете, без предварительной подготовки.
Аудиометрия - исследование слуха, необходимо при подозрении на его снижение.
Компьютерная или магнитно-резонансная томография (КТ или МРТ) необходимы в случае подозрения на гнойные, внутрикостные или внутричерепные осложнения - мастоидит, гнойный абсцесс, менингит. Томография также позволяет выявить холестеатому. МРТ более информативна по сравнению с КТ для выявления скоплений жидкости и гноя.
Тимпаноцентез- прокол барабанной перепонки для извлечения жидкости и последующей диагностики. Является стандартом при проведении клинических исследований среднего отита, но в практике применяется редко. Необходим всем детям при тяжелом течении болезни, детям, получающим химиотерапию или лечение гормональными стероидными препаратами, а также носителям ВИЧ. Выделение жидкости и последующее определение в ней микроорганизмов помогает точно подобрать антибиотик, подходящий для данного вида инфекции.
Лечение среднего отита
Подавляющее большинство случаев среднего отита лечатся дома. Госпитализация необходима только при подозрении на тяжелые гнойные осложнения - мастоидит, менингит и т.д.
Медикаментозная терапия:
- Антибиотики (в таблетках или уколах)
- Жаропонижающие и обезболивающие средства
- Выжидательную тактику и наблюдение
- Комбинация всего перечисленного
«Наилучшее лечение» зависит от многих факторов: возраста, истории болезни, а также от сопутствующих заболеваний.
Антибиотики
Необходимость их применения при среднем отите у детей активно обсуждается врачами в последние десять лет. Причина тому - высокая устойчивость бактерий, вызывающих воспаление уха, к пенициллину и ему подобным препаратам. У многих детей старшего возраста острый отит проходит и без антимикробной терапии. Поэтому многие врачи склонны по возможности применять выжидательную тактику, ограничиваясь только обезболивающими и жаропонижающими средствами, например, парацетамолом.
Выжидательная тактика целесообразна, если:
- Ребенок старше двух лет
- Больное только одно ухо
- Симптомы выражены мягко
- Диагноз требует уточненияо
В этом случае врач может назначить ребенку любое жаропонижающее, например парацетамол или ибупрофен, или их комбинации, и назначить повторный прием на следующий день или через два дня. Если на повторном осмотре диагноз отита подтвердится, или если состояние ребенка за период наблюдения ухудшится, доктор назначит один из видов антибиотиков.
В следующих случаях врач может назначить прием антибиотиков с первого дня, без периода наблюдения:
- Если больной ребенок младше 24 месяцев
- Симптомы, в том числе боль и температура, выражены сильно
- В процесс вовлечены оба уха
- Диагноз отита подтвержден специалистом (ЛОР-врачом)
Антибиотиками первого ряда при лечении среднего отита являются пенициллины (амоксициллин, например «Амоксиклав», «Аугментин» и др.) и цефалоспорины (цефазолин, цефтриаксон, цефипим). Они могут быть назначены как в виде сиропа или таблеток, так и в лекарственных формах для инъекций, что обычно более эффективно.
Препараты первого ряда имеют наименьшее количество осложнений и обладают наиболее выраженной активностью против возбудителей среднего отита.
Если ранее у ребенка наблюдалась аллергия на пенициллиновые антибиотики и цефалоспорины, у врача есть подозрения на устойчивость бактерий к ним или есть другие причины, мешающие их назначению, доктор может назначить препараты второго ряда. К ним относятся кларитромицин, азитромицин, ко-тримоксазол, левофлоксацин.
Антибиотики могут вызвать такие побочные эффекты, как диарея, сыпь, аллергические реакции. При чрезмерном и неконтролируемом приеме антибиотиков у бактерий может развиться устойчивость к ним, что приведет к необходимости использования более тяжелых препаратов.
Обезболивающие средства
Наиболее безопасно применение парацетамола и/или ибупрофена в возрастных дозах виде сиропа или таблеток. Кратность приема 2 - 3 раза в день. Положительный эффект оказывают также ушные капли с анестетиками («Отипакс»), однако при их использовании надо помнить о возможных аллергических реакциях на содержащийся в них лидокаин и его аналоги.
Средства против насморка (сосудосуживающие, деконгестанты)
Применение препаратов сосудосуживающего действия (фенилэфрин, оксиметазолин, ксилометазолин и т.п.) при среднем отите у детей в клинических исследованиях не уменьшало длительность и течение заболевания, а также не влияло на уровень осложнений. Эти средства имеют значительные побочные эффекты, вред от которых потенциально превосходит пользу. В связи с этим их применение не оправданно и они не должны назначаться при этом заболевании.
Антигистаминные препараты (супрастин, тавегил, лоратадин и т.п.)
Также как и сосудосуживающие средства не являются средствами лечения среднего отита, и риск от их применения превосходит пользу по данным клинических исследований. В связи с этим они не могут быть рекомендованы для лечения этого заболевания.
Хирургическое лечение
Применяется редко, так как подавляющее большинство случаев среднего отита не требуют хирургического лечения.
Миринготомия- вскрытие барабанной перепонки. Применяется в тяжелых случаях с сильно выраженной болью. В ЛОР-отделении под анестезией ребенку делается надрез в барабанной перепонке, что позволяет вывести гной и экссудат (воспалительную жидкость) наружу. Процедура значительно облегчает состояние ребенка, а гной может быть отправлен в лабораторию для определения чувствительности к антибиотикам. При наличии показаний миринготомия может сочетаться с установкой трубки в среднем ухе (тимпаностомия).
Тимпаностомия - процедура, в ходе которой в полость среднего уха устанавливается трубка, облегчающая отток гноя и экссудата. Выполняется в случае частых повторных отитов, при отсутствии положительного ответа на лечение антибиотиками, а также при экссудативном отите.
Удаление аденоидов и миндалин - спорная вспомогательная мера для лечения и профилактики среднего отита. Многие дети с частыми отитами имеют также увеличенные аденоиды, частые тонзиллиты и ангины, связанные со стрептококком группы А. При сочетании этих факторов считается целесообразной операция удаления миндалин и аденоидов.
Другие методы
Традиционная и комплементарная медицина для лечения среднего отита предлагает гомеопатию, натуропатию, акупунктуру и другие активно рекламируемые методы лечения. В отношении них имеется очень мало клинических исследований, и еще меньше подтверждающих их эффективность. В связи с этим методы традиционной медицины не могут быть рекомендованы в качестве средств первого ряда для лечения среднего отита.
Наблюдение
Улучшение состояния надо ожидать через 24 - 48 часов, независимо от того, были назначены антибиотики или нет. Если улучшения не происходит через 48 часов, необходимо повторно вызвать врача на дом. Он либо назначит антибиотик, если ребенок не получал его, либо заменит на другой.
Если ребенку стало заметно хуже, чем было при первом осмотре врача, вызовите его немедленно.
Профилактика среднего отита
Устранение факторов риска- основной метод профилактики отитов у детей. Факторы риска включают посещение детского сада, табачный дым, сосание пустышки, искусственное вскармливание.
Антибиотикопрофиактика - была распространена в прошлые годы. В настоящее время большинство экспертов не рекомендуют профилактический прием антибиотиков, поскольку это способствует появлению устойчивости у бактерий.
Хирургическая профилактика - установка дренажной трубки в полость среднего уха при частых повторных отитах. Может быть рекомендована при определенных условиях у некоторых детей. Окончательное решение о целесообразности этого метода должно оставаться за лечащим врачом.
Вакцинация- имеются сведения, что применение некоторых вакцин может снизить частоту и тяжесть случаев среднего отита у детей. К ним относятся вакцины против гриппа и пневмококка.
Миринготомия уха - что за операция и как проходит?
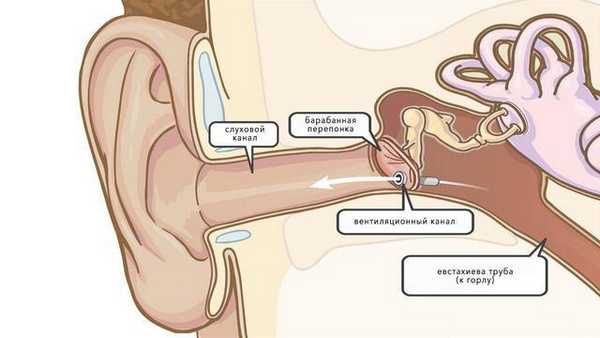
Сильная боль при отите часто связана со скоплением в среднем ухе жидкости (слизи, гноя или крови). Эти субстанции обычно не должны там находиться, и когда вдруг там оказываются — это может сильно ухудшить качество жизни. Если прием антибактериальных препаратов не принес нужного эффекта, может помочь миринготомия - прокол барабанной перепонки.
Как устроено ухо
Ухо разделяют на три отдела: наружное ухо, среднее и внутреннее. В состав наружного уха включают ушную раковину, наружный слуховой проход и барабанную перепонку, являющуюся границей между наружным и средним ухом.
Среднее ухо представлено барабанной полостью, пещерой сосцевидного отростка и их содержимым - прежде всего, слуховыми косточками, а также слуховой (евстахиевой) трубой, соединяющей барабанную полость с полостью глотки.
Внутреннее ухо представлено преддверием, улиткой, полукружными каналами и расположено в пирамиде височной кости.
Наиболее мучительным для человека является средний отит - отек и воспаление слизистой барабанной полости.
Что такое миринготомия, пapaцeнтeз, тимпанотомия?
Все это разные названия хирургической операции, суть которой - прокол барабанной перепонки, извлечение вредного содержимого из барабанной полости, образовавшегося там из-за воспаления. Сквозной разрез обеспечивает свободный выход скопившейся в среднем ухе жидкости, после чего человеку становится значительно лучше, а боль отступает.
Вмешательство связано с определенными сложностями. Длительно протекающий воспалительный процесс утолщает перепонку, и в ней бывает трудно сделать маленький сквозной прокол. Операция обычно назначается детям, ведь они болеют отитом чаще взрослых из-за возрастных особенностей анатомии слуховой трубы.
Показания
Прокол барабанной перепонки показан в следующих случаях:
- выраженный болевой синдром при подтвержденном среднем отите;
- жидкость в среднем ухе, выявленная путем специального обследования - тимпанометрии;
- нет положительной динамики при длительном приеме антибиотиков и других лекарств;
- дисфункция евстахиевой трубы у взрослых;
- ухудшение слуха из-за скопления жидкости в барабанной полости;
- необходимость проведения анализа, для выявления возбудителя возможной инфекции и проведения адекватной лекарственной терапии.
Если экссудат из полости среднего уха удалить вовремя, не дожидаясь осложнений, отит не перейдет в хроническую стадию.
Важно! Миринготомия барабанной перепонки не заменяет антибактериальной терапии, не уменьшает частоту развития среднего отита и не снижает число рецидивов.
Противопоказания
Миринготомия может быть противопоказана при любых признаках опухоли среднего уха или сосудистых аномалиях. К относительным противопоказаниям относят предшествующую лучевую терапию области головы и шеи.
Как проходит операция
Методику проведения операции определяет ЛОР-врач на основе данных всестороннего обследования пациента, подтвержденного диагноза и наличия показаний к вмешательству.
Чтобы получить наилучший обзор полости среднего уха, применяют микроскоп. Затем выполняют маленький надрез в барабанной перепонке, а жидкость из среднего уха удаляют. В большинстве случаев, может понадобиться небольшая трубка, которая останется в месте надреза, и позволит дренажу продолжаться.
Для закрытия надреза наложение швов не требуется - он заживет сам.
Диагностика
Острый средний отит определяется по совокупности признаков:
- данные анамнеза;
- показатели отоскопии - исследования наружного уха и барабанной перепонки с помощью специального прибора;
- характерные симптомы наличия жидкости за барабанной перепонкой: сильная боль в ухе, снижение слуха и проявление интоксикации: бледность, слабость, отсутствие аппетита, головная боль и повышенная температура.
В некоторых случаях врач назначает дополнительные диагностические процедуры: бактериальный посев экссудата и рентгенографию височной кости.
Подготовка
Включает ряд обязательных исследований:
- проверка слуха;
- общий анализ крови;
- тимпанография - оценка деформации барабанной перепонки на перепады давления.
За неделю до плановой операции необходимо прекратить прием противовоспалительных препаратов и лекарств, разжижающих кровь.
Под каким наркозом проходит?
Миринготомия относится к малоинвазивным вмешательствам и обычно выполняется в амбулаторных условиях. Взрослым достаточно местного обезболивания, а детям необходим общий наркоз, поэтому ребенку нельзя принимать пищу за 6 часов до операции.
Сколько длится?
При отсутствии технических сложностей - 15-20 минут.
Процесс операции
Прокол барабанной перепонки проводится в несколько этапов:
- удаление серы из слухового прохода;
- промывание уха раствором антисептика;
- введение анестетика;
- линейный разрез барабанной перепонки стерильной парацентезной иглой;
- обработка антисептиком;
- установка плотного марлевого тампона (турунды) с лекарством.
Послеоперационный период и реабилитация
В послеоперационном периоде слуховой проход несколько раз в день промывают фурацилином или борным спиртом для быстрого снятия воспаления и улучшения состояния пациента. Чтобы вредное содержимое барабанной полости вытекало скорее, рекомендуют ложиться прооперированным ухом вниз, на подушку.
Обычно полное восстановление после операции происходит в течение 4-х недель, но уже примерно через 5 дней после операции отверстие в барабанной перепонке заживает. В течение 3-5 дней после операции из места прокола может выделяться гной, это нормально. Восстановительный период требует соблюдения следующих рекомендаций:
- слуховой проход следует ежедневно очищать;
- если врач прописал ушные капли, нужно закапывать их строго в соответствии с назначением;
- необходимо регулярно менять ватные тампоны в ухе;
- уточнить у врача правила проведения водных процедур.
Возможные осложнения
Срочно позвоните врачу или в скорую, если после операции произошло что-то из нижеперечисленного:
- появились признаки инфекции — лихорадка или озноб;
- ухо покраснело, появился отёк, усилилась боль, пошла кровь или другие выделения;
- если боль не проходит после приёма лекарств, назначенных для этого врачом;
- ухудшился слух;
- появился кашель, одышка, боль в груди, сильная тошнота или рвота.
Заключение
Прокалывание барабанной перепонки для удаления скопившегося в полости содержимого - рутинная процедура, которая избавляет от острой боли при воспалении среднего уха. Родители часто опасаются таких радикальных методов лечения отита, особенно у совсем маленьких детей. Но многолетняя успешная практика подтвердила высокую эффективность и безопасность миринготомии.
Радикальная операция на среднем ухе
Санирующая операция среднего уха выполняется при хроническом воспалении среднего уха (хроническом гнойном среднем отите). Она проводится с целью избавления больного от хронического очага инфекции и предупреждения развития тяжелых и опасных для жизни ушных (отогенных) осложнений (как менингит, абсцесс мозга, арахноидит и др.) и с целью предупреждения вторичного кохлеарного неврита (нейросенсорной тугоухости), развивающегося вследствие проникновения во внутреннее ухо токсических продуктов воспаления среднего уха. В последние десятилетия санирующие операции стали выполнять и с целью «подготовки» среднего уха (первый этап) к слухоулучшающей операции (второй этап).
Разработано много методик санирующих операций, отличающихся между собою как хирургическим подходом (через заушный или внутриушной разрез), так и объемом удаляемой кости. Разнообразие методик операций позволяет выбрать наиболее подходящую для конкретного больного в зависимости от особенностей воспалительных изменений, степени слуховых нарушений, состояния слуховой трубы, общего состояния больного и т. д. Следует иметь в виду, что чем длительнее течение хронического среднего отита (например, несколько десятилетий), тем больше объем операции и тем меньше шансов на полное избавление больного от выделений из уха и на возможность проведения слухоулучшающей операции.
Основные показания для операции
Основным показанием для санирующей операции являются непрекращающиеся выделения из уха или временно прекращающиеся под влиянием лечения. Они могут быть обильными и скудными; гнойными, слизистыми или слизисто-гнойными, реже водянистыми. Иногда выделения прекращаются, но при протиранин уха ваткой, навернутой на зонд или спичку, удаляется зловонная корочка или просто эта ватка имеет неприятный запах. Это указывает на то, что при кажущемся отсутствии выделений воспаление продолжается, но выделения настолько небольшие, что успевают высохнуть, превращаясь в корочку.
Относительные показания
Другим показанием для санирующей операции служит тупая боль в ухе, головокружение и тугоухость. Следует отметить, что в некоторых случаях, как, например, при небольшой перфорации барабанной перепонки, при ее локализации в верхнем отделе перепонки, при сохранении слуховых косточек, слух может быть нормальным. Однако это не означает, что санирующая операция не нужна. Нередко при почти нормальном слухе развивается холестеатома, которая всегда представляет угрозу для здоровья, а потому подлежит полному удалению при операции. Иногда во время санирующей операции у таких больных удается сохранить слух. Если же откладывать операцию на отдаленное время, то холестеатома может настолько разрушить структуры среднего уха и ухудшить слух, что выполнить слухоулучшающую операцию уже не удается.
Как проводится операция
Санирующая радикальная операция заключается в создании общей костной полости с гладкими стенками, сообщающейся со слуховым проходом. Иными словами, формируется единая полость среднего уха, как бы широко открытая в слуховой проход. При операции удаляются все «поражённые» элементы среднего уха, включая изменённые слуховые косточки, даже если они частично разрушены воспалительным процессом. Обычно радикальная операция выполняется заушным путем.
При небольших разрушениях элементов среднего уха, как, например, в начальной стадии развития эпитимпанита, можно ограничиться небольшой операцией, называемой аттикотомией. Ее выполняют через наружный слуховой проход. При этой операции удаляют небольшой участок костной ткани и формируют небольшую полость. Как правило, после такой операции можно в дальнейшем произвести и слухоулучшающую операцию.
Существует еще одна операция, называемая раздельной аттикоантротомией, которая включает элементы радикальной операции и аттикотомии. Она проводится обычно при хронических гнойных мезотимпанитах, когда воспалительным изменениям в основном подвергаются слизистая оболочка среднего уха и нет холестеатомы. Одновременно проводят и слухоулучшающий этап операции (тимпанопластику). При этой операции, как и при аттикотомии, используют операционный микроскоп.
Помимо указанных основных 3 видов санирующих операций существует множество модификаций.
Успех операции во многом зависит от общего состояния больного и от выполнения необходимого режима после операции.
Подготовка к операции
Перед операцией выясняют: нет ли противопоказаний к операции или какой-либо патологии в других органах, которая может повлиять на исход операции. Прежде всего не должно быть кариозных зубов и гнойного синусита. При необходимости зубы должны быть санированы. Лечению подлежит патология глотки (хронический тонзиллит), носа и около носовых пазух. Инфекция в носу и глотке может способствовать вялому послеоперационному заживлению.
Весьма существенное место занимает подготовка уха к операции, которую проводят как в поликлинике, так и в стационаре. В поликлинике проводят местное лечение (капли), иногда по показаниям смазывают мазью или инсуфлируют порошок; иногда проводят инъекции витаминов и т. д. Перед операцией в стационаре тщательно осматривают ухо под микроскопом, промывают, очищают слуховой проход от корочек и, иногда, назначают инъекции препаратов или таблетированные лекарства.
Накануне операции больной должен принять душ, так как после операции он будет лишен этого удовольствия в среднем на 7-10 дней; очистить кишечник, принять на ночь таблетку успокаивающего или снотворного препарата. В день операции с утра не следует принимать пищу и жидкости. Волосы около уха должны быть коротко подстрижены и на 2—3 см выбриты. Операция продолжается обычно 1—3 часа в положении лежа на спине; проводится она обычно под местной анестезией или под общим обезболиванием (вид обезболивания определятся индивидуально). Операцию, как правило, больные переносят легко и безболезненно.
Послеоперационный режим
Послеоперационный режим как в стационаре, так и после выписки назначается отохирургом индивидуально в зависимости от характера и особенностей операции. Обычно уже на другой день больным разрешают вставать. Ограничение ходьбы, резких движений длится 3—7 дней. Более свободный режим с прогулками по коридору, а в летнее время — на больничном дворе обычно назначают после полной перевязки, т. е. после полного извлечения из уха всех тампонов. В период пребывания в стационаре больному назначают лечение, направленное на ускорение заживления послеоперационной полости, и проводят ежедневные перевязки. Часто назначают физиотерапевтические процедуры. Лечение в стационаре продолжается от 3 до 7 дней; при вялом заживлении этот срок иногда удлиняется. Перевязки заключаются в смене тампонов в первые 7-10 дней, удалении раневого отделяемого и введении в ухо лекарственных препаратов.
При выписке из стационара отохирург в эпикризе отмечает характер операции, рекомендуемый послеоперационный режим и указывает при необходимости медикаментозное лечение, которое проводится в поликлинике по месту жительства. С учетом особенностей операции и заживления в справке отмечают также примерный срок домашнего режима с правом продления больничного листа. Обычно он продолжается 1—2 недели после выписки.
Реабилитация
В течение первых 6 месяцев необходимо избегать инфицирования уха. Не следует переохлаждаться, купаться в открытых бассейнах, а при пользовании ванной или душем, особенно при мытье головы, следует плотно закрывать слуховой проход ватой, смоченной стерильным вазелином.
Обычно выделения из уха прекращаются через 4 недели, почему больной в течение этого срока наблюдается врачом, который очищает ухо. Иногда выделения продолжаются более длительный срок; в этом случае сам больной может по указанию врача смазать мазью или закапать лекарства. При резкой смене погоды, изменении атмосферного давления может возникать в течение многих лет тупая боль в оперированном ухе. В этом случае следует помассировать кожу впереди козелка в заушной области.
По мере необходимости врач назначает частые или редкие посещения к нему; в первые 6 месяцев обычно больной должен осматриваться врачом 1 раз в месяц, а затем реже — 1 раз в 2—3 месяца до 1 года после операции. Весь этот период следует избегать не только переохлаждения, но и контакта с больными гриппом и простудными заболеваниями. При остром воспалении дыхательных путей и при гриппе следует обратиться к врачу.
Большое значение как до операции, так и после нее имеют общеукрепляющие процедуры, направленные на повышение защитных сил, улучшение общего кровообращения и обогащение кислородом. Правильное чередование труда и отдыха, регулярные занятия физической культурой и пребывание на свежем воздухе способствуют закаливанию организма.
В комплекс физических упражнений целесообразно включить такие, которые усиливают объем дыхания. Полезен бег или быстрая ходьба, облегченный физический труд, глубокое дыхание, повороты и вращения головы и шеи.
Питание должно быть полноценным, разнообразным с включением белковых продуктов (молока, творога, нежареного мяса) и витаминизированной пищи (овощи, фрукты, соки). Ни в коем случае нельзя употреблять спиртные напитки, включая и пиво, так как они усиливают секрецию слизи и выделения из уха. Во всяком случае этот запрет категориченв течение двух лет, даже при хорошем заживлении.
Соблюдение перечисленных рекомендаций, своевременные посещения врача способствуют надежному заживлению и полному избавлению больного от выделений из уха. Для тех больных, которым назначается вторая — слухоулучшающая операция, соблюдение отмеченных правил увеличивает шансы на ее эффективность.
Отдаленные результаты после различных видов санирующих операций на среднем ухе
Введение. Цель санирующей операции на среднем ухе заключается в ее названии - санировать, то есть удалять все патологическое и способное нанести вред человеческому уху (холестеатома, гной, кариозно измененная кость). Следовательно, различные виды данной операции надо оценивать через призму конечного результата - санации. Видов санирующей операции - два.
Открытый тип (открытая мастоидэктомия, открытая тимпанопластика, сanal wall-down) заключатся в разрушении задней (костной) стенки наружного слухового прохода, чтобы получить хороший доступ к структурам сосцевидного отростка и полноценно санировать среднее ухо. К преимуществам открытого типа относятся:
- Риск рецидива холестеатомы значительно ниже. Изначально предложение было написано как - «Риск рецидива холестеатомы практически отсутствует». Но после того как мы ознакомились с работами некоторых авторов - было принято решение сменить формулировку на менее категоричную.
- Нет нужды через 6-9-12 месяцев делать ревизию (тимпанотомию) с целью исключить холестеатому.
Недостатки открытого способа:
- Возникновение затруднений при формировании звукопроводящей системы.
- Послеоперационная полость не способна к самоочищению, соответственно там (в полости) накапливаются эпидермальные массы, ушная сера. Приблизительно раз в полгода необходимо производить туалет уха, следовательно, пациент привязан к врачу.
- Нежелательно попадание воды в ухо. Человек вынужден пользоваться берушами при посещении бассейна, принятии ванной.
- Попадание воды в ухо, переохлаждение могут спровоцировать обострение воспалительного процесса в ухе.
Все это приводит к тому, что страдает качество жизни человека.
Преимущества закрытого способа:
- Если операция и послеоперационный период прошли успешно хронический воспалительный процесс переходит в стойкую ремиссию.
- Пациенты данной группы не нуждаются в регулярных посещениях к ЛОР-врачу ради туалета уха.
Недостатки закрытого способа:
- При склеротическом типе сосцевидного отростка приходится удалять большой массив компактной костной ткани. Кому-то этот довод покажется малозначительным. Но тому, кто 5 лет работал тупыми сточенными борами, так не покажется. Именно такая ситуация у нас сложилась в отделении в определенный период времени.
- Бывают случаи, когда матрикс холестеатомы настолько плотно сращен с подножной пластинкой стремени, что возникает риск ее (пластинки) травмирования при попытке удаления матрикса. То же самое можно сказать про плотное соединение матрикса с лицевым нервом при кариозном разрушении костной стенки канала. Не каждый отохирург возьмет на себя такую ответственность.
- Риск рецидива холестеатомы значительно выше.
- Невозможен визуальный контроль за мастоидальной полостью в послеоперационном периоде.
- Часто развивающийся блок адитуса приводит к разобщению мастоидальной и барабанной полостей, нарушению дренирования, способствует деструкции и отогенным осложнениям [3].
Помимо открытой и закрытой методик используется способ, где разрушается задняя (костная) стенка наружного слухового прохода, а затем производится облитерация мастоидальной полости или реконструкция задней стенки. Некоторые авторы относят данный способ к закрытой методике, некоторые выделяют в самостоятельный.
Достоинства этого способа сочетают в себе преимущества открытой и закрытой методик. Тем не менее, и он (способ) не идеален. Частота рецидивирующей и резидуальной холестеатомы при этом методе выше, чем при закрытой методике по данным некоторых авторов [1, 18]. Возможно, это связано с высоким риском резидуальной холестеатомы под пластическим материалом после мастоидопластики.
Конечно, перечисленные преимущества и недостатки достаточно условны. Многим отохирургам известны случаи, когда у пациента после открытой тимпанопластики на протяжении многих лет не было обострений, не требовался туалет уха. А бывает наоборот.
Итак, какой тип санирующей операции на среднем ухе предпочтительнее с позиции отдаленных результатов?
Цель исследования. Изучить отдаленные результаты (минимум через 1 год) после санирующих операций на среднем ухе четырех вариантов (открытая и закрытая методика, облитерация мастоидальной полости и реконструкция задней стенки аллогенным хрящом).
Пациенты и методы исследования. Исследование проводилось на базе отделения оториноларингологии первой республиканской клинической больницы Удмуртской республики. Всего было 231 случай, из них 123 мужчин и 108 женщин, в возрасте от 15 до 64 лет. Все случаи были разделены на 4 группы.
В первую группу вошли пациенты, которым была произведена открытая мастоидэктомия (сanal wall-down). Это оказалась самая большая группа численностью 157 человек. Это связано с тем, что наша больница лечит пациентов из районов Удмуртии, в том числе очень отдаленных и не всегда благополучных. Поэтому нет уверенности, что пациент приедет на ревизию (тимпанотомию) через 6-12 месяцев в случае использовании закрытой методики.
Вторую группу составили 25 человека после операции закрытая мастоидэктомия (сanal wall up). В третью группу были отобраны больные, которым в ходе операции, после разрушения задней (костной) стенки наружного слухового прохода, облитерировали мастоидальную полость фасциально-мышечным лоскутом на питающей ножке - 24 человека. В четвертую группу вошли пациенты, которым после открытой мастоидэктомии была произведена реконструкция задней (костной) стенки наружного слухового прохода аллогенным хрящом - 25 человек.
Все пациенты первой, третьей и четвертой групп были осмотрены в отдаленном периоде - минимум через 1 год (диапазон 1 - 15 лет). Результаты операции оценивали при помощи отомикроскопии (микроскоп OPMI Sensera).
Пациентам второй, третьей и четвертой групп через 12 месяцев производилась ревизия послеоперационных полостей оперированного уха либо как самостоятельная операция, либо в ходе тимпанопластики (второй этап) для улучшения слуха. Срок 12 месяцев выбран неслучайно.
По данным литературы, развитие резидуальной холестеатомы после первичной операции до момента клинических проявлений, как правило, занимает около 12-18 месяцев [4,5,11]. Еще через 1 год пациенты второй группы подвергались отомикроскопии (микроскоп OPMI Sensera).
Результаты исследования оценивались по следующим параметрам. Первый параметр это наличие рецидивирующей и резидуальной холестеатомы в послеоперационном периоде. Второй параметр это появление в послеоперационном периоде ретракционного кармана, но не все случаи.
Если ретракционный карман находился ближе к медиальному отделу наружного слухового прохода, имел узкий или извитой вход (то есть была затруднена эвакуация эпидермальных масс из кармана) и был заполнен эпидермальными, серными или грибковыми массами - мы расценивали это как неблагоприятный исход операции, то есть «плохой» ретракционный карман.
Некоторые авторы расценивают ретракционный карман как динамическую патологию [7, 17], поэтому мы приравнивали такие ретракционные карманы к рецидивирующей холестеатоме.
Если ретракционный карман находился ближе к латеральному отделу наружного слухового прохода, имел широкий вход и был чистый - мы считали что, это допустимый результат.
Итак, результаты по первым двум параметрам. В первой группе было 2 случая рецидива холестеатомы. Во второй группе было выявлено 2 случая резидуальной холестеатомы во время ревизии. Кроме того, в двух случаях возникли вторичные перфорации, которые привели к обострению хронического гнойного среднего отита и рецидивированию холестеатомы.
В третьей группе было обнаружено 2 случая резидуальной холестеатомы. У 13 человек были обнаружены ретракционные карманы. По-видимому, это связано с рубцеванием фасциально-мышечного лоскута и втягиванием эпидермиса задней стенки наружного слухового прохода в трепанационную полость [6, 10, 13].
Из этих 13 пациентов у 6 человек были ретракционные карманы, которые мы отнесли к неблагоприятному исходу операции. В четвертой группе общее количество человек с ретракционными карманами было меньше - 6 случаев.
На наш взгляд это вполне логично, поскольку хрящ - прочная структура и препятствует ретракции. Из них 4 случая были отнесены к неблагоприятным, «плохим». Возможно, это связано с тем, что медиальный конец смоделированного аллогенного хряща меньше по высоте и легче утягивается рубцовой тканью в трепанационную полость. Количество пациентов с резидуальной холестеатомой также было 2.
Таблица 1. Частота рецидивирующей и резидуальной холестеатомы, а также неблагоприятных ретракционных карманов после различных вариантов операций
Третий параметр, по которому производилось сравнение - это наличие в отдаленном по времени периоде (1 год и более) обострений воспалительного процесса. В первой группе у 12 человек (7,64%) наблюдались периодические отореи, легко поддающие местному лечению.
У 17 человек (10,82%) возникали обострения требующие назначения системных антибиотиков и госпитализации в ЛОР-отделение.
Во второй группе у 2 человек возник рецидив хронического гнойного среднего отита. В третьей и четвертой группах все пациенты, которых мы отнесли к случаям неблагоприятных, «плохих» ретракционных карманов, оказались с обострениями воспалительного процесса.
Таблица 2. Частота обострений воспалительного процесса
Если сравнить 2 таблицы, то откровенным неудачником будет метод облитерации трепанационной полости фасциально-мышечным лоскутом.
Сравнение полученных данных с результатами в литературе
Данные в литературе встречаются противоречивые. Автор из университета г. Тель-Авив утверждает, что закрытый метод (сanal-up surgery) в хирургии холестеатомы в 60% случаев бывает неудачен из-за тенденции барабанной перепонки к повторной ретракции [16].
Киевские отохирурги приводят свой опыт [2], где процент повторной холестеатомы при закрытом методе меньше, чем при открытом - 13,9% против 15,4%.
Данное противоречие возникает, на наш взгляд, из-за некоторой предвзятости. Предпочитает какая-то конкретная школа отохирургов закрытый способ, соответственно они чаще и лучше его делают - отсюда и результаты и наоборот.
Процент обострений воспалительного процесса после различных вариантов санирующих операций, полученный в ходе нашего исследования, не противоречит данным литературы [8, 9, 14, 15]. В 2015 г. голландские ученые провели анализ исследований, касающихся сравнения открытой и закрытой методик санирующих операций [12].
Всего было найдено 2060 статей! Из них отобрано 7 с умеренным уровнем предвзятости. Шесть исследований показало, что риск повторной холестеатомы выше при закрытом методе (от 16.7% до 61.0%), чем при открытом (от 0 до 13,2%). Одно исследование показало, противоположные результаты: рецидив был найден в 7,8% сanal wall up и в 22,1% случаев сanal wall-down.
Выводы
- Дискуссия о том какой способ (сanal wall-down или сanal wall up) предпочтительней, до сих актуальна.
- При открытом типе санирующей операции самая низкая вероятность возникновения рецидивирующей и резидуальной холестеатомы.
- Успех хирургического лечения холестеатомы зависит не только от того какая методика (открытая или закрытая) используется, но и от того насколько хорошо конкретный хирург владеет тем или иным методом.
- Метод облитерации трепанационной полости фасциально-мышечным лоскутом не рекомендуется к применению.
Подписано в печать: 25.01.2016
Читайте также:
