Остеохондрома коротких трубчатых костей кисти: атлас фотографий
Добавил пользователь Валентин П. Обновлено: 21.01.2026
Актуальность. Хондрома - доброкачественная опухоль, характеризующаяся образованием хорошо дифференцированной хрящевой ткани, нередко с очагами обызвествления и окостенения. Это довольно распространённая опухоль, по данным литературы, частота её составляет от 3 до 38% всех больных опухолями костной системой и до 84,4% среди всех доброкачественных поражений костей [3]. Большинство хондром располагается центрально в костно-мозговом канале - энхондромы. Гораздо реже хондрома располагается вне кости, в непосредственном контакте с прилегающей надкостницей - экхондрома (периостальная или юкстакортикальная хондрома) [1]
Лечение этих опухолей неоднозначно, и в тактике лечения нет согласованности. В то время, как ряд авторов считают целесообразным проведение обширных резекций в пределах здоровых тканей, которые впоследствии должны быть замещены костным материалом, другие авторы придерживаются более щадящей техники операций, ограничиваясь только внутриочаговой резекцией [4].
Необходимо подчеркнуть, что, по мнению многих исследователей, хондромы обладают потенциальной злокачественностью и способны малигнизироваться. По сводным данным, 5-8% хондром при длительном существовании трансформируются в хондросаркому. Именно поэтому многие клиницисты относятся к хондромам с большой настороженностью [3].
В Клиниках Самарского государственного медицинского университета (далее СамГМУ) располагается кафедра и клиника травматологии, ортопедии и экстремальной хирургии, которой руководит ректор СамГМУ, академик РАМН, д.м.н., профессор Г.П. Котельников, было принято решение провести экспериментальное исследование по изучению воздействия низкотемпературной плазмы на костную ткань с целью улучшения результатов лечения больных с доброкачественными опухолями скелета и псевдоопухолевых заболеваний костей. В процессе данного исследования костная ткань, подвергалась обработке при помощи аргоно-плазменного скальпеля различной мощности (от 20 до 120 Вт). В результате проведенных исследований получен патент РФ №2416367 от 20.04.2011 «Способ обработки костной ткани при хирургическом лечении доброкачественных опухолей скелета» [2].
Цель исследования - изучить патоморфологические изменения в костной ткани при воздействии плазмы и обосновать возможность применения плазменной деструкции в лечении больных с хондромами костей кисти.
Материалы и методы: для получения плазмы мы использовали аргоно-плазменную установку ERBE VIO 300D. Суть заключается в следующем: через электрическую дугу постоянного тока путем продувания инертного газа (аргона или гелия), работая в режиме коагуляции, плазменным потоком не более 1 мм. образуется плазма. Температура по оси плазменного тока достигает не более 10-20 тыс. градусов.
Морфологическое исследование: материалом служили фрагменты резецируемой костной ткани различной локализации, взятые интраоперационно, которые в дальнейшем подвергались обработке при помощи аргоно-плазменного скальпеля различной мощности (от 20 до 120 Вт). После макроскопической оценки объекты декальцинировали в 7% растворе азотной кислоты, после чего проводили в ацетонах и заливали в парафиновые блоки. Срезы толщиной до 7 мкм окрашивали гематоксилином и эозином, пикрофуксином по Ван-Гизон. Изучали светооптически при помощи микроскопа Nikon Alphaphot YS2-H, оснащённым цифровой видеокамерой. Морфометрическое исследование проводилось с помощью программы «Видео Тест-Морфо».
Результаты: микропрепараты были разделены на группы в зависимости от мощности используемого излучения. В первую подгруппу были включены препараты губчатой части кости. Результаты морфометрии были следующими. Мощность 20 Вт - глубина дефекта составила 2726±146,4 мкм. Мощность 40 Вт - 3074,4±137,8 мкм. Мощность 60 Вт - 4276,8±139,4 мкм. Мощность 80 Вт - 4576,3±141,5 мкм. Мощность 100 Вт - 4826,3±138,5 мкм. Мощность 120 Вт - 5071±137,6 мкм. При обработке кортикальной пластинки результаты морфометрического исследования были следующими. Мощность 20 Вт - 3721±101,4 мкм. Мощность 40 Вт - 3924±96,7 мкм. 60 Вт - 4075±88,8 мкм. 80 Вт - 4252±93,4 мкм. 100 Вт - 4476,5±98,8 мкм. 120 Вт - 4620,7±95,1 мкм.
Проведённые морфометрические исследования выявили прямую зависимость между мощностью применяемого излучения и глубиной зоны полной деструкции костной ткани. В области губчатой кости и кортикальной пластинки видна разница числовых показателей, которая связана с разной структурной организацией кости в этих зонах.
Оперативное вмешательство выполнялось в соответствии с топографо-анатомическими особенностями расположением патологического очага. Послойно обнажался соответствующий отдел кости, выполнялась резекция кортикального слоя в пределах здоровых тканей. Затем механически удалялось новообразование с помощью таких хирургических инструментов, как ложка Фолькмана. После тщательного просушивания полости приступали к обработке костной ткани плазмой. Источником плазмы служила установка плазменно-дуговая для рассечения и коагуляции тканей ERBE VIO 300D. Мощность потока плазмы определялась толщиной костной ткани в соответствующем отделе кости.
Далее выполнялась аутопластика образовавшегося дефекта участком крыла подвздошной кости. При риске образования патологического перелома использовали накостный остеосинтез.
Данный способ применяется при лечении больных с доброкачественными опухолями и опухолеподобными заболеваниями опорно-двигательной системы в отделениях взрослой ортопедии, детской ортопедии Клиник СамГМУ, а так же в отделении общей онкологии Самарского областного клинического онкологического диспансера (далее СОКОД). Всего предложенным способом было прооперировано 42 пациента с хондромами костей кисти различной локализации.
Клинический пример 1.
Пациентка Д., 27 лет, почувствовала острую боль и хруст в области II пястно-фалангового сустава левой кисти, когда одевала джинсы. После выполненной рентгенографии данного сегмента в лечебном учреждении по месту жительства был поставлен предварительный диагноз: хондрома II пястной кости левой кисти, патологический перелом (рис.1а). Пациентка после дообследования была госпитализирована в Клиники СамГМУ для оперативного лечения. Выполнено: экскохлеация очага, обработка образовавшейся костной полости при помощи аргоно-плазменной установки мощностью 60Вт. Аутопластика участком крыла левой подвздошной кости. Иммобилизация гипсовой лангетой 6 недель (рис. 1б). Пациентка наблюдается в условиях СОКОД в течение полутора лет.
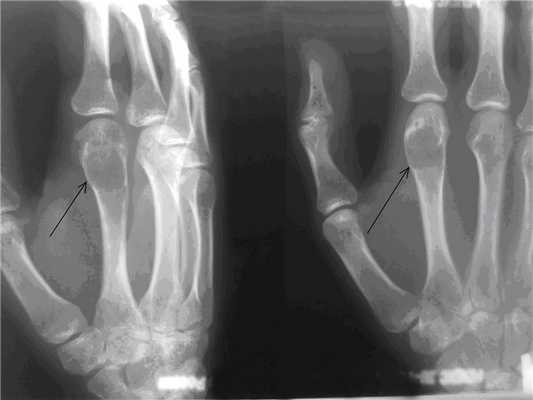
Рис. 1. а) Рентгенограмма левой кисти в прямой и боковой проекциях больной Д. до оперативного лечения (стрелками указана энхондрома II пястной кости).
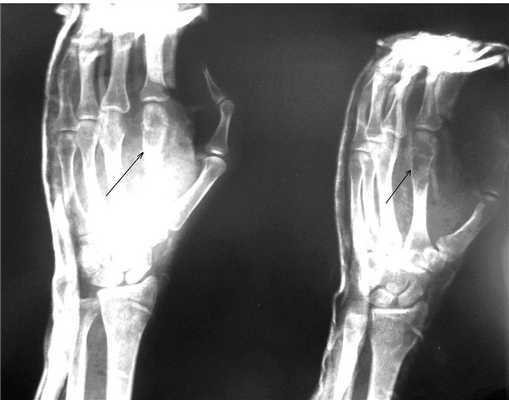
Рис. 1. б) Рентгенограмма левой кисти в прямой и боковой проекциях больной Д. после оперативного лечения спустя 3 дня, в гипсовой лонгете (стрелками указана зона экскохлеации).
Клинический пример 2.
Пациентка Я., 34 года, заметила увеличение области V пястно-фалангового сустава левой кисти, через полгода начали беспокоить боли в данной области. Обратилась в СОКОД, после дообследования была госпитализирована в отделение общей онкологии с диагнозом: энхондрома V пястной кости левой кисти, для оперативного лечения (рис. 2а). Выполнено: экскохлеация очага, обработка образовавшейся костной полости при помощи аргоно-плазменной установки мощностью 60Вт. Аутопластика участком крыла левой подвздошной кости. Остеосинтез пластиной с винтами (рис. 2б). Иммобилизация гипсовой лангетой 6 недель. Пациентка наблюдается в условиях СОКОД в течение года.
 |  |
| Рис.2. а) Рентгенограмма левой кисти в прямой проекции больной Я. до оперативного лечения (стрелками указана энхондрома V пястной кости). | Рис. 2 б) Рентгенограмма левой кисти в прямой проекции больной Я. после оперативного лечения спустя 3 дня (стрелкой указана зона выполненной операции с наличием металлофиксатора). |
Все пациенты находились на диспансерном наблюдении в Самарском областном клиническом онкологическом диспансере. Данных за прогрессию процесса выявлено не было.
Вывод: полученные экспериментальные и клинические данные позволяют использовать обработку зоны резекции костной ткани потоком низкотемпературной плазмой, для получения зоны некроза, которая может способствовать улучшению результатов хирургического лечения больных с хондромами костей кисти.
Остеохондрома
Остеохондрома - доброкачественное опухолевидное образование, представляющее собой костный выступ, снаружи покрытый шапочкой из хрящевой ткани, а изнутри заполненный костно-мозговым содержимым. Обычно обнаруживается в области метафизов длинных трубчатых костей, по мере роста кости смещается ближе к ее средней части. Опухолевидные образования небольшого размера не сопровождаются никакими симптомами. Крупные остеохондромы могут вызывать боли и нарушения функции конечности. Патология диагностируется на основании данных осмотра и рентгенологического исследования. Лечение только хирургическое. Прогноз благоприятный.
МКБ-10


Общие сведения
Остеохондромой (от лат. osteon кость + chondr- хрящевой + oma опухоль)называется доброкачественное образование, представляющее собой дефект, возникший в процессе развития кости. Обычно располагается на длинных трубчатых костях поблизости от суставов, но по мере роста ребенка смещается в сторону диафиза. Реже обнаруживается на ребрах, костях таза, лопатке, позвонках и суставных костях ключицы. Как правило, заболевание протекает бессимптомно, однако при достижении большого размера может становиться причиной возникновения болевого синдрома и вызывать ряд осложнений.
Остеохондрома - самое распространенное доброкачественное поражение скелета, составляющее около 20% от общего числа первичных опухолей костей. Обычно выявляется в возрасте 10-25 лет. По окончании роста скелета рост образования чаще тоже прекращается, однако описаны и исключения.

Причины остеохондромы
Причины возникновения одиночных образований до конца не выяснены. Многие специалисты в области травматологии и ортопедии полагают, что это - порок развития кости, который растет параллельно с костями скелета. Кроме того, выделяют пострадиационные остеохондромы, которые образуются у больных, в детстве получавших лучевую терапию. Такие неоплазии обычно являются множественными, обнаруживаются у 12% пациентов, подвергавшихся облучению в дозе 1000-6000 рад. и могут образовываться не только в длинных трубчатых костях, но и в костях таза и позвоночника.
И, наконец, еще одной причиной образования множественных остеохондром является остеохондроматоз (другое название - множественная экзостозная хондродисплазия). Это заболевание носит наследственный характер, передается по аутосомно-доминантному типу и выявляется у молодых людей в возрасте до 20 лет.
Патогенез
Остеохондрома - плотное опухолевидное образование с блестящей и гладкой поверхностью. По своей структуре она одновременно напоминает диафизарную и суставную части нормальной кости. Сверху расположена хрящевая шапочка, покрытая тонким фиброзным слоем. Толщина шапочки может достигать 1 мм. У детей эта шапочка толще. По мере роста она истончается, а во взрослом возрасте может отсутствовать или представлять собой очень тонкую пластинку.
Под хрящом находится компактная костная ткань, под ней - губчатая кость. В центре располагается костно-мозговое вещество, связанное с костно-мозговым каналом «материнской» кости. В массе губчатой кости встречаются участки остеоида, обезыствленного хряща и аморфные массы. В некоторых случаях над костной опухолью формируется сумка, заполненная обезыствленными хрящевыми тельцами или «рисовыми тельцами», а также отложениями фибрина. Размер остеохондромы может значительно варьироваться и в большинстве случаев колеблется от 2 до 12 см. При этом в литературе описаны и образования большего диаметра.
Существуют типичные места локализации остеохондромы. Так, у 50% пациентов эти опухолевидные образования обнаруживаются в области дистального конца бедренной кости, а также проксимальных отделах большеберцовой и плечевой костей. В других случаях могут поражаться все остальные отделы скелета за исключением костей лицевого черепа - в этой области остеохондрома не возникает никогда. Сравнительно редко выявляется поражение костей стоп, кистей рук и позвоночника.
Симптомы остеохондромы
Опухоли небольшого размера протекают бессимптомно и становятся случайной находкой, когда пациент нащупывает у себя «шишку» на кости. Крупная остеохондрома может сдавливать мышцы, сухожилия и нервы. В таких случаях больные обращаются к врачам из-за болей или нарушения функции конечности. Еще одной причиной развития болевого синдрома может стать сумка, формирующаяся над областью поражения. В отдельных случаях причиной обращения за медицинской помощью становится перелом, спонтанный инфаркт в пораженной области или редкие осложнения остеохондромы - ложная аневризма подколенной артерии и тромбоз подколенной вены.
При пальпации выявляется плотное, неподвижное, безболезненное образование. Кожа над ним не изменена и имеет нормальную температуру. При образовании сумки над твердой опухолью может прощупываться еще одно, более мягкое и подвижное образование.
Диагностика
Диагноз выставляется на основании совокупности клинических и рентгенологических признаков. При этом решающую роль в постановке окончательного диагноза обычно играет рентгенография. Иногда в качестве дополнительных методов исследования также используется магнитно-резонансная томография и компьютерная томография.
На рентгенограммах выявляется изменение контуров кости, обусловленное наличием опухолевидного образования, связанного с основной костью широкой и толстой ножкой. Поверхностные отделы образования имеют неровные контуры и по своей форме могут напоминать цветную капусту. В отдельных случаях ножка отсутствует, и остеохондрома прилегает к «материнской» кости. Контуры остеохондромы четкие, непрерывные, непосредственно переходящие в контуры основной кости.
Хрящевая шапочка на рентгеновских снимках обычно не определяется за исключением случаев, когда в ней есть очаги кальцификации. Поэтому не следует забывать, что реальный диаметр остеохондромы может на 1-2 см превышать диаметр, определяемый по данным рентгенографии.
При подозрении на увеличение размеров хрящевой шапочки необходимо проведение магнитно-резонансной томографии. Постановка диагноза обычно не вызывает затруднений, однако в отдельных случаях заболевание бывает необходимо дифференцировать с остеомой, параостальной остеосаркомой, пароостальной костно-хрящевой пролиферацией и хондросаркомой, возникшей в результате озлокачествления остеохондромы.

Лечение остеохондромы
Лечением обычно занимаются травматологи-ортопеды. Единственная лечебная методика - хирургическое удаление опухолевидного образования в пределах здоровых тканей. Показанием к удалению как одиночных, так и множественных образований является нарушение функции конечности, выраженная деформация скелета, а также быстрый рост опухоли. Если показания к оперативному лечению отсутствуют, необходимо осуществлять наблюдение за пациентом и периодически повторять рентгенологическое исследование для оценки динамики процесса (наличие или отсутствие роста, изменение структуры). Операция проводится под общим наркозом в условиях стационара. Врач делает разрез над пораженной областью и выполняет краевую резекцию, удаляя опухоль вместе с основанием ножки. Костная пластика не требуется.
Прогноз и профилактика
Прогноз благоприятный, особенно - в случае одиночных образований. После хирургического лечения наступает стойкое выздоровление. Озлокачествление одиночных остеохондром наблюдается у 1-2% пациентов. При множественных образованиях риск малигнизации повышается до 5-10%. Неблагоприятными в прогностическом плане считаются увеличение толщины хрящевой шапочки более 1 см, увеличение диаметра остеохондромы более 5 см и внезапный быстрый рост опухолевидного образования, поэтому во всех перечисленных случаях пациентам предлагается хирургическое лечение. Профилактические меры не разработаны.
3. Эпидемиология опухолей скелета: учебно-методическое пособие/ Чернякова Ю.М., Иванов С.А., Ядченко В.Н. - 2012
Хондрома
Хондрома - это доброкачественное новообразование, состоящее из клеток зрелого хряща (как правило, гиалинового). Может развиваться на любых костях, однако чаще всего поражаются трубчатые кости кисти. Склонна к медленному росту, течение благоприятное. На начальных этапах клиника скудная или отсутствует, поэтому небольшие хондромы часто становятся случайной находкой при проведении рентгенографии по другому поводу. По мере роста возникает деформация, при расположении в области сустава возможны артралгии, реже - синовит. Диагноз выставляется на основании рентгенологического исследования и данных биопсии. Лечение оперативное - иссечение опухоли.

Хондрома - это доброкачественная опухоль, состоящая из зрелых хрящевых клеток. Обычно растет медленно, и долгое время может оставаться бессимптомной. Симптомы обычно появляются при сдавлении расположенных поблизости анатомических структур. Течение благоприятное, однако, возможно перерождение в злокачественную опухоль (хондросаркому), поэтому требуется хирургическое удаление. Лечение осуществляется в плановом порядке в условиях стационара. Опухоли склонны к рецидивированию.
В практике специалистов в сфере ортопедии и травматологии хондромы встречаются достаточно часто. Они составляют примерно 10-12% от общего числа новообразований скелета. Страдают преимущественно пациенты молодого возраста (от 10 до 30 лет), пик заболеваемости приходится на 11-16 лет.

Причины хондромы
Причины развития неизвестны. Обычно хондромы бывают солитарными (одиночными). При наличии диспластических процессов возможно образование множественных вторичных опухолей. Источником хондромы может являться нормальный хрящ (ростковый, суставной), участки дистопированного (расположенного в нетипичном месте) хряща или очаги эмбрионального неокостеневшего хряща.
Патанатомия
Чаще всего хондрома возникает на костях фаланг пальцев, пястных костях кисти и метатарзальных костях стопы. Из длинных трубчатых костей наиболее часто поражается бедренная кость, реже - плечевая кость и кости голени. Может также развиваться на плоских костях, в мягких тканях, хрящах гортани и околоносовых пазух. Представляет особую опасность при образовании в области основания черепа, поскольку при интракраниальном расположении сдавливает мозговые структуры.
При локализации в области носовых пазух вызывает затруднение носового дыхания, при образовании в области эпифизов трубчатых костей может стать причиной синовита. В отдельных случаях возможны патологические переломы. Хондромы проксимальных отделов плечевой и бедренной костей, а также хондромы грудины, лопатки и таза достаточно часто подвергаются злокачественному перерождению. При этом озлокачествление хондром коротких трубчатых костей (стопы, кисти) встречается чрезвычайно редко и считается казуистическим случаем.
Классификация
В зависимости от расположения хондромы по отношению к кости в ортопедии и клинической онкологии выделяют два вида опухолей:
- Энхондрома. Образуется внутри кости. В процессе роста энхондрома деформирует кость, как бы распирая ее изнутри.
- Экхондрома. Образуется на наружной поверхности кости, растет в сторону мягких тканей.
Симптомы хондромы
Клиническое течение в значительной степени зависит от локализации неоплазии. Как правило, на начальных стадиях заболевание протекает бессимптомно. Чрезвычайно медленный рост, характерный для этого новообразования, приводит к тому, что с момента образования хондромы до появления первых признаков болезни может пройти несколько лет или даже десятилетий. Однако, возможны и исключения (при расположении в области трахеи, околоносовых пазух, основания черепа и т. д.), поскольку при такой локализации хондромы рано начинают сдавливать расположенные рядом анатомические образования.
При локализации в области мелких трубчатых костей (кисть, стопа) в ходе пальпации в некоторых случаях выявляется небольшое безболезненное утолщение. Боли могут возникать в тех случаях, когда новообразование достигает значительных размеров и начинает сдавливать нервные стволы, расположенные по боковым поверхностям пальцев. При образовании хондромы в метафизо-диафизарной и метафизо-эпифизарных областях длинных трубчатых костей симптомы на начальных стадиях также отсутствуют. По мере роста опухоли появляются проходящие артралгии (боли в суставе без признаков воспаления). Если хондрома достигает достаточно крупных размеров, возможно развитие синовита.
При локализации хондромы в области грудной клетки в 90% поражаются ребра. В подавляющем числе случаев хондрома образуется в месте перехода костной части ребра в хрящевую и чаще всего обнаруживается в области II-IV ребра. На начальных стадиях течение бессимптомное. По мере роста опухоли вначале возникает косметический дефект, а уже через некоторое время (иногда - несколько лет) присоединяется болевой синдром. Несмотря на то, что хондрома является доброкачественной опухолью, она проявляет тенденцию к прорастанию внутреннего листка надкостницы и плевры. При вовлечении в процесс плевры у больного появляется боль в грудной клетке, усиливающаяся при дыхании.
Осложнения
Увеличиваясь в размере, хондрома может прорастать значительную часть поперечника кости. При этом прочная костная ткань замещается более мягкой и нежной хрящевой, поэтому опухоли больших размеров, вне зависимости от их локализации, могут становиться причиной патологических переломов. Характерными признаками таких переломов являются резкая боль, крепитация и патологическая подвижность в области повреждения в отсутствие травмы или после незначительной травмы.
Хондромы, растущие из основания черепа и расположенные в его полости, рано начинают сдавливать головной мозг. Опухоль увеличивается медленно, поэтому симптомы сдавления возникают постепенно. Возможны головокружения, головные боли, нарушения координации движений (вестибулярная атаксия), параличи и парезы конечностей. Рост хондромы в области околоносовых пазух становится причиной затрудненного дыхания через нос.
Диагностику осуществляют врачи-онкологи и травматологи-ортопеды. Из-за скудной и неспецифической симптоматики основным методом диагностики хондром являются дополнительные инструментальные исследования. Эндохондромы в области костей скелета (кроме основания черепа) можно обнаружить в ходе обычного рентгенологического исследования. Для постановки диагноза экзохондромы, как правило, приходится применять другие методики, поскольку хрящевая опухоль не рентгеноконтрастна и не видна на фоне мягких тканей.
Для эндохондромы в области коротких трубчатых костей (кисти, стопы) характерно ограниченное гомогенное просветление, которое зачастую занимает весь поперечник кости. На рентгенограммах длинных трубчатых костей хондромы выглядят, как облаковидные просветления неправильной формы, иногда - с тенями обызвествления. Рентгенологическая картина хондромы в ряде случаев может напоминать однокамерную костную кисту, локализованный очаг фиброзной дисплазии и гигантоклеточную кистозную опухоль. Необходимо также исключить признаки озлокачествления хондромы. Для уточнения диагноза выполняют биопсию с последующим гистологическим исследованием материала.
Типичная хондрома из гиалинозной хрящевой ткани представляет собой лакуны, в центре которых лежат одиночные клетки, разделенные нормальным, миксоматозным или отечным веществом. При изменении межклеточного вещества клетки часто имеют звездчатую или веретенообразную форму. В межклеточном веществе обычно обнаруживаются очаги кальцификации.
Ядра клеток доброкачественной опухоли мелкие, слегка скругленные. Одна клетка обычно содержит одно ядро. При злокачественном перерождении ядра становятся более крупными, «пухлыми», круглыми или приобретают неправильную форму. Возрастает количество двухядерных клеток. На начальных стадиях озлокачествления в хондроме сохраняются очаги неизмененных хрящевых клеток, поэтому при подозрении на злокачественное перерождение опухоли рекомендуется брать биоптат в нескольких участках. Для обнаружения экзохондром применяется магнитно-резонансная томография и компьютерная томография с биопсией опухоли.
При выявлении хондром основания черепа и околоназальных синусов рентгенография также малоинформативна, поэтому в таких случаях используется КТ или МРТ. Перед началом инструментальной диагностики врач-невролог или нейрохирург проводит неврологическое обследование для уточнения локализации поражения. В ходе КТ черепа и МРТ головного мозга осуществляется точное определение местонахождения хондромы, ее формы, размеров и отношения к соседним органам и тканям. В заключение для уточнения диагноза выполняется биопсия (если это возможно при данном месторасположении хондромы).
Лечение хондром
Лечение оперативное, осуществляется в плановом порядке в условиях специализированного отделения (обычно онкологического). Тактика и объем хирургического вмешательства определяются с учетом локализации опухоли и ее влияния на соседние органы и ткани. Хондромы, расположенные в области коротких трубчатых костей стопы и запястья, удаляются в пределах здоровых тканей. При необходимости проводится пластика костного дефекта гомо- или аллотрансплантатом. Хондромы в области длинных трубчатых костей, а также грудины, лопатки и таза необходимо удалять радикально, следуя принципам оперативного лечения пациентов со злокачественными новообразованиями (хондросаркомами), поскольку в этом случае достаточно велик риск озлокачествления опухоли.
Тактика лечения хондромы в области основания черепа выбирается с учетом ее локализации, размеров, отношения к соседним тканям, наличия сопутствующих заболеваний, общего состояния больного и риска развития осложнений. Стандартом является хирургическое лечение. Возможно традиционное хирургическое удаление опухоли костей черепа, малоинвазивное оперативное вмешательство (с использованием эндоскопа, введенного через носовые ходы) или радиохирургическая операция.
При лечении хондром основания черепа также может использоваться лучевая терапия. Обычно она применяется на этапе подготовки к оперативному вмешательству для уменьшения размера новообразования или в послеоперационном периоде для полного уничтожения клеток опухоли, которые могли остаться после операции. Вместе с тем, в ряде случаев лучевая терапия становится основным методом лечения хондром основания черепа. Это происходит при наличии противопоказаний и проведению хирургического вмешательства, например, при наличии серьезных соматических заболеваний или тяжелом общем состоянии больного.
Энхондрома
Энхондрома - это доброкачественное новообразование, состоящее из хрящевой ткани. Локализуется внутрикостно, обычно в зоне диафизов и метадиафизов трубчатых костей. Чаще поражает мелкие трубчатые кости кистей и стоп, может быть как одиночной, так и множественной. Как правило, протекает бессимптомно, крупные энхондромы могут вызывать деформацию сегмента конечности. Иногда энхондрома осложняется патологическим переломом. Перерождение в злокачественную опухоль наблюдается редко. Диагноз подтверждают при помощи рентгенографии, КТ и биопсии. Лечение оперативное - удаление неоплазии.

Энхондрома (endo- внутри + chondros хрящ + -oma опухоль) - доброкачественная опухоль, представляет собой участок зрелого гиалинового хряща гетеротопической локализации (расположенный в анатомических зонах, где в норме хрящевая ткань отсутствует). Обычно локализуется в костях, однако описаны случаи, когда энхондромы обнаруживали в легких, подкожной жировой клетчатке, яичниках, молочных железах, тканях мозга и т. д. Энхондромы составляют около 10% от общего количества новообразований костной и хрящевой ткани.
Более чем в половине случаев энхондромы диагностируются у лиц моложе 40 лет. Пик заболеваемости приходится на возраст 11-16 лет. Энхондромы могут быть одиночными или множественными. Множественные энхондромы наблюдаются при болезни Олье и синдроме Маффуччи. По своей структуре множественные образования практически аналогичны одиночным хондромам, но отличаются от них большей упорядоченностью структуры. Несмотря на медленный рост и невысокую склонность к малигнизации, энхондромы рассматриваются как потенциально злокачественные новообразования, поэтому врачи-онкологи и травматологи обычно рекомендуют их хирургическое удаление.
Причины энхондромы
Опухоли развиваются из участков хряща, расположенных в местах, где в норме хрящевая ткань отсутствует. Исследователи выяснили, что гетеротопическая локализация хряща является следствием нарушения процесса окостенения во внутриутробном периоде и в первые годы жизни ребенка. Непосредственная причина нарушения окостенения пока не выяснена, однако установлено, что эта патология не связана с воздействием вредных веществ или радиации. Предполагается, что рост энхондромы из гетеротопически расположенного участка хряща провоцируется травматическими поражениями и воспалительными процессами в костной ткани.
Опухоль представляет собой зрелый гиалиновый хрящ с утраченной структурой. В отличие от нормального хряща клетки энхондромы расположены хаотично, их размер и форма могут сильно различаться. Неоплазия покрыта надхрящницей и имеет дольчатое строение. Внутри обычно образуются небольшие очаги окостенения. Характерны дистрофические изменения ткани, проявляющиеся разжижением межклеточного вещества и формированием кист. При малигнизации клетки опухоли становятся более крупными, увеличивается количество клеток с двумя ядрами.
«Излюбленная» локализация энхондром - короткие трубчатые кости стоп и кистей. Возможно также поражение плечевой и бедренной кости. В области других длинных костей единичные энхондромы встречаются редко. Иногда поражаются плоские кости: кости таза, лопатка и т. д. При множественном хондроматозе (болезни Олье) опухоли могут выявляться в области одной половины тела (правой или левой) или в области одной конечности. Реже патологический процесс распространяется на обе нижние конечности.
Симптомы энхондромы
Клиническая симптоматика обычно скудная. Небольшие опухоли протекают бессимптомно и становятся случайной находкой при проведении рентгенологического обследования по другим поводам. При крупных энхондромах возникают деформации пораженного сегмента. Пальпаторно опухоль определяется как плотное безболезненное образование. Неприятные симптомы появляются при сдавлении соседних анатомических образований (сосудов, нервов). Крупные неоплазии, расположенные недалеко от суставов, могут провоцировать артралгии, ограничение движений и синовиты.
Хрящевая ткань не такая плотная и прочная, как кость. Она не приспособлена к высоким статическим и динамическим нагрузкам. Если энхондрома занимает весь поперечник кости или его значительную часть, прочность кости в этом месте резко снижается. В таких условиях даже небольшой травмы становится достаточно для возникновения патологического перелома. Переломы сопровождаются болью, патологической подвижностью, крепитацией и деформацией конечности. В отличие от обычных переломов данные об интенсивном травматическом воздействии в анамнезе отсутствуют.
Диагностика энхондром, как правило, несложна. На рентгенограммах длинных трубчатых костей выявляется центрально расположенное облаковидное просветление. В зоне просветления могут обнаруживаться более темные участки - очаги кальцификации. Опухоли в области коротких трубчатых костей обычно выглядят однородными и занимают большую часть поперечника или весь поперечник кости. Кортикальный слой не нарушен. На КТ кости определяется аналогичная картина, преимуществом компьютерной томографии является возможность более подробно рассмотреть структуру энхондромы.

При подозрении на озлокачествление опухоли выполняют биопсию хряща. О малигнизации свидетельствуют увеличенные хрящевые клетки округлой или неправильной формы и наличие большого количества многоядерных клеток. Для повышения достоверности диагностики забор материала всегда производят в нескольких участках, поскольку на начальных стадиях озлокачествления зоны нормальных клеток в энхондроме чередуются с зонами перерождения. Дифференциальный диагноз энхондромы проводят с гигантоклеточной костной опухолью, фиброзной дисплазией, костной кистой и хондросаркомой.
Лечение энхондромы
Тактика лечения зависит от локализации новообразования. Опухоли коротких трубчатых костей не склонны к малигнизации, поэтому при таком расположении энхондромы возможно динамическое наблюдение, включающее в себя регулярные осмотры и повторную рентгенографию пораженного сегмента. Из-за потенциальной опасности озлокачествления энхондром длинных трубчатых и плоских костей специалисты в области клинической онкологии обычно предлагают пациентам удалять опухоль сразу после постановки диагноза.
Растущие энхондромы коротких трубчатых костей иссекают в пределах здоровых тканей. При образовании крупных дефектов используют гомо- или аллотрансплантаты. При опухолях плоских и длинных трубчатых костей необходимо расширенное хирургическое вмешательство - сегментарная резекция кости с последующим замещением дефекта.
При своевременном полном иссечении новообразования прогноз обычно благоприятный, наблюдается полное выздоровление. Рецидивы отмечаются достаточно редко. Вероятность озлокачествления первичной неоплазии невысока. Рецидивные энхондромы заслуживают особого внимания из-за высокой вероятности малигнизации. В подобных случаях проводятся абластичные (расширенные) резекции. Профилактические мероприятия не разработаны.
Хирургическое лечение остеохондропатий

Остеохондрома (экзостоз, костный или костно-хрящевой экзостоз) - доброкачественное образование, представляющее собой опухолевидный нарост, состоящее из костного основания, покрытого сверху хрящевой «шапкой» и располагающееся на поверхности кости.
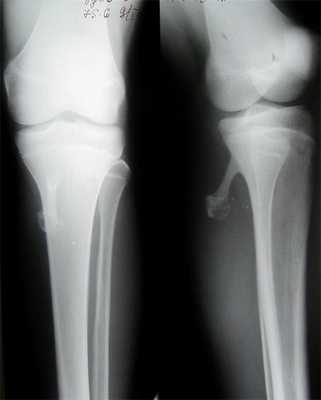
Костно-хрящевые экзостозы могут быть солитарные, то есть единичными, располагающимися лишь в каком-то одном месте, а могут быть множественными так называемая множественная экзостозная хондродисплазия, когда опухоли возникают в нескольких местах сразу.
Остеохондрома самая распространенная опухоль скелета, составляющая более 40% доброкачественных и не менее 20% всех костных образований человека.
Выявляется преимущественно в детском и подростковом возрасте, однако, может встречаться даже у маленького ребёнка. Почти в 70% случаев обнаруживается у лиц моложе 20 лет.
У детей младше 7-8 лет экзостоз как правило никак себя не проявляет. Однако, в период интенсивного роста ребенка (5-7лет и 13-16лет), происходит резкий скачок этой патологии.
Опасность такого костно-хрящевого нароста заключается в том, что он может совершенно никак себя не проявлять длительное время, постепенно разрастаясь до больших размеров, что в свою очередь может приводить к формированию грубых деформаций скелета.
Экзостозы преимущественно образуются на длинных трубчатых костях (чаще бедренной, большеберцовой и плечевой), но могут развиваться и в плоских костях (таз, лопатка, ребра). Одной из самых серьёзных локализаций данного заболевания является позвоночник, ведь в этом случае опухоль может поразить спинной мозг и вызвать нарушения в его функционировании.
В длинных трубчатых костях экзостозы чаще всего располагаются в метафизах (в области суставов), в зоне расположения ростковых хрящевых пластинок (зоны роста), однако по мере роста скелета смещается в сторону диафизов.
Клиническая картина:
Клинически большинство остеохондром не имеет проявлений и выявляется случайно. Симптомы зависят от размера и локализации образования, обычно пальпируется плотное, длительно существующее образование. Вторичными осложнениями являются переломы, артриты, сдавление прилегающих нервов, сосудов и сухожилий, костная деформация, ограничение подвижности близкого к очагу поражения сустава. В редких случаях могут встречаться артериальные и венозные тромбозы, флебиты, развитие аневризмальных изменений стенки прилегающих к опухоли сосудов. Нарастание болевых ощущений и увеличение размера образования могут быть признаками озлокачествления.
Диагностика:
Часто экзостоз обнаруживается совершенно случайно в результате простого осмотра. Для более детальной диагностики врач делает рентгеновский снимок. В некоторых случаях проводится биопсия с забором тканей.
Лечение:
Лечение экзостоза только хирургическое. Проводит его травматолог-ортопед под местной или общей анестезией. Выбор анестезии зависит от размера экзостоза и его локализации.
Краевые резекции являются наиболее распространенными операциями у данной категории пациентов. В основе этих операций лежит удаление опухоли в пределах здоровой кости. Как правило, для этого необходимо частично резецировать кость, подлежащую основанию остеохондромы. При расположении опухоли в близи зоны роста, при отсутствии ее дислокации, значительного увеличения в размерах, угрозе развития вторичной деформации сегмента, так же необходима резекция кости. В таких ситуациях хирург должен максимально щадяще относится к зоне роста. Как показали наши наблюдения незначительные краевые повреждения зоны роста не влияют на правильный рост оперируемого сегмента. Отмечено, что после таких операций в ряде случаев наблюдается нормализация функции зоны роста и самокоррекция имеющейся деформации.
Исход благоприятный, при оперативном лечении перихондриум, покрывающий экзостоз, должен быть удалён, иначе возможен рецидив. Озлокачествление: солитарных форм — менее чем в 1% случаев, превращается в хондросаркому, фибросаркому. Особенно увеличен риск озлокачествления у больных с множественными остеохондромами. Озлокачествление вероятно при внезапном усилении роста экзостоза, увеличении его диаметра более 5 см, толщины хрящевого покрытия более 1 см.
Читайте также:
- Васкулит кожи. Причины появления
- Причины мононуклеарных реакций легких. Интерстициальная плазмоклеточная пневмония
- Диагностика посттравматического отека головного мозга по КТ, МРТ
- Техника операции при аневризме брюшной аорты. Методика операции при аневризме аорты.
- Регуляция массы тела. Лечение ожирения
