Показания, этапы и техника катетеризации печеночной артерии
Добавил пользователь Дмитрий К. Обновлено: 28.01.2026
Зондирование (или «катетеризация») сердца представляет собой инвазивную методику, которая практикуется в кардиохирургии и направлена на введение катетера в правые или левые отделы органа с диагностическими целями. В процессе хирург создаёт прокол в плечевой или бедренной артерии (для диагностики левых полостей) или локтевой или бедренной вены (для диагностики правых полостей). Через него под контролем рентген-аппарата и ЭКГ вводится катетер. Процедура позволяет оценить состояние перегородок и клапанов сердца, взять образцы крови и провести исследования камер со введением контрастного препарата.
Пройти зондирование полостей сердца в Москве приглашает отделение сердечно-сосудистой хирургии ЦЭЛТ. Оно начало свою работу почти три десятилетия тому назад и сегодня предлагает широкий спектр услуг по диагностике и лечению сердечно-сосудистых заболеваний. В нём ведут приём ведущие отечественные специалисты, кандидаты и доктора наук с опытом научной и практической деятельности, который исчисляется десятилетиями. В их арсенале имеется современное оборудование, позволяющее точно ставить диагноз и проводить лечение в соответствии с международными стандартами.
Зондирование полостей сердца: показания и противопоказания
На сегодняшний день катетеризация полостей сердца является одной из чаще всего проводимых манипуляций в кардиохирургии. Только в европейских странах каждый год её проводят почти миллиону пациентов! Использование современного оборудования и высокая квалификация наших специалистов позволяют свести к минимуму риск развития осложнений после неё. В зависимости от ситуации она может быть не только диагностической, но и лечебной.
- Оценка работы левого желудочка и определение степени ишемической болезни;
- Диагностика врождённых и приобретённых пороков сердца;
- Определение сужения или недостаточности аорты перед хирургическим вмешательством;
- Подтверждение/исключение диагноза «ишемия» у пациентов, которые страдают от болей в груди невыясненной этиологии;
- Сбор данных в процессе диагностики, которые подтверждают и дополняют результаты других исследований;
- Диагностика лёгочной гипертонии, определение её типа и тяжести;
- Оценка возможности проведения операции по трансплантации сердца или лёгкого.
Абсолютных противопоказаний к проведению данной процедуры не существует. Все они относительны и зависят от индивидуальных показаний пациента. Проводить её или нет - решает сам врач, оценивая и соотнося риски. Он может от неё и вовсе отказаться, если:
- Уровень электролитов в крови пациента не соответствует норме;
- Имеется диагноз острая почечная недостаточность;
- Пациент перенёс острый инсульт;
- Выявлено желудочно-кишечное кровотечение;
- У пациента имеется индивидуальная непереносимость контрастных препаратов;
- Уровень сердечных гликозидов в его крови превышает норму.
Типы катетеризации камер сердца
Их существует два: катетеризация правых и левых отделов сердца.
Позволяет определить анатомические особенности строения коронарной артерии и выявить ИБС. Благодаря ей можно определить и оценить следующие параметры:
- Функция аортального и митрального клапанов;
- Давление крови в аорте;
- Общее периферическое сосудистое сопротивление;
- Давление и функцию левого желудочка.
Позволяет оценить следующие параметры:
- Давление наполнения сердца;
- Сопротивление сосудов лёгких;
- Работа клапана лёгочной артерии.
Процедура применяется при трансплантации или механической поддержке сердца. Благодаря ей можно оценить давление в:
- Правом предсердии;
- Правом желудочке;
- Окклюзии лёгочной артерии.
Подготовка к зондированию полостей сердца
Она необходима для того, чтобы данная процедура не повлекла за собой никаких осложнений. В её рамках специалисты ЦЭЛТ назначают пациенту прохождение целого ряда диагностических исследований:
- Общий и биохимический анализы крови;
- Рентгенография грудной клетки;
- Электро- и эхокардиография; сердца.
Вышеперечисленное позволяет определить уровни тромбоцитов и гемоглобина в крови, а также правильность работы почек, печени, сердца, лёгких, аорты. Пациенту нужно обязательно сообщить лечащему врачу о своей индивидуальной непереносимости морепродуктов, контрастных веществ, йодсодержащих и любых других фармакологических препаратов. Вдобавок его следует поставить в известность о приёме средств от эректильной дисфункции или о беременности.
Дополнительная подготовка к зондированию полостей сердца требуется в возрасте до одного года или старше семидесяти лет, а также пациентам, которые страдают от:
- Сахарного диабета первого типа;
- Заболеваний кровеносных сосудов головного мозга;
- Тяжёлой лёгочной или почечной недостаточности.
Техника зондирования полостей сердца
Пациент принимает положение лёжа на спине, медицинский персонал фиксирует на нём электроды для электрокардиографии, устанавливает систему внутривенного вливания и запускает введение пятипроцентного раствора глюкозы или раствор натрия хлорида. Следующие этапы:
- После обезболивания области введения катетера хирург делает небольшой надрез кожного покрова и вводит его в кровеносный сосуд, аккуратно продвигая к сердцу и сверяя свои действия через рентгеновский аппарат;
- После того, как катетер достиг нужного места, он вводит контрастный препарат, который позволяет хорошо визуализировать сердечные структуры и артерии;
- Во время проведения процедуры каждые пятнадцать минут проводится мониторинг основных физиологических показателей (частоты сердечного ритма и сокращений, артериального давления и частоты дыхания);
- По завершении диагностики врач удаляет катетер и накладывает на полчаса тугую повязку.
Если во время процедуры пациента начинает тошнить, его просят покашлять, чтобы снизить эффект. Иногда после введения контраста может развиться аритмия, устранить которую помогает глубокое дыхание. Оно же даёт возможность легко установить катетер в лёгочную артерию и делает визуализацию сердца чётче.
Сосудистый доступ
Ряд манипуляций выполняется для получения сосудистого доступа.
Катетеризация периферической вены
Потребности большинства пациентов во внутривенных инфузиях жидкости и лекарств могут быть удовлетворены с помощью чрескожного периферического венозного катетера. Если слепое чрескожное введение катетера затруднено, то ультразвуковой контроль обычно помогает успешно его установить. Венесекцию можно использовать в тех редких случаях, когда чрескожное введение катетера не представляется возможным. Типичными точками постановки катетера являются крупные вены рук и подкожные вены на лодыжке. Однако венесекция применяется редко из-за распространенной методики периферического введения центрального катетера (ПВЦК) и внутрикостного доступа Внутрикостная инфузия Ряд манипуляций выполняется для получения сосудистого доступа. Потребности большинства пациентов во внутривенных инфузиях жидкости и лекарств могут быть удовлетворены с помощью чрескожного периферического. Прочитайте дополнительные сведенияОбщие осложнения (например, местная инфекция, венозный тромбоз, тромбофлебит, интерстициальная экстравазация жидкости) могут быть минимизированы с помощью тщательного соблюдения стерильности во время введения и замены или удаления катетеров в течение 72 часов.
Катетеризация центральной вены
Пациентам, нуждающимся в безопасном и долгосрочном сосудистом доступе (например, для введения антибиотиков, химиотерапии и при полном парентеральном питании), а также пациентам и с плохим периферическим доступом, нужно установить центральный венозный катетер (ЦВК). ЦВК позволяет проводить вливание растворов, которые слишком концентрированы или обладают раздражающим действием на периферические вены, и осуществлять мониторинг центрального венозного давления Центральное венозное давление (ЦВД).
ЦВК может быть установлен через яремную, подключичную или бедренную вены или посредством периферических вен верхних конечностей (PICC линия). Хотя выбор типа катетера часто определяются клиническими характеристиками и особенностями пациента, яремный ЦВК или PICC линия, как правило, предпочтительнее, чем подключичный ЦВК (высокий риск кровотечения и пневмоторакса) или бедренный ЦВК (высокий риск инфекции). Во время остановки сердца растворы и лекарственные препараты, введенные через бедренный ЦВК, часто не циркулируют выше диафрагмы из-за повышенного внутригрудного давления, создаваемого сердечно-легочной реанимацией (СЛР). В этом случае может быть предпочтительным подключичный или внутреннеяремный доступ.
УЗИ контроль постановки внутреннего яремного катетера и PICC катетера теперь является стандартом и снижает риск осложнений. До постановки ЦВК коагулопатия должна быть купирована, насколько это возможно, также подключичный доступ не должен использоваться у пациентов с некупированной коагулопатией, поскольку в месте венопункции отсутствует возможность контроля и компрессии.
Тампон с хлоргексидином использует для подготовки кожи в правой паховой области. Для подготовки к установке центрального венозного катетера справа мы обрабатываем обширный участок кожи. После высыхания препарата помещаем наверх широкий стерильный материал. Стерильная простыня должна покрывать всю нижнюю половину тела, включая кровать между пациентом и медицинским работником. Теперь мы используем стерильный чехол, чтобы захватить ультразвуковой датчик, на который нанесен нестерильный ультразвуковой гель. Вы захватываете ультразвуковой датчик, а затем осторожно натягиваете стерильный чехол на датчик, чтобы иметь возможность использовать стерильный датчик для проведения ультразвукового исследования в режиме реального времени.
Теперь мы собираемся подготовить катетер. Устанавливаем безыгольные коннекторы на синий и белый порты катетера и собираемся использовать стерильный солевой раствор для промывки каждого из портов. Здесь мы промываем белый и синий порты катетера, на которых установлены коннекторы. На коричневый порт, который является дистальным портом, из которого будет выходить проводник, колпачок не устанавливаем, но после промывки этого порта мы должны зажать клипсой трубку катетера перед удалением шприца со стерильным физиологическим раствором.
Теперь приклеиваем стерильную этикетку на 1% лидокаин, для того, чтобы все шприцы имели стерильные идентификаторы. Затем на кожу наносят стерильный гель для ультрасонографии, и теперь мы смотрим на правую бедренную артерию и бедренную вену в поперечной проекции. Бедренная артерия находится слева вверху. При надавливании вы можете увидеть, что правая бедренная вена сдавливается, однако правая бедренная артерия, расположенная более поверхностно и левее, не сдавливается. Мы используем 1% лидокаин для местной анестезии кожи и подлежащих мягких тканей.
Теперь мы вводим проводящую иглу под углом 45 ° на ту же глубину от зонда, на которой находится вена. Мы вводим её таким образом, чтобы постепенно видеть продвижение иглы по вене, и сейчас мы наблюдаем возврат венозной крови. Мы собираемся захватить канюлю иглы и вытащить шприц, чтобы убедиться, в том, что эта кровь непульсирующая. Теперь мы собираемся ввести стерильный проводник через оболочку и через иглу. Мы собираемся повернуть зонд в продольном направлении, и мы видим, что проводник ввинчивается в вену по мере продвижения по игле.
В бедренной области проводник можно ввести даже на глубину 30 сантиметров. Теперь оболочка проводника извлекается, а сам проводник остается на месте. Теперь игла извлечена, и, оставив проводник на месте, вы все еще можете видеть на экране монитора УЗИ, что он расположен в вене. А сейчас зонд можно опустить и использовать стерильную марлю для того, чтобы точно отметить место введения, после чего можно использовать скальпель для надреза кожи над проводником. Теперь по проводнику вводят расширитель, и проводник захватывают на противоположном конце расширителя. Расширитель вводят вкручивающими движениями для расширения тракта, проходящего через подкожную ткань к бедренной вене.
Теперь расширитель извлекают, оставляя проводник на месте. Затем проводник снова вводят через центральный венозный катетер до тех пор, пока вы не сможете захватить проводник на противоположном конце коричневого или дистального порта катетера. Сейчас проводник захватывают возле дистального конца катетера, после чего катетер продвигают на всю длину. А сейчас проводник извлекают обратно в стерильную оболочку и полностью извлекают из тела. Как только проводник полностью извлечен, коричневый порт клипируют.
Теперь мы устанавливаем последний безыгольный колпачок на коричневый порт, снимаем с него клипсу, после чего можно осуществить забор крови в шприц и затем промыть весь просвет, соблюдая осторожность, чтобы не впустить воздух в порт. Сейчас белый и синий порты центрального венозного катетера промывают стерильным физиологическим раствором. Сейчас для обезболивания кожи, прилегающей к центральному венозному катетеру, используется местная анестезия, на месте введения накладывается пластырь с голубой стороной, направленной вверх. Это пластырь, пропитанный хлоргексидином, что позволяет минимизировать риск катетер-ассоциированных инфекций кровотока.
А теперь накладывают шов для фиксации катетера в двух местах. После этого для завершения процедуры на центральный венозный катетер накладывается стерильная окклюзионная повязка. В данном случае для фиксации центрального катетера используют инструментальное завязывание узла в двух точках.
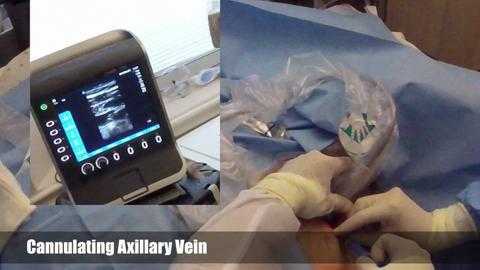
Пациента помещают в положение Тренделенбурга [ph 00:15], а затем используют тампон с хлоргексидином для подготовки левой половины передней стенки грудной клетки до середины шеи, затем захватывая более обширную область, включая левое плечо. Для полного высыхания хлоргексидина нужно по крайней мере две минуты для достижения хорошего антисептического эффекта. Сейчас накладывают широкую стерильную простыню с отверстием в центре места установки катетера. Эта стерильная простыня должна покрывать голову и почти всю кровать.
Сейчас мы подготавливаем 1-процентный лидокаин, который мы будем использовать для местной анестезии. Так как все жидкости в стерильной области должны быть маркированы, после того, как шприц заполнен лидокаином, на него наклеивают стерильную этикетку с надписью "1-процентный лидокаин". Шприцы с физиологическим раствором уже предварительно маркированы и, следовательно, не нуждаются в нанесении дополнительной стерильной маркировки. Теперь мы одеваем стерильную оболочку на линейный датчик для того чтобы мы могли использовать ультразвук в режиме реального времени для ориентирования при установке этого подключичного катетера под ультразвуковым контролем. Стерильное покрытие должно покрывать всю стерильную простынь.
Теперь мы завяжем несколько стерильных резиновых лент, чтобы удерживать стерильную оболочку на месте. Сейчас мы используем стерильный физиологический раствор, чтобы промыть все порты катетера. При этом мы меняем классические игольчатые коннекторы на безигольные, которые накладываются на синий и белый порт этого катетера с тройным просветом. Коричневый порт катетера с тройным просветом является дистальным портом и останется без коннектора, потому что, в конечном итоге, проводник будет извлечен назад через этот коричневый порт. После того, как вы промойте коричневый порт, на него следует наложить клипсу перед тем, как извлечь шприц.
Теперь мы используем местную анестезию, чтобы обезболить кожу и подлежащую подкожную клетчатку в месте введения. Мы используем линейный датчик и технику enPlanE, чтобы видеть иглу на всем пути от кожи до аксилярной вены, которая визуализируется в продольной плоскости. В этот момент вы можете увидеть, что игла почти вошла в вену. В этот момент она как раз прошла через стенку и вы можете аспирировать пурпурную кровь, как это видно здесь. Затем захватывается канюля иглы, извлекается шприц, после чего J-образный проводник продевают через канюлю иглы, направляя изгиб в сторону к сердцу. Вы можете видеть, что по мере того, как мы постепенно вводим проводник через иглу, визуализируется прохождение иглы-проводника через вену. И проводник вводят на глубину 20 сантиметров от поверхности кожи.
Теперь оболочка снимается, после чего игла извлекается по проводнику. Затем, делают надрез кожи скальпелем в месте введения проводника, и мы убеждаемся в том, что проводник свободное перемещается по раневому каналу. Теперь по проводнику вводиться расширитель, который будут постепенно продвигать закручивающим движением для расширения подкожного тракта до подмышечной вены. Теперь расширитель извлекают, соблюдая осторожность, для того чтобы случайно не выдернуть проводник. А сейчас катетер вводят по проводнику и постепенно оттягивают проводник, пока его не можно будет захватить за пределами дистального коричневого порта.
Как только проводник можно будет захватить за пределами коричневого порта, вы можете ввести катетер на соответствующую глубину введения, которая, при катетеризации левой подключичной вены обычно составляет 16-17 сантиметров. Тем не менее, при использовании ультразвукового контроля вы введете катетер глубже еще на 3 дополнительных сантиметра. Таким образом, мы вводим этот катетер на глубину 19 см от поверхности кожи. Сейчас мы промываем все три порта - синий порт, белый порт и, наконец, коричневый порт стерильным физиологическим раствором.
Сейчас на место постановки катетера накладывают антимикробный импрегнированный пластырь или биопластырь, чтобы минимизировать риск катетер-ассоциированной инфекции кровотока. Мы используем еще немного 1-процентного лидокаина для местной анестезии, а затем накладываем несколько швов в двух точках для фиксации катетера на месте. Для фиксации катетера на месте можно использовать инструментальное завязывание узла. Теперь ми накладываем стерильную окклюзионную повязку с биопластырем, так чтобы место постановки катетера полностью визуализировалось в открытом окне, после чего ниже прикрепляют крылышки, чтобы сделать отверстие, через которое проходят три порта минимальным. И процедура завершена.
Тампон с хлоргексидином используют для обеззараживания правой половины передней стенки грудной клетки. Мы совершаем возвратно-поступательные движения тампоном, для того чтобы подготовить большую площадь передней стенки грудной клетки и правого плеча.
Теперь мы накладываем стерильную салфетку на область. Эта стерильная простыня покрывает всю кровать.
Теперь мы используем стерильный физиологический раствор для промывания всех трех портов катетера с тройным просветом. Мы можем заменить обычные коннекторы на катетере с тройным просветом на безигольные. Мы соединяем безыгольные коннекторы с белым и синим портом трёхпросветного катетера. Мы не будем соединять безыгольный колпачок с коричневым портом, являющимся дистальным портом трёхпросветного катетера, поскольку из этого отверстия, конечном итоге будет выходить проводник.
Когда мы промываем коричневый порт, как это показано здесь, необходимо зажать проводник, прежде чем отсоединить шприц.
Сейчас мы собираемся извлечь все необходимое нам оборудование, включая проводниковую иглу, стерильный проводник, скальпель и расширитель в том положении, чтобы их можно было легко схватить. J-образная кривая проводника, которая по подключичной линии следует к ногам, будет направлена в сторону сердца, как показано здесь для правой и левой стороны.
Теперь мы собираемся набрать в шприц 1%-й лидокаин с целью проведения местной анестезии кожи и надкостницы ключицы.
Все эти шприцы, содержащие стерильную жидкость, должны быть промаркированы на вашем стерильном поле. Стерильные шприцы с солевым раствором предварительно маркируются как хлорид натрия, но шприц с однопроцентным лидокаином не маркируется, следовательно, эти стерильные метки могут быть использованы для маркировки шприца с 1% лидокаином, как здесь показано.
Теперь мы используем обе наши руки, чтобы определить изгиб ключицы, основной ориентир, который необходимо определить при проведении установки подключичного катетера. После того, как вы нашли изгиб ключицы, вы определите место введения, находящиеся на расстоянии одного сантиметра в сторону дельтопекторальной борозды от изгиба ключицы. В это место мы вводим 1% лидокаин для местной анестезии, как показано здесь. Вводим настолько глубоко, пока не наступит анестезия надкостницы ключицы по ходу иглы.
Теперь иглу удаляют через проводник под тщательным контролем. Мы используем скальпель, чтобы разрезать кожу. А теперь мы продвигаем расширитель в подключичную вену через проводник для расширения хода под кожей подкожной клетчатки. Мы продвигаем расширитель вращательным движением до тех пор, пока он не окажется в центре расширителя для установки подключичной системы.
Теперь мы извлекаем расширитель, контролируя проводник. Сейчас мы вводим катетер через проводник, проводник будет выходить из коричневого порта катетера. Проводник следует ухватить за дистальный конец за коричневым портом, а затем катетер продвигается на соответствующую глубину введения, которая по правой подключичной линии составляет приблизительно 15 сантиметров от кожных покровов. Для постановки левой подключичной линии катетер следует продвигать на глубину около 17 сантиметров от поверхности кожи.
Теперь мы выводим проводник из катетера прямо внутрь оболочки проводника. Выполняя это действие, вы должны контролировать расположение катетера, чтобы убедиться, что катетер не выдернут, когда вы извлекаете проводник.
Теперь мы собираемся установить последний безыгольный коннектор на коричневый порт. Мы набираем кровь в этот коричневый порт до тех пор, пока вы не сможете увидеть ее в шприце, содержащем стерильный физиологический раствор. Затем порт промывают физиологическим раствором.
Теперь синий и белый порт будут промыты, и вам просто нужно будет отсасывать физиологический раствор до тех пор, пока вы не заметите небольшое количество крови в катетере в синем и белом канале. Затем промойте физиологическим раствором, чтобы смыть эту кровь.
Теперь мы используем бело-синюю центральную клипсу, расположенную примерно в двух сантиметрах от места введения, чтобы прикрепить центральный катетер к коже в четырех местах. Мы применяем 1% лидокаин, чтобы обезболить кожу в этих четырех местах.
Теперь мы прикрепляем пластырь Biopatch, представляющий собой пластырь, пропитанный хлоргексидином, синей стороной вверх к потолку над местом введения. Это снижает риск появления инфекций, ассоциированных с центральным венозным катетером.
Мы используем иглодержатель с изогнутой иглой для пришивания центрального катетера в этих четырех местах. Здесь для фиксации шва используют завязывание узла с помощью инструмента.
После того, как наложены швы на эти четыре участка, можно наложить стерильную окклюзионную повязку, в том числе и Biopatch, с окошком, в области места введения. Затем часть стерильной окклюзионной повязки, которая будет иметь три для отверстия центрального катетера, пройдет через эту выемку.
Затем вторая часть стерильной окклюзионной повязки с крылышками, которые пойдут под тремя портами центрального катетера центральной линии, чтобы полностью закрепить центральный катетер на месте. Затем стерильной ручкой, можно указать ваши инициалы, дату и время установки центрального катетера.
Катетеризация лучевой артерии

Для введения катетера в лучевую артерию используется либо проводниковый катетер, либо ангиокатетер (катетер с внутренней иглой).
Для артериальной катетеризации чаще всего выбирают лучевую артерию.
Ультразвуковой контроль (при наличии оборудования и квалифицированного персонала) полезен при катетеризации непальпируемых артерий (например, из-за ожирения пациента или маленьких размеров артерии).
Показания
У тяжелобольных, нестабильных пациентов, особенно с рефрактерным шоком и дыхательной недостаточностью или у пациентов, перенесших сложные хирургические вмешательства со смещением жидкости или кровопотерей:
Постоянное измерение артериального давления
Повторное исследование газового состава артериальной крови
Повторные образцы крови для лабораторных исследований
Противопоказания
Абсолютные противопоказания
Артерия, которая не пальпируется и не обнаруживается ультразвуком (ни в коем случае не пытайтесь вставить катетер в артерию просто потому, что она должна находиться в этом месте)
Неподходящая артерия (например, фистула для диализа на той же конечности, тромбированная или недоступная артерия, генерализованная ишемия конечности)
Неадекватный коллатеральный кровоток в области локтевой артерии
Местная инфекция в месте введения
Относительные противопоказания
Коагулопатия (включая терапевтическую антикоагуляцию *) или недавний/предстоящий тромболизис: лучевая артерия является предпочтительным местом канюляции артерии в этих ситуациях; длительное давление (например, 10 минут и более) может быть необходимо для остановки кровотечения/гематомы на месте.
Локальные искажения анатомических структур, травматические или врожденные, или выраженное ожирение
Анамнез перенесенных операций в этой области
Ишемия/гангрена дистальных отделов конечностей
* Антикоагулянтная терапия (например, при мерцательной аритмии) увеличивает риск кровотечения при катетеризации лучевой артерии, однако при этом также необходимо учитывать повышенный риск тромбоза (например, инсульта) при отмене антикоагулянтной терапии. Обсудите все предполагаемые изменения с лечащим врачом, назначившим антикоагулянтную терапию, а затем с пациентом.
Осложнения
Тромбоз (из-за самого катетера)
Чтобы уменьшить риск инфекций, связанных с катетеризацией, катетеры лучевой артерии должны оставаться на месте не более 7 дней, а их прозрачные, окклюзионные повязки должны оставаться в покое. Как только они больше не нужны, или при наличии каких-либо признаков инфекции катетеры должны быть удалены.
К редким осложнениям относятся:
Дистальная ишемия и некроз
Холестерин (атерома); воздушная эмболия, эмболия из-за проводника или катетера
Ишемия кисти возникает редко из-за тромбоза или эмболии, диссекции интимы или спазма артерий. Коллатеральный кровоток из локтевой артерии обычно предотвращает выраженную ишемию. Риск артериального тромбоза выше у мелких артерий (с большей частотой у женщин) и при увеличении продолжительности катетеризации. Частота тромбоза и дистальной ишемии здесь значительно ниже, чем при катетеризации бедренной артерии. Окклюзированная артерия почти всегда реканализируется после удаления катетера.
Оборудование
Стерильные процедуры, барьерная защита
Антисептический раствор (например, хлоргексидин, повидон-йод)
Стерильные хирургические простыни, полотенца
Стерильные головные уборы, маски, медицинские халаты, перчатки
Защитные лицевые щитки
Катетеризация лучевой артерии
Подлокотник, марлевый валик и тейп
Местный анестетик (например, 1% раствор лидокаина без адреналина, игла 25-го калибра, шприц, объёмом около 3 мл)
Стерильная марля (например, 10 × 10 см)
Шприцы 3 мл и 5 мл
Канюляционное устройство (например, проводниковый катетер; отдельная игла, проводник и катетер; или периферический венозный ангиокатетер [катетер с внутренней иглой], 20 или 22 калибра)
Монитор для измерения кровяного давления; мешок с физиологическим раствором для инфузии (500 мл), инфузионный мешок и штатив; интегрированный катетер для измерения артериального давления или отдельные компоненты (т. е. датчик давления, трубка внутриартериального катетера [неэластичный катетер для измерения давления], трехходовой кран)
Невсасывающийся шовный метариал (например, 3-0 или 4-0 нейлон или шелк)
Хлоргексидиновый пластырь, прозрачная окклюзионная повязка
Полезно иметь при проведении операции одного или двух ассистентов.
Дополнительные факторы
Катетеризация артерий проводится с соблюдением универсальных (барьерных) мер предосторожности и в стерильных условиях.
После неудачной попытки канюлирования лучевой артерии можно попытаться провести её в более проксимальных участках, но только если не возникает артериальный спазм и можно определить пульс на лучевой артерии. Если пульс пропадает, дальнейшие попытки канюлирования артерии, а также ипсилатеральной локтевой артерии запрещены.
Если не возможно катетеризировать лучевую артерию, альтернативные места артериальной катетеризации включают: периферические - плечевая или артерия тыла стопы или центральные - бедренная или подмышечная артерии.
Сопутствующая анатомия
Лучевая артерия располагается близко к коже с вентролатеральной стороны дистальной части запястья, немного медиальней головки лучевой кости и латерально к сухожилию лучевого сгибателя запястья.
Положение пациента при проведении процедуры
Пациент должен удобно откинуться на кушетке или лежать на спине.
Расположите предплечье пациента в положении супинации c запястьем вытянутым на кровать или тумбочку; может быть полезна опора под запястье.
Встаньте или сядьте на край кровати, чтобы недоминантная рука находилась проксимальнее на руке на которой будет проводиться катетеризация артерии; это позволит естественным движением преобладающей руки ввести катетер в проксимальном направлении.
Пошаговое описание методики
Тщательно пальпируйте лучевую артерию кончиком указательного пальца недоминирующей руки. Последовательно пальпируйте, отпускайте и слегка смещайте артерию, чтобы точно определить центральную ось артерии (область самого сильного пульса).
Некоторые врачи назначаюттест Аллена, чтобы определить, достаточно ли коллатерального кровотока через локтевую артерию для перфузии руки, если катетер окклюзирует лучевую артерию. В то время как пациент сжимает кулак, необходимо пальцами прижать локтевую и лучевую артерии. Продолжая артериальную компрессию, попросите пациента раскрыть кулак и раздвинуть пальцы, ладонь и пальцы должны быть побледневшими. Затем снимите компрессию локтевой артерии, сохраняя при этом компрессию лучевой артерии. Если кровообращение в кисти и пальцах на стороне лучевой артерии возобновляется в течение 5-10 секунд, коллатеральное кровообращение считается достаточным. В качестве альтернативы можно определить наличие кровотока в локтевой артерии путем пальпации или допплеровского обследования.
Супинируйте предплечье и зафиксируйте руку и среднюю часть предплечья на дорсально размещенном подлокотнике, поместив под запястье марлевой валик для удержания его в состоянии умеренного разгибания.
Подготовка оборудования и стерильного поля
Сборка оборудования для мониторинга артериального давления: поместите мешок с физиологическим раствором для инфузии в давящий пакет (негерметизированный), соедините катетер для измерения артериального давления с мешком с физиологическим раствором и выдавите остаточный воздух из мешка в систему. Повесьте мешок, откройте зажим, чтобы заполнить капельницу жидкостью на половину объема, и пропустите раствор через трубку, чтобы выпустить воздух. Подсоедините (подключите) датчик давления к монитору. Расположите датчик на уровне сердца (т.е. латеральнее места пересечения средней подмышечной линии с 4-ым межреберным пространством). Откройте корпус датчика, установите сигнал датчика на ноль на дисплее, затем закройте корпус. Убедитесь, что весь воздух вышел из трубки. Снимите все вентиляционные заглушки и замените их во всех отверстиях на герметичные заглушки. Затем создайте давление в мешке до 300 мм рт. cт. На протяжении всего процесса поддерживайте стерильность всех мест соединения трубки.
Поместите стерильное оборудование на стерильно закрытые лотки.
Оденьте стерильную одежду и используйте барьерную защиту.
Протестируйте канюлирующее оборудование: поверните катетер вокруг иглы, вставьте проводник в иглу, а затем вытащите его, чтобы убедиться в плавности хода. Нажмите и потяните поршни шприцов, чтобы убедиться в том, что они свободно двигаются и вытеснить их низ воздух.
Наберите местный анестетик в 3-мл шприц с иглой 25-го калибра.
Протрите вентральную область запястья антисептическим раствором (например, хлоргексидином/спиртом).
Дайте раствору антисептика высохнуть в течение по крайней мере 1 минуты.
Положите стерильные полотенца и простыни вокруг места операции.
Обезболивание места катетеризации
Введите 1-2 мл анестетика в кожу и подкожно вдоль предполагаемого пути введения иглы. Не допускайте при этом образования большой папулы, чтобы она не мешала пальпировать лучевую артерию.
При продвижении шприца поддерживайте легкое отрицательное давление на поршне для распознавания попадания в сосуд и предотвращения внутрисосудистой инъекции.
Введите иглу в артерию
Перемещайте лучевую артерию в лучезапястном суставе, по описанной ранее методике, используя недоминирующую руку, и продолжайте пальпацию, для того чтобы ввести иглу в артерию.
С помощью доминирующей руки удерживайте устройство для катетеризации между большим и указательным пальцами. Держите скошенную иглу под углом вверх.
Введите канюлю с иглой срезом вверх по направлению к средней линии радиальной артерии, по крайней мере, на 1 см проксимальнее головки лучевой кости и продвигайте ее проксимально (по направлению к голове) под углом 30-45 градусов в кожу, чтобы пересечь артерию.
Постепенно продвигайте устройство для катетеризации до тех пор, пока в резервуаре или цилиндре устройства не появится ярко-красная кровь, что указывает на то, что кончик иглы вошел в просвет артерии.
Держите аппарат неподвижно в этом месте.
Если после введения катетера по проводнику на 1-2 см не появится капля крови, медленно и постепенно извлеките устройство. Если устройство первоначально полностью прошло через артерию, то при извлечении кончика иглы могут появиться брызги крови, возвращаясь в просвет. Если брызги не появляются, отведите устройство почти на поверхность кожи, измените направление и попробуйте еще раз продвинуть его в артерию.
Если капля крови не появляется после продвижения ангиокатетера на 1-2 см, крепко удерживая катетер, медленно вынимайте из него иглу. Брызги крови могут появиться, если только кончик иглы пробил глубокую артериальную стенку. Если капля крови не появляется, продолжайте извлекать иглу, пока она не будет удалена, а затем медленно извлекайте катетер. Если в шприце появляется кровь, прекратите извлечение и попытайтесь продвинуть катетер в артерию (некоторые медицинские работники перед повторной постановкой катетера вводят проводник, для того чтобы облегчить его прохождение в просвет артерии).
Если наблюдается быстрый локальный отек, произошла экстравазация крови. Завершение процедуры: удалите иглу и прижмите марлевый валик к области на 10 минут или более, чтобы избежать кровотечения и гематом.
Оценка обратного тока крови
В месте введения поместите под катетер квадратную марлевую салфетку.
Осмотрите резервуар или цилиндр устройства и убедитесь, что поток крови пульсирует. Если необходимо, слегка продвиньте или оттяните устройство на себя до появления пульсирующего потока, что подтвердит нахождение устройства внутри артерии.
Постоянно следите, чтобы катетер оставался неподвижным.
Как продеть артериальный катетер
Техника введения катетера по проволочному проводнику
Проденьте проводник через иглу в артерию. Не проталкивайте проволоку силой; она должна скользить плавно.
Если проводник встречает сопротивление, он мог проникнуть внутрь или пройти через артериальную стенку. Снимите комплекс катетер-проводник как единое целое, прижмите к месту введения марлевые тампоны в течение 10 минут (чтобы предотвратить кровотечение и образование гематомы), и начните все сначала с нового места введения с новым катетером-проводником.
Надежно удерживая втулку иглы, продвиньте катетер, вращая его, по игле и проводнику в артерию.
Ангиокатетер
Метод введения, по существу такой же, как и при установки системы для инфузии в периферическую вену.
Далее необходимо уменьшить угол введения и продвинуть ангиокатетер еще на 2 мм, чтобы убедиться, что наконечник катетера вошел в просвет. Этот шаг связан с тем, что кончик иглы немного выступает за кончик катетера.
Надежно удерживайте втулку иглы и продвигайте катетер вдоль иглы и в артерию; он должен скользить плавно.
Если катетер встречает сопротивление, медленно выводите иглу, затем катетер, тут же останавливая и пытаясь продвинуть вперед катетер, если возобновится кровоток. Если катетер не удается установить, извлеките его и начните все сначала. Никогда не вытягивайте катетер через иглу и не вводите иглу обратно в катетер (это может привести к повреждению кончика катетера в теле пациента). Кроме того, никогда не извлекайте проводник через иглу. Наложите на участок марлевые салфетки и оказывайте на него давление в течение 10 минут.
Иногда катетер не может быть установлен, хотя он находится в просвете; попробуйте продвигать катетер, промывая его жидкостью из шприца.
Подсоединение внутриартериального катетера
Подсоедините трубку датчика давления (предварительно промытую физраствором) к канюле катетера и проверьте кривую артериального давления на экране монитора.
Перевязка раны
Используйте марлю, чтобы впитать всю кровь и жидкость, соблюдая осторожность, чтобы не повредить катетер.
Зафиксируйте катетер в месте введения. Чтобы избежать некроза кожи, завяжите воздушные петли в коже, а затем привяжите концы нитей к втулке катетера.
Наложите прозрачную окклюзионную повязку. Диски, пропитанные хлоргексидином, в месте введения обычно помещают перед повязкой.
Сделайте петлю трубкой артериального катетера и зафиксируйте ее пластырем вдали от места введения катетера, чтобы предотвратить случайное натяжение и извлечение катетера.
Напишите на повязке дату и время катетеризации.
Предупреждения и распространенные ошибки
Неправильное определение точного места пульсации повышает вероятность пропустить артерию.
Перемещение пальца из стороны в сторону, при попытке определить точку максимальной пульсации, может привести к неточному результату; для каждой новой точки поднимите и переместите палец латерально.
Если игла не вошла в артерию несмотря на то, что достигла определённой глубины введения, то не пытайтесь изменить положение иглы, перемещая кончик в ту или иную сторону - это может привести к повреждению тканей. Вместо этого, перед тем как изменить угол и направление введения, иглу следует подвести почти к поверхности кожи.
Никогда не вводите препараты в артериальные сосуды.
Во время остановки сердца или при низком кровяном давлении и гипоксии артериальная кровь может быть темной и не пульсирующей, поэтому ошибочно может быть принята за венозную кровь.
Советы и рекомендации
Избегайте слишком сильного надавливания на артерию при прощупывании пульса во время введения иглы; это может привести к сдавливанию артерии и затруднению ее катетеризации.
Некоторые артериальные линии чувствительны к положению запястья; будьте внимательны к изменениям давления и/или формы волны при движении пациента. Может потребоваться иммобилизация запястья в наиболее подходящем положении.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Читайте также:
- Синдром Эйди (Adie)
- Показания для эндоскопического релиза кубитального канала
- УЗИ брюшной стенки в норме
- Кортикотропный гормон ( кортикотропин ), оксид азота ( NO ), окситоцин и их действие на матку при родах. Синтез окситоцина. Концентрация, действие и эффекты окситоцина.
- Инновации в медицине для врача. Изменчивость медицинских публикаций
