Показания, этапы и техника наложения перитонеовенозного шунта при асците
Добавил пользователь Дмитрий К. Обновлено: 22.01.2026
Лапароцентез — процедура, во время которой брюшная стенка пациента прокалывается специальной иглой-катетером.
Чтобы не травмировать кишечник, лапароцентез проводится под контролем УЗИ или при помощи специальных приспособлений, позволяющих создать в брюшной полости пространство, свободное от петель кишечника. Процедура осуществляется под местной анестезией: место прокола или разреза пропитывают обезболивающим препаратом.
Цели выполнения лапароцентеза
Лапароцентез может проводиться как в диагностических, так и в лечебных целях. Лабораторный анализ полученной во время лапароцентеза жидкости позволяет судить о повреждениях или заболеваниях органов брюшной полости. Как лечебная процедура, лапароцентез используется для удаления жидкости из брюшной полости, накапливающейся при асците. При этом в проколе остается дренаж — специальная трубка для вывода жидкости, которая продолжит собираться после окончания процедуры.
Подготовка к процедуре
Специальной подготовки к лапароцентезу не требуется. Как и перед любой медицинской процедурой, пациент должен подписать информированное добровольное согласие. Предварительно нужно опорожнить мочевой пузырь, иначе он может быть поврежден во время прокола брюшной стенки. Перед эвакуацией большого количества асцитической жидкости нужно наполнить жидкостью сосудистое русло, обычно для этого прибегают к внутривенным инфузиям физиологического раствора.
Показания и противопоказания
Лапароцентез может быть показан пациентам при наличии следующих заболеваний и состояний:
- Подозрение на внутрибрюшное кровотечение, разрыв полого органа брюшной полости.
- Подозрение на спонтанный или вторичный бактериальный перитонит — воспаление листков брюшины.
- Впервые возникший асцит — накопление жидкости в брюшной полости. Лапароцентез помогает определить причину этого состояния, выявить происхождение асцитической жидкости, обнаружить раковые клетки и другие «подсказки», которые помогут установить правильный диагноз.
- Асцит, устойчивый к консервативной терапии.
Показаниями к лечебному лапароцентезу являются осложнения, вызванные асцитом: затруднение дыхания из-за ограничения движений грудной клетки, боли в животе, нарушение функции органов брюшной полости.
Единственным абсолютным противопоказанием к лапароцентезу является острый живот, требующий экстренного хирургического вмешательства.
- Снижение уровня тромбоцитов в крови менее 20 × 10 3 /мкл или выраженная коагулопатия (нарушение свертываемости крови). Эти состояния должны быть скорректированы до прокола брюшной стенки путем переливания тромбоцитарной массы или свежезамороженной плазмы.
- Наполненный мочевой пузырь.
- Беременность.
- Целлюлит брюшной стенки.
- Кишечник, растянутый пищей и газами.
- Спайки в брюшной полости.
Техника лапароцентеза
Во время лапароцентеза пациент обычно находится в положении сидя или полусидя. Процедуру проводят под местной анестезией: место, в котором будет выполнен прокол, предварительно обкалывают раствором анестетика и обрабатывают антисептиком. Затем врач прокалывает брюшную стенку с помощью специального инструмента, представляющего собой металлическую трубку и вставленную в нее трехгранную иглу.
После прокола иглу извлекают и выводят жидкость. Количество жидкости, которое эвакуируют из брюшной полости, определяет врач. 5-10 мл отправляют на анализ в лабораторию.
При необходимости после лапароцентеза устанавливают перитонеальный дренаж для дальнейшего оттока жидкости.

Лапароцентез при асците
Асцит — наиболее распространенное показание для проведения диагностического и лечебного лапароцентеза. Процедура позволяет не только эвакуировать избыточную жидкость из брюшной полости, но и оценить ее состав, выявить причину асцита.
Диагностический лапароцентез
В большинстве случаев процедура одновременно носит и лечебный, и диагностический характер. При исключительно диагностическом лапароцентезе можно использовать шприц объемом 10-20 мл и иглу 18 калибра.
Оценка полученного материала
Можно выполнить различные анализы, которые помогают разобраться в причинах накопления жидкости в брюшной полости и определить оптимальную тактику лечения:
- Определение градиента «сывороточный альбумин/альбумин асцитической жидкости» (SAAG). Помогает отличить транссудат (отечную жидкость) от экссудата (воспалительной) жидкости, это позволяет судить о причине асцита.
- Цитологическое исследование помогает выявить раковые клетки.
- Исследование на бактериальную культуру и окраска по Граму помогают диагностировать бактериальный перитонит.
- Оценка количества клеток — повышено при инфекциях.
- Уровень триглицеридов повышен при хилезном асците, вызванным выраженным застоем лимфы или повреждением лимфатических сосудов.
- Уровень билирубина может быть повышен при повреждении стенки кишечника.
- Уровень амилазы — повышенный указывает на патологии поджелудочной железы.
- Уровень белка, глюкозы.
Возможные осложнения
После лапароцентеза возможны такие осложнения, как истечение жидкости из места прокола, гематомы (синяки) на брюшной стенке, инфицирование. При нарушении техники процедуры и отсутствии УЗ-контроля есть риск повредить во время прокола внутренние органы брюшной полости, крупные сосуды. У некоторых пациентов после эвакуации большого количества жидкости падает артериальное давление, снижается уровень натрия в сыворотке крови. В отдельных случаях возможен гепаторенальный синдром — тяжелое нарушение функции печени и почек. Редкое осложнение лапароцентеза — спонтанный гемоперитонеум. Это состояние возникает, когда из брюшной полости удаляют более 4 л жидкости, из-за кровотечения из брыжеечных вен.
Риск осложнений сводится практически к нулю, если врач предварительно тщательно оценил состояние пациента, правильно провел подготовку, четко соблюдал технику проведения процедуры и использовал качественные инструменты.
Реабилитация после процедуры
После лапароцентеза пациенту нужно полежать 10-30 минут, чтобы предотвратить истечение жидкости из места прокола. Если удалено более 4-5 литров жидкости, то вводят внутривенно раствор альбумина 20% из расчета 8-10 г на каждый дополнительный удаленный литр.
Стоимость
Сеть клиник «Евроонко» предоставляет высококачественные медицинские услуги в сфере онкологии на уровне ведущих клиник мира. При этом стоимость медицинской помощи здесь ниже, чем в онкологических центрах Европы, США, Израиля. В клинике действует комплексная программа дренирования асцита в условиях дневного стационара, которая включает все необходимые сопутствующие процедуры и исследования.
Показания, этапы и техника наложения перитонеовенозного шунта при асците
Лечение диуретикорезистентного асцита у больных циррозом печени является наиболее сложной проблемой гепатологии, когда применение радикальных операций в виде портосистемного шунтирования зачастую невыполнимо и неоправданно. После развития диуретикорезистентного асцита до 50% больных умирают в течение 6 мес [2]. Использование лапароцентеза с эвакуацией 10-15 л асцитической жидкости ухудшает и без того тяжелое состояние больного и способствует развитию осложнений, связанных с пункцией брюшной полости [1, 4].
Использование с этой целью перитонеовенозного клапанного шунтирования высокоэффективно [6], но сопровождается определенным риском и имеет ряд противопоказаний. При этом методе возможно развитие таких осложнений, как тромбоз или инфицирование шунта, рецидивы кровотечений из пищевода [3].
Цель исследования - оценка результатов и определение эффективности нового метода коррекции диуретикорезистентного асцита у больных циррозом печени с синдромом портальной гипертензии с применением полностью имплантируемой перитонеальной порт-системы Celsite.
Материал и методы
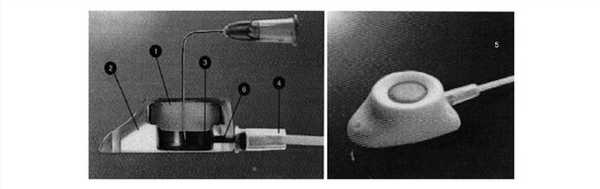
Методика наложения перитонеовенозного шунта общеизвестна и подробно освещена в литературе [3, 5]. Методика имплантации перитонеальной порт-системы заключалась в следующем: первоначально исследовали асцитическую жидкость для решения вопроса о допустимости аутоасцитореинфузии. Затем под местной анестезией больному устанавливали полностью имплантируемую перитонеальную порт-систему (см. рисунок). Рисунок 1. Устройство полностью имплантируемой порт-системы Celsite. 1 - силиконовая мембрана, 2 - покрытие из специального материала, 3 - титановая камера, 4 - муфта, соединяющая конюлю порта с катетером, 5 - катетер силиконовый, 6 - канюля порта. При этом катетер порта вводили в брюшную полость через разрез на передней брюшной стенке. Рабочий конец катетера направляли к левой подвздошной ямке с фиксацией к прямой мышце живота за манжетку и затем проводили к порту, размещенному на основании ребер. Порт промывали физиологическим раствором, катетер обрезали до необходимой длины и соединяли с портом. В последующем к порт-системе подключали систему для трансфузии одноразового пользования, проведенную через инфузомат «Braun FMS», венозный конец которой соединяли с подключичной веной. Реинфузию асцитической жидкости проводили со скоростью 15-20 мл в 1 мин, дробно по 500-700 мл с интервалом 5-7 мин для профилактики перегрузки сердечно-сосудистой системы и перераспределения введенной жидкости. Аутоасцитореинфузию осуществляли ежедневно в объеме 1,5-2,5 л дробно, дозированно с учетом общего состояния и показателей гемодинамики больного.
У 18 больных (5 из 1-й, 13 из 2-й группы) при введении асцитической жидкости отмечали развитие токсикоаллергических реакций. С целью профилактики указанных осложнений последующие реинфузии проводили после воздействия на асцитическую жидкость низкоэнергетического лазерного излучения внеорганно (n=11) или внутрибрюшинно (n=7). Для этого предварительно, до реинфузии, асцитическую жидкость облучали низкоэнергетическим гелий-неоновым лазером (аппарат ЛГ-75) через волновод; мощность на выходе 10 мВт, экспозиция 10-15 мин, длина волны 0,63 мкм в непрерывном режиме.
С учетом того факта, что при асцитореинфузии значительно возрастает риск развития геморрагического синдрома, в 19 наблюдениях при наличии диуретикорезистентного асцита и выраженного варикозного расширения вен пищевода и кардии желудка проведена профилактическая эндоскопическая склеротерапия. Превентивная эндоскопическая склеротерапия варикозно-расширенных вен применена у 5 больных перед имплантацией перитонеальной порт-системы, у 14 больных перед установкой перитонеовенозного шунта. Все больные оперированы в плановом порядке после курса предоперационной подготовки. Во всех наблюдениях в момент установки порт-системы с проведением асцитореинфузии, а также при лапароцентезе с целью исследования асцитической жидкости определяли внутрибрюшное давление, которое составило в среднем 249,0±78,0 мм вод.ст. Показатели центрального венозного давления (ЦВД) до операции в среднем 49,0±16,0 мм вод.ст. Критериями эффективности операции явились изменения окружности живота (на уровне пупка), массы тела больных, количества выделяемой за сутки мочи, показатели клинических анализов и биохимических тестов. Для определения регресса и стабилизации асцита проводили ежедневное взвешивание больных натощак со стандартным измерением окружности живота. Полученные данные сопоставляли с результатами дооперационных исследований.
Результаты
Динамику асцитического процесса наблюдали при контрольных ультразвуковых исследованиях. В ближайшем послеоперационном периоде наблюдалось уменьшение окружности живота со 116±14 до 94±11 см. При этом первоначально отмечено увеличение суточного диуреза с 620,0±110,0 мл до 2,2±0,4 л (1-я группа) и с 4,8±1,3 л в первый сутки и до 1,7±0,5 л после отмены диуретиков (2-я группа). При проведении перитонеовенозного шунтирования уменьшение асцита отмечено в течение первых 3 нед, максимально в течение первых 3 сут. Дробное и дозированное переливание асцитической жидкости через имплантированную порт-систему способствовало постепенному уменьшению окружности живота и равномерному увеличению диуреза, что предотвращало возникновение серьезных осложнений в виде геморрагического синдрома, связанных с гемодилюцией и коагулопатией на почве массивной асцитореинфузии в венозное русло, которые были наиболее выражены во 2-й группе больных (после операции перитонеовенозного клапанного шунтирования).
Для профилактики указанных осложнений имплантацию перитонеальных порт-систем всегда проводили с учетом общего состояния больных и показателей гемодинамики, после интенсивной медикаментозной терапии, а также с минимизацией объема начальной дозы реинфузируемой асцитической жидкости - в среднем 0,8±0,25 л. Процедуру аутоасцитореинфузии продолжали до полного регресса и купирования процесса.
Как показал наш опыт, промедление с проведением операции при диуретикорезистентном асците может привести к ухудшению общего состояния больных, возникновению серьезных осложнений в виде появления вентральной грыжи в результате перерастяжения передней брюшной стенки и возникновению хилезного асцита, что делает невозможным использование перитонеовенозного клапанного шунтирования и в конечном итоге негативно сказывается на результатах предпринимаемого вмешательства, ставит под сомнение его эффективность. Наличие этих осложнений не являлось противопоказанием к имплантации перитонеальной порт-системы.
Применение профилактической эндоскопической склеротерапии позволило наполовину сократить число гастроэзофагеальных кровотечений в раннем послеоперационном периоде по сравнению с таковым у больных, которым эндоскопическая склеротерапия в дооперационном периоде не проводилась.
Отмечено позитивное влияние низкоинтенсивного лазерного излучения на асцитическую жидкость перед ее реинфузией, которая позволила у 18 больных (у 5 из 1-й группы и у 13 - 2-й группы) свести к минимуму сроки нивелирования функциональных нарушений печени и почек и избежать возникновения аллергических реакций, связанных с асцитореинфузией.
Хороший результат оперативного лечения достигнут у 4 (33,3%) больных 1-й группы и у 9 (21,4%) больных 2-й группы, при этом на фоне удовлетворительного самочувствия с нормализацией аппетита, сна и стула отмечался адекватный диурез без стимуляции, асцит отсутствовал. Наличие незначительного асцита с адекватным диурезом на фоне приема диуретиков расценили как удовлетворительный результат лечения, который выявлен в 6 (50%) и 16 (38,1%) наблюдениях соответственно. При этом во всех наблюдениях отмечен значительный регресс асцита: полное его исчезновение у 5 больных 1-й группы и у 11 больных 2-й группы; определение асцита только при помощи УЗИ имело место у 1 и у 3 больных соответственно. Выраженное уменьшение асцита со стойкой стабилизацией констатировано у одного больного 2-й группы (у него асцит не нарастал без приема диуретиков), минимальный прием диуретиков обеспечивал адекватный диурез еще у одного больного 2-й группы, при этом отпала необходимость в лапароцентезах.
Результат лечения считали неудовлетворительным при нарастании асцита с повторными лапароцентезами, отсутствием диуреза при стимуляции диуретиками, а также с осложнениями в отдаленном периоде (тромбоз или инфицирование имплантата), что отмечено у 2 (16,7%) больных 1-й и у 17 (40,5%) больных 2-й группы. Причинами неэффективности перитонеовенозного шунтирования в 3 наблюдениях было высокое центральное венозное давление, обусловленное хронической сердечной недостаточностью, и отсутствие необходимого градиента давления между брюшной полостью и венозной системой. В 2 наблюдениях указанное состояние было обусловлено тромбозом и перегибом венозного катетера шунта. При применении перитонеальной порт-системы указанных осложнений не отмечалось.
Средний срок функционирования перитонеальной порт-системы 1,5 мес, максимальный срок прослежен до 8 мес, соответственно 16 мес и 5 лет при использовании перитонеовенозного шунта. В различные сроки отдаленного периода нами повторно госпитализировано и обследовано 23 (54,8%) больных. Как показал опыт, перитонеальные порт-системы можно применять длительное время - вплоть до нескольких лет.
В ближайшем послеоперационном периоде летальный исход имел место у 12 больных после перитонеовенозного клапанного шунтирования и у 1 больного после имплантации порт-системы. При этом 8 больных 2-й группы выписаны из клиники в связи с нарастанием явлений гепатоцеллюлярной и почечной недостаточности в инкурабельном состоянии, уменьшения асцита у них не отмечено. Еще у 5 больных в состоянии декомпенсации эффекта от операции не было, асцит после вмешательства быстро достиг дооперационного уровня, стал напряженным, прогрессировал при явно не функционирующем шунте.
Операции с применением порт-систем с дробными, дозированными асцитореинфузиями исключали развитие тяжелых фатальных осложнений.
Таким образом, коррекция диуретикорезистентного асцита у больных циррозом печени с применением полностью имплантируемой перитонеальной порт-системы Celsite и перитонеовенозного шунтирования является патогенетически обоснованной и эффективной, способствует улучшению функционального состояния гепаторенальной системы, регрессу и купированию асцита, позволяет избежать применения порочного метода лечения - лапароцентеза.
Применение перитонеальной порт-системы позволяет значительно расширить диапазон показаний и возможностей хирургической коррекции диуретикорезистентного асцита: осуществлять имплантацию при низком градиенте между внутрибрюшным и центральным венозным давлением, наличии хилезного асцита, а также при вентральной грыже. По сравнению с этим круг показаний к перитонеовенозному шунтированию ограничен, и оно выполнимо при наличии достаточного градиента между внутрибрюшным и центральным венозным давлением, прозрачной асцитической жидкости с минимальной вязкостью, а также при отсутствии вентральной грыжи передней брюшной стенки.
Коррекция диуретикорезистентного асцита с использованием перитонеальных портов является управляемым процессом, позволяющим осуществить асцитореинфузию дробно, дозированно с учетом общего состояния больного и показателей гемодинамики, что в конечном итоге дает возможность исключить серьезные осложнения в виде геморрагического синдрома, связанные с гемодилюцией и коагулопатией в результате массивного поступления асцитического содержимого в венозное русло.
Реинфузия асцитической жидкости с использованием перитонеальной порт-системы - эффективный, миниинвазивный метод, который может являться альтернативой существующим способам перитонеовенозного шунтирования в лечении диуретикорезистентных форм асцита. Включение в арсенал комплексного лечения превентивного склерозирования варикозных узлов позволяет снизить вероятность и частоту развития геморрагического синдрома и расширить круг показаний к проведению асциткорригирующих вмешательств.
Лапароцентез
Лапароцентез - хирургическая процедура, которое представляет собой прокол брюшной стенки для извлечения патологического содержимого (например, при асците).
Причиной возникновения асцита является нарушение оттока венозной крови через печень и повышение давления в сосудистых коллекторах живота, в результате чего перитонеальная жидкость просачивается в брюшную полость.
В зависимости от количества жидкости в полости врач принимает решение о назначении лапароцентеза. В тех случаях, когда количество жидкости не очень большое, пациенту назначаются мочегонные средства, с помощью которых за некоторое время можно избавиться от лишней воды естественным путем. Вместе с тем, встречаются случаи, когда количество жидкости в брюшной полости достигает 15-20 л, и без лапароцентеза не обойтись.
Показания и противопоказания к лапароцентезу
В Юсуповской больнице врачи могут назначать лапароцентез не только при асците, но и для обнаружения, исключения или удаления патологического содержимого в брюшной полости. Показаниями к проведению этой процедуры являются:
- наличие закрытой травмы живота, если установить повреждения не удалось с помощью рентгеновских, клинических и лабораторных исследований;
- наличие повреждений нескольких органов;
- травма, осложненная шоком или коматозным состоянием;
- закрытая травма живота у пациентов в тяжелом алкогольном или наркотическом опьянении;
- стремительное угасание жизненных функций при травмах головы, груди и конечностей;
- проникающие раны в грудную клетку с возможным повреждением диафрагмы;
- подозрение на внутрибрюшное кровотечение, разрыв кисты;
- скопление свободной жидкости в брюшной полости - асцит (наиболее частая причина применения лапароцентеза).
В каждой клинической ситуации к решению вопроса о проведении лапароцентеза доктор подходит индивидуально. Если есть резерв времени, то лапароцентезу предшествует тщательное исследование (лабораторная диагностика, ультразвуковое исследование) и сбор анамнеза. В критических ситуациях, когда речь идет о жизни пациента, лапароцентез позволяет быстро обнаружить причину патологии и принять своевременные меры.
Среди противопоказаний к лапароцентезу отмечают спаечную болезнь, выраженный метеоризм, высокий процент повреждения стенок кишечника, наличие опухолей больших размеров в брюшной полости, присутствие воспалительных и гнойных процессов, наличие послеоперационной вентральной грыжи.
Подготовка к процедуре лапароцентеза
Перед лапароцентезом доктор назначает ряд необходимых анализов и диагностических процедур, среди которых:
- физический осмотр;
- анализ на свертываемость крови;
- рентгеновское обследование;
- УЗИ;
Все диагностические процедуры можно пройти на месте, ведь оснащение Юсуповской больницы находится на высоте. Здесь есть все необходимое оборудование новейших образцов, которое позволяет быстро и точно установить диагноз с минимальным негативным воздействием на организм пациента.
Также пациент должен сообщить врачу об аллергии на препараты, беременности или если он уже принимает медикаменты. Непосредственно перед процедурой нужно опорожнить мочевой пузырь и кишечник, а за 12 часов до операции не есть и не пить.
Техника выполнения лапароцентеза
Такое мини-вмешательство, как лапароцентез, осуществляется под местной анестезией, при этом пациент чаще находится в положении сидя, иногда его кладут на спину. Область, где будет производиться прокол, очищается и стерилизуется. После введения анестетика специальной иглой производится прокол внизу живота (примерно посредине между пупком и лобком), куда вводят небольшую трубку. С ее помощью будет удаляться жидкость. Количество выведенной жидкости за одну процедуру в среднем колеблется от 3 до 5 л, но в более тяжелых случаях доктор может принять решение и об извлечении 10 л.
Обычно лапароцентез занимает около получаса, но может длиться больше. Время будет зависеть от объема удаляемой жидкости и состояния пациента.
После завершения процедуры место прокола туго перевязывают. У пациента всегда измеряют температуру, пульс, давление. Перед лапароцентезом и после него измеряют вес.
После лапароцентеза образцы полученной жидкости исследуют для определения ее происхождения (цитологическое исследование). Пациенту не придется искать учреждение, где смогут исследовать полученную жидкость, ведь на базе Юсуповской больницы есть собственная лаборатория.
Если жидкость имеет отечную природу, то это может «говорить» о сердечной недостаточности, циррозе печени или нефротическом синдроме. При получении жидкости воспалительной природы следует говорить о наличии опухолей или метастазов в органах брюшной полости.
Осложнения при лапароцентезе
Процент возникновения осложнений при проведении лапароцентеза в Юсуповской больнице очень низкий (меньше 1%), но никакая операция не может гарантировать их отсутствие. Среди осложнений у пациента может возникнуть:
- кровотечение;
- случайный прокол органов, расположенных в брюшной полости;
- инфекция.
Увеличивается риск осложнений при беременности, проведении операции с полным мочевым пузырем, кровотечении и плохом питании. Поэтому, по возможности, стоит исключить эти факторы.
Что делать после операции: несколько нюансов
В домашних условиях нужно соблюдать рекомендации врача и по возможности взять несколько отгулов.
Немедленно стоит обратиться в больницу, если наблюдаются симптомы:
- лихорадка, озноб и другие признаки инфекции;
- выбухание брюшной стенки;
- покраснение, сильная боль, опухоль в месте прокола;
- болезненные ощущения, которые не проходят даже после приема обезболивающих средств;
- слабость и боль в груди, одышка, кашель.
Стоимость лапароцентеза
Цена лапароцентеза зависит от сложности операции, анестезии и клиники, в которой проводилась процедура. Более подробно узнать о стоимости процедуры можно по телефону.
В Юсуповской больнице лапароцентез проводят достаточно часто. В клинике работают врачи высшей категории и кандидаты медицинских наук, у которых большой практический опыт.
Список литературы
Профильные специалисты
Заместитель главного врача по медицинской части. Врач-терапевт, кардиолог, онколог.
Перитонеовенозный шунт (шунт Левина)
Перитонеовенозное шунтирование обеспечивает продолжительный лечебный эффект (на многие месяцы) [29]. Оно вызывает увеличение объёма циркулирующей крови путём непрерывного поступления асцитической жидкости из брюшной полости в общий кровоток (рис. 9-8). Увеличение объёма циркулирующей крови подтверждается снижением в плазме уровней ренина, ангиотензина, норадреналина, антидиуретического гормона и ПНФ. Улучшаются кровоснабжение и функция почек.
Эту операцию выполняют под общим обезболиванием на фоне профилактического введения антибиотиков. Брюшную полость дренируют с помощью длинной перфорированной пластиковой трубки, достигающей области таза. Трубку соединяют с реагирующим на изменение давления клапаном, который располагают экстраперитонеально. Он в свою очередь соединен с силиконовой трубкой, которая проходит в подкожном канале от живота до шеи. На шее трубку проводят через внутреннюю яремную вену в верхнюю полую вену. При смещении вниз диафрагмы во время вдоха давление внутрибрюшной жидкости нарастает, в то время как давление в верхней полой вене и в грудной полости падает. Таким образом при дыхании возникает сила, открывающая клапан и засасывающая жидкость в верхнюю полую вену.
Эта операция устраняет асцит на длительное время. Однако число осложнений велико. Периоперационная летальность составляет около 18 % [39], а по некоторым данным, достигает 52 % [56]. Обычно после операции развивается легкая форма ДВС-синдрома, вызванного попаданием в кровь прокоагулянтов и коллагена, содержащихся в асцитической жидкости [6]. ДВС-синдром может протекать тяжело и привести к летальному исходу. Удаление асцита и введение солевых растворов перед шунтированием служат профилактикой осложнений. К ранним осложнениям относятся подтекание асцитической жидкости из операционной раны, кровотечение из варикозно-расширенных вен и отёк лёгких. Позднее развиваются инфекционные осложнения, чаще — эндокардит правых отделов сердца. Несмотря на высокую частоту повторных госпитализаций в связи с нарушением функции шунта, необходимость в них возникает реже, чем при повторных парацентезах. Продолжительность пребывания больного в стационаре зависит от тяжести основного заболевания. Операция противопоказана при гепаторенальном синдроме [13].
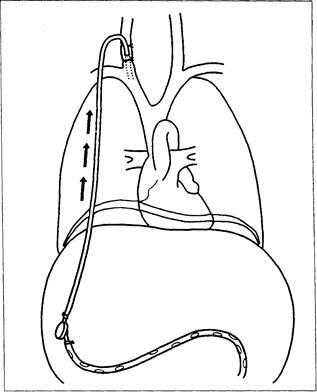
Рис. 9-8. Перитонеовенозный шунт.
В многоцентровом исследовании не выявлено преимуществ шунтирования по Ле Вину по сравнению с парацентезом независимо от применения диуретиков. Эффект лечения через месяц после шунтирования был лучше, но при этом показатель выживаемости оказался ниже. Однако через год эффективность лечения и показатель выживаемости были примерно одинаковыми в обеих группах больных. Наложение перитонеовенозного шунта позволяет быстрее удалить асцитическую жидкость, однако на прогноз заболевания не влияет |63|. Больным циррозом печени группы С по Чайлду операция противопоказана.
Познавательно:
Понятие и основные подходы к пониманию государства. Понятие и основные подходы к пониманию государства. Государство издревле являлось предметом научных теорий.
Сущность кислотно-основного титрования. Кривые титрования Метод кислотно-основного титрования (метод нейтрализации) - предназначен для определения концентрации кислот.
Разграничение предметов ведения и полномочий между органами гос.власти РФ и ее субъектов. Принципы федерации в России Согласно ч. 3 ст. 5 Конституции РФ разграничение предметов ведения и полномочий между органами государственной власти РФ и.
Основные определения и теоремы по геометрии. 7 класс Геометрия - наука, занимающаяся изучением геометрических фигур (в переводе с греческого слово «геометрия» означает.
Педагогические взгляды А.Ф. Дистервега. В историю педагогики Адольф Вильгельм Дистервег (1790 - 1866) вошел как «учитель немецких учителей» и прогрессивный.


Жизнь - это не просто годы, посвященные ублажению самих себя и собственной карьере. Это привилегия, ответственность, необходимость жить, следуя за высшим призванием. © Элизабет Доул ==> читать все изречения.
Асцит
Асцит - это вторичное состояние, характеризующееся накоплением экссудата или транссудата в свободной брюшной полости. Клинически проявляется увеличением объема живота, тяжестью, чувством распирания и болями в брюшной полости, одышкой. Диагностика асцита включает проведение УЗИ, КТ, УЗДГ, диагностической лапароскопии с исследованием асцитической жидкости. Для патогенетического лечения необходимо установить причину, вызвавшую скопление жидкости; к симптоматическим мероприятиям при асците относятся назначение мочегонных средств, пункционное удаление жидкости из брюшной полости.
МКБ-10

Общие сведения
Асцит или брюшная водянка может сопровождать течение самого широкого круга заболеваний в гастроэнтерологии, гинекологии, онкологии, урологии, кардиологии, эндокринологии, ревматологии, лимфологии. Накопление перитонеальной жидкости при асците сопровождается повышением внутрибрюшного давления, оттеснением купола диафрагмы в грудную полость. При этом значительно ограничивается дыхательная экскурсия легких, нарушается сердечная деятельность, кровообращение и функционирование органов брюшной полости. Массивный асцит может сопровождаться значительной потерей белка и электролитными нарушениями. Таким образом, при асците может развиваться дыхательная и сердечная недостаточность, выраженные обменные нарушения, что ухудшает прогноз основного заболевания.
Причины асцита
Асцит у новорожденных часто встречается при гемолитической болезни плода; у детей раннего возраста - при гипотрофии, экссудативных энтеропатиях, врожденном нефротическом синдроме. Развитие асцита может сопровождать различные поражения брюшины: разлитой перитонит неспецифической, туберкулезной, грибковой, паразитарной этиологии; мезотелиому брюшины, псевдомиксому, перитонеальный карциноз вследствие рака желудка, толстого кишечника, молочной железы, яичников, эндометрия.
Асцит может служить проявлением полисерозита (одновременного перикардита, плеврита и водянки брюшной полости), который встречается при ревматизме, системной красной волчанке, ревматоидном артрите, уремии, а также синдрома Мейгса (включает фиброму яичника, асцит и гидроторакс).
Частыми причинами асцита выступают заболевания, протекающие с портальной гипертензией - повышением давления в портальной системе печени (воротной вене и ее притоках). Портальная гипертензия и асцит могут развиваться вследствие цирроза печени, саркоидоза, гепатоза, алкогольного гепатита; тромбоза печеночных вен, вызванного раком печени, гипернефромой, заболеваниями крови, распространенным тромбофлебитом и т. д.; стеноза (тромбоза) воротной или нижней полой вены; венозного застоя при правожелудочковой недостаточности.
К развитию асцита предрасполагает белковая недостаточность, заболевания почек (нефротический синдром, хронический гломерулонефрит), сердечная недостаточность, микседема, болезни ЖКТ (панкреатит, болезнь Крона, хроническая диарея), лимфостаз, связанный со сдавлением грудного лимфатического протока, лимфоангиоэктазиями и затруднением лимфооттока из брюшной полости.
Патогенез
В норме серозный покров брюшной полости - брюшина продуцирует незначительное количество жидкости, необходимое для свободного движения петель кишечника и предупреждения склеивания органов. Этот экссудат всасывается обратно самой же брюшиной. При целом ряде заболеваний секреторная, резорбтивная и барьерная функции брюшины нарушаются, что приводит к возникновению асцита.
Таким образом, в основе патогенеза асцита может лежать сложный комплекс воспалительных, гемодинамических, гидростатических, водно-электролитных, метаболических нарушений, вследствие чего происходит пропотевание интерстициальной жидкости и ее скопление в брюшной полости.
Симптомы асцита
В зависимости от причин патология может развиваться внезапно или постепенно, нарастая на протяжении нескольких месяцев. Обычно пациент обращает внимание на изменение размера одежды и невозможность застегнуть пояс, увеличение веса. Клинические проявления асцита характеризуются ощущениями распирания в животе, тяжестью, абдоминальными болями, метеоризмом, изжогой и отрыжкой, тошнотой.
По мере нарастания количества жидкости живот увеличивается в объеме, пупок выпячивается. При этом в положении стоя живот выглядит отвисшим, а в положении лежа становится распластанным, выбухающим в боковых отделах («лягушачий живот»). При большом объеме перитонеального выпота появляется одышка, отеки на ногах, затрудняются движения, особенно повороты и наклоны туловища. Значительное повышение внутрибрюшного давления при асците может приводить к развитию пупочной или бедренной грыж, варикоцеле, геморрою, выпадению прямой кишки.
Асцит при туберкулезном перитоните вызван вторичным инфицированием брюшины вследствие генитального туберкулеза или туберкулеза кишечника. Для асцита туберкулезной этиологии также характерны похудание, лихорадка, явления общей интоксикации. В брюшной полости, кроме асцитической жидкости, определяются увеличенные лимфоузлы вдоль брыжейки кишечника. Экссудат, полученный при туберкулезном асците, имеет плотность >1016, содержание белка 40-60 г/л, положительную реакцию Ривальта, осадок, состоящий из лимфоцитов, эритроцитов, эндотелиальных клеток, содержит микобактерии туберкулеза.
Асцит, сопровождающий перитонеальный карциноз, протекает с множественными увеличенными лимфоузлами, которые пальпируются через переднюю брюшную стенку. Ведущие жалобы при данной форме асцита определяются локализацией первичной опухоли. Перитонеальный выпот практически всегда имеет геморрагический характер, иногда в осадке обнаруживаются атипичные клетки.
При синдроме Мейгса у пациенток выявляется фиброма яичника (иногда злокачественные опухоли яичника), асцит и гидроторакс. Характерны боли в животе, выраженная одышка. Правожелудочковая сердечная недостаточность, протекающая с асцитом, проявляется акроцианозом, отеками голеней и стоп, гепатомегалией, болезненностью в правом подреберье, гидротораксом. При почечной недостаточности асцит сочетается с диффузным отеком кожи и подкожной клетчатки - анасаркой.
Асцит, развивающийся на фоне тромбоза воротной вены, носит упорный характер, сопровождается выраженным болевым синдромом, спленомегалией, незначительной гепатомегалией. Вследствие развития коллатерального кровообращения нередко возникают массивные кровотечения из геморроидальных узлов или варикозно увеличенных вен пищевода. В периферической крови выявляется анемия, лейкопения, тромбоцитопения.
Асцит, сопровождающий внутрипеченочную портальную гипертензию, протекает с мышечной дистрофией, умеренной гепатомегалией. На коже живота при этом хорошо заметно расширение венозной сети в виде «головы медузы». При постпеченочной портальной гипертензии стойкий асцит сочетается с желтухой, выраженной гепатомегалией, тошнотой и рвотой.
Асцит при белковой недостаточности, как правило, небольшой; отмечаются периферические отеки, плевральный выпот. Полисерозиты при ревматических заболеваниях проявляются специфическими кожными симптомами, асцитом, наличием жидкости в полости перикарда и плевры, гломерулопатией, артралгиями. При нарушениях лимфооттока (хилезном асците) живот быстро увеличивается в размерах. Асцитическая жидкость имеет молочный цвет, пастообразную консистенцию; при лабораторном исследовании в ней выявляются жиры и липоиды. Количество жидкости в брюшинной полости при асците может достигать 5-10, а иногда и 20 литров.
Диагностика
В ходе осмотра гастроэнтеролога исключаются другие возможные причины увеличения объема живота - ожирение, киста яичника, беременность, опухоли брюшной полости и т. д. Для диагностики асцита и его причин проводится перкуссия и пальпация живота, УЗИ брюшной полости, УЗДГ венозных и лимфатических сосудов, МСКТ брюшной полости, сцинтиграфия печени, диагностическая лапароскопия, исследование асцитической жидкости.

Перкуссия живота при асците характеризуется притуплением звука, смещением границы тупости при изменениях положения тела. Прикладывание ладони к боковой поверхности живота позволяет ощутить толчки (симптом флюктуации) при постукивании пальцами по противоположной стенке живота. Обзорная рентгенография брюшной полости позволяет идентифицировать асцит при объеме свободной жидкости более 0,5 л.
Из лабораторный тестов при асците проводится исследование коагулограммы, биохимических проб печени, уровней IgA, IgM, IgG, общего анализа мочи. У пациентов с портальной гипертензией показано выполнение ЭГДС с целью обнаружения варикозно измененных вен пищевода или желудка. При рентгеноскопии грудной клетки может выявляться жидкость в плевральных полостях, высокое стояние дна диафрагмы, ограничение дыхательной экскурсии легких.
В ходе УЗИ органов брюшной полости при асците изучаются размеры, состояние тканей печени и селезенки, исключаются опухолевые процессы и поражения брюшины. Допплерография позволяет оценить кровоток в сосудах портальной системы. Гепатосцинтиграфия проводится для определения поглотительно-экскреторной функции печени, ее размеров и структуры, оценки выраженности цирротических изменений. С целью оценки состояния спленопортального русла проводится селективная ангиография - портография (спленопортография).
Всем пациентам с асцитом, выявленным впервые, выполняется диагностический лапароцентез для забора и исследования характера асцитической жидкости: определения плотности, клеточного состава, количества белка и бактериологического посева. При сложно дифференцируемых случаях асцита показано проведение диагностической лапароскопии или лапаротомии с прицельной биопсией брюшины.
Лечение асцита
Патогенетическое лечение требует устранения причины скопления жидкости, т. е. первичной патологии. Для уменьшения проявлений асцита назначаются бессолевая диета, ограничение приема жидкости, мочегонные препараты (спиронолактон, фуросемид под прикрытием препаратов калия), проводится коррекция нарушений водно-электролитного обмена и снижение портальной гипертензии с помощью антагонистов рецепторов ангиотензина II и ингибиторов АПФ. Одновременно показано применение гепатопротекторов, внутривенное введение белковых препаратов (нативной плазмы, раствора альбумина).
При асците, резистентном к проводимой медикаментозной терапии, прибегают к абдоминальному парацентезу (лапароцентезу) - пункционному удалению жидкости из брюшной полости. За одну пункцию рекомендуется эвакуировать не более 4-6 л асцитической жидкости ввиду опасности развития коллапса. Частые повторные пункции создают условия для воспаления брюшины, образования спаек и повышают вероятность осложнений последующих сеансов лапароцентеза. Поэтому при массивных асцитах для длительной эвакуации жидкости производят установку постоянного перитонеального катетера.
К вмешательствам, обеспечивающим условия для путей прямого оттока перитонеальной жидкости, относятся перитонеовенозный шунт и частичная деперитонизация стенок брюшной полости. К косвенным вмешательствам при асците относятся операции, снижающие давление в портальной системе. В их число входят вмешательства с наложением различных портокавальных анастомозов (портокавальное шунтирование, трансъюгулярное внутрипеченочное портосистемное шунтирование, редукция селезеночного кровотока), лимфовенозное соустье. В некоторых случаях при рефрактерном асците производится спленэктомия. При резистентном асците может быть показана трансплантация печени.
Прогноз и профилактика
Наличие асцита существенно утяжеляет течение основного заболевания и ухудшает его прогноз. Осложнениями самого асцита могут стать спонтанный бактериальный перитонит (СБП), печеночная энцефалопатия, гепаторенальный синдром, кровотечения. К неблагоприятным прогностическим факторам у пациентов с асцитом относят возраст старше 60 лет, гипотонию (ниже 80 мм рт. ст), почечную недостаточность, гепатоцеллюлярную карциному, сахарный диабет, цирроз печени, печеночноклеточную недостаточность и др. По данным специалистов в сфере клинической гастроэнтерологии, двухлетняя выживаемость при асците составляет около 50%.
Читайте также:
- Периоды формирования сменного прикуса. Постоянный прикус
- Слуховая кора. Слуховая функция коры головного мозга
- Диссимиляционные процессы. Использование органического азота в клетке. Аммонификация органических соединений.
- Лекарства влияющие на почки. Фармакология выделительной системы
- Что кушать, чтобы сбалансировать уровень гормонов? Что такое гомеостаз?
