Показания и противопоказания к тимпаноцентезу в детей
Добавил пользователь Алексей Ф. Обновлено: 22.01.2026
Ряд серьезных заболеваний требует точной и быстрой постановки диагноза, благодаря чему удается не только избавить человека от неприятных симптомов, но и спасти его жизнь. В клиниках МЕДСИ используются современные диагностические методики, одна из которых - коронарография - чрезвычайно важна при наличии ишемической болезни сердца, нарушениях ритма и проводимости сердца и других патологиях сердечнососудистой системы. ИБС - заболевание, которое является одной из основных причин смертности во всех странах мира. ИБС диагностируется преимущественно у мужчин после 40 лет, однако коронарографию следует проходить при наличии показаний, вне зависимости от пола. Исследование применяется с середины 20 века, и в развитых странах является вторым по распространенности среди малоинвазивных процедур.
Что такое коронарография
Коронарная ангиография - малоинвазивное исследование сосудов сердца, в ходе которого врач получает рисунок сосудов сердца с помощью введения в артерии рентгенконтрастного вещества. Сегодня данная процедура считается одной из самых информативных в кардиологии в отношении патологии сосудов.
Инвазивность коронарографии заключается в выполнении прокола вены для введения специальной тонкой трубки - катетера, которая в ходе процедуры будет продвинута к сердцу. Ход продвижения катетера контролируется врачом с помощью оборудования. При коронарографии вводят рентгенконтрастное вещество - такое, которое способно поглощать рентгеновские лучи. Благодаря данному веществу и работе рентген-аппарата на экране монитора формируется картина сосудов, и врач может в деталях изучить места сужения артерий и степень данной патологии. Коронарография сосудов сердца редко требует общего наркоза, в подавляющем большинстве случаев достаточно местной анестезии. Исследование не требует длительной госпитализации и имеет высокую диагностическую ценность для определения состояния здоровья пациента, методики его лечения и объема необходимых хирургических манипуляций.
Виды коронарографии отличаются объемом проведения исследования:
- Общая. Выполняется в отношении всех коронарных артерий. Это классическое исследование, результаты которого могут быть записаны на рентген-пленку, съемный носитель или диск компьютера
- Селективная. Проводится в отношении нескольких сосудов. Занимает мало времени, может быть применена несколько раз для получения снимков в различных проекциях
В зависимости от методики проведения коронарография сердца может быть следующих видов:
- Интервенционная. Является наиболее распространенной методикой, предполагает введение катетера для заполнения сосудов сердца рентгенконтрастным веществом
- КТ-коронарография. Не требует введения катетера, так как рентгенконтрастное вещество вводится в вену
- Ультразвуковая. Используется в основном в научных исследованиях, сама методика схожа с интервенционной коронарографией, отличие заключается в том, что катетер снабжен датчиком УЗИ для оценки состояния сосудистой стенки
Показания к коронарографии
Показаний к процедуре достаточно много, их список постоянно расширяется, но к наиболее часто встречающимся относят следующие:
- Подозрение на ИБС. Коронарография сердца особенно актуальна, если отсутствуют типичные симптомы данной болезни
- Боли за грудиной неясной этиологии. Проводится при наличии факторов риска ишемической болезни, размытости результатов анализов, а также при наличии двух и более случаев госпитализации пациента в стационар с жалобами на боль за грудиной
- Развитие острого коронарного синдрома. Коронарография позволяет установить начинающийся инфаркт миокарда и своевременно принять меры по недопущению гибели клеток сердечной мышцы
- Патологии коронарного русла. У пациентов со стенокардией исследование дает возможность увидеть места сужения артерий и принять меры против ишемии или инфаркта
- Некоторые кардиологические операции. С помощью коронарографии можно определить патологию сосудов перед операцией, связанной с аневризмой аорты, или заменой сердечных клапанов. Исследование позволяет определить объем предстоящей операции
Коронарографию сосудов проводят в том числе перед серьезными операциями по трансплантологии, а также для людей с профессиями повышенных рисков - летчиков, космонавтов и других.
Противопоказания
Процедура может быть проведена для любого пациента, однако ее откладывают или проводят с большой осторожностью в некоторых случаях.
- При непереносимости рентгенконтрастного вещества
- При неконтролируемой желудочковой аритмии
- При нарушениях свертываемости крови
- В период острого инфекционного заболевания
- При инсультах
- При тяжелых анемиях
- При активных кровотечениях любой природы
При наличии у пациента таких состояний исследование по возможности не проводят до стабилизации здоровья, однако в экстренных случаях коронарография сосудов допустима, так как она имеет большую диагностическую ценность и может быть чрезвычайно важной для спасения жизни человека.
Подготовка к коронарографии
Перед процедурой пациент проходит различные исследования - крови, УЗИ сердца, электрокардиографию, нагрузочный тест и сдает другие анализы, полный список которых назначается лечащим врачом.
Коронарография выполняется в первой половине дня, натощак, и длится от 30 до 120 минут. Если исследование проводят амбулаторно, предварительной госпитализации не требуется, и пациент приходит утром сразу на коронарографию. В стационаре же госпитализация выполняется накануне.
Для уменьшения нервозности перед исследованием проводится инъекция препарата, успокаивающего нервную систему. В процессе выполнения процедуры пациент может наблюдать на экране ход коронарной ангиографии, общаться с врачом, но в некоторых случаях возможно также использование общего наркоза.
Для введения рентгенконтрастного вещества выполняется пункция артерии на руке или бедре, поэтому место пункции следует заранее освободить от волосяного покрова.
Как производится коронарография
Коронарография сердца проводится в специально оснащенной рентген-оборудованием операционной. Пациента подключают к датчикам электрокардиограммы, обрабатывают место прокола вены антисептиками и выполняют местное обезболивание. Когда операционное поле готово, сосуд прокалывают для введения катетера. Он представляет собой тонкую трубочку, которую врач продвигает к устью артерии, контролируя это продвижение с помощью аппаратуры. Когда устье артерии достигнуто, через конец катетера в месте пункции врач начинает подавать контрастное вещество, которое через катетер доходит до сосудов сердца. В это время выполняются рентген-снимки и видеозапись процесса заполнения сосудов веществом. И пациент, и врач могут следить за выполнением коронарографии на экране. Когда снимки сделаны, врач завершает процедуру, извлекая катетер и накладывая на место пункции давящую повязку.
Возможные осложнения
В перечень возможных осложнений входят следующие.
- Аллергическая реакция на контрастное вещество. При наличии высыпания на коже, расстройств пищеварения, головной боли врач может назначить лекарства от аллергии
- Кровотечение. Состояние пациента после процедуры контролирует врач, и иногда может потребоваться повторное наложение давящей повязки
- Инфаркт миокарда, нарушения ритма сердца. После процедуры вместе с пациентом в палате может находиться близкий человек, а врачебный контроль обеспечивается лечащим врачом и врачом, проводившим процедуру, что позволит вовремя диагностировать серьезное осложнение
- Разрыв коронарной артерии. Данное осложнение имеет низкую вероятность и более характерно для пациентов с сильными поражениями артерий. В 99 % случаев разрыва артерии осложнение получается ликвидировать с помощью срочной операции
Однако все эти осложнения маловероятны, их суммарная частота составляет не более 2 %, а проведение исследований до процедуры и врачебное наблюдение после нее делают риски для пациентов минимальными.
После коронарографии
Сразу после завершения исследования на место прокола артерии накладывают салфетку и с силой фиксируют ее специальным прибором для остановки кровотечения. Через 10-15 минут салфетку меняют тугой повязкой. В ближайшие 5-10 часов пациент должен находиться под врачебным наблюдением в обычной палате. Срок пребывания в лечебном учреждении зависит в том числе от показателей свертываемости крови. Все это время пациент должен сохранять горизонтальное положение, не разрешается также сгибать руку или ногу, на которой проводилась пункция. Прием пищи возможен сразу после процедуры. Обычно пациент на второй день после процедуры полностью работоспособен и может покинуть палату. Врачи тщательно изучают полученные снимки и видео.
Преимущества проведения коронарографии в МЕДСИ
В клиниках МЕДСИ коронарография сосудов сердца проводится только врачами высшей категории. Для удобства пациентов и получения точных результатов мы предлагаем:
- Современное оборудование
- Амбулаторные условия проведения исследования
- Комфортные палаты
- Эффективную премедикацию
Коронарография сосудов в МЕДСИ позволяет быстро и точно установить диагноз и выбрать наиболее эффективную методику лечения болезни. Звоните, чтобы получить дополнительную информацию и записаться на прием к врачу.
Что такое АСИТ-терапия и как ее проводят. Показания, противопоказания, побочные эффекты
С каждым годом увеличивается количество людей, которые страдают от различных аллергических патологий. У пациентов выявляются как относительно безопасные поллинозы (сезонные аллергические риноконъюнктивиты, вызванные реакцией на цветение), так и тяжелые заболевания, которые могут существенно снизить качество жизни. Для лечения различных форм аллергии сегодня проводится специальная методика. Она получила название АСИТ ( иммунологическая терапия).
Уникальность методики состоит в том, что в отличие от лекарственных препаратов она не только позволяет избавиться от симптомов патологий (насморка, чихания, покраснения глаз и др.), но и дает возможность длительной и стойкой ремиссии.
Суть достаточно проста. Она заключается в постепенном изменении реакции иммунной системы человека на воздействие аллергена. В основу лечения положено действие препаратов, стимулирующих проявление негативных реакций со стороны организма пациента.
Важно! Специалистам удалось добиться максимальной безопасности контакта аллергена и человека. Это обусловлено тем, что начинается такой контакт с очень малых доз. В дальнейшем они увеличиваются. Одновременно с этим стабилизируются и этапы иммунного ответа на вещество.
: показания
Лечение назначают пациентам с:
- сезонной аллергией
- круглогодичной и сезонной атопической бронхиальной астмой
- круглогодичным аллергическим ринитом и конъюнктивитом
Сегодня проводимая терапия является единственным способом для облегчения состояния пациентов со всеми симптомами. Она помогает существенно снизить выраженность признаков аллергии при ее тяжелых формах. В некоторых случаях дает возможность полного устранения проявлений заболевания.
При этом лечение позволяет предотвратить риски развития сенсибилизации (чувствительности) к иным аллергенам. Также оно останавливает негативные процессы и сокращает вероятность проявления бронхиальной астмы. Терапия актуальна и с точки зрения уменьшения доз назначенных лекарственных препаратов или устранения необходимости в их приеме.
После проведения лечения пациент может вернуться к своей привычной жизни и забыть о ярких проявлениях неприятной патологии. При этом зачастую ему не требуются медицинская поддержка и прием специальных препаратов.
: противопоказания
Лечение имеет ряд абсолютных противопоказаний, к которым относят:
- тяжелые патологии крови
- серьезные поражения внутренних органов
- злокачественные новообразования
- неконтролируемое тяжелое течение бронхиальной астмы
- психические расстройства
Отложить следует при острых инфекциях, беременности, обострении хронических патологий.
Важно! Лечение не назначают детям до 5 лет.
Перед началом всех манипуляций врач обязательно назначает необходимое для конкретного пациента обследование. Оно позволяет выявить как противопоказания, так и показания к терапии. Обязательной является предварительная консультация . При необходимости к работе привлекаются и другие специалисты узких профилей. Так достигаются максимальная безопасность и ее эффективность.
Как проводится лечение?
Все медицинские манипуляции проводятся поэтапно.
На предварительном осмотре врач определяет причину появления агрессивных симптомов и определяет аллергены. Для этого проводится специальная диагностика: накожное тестирование или выявление специфических иммуноглобулинов E.
Сама терапия подразумевает постепенное введение в организм все возрастающих доз аллергенов, которые значимы для конкретного пациента и подбираются аллергологом заранее. Со временем это приводит к нормализации ответа иммунной системы. То есть постепенно организм пациента просто перестает реагировать на аллерген специфическими симптомами, привыкая к нему.
Существуют 2 основные схемы лечения.
Классическая
Такая схема подразумевает 2 фазы:
1. Инициации. В этот период препарат с аллергеном вводят пациенту с постепенным увеличением дозы до максимально возможной. Фаза инициации длится несколько месяцев (обычно не менее )
2. Поддерживающая. В этой фазе вводятся максимальные дозы аллергена. Подкожно — 1 раз в 7-10 дней или сублингвально — 3 раза в 7 дней. Этот период длится от 6 месяцев
Сокращенная
Такая схема актуальна при легких формах аллергии. Она также включает 2 фазы, но отличается от классической тем, что период инициации длится около 1,5 месяцев.
проводится с использованием типов препаратов:
1. Вводимых подкожно. Это делается в клинике с помощью инъекций
2. Сублингвальных. Они принимаются в виде капель или диспергируемых (растворяющихся в ротовой полости) таблеток. Лечение в этом случае проводится пациентом самостоятельно
Важно! Прием препаратов должен быть регулярным. При этом пациенту следует быть заранее готовым к тому, что для достижения выраженного клинического эффекта ему нужно будет лечиться на протяжении примерно лет.
Весь курс терапии проводится под контролем аллерголога. Предварительно врач рассказывает обо всех тонкостях лечения. Также специалист сообщает об особенностях питания. Пациент получает всю интересующую информацию — как перед началом терапии, так и во время приема препаратов.
Важно! Залогом успешности лечения является соблюдение всех рекомендаций врача.
К основным достоинствам относят:
- сокращение рисков ухудшения состояния и развития тяжелых осложнений: анафилактического шока и отека Квинке
- повышение качества жизни пациента
- снижение выраженности симптомов аллергии
При раннем обращении к врачу можно полностью избавиться от заболевания.
Возможные побочные действия
Несмотря на то, что считается относительно безопасной, у пациента могут возникать некоторые побочные негативные реакции.
Они делятся на 2 основные группы:
1. Местные. В эту категорию относят возникновение в месте введения препарата с аллергеном жжения, отечности, покраснения и ощущения зуда
2. Общие (системные). К этим негативным реакциям относят отеки, боли в мышцах и суставах, головные боли, повышение температуры тела, приступы бронхоспазма.
Предотвратить системные реакции сложно, поэтому использование препаратов всегда контролируется врачом
Важно! Во время лечения общее состояние может ухудшиться. Пациенты жалуются на слабость и недомогания. Это обусловлено тем, что организм реагирует на вводимый раздражитель и борется с ним. Реакции нормальны и с течением времени постепенно исчезают. Для снижения рисков возникновения нежелательных эффектов от применяются специальные препараты. Вводят их нечасто, в небольших дозах и преимущественно пациентам с ослабленным здоровьем.
В целом лечение переносится хорошо. Пациент может вести привычный образ жизни и не сталкиваться с выраженными ограничениями.
Преимущества обращения в МЕДСИ
- Квалифицированные компетентные врачи с большим опытом проведения . Наши давно занимаются лечением с применением эффективной методики. Врачи в совершенстве владеют всеми тонкостями проводимых манипуляций. Это позволяет сократить риски и повысить эффективность и безопасность терапии
- Высокие результаты лечения. Они обеспечиваются комплексным и индивидуальным подходом к организации манипуляций и их выполнению. Методика уже доказала свою эффективность в результате многократного использования не только в нашей клинике, но и медицинских центрах по всему миру
- Возможности для прохождения полноценного обследования перед . Наши пациенты могут сдать все необходимые анализы — как перед лечением, так и в ходе его проведения. Для обследований применяются современные инструменты, устройства и материалы, что гарантирует точность результатов
- Индивидуальный подход к каждому пациенту. Наши тщательно следят за состоянием пациентов на всем протяжении терапии. Это позволяет специалистам не пропустить ухудшения и устранить вероятность проявления негативных эффектов
- Комфортные условия в клинике. Мы позаботились об отсутствии очередей. Вам не придется долго ждать приема или результатов обследований
Если вы планируете пройти в Москве в нашей клинике, уточнить цену лечения — позвоните по номеру . Наш специалист ответит на все вопросы и запишет на прием к на удобное время.
Тимпанометрия: показания, методика исследования
Тимпанометрия - или импедансомтрия - метод диагностики патологий среднего уха и барабанной перепонки путем создания необходимого давления в полости наружного уха и измерения частоты отраженного от барабанной перепонки сигнала.
Тимпанометрия призвана обнаружить нарушения проводимости между косточками среднего уха, в норме передающими сигнал в замкнутую сложную структуру - лабиринт или внутреннее ухо, где внутри костной раковины помещаются чувствительные ворсинки Кортиева узла, передающие слуховой импульс по нервам в головной мозг.
В норме барабанная перепонка пропускает большую часть звуковых колебаний в среднее ухо, и косточки (их три: молоточек, наковальня и стремечко) последовательно передают сигнал к овальному окну лабиринта. Отклонения - повреждения барабанной перепонки, скопление экссудата (жидкости) в полости среднего уха, нарушение целостности косточек или разрушение суставов между ними, опухоли любой из структур среднего уха, изменения в евстахиевой трубе - приводят к нарушению проводимости звуковых колебаний и снижению остроты слуха.
Именно поэтому исследование тимпанометрия назначается вместе с аудиометрией, позволяющей уточнить степень ухудшения слуха при обнаружении патологии.
Особенности исследования
Диагностика состояния среднего уха проводится амбулаторно и не требует никакой подготовки. Основные требование к испытуемому:
- Отсутствие серной пробки
- Острого гнойного воспаления с сильным болевым синдромом
- Острого периода инфекционного заболевания, лихорадки
- Целостность барабанной перепонки
- Отсутствие свежих травм уха, перфорации перепонки и кровотечения
Исследование неинвазивно и может проводиться лицам любого возраста: младенческий, старческий возраст, беременность, ослабленность организма не являются противопоказаниями для данной процедуры.
Во время процедуры пациент не испытывает никаких неприятных, болезненных ощущений, кроме периодически возникающих довольно резких звуков. Однако процедура длится всего несколько минут, поэтому такие неудобства, как правило, легко переносятся.
Показания к проведению процедуры
Сделать тимпанометрию можно только по назначению врача. Показаниями служат:
- Снижение остроты слуха без видимых причин (особенно у ребенка)
- Снижение слуха после перенесенного заболевания
- Ухудшение слуха после травм головы
- Рецидивирующие отиты
- Частые риниты (насморки), синуситы (воспалительные процессы в пазухах носа) - так как полость среднего ухо сообщается с носоглоткой через евстахиеву трубу, и инфекция часто переходит из носоглотки в полость среднего уха, вызывая вторичные отиты
- Подозрение на полипы и другие новообразования барабанной перепонки или полости среднего уха
- Аденоидит
Также тимпанометрия может быть назначена как уточняющая диагностика после аудиометрии или вместе с ней, так как процедура не является самостоятельным исследованием остроты слуха и не даст сведений о степени тугоухости у пациента.
Как проводится тимпанометрия?
Перед манипуляцией лечащим врачом проводится отоскопия (визуальный осмотр наружного уха) на предмет целостности барабанной перепонки, наличия загрязнений, серных пробок, инородных предметов, острого воспаления и оценивается наличие противопоказаний к процедуре.
Тимпанометр - небольшой портативный аппарат, оснащенный коротким ушным зондом, на конец которого надевается мягкий силиконовый вкладыш, подобранный точно по форме уха, чтобы плотно закупорить вход в наружный слуховой проход и создать герметичную полость.
К зонду подведены:
- Насос, нагнетающий воздух в созданную полость для достижения нужного давления
- Генератор звука, создающий заданное звуковое давление
- Микрофон, улавливающий отраженный от барабанной перепонки звук
Микрофон передает колебания к прибору, который фиксирует их в виде графиков и выводит в цифровом виде на экран, либо печатает на бумажной ленте.
Затем врач-диагност описывает результат, который впоследствии будет расшифрован пациенту лечащим врачом.
Особенности проведения тимпанометрии ребенку
Процедура не имеет противопоказаний по возрасту, не вызывает значимого дискомфорта и осложнений, поэтому правила проведения ее ребенку не будут отличаться от правил для взрослого. Единственным нюанс, который вызывает затруднения - необходимость соблюдать неподвижность, не глотать и не разговаривать (для малышей - не плакать) во время процедуры.
Поэтому перед импедансометрией более старшим детям можно объяснить ход процедуры и продемонстрировать исследование на игрушке. Можно заблаговременно показать ребенку видео о ходе тимпанометрии, чтобы он не боялся.
Малышей необходимо успокоить и отвлечь, во время процедуры родители должны удерживать их на руках.
Виды графиков
Результаты тимпанометрии представляют собой графики, где диагностическое значение имеет наличие/отсутствие, количество и амплитуда пиков, по которым можно достаточно точно определить характер патологии среднего уха. Выделяют шесть типов графиков:
- Тип A - один главный пик, расположенный посередине - норма. Акустический рефлекс возникает на различных частотах. Барабанная перепонка податлива в меру, давление в полости среднего уха нормальное, система косточек проводит сигнал без особенностей
- Тип B - график в виде плоской кривой, пики отсутствуют. Акустический рефлекс отсутствует в определенном звуковом диапазоне, что может свидетельствовать о рубцевании барабанной перепонки, скоплении экссудата в среднем ухе, развитии опухоли
- Тип C - широкий плоский пик на кривой в зоне низкого давления, что говорит в пользу нарушений со стороны евстахиевой трубы (непроходимости частичной или полной в результате отека, патологического разрастания железистой ткани аденоидов)
- Тип D - два главных пика. Свидетельствует о чрезмерной податливости барабанной перепонки, что может быть следствием ее атрофии или повреждения
- Тип E - несколько пиков/пик с раздвоенной вершиной. Говорит о разрыве цепи передачи звукового импульса (поломка одной или нескольких косточек среднего уха, разрыв связок или сильное воспаление)
- Тип Ad - пик выходит далеко за пределы шкалы графика. Это результат чрезмерной податливости барабанной перепонки, характерен для низкочастотного зондирования
Все, что показывает тимпанометрия, не должно подвергаться самостоятельной интерпретации пациентом и должно быть оценено лечащим врачом, так как при постановке диагноза в расчет принимается не только характер графиков, но и совокупность клинических симптомов, а также результаты других обследований.
Преимущества, недостатки, осложнения
Преимущества данного метода:
- Амбулаторное проведение, не требующие никакой специальной подготовки (как для пациента, так и для диагноста)
- Неинвазивность, следовательно - отсутствие любых рисков, связанных с нарушением целостности кожных покровов
- Отсюда - отсутствие возрастных противопоказаний, возможность диагностики у беременных и новорожденных
- Кратность и частота импедансометрии определяется необходимостью - не существует ограничений по частоте ее проведения
- Быстрота проведения процедуры (двусторонняя диагностика занимает порядка 5 минут)
Недостатки. Как и другие неинвазивные исследования, процедура не гарантирует стопроцентной достоверности - расшифровка результатов тимпанометрии позволяет лишь предположить то или иное заболевание с большей вероятностью. Поэтому специалист учитывает совокупность всех результатов обследования пациента при постановке диагноза.
Интерпретация результатов
Как было сказано выше, расшифровкой результатов тимпанометрии должен заниматься медицинский специалист. Графики выдаются на руки испытуемому, их сопровождает оценка результатов диагностом, проводившим исследование, и только врач на основании других жалоб, симптомов и исследований ставит окончательный диагноз.
Диагностическое значение имеют следующие симптомы:
- Постоянная давящая или острая «стреляющая» боль в ухе, головные боли
- Боль в ухе при глотании, чихании
- Заложенность уха, особенно в сочетании с заложенностью носа
- Чрезмерное отделение серы или выделение других жидкостей из слухового прохода
- Снижение четкости слуха, звуки доносятся до пациента издалека
- Появление посторонних шумов - шипения, звона
- Пациент слышит резонанс собственного голоса при говорении, звуки, поступающие извне усиливаются, однако теряют четкость, их трудно дифференцировать
- У ребенка - снижение четкости и понятности речи, гнусавость, храп
Заболевания, которые могут быть диагностированы с помощью тимпанометрии:
- Отиты (острые и хронические, гнойные и серозные, инфекционные и неинфекционной природы)
- Евстахииты (острые и хронические) - воспалительные процессы в евстахиевой трубе
- Склерозирование, атрофия, стеноз - изменения слизистой евстахиевой трубы и барабанной перепонки
- Аденоидит - гиперплазия (разрастание) аденоидов в результате длительного инфекционного процесса
- Полипоз - образование полипов слизистой на любом из участков исследуемой области
- Кисты, опухоли в полости уха
К какому врачу обратиться?
Тимпанометрия - специфическое исследование, которое чаще всего назначает лор-врач (отоларинголог), он же занимается дальнейшей интерпретацией результатов, постановкой диагноза и лечением - то есть полностью ведет пациента, является его лечащим врачом. Также к данному обследованию могут прибегнуть врачи смежных специальностей:
- Сурдологи - при основной жалобе пациента на снижение слуха
- Сурдопротезисты - перед подбором пациенту слухового аппарата
- Онкологи-отоларингологи - при необходимости диагностики новообразования
- Челюстно-лицевые хирурги - для исключения или уточнения патологии перед операцией на верхней челюсти, ринопластикой и т. д.
Преимущества проведения процедуры в МЕДСИ
- Наличие разветвленной сети клиник - возможность выбора наиболее удобного филиала, где сделать тимпанометрию ближе и удобнее всего
- Высококлассные врачи: отоларингологи, сурдологи, сурдопротезисты с большим стажем, которые со вниманием и тщательностью подходят к проблеме пациента
- Наличие всех условий для прохождения процедуры и, при необходимости, проведения дальнейшего обследования: техническое оснащение, собственная лаборатория, ведущие специалисты Москвы
- Цена тимпанометрии на уровне, среднем для московских частных клиник
Для записи на прием звоните по круглосуточному телефону: 8 (495) 7-800-500
Парацентез барабанной перепонки - для чего это нужно?
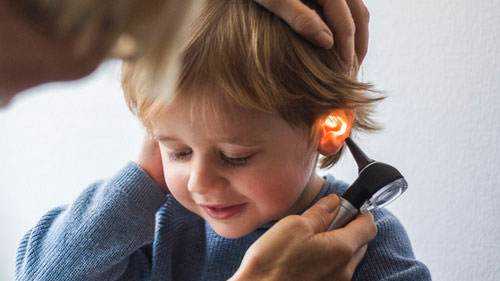
У взрослых, также как и у детей, отит чреват осложнениями, при которых консервативное лечение оказывается бессильным. В таких случаях, чтобы избежать частичной или даже полной потери слуха, проводится хирургическая процедура - парацентез барабанной перепонки (тимпаноцентез, тимпанотомия).
Парацентез - это операция по разрезу барабанной перепонки с целью оттока из уха гнойного содержания, скопившегося во время отита. Разрез барабанной перепонки производят с целью выведения скопившегося гноя наружу и недопущения поступления его в мозг.
Показаниями к проведению парацентеза становятся патологические состояния, при которых без применения этого метода обойтись невозможно:
Процедура парацентеза обычно проводится под местной анестезией: с этой целью могут использоваться специальные лекарственные смеси для введения в слуховой проход или подкожные инъекции анестетиков в заднюю его стенку. В некоторых случаях может применяться кратковременный общий наркоз.
Парацентез выполняется в положении сидя или лежа с обязательной фиксацией головы пациента. Прокол может осуществляться в месте максимального выпячивания мембранозной перепонки или ее заднем квадранте, который больше других удален от внутренней стенки барабанной полости, что предупреждает ее возможное повреждение. Обычно разрез проходит через все слои барабанной перепонки по направлению снизу вверх. Средняя его глубина составляет около 1,5 мм, при дальнейшем введении иглы повышается риск ранения лабиринтной стенки. Через полученное отверстие сразу начинает отходить гнойно-кровянистая жидкость. Однако полный разрез не всегда удается выполнить технически, так как при выраженном воспалении слизистая оболочка полости среднего уха, в том числе и покрывающая перепонку, может утолщаться более чем в 10 раз. В таком случае парацентез считается неполным, но все же эффективным, так как прокол ускоряет спонтанное прободение барабанной перепонки.
После процедуры во внешний слуховой проход помещают сухую стерильную турунду, которая обеспечивает свободный отток гноя. Несколько раз в сутки проводится туалет слухового прохода - его очищают от гнойных масс, обрабатывают борным спиртом или перекисью водорода. Для улучшения оттока содержимого барабанной полости пациенту рекомендуется лежать на больном боку ухом к подушке.
При необходимости выполняется промывание слухового прохода растворами антисептиков с последующим просушиванием его с помощью стерильной ваты. При выраженном воспалении и наличии перфорации лечение может дополняться местным введением антибиотиков с кортикостероидами. Если существует потребность многократного введения лекарственных препаратов в полость среднего уха, то с этой целью может быть произведена катетеризация слуховой трубы.
После очищения среднего уха и стихания воспаления место прокола заживает, не оставляя грубых рубцов.
Процедура парацентеза проводится детям и взрослым хирургами-отоларингологами в хирургическом стационаре Профессорской клиники - в Центре Профессиональной Медицины (ул. Луначарского, 74). Стоимость процедуры можно узнать на сайте Центра в разделе «Услуги и Цены»
Напоминаем также, что в Профессорской клинике ведут прием высококвалифицированные врачи-отоларингологи. Уточнить информацию, записаться на прием к специалисту можно по единому телефону в Перми - 206-07-67 или на нашем сайте.
Тимпанопластика
Тимпанопластика - это хирургическое вмешательство при хроническом гнойном среднем отите операция, с целью восстановления поврежденных структур среднего уха, барабанной перепонки и улучшения слуха.
К сожалению, хронический гнойный средний отит является частым заболеванием. Его развитию способствует неправильное и несвоевременное лечение острого гнойного среднего отита, из-за чего может образоваться перфорация барабанной перепонки (отверстия в ней). Через перфорацию в барабанную полость проникают болезнетворные бактерии, поэтому выделения из уха могут наблюдаться в течение многих лет.
Несвоевременное лечение гнойного отита приводит к серьезным осложнениям и может стать причиной таких болезней, как менингит, тромбоз сосудов головного мозга, абсцесс головного мозга.
Воспалительный процесс не ограничивается слизистой оболочкой барабанной полости, но также ведет к разрушению костных структур - стенок барабанной полости, слуховых косточек. Со временем возникает не только прогрессирующее снижение слуха, но могут быть и тяжелые гнойные осложнения - менингит, тромбоз сосудов головного мозга, абсцесс мозга.
Показания и противопоказания
Хирургическое вмешательство является необходимым в следующих случаях:
- центральная или краевая перфорация барабанной перепонки, то есть присутствует ее повреждение, которое приводит к смещению слуховых косточек;
- перфорация барабанной перепонки без выраженного воспаления среднего уха;
- фиброз среднего уха;
- тимпаносклероз;
- полипы среднего уха;
- хроническое воспаление среднего уха с выраженным нагноением.
Абсолютным противопоказанием к операции является:
- тяжелое общее состояние;
- обострение хронических заболеваний;
- гнойные осложнения и сепсис;
- полная глухота;
- средний адгезивный отит;
- стойкие нарушения проходимости слуховой трубы - это могут быть как врожденные аномалии, так и формирование спаек и рубцов в результате воспаления.
Относительные противопоказания:
- эпидермизация барабанной полости - абсолютное замещение слизистой барабанной полости эпителием наружного слухового прохода;
- функциональная (временная) непроходимость слуховой трубы;
- заболевания верхних дыхательных путей;
- аллергические заболевания в стадии обострения;
- острый воспалительный процесс в среднем ухе.
Врач оценивает необходимый объем оперативных вмешательств и всегда сообщает пациенту о возможных рисках.
Подготовка к операции
В период подготовки к операции проводится консервативное лечение. В полости среднего уха вводят сосудосуживающие, противовоспалительные и антибактериальные средства. Эти процедуры необходимы для санации (очистки) от инфекции - послеоперационная рана будет быстрее заживать и риск воспаления после операции значительно уменьшается. Одновременно улучшается проходимость слуховой трубы, что также очень важно для хорошего послеоперационного результата.
Как и перед любой другой операцией, пациент должен быть полноценно обследован. В обследование входят: общий и биохимический анализ крови, анализ мочи, коагулорамма, анализ крови на инфекции (гепатит В и С, сифилис, ВИЧ), ЭКГ.
За неделю до операции пациенту противопоказано принимать лекарственные средства для разжижения крови, например, Варфарин, а также нестероидные противоспалительные препараты, такие как аспирин или парацетамол.
В случае хронических заболеваний, во время подготовки пациенту будет необходимо проконсультироваться с профильным специалистом. За 6 часов до операции больному категорически запрещается есть, пить воду и жевать жевательную резинку.
Виды тимпанопластики
Мирингопластика - восстановление целостности барабанной перепонки. Такой вид тимпанопластики показан пациентам, у которых сохранены и подвижны все слуховые косточки в барабанной полости, нужно лишь закрыть перфорацию барабанной перепонки. Материалом для мирингопластики служит аутотрансплантат - лоскут кожи с подлежащими слоями берется за ухом у пациента. Собственные ткани хорошо приживаются и не отторгаются организмом, в чем их огромное преимущество в отличие от инородных материалов.
Тимпанопластика с оссикулопластикой - реконструкция не только барабанной перепонки, но и разрушенных слуховых косточек. При хроническом гнойном среднем отите слуховые косточки (их три - молоточек, наковальня и стремечко, их соединения друг с другом напоминают микроскопический сустав) могут быть повреждены вследствие постоянного воспалительного процесса. Без них невозможно проведение звука к воспринимающим нервным окончаниям внутреннего уха. Поэтому недостающие элементы этих косточек замещаются искусственными протезами слуховых косточек, изготовленных из тифлона, биокерамики и других синтетических материалов. В нашей клинике используются современные титановые протезы фирмы «Kurz». Если цепь слуховых косточек имеет минимальные разрушения, то возможно обойтись без искусственных материалов - сохранные элементы несколько перестраиваются, с сохранением их подвижности. Завершающим этапом хирургического вмешательства является мирингопластика.
В случае срастания двух поверхностей среднего уха после осложнения отитами, возможно проведение восстановления барабанной полости с помощью остатков барабанной перепонки и трансплантантов, соединяющих ткани между собой.
Все виды тимпанопластики проводятся с помощью современного микроскопа для отохирургии фирмы «Karl Storz».
Анестезия
Операция проводится под местной анестезией - в стенки наружного слухового прохода и в заушную область вводится раствор анестетика - 2% раствор лидокаина с адреналином или эпинефрином. Этого достаточно для хорошего обезболивающего эффекта, может появиться лишь ощущение давления на ухо, так как введение анестетика проводится довольно плотно. Во время самой процедуры пациент находится в сознании.
Реабилитация после операции
После операции больной находится в стационаре в течение от 1 до 3 суток. Антибиотики назначают на 7 - 10 дней. Ежедневно проводят анемизацию - введение сосудосуживающих препаратов в глоточное устье слуховой трубы. Слуховой проход освобождают от тампонов постепенно, поэтому некоторое время после выписки пациент должен приходить на осмотры.
Для того, чтобы в послеоперационном периоде чувствовать себя комфортно, необходимо избегать сморкания и чихания, попадания воды в ушную раковину (лучше проконсультироваться с врачом о том, каким способом мыть голову и посещать душ), авиаперелетов, бассейна и занятий дайвингом, а также подъема больших тяжелых предметов.
Осложнения после тимпанопластики
В период реабилитации возможны такие осложнения, как отторжение лоскута барабанной перепонки, смещение протезов слуховых косточек, обострение или рецидив гнойного процесса, формирование рубцов в слуховом проходе и барабанной полости, головокружения в результате осложнения структур среднего уха, не исключена и потеря слуха.
Стоимость тимпанопластики
В нашей лор-клинике тимпанопластика стоит от 129,000 руб .
В эту стоимость входит:
- проведение операции
- анестезия
- нахождение в стационаре
- трехразовое питание в стационаре
- послеоперационное наблюдение в течение месяца (3 посещения)
Окончательная стоимость определяется после осмотра пациента врачом.
Исследования для подготовки к оперативному вмешательству
Перед непосредственным оперативным вмешательством необходимо провести комплекс процедур по подготовке пациента к проведению операции.
Этот комплекс включает в себя:
- Общий анализ крови (CBC/DIFF) с лейкоцитарной формулой/СОЭCBC/DIFF) с лейкоцитарной формулой/СОЭ;
- Группа крови, резус-фактор;
- Биохимический анализ крови
Своевременное обращение к врачу поможет сохранить Ваше здоровье.
Не откладывайте лечение, звоните прямо сейчас. Мы работаем круглосуточно в Москве.
Читайте также:
