Анатомия и патофизиология рака височной кости
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Основными методами лучевой диагностики опухолей, располагающихся в области височной кости, являются компьютерная томография (КТ) и магнито-резонансное исследование (МРТ) информативность которых составляет 80-90%. Традиционные методы рентгенографии височной кости (проекции Шюллера, Майера, Стенверса) по-прежнему имеют широкое применение, поскольку достаточно информативны, доступны и позволяют локализовать зону поиска для проведения КТ или МРТ [1].
В области пирамиды височной кости чаще всего встречаются доброкачественные опухоли: невриномы, фибромы, гемангиомы, гломусные опухоли, менингиомы, остеомы. Гораздо реже встречаются злокачественные новообразования: рак, саркома, рабдомиосаркома и др. Относительно чаще отмечаются поражения уха и височной кости при прорастании злокачественных новообразований из соседних областей головы. Возможно также метастатическое поражение височной кости при раковых опухолях молочной железы, легких, предстательной железы, почек и др. органов. Все опухоли височной кости проявляются рентгенологическими признаками деструкции в той или иной ее области. Знание особенностей строения височной кости, основных анатомических и рентгенологических ориентиров позволяет выявить признаки опухолей различной локализации и характера.
При подозрении на опухолевый процесс в области пирамиды височной кости чаще всего необходимо выполнять рентгенологическое исследование в трех стандартных проекциях, что позволяет определить локализацию процесса.
Наиболее распространенными опухолями в области височной кости являются невринома слухового нерва и гломусные опухоли.
Для диагностики невриномы слухового нерва применяется рентгенологическое исследование височной кости в проекции Стенверса, КТ или МРТ [3].
Характерным рентгенологическим признаком невриномы слухового нерва при рентгенографии в проекции Стенверса является расширение внутреннего слухового прохода, изменение его формы (чаще отмечается веретенообразность) (Рис. 1). К признакам опухолевого роста относится также изменение очертаний кортикального слоя кости, ограничивающего просвет прохода — появление эррозий, узур, стертости контура. К ним относится и асимметричность изображения поперечного гребня в области дна прохода. При значительном экстрамеатальном распространении опухоли могут наблюдаться дефекты пирамиды в области внутреннего слухового отверстия. Участки разрушения костной ткани при невриномах имеют, как правило, гладкие и четкие очертания. КТ — признаками опухоли слухового нерва являются: расширение слухового прохода, наличие округлого, реже овального объемного образования, зачастую с очагами кистозной дегенерации и хорошей реакцией на усиление, острый угол между поверхностью опухоли и задней поверхностью височной кости.
Рентгенологические исследования при гломусных опухолях заключаются в рентгенографии височной кости в проекциях Шуллера, Майера, Стенверса, КТ и МРТ в аксиальной и коронарной проекциях, ангиографии (дигитальной).
При опухолях тимпанального гломуса отмечается снижение пневматизации клеток сосцевидного отростка в проекции Шюллера, затемнение и расширение барабанной полости, аттика, антрума, деструкции стенок барабанной полости, лабиринта в проекциях Майера и Стенверса.
При опухолях яремного гломуса характерными признаками являются деструкция кости в области дна барабанной полости, нижней и задней поверхности пирамиды височной кости, выявляемые на рентгенограммах в проекциях Шуллера (Рис. 2), Майера, Стенверса. КТ-признакам опухоли яремного гломуса являются: увеличение яремного отверстия, эррозия краев корти кальной пластинки в области яремной вырезки, разрушение яремной стенки барабанной полости [2]. При значительной распространенности опухоли выявляются признаки разрушения в области пирамиды височной кости и прилегающих структур затылочной кости — очертаний мыщелкового и подчелюстного каналов.
В отличие от гломусных опухолей, которые растут в латеральных отделах яремного отверстия и приводят к описанным выше изменениям костных структур, злокачественные новообразования в этой области чаще растут медиально, вызывая деструкцию затылочной кости и кливуса. При гломусных опухолях маленьких размеров, не приводящих к деструкции костных структур, целесообразнее проводить МРТ в аксиальной и коронарной проекциях. Характерным для гломусных опухолей является их связь с луковицей яремной вены (Рис. 3).
Ангиография является обязательным исследованием при подозрении на гломусную опухоль. Благодаря этому исследованию определяется не только локализация и распространенность хорошо кровоснабжаемого образования, но и выявляются первично множественные гломусные опухоли (Рис. 4). Ангиография позволяет провести дифференциальную диагностику между гломусной опухолью и другими новообразованиями расположенными в области яремного отверстия и имеющими схожие признаки на КТ. Другие опухоли, не имеющие такую выраженную кровеносную сеть, при ангиографии не визуализируются.
Знание особенностей строения височной кости, основных анатомических и рентгенологических ориентиров позволяет правильно определить локализацию, распространенность, характер опухолевого процесса и подходы к его устранению.
Анатомия и патофизиология рака височной кости
Ростовский научно-исследовательский онкологический институт Федерального агентства по высокотехнологичной медицинской помощи, Ростов-на-Дону
Рак кожи околоушной области с распространением в височную кость
Представлен случай распространенного базальноклеточного рака кожи околоушной области с поражением височной кости и метастазами в шейных лимфатических узлах. Пациент болен в течение 7 лет. Вначале опухоль неоднократно подвергалась криодеструкции с небольшими периодами ремиссии. Согласия на хирургическое удаление опухоли не давал. Из-за прогрессирования процесса был направлен в РНИОИ, где получил лучевую терапию с хорошим лечебным эффектом. Через 3 года наступил рецидив с распространением опухолевого роста на ткань околоушной слюнной железы и параличом нижних ветвей лицевого нерва, разрушением кости наружного слухового прохода. Произведена радикальная операция: паротидэктомия, резекция наружного слухового прохода и пораженной височной кости в пределах здоровых тканей, шейная лимфодиссекция. В послеоперационном периоде повторно проведена лучевая терапии. Послеоперационный период без осложнений. Заживление произошло первичным натяжением. Ремиссия длится 19 мес.
За последние годы отмечается рост заболеваемости злокачественными опухолями кожи. В Ростовской области заболеваемость данной патологией (без учета меланомы) начиная с 1995 г. вышла на первое место среди 19 основных онкологических заболеваний и в 2007 г. составила 56,9 на 100 000 населения. Столь высокую заболеваемость в Ростовской области можно объяснить различными факторами: высокой инсоляцией, экологическими особенностями и спецификой трудовой деятельности (шахты).
Среди всех больных со злокачественными опухолями кожи локализация их на голове и шее встречается в 89% случаев, при этом на коже носа — почти 30%, век — 20%, носа — 15% [1]. Гораздо реже процесс локализуется в наружном слуховом проходе.
По данным РОНЦ им. Н.Н. Блохина, эпителиальные злокачественные опухоли кожи составляют 97,7%. Из них наиболее часто (60—80%) встречается базальноклеточный рак (базалиома). Плоскоклеточный рак наблюдается гораздо реже (18—25%).
Базальноклеточный рак кожи (БКРК) характеризуется сравнительно медленным местнодеструирующим ростом. При ограниченных формах заболевания и своевременном лечении рецидивы возникают редко. Распространенный, упорно рецидивирующий БКРК с глубокой инвазией и деструкцией окружающих тканей метастазирует и даже приводит к летальным исходам [2]. При возникновении метастазов первичная опухоль, как правило, из-за распространенности становится нерезектабельной. Однако такие ситуации редки [1]. В то же время при плоскоклеточном раке и раке, возникающем из придатков кожи, метастазы могут появляться даже при небольших размерах первичной опухоли. При распространенных инфильтративных и рецидивных формах, независимо от гистологической структуры, метастазы возникают более чем у 40% больных [3]. Метастазы локализуются, как правило, в регионарных лимфатических узлах. Распространение в костную ткань наблюдается крайне редко. В связи с этим представляем случай местнораспространенного БКРК с поражением кости.
Больной Б., 81 года, болен раком кожи с 2002 г. По месту жительства (республика Северного Кавказа) в онкологическом диспансере неоднократно амбулаторно лечился методом аппликационной криодеструкции, с короткими периодами ремиссии. На операцию согласия не давал.
С распространенным рецидивом: T4N0M0 (IV стадия), подтвержденным цитологическим исследованием (базальноклеточный рак), в 2004 г. был госпитализирован в радиологическое отделение РНИОИ, где с учетом распространенности процесса, был подвергнут лучевой терапии в суммарно-очаговой дозе 60 Гр (20 Гр дистанционное и 40 Гр близкофокусное облучение). Был получен полный лечебный эффект. После выписки на осмотр в РНИОИ не являлся.
Через 2 года из-за нового рецидива был госпитализирован в отделение опухолей головы и шеи РНИОИ. При поступлении выявлен распространенный рак кожи ушной раковины и заушной области с инфильтрацией околоушной слюнной железы, параличом нижних ветвей лицевого нерва. Больному была предложена операция: удаление опухоли в пределах здоровой ткани с резекцией ушной раковины и паротидэктомией. Однако больной выдвинул условия по объему проведения операции: сохранения лицевого нерва, внешнего вида лица и ушной раковины, мотивируя свои требования профессиональной необходимостью (читает лекции). Свои условия по объему проведения операции он сопровождал словами: «Мне необходимо иметь нормальное лицо хотя бы в течение 1 года».
Больной был прооперирован. В процессе операции были удалены пораженные опухолевым процессом кожа и часть инфильтрированной опухолью околоушной слюнной железы с выделением и сохранением лицевого нерва. Фрагмент резецированной ушной раковины был восстановлен местными тканями. В понимании онкологов операция была не радикальной. Гистологическое исследование удаленных тканей: базальноклеточный рак. При выписке лицо соответствовало дооперационному состоянию без дополнительного повреждения лицевых нервов.
Вновь поступил в РНИОИ через 17 мес после операции. Объективно: из-за прогрессирования процесса лицо асимметрично за счет паралича всех мимических мышц лица. Изъязвление кожи ушной раковины и наружного слухового прохода до барабанной перепонки, опухолевая инфильтрация околоушной слюнной железы, увеличенные верхние шейные лимфатические узлы по ходу кивательной мышцы (рис. 1). Рисунок 1. Внешний вид больного на операционном столе. Очерчены зоны поражения раком: кожа наружного слухового прохода и ушной раковины с опухолевой инфильтрацией околоушной слюнной железы и метастазы в шейных лимфатических узлах. Слух справа отсутствует. Магнитно-резонансное исследование (МРТ) костей черепа: определяется рецидив рака кожи правой ушной раковины, наружного слухового прохода и области среднего уха с распространением на височную кость (рис. 2). Рисунок 2. МРТ головы. Рецидив рака кожи правой околоушной области с вовлечением ушной раковины, наружного слухового прохода, области среднего уха и распространением на височную кость.
На этот раз пациент дал согласие на любую операцию в необходимом объеме. Проведена операция: резекция ушной раковины с кожей наружного слухового прохода, паротидэктомия, шейная лимфодиссекция по IIА-В и III уровням (фасциально-футлярная шейная эксцизия), ревизия барабанной полости, резекция наружной костной стенки слухового прохода с обнажением твердой мозговой оболочки (12×8 мм).
Операция имела следующие особенности: паротидэктомия была осуществлена с резекцией лицевого нерва, резецированный фрагмент ушной раковины реконструирован местными тканями. Опухоль ограничивалась наружным слуховым проходом до проекции барабанной перепонки (последняя отсутствовала) без прорастания в барабанную полость. Опухолевым процессом была разрушена задневерхняя стенка костной части наружного слухового прохода, что соответствовало данным МРТ. Измененная кость была резецирована по площади 2,0×1,0 см в пределах здоровой зоны с обнажением твердой мозговой оболочки.
Гистологическое исследование удаленных тканей: базальноклеточный рак с прорастанием в подлежащую ткань. Послеоперационный период протекал без осложнений. Заживление произошло первичным натяжением. Был выписан из стационара в удовлетворительном состоянии. Проведена послеоперационная дистанционная γ-терапии на первичный очаг и пути лимфооттока (суммарная очаговая доза 45 Гр). Находится под наблюдением без рецидива 19 мес.
Представленный случай заслуживает внимания объемом расширенной операции с резекцией кожи ушной раковины, наружного слухового прохода, кости черепа и диссекцией шейных метастазов.
Заслуживает внимание анамнез больного, который обратился для лечения, имея ограниченный опухолевый процесс. Уже тогда ему был выставлен диагноз БКРК. Криовоздействие не дало желаемого результата. От предложенной операции отказался, в связи с чем вновь был подвергнут криодеструкции. Процесс прогрессировал и больной был направлен в РНИОИ. Следует отметить, что метод криодеструкции высокоэффективен в ликвидации местнораспространенного рака кожи [4]. В то же время в ряде случаев при лечении проявляется криорезистентность, что наблюдалось у нашего больного. В такой ситуации требуются прекращение криовоздействий и переход на более радикальное вмешательство с применением хирургического и/или лучевого методов лечения. Эффективна также комбинация криодеструкции с облучением [5].
Лучевая терапия дала положительный лечебный эффект. Облучение проявляет высокую противоопухолевую эффективность, особенно при ограниченных процессах. Однако пациент поступил с распространенным, в объеме IV стадии (T4N0M0), раковым процессом, что, естественно, снизило результативность лечения. Ремиссия длилась около 3 лет после чего наступил новый рецидив с параличом нижних ветвей лицевого нерва.
С учетом радиорезистентности опухоли и вовлечения в процесс лицевого нерва была запланирована радикальная операция, предусматривающая абластичную резекцию наружного уха с паротидэктомией. В данном случае паротидэктомия предусматривает резекцию лицевого нерва. Больной не дал согласие на указанный объем хирургического вмешательства, поставив условия сохранения своего внешнего вида. В связи с этим удаление пораженных тканей проводилось по краю опухолевой инфильтрации (без запаса здоровых тканей) с сохранением ствола и ветвей лицевого нерва, т.е. с нарушением принципов абластики. Это обеспечило положительный косметический эффект, но оставалась угроза продолженного роста. Через 1,5 года наступил рецидив с вовлечением в опухолевый процесс всех ветвей лицевого нерва, костей черепа, метастазированием в регионарные лимфатические узлы. Вновь обратился в РНИОИ, дав согласие на проведение требуемой операции, что и было осуществлено.
Оценивая динамику заболевания и тактику лечения, можно заключить, что не было достигнуто взаимопонимания между больным и врачами как в начале лечения, при консервативном вмешательстве, так и при последующем планировании и проведении операций.
Заключение
Делая выводы из представленной истории болезни, следует предположить, что своевременное прекращение криовоздействия при первых признаках криорезистентности позволило бы добиться выздоровления от применения лучевой терапии. При обсуждении вопроса относительно операций активность хирургов была ограничена несогласием больного вначале на ее проведение, а затем — на предложенный объем вмешательства. Учитывать мнение больного о лечебном вмешательстве и характере предлагаемой операции необходимо. Это закреплено в статье 30 «Права пациента» Основного законодательства РФ об охране здоровья граждан. Необходимо убедить пациента и его родственников в целесообразности проведения адекватной операции, что, несомненно, приведет к согласию для осуществления медицинского вмешательства в требуемом объеме.
Опухоли внутри височной кости
Эти опухоли развиваются из лицевого нерва или окружающих тканей (гломусная опухоль, рак и т. д.).
Среди опухолей, исходящих из лицевого нерва, чаще всего 1встр.ечается невринома, исключительно \редко саркома и менингиома.
Невринома лицевого нерва отмечается значительно реже, чем невринома слухового нерва. Всего в мировой литературе к ill9i63 г. описано 51 наблюдение (Kette). B 1005 ir. Schmidt сообщил еще об одном случае, а в 1966 г. Koide, Takahaschi и Arai представили данные о множественной невриноме лицевого нерва. В отечественной литературе описание невриномы лицевого нерва принадлежит Л. Г. Высоцкой. Невринома лицевого нерва (как и невриномы других смешанных нервов) развивается из чувствительных волокон. Встречаются как относительно чистые невриномы, так и нейрофибромы и фибронейромы — при преобладании нервной соединительной ткани. Опухоль чаще плотная, инкапсулированная, иногда мягкая, даже кистозной консистенции, растет медленно, но, достигая значительных размеров, разрушает жизненно важные образования. Опухоль чаще бывает у женщин и обычно в возрасте от 20 до 40 лет.
В зависимости от исходного места опухоли различают невриномы вертикального (сосцевидного) отрезка .лицевого нерва и горизонтального (барабанного). Описано лишь одно наблюдение (Fehre) невриномы лицевого нерва во внутреннем слуховом ироходе, развившейся предположительно из «заблудившихся» клеток вестибулярного ганглия.
Опухоли вертикального (сосцевидного) сегмента лицевого нерва встречаются чаще, чем опухоли горизонтального сегмента нерва. По мере роста они могут распространиться в барабанную полость и лабиринт, обнажить твердую 'мозговую оболочку задней и средней черепных ямок и даже проникнуть в мозг с развитием абсцесса мозга и других внутричерепных осложнений. При (разрушении передней стенки наружного слухового прохода опухоль может вовлечь околоушную железу, а при деструкции верхушки сосцевидного отростка — мягкие ткани шеи.
Барабанная перепонка обычно почти не изменена, однако при распространении опухоли в барабанную полость отоскопические изменения могут быть резко выражены, вплоть до выпячивания перепонки или разрушения ее полиповидной опухолью, выступающей в наружный слуховой проход.
Опухоли горизонтального сегмента лицевого нерва всегда поражают барабанную полость. Обычно вначале отмечаются .гиперемия, набухание и выпячивание барабанной перепонки (как при остром среднем отите). При парацентезе ощущается сопротивление и следует обильное кровотечение, иногда через разрез пролабирует опухоль. В дальнейшем образуется «полип» ib наружном слуховом проходе. Как правило, слух нарушен. Опухоль, увеличиваясь, распространяется на сосцевидный отросток. Имеются наблюдения невриномы лабиринтного отрезка лицевого нерва (Denecke).
Симптомы невриномы лицевого нерва зависят от локализация и направления роста опухоли. Паралич лицевого нерва при опухоли, исходящей из вертикального сегмента нерва, является ранним и нередко единственным в течение рада лет. Однако описаны случаи (Kettel), когда паралич отсутствовал. При поражении горизонтального сегмента появлению паралича чаще предшествует понижение слуха. Обычно паралич нерва возникает раньше, чем появляется опухоль •в наружном слуховом проходе, но не всегда. Иногда до наступления слабости лицевого нерва возникает тик. Паралич лицевого нерва при поражении обоих его сегментов развивается постепенно, однако может появиться внезапно, чаще он бывает стойким, но наблюдаются и ремиссии.
Понижение олуха при опухолях горизонтального сегмента сможет предшествовать появлению паралича лицевого нерва в течение нескольких лет. С ростом опухоли и вторичным инфицированием (гнойный средний отит) слух еще более ухудшается. При деструкции опухолью внутреннего уха наступает глухота з сочетании с нарушением вестибулярной функции. Однако головокружение может отсутствовать 'благодаря центральной компенсации, чему способствует медленный рост опухоли.
При опухолях вертикального сегмента нерва, не распространяющихся на барабанную полость, слух нормальный или может быть понижен за счет закупорки наружного слухового прохода полипом, проникшим туда через переднюю стенку сосцевидного отростка.
Нарушение вкуса в передних 2/3 языка и а стороне, соответствующей опухоли, свидетельствует о локализации опухоли проксимальнее отхождения барабанной струны.
Боль в ухе отсутствует за редким исключением. Обычно ее появление связано со вторичным гнойным средним отитом или внутричерепными осложнениями.
Изменения барабанной перепонки в более ранних стадиях опухоли горизонтального отрезка лицевого нерва описаны выше.
Прорыв опухоли в наружный слуховой проход может произойти из барабанной полости через барабанную перепонку, а при опухолях сосцевидного (вертикального) отрезка лицевого нерва нередко совершается через разрушенную заднюю костную стенку наружного слухового прохода, при этом после удаления «полипа» из наружного слухового прохода видна нормальная барабанная перепонка (если только не вовлечена барабанная полость).
Опухоль в наружном слуховом проходе вначале имеет .гладкую поверхность, покрытую эпителием, затем вследствие мацерации эпителия она принимает вид полипа.
Рентгенологическое исследование височных костей мало информативно. |В отдельных случаях можно заподозрить опухоль лицевого нерва при наличии четко ограниченной зоны просветления над шило-сосцевидным отверстием (Miehlke). Томография, по-видимому, более перспективна, так как она может выявить деструкцию наружного слухового прохода и барабанной полости (Miindnich и Frey).
Лечение исключительно хирургическое. В зависимости от локализации опухоли производится простая трепанация, аттикоантротомия или радикальная операция, при необходимости — лабиринтэктомия. Полное удаление опухоли и замещение дефекта нерва аутотрансплантатом обычно дает эффект (при хорошей хирургической технике — более чем у 90% больных). Однако если имеется дегенерация мимических мышц, необходимо прибегнуть к мышечной или фасциальной пластике. При сохранившейся функции нерва Lundgren советует удалять опухоль не полностью, оставляя место ее выхождения из нерва с расчетом на то, что возможны остановка роста опухоли на ряд лет и сохранность функции нерва при наличии достаточно широкой операционной полости, допускающей новое распространение опухоли.
Кроме невриномы лицевого нерва, описаны нейроксантома его (М. А. Москаленко), менингиома барабанного его отдела выявлена (Cawthorne на операции по поводу предполагаемой невриномы слухового нерва и успешно удалена с последующей операцией трансплантации) и саркома сосцевидного отдела лицевого нерва (по одному наблюдению Kettel, Guttmann и Simon, Figi и Hempstead). Клинически саркома в 2 случаях протекала как доброкачественная невринома, без рецидива после , операции. Больной, .наблюдаемый Figi и Hempstead, умер через 3 месяца после операции.
Отличить невриному лицевого нерва от других опухолей в наружном слуховом проходе или в барабанной полости, с одной стороны, а с другой — от хронического гнойного среднего отита, осложнившегося парезом лицевого нерва, нелегко. Чаще всего удается поставить окончательный диагноз лишь с помощью биопсии. Диагноз перед операцией ставится лишь в очень небольшом количестве случаев. Это удалось Dubs.
Эпидермоидная опухоль характеризуется постепенным развитием паралича лицевого нерва, гомолатеральной тугоухостью, отсутствием выраженных отоскопических изменений, рентгенологически кистоподобной полостью, окруженной .как бы .капсулой из уплотненной кости, но истонченной сверху.
Гломусная опухоль среднего уха, как установил Rosenwasser, развивается из детально описанных Guild гломусных телец (нехромаффинный параганглий), адвентиции луковицы яремной вены (непосредственно под дном барабанной полости, из этих же телец по ходу барабанного нерва — в одноименном сплетении, на медиальной стенке барабанной полости) и из гломусных телец по ходу ушной ветви вагуса (в описанном случае Bradley и Maxwell гломусная опухоль, или параганглиома, находящаяся непосредственно под верхушкой сосцевидного отростка, разрушила здесь лицевой нерв). Эта опухоль, представляющая собой клубок анастомозирующих артерио-венозных капилляров и прекапилляров с включенными гломусными клетками, тесно связана с системой блуждающего нерва. К настоящему времени в мировой литературе приведено свыше 200 случаев опухолей яремного гломуса.
Гломусные опухоли встречаются в 5 раз чаще у женщин, чем у мужчин, и преимущественно в среднем возрасте. Опухоли проникают в барабанную полость из купола яремной вены либо развиваются в самой барабанной, полости, затем заполняют ее, разрушают барабанную перепонку и выступают в наружный слуховой проход в виде сильно кровоточащего при дотрагивании полипа. Опухоль может распространяться в пирамиду височной кости, внутреннее ухо и полость черепа. В наблюдении Weile и Lane опухоль, разрушив всю пирамиду височной кости, проросла в .носоглотку.
Чаще всего встречается гломусная опухоль среднего уха и яремной ямки, причем в половине случаев опухоль выявляется в наружном слуховом проходе (П. Г. Вайшенкер). Гломусная опухоль вызывает понижение слуха по проводниковому типу и различные степени нарушения. лабиринтной функции, вплоть до ее выпадения. Ушные симптомы обычно предшествуют довольно частому поражению лицевого нерва (по данным Fuller, Brown, Harrison Siekert, паралич лицевого нерва наблюдался у 19 из 72 больных с гломусной опухолью); реже встречается обратное явление. Поражение IX—XII черепно-мозговых нервов свидетельствует о распространении, процесса на яремную ямку и наблюдается в более поздней стадии опухоли (Э. П. Флейс).
Проникновение опухоли в полость черепа чаще отмечается в заднюю ямку через сосцевидный отросток или яремную ямку.
При рентгенологическом исследовании (включая томографию) можно наблюдать в зависимости от стадии и направления роста опухоли расширение яремной ямки, ее нечеткие контуры, затемнение нижнего и среднего отделов барабанной полости, разрушение дна барабанной полости, частичное разрушение нижней и задней поверхности пирамиды, истончение боковой массы затылочной кости.
Естественно, что сочетание опухоли яремного гломуса с периферическим параличом лицевого нерва может напоминать невриному лицевого нерва, как и хронический гнойный средний отит, осложненный полипом.
При дифференциальной диагностике следует учитывать характерные для гломусной опухоли ощущение пульсирующего шума в ухе, розовато-синюшное выпячивание всей барабанной перепонки или части ее, симптом Брауна (пульсация опухоли, появляющаяся при повышении давления воздуха в наружном слуховом проходе и усиление пульсации при дальнейшем нагнетании воздуха).
При уменьшении пульсации отмечается побледнение опухоли, при этом обязательны полная герметизация наружного слухового прохода и опухоль, не выступающая в наружный слуховой проход. При наличии «полипа» в наружном слуховом проходе характерной для гломусной опухоли является сильная кровоточивость при малейшей травме. Патогномонично также поражение IX—XII черепномозговых нервов. Наконец, очень важны изменения, констатируемые при рентгенологическом исследовании, хотя в ранней стадии опухоли они могут быть и не выражены.
Лечение гломусной опухоли сводится к операции, лучевой терапии или комбинации их. Хирургическое вмешательство показано при опухоли, не распространяющейся за пределы среднего уха. При неполном удалении опухоли применяется дополнительное облучение.
B связи с сильным кровотечением (осложняющим удаление опухоли) в последнее время операция производится с контролируемым глубоким снижением кровяного давления. После удаления опухоли вместе с поврежденным ею лицевым нервом дефект нерва замещается аутотрансплантатом.
Комбинированное лечение проводится при гломусной опухоли среднего уха и яремной ямки. При распространении опухоли ,в полость черепа и значительной деструкции височной и затылочной костей применяется только лучевая терапия (дистанционная статическая гамматерапия).
Хронический гнойный средний отит. В отличие от невриномы лицевого нерва паралич лицевого нерва при хроническом гнойном среднем отите обычно является не первым симптомам, а развивается после длительного гноетечения. При сохранности барабанной перепонки Bradley и Maxwell обращают внимание на то, что во время исследования эластичным серебряным зондом барабанная перепонка при хроническом среднем отите дает ощущение флюктуации, тогда как при невриноме и гломусной опухоли ощущается плотность резины. При наличии полипа отсутствие его кровоточивости говорит против гломусной опухоли.
Выявленное при рентгенологическом исследовании нарушение пневматизации сосцевидного отростка свидетельствует о хроническом среднем отите, но при этом не исключена невринома. При сохранности пневматизации одновременная деструкция стенок наружного слухового прохода (задней и нижней)., дна барабанной полости и латеральной стенки аттика характерна для невриномы и не характерна для хронического среднего опита. Специфичная для гломусной опухоли рентгенологическая картина описана выше.
В трудных для диагностики случаях приходится прибегать к биопсии. Последняя проста при наличии полипа. При сохранности барабанной перепонки делается разрез, как при операции на стремени при отосклерозе; после отворачивания барабанной перепонки осматривается барабанная полость я берется материал для биопсии.
Рак среднего уха. В отличие от неврогенной опухоли для рака характерно длительное гноетечение, зловонный гной и грануляции, протяженный кариес (рак почти всегда развивается на почве хронического гнойного среднего отита), поздний паралич лицевого нерва, сильная боль в ухе. Иногда (в более поздней стадии заболевания) на рентгенограмме имеются выраженные деструктивные изменения. Окончательный диагноз ставится при .помощи биопсии.
Лечение как рака, так и других злокачественных опухолей уха комбинированное (хирургическое в сочетании с облучением). Проблема щажения лицевого нерва и восстановления его функции при этих заболеваниях отходит на задний план.
Туберкулез среднего уха. Определенное знамени; для дифференциальной диагностики имеет отсутствие специфических признаков в организме. Рентгенологическое исследование мало информативно. Решающую роль играет биопсия.
Ишемический паралич лицевого нерва. Практическое значение для дифференциальной диагностики имеет начальная стадия невриномы лицевого нерва при отсутствии отоскопических изменений.
Ввиду отсутствия каких-либо выраженных симптомов (за исключением паралича лицевого нерва) диагноз может быть очень затруднен. Рентгенологическое исследование также не облегчает диагностику; известное значение для распознавания невриномы может иметь томография.
Miehlke рекомендует в неясных случаях после 2 месяцев безуспешного консервативного лечения проводить ревизию сосцевидного отростка и канала лицевого нерва.
Кафедра оториноларингологии - хирургии головы и шеи Медицинского института Северо-Кавказской государственной гуманитарно-технологической академии;
Карачаево-Черкесская республиканская клиническая больница, Черкесск, Россия 369000
Карачаево-Черкесская республиканская клиническая больница, Черкесск, Россия, 369000
Гигантская остеома сосцевидного отростка височной кости
Журнал: Вестник оториноларингологии. 2014;(4): 52‑54
Гюсан А.О., Ламкова А.Х. Гигантская остеома сосцевидного отростка височной кости. Вестник оториноларингологии. 2014;(4):52‑54.
Giusan AO, Lamkova AKh. The giant osteoma of the mastoid process of the temporal bone. Vestnik Oto-Rino-Laringologii. 2014;(4):52‑54. (In Russ.).
До настоящего времени остеомы височной кости относят к казуистическим наблюдениям [1]. Рост остеом может наблюдаться в различных областях височной кости. В большинстве случаев описаны остеомы, исходящие из задней стенки наружного слухового прохода [2], реже - из его верхней и передней стенок [3], из внутреннего слухового прохода [4, 5], барабанной полости, чешуи височной кости 6, сосцевидного отростка 9.
Обычно остеома возникает в каменисто-сосцевидной области, исходной точкой бывают либо одна из воздухоносных ячеек, либо корковый слой одной из внутренних полостей височной кости. Если остеома среднего уха возникает в основании сосцевидного отростка, то она может достигать значительных размеров, заполняя почти всю ретроаурикулярную область.
Остеома среднего уха развивается вследствие пролиферации межкостной или периостальной соединительной ткани, которая метаплазирует в губчатую кость, покрытую корковым слоем. Несмотря на то что васкуляризация остеомы незначительна, она в достаточной степени обеспечивает растущую опухоль необходимыми питательными веществами.
Остеома может иметь компактную, губчатую, хрящевую или смешанную структуру. Известны две формы роста остеом: экзофитная, когда опухоль растет в просвет наружного слухового прохода, и эндофитная - при росте опухоли в толщу сосцевидного отростка. Большинство остеом, особенно обычная остеома костей черепа, представляют собой пороки развития. Встречаются во всех возрастных группах, но наиболее часто между 2-м и 3-м десятилетиями жизни. Соотношение лиц женского и мужского пола - 2:1. Замечено, что чаще остеома начинает расти в период полового созревания.
Остеома среднего уха эволюционирует очень медленно (многие годы) и нередко на каком-то этапе развития перестает увеличиваться. Лишь тогда, когда остеома сопровождается теми или иными функциональными расстройствами или является причиной косметического дефекта, она подлежат хирургическому удалению. Объем хирургического вмешательства определяется локализацией опухоли, ее величиной и распространением.
Клинические проявления остеомы зависят от ее размеров и локализации. Нередко остеома височной кости не сопровождается клиническими признаками. Ее обнаруживают случайно при рентгенологическом исследовании черепа. Некоторые больные жалуются на головную боль, вестибулярные расстройства, чувство тяжести в голове.
Диагностика остеомы среднего уха не вызывает затруднений. Для визуализации размеров и топографии опухоли и выяснения состояния полостей среднего уха и пирамиды височной кости показана рентгенография. На рентгенограмме остеома выглядит как добавочное образование костной плотности и структуры с четкими и ровными контурами (без признаков перифокальных изменений).
Остеома среднего уха не отграничена от костной ткани, из которой она происходит, а плавно переходит в нее.
Приводим собственное наблюдение остеомы сосцевидного отростка. Больная У., 1987 г.р., поступила в ЛОР-отделение республиканской больницы с жалобами на наличие опухолевидного образования за левой ушной раковиной. Впервые заметила появление припухлости за левым ухом 15 лет назад, однако за лечебной помощью не обращалась. В последние месяцы опухоль стала быстро увеличиваться. Выяснить какие-либо причины возникновения остеомы не удалось.
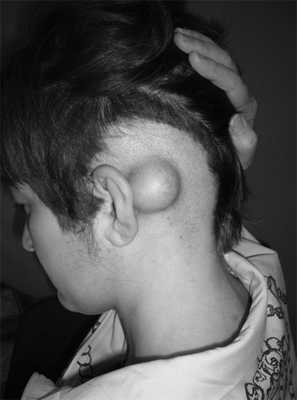
При осмотре общее состояние удовлетворительное, внутренние органы без патологических изменений. Анализы крови и мочи в норме. ЛОР-осмотр: нос, глотка, гортань - без патологии. В заушной области слева пальпируется плотное опухолевидное образование округлой формы, безболезненное, кожные покровы над ним не изменены, подвижны (рис. 1). Рисунок 1. Остеома левого сосцевидного отростка.
Отоскопия: в слуховых проходах патологического отделяемого нет, стенки их не изменены, барабанные перепонки с обеих сторон серого цвета, блестящие, с четко выраженными опознавательными знаками.
Шепотную и разговорную речь на оба уха больная воспринимает на расстоянии 6 м.
Больная консультирована нейрохирургом, невропатологом, окулистом. В неврологическом статусе патологических изменений не выявлено. Обнаружена ангиопатия сетчатки обоих глаз с венозным полнокровием. Проведена компьютерная томография височных костей. На серии томограмм получены изображения височных костей нормальной пневматизации, слева в задних отделах сосцевидного отростка крупноячеистое строение. По заднему краю левого сосцевидного отростка отмечается утолщение кости с четкими округлыми контурами, гомогенной структуры, без мягкотканного компонента, гиперинтенсивной плотности до +1600 ед.Н. Наружный и внутренний слуховые проходы с обеих сторон не деформированы, нормальных размеров, с четкими контурами, патологических включений в области внутреннего уха не выявлено.
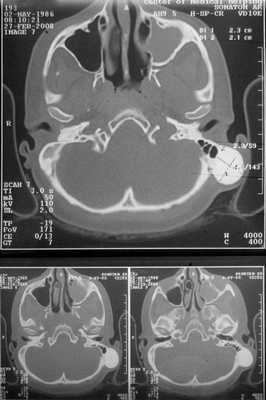
Заключение: КТ-признаки остеомы сосцевидного отростка левой височной кости (рис. 2). Рисунок 2. КТ остеомы сосцевидного отростка височной кости.
Клинический диагноз: остеома сосцевидного отростка левой височной кости. После получения согласия больной на хирургическую операцию под общим обезболиванием под интубационным наркозом проведено удаление костной опухоли. Выделение остеомы из окружающих костных тканей проводили с помощью фрезы и распатора. Опухоль располагалась близко к сигмовидному синусу, однако нарушения его целостности удалось избежать.
После удаления остеомы единым блоком операционная рана была промыта раствором мирамистина и послойно ушита.
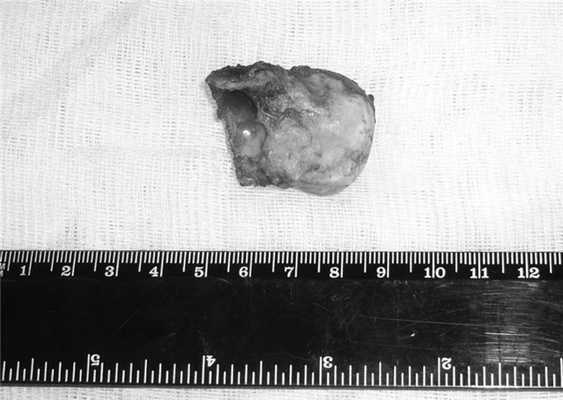
Удаленная костная опухоль имела значительные размеры - 4,5×4,5 см, массу - 32 г (рис. 3). Рисунок 3. Удаленная костная опухоль.
Результаты гистологического исследования: компактная остеома, образованная сплошной костной массой волокнистого строения с узкими сосудистыми каналами.
Через 9 дней в удовлетворительном состоянии больная выписана из отделения.
Особенностью приведенного наблюдения является редкость локализации остеомы в области сосцевидного отростка височной кости и большие размеры, что не помешало ее удалению единым блоком.
Симптомы опухоли височной доли
Характерными особенностями при опухолях этой локализации являются обонятельные, зрительные, слуховые и вкусовые галлюцинации. При глубинных поражениях задних отделов височных долей появляется гомонимная гемианопсия (выпадение поля зрения на стороне опухоли). Наблюдается также ряд других расстройств.
Сенсорная афазия, или утрата способности понимать значение устной речи, возникает при локализации очага поражения в задней трети верхней височной извилины доминантного полушария. Речь окружающих воспринимается пациентами как бессмысленный поток звуков. При этом страдает фонематический слух - способность различать близкие по звучанию фонемы («б» и «п», «д» и «т» и т. п.), смягченные и твердые, ударные и безударные, шипящие и свистящие звуки. Речь самого пациента, многословная и нередко безостановочная, изобилует парафазиями и превращается в «словесный салат», непонятный для окружающих и его самого. Теряется способность повторять за кем-либо слова и называть предметы, нарушается чтение, письмо.
При локализации очага повреждения в задних отделах височной и теменной коры доминантного полушария развивается амнестическая, или номинативная афазия (греч. aphasia - утрата речи; mnesis - память; nomina - имя, название) - утрата способности самостоятельно вспоминать названия знакомых предметов. Понимание назначения предметов при этом сохраняется. В активной речи пациентов, обычно беглой, преобладают глаголы и становится мало имен существительных.
Семантическая афазия (греч. semantikos - обозначающий, смысловой), или утрата способности понимать значение грамматически сложных фраз, развивается при повреждении коры на стыке височной, теменной и затылочной долей доминантного полушария. Например, пациент не может правильно ответить на вопрос «Земля освещается Солнцем или Солнце освещается Землей?». При этом возникает также синтаксическая афазия (греч. syntaxis - составление) - утрата способности самостоятельно формировать грамматически правильные фразы в устной и предложения в письменной речи.
При дисфункции височной коры наблюдаются и другие расстройства: височная атаксия (нарушения стояния и ходьбы), акустическая агнозия (утрата способности узнавать объекты по характерным для них звукам), диспросодия (нарушение восприятия мелодии, интонаций речи; греч. dys - приставка, указывает на расстройство; prosodia - ударение, припев). При повреждении медиальных отделов височной коры возникают выпадения памяти (вплоть до амнестического синдрома), а коры полюсов височных долей - психомоторные припадки и, по-видимому, сумеречные состояния сознания. В структуре височных эпилептических припадков наблюдаются или даже преобладают разнообразные психические расстройства. Довольно типичны эпилептические припадки с обонятельной, вкусовой, акустической и зрительной аурой.
При опухолях височной доли, особенно внутримозговых, быстро развивается дислокация мозга, приводящая к тенториальному вклинению. При этом вследствие прижатия к свободному краю намета мозжечка гетеролатеральной ножки мозга могут возникать дисфункция глазодвигательного нерва на противоположной стороне и пирамидный парез на стороне опухоли. Базально-височные опухоли часто проявляются симптоматикой поражения тройничного нерва.
Читайте также:
