Показания, методика введения лекарств, контраста в суставы запястья
Добавил пользователь Дмитрий К. Обновлено: 28.01.2026
Здоровые суставы обеспечивают нам нормальный уровень жизнедеятельности. Когда же их состояние начинает ухудшаться возникает множество проблем, которые пациенты испытывают в быту или в процессе трудовой деятельности. Существует множество недугов, доставляющих не просто дискомфорт, а настоящие мучения — это артрит, артроз и т.д. Избавиться от них не так уж и просто. Однако требуется своевременное лечение, которое исключит развитие осложнений
Чтобы результативно купировать болевой синдром и отечность, необходимо в течение длительного времени применять медикаментозные средства и проходить физиотерапевтическое лечение. Для ускорения выздоровления и реабилитации пациентам назначается инъекционное введение лекарств непосредственно в зону сустава. Указанный современный метод терапии демонстрирует высокую эффективность.
Кому прописываются инъекционные процедуры
Уколы внутрисуставного типа применяются в терапевтическом процессе при лечении многих недугов, например, при артрите, артрозе, подагре, кистевом тоннельном синдроме, адгезивном капсулите и т.д. Данный метод введения медикаментозного средства помогает увеличить скорость проникновения лекарства в зону поврежденного сустава, в пораженные ткани. Прописывают внутрисуставные инъекции внутрисуставного типа в разных ситуациях:
- в случае болевого синдрома в зоне коленного, тазобедренного и плечевого сустава;
- когда у пациента развивается бурсит, синовит или тендинит;
- при диагностировании артрозов или артритов;
- если повреждены сухожилия, связки суставный хрящ.
Специфика применения данной методики состоит в том, что она обычно не используется как основной способ терапии. Такие уколы играют роль эффективного дополнения комплексного курса лечения, благодаря чему болевые ощущения купируются оперативно.
Существует и другое преимущество внутрисуставных инъекций - возможность уменьшить дозировку принимаемых внутрь (пероральным способом) лекарственных средств. При таком варианте число противопоказаний и побочных эффектов существенно снижается, а потому не оказывается негативного воздействия на другие органы и системы организма.
Особенности применения
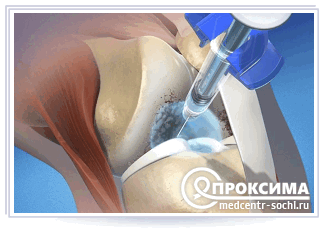
Для эффективности применения внутрисуставных инъекций вводить их должен исключительно опытный специалист ортопед. В таком случае процедура лечения будет безболезненной и не нанесет вред пациенту. Для проведения манипуляции задействуется шприц с удлиненной иглой, которая направляется непосредственно в область суставной щели. Чтобы минимизировать ошибки в процессе внутрисуставной инъекции применяют регулярный УЗИ-контроль.
В некоторых случаях до введения в сустав медикаментов производится откачка из него жидкости. Это необходимо для забора материала на исследование или для устранения возможных осложнений. Когда сустав осушат, врачом вводится лекарство в соответствующую полость.
Некоторые пациенты ошибочно считают, что процедура внутрисуставных инъекций сопровождается болью. Однако это неверно. Поскольку для манипуляций применяются длинные и тонкие иглы, то ощущения пациента не отличается от стандартных уколов внутримышечного типа. Для равномерного распределения лекарства внутри сустава необходимо осуществить незначительные движения им. В ряде случаев рекомендуется наложение тугой повязки.
При лечении сустава с использованием внутрисуставных инъекций не требуется придерживаться жестких реабилитационных мероприятий. Однако желательно исключить нагрузку на конечность. Это необходимо для недопущения осложнений и повышения результативности терапии. Поэтому важно исключить поднятия грузов, не употреблять спиртные напитки.
Проведение внутрисуставных инъекций
Сустав - это подвижный «элемент», с помощью которого тело может изменять положение. При отсутствии достаточной заботы о суставной ткани есть возможность развития хронических патологий воспалительной этиологии, которые становятся причиной формирования проблем с опорно-двигательной системой. В этом случае может потребоваться проведение внутрисуставной инъекции - блокады.
Благодаря таким уколам медикаментозное средство поступает именно в пораженную ткань. Чаще всего блокада проводится в составе комплексного лечения на фоне артрита - заболевания опорно-двигательной системы воспалительной природы. Кроме того уколы внутрь сустава используют при лечении дегенеративно-дистрофических нарушений - артрозов.
Зависимо от того, где локализуется воспаление, блокада может проводиться в область коленного, плечевого, бедренного или голеностопного сустава. В целом манипуляция практически не отличается от обычного внутримышечного либо внутривенного укола. В сустав водят лекарство. Длительность процедуры составляет примерно 5-7 минут. Чтобы достичь желаемого результата, может понадобиться сделать от 1 до 3 блокад. Это обусловлено тяжестью состояния пациента.
Проведение внутрисуставного укола позволяет:
- быстро избавиться от локального болевого синдрома и воспалительного процесса в суставной ткани;
- снизить дозировку принимаемых таблетированных средств, что дает возможность уменьшить опасность развития осложнений, которые могут развиться при системном лечении.
- Если блокада выполнена с соблюдением всех правил, внутрисуставная инъекция будет достаточно безвредной и не приведет к негативным реакциям.
Когда больному будет точно установлен диагноз, врач определяет, какое лекарство может быть использовано для проведения внутрисуставной инъекции внутрь сустава. Обычно для проведения внутрисуставных уколов пользуются:
- глюкокортикостероидами;
- гиалуроновой кислотой;
- хондропротекторами;
- анестетиками или антибиотиками;
- газовыми инъекциями.
Определить насколько целесообразно проведение блокады способен лишь высококвалифицированный врач.
Внутрисуставная инъекция в коленный сустав
Внутрисуставные инъекции внутрь суставной ткани колена выполняют при травме, которая сопровождается болезненными ощущениями. Обычно введение лекарства проводится периартикулярным способом либо именно в суставную полость. В зависимости от того насколько тяжело протекает заболевание, укол выполняют на наружной или внутренней стороне.
Когда процедура окончена, пациент отмечает существенное уменьшение болевого синдрома либо его полное отсутствие. Кроме того, сустав становится более подвижным благодаря тому, что на хрящевой ткани формируется защитная пленка. По окончании манипуляции в суставе исчезают трение и перегрузки.
Внутрисуставная инъекция в плечевой сустав
Самая распространенная причина появления болевого синдрома в плечевом суставе - разрыв мышечной ткани. В этом случае боль может беспокоить как во время нагрузки, так и в спокойном состоянии. Когда человек пытается двигать плечом, наблюдается усиление дискомфортных ощущений.
В подобной ситуации врач может назначить проведение внутрисуставной инъекции с использованием глюкокортикостероидов (например, Дипроспана). При помощи фармакологических особенностей этой группы препаратов появление результата наблюдается спустя пару часов после проведения блокады, причем действие лекарства отмечается на протяжении почти 3-х недель.
Преимущество такой процедуры заключается в её абсолютной безболезненности, что позволяет не использовать местные анестетические препараты. Помимо этого, если по время блокады пользуются Дипроспаном, осложнения не развиваются.
Внутрисуставная инъекция в тазобедренный сустав
Внутрисуставный укол в тазобедренный сустав может выполнять опытный врач. Такая процедура проводится под контролем УЗИ-аппарата, чтобы игла попала точно в полость сустава.
Помимо этого, при проведении процедуры необходимо специальное оборудование. Подобная манипуляция является эффективной на фоне лечения коксартроза в тазобедренной суставной ткани.
Внутрисуставная инъекция в голеностопный сустав
Блокада голеностопа, так же как и при инъекциях внутрь других суставов, позволяет доставить лекарство именно к очагу поражения. Благодаря одним лекарствам устраняется болевой синдром и снимается воспалительный процесс, а с помощью других наращивается хрящ. Но эффект от лечения в этом случае достигается быстрее, курсовая терапия в этом случае менее продолжительная.
Укол внутрь голеностопного сустава выполняется опытным врачом после того, как точно диагностировано заболевание. Какое лекарство будет использовано для постановки блокады, также определяет лечащий врач.
Точностью проведения процедуры обусловлено насколько эффективной будет терапия, а также развитие возможных последствий. Поэтому выполнять внутрисуставные инъекции должен высококвалифицированный специалист в условиях стационара. Кроме того, следует учитывать, что подобное лечение суставной ткани обладает некоторыми ограничениями к проведению. Так что, прежде чем приступить к выполнению блокады, пациент должен быть всесторонне обследован с целью исключения всех возможных противопоказаний.
Применяемые для инъекций препараты
В процессе внутрисуставного введения медикаментов используются разнообразные группы лекарств. Их подбор производится опытным специалистом исходя из особенностей недуга и состояния пациента. При этом наиболее часто применяются кортикостероиды, хондропротекторы, гиалуроновая кислота и др.
Кортикостероидная группа
Эти гормональные средства, в основе которых лежат кортикостероиды, прописываются для купирования серьезных воспалительных изменений. Аналогичным эффектом обладают кортикостероиды в таблетках, однако внутрисуставные инъекции обеспечивают более быстрое проникновение в пораженную область и высокую терапевтическую эффективность. При этом побочные действия на организм минимальны или отсутствуют за счет местного характера использованных медикаментов.
В лечебном процессе рекомендуют отдавать предпочтение кортикостероидным препаратам в виде внутрисуставных инъекций, например, Флостерону, Дипроспану, Гидрокортизону, Кеналогу, Целестону. В некоторых случаях они задействуются в комплексе с анестетиками (Лидокаин) и препаратами витаминной группы.
Инъекции внутрисуставного типа эффективны при купировании воспалений, отечности и болевого синдрома. Благодаря применению таких препаратов повышается суставная подвижность. Однако этими уколами нельзя вылечить сам недуг и обеспечить восстановление хрящевой ткани.
Достигаемый эффект от их применения составляет около 2-3 месяцев. Существует и еще один недостаток кортикостероидов - их нельзя задействовать при артрите инфекционного происхождения. Для такого заболевания потребуются промывания сустава и введение антибиотиков.
Хондропротекторы
Эти средства назначаются при активных дегенеративных процессах в области суставов, которые сопровождают, например, артроз. В результате таких изменений происходит разрушение хрящевой ткани. Хондропротекторы способны притормозить такие негативные изменения и позитивно сказываются на восстановлении сустава.
Действие препаратов данной группы основано на их способности к нормализации обменных процессов и стимулировании продуцирования естественного коллагена. Именно данный компонент необходим для строительства хрящевой ткани и заживления повреждений. В то же время ожидать мгновенного эффекта не следует. Данные препараты относятся к группе длительной терапии. Ускорить действие помогает метод внутрисуставной инъекции.
Часто в терапевтическом процессе задействуется Алфлутоп - простое, но эффективное средство для внутрисуставных инъекций из группы хондропротекторов. При несложном течении недуга обычно достаточно 4-5 уколов, чтобы улучшить состояние пациента. Заболевания, протекающие в тяжелой форме, требуют более длительного курса лечения.
Важно помнить, что эффективность хондропротекторов проявляется не только на начальных стадиях развития дегенеративных процессов. Их можно применять и в запущенном состоянии. Однако в последнем случае их действие в основном будет направлено не на стимулирование регенерации ткани, а на предотвращение дальнейшего разрушения хрящевых структур.
Гиалуроновая кислота
Препараты, в составе которых присутствует данный компонент, демонстрируют свою эффективность при лечении суставных проблем. Гиалуроновая кислота входит в состав внутрисуставной жидкости, играющей роль смазки в суставной структуре. Она обеспечивает защиту от травмирования при движениях.
Уколы с гиалуроновой кислотой придают внутрисуставной жидкости большую плотность и вязкость. А потому она выполняет свои защитные функции качественней. Данный компонент участвует и в купировании воспалительных процессов, способствует восстановлению хрящевой ткани.
Инъекционное введение кислоты назначается в случае, если диагностируется суставный артроз. Длительность лечения составляет 3-5 уколов с промежутком до 5-7 суток. Для лечения заболевания в легкой форме может хватить одного курса введения препарата.
В более тяжелых формах - при артрозе второй или третьей степени - лекарство задействуется ежегодно в течение 3-4 лет. Позитивным свойством данного терапевтического воздействия является долговременность эффекта - до 1 года. Врачи рекомендуют пользоваться Ферматроном, Остенилом, Синокром.
Газовые уколы
Карбокситерапия является современным методом, применяемым в комплексном лечении заболеваний суставов и позвоночника. Он позволяет эффективно купировать болевые ощущения. Для уколов задействуется углекислый газ. Его вводят при помощи вспомогательной аппаратуры. Благодаря резкому увеличению концентрации этого газа в суставной структуре или мышцах после инъекционной процедуры, организм начинает испытывать искусственно вызванный недостаток в кислороде. Поэтому требуется восполнение недостатка, и кровь начинает активней поступать к пораженной зоне.
В месте введения внутрисуставной инъекции увеличивается кровообращение, активизируются обменные процессы. Углекислый газ не наносит вреда организму, поскольку быстро и эффективно удаляется в течение короткого промежутка времени. Позитивный эффект лечения сохраняется долго. При применении уколов с газом побочные эффекты не проявляются, т.к. этот компонент выступает естественным результатом протекания метаболизма.
Использование плазмы крови для инъекций
При реализации метода PRP применяется инъекционное ведение плазмы, которая насыщена тромбоцитами. Внутрисуставное введение данного компонента помогает существенно активизировать регенерационные процессы в тканях, купируя воспалительные изменения в них.
Особенность данного терапевтического подхода в том, что плазма человека является полностью совместимым компонентом. А потому у пациента не будет аллергической реакции, не проявятся и побочные эффекты. Один укол требует забора до 20 мл крови. Данная потеря не считается значимой, хотя врачи рекомендуют исключить повышенные физические нагрузки.
Применяемый метод предполагает предварительное проведение крови через центрифугу, вследствие чего происходит отделение плазмы. Именно этот элемент и подлежит введению в область сустава. Содержание тромбоцитов в приготовленных 1 мкл плазмы составляет 1 млн. ед., хотя в естественном состоянии концентрация не превышает 200-300 тыс. ед. Длительность терапевтического курса 5-7 уколов с перерывом в 3-7 суток. В последующем частота внутрисуставных инъекций снижается до 1 укола в течение года.
Врачи отмечают, что благодаря проведению курса инъекций можно отодвинуть момент обязательного оперативного вмешательства. Одновременно снижается объем потребляемых препаратов на фоне более активного заживления поврежденных хрящевых тканей. Уколы способны купировать болевой синдром и отеки, восстановить уровень суставной подвижности. Некоторым недостатком можно считать дороговизну отдельных препаратов для внутрисуставных инъекций. Однако результативность лечения обеспечивается на высоком уровне с длительным сохранением достигнутого эффекта. Для исключения осложнений необходимо обращаться исключительно к опытным и квалифицированным специалистам.
Внутрисуставное введение препарата
Данный вид местной лекарственной терапии широко применяют специалисты нашего медицинского центра в лечении заболеваний суставов.
Показания для внутрисуставного введения препарата

Внутрисуставное введение лекарственных средств проводят при необходимости снижения болевого синдрома, устранения воспалительного процесса и улучшения подвижности в суставе. К числу показаний для проведения внутрисуставных инъекций относятся:
- артриты, характеризующиеся выпотом в сустав;
- поражения суставов, носящие травматический и дегенеративно-дистрофический характер, протекающие со значительным ограничением подвижности и сопровождающиеся выраженной болью;
- воспалительные патологии околосуставных тканей (тендовагинит, тендинит, периартрит, энтезит, бурсист);
- необходимости снижения интенсивности течения воспалительного процесса, протекающего в околосуставных тканях или непосредственно в суставах у пациентов, имеющих противопоказания к иным видам терапии.
- боль;
- покраснение кожи;
- отек мягких тканей;
- местное повышение температуры;
- ограничения движений;
- деформация и увеличение размеров сустава.
В значительной степени эти симптомы связаны со скоплением воспалительной жидкости, экссудата, в суставной полости. Это характерно для суставных воспалительных процессов, артритов. Впрочем, наличие экссудата необязательно. В ряде случаев суставная патология имеет невоспалительную природу, и связана с дегенерацией суставного хряща. Такие заболевания относят к артрозам. Артриты и артрозы нередко сочетаются между собой.
- при местном введении более выражен эффект, т.к. идет непосредственное воздействие лекарства на суставные ткани;
- введение препарата можно вводить непосредственно после удаления скопившегося экссудата;
- существенно снижается дозировка;
- нет побочных эффектов со стороны других органов, или они минимальные.
Хотя внутрисуставное введение вовсе не исключает других путей поступления лекарств. Кроме того, его можно комбинировать с массажем, лечебной физкультурой, физиотерапевтическими процедурами (разумеется, если нет противопоказаний). Ведь комбинированная терапия является самой результативной. Правда, внутрисуставное введение показано далеко не всем. Среди общих противопоказаний:
- заболевания или повреждения кожи в проекции пораженного сустава;
- нарушения свертывания крови;
- некоторые заболевания, сопровождающиеся тяжелым и крайне тяжелым состоянием пациента;
- индивидуальная непереносимость вводимого препарата.
К тому же у отдельных лекарственных средств могут быть свои противопоказания. И еще одно важное правило. Внутрисуставное введение лекарств проводится с конкретной целью - для того чтобы уменьшить боль, устранить воспаление, добиться регенерации хряща. Но лекарства никогда не вводят в здоровый сустав в профилактических целях.
Виды лекарств
Глюкокортикостероиды (ГКС)
Данные препараты представляют собой синтетические аналоги гормонов-кортикостероидов, продуцируемых корковым веществом надпочечников. ГКС оказывают мощное противовоспалительное действие. Введение этих препаратов сопровождается устранением боли, отека, расширением объема движений суставов.
Правда, существуют противопоказания к введению ГКС:
- инфекционные и септические артриты;
- любые другие артриты, сопровождающиеся скоплением гноя в полости сустава;
- грибковые артриты;
- специфические гонококковые и туберкулезные артриты;
- гемартроз, излияние крови в суставную полость;
- артроз с деформацией суставных поверхностей (деформирующий остеоартроз);
- внутрисуставные переломы.
Данные препараты с большой осторожностью применяют при сахарном диабете, острых инфекционных заболеваниях.
Антибиотики
Эти средства, напротив, показаны при инфекционных артритах, в т.ч. и при артритах специфической природы (гонококковый, туберкулезный). Они обязательны при артритах, вызванных гноеродной инфекцией. Ведь гнойный артрит по сути своей представляет первичный септический очаг, откуда инфекция с током крови может распространиться на другие ткани. Для внутрисуставного введения применяют антибиотики широкого спектра действия из группы фторхинолонов, цефалоспоринов, аминогликозидов, полусинтетических пенициллинов и тетрациклинов.
Хондропротекторы
Механизм действия этих средств отображается в их названии: хондр - хрящ протекция - защита. Они защищают суставной хрящ от повреждений, связанных с дегенеративными процессами при артрозах. Терапевтическое действие хондропротекторов связано с наличием в их составе хондроитина сульфата и глюкозамина, естественных компонентов суставного хряща. Правда, при выраженных дегенеративных артрозных изменениях эффект хондропротекторов будет минимальным.
Препараты гиалуроновой кислоты
Гиалуроновая кислота является компонентом внутрисуставной синовиальной жидкости. Именно через эту жидкость осуществляется питание суставного хряща и удаление продуктов жизнедеятельности. Ведь хрящевая ткань лишена сосудистых капилляров. В общих чертах терапевтический эффект и показания к применению гиалуроновой кислоты такие же, как и у хондропротекторов. В этой связи она получила образное название жидкого протеза.
Местные анестетики
Введение этих средств сопровождается мощным анальгетическим эффектом. Они не влияют ни на причину, ни на механизм артритов и артрозов. Однако устранение боли тоже немаловажно. Правда, в большинстве случаев местные анестетики вводят не в сам сустав, а периартикулярно, в околосуставные ткани. Местная анестезия обязательно предшествует введению препаратов других групп. При введении местных анестетиков нужно следить, чтобы он не попал в кровеносный суд. Для этого во время инъекции врач периодически оттягивает на себя поршень шприца.
Другие виды
Мы также проводим внутрисуставное введение плазмы в рамках плазмотерапии. Плазма готовится из крови пациента. Поэтому реакции на ее введение исключены. Инъекции плазмы в полость сустава сопровождаются противовоспалительным и хондропротекторным действием. Примерно такое же действие оказывают т.н. газовые уколы. Углекислый газ в полость сустава вводится посредством специального шприца-пистолета. В ответ на введение газа развивается местная реакция в виде улучшения кровообращения и ускорения обменных процессов.
Методика внутрисуставного введения препарата
В подавляющем большинстве случаев негативные изменения затрагивают крупные суставы нижних конечностей - коленный, тазобедренный. Реже страдают сочленения верхних конечностей, в основном - плечевой сустав. В зависимости от пораженного сустава пациент занимает положение лежа на спине (коленный сустав), на боку (тазобедренный сустав), или сидя (плечевой сустав).
Первый этап внутрисуставных инъекций - обработка антисептиками. Далее врач проводит местную анестезию кожи, подкожного слоя и периартикулярных тканей. Затем следует сама пункция (прокол). Ближайшие анатомические ориентиры помогают выбрать правильное направление иглы. Попадание в суставную полость распознается по характерному ощущению провала. Внутрисуставное введение препаратов в нашей клинике проводится опытными специалистами под контролем рентгеноскопии. Это позволяет нам избежать ошибок, и не причинять дополнительных неудобств пациенту.
После введения препарата сустав вновь обрабатывается антисептиком, и на него накладывают повязку. Как правило, одной лекарственной инъекции недостаточно для достижения терапевтического эффекта. Поэтому лекарства мы вводим курсом, который предусматривает от 2-3 до 10 инъекций с интервалами от 3 дней до 2 недель.
Противопоказания к проведению внутрисуставного введения лекарств
- Злокачественные новообразования любой локализации.
- Патологии, имеющие инфекционную природу.
- Тяжелые расстройства психики.
- Выраженная деформация костно-хрящевой ткани.
- Асептический некроз.
- Беременность.
- Повышенные показатели температуры тела.
Выраженность болевых ощущений при внутрисуставных инъекциях
Многие пациенты относятся к внутрисуставному введению препаратов с определенной настороженностью и боязнью, считая, что данная процедура доставляет сильные болевые ощущения. Однако подобное сложившиеся мнение является ошибочным. На самом деле при проведении процедуры, доставляемую боль можно сравнить с той, которая возникает при выполнении внутримышечных инъекций. Это объясняется тем, что длинные и тонкие иглы, используемые специалистом для внутрисуставного введения лекарств, преодолевают мягкие ткани, не затрагивая при этом нервных окончаний или костей. Выраженность болевых ощущений в каждом случае индивидуальна, поскольку напрямую зависит от болевого порога пациента. В случае необходимости, манипуляция может быть проведена с применением местной анестезии.
Разновидности игл, используемых для внутрисуставных инъекций

Иглы, применяемые для внутрисуставного введения препаратов, отличаются по своему диаметру и длине, и зависят от области расположения пораженного сустава. Так, при необходимости проведения инъекций в небольшие суставы (например, при артрозе кисти), используются короткие и тонкие иглы, которые можно сравнить с инсулиновым шприцом. При инъекциях в коленный или лучевой сустав потребуется более длинная игла, которая могла бы достать до полости. Соответственно, при введении препаратов в тазобедренный сустав, игла должна иметь еще большую длину. При наличии у пациента избыточной массы тела игла подбирается специалистом индивидуально.
Осложнения после проведения внутрисуставных инъекций
Вероятность развития осложнений внутрисуставного введения лекарств близка к нулю. Негативные последствия (вплоть до заражения сустава) могут возникнуть лишь в случае нарушения при проведении процедуры требований асептики. Чтобы не допустить их появления, специалист проводит процедуру в медицинских перчатках, использует только стерильные шприцы, выполняет обработку кожного покрова в области воздействия до начала манипуляции и сразу по ее завершению.
Реабилитационный период
Проведение внутрисуставных инъекций как такого периода реабилитации не предусматривают. Однако пациентам рекомендуется отказаться от употребления спиртного и исключить повышенную нагрузку на пораженный сустав.
Пункция синовиальной сумки сустава
Под термином «пункция синовии» рассматривается вариант оперативного вмешательства, в ходе которого производится прокалывание сустава пункционной иглой с целью забора суставной жидкости на исследование, устранения выпота, крови из сустава, введения в полость сустава медикаментозных инъекций (антибактериальных средств, нестероидных противовоспалительных препаратов, лекарств для возобновления хрящевой ткани).
Данный диагностический метод используется в диагностике при выявлении и лечении ревматологических, ортопедических патологий. Эта неоперативная манипуляция позволяет выяснить характер синовии в суставной полости либо установить инфекционный очаг.
Кроме того, при помощи данной манипуляции упрощается процедура лечебно-диагностических мероприятий одного или всех суставов, включая как мелкие фаланговые, так и большие коленные, плечевые и тазобедренные.
Пункция сустава также выполняется в качестве терапевтического мероприятия в случае сильных выпотов. Цель такой диагностики - купирование боли и снятие воспаления в области пораженного сустава. Не менее важна пункция сустава и при ушибах, когда необходимо предотвратить повреждение хряща и устранить воспалительный процесс.
Что такое синовиальная жидкость?
Синовия представляет собой эластичную густую консистенцию прозрачного или бледно-жёлтого оттенка, заполняющую суставную полость. Внешне представляет собой субстрат из плазмы крови, содержащий 1-2 % гиалуроновых кислот (слизистых веществ), а также капли жира, экранированные клетки суставных поверхностей и свободные фагоциты в большом количестве. При воспалении она часто накапливается в верхней части сустава, образуя так называемый выпот.
Анализируя синовиальную жидкость, можно диагностировать воспалительные заболевания суставов, а также дифференцировать различные хронические патологии. По характеру, клеточному составу, физико-химическим свойствам синовиальной жидкости, которая является защитной «смазкой» связок и хрящей, можно интерпретировать патологические изменения в суставе. Так, известно, что синовия суставов на фоне остеоартрита является более эластичной и вязкой, нежели синовия неповреждённых суставов.
Одним из признаков такой болезни как подагра является наличие в синовиальной жидкости уратов (солей мочевой кислоты). Выявление в синовии мочевой кислоты является значимым прогностическим фактором, нежели стандартный анализ крови, поскольку титр мочевой кислоты в крови при острой форме приступа может не изменяться, долго находясь в пределах нормы, а ураты в синовии легко могут быть обнаружены и в периоды между приступами. Чтобы тщательно изучить синовиальную жидкость, её отбирают на анализ методом пункции.
Как выполняется процедура?
Пункция сустава может проводиться с помощью диагностического и терапевтического проколов.
Диагностическая пункция предназначена для определения причины отёчности сустава или выпота. Она даёт информацию о том, было ли кровотечение в суставе (показатель травмы), есть ли воспаление, инфекция или отложение уратов. С помощью анализа синовиальной жидкости устанавливается характер и степень воспаления сустава.
Непосредственно перед процедурой проводится тщательное обеззараживание области кожного покрова пораженного сустава. Конкретный способ взятия пунктата определяется врачом с учётом того, какой из суставов подлежит пункцированию.
Чтобы легко и свободно можно было выполнить прокол, важно снять напряжение с сустава. Для этого используются местные инфильтрационные анестетики. Затем в пораженный сустав вставляется канюля (полая игла). Диаметр пункционной иглы подбирается в зависимости от цели - тонкие иглы предназначены для введения медикаментов, толстые - для извлечения содержимого. К верхней части канюли крепится накладной шприц, который предназначен для отсасывания скопившейся жидкости из сустава.
В некоторых случаях через полую иглу, используемую для прокола, может отсасываться жидкость, осуществляться забор тканевого материала для исследования на злокачественность, вводиться контрастное вещество или лекарство.
Для безопасного и целенаправленного перемещения пункционной иглы в нужную область большинство проколов выполняется под контролем ультразвука или компьютерной томографии. Подтверждением того, что игла для прокола точно перемещается к нужной области служат снимки, выводимые на монитор в режиме реального времени.
Пунктат, взятый подобным образом, тщательно изучается в лаборатории на предмет содержания в нём белка, злокачественных клеток, кристаллов подагры.
По окончании процедуры место прокола заклеивается стерильным пластырем либо закрывается небольшой стерильной повязкой.
Принцип проведения терапевтической пункции аналогичен диагностической, но проводится данный тип исследования в основном при сильных суставных выпотах или ушибах с целью снятия болезненности в суставе. Кровоподтёки вызывают сильную воспалительную реакцию в суставе, потому так важно своевременно выявлять их и удалять. При сильном воспалении эффект постоянного отсасывания крови из полости сустава путём повторяющихся пункций малоэффективный. Если при анализе синовии было обнаружено воспалительный процесс, врач может назначить введение кортизона непосредственно в сустав. Правильно подобранная доза лекарственного препарата способствует быстрому снижению воспаления и исчезновению боли.
Также прямое введение кортизона в сустав позволяет избежать накопления средства в организме. Важно отметить, что кортизон можно вводить в сустав только в том случае, если точно установлено отсутствие инфекционного процесса. Особенно важно это в отношении инфекции в суставе, ставшей причиной воспаления, например, при бактериальном артрите. Существует достаточно медицинских сведений, доказывающих нецелесообразность введения инъекций кортизона в сустав даже при наличии так называемого инфекционно-реактивного артрита. В любом случае окончательное решение о применении кортизона принимает врач. Иногда при тяжёлом течении инфекционно-реактивного артрита воспаление настолько сильное, что отказаться от кортизона просто невозможно.
Как подготовиться к процедуре?
Накануне проведения манипуляции пациенту рекомендуется сдать лабораторный анализ крови (общий и биохимический). Также показаны сонография и рентгеноскопия поражённого сустава.
Показания и противопоказания для диагностической процедуры
Различают две разновидности пункций - диагностические и лечебные. При помощи диагностических пункций удаётся получить информацию о содержимом больного сустава для последующего анализа. Состав пунктата может содержать гной, примесь крови, экссудат или воспалительный транссудат. Помимо этого данный тип пункции применяется с целью введения воздуха, контраста в суставную полость для облегчения проведения рентгеновской диагностики.
Показаниями к диагностической пункции могут быть состояния, которые требуют выяснения причин:
- наличия в синовии кровянистых выделений, выпота;
- развития системной красной волчанки, ревматизма, различных коллагеноз;
- прогрессирования туберкулёза;
- вероятных злокачественных процессов хрящевой ткани, кости;
- возможности / невозможности проведения эндопротезирования, артроскопии сустава, иных медицинских процедур.
Лечебные пункции используются для промывания суставов, ввода в них медикаментов, удаления из их полости аномального содержимого. Они показаны пациентам при воспалении, травматическом поражении сустава, скапливании в его полости жидкости, изменении сустава на фоне аллергической реакции, наличии системных патологий (туберкулёза, ревматизма, болезни Либмана-Сакса и др.), септическом артрите, а также накануне необходимости проведения хирургических манипуляций на суставе.
Кроме того, пункция как диагностический метод исследования может быть рекомендована пациентам с ревматическими заболеваниями, травмами суставов, подагрой, в случае быстро прогрессирующего острого, хронического воспаления в суставе, необходимости подтверждения / опровержения результатов рентгенологического исследования относительно наличия жидкости в суставе, предварительной оценки состояния поражённого сустава перед взятием на анализ синовиальной жидкости.
Что касается ограничений к проведению данной процедуры, то здесь стоит выделить относительные и абсолютные противопоказания.
- отказ пациента от диагностики;
- наличие тяжёлой формы соматической патологии, на фоне которой выполнение пункции может значительно усугубить состояние здоровья пациента;
- продолжительный приём лекарственных средств, препятствующих тромбообразованию (антиагрегантов) и свёртыванию крови (антикоагулянтов).
- выявленные инфекции (рожи, гнойничков) на участке предполагаемого прокола;
- тяжелые патологии системы свёртывания крови, такие как, например, тромбогеморрагический синдром.
Как проводится анализ биоматериала?
Оценка синовии осуществляется под микроскопом. В процессе диагностики анализируется ряд параметров, среди которых водородный показатель pH, окраска, вязкость, насыщенность, количество белка протеина, глюкозы, фермента лактатдегидрогеназы, мочевой кислоты, содержание лейкоцитов, атипичных клеток, анализ процентного соотношения бактерий (в ряде случаев назначается микробиологический тест).
На основании результатов диагностики врач даёт заключение о предстоящей дополнительной диагностике либо назначает лечение.
Расшифровка анализа

В здоровых суставах пунктат (взятая жидкость) вязкий и прозрачный. Он выполняет роль смазки суставных поверхностей, которая обеспечивает свободу движений сустава. Преобразование её оттенка, количества, консистенции свидетельствует о развитии патологического процесса.
Присутствие кровянистых прожилков указывает на травму с повреждением кости, гноя - об инфекции. Если пунктат выглядит как бесцветная жидкость (сыворотка), это свидетельствует о повреждении хряща или мениска.
Небольшая мутная область пунктата указывает на состояние ревматизма. Желтовато-мутная жидкость свидетельствует о гнойной инфекции, в то время как жидкость малинового цвета может быть признаком такого заболевания как сифилис.
Больше диагностических сведений можно получить при лабораторном исследовании образца жидкости. В ходе микроскопической диагностики можно выявить лейкоциты, ураты, характеризующие воспалительный процесс, а биохимические тесты способствуют получению информации относительно ревматоидного фактора и специфических антител к нуклеарным антигенам.
Околосуставное введение лекарственных препаратов
Околосуставные инъекции: показания для проведения и особенности процедуры
Околосуставное или периартикулярное введение лекарств - инъекции препаратов в мягкие ткани вокруг сустава - сухожилия, фасции, связки, апоневрозы и мышцы. Их назначают при различных патологиях опорно-двигательного аппарата, чаще всего воспалительного и дегенеративно-дистрофического характера.
Преимущества околосуставных инъекций
- Быстрый результат. Активные компоненты начинают действовать сразу. Поэтому уже после первой инъекции пациент чувствует себя гораздо лучше.
- 100% биодоступность. Препарат полностью попадает непосредственно в очаг воспаления.
- Отсутствие побочных явлений. Препараты действуют местно и не проникают в системный кровоток, поэтому не влияют на пищеварительную и сердечно-сосудистую системы. А значит, их можно вводить пациентам с тяжелыми сопутствующими патологиями, при которых противопоказан пероральный прием лекарств.
- Минимальное количество инъекций. В большинстве случаев требуется всего один укол, чтобы снять болевой синдром и воспалительную реакцию.
Показания для проведения инъекций
Основными показаниями для выполнения околосуставных инъекций являются выраженный болевой синдром и воспаление, которое не получается снять другими препаратами. В зависимости от очага поражения уколы назначают при таких заболеваниях:
- тендинит и тендовагинит - воспаление сухожилий и их синовиальных влагалищ;
- бурсит - воспаление суставной сумки;
- лигаментит - воспаление связок;
- тендобурсит - сочетанное воспаление суставной сумки и сухожилий;
- энтезит - воспалительная реакция на участке крепления связочного аппарата к кости (энтезисов);
- фиброзит - воспаление фасции с апоневрозом;
- миотенинит - воспаление мышцы в месте ее соединения с сухожилием;
- артриты, деформирующие артртозы;
- синовиты - воспалительная реакция в синовиальной оболочке.
Также околосуставные инъекции назначают при травмах, если долго не спадает отек, а боль и воспаление продолжат нарастать.
Препараты для околосуставного введения
При терапии патологий, затрагивающих околосуставные ткани, периартикулярно вводят анальгетики и глюкокортикоиды пролонгированного действия. Именно гормоны помогают быстро снять воспаление, купировать боль, остановить патологию и нормализовать работу сустава. Поэтому их назначают в тех случаях, когда заболевание не поддается терапии другими лекарственными средствами. В период ремиссии их не используют.
Но следует знать, что при дегенеративно-дистрофических процессах глюкокортикостероиды малоэффективны. Они способны только уменьшить ответную реакцию организма, купировав симптомы болезни, но не остановить разрушение хрящевой ткани сустава. Поэтому околосуставные инъекции практически не применяются в качестве основного лечения, а всегда входят в комплексную терапию.
Препараты для околосуставного введения:
- Анестетики. Обладая способностью блокировать проводимость нервных импульсов, оказывают мощный анальгезирующий эффект. Кроме того, они избавляют от отека, сосудистого спазма и снижают степень выраженности мышечного напряжения.
- Антигистаминные средства. Их основное предназначение заключается в устранении аллергических реакций путем блокировки выработки гистамина;
- Сосудорасширяющие препараты. Под их действием происходит расширение просвета сосудов и активизируется процесс циркуляции крови;
- Витамины группы В. Их введение улучшает подвижность суставов, активизирует регенерацию тканей, нормализует обмен веществ. Также витамины группы В усиливают эффект анестетиков.
Виды околосуставных инъекций
Околосуставные инъекции проводятся при помощи шприца, оснащенного тонкой иглой. При введении нескольких лекарственных препаратов, они предварительно смешиваются специалистом в предусмотренных пропорциях. Различают два вида инъекции в околосуставную область:
- двусторонняя. Проводится два укола, с наружной и внутренней стороны;
- наружная. Ограничивается проведением одной инъекции, в наружную область.
Особенности проведения околосуставных инъекций
Околосуставное введение лекарственных препаратов проводится врачом-ревматологом в специально оборудованном кабинете, расположенном на территории лечебного учреждения. Манипуляция не требует дополнительной подготовки. Однако, перед ее проведением специалист должен убедиться в отсутствии у пациента к ней противопоказаний. Околосуставные инъекции не требуют госпитализации, проводятся в амбулаторных условиях. Их средняя продолжительность составляет 20 минут, по прошествии которых пациент может отправляться домой, поскольку его самочувствие в результате такой терапии никак не страдает.
Перед инъекцией кожа обрабатывается антисептиком. Препарат вводят вместе с анестетиком в одном шприце. По просьбе пациента перед уколом может быть сделана местная аппликационная анестезия.
Для поиска места для инъекции проводят УЗИ сустава. После уточнения локализации патологического процесса опытный ревматолог без труда выполнит околосуставное введение препарата. Курс и частоту уколов врач подбирает в зависимости от диагноза, состояния сустава и реакции организма на инъекции. При положительной динамике процедуру повторяют несколько раз с интервалов в 7-12 дней.
Фазы купирования болевого синдрома при проведении околосуставных инъекций
С помощью околосуставного введения лекарственных препаратов наблюдается трехфазное купирование боли:
- 1 фаза. Болевые ощущения становятся более выраженными ввиду того, что болевые рецепторы раздражаются вводимой тонкой иглой;
- 2 фаза. Боль существенно снижается и становится практически не ощутимой;
- 3 фаза. Наблюдается лечебное воздействие, в результате которого болевой синдром проходит полностью. После окончания периода действия лекарственного средства болевые ощущения могут вновь досаждать пациенту, однако степень их интенсивности будет гораздо ниже, чем до проведения околосуставных инъекций.
Реабилитация после околосуставных инъекций
Процедура околосуставного введения препарата не предполагает проведение каких-либо реабилитационных мероприятий или оздоравливающих процедур, поскольку не оказывает никакого негативного влияния на организм и не имеет побочных действий. После проведения околосуставных инъекций рекомендуется обеспечить покой пораженному суставу, воздержаться от физической активности и употребления спиртных напитков.
Противопоказания
Околосуставное введение лекарственных препаратов может быть проведено только в случае отсутствия у пациента противопоказаний к данной процедуре. В противном случае околосуставные инъекции могут привести к развитию негативных реакций со стороны организма. К числу противопоказаний относятся следующие патологии и состояния:
Околосуставные инъекции - это болезненная процедура?
Для многих пациентов слово «инъекция» невольно ассоциируется с медицинским шприцом и ощущением боли, которое приходится испытывать при его введении под кожу. Околосуставное введение лекарственных препаратов является безболезненной процедурой. Во время данной манипуляции пациент может испытывать небольшой, кратковременный дискомфорт, степень выраженности которого напрямую зависит от его болевого порога. В медицинском клиническом центре «Проксима» околосуставные инъекции выполняются квалифицированными врачами, имеющими большой опыт работы в данной области и обладающими высокими профессиональными качествами. Благодаря умелым и точным действиям специалистов, игла, вводимая в околосуставное пространство, на своем пути не задевает нервных окончаний.
Возможно ли развитие осложнений после околосуставных инъекций
В ходе подготовке к околосуставному введению препарата, непосредственно в процессе манипуляции и по ее завершению, специалист строго и неуклонно соблюдает требования асептики. Заражение мягких тканей, расположенных около сустава, в которые, собственно, и вводится инъекция, а также развитие прочих осложнений и побочных эффектов исключается. Манипуляция абсолютна безопасна.
Преимущества околосуставных инъекций в медицинском центре «Проксима»
- Околосуставное введение лекарственных препаратов проводится высококвалифицированными врачами с богатым опытом работы.
- Гарантирован индивидуальный подход к каждому пациенту, создание максимально комфортных условий.
- Для околосуставных инъекций используются самые эффективные и при этом абсолютно безопасные лекарственные средства, не провоцирующие негативных побочных действий.
- Использование в процессе выполнения околосуставного введения препаратов современных, качественных и высокоточных аппаратов ультразвуковой диагностики.
© 2017 - 2022 МКЦ «Проксима».
Все права защищены.
Размещенная на сайте информация и прейскурант не являются публичной офертой.
© 2017-2022 МКЦ «Проксима». Все права защищены
Размещенная на сайте информация и прейскурант не являются публичной офертой.
Особенности компьютерной томографии с контрастным усилением
КТ с контрастированием - исследование, предполагающее использование рентгеновского излучения в минимальных дозах, а также сопровождающееся введением специального вещества для усиления контрастности здоровых и патологически измененных тканей.
Компьютерная томография (КТ) — один из самых эффективных и наиболее точных методов современной диагностики. В отличие от обычной рентгенографии, компьютерная томография позволяет получить объемное изображение исследуемой области организма. При этом толщина среза может составлять до 0,5 мм. При КТ тело визуализируется в поперечных срезах, что позволяет получать 3Д-изображения сложных структур. Обычная рентгенограмма — это двумерное представление трехмерной структуры. Часто бывает трудно разделить перекрывающие друг друга структуры на обычном снимке, например, в грудной клетке, а КТ эффективно устраняет эту проблему. Кроме того, КТ гораздо более чувствительна к различиям в плотности и может выявлять аномалии, не обнаруживаемые при обычной рентгенографии.
КТ с контрастом назначается далеко не в каждом случае использования методики компьютерной томографии. Этот способ обследования является очень точным, позволяя рассмотреть даже мельчайшие опухоли, тромбы и гематомы и применяется при необходимости детализации картины заболевания.
Вводя контрастный препарат внутривенно, мы отвечаем сразу на несколько вопросов: есть ли гипо- или гиперваскулярные опухоли в интересующей нас зоне и каковы ее размеры,
есть ли в ней некроз или кровоизлияние,
нет ли тромбозов , аневризм, инвазий сосудов,
нет ли нарушения целостности сосудистой стенки, нет транзиторных нарушений перфузии исследуемого органа.
КТ с контрастом выполняется в случаях, когда нужно очень четко разделять нормальные и аномальные структуры в человеческом организме. Такая дифференцировка достигается посредством усиления сигнала от больных тканей. Эффект контрастирования при КТ основывается на том, что большинство опухолей, особенно, злокачественных, кровоснабжается лучше, чем здоровые ткани. Поэтому контрастное вещество будет накапливаться в них, давая картину отличия от прочих тканей. Кроме того, контраст необходим для изучения состояния сосудов - вен, артерий. На снимках КТ контраст будет выделяться белым цветом, что позволит хорошо изучить этот участок.
КТ с контрастом и онкология
В большинстве случаев процедура рекомендуется при подозрении на онкологический процесс, либо для дифференцирования доброкачественной опухоли со злокачественной. Так, рекомендуется КТ с контрастным веществом при:
- Опухолях паренхиматозных органов брюшной полости и забрюшинного пространства (при раке почек, карциноме печени, поджелудочной железы, селезенки).
- Раке полых органов брюшной полости - кишечника, желчного пузыря.
- Образованиях грудной клетки - легких, средостения, сердца.
- Опухолях головного мозга и основания черепа.
- Новообразованиях опорно-двигательного аппарата.
Томография с контрастированием позволит различить банальную и часто встречающуюся кисту почки от почечно-клеточного рака или доброкачественной липомы, ангиомы. При изучении состояния печени КТ поможет дифференцировать цирроз печени, доброкачественные опухоли и гепатоцеллюлярный рак.
Применяется КТ с контрастным усилением при лимфомах - для отличия их от другого ракового заболевания (лимфогранулематоз) или от простого лимфаденита. Контрастирование позволит установить степень ракового заболевания, его распространенность, поражение регионарных лимфоузлов, наличие метастазов. Часто назначают КТ и при малигнизации доброкачественных опухолей, которая будет заметна по ряду специфических признаков (васкуляризация, увеличение в размерах и т.д.).
Компьютерная томография с контрастным усилением весьма информативна при диагностике внутри просветных тромбов, а также тромбированных аневризм, зон сужения тромбами аорты. Также контраст позволит детально изучить сосудистые мальформации, в том числе - перед оперативным вмешательством по поводу их удаления. Обследование даст полную картину при истончении стенок вен, варикозе глубоких вен и при тромбофлебите, а также при атеросклерозе артерий.
Компьютерная томография с контрастированием применяется при заболеваниях таких зон организма:
- Полых органов - желудка, кишечника, пищевода.
- Легких, бронхов и трахеи.
- Гортани и голосовых связок.
- Головного мозга, спинного мозга.
- Основания черепа.
- Всех отделов позвоночника.
- Костей.
- Челюстей.
- Носа и пазух.
Для процедуры применяются различные препараты - ионные и неионные, с содержанием йода. Именно йод повышает интенсивность изображения, при этом вред от его проникновения в организм практически отсутствует. Самыми распространенными являются ионные препараты, но неионные еще более предпочтительны (их токсичность равна нулю).
К ионным средствам относят - Метризоат, Диатризоат, Иоксаглат,
к неионным - Йопромид, Йопамидол, Йогексол и другие.
До введения препарата врач обязательно уточняет наличие некоторых заболеваний и состояний у пациента, которые могут стать противопоказаниями к процедуре.
До обследования пациент должен сдать ряд лабораторных анализов
(биохимия крови: мочевина (2,4-6,4 ммоль/л) и креатинин (мужчины старше 15 лет — 80-150 мкмоль/л, старше 60 лет — 71-115; женщины старше 18 лет — 53-97, старше 50 лет — 53-106).
При повышении указанных показателей проведение контрастирования не проводится. Количество контрастного вещества рассчитывается исходя из веса человека.
Есть разные способы введения контраста, основные из них таковы:
- Болюсный. При болюсном способе введения в локтевую или другую вену устанавливается шприц-инжектор, у которого нормируется скорость подачи препарата.
- Внутривенный однократный. Препарат один раз вводится в вену обычным шприцем.
- Пероральный. В этом случае средство принимается через рот.
- Ректальный. Для сканирования кишечника контрастное вещество вводится через прямую кишку однократно.
Противопоказаниями при КТ с конрастными веществами, содержащими йодсодержащие препараты являются:
Строгим противопоказанием к любой КТ является беременность, ведь исследование предполагает использование рентгеновского излучения. Относительное противопоказание - грудное вскармливание: после процедуры в течение 1-2 суток следует исключать кормление грудью. У томографа есть ограничение по весу пациента, и при выполнении КТ у людей с массой тела более 110-120 кг могут возникнуть сложности.
Обычно рекомендуется не выполнять процедуру чаще, чем раз в 6 месяцев. Это ограничение связано не с применением контраста, а с получением лучевой нагрузки во время КТ. Тем не менее, эта нагрузка минимальна, и по жизненным показаниям КТ может быть проведена чаще. Следует помнить, что у ряда пациентов (1-3%) наблюдаются патологические реакции на введение контрастного вещества, что также может ограничить частоту выполнения процедуры. К таким реакциям относятся:
Такие реакции считаются признаками аллергии на контрастное вещество и требуют врачебной помощи. Нормальными являются лишь легкий металлический привкус во рту, боль в области инъекции, чувство тепла в теле.
Подготовка к КТ с контрастным усилением включает такие меры:
• Не принимать пищу в течение 4-8 часов перед процедурой (в зависимости от конкретной зоны исследования)
Пациента укладывают на кушетку, вводят ему контрастное вещество, либо устанавливают шприц-инжектор. Через определенный промежуток времени начинают процедуру сканирования - закатывают человека под дугу томографа и выполняют серию снимков. Чем дальше изучаемый орган расположен от сердца, тем дольше нужно контрасту для его окрашивания.
Основные отличия КТ с контрастным усилением и без
При обследовании полых органов обычная нативная КТ без контраста покажет их как однородную серую массу без выделения. Если ввести контрастное вещество, стенки органов окрасятся, что даст возможность рассмотреть любые заболевания их слизистой оболочки и мышечного слоя.
Во время изучения сосудов только проникновение контрастного вещества в них позволит выявить тромбы и бляшки атеросклероза, а также детализировать границы аневризм, сужений и сплетений сосудов между собой. Нативная КТ не даст такой точной информации даже при подключении «сосудистого режима».
При диагностике раковых опухолей различия между процедурой с контрастом и без такового проявляются наиболее сильно. Именно злокачественные новообразования питаются наибольшим количеством сосудов, поэтому окрашиваются четко, ярко, с видимыми границами. Поэтому зачастую после нативной КТ, на которой обнаружена опухоль, рекомендуют КТ с контрастированием для уточнения диагноза.
В целом, отличия между процедурами таковы:
КТ с контрастным усилением за одно обследование дает намного больше информации для врача.
Компьютерная томография с контрастом делает снимки отдельных анатомических зон более детальными, четкими.
Заболевания, при которых применяется компьютерная томография с контрастом:
Читайте также:
