Поражения периферической нервной системы. Дифтерийная полиневропатия.
Добавил пользователь Владимир З. Обновлено: 22.01.2026
При дифтерии обычно развивается демиелинизирующая сенсомоторная полиневропатия с поражением ЧН. Как правило, полиневропатия развивается через 2-4 нед после начала заболевания и дебютирует поражением ЧН, в первую очередь бульбарной группы, возможно также вовлечение в процесс глазодвигательных, лицевого и зрительного нервов. Позже развивается сенсомоторная невропатия в конечностях с поражением дистальных и проксимальных мышц. В тяжёлых случаях теряется способность к самостоятельному передвижению, возникает слабость дыхательной мускулатуры, что может обусловить необходимость проведения ИБЛ.
СИМПТОМЫ
Неврологическая картина представлена ранними и поздними симптомами. К ранним симптомам относятся симптомы, проявляющиеся на 5-20 день заболевания, к поздним симптомам симптомы, проявляющиеся на 5-7 неделе заболевания. Ранними симптомами заболевания является периферический паралич мышц, иннервируемых черепными нервами. Чаще всего это мышцы мягкого неба, поражение которых проявляется поперхиванием больного при приеме пищи. При питании жидкой пищей поражение мягкого неба выражается проникновением пищи в полость носа. Кроме того, может наблюдает поражение черепных нервов, иннервирующих мышцы глаза, что проявляется параличом аккомодации и косоглазием. К поздним неврологическим симптомам относится синдром Гланцмана-Заланда, или «синдром 50-го дня», проявляющийся на 50-51 день заболевания. В клинике заболевания при этом преобладают двигательные расстройства, представленные снижением мышечной силы в дистальной группе мышц нижних, реже верхних конечностей. В 90 % случаев парезы носят восходящий характер, достигая впоследствии тетраплегии. Тетрапарез отмечается в 35 %. Бульбарный синдром развивается раньше, чем парезы конечностей, - обычно на 20-36-е сутки от начала дифтерии.
Чувствительность при дифтерии редко развивается по полиневритическому типу. Чаще всего может быть нарушение проприоцептивной и вибрационной чувствительности, приводящее к сенситивной атаксии.
ЛЕЧЕНИЕ
Лечение должно производиться исключительно врачом-неврологом. Самолечение недопустимо. При установлении диагноза дифтерии введение антитоксической сыворотки уменьшает вероятность полиневропатии. При развитии полиневропатии введение сыворотки уже малоэффективно, но допустимо. Лечение в основном симптоматическое.
ЭКЗАМЕН 2015 / Теория ответы по вопросам / Полинейропатии. Дифтерийная полинейропатия
Существует три основные классификации полинейропатий:
По патоморфологии повреждения:
По характеру течения:
Истинное воспаление периферических нервов встречается достаточно
редко. В основном врачи сталкиваются с токсическими, обменными,
ишемическими и механическими факторами, приводящими к развитию
данного заболевания. Поход к лечению зависит от вида полинейропатии.
Дифтерийная полинейропатия - это группа заболеваний периферической нервной системы, характеризующихся диффузным поражением периферических нервных волокон, входящих в состав различных нервов, возникающая на фоне дифтерии.
Дифтерия — инфекционное заболевание, вызываемое бактерией Corynebacterium diphtheriae. Инфекция передаётся воздушно-капельным путём; в тропиках, где распространены кожные формы дифтерии, распространен контактный путь передачи. Характеризуется воспалением чаще всего слизистых оболочек рото- и носоглотки, а также явлениями общей интоксикации, поражением сердечно-сосудистой, нервной и выделительной систем.
Дифтерийная полинейропатия возникает под действием экзотоксина, который, проникая в периферические нейроны, нарушает синтез белка миелина, что по истечении латентного периода приводит к демиелинизации черепных нервов и нервных корешков.
Вероятность развития и тяжесть полинейропатии зависят от выраженности токсикоза в начальный период заболевания. Взрослые болеют чаще, чем дети. Нейропатический синдром смешанный, присутствуют двигательные, чувствительные, вегетативные расстройства.
Отличительная черта - поражение черепных нервов при ранних параличах, развивающихся между 3-м и 14-м днем основного заболевания (ранняя форма), либо на 4-7-й недели (поздняя форма). В клинике типичны парезы отводящей мышцы глаза, гладких мышц (паралич аккомодации), и особенно мышц, иннервируемых языкоглоточным и блуждающим нервами (гнусавая речь, афония, нарушение глотания, иногда тахикардия). Опасно вовлечение диафрагмального нерва. Часто наблюдают амиотрофическую и атаксическую формы заболевания.
Последовательность проявлений заболевания варьируется, но в основном: паралич мягкого неба, нарушение чувствительности в области глотки, снижение глоточного рефлекса появляются на 3 —4-й неделе от начала заболевания; на 4 —5-й неделе появляется нарушение аккомодации; на 5 —7-й неделе — паралич мышц глотки, гортани, диафрагмы. Возможно поражение лицевого, слухового нервов, двигательной порции тройничного, добавочного и подъязычного нервов.
Если ранние проявления нейропатии черепных нервов при дифтерии связаны с непосредственным попаданием токсина из очага поражения, то поздние проявления нейропатий периферических нервов связаны с гематогенным распространением токсина. Иногда единственным проявлением поздней дифтерийной полинейропатии является выпадение сухожильных рефлексов.
Полинейропатия дифтерийная поздняя (другое название: синдром «пятидесятого дня», синдром Гланцманна-Заланда) проявляется у 10% больных дифтерией через 2-6 недель, а иногда и через 2-3 мес. после ее дебюта. Характерно развитие генерализованной полирадикулоневропатии, достигающей максимальной степени выраженности к 12-й неделе болезни в связи со вторичной миелинопатией. При этом преобладают двигательные расстройства, изменения чувствительности по полиневритическому типу встречаются реже, возможны нарушения мышечно-суставной и вибрационной чувствительности, приводящие к сенситивной атаксии, а также расстройства дыхания в связи с парезом межреберных мышц. Иногда периферические парезы распространяются снизу вверх с вовлечением в процесс черепных нервов, что может приводить к витальной опасности в связи с нарушениями дыхания. При этом нехарактерны боли и мышечные атрофии. Возможны гипертермия до 38 градусов, коллаптоидное состояние. В ликворе - белково-клеточная диссоциация, которая развивается обычно с 3-й недели болезни. Клиническое выздоровление при благоприятном течении заболевания наступает через 2-6 месяцев. Возможны осложнения: остановка сердца, паралич диафрагмы и дыхательной мускулатуры.
Что касается ранней дифтерийной полинейропатии, в большинстве случаев прогноз благоприятный, парезы регрессируют через 2-4 недели, иногда в течении месяцев. Возможно возобновление слабости скелетной мускулатуры и отсроченное развитие симптоматики на 4-10 неделе заболевания. Опасен ранний период полинейропатии с угрозой остановки сердца в результате поражения сердечных ветвей блуждающего нерва или тяжелой аспирационной пневмонии в связи с расстройством глотания.
Следует выполнить ряд исследований, помогающих выявить патологию:
Электрофизиологические исследования - позволяют дифференцировать аксональные полинейропатии от демиелинизирующих.
Анализ крови - позволяет обнаружить токсины и обосновать диагноз.
Магнитно-резонансная томография - позволяет выявить очаги демиелинизации и судить таким образом об объеме поражения и его уровне.
Биопсия нерва. К данному методу прибегают в том случае, когда не удалось обнаружить патологию, являющейся причиной полинейропатии (сахарный диабет, дифтерия, цирроз). Гистологическое исследование позволяет судить о состоянии нерва.
Оценка неврологического статуса.
Лечение включает в себя следующие разделы:
Терапия препаратами, улучшающими проводимость импульсов по волокнам.
Гормонотерапия (применение глюкокортикоидов)
Терапия витаминами. Особо эффективна при полинейропатии, спровоцированной авитаминозом. Кроме того, ряд витаминов обладает антиоксидантными свойствами, что защищает нерв от повреждения активными радикалами.
Плазмоферез (эффективен при полинейропатии, обусловленной токсическим поражением).
Массаж и лечебная физкультура - способствуют поддержанию мышц в тонусе.
Электростимуляция спинного мозга и отдельных нервов.
Дифференцированная терапия дифтерийной полинейропатии предусматривает раннее введение противодифтерийной сыворотки в дозах, соответствующих тяжести основного процесса. В начале болезни она эффективна в дозе 10 000-30 000 ME при локализованной форме (нос, зев, гортань) и 100 000-120 000 ME при токсической форме. С учетом значимости сосудистого фактора в развитии данной полинейропатии целесообразно назначение вазоактивных нейрометаболитов (инстенона или трентала, актовегина). В клинической практики показано, что раннее введение инстенона в комплексную терапию дифтерийных полинейропатий предотвращает развитие параличей, способствует более благоприятному течению заболевания, позволяет в 2-3 раза сократить пребывание больных в стационаре. Помимо сосудистого и метаболического действия инстенона за счет которых уменьшаются явления гипоксии, отека нейронов и нормализуется ауторегуляция сосудов и нейрометаболизма, доказан иммунокорригирующий эффект этого препарата. После применения инстенона достоверно снижался уровень циркулирующих иммунных комплексов, нормализовались показатели гуморального иммунитета. В терапию включают токоферола ацетат, витамин С, альфа-липоевую кислоту, эпаден, дегидратационные средства на протяжении 3-5 недель. Только в тяжелых случаях, при быстром нарастании бульбарных расстройств, проводят короткий курс гормонов (3-7 дней). Основу лечения поздних дифтерийных полинейропатий составляют вазоактивные нейрометаболиты, антиоксиданты (альфа-липоевая кислота), витамины группы В, нестероидные противовоспалительные средства, физиотерапевтическое лечение.
Профилактика в основном представляет собой борьбу непосредственно с дифтерией. Это такие методы, как: иммунизация анатоксином (комбинированной вакциной (АКДС, АДС), ревакцинация взрослого населения для поддержания иммунитета (АДС-М).
В очаге: карантин, контактные изолируются, берутся анализы, ведется наблюдение.
Таким образом, дифтерийная полинейропатия представляет собой опасное заболевание с грозными осложнениями при отсутствии своевременного лечения.
Полиневриты (полирадикулоневриты, полиневропатии).
Полиневриты - это множественные, преимущественно дистальные, симметричные воспалительные поражения периферических нервов. Если в воспалительный процесс вовлекаются и корешки спинного мозга, то говорят о полирадикулоневрите. Часто эти два процесса протекают не изолированно друг от друга, а вместе, поэтому указанные термины по существу эквивалентны. Полиневропатия - это дистальное симметричное поражение нервов, связанное с экзогенной интоксикацией, либо с эндогенными метаболическими расстройствами.
Этиология. Полиневриты (полирадикулоневриты) часто встречаются при микробных, бактериальных и вирусных инфекциях (лептоспироз, сифилис, бруцеллез, оспа, паротит, тиф и др.). Аллергические полиневропатии наблюдаются при некоторых инфекционных заболеваниях (гепатит, корь, грипп, инфекционный мононуклеоз и др.), а также после применения антирабических вакцин и сывороток, при синдроме Гийена-Барре, коллагенозах и других системных заболеваниях. Встречаются токсические полиневропатии: лекарственные (барбитураты, цитостатики, изониазид, сульфаниламиды и пр.), вызываемые тяжелыми металлами (мышьяк, медь, висмут, свинец, ртуть, таллий и др.), неорганическим фосфором и органическими соединениями (сероуглерод, окись углерода, инсектициды и др.), а также при бактериальных токсикозах (ботулизм, дифтерия, столбняк). Полиневропатии бывают дисметаболические (алиментарные, при эндокринных заболеваниях, болезнях крови, почек и др.), а также могут иметь место при злокачественных новообразованиях.
Патогенез. В основе развития полиневритов лежат реактивность организма, механизмы адаптации и декомпенсации с соответствующими сдвигами метаболизма. На эти сдвиги первыми реагируют наиболее дифференцированные, фило- и онтогенетически молодые отделы конечностей (кисти, стопы). В формировании акропарестезий участвует и гипоталамическая область. Среди конкретных периферических механизмов указывают на недостаточную обеспеченность дистальных отделов элементами гемато-энцефалического барьера. В этих отделах более выражены явления тканевой гипоксии, шванновские клетки (леммоциты) и миелиновые оболочки страдают раньше и значительнее, чем в проксимальных отделах. Выявляются многоочаговые скопления гладкого эндоплазматического ретикулума часто по соседству с перехватами Ранвье, что сочетается с задержкой быстро транспортируемых белков. Вначале моторные импульсы почти беспрепятственно преодолевают межперехватные участки и замедляются в основном в дистальной части нерва. Возникающая преимущественно дистальная сегментарная демиелинизация при полиневритах препятствует как возникновению разрядов афферентных импульсов, так и их проведению по афферентным волокнам типа I. При этом следует иметь в виду, что для проведения возбуждения по мякотным волокнам амплитуда потенциала действия должна быть в 5-6 раз выше пороговой величины, необходимой для возбуждения соседнего перехвата. В связи с этим сниженная на демиелинизированном участке чувствительного нерва амплитуда потенциала действия уже не достигает необходимой величины на более сохранном участке нерва.
При множественном поражении корешков с их манжетками, содеожащими ликвор в клинической картине появляются менингеальные мышечно-тонические симптомы, а в ликворе - повышение содержания клеточных элементов и белка. При аллергическом полирадикулярном отеке в ликворе отмечается повышение содержания белка без цитоза. В случаях аксонального поражения корешков в спинномозговой жидкости белково-клеточная диссоциация отсутствует.
Морфологические исследования при невоспалительных полиневропатиях не обнаруживают признаков истинного воспаления нервных стволов, преобладают дистрофические процессы с вовлечением миелиновых оболочек, осевых цилиндров, интерстициальной соединительной ткани и сосудов.
При экзо- и эндотоксических полиневропатиях поражение нервов начинается с миелиновой оболочки с распада ее на глыбки. Изменения обычно сегментарные, захватывают по одному или несколько сегментов. В дальнейшем повреждаются осевые цилиндры. При авитаминозах первично гибнет осевой цилиндр, что ведет к последующему валлеровскому перерождению с сегментарными изменениями миелина. При инфекционных и инфекционно-аллергических полиневритах на первый план выступает реакция мезенхимальных образований нерва, то есть оболочек и сосудов в начальных фазах болезни (интерстициальный неврит). В других случаях присоединяются демиелинизация нервных волокон и их распад (интерстициально-паренхиматозный полиневрит). При остром инфекционном процессе часто обнаруживается инфильтрация из лимфоцитов и полибластов, набухание шванновских клеток.
Клиника. В клинической картине следует различать первичные и вторичные полиневриты. Наряду с чисто двигательными, чувствительными и вегетативно-трофическими формами, встречаются и смешанные. В случаях поражения тонких волокон нерва преобладают чувствительные и вегетативные расстройства; преимущественное поражение толстых волокон характеризуется двигательными нарушениями. В клинической картине полиневритический синдром проявляется периферическими парезами или параличами рук и ног в сочетании с болями в конечностях, характерной гипестезией в виде “чулок” и “перчаток”, болезненностью нервных стволов и мышц при их пальпации, повышенной потливостью кистей и стоп, нарушениями трофики кожи и ногтей. Нервы туловища обычно не страдают. Деятельность функции тазовых органов в большинстве случаев не расстраивается. Краниальные нервы вовлекаются в процесс редко. Во многих случаях в ликворе отмечается белково-клеточная диссоциация. Симптоматология отдельных форм полиневритов имеет свои особенности, которые надо учитывать при постановке этиологического диагноза.
Острый инфекционно-аллергический полирадикулоневрит Гийена-Барре. Различают первичный острый полирадикулоневрит Гийена-Барре и вторичные формы, при которых предшествующий фактор не является провоцирующим (как при вирусных инфекциях), а этиологическим. В таких случаях приходится говорить о различных заболеваниях: перемежающей порфирии, первичном амилоидозе, миеломной болезни, ботулизме, вирусном гепатите и других, осложняющихся этим синдромом.
Описаны также отдельные варианты инфекционно-аллергического полиневрита: синдром Миллера Фишера (1956) - остро развивающаяся офтальмоплегия, арефлексия и грубая атаксия; фаринго-брахиальный парез, как при ботулизме; миастеноподобный с выраженным птозом век без офтальмоплегии; острая поясничная боль. В тяжелых случаях заболевание развивается по типу восходящего паралича Ландри с возникновением угрозы смертельного исхода из-за бульбарных и дыхательных нарушений.
И, наконец, третья стадия свободная от общеинфекционных признаков. Это стадия стабилизации, а затем и восстановления функций периферических нервов. Длительность болезни - от нескольких недель до нескольких месяцев, иногда 1-3 года. Возможны подострое течение, рецидивы болезни и переход в хроническую форму.
Дифтерийный полиневрит. Как осложнение дифтерии встречается в 20% случаев. Симптомы со стороны нервной системы обычно появляются с 3-4 дня заболевания. Клиническая картина характеризуется симптомами поражения дифтерийным токсином передних корешков и корешковых нервов Нажотта. В процесс первично вовлекаются черепные нервы: блуждающие, глазодвигательные, отводящие и лицевые. Отмечаются носовой оттенок голоса и расстройство глотания, попадание жидкой пищи в нос, афония. Часто встречается паралич аккомодации (больной плохо видит на близком расстоянии). Позже, в течение первых 2 недель присоединяются признаки множественного поражения нервов в форме полиневропатии или полирадикулоневропатии типа Гийена-Барре. В ногах невритические явления более выражены, чем в руках, однако полного паралича нет. Коленные и ахилловы рефлексы отсутствуют. Обращает на себя внимание выраженная сенситивная атаксия. В ликворе повышено содержание белка, цитоз не характерен.
Гриппозные полиневриты. Развитию предшествуют традиционные проявления гриппа. Наиболее характерны сенсорные формы без парезов со снижением рефлексов и болевой чувствительности в зоне “носков” и “перчаток” при относительной сохранности глубокой чувствительности. Нередки вегетативные нарушения: сухость или влажность кистей и подошв, похолодание конечностей. В крови ускоренное СОЭ, лейкоцитоз без изменения форменных элементов. Ликвор в норме.
Ботулинические полиневриты. Местом действия ботулинического яда является зона нервно-мышечной передачи с нарушением высвобождения ацетилхолина. Клинические проявления начинаются через несколько часов после употребления недоброкачественных консервов, колбас, в которых размножается бактерия ботулизма. Появляются рвота, понос, боли в животе, сухость слизистых оболочек и кожи. Вскоре присоединяются паралич аккомодации, рефлекторная неподвижность зрачков, диплопия, расстройства фонации, глотания, слабость мускулатуры, прежде всего шейной.
Коллагенозные полиневриты (болезней иммунных комплексов).
1. Полиневриты при узелковом периартериите - это множественные несимметричные мононевриты, возникающие на фоне длительной температуры, лейкоцитоза в крови, ускоренной СОЭ, кахексии, различных сочетаний поражения почек, сердца, желудочно-кишечного тракта. В 25% случаев по ходу сосудов прощупываются плотные узелки величиной не более горошины (периартериит мелких артерий). Отмечаются полиморфные множественные кожные высыпания, полиартралгии. Клиническая картина нередко дебютирует как полинейромиозит: появляются стреляющие, жгучие, зачастую невыносимые боли в мышцах и фиброзных тканях, которые предшествуют двигательным и чувствительным нарушениям. Чаще с разной последовательностью и асимметрично поражаются седалищные, большеберцовые, срединные и локтевые нервы. Описаны случаи развития по типу восходящего паралича Ландри.
2. Полиневриты при системной красной волчанке - симметричные нарушения преимущественно поверхностных видов чувствительности в дистальных отделах. Незначительные двигательные расстройства проявляются повышенной утомляемостью ног при ходьбе, переносе тяжестей. Гипотрофии мелких мышц кистей имеют рефлекторное происхождение вследствие артралгий и артритов. Ткани конечностей при пальпации болезненные, отечные.
Вакцинальные антирабические полиневропатии. Продромальный период сопровождается головокружением, общей слабостью, тошнотой, болями в месте иньекции и во всем теле. Затем повышается температура, появляются головная боль, оглушенность, рвота, делирий. Зрачки вначале широкие, затем становятся узкими, часто возникает косоглазие. В процесс иногда вовлекается лицевой нерв. Возможны бульбарные нарушения. Развиваются вялые дистальные параличи ног и рук, появляются сфинктерные расстройства и нарушения чувствительности по полиневритическому или проводниковому (при поражении спинного мозга) типу. В ликворе - повышение количества белка, небольшой плеоцитоз с преобладанием лимфоцитов.
Сывороточные полирадикулоневропатии. Характеризуются уртикарными высыпаниями, сильными болями в суставах, повышением температуры, отеком конечностей. Затем присоединяются периферические парезы не только в дистальных, но и в проксимальных отделах конечностей. Выпадения чувствительности выражены слабо.
Алкогольные полиневропатии. Развиваются у хронических алкоголиков преимущественно вследствие дефицита в организме витамина В1. Нарушения функций желудочно-кишечного тракта, гепатит или цирроз печени способствуют развитию метаболических расстройств. Течение подострое. Продромальные явления - боли и парестезии в ногах по типу “крампи”. В течение нескольких дней развивается вялый тетрапарез. В тяжелых случаях в процесс вовлекаются также блуждающий и диафрагмальный нервы. Характерно выраженное расстройство суставно-мышечного чувства, вызывающее сенситивную атаксию. Нередко присоединяется корсаковский амнестический синдром.
Свинцовые полиневропатии. Предшествует астенизация, сопровождающаяся кишечными коликами, появлением темно-синей каймы по краям десен, симптомами токсического гепатита. Полиневропатия характеризуется преимущественным поражением рук в виде двигательных дистальных расстройств.
Хлорофосные полиневропатии. При острых отравлениях характерны оглушенность, делирий. Через 2-3 недели присоединяются парестезии, боли в пальцах. Далее преобладают двигательные нарушения, чаще в ногах. Нередко отмечаются цереброспинальные симптомы: повышение коленных рефлексов при отсутствии ахилловых, тазовые и мозжечковые расстройства, миоз, нистагм, эмоциональная лабильность, эйфория.
Мышьяковые полиневропатии. Клинической картине полиневропатии предшествуют желудочно-кишечные расстройства. Затем появляются боли, парестезии типа “крампи”, гиперестезия, а потом анестезия стоп с преимущественным нарушением мышечно-суставного чувства. Типична сенситивная атаксия. Часто поражаются слуховые, зрительные, лицевые, глазодвигательные нервы. Характерны трофические расстройства: глянцевость кожи на кистях и стопах, ломкость ногтей, гиперкератоз и выпадение волос. На ногтях появляются белые поперечные полоски Месса.
Триортокрезилфосфатные полиневропатии. Начинаются с паралича стоп (“степпаж”), после чего паретические явления возникают в проксимальных отделах ног, затем в руках. Нарастают атрофии мелких мышц стоп, икроножных мышц, угасают ахилловы и коленные рефлексы, походка становится атактической.
Диабетические полиневропатии. Развитие полиневропатии не стоит в прямой зависимости от тяжести и длительности болезни. Это аксональная полиневропатия с вовлечением в процесс как толстых, так и тонких волокон в соматических и вегетативных нервах с микроваскулярным поражением сосудов, питающих их. Клинически выявляются нарушения чувствительности от легкого онемения пальцев ног до глубокой анестезии с невропатическими язвами и артропатией. Нарушение функции толстых волокон проявляется снижением вибрационной и проприоцептивной чувствительности в дистальных отделах ног со снижением (отсутствием) ахилловых рефлексов. При поражении тонких волокон нарушается болевая и температурная чувствительность при сохранении вибрационной и проприоцептивной, глубокие рефлексы остаются в норме, часто отмечаются невыносимые спонтанные боли, дизестезии и парестезии. Вегетативные нарушения проявляются ортостатической гипотензией, сексуальной дисфункцией, тахикардией в покое, нарушениями потоотделения.
Лечение. В комплексе лечебных мероприятий должны входить этиотропные, патогенетические, а также средства воздействия на весь организм в целом и на периферические нервы. Следует придерживаться поэтапного, комплексного применения фармакологических и физических средств при проведении реабилитационных мероприятий.
При лечении вирусных полиневритов (герпетических, гриппозных и т.д.) назначают индукторы интерферона - живые энтеровирусные вакцины. Используют курантил в дозе 0,025-0,05 г за час до еды 3 раза в день в течение 5 дней в сочетании с антигистаминными препаратами. Широко применяют витамины группы В, пантотеновую кислоту. В целях повышения иммунной активности назначают декарис по 100-150 мг/сут. 3-5 дней.
Лечение дифтерийных полиневритов - специфическое (внутримышечное введение антитоксической сыворотки по 10-15 тыс. ЕД, на курс до 40 тыс. ЕД в сочетании с антибиотики группы тетрациклинов и эритромицином).
При коллагенозах применяют иммунодепрессанты (кортикостероиды, циклофосфан), антигистаминные препараты, средства, улучшающие кровоснабжение скелетных мышц (галидор, компламин) и влияющие на процессы метаболизма мышечной ткани (ретаболил, оротат калия, витамины А и Е, лидаза и др.).
Весьма эффективно назначение преднизолона внутрь в больших дозах (1 мг/кг и более по 120 мг через день), а по витальным показаниям - внутривенно в утренние часы до 1000 мг. Далее дозу уменьшают по 5 мг в неделю, под прикрытием антибиотиков.
При лечении узелкового периартериита к стероидной терапии рекомендуется прибегнуть после 7-ми дневного курса бутадиона (по 0,15 г) и димедрола (по 0,05 г) 3 раза в день в сочетании с иньекциями 1 мл 1% -ного раствора витамина В1.
Исключительно важно раннее начало гормональной терапии при острой форме полирадикулоневрита Гийена-Барре, особенно при его развитии по типу восходящего паралича Ландри. Лечение глюкокортикоидами проводят в варианте “пульс”-терапии. Желательно использование для этой цели метилпреднизолона - синтетического глюкокортикоидного препарата, обладающего выраженным противовоспалительным действием и менее явным минералкортикоидным эффектом, чем кортизол. В первые сутки назначают внутривенно 1,0 г препарата, через сутки - 0,75 г и еще через сутки - 0,5 г с переходом на пероральный прием (400 мг) с постепенным снижением дозы. Эффективно сочетание стероидной терапии с методами экстракорпорального плазмообмена.
При диабетических полиневропатиях проводится общепринятая противодиабетическая терапия - коррегирование сдвигов в биохимизме, обменных процессов в нервных стволах. Назначают липамид или липоевую кислоту по 0,025 г 3 раза в день в течение 3 месяцев, полиспонин. Широко применяются ганглиозиды, витамины группы В, унитиол, анаболические препараты, сосудорасширяющие средства.
При авитаминозных полиневропатиях назначается заместительная терапия. Так, при авитаминозе В1 (бери-бери, алкогольная полиневропатия) назначают большие дозы 5%-ного раствора витамина В1 до 5 мл 2-3 раза в день. При пеллагрозных полиневропатиях рекомендуются пивные дрожжи или рибофлавин по 0,005 г 2 раза в день, никотиновая кислота по 1 мл 1%-ного раствора. При пернициозной анемии назначают витамин В12 до 1000 мкг внутримышечно.
Этиотропные воздействия при экзогенных нейроинтоксикациях - это прежде всего профилактические мероприятия: санитарно-технические, оздоровление среды, постоянный контроль за содержанием токсических веществ в воздухе, продуктах, герметизация вредных звеньев производственного процесса.
При отравлении трикрезилфосфатом назначают токоферол, пиридоксин, фитин, антихолинэстеразные препараты. При отравлениях мышьяком вводят антидоты: внутривенно 40%-ный раствор глюкозы с аскорбиновой кислотой и тиамином, а подкожно капельно - 500-1000 мл изотонического раствора хлорида натрия.
Хроническая интоксикация свинцом требует использования через день таблеток тетацина кальция по 0,5 г 4 раза в день (на курс не более 20-30 г), препаратов железа, витамина В12, купренила по 250 мг/сут 1-2 недели.
При выраженных болевых синдромах показаны аналгезирующие и седативные средства.
В ранних периодах полиневропатий показаны лечебная физкультура, различные виды физиотерапевтического лечения с электростимуляцией мышц, массаж, оксигенобаротерапия.
В случаях бульбарных нарушений больные должны переводиться в отделение интенсивной терапии для проведения искусственной вентиляции легких.
Глава 14. Заболевания периферической нервной системы
Основными клиническими формами поражения периферической нервной системы являются полиневропатии, т.е. множественное симметричное поражение периферических нервов; мононевропатии, при которых поражается отдельный нерв; радикулопатии - поражение корешков; ганглиониты - поражение узлов и плексопатии - поражение сплетений.
В зависимости от вовлеченности в патологический процесс структур нерва выделяют аксональное повреждение (поражение аксонального цилиндра), демиелинизацию (разрушение миелиновой оболочки), валлеровскую дегенерацию (дегенерация проксимального отдела нервного ствола при его поперечном пересечении).
По этиологическому признаку невропатии подразделяются на воспалительные, токсические, аллергические, травматические. Последние могут быть результатом повреждающего действия внешних причин или обусловлены эндогенными воздействиями, например сдавлением нервных стволов расположенными рядом структурами (мышцами, связками - так называемые туннельные невропатии). К этой группе можно отнести травмирование спинальных корешков деформированным межпозвонковым диском или костными разрастаниями - остеофитами (эта группа невропатий служит проявлением остеохондроза позвоночника и рассмотрена в специальном разделе).
Вопросы профилактики и лечения заболеваний периферической нервной системы в связи с их большой распространенностью и поражением главным образом лиц трудоспособного возраста являются актуальной проблемой медицины и имеют большое экономическое значение. В общей структуре заболеваемости населения эти заболевания занимают 3-е место после ОРЗ и бытового травматизма.
14.1. Полиневропатии
Полиневропатии (полирадикулоневропатии) - множественное поражение периферических нервов, проявляющееся периферическими параличами, нарушениями чувствительности, трофическими и вегетососудистыми расстройствами. Это распространенный симметричный патологический процесс, обычно вовлекающий дистальные отделы конечностей и постепенно прогрессирующий в проксимальном направлении. Течение полиневропатий чрезвычайно разнообразно в зависимости от их этиологии и состояния организма. Выделяют острые, подострые и хронические полиневропатии.
Аксональные полиневропатии (аксонопатии)
Острые аксональные полиневропатии чаще всего связаны с отравлениями и являются частью тяжелой интоксикации мышьяком, фосфорорганическими соединениями, метиловым спиртом, угарным газом и т.д. Клиническая картина полиневропатий разворачивается обычно в течение 2-4 дней, состояние восстанавливается в течение нескольких недель.
Подострые аксональные полиневропатии. Развиваются за несколько недель, как бывает во многих случаях токсических и метаболических невропатий, но еще больше таких невропатий протекают длительно (месяцы).
Хронические аксональные полиневропатии прогрессируют в течение 6 мес и более. Развиваются чаще всего при хронических интоксикациях (алкоголь), авитаминозах (группы В) и системных заболеваниях (сахарный диабет, уремия, билиарный цирроз, амилоидоз, рак, лимфома, болезни крови, коллагенозы). Из лекарственных препаратов, оказывающих нейротропное действие и вызывающих развитие хронической аксональной полиневропатии, следует отметить метронидазол, амиодарон, фурадонин, изониазид.
Алкогольная полиневропатия наблюдается у злоупотребляющих спиртными напитками. Алкогольная полиневропатия развивается в поздних стадиях заболевания. В патогенезе основную роль играют токсическое действие алкоголя на нервы и нарушение в них обменных процессов. Изменения развиваются не только в спинальных и черепных нервах, но и в других отделах нервной системы (головном и спинном мозге).
Клинические проявления. Алкогольная полиневропатия чаще развивается подостро, реже - остро, обычно после значительного переохлаждения. Появляются парестезии в дистальных отделах конечностей, болезненность в икроножных мышцах. Боли усиливаются при сдавлении мышц и надавливании на нервные стволы (один из ранних симптомов алкогольной полиневропатии). Вслед за этим развиваются слабость и параличи конечностей, более выраженные в ногах. Поражаются преимущественно разгибатели стопы. В паретичных мышцах быстро возникают атрофии (рис. 14.1). Сухожильные и периостальные рефлексы в начале заболевания могут быть повышенными, а их зоны расширены. При выраженной клинической картине имеется мышечная гипотония с резким снижением мышечно-суставного чувства. Возникает расстройство поверхностной чувствительности по типу «перчаток» и «носков». Расстройства глубокой чувствительности приводят к атактическим нарушениям. В сочетании с выпадением сухожильных и периостальных рефлексов клиническая картина напоминает сифилитическую сухотку спинного мозга. Могут наблюдаться вазомоторные, трофические и секреторные расстройства в виде гипергидроза, отеков дистальных отделов конечностей, нарушений их нормальной окраски и температуры. Из черепных нервов могут поражаться глазодвигательный, зрительный, реже - блуждающий нервы.
Стадия нарастания болезненных явлений обычно продолжается недели и даже месяцы. Затем наступает стационарная стадия, а при лечении - стадия обратного развития. В общей сложности заболевание продолжается от нескольких месяцев до нескольких лет. При исключении алкоголя прогноз обычно благоприятный. Прогноз становится серьезным при вовлечении в процесс сердечных ветвей блуждающего нерва, а также диафрагмального нерва.
Лечение. Обязательный отказ от алкоголя. Назначают витамины С, группы В, тиоктовую, липоевую и альфа-липоевую кислоты, физиотерапию, массаж.
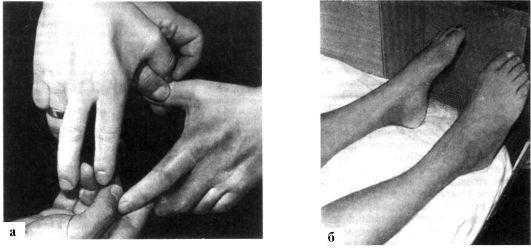
Рис. 14.1. Полиневропатия. а - атрофия мышц кистей рук; б - атрофия мышц ног
Демиелинизирующие полиневропатии (миелинопатии)
Острая воспалительная демиелинизирующая полирадикулоневропатия (синдром Гийена-Барре) в большинстве случаев развивается после перенесенной острой инфекции. Заболевание рассматривается как аутоиммунное с деструкцией миелиновой оболочки, вторичной по отношению к клеточным иммунным реакциям. Возбудителями наиболее часто оказываются Campylobacter jejuni, цитомегаловирус, вирус Эпстайна-Барра и др. При гистологическом исследовании обнаруживается сегментарная демиелинизация, сочетающаяся с воспалительными инфильтративными изменениями в периферических нервах и корешках.
Клинические проявления. Заболевание начинается с появления общей слабости, субфебрильной температуры, болей в конечностях. У большинства больных за 2-3 нед до развития неврологической симптоматики имеется клиническая картина желудочно-кишечной или респираторной инфекции.
Отличительным признаком болезни служит мышечная слабость в конечностях, достигающая степени тетрапареза. Двигательные нарушения раньше возникают в ногах, а затем распространяются на руки. Возможны поражения преимущественно проксимальных отделов конечностей; при этом возникает симптомокомплекс, напоминающий миопатию. Могут возникать слабость лицевых мышц, поражение других черепных нервов и вегетативные нарушения. Нарушения функции нервов бульбарной группы при отсутствии дыхательной реанимации могут приводить к летальному исходу.
Появляются парестезии, боли в дистальных отделах рук и ног, иногда вокруг рта и в языке. Иногда боли опоясывающие. Тяжелые нарушения чувствительности возникают редко. Нервные стволы болезненны при пальпации. Могут выявляться симптомы натяжения (Ласега, Нери). Выражены вегетативные нарушения - похолодание и зябкость дистальных отделов конечностей, акроцианоз, гипергидроз, иногда имеются гиперкератоз подошв, ломкость ногтей. Большое клиническое значение имеют нарушения регуляции сосудистого тонуса, ортостатическая гипотензия, тахиили брадикардия.
Заболевание обычно развивается в течение 2-4 нед, затем наступает стадия стабилизации, а после этого - улучшение. Кроме острых форм могут встречаться подострые и хронические. В большинстве случаев исход заболевания благоприятный, но возможны формы по типу восходящего паралича Ландри с распространением параличей на мышцы туловища, рук и бульбарную мускулатуру.
Типична белково-клеточная диссоциация в цереброспинальной жидкости с повышением уровня белка до 3-5 г/л. Цитоз не более 10 клеток (лимфоциты и моноциты) в 1 мкл.
Лечение. Наиболее активным методом терапии является плазмаферез с внутривенным введением иммуноглобулина. Применяют также антигистаминные средства (димедрол, супрастин), витаминотерапию (группа В), антихолинэстеразные препараты (прозерин, галантамин). При подостром и хроническом течении используют кортикостероиды (преднизолон, дексаметазон, метилпреднизолон). Важное значение имеет уход за больным с тщательным контролем за состоянием дыхательной и сердечно-сосудистой систем. Дыхательная недостаточность в тяжелых случаях может развиваться очень быстро и без адекватной терапии приводит к смерти. Если у больного жизненная емкость легких оказывается менее 25-30% предполагаемого дыхательного объема или имеются бульбарные синдромы, рекомендуется интубация или трахеотомия для проведения ИВЛ. Выраженную артериальную гипертензию и тахикардию купируют применением бета-адреноблокаторов (пропранолол). При артериальной гипотензии внутривенно вводят жидкости с целью увеличения внутрисосудистого объема. Необходимо каждые 1-2 ч осторожно менять положение больного в постели. Острая задержка мочевыделения и расширение мочевого пузыря могут вызвать рефлекторные нарушения, приводящие к колебаниям АД и пульса. В таких случаях рекомендуется установка постоянного катетера. В восстановительном периоде назначают ЛФК для предупреждения контрактур, массаж, озокерит, парафин, четырехкамерные ванны.
Дифтерийная полиневропатия. Через 1-2 нед после начала заболевания возникают признаки поражения черепных нервов бульбарной группы: парез мускулатуры мягкого нёба, языка, расстройства фонации, глотания; возможно нарушение дыхания, особенно при вовлечении в процесс диафрагмального нерва. Поражение блуждающего нерва может обусловить брадиили тахикардию, аритмию. Нередко вовлекаются в процесс глазодвигательные нервы, что проявляется расстройством аккомодации. Реже наблюдается парез наружных глазных мышц, иннервируемых III, IV и VI черепными нервами. Полиневропатия в конечностях обычно проявляется поздними (на 3-4 неделе) вялыми парезами с расстройством поверхностной и глубокой чувствительности, что приводит к сенситивной атаксии. Иногда единственным проявлением поздней дифтерийной полиневропатии служит выпадение сухожильных рефлексов.
Если ранние проявления невропатии черепных нервов при дифтерии связаны с непосредственным попаданием токсина из очага поражения, то поздние проявления невропатии периферических нервов объясняются гематогенным распространением токсина. Лечение этиотропное и симптоматическое.
Подострые демиелинизирующие полиневропатии. Это приобретенные невропатии гетерогенного происхождения; их течение волнообразное, рецидивирующее. От острых демиелинизирующих полиневропатий они отличаются темпом развития, течением, отсутствием четких провоцирующих моментов.
Хронические демиелинизирующие полиневропатии встречаются чаще, чем подострые. Это наследственные, воспалительные, лекарственные невропатии, а также другие приобретенные формы при сахарном диабете, гипотиреозе, диспротеинемиях, множественной миеломе, раке, лимфоме и др. Часто при указанных заболеваниях, особенно при сахарном диабете, электрофизиологическое исследование дает картину смешанных аксонально-демиелинизирующих процессов.
Диабетическая полиневропатия развивается у больных сахарным диабетом. Полиневропатия может быть первым проявлением сахарного диабета или возникает через много лет после его начала. Синдром полиневропатии встречается почти у половины больных сахарным диабетом.
Патогенез. Наиболее существенными механизмами развития невропатии являются ишемия и метаболические нарушения в нерве вследствие гипергликемии. Выраженность неврологических нарушений соответствует степени расстройств углеводного обмена. Имеется генетическая предрасположенность к развитию невропатии при сахарном диабете.
Клиническая картина может проявляться поражением отдельных нервов (мононевропатия, множественная невропатия), в том числе черепных (краниальная невропатия), или диффузным симметричным поражением периферических нервных стволов или корешков (сенсорная, моторная, вегетативная полиневропатия). Ранними проявлениями полиневропатии могут быть ослабление вибрационной чувствительности и снижение ахилловых рефлексов. Эти явления могут существовать многие годы. Возможно острое или подострое поражение отдельных нервов, чаще бедренного, седалищного, локтевого или срединного, а также глазодвигательного, тройничного и отводящего. Нарушения иннервации взора чаще наблюдаются у больных старше 50 лет. У больных отмечаются боли, нарушения чувствительности и парезы мышц, иннервируемых соответствующими нервами. У ряда больных имеется выраженное поражение многих нервов конечностей с чувствительными нарушениями и парезами, преимущественно в ногах. Боли часто обостряются под влиянием тепла и в покое. Нередко нарушается вегетативная иннервация. Если процесс прогрессирует, боли нарастают, становятся невыносимыми, появляются участки кожи, окрашенные в фиолетовый и черный цвет, гангрена тканей. Часто возникают трофические язвы и явления остеоартропатии, сопровождающиеся деформацией стоп.
Течение диабетической полиневропатии обычно прогрессирующее. Иногда ей сопутствуют признаки так называемой висцеральной полиневропатии в виде нарушения иннервации внутренних органов с появлением ортостатической гипотензии, нейрогенного мочевого пузыря, импотенции.
Лечение. Эффективная терапия сахарного диабета важна для предупреждения начальных проявлений диабетической полиневропатии. Целесообразно введение витаминов С, группы В, антиагрегантов (пентоксифиллин, ксантинола никотинат и др.), ангиопротекторов (ангинин), антихолинэстеразных препаратов (пиридостигмин, галантамин), антиоксидантов (препараты витаминов А, Е), препаратов тиоктовой и альфалипоевой кислот. Сложная проблема - лечение полинейропатических болей у больных сахарным диабетом. С этой целью используют антиконвульсанты (карбамазепин, габапентин), антидепрессанты. Положительный эффект дают физиотерапевтические процедуры, массаж и ЛФК.
Дифтерийная полиневропатия
Схема строения нервной системы человека.
МКБ-10 коды
Описание
Дифтерийная полиневропатия - это — группа заболеваний периферической нервной системы, характеризующихся диффузным поражением периферических нервных волокон, входящих в состав различных нервов, возникающая на фоне дифтерии.
Клиническая картина
Дифтерийная полиневропатия возникает под действием экзотоксина, который, проникая в периферические нейроны, нарушает синтез белка миелина, что по истечении латентного периода приводит к демиелинизации черепных нервов и нервных корешков. Вероятность развития и тяжесть полиневропатии зависят от выраженности токсикоза в начальный период заболевания. Паралич мягкого неба, нарушение чувствительности в области глотки, снижение глоточного рефлекса появляются на 3 —4-й неделе от начала заболевания. На 4 —5-й неделе появляется нарушение аккомодации, на 5 —7-й неделе — параличмышц глотки, гортани, диафрагмы. Возможно поражение лицевого, слухового нервов, двигательной порции тройничного, добавочного и подъязычного нервов.
Причины
Лечение
- антитоксическая сыворотка в острой стадии (желательно до 48 час).
- поддерживающая и симптоматическая терапия (кортикостероиды и плазмаферез неэффективны).
- в период восстановления лечебная гимнастика, массаж, физиопроцедуры.
Читайте также:
