Последствия тяжелой одышки. Подходы к разработке дыхательных аппаратов
Добавил пользователь Алексей Ф. Обновлено: 22.01.2026
8.1. Этиология и патогенез брадипноэ, гиперпноэ, тихипноэ, апноэ
Как известно, внешнее дыхание представляет собой процесс газообмена между внешней средой и альвеолярным воздухом, а также между альвеолами и притекающей к легким кровью (альвеолярное дыхание). Различают следующие виды нарушения внешнего дыхания:
Брадипноэ - редкое дыхание, которое возникает при поражении и угнетении дыхательного центра на фоне гипоксии, отека, ишемии и воздействия наркотических веществ, а также при перерезке n. vagus, несостоятельности хеморецепторного аппарата. При сужении крупных воздухоносных путей отмечается редкое и глубокое дыхание - стенотическое. Повышение артериального давления вызывает рефлекторное снижение частоты дыхательных движений (рефлекс с барорецепторов дуги аорты).
Гиперпноэ - глубокое и частое дыхание, отмечается при мышечной работе, гиперкапнии и высокой концентрации Н+, эмоциональном напряжении, тиреотоксикозе, анемии, ацидозе, снижении содержания кислорода во вдыхаемом воздухе (рефлекс с центральных и периферических хеморецепторов, проприорецепторов дыхательных мышц, с БАР воздухоносных путей и т.д.).
Тахипноэ - частое поверхностное дыхание. Возникает вследствие выраженной стимуляции дыхательного центра при гиперкапнии, гипоксемии и повышении концентрации ионов Н+(рефлекс с хемо-рецепторов, БАР и МАР воздухоносных путей и паренхимы легких). Этот вид дыхания наблюдается при лихорадке, пневмониях, застое в легких, ателектазе и т.п. Тахипноэ способствует развитию альвеолярной гиповентиляции в результате преимущественной вентиляции мертвого пространства.
Апноэ - отсутствие дыхательных движений наблюдается при гипокапнии, снижении возбудимости дыхательного центра вследствие поражения головного мозга, экзо- и эндоинтоксикаций, действия наркотических веществ.
Апнейстическое дыхание характеризуется судорожным усиленным удлиненным вдохом, который редко прерывается выдохом. Такой вид дыхания можно воспроизвести в эксперименте после перерезки у животного обоих блуждающих нервов и ствола на границе между верхней и средней третью моста.
Гаспинг-дыхание характеризуется редкими, глубокими, убывающими по силе “вздохами”, возникает в терминальной фазе асфиксии. При данном виде дыхания работают только клетки каудальной части продолговатого мозга.
8.2. Периодическое дыхание (Чейна-Стокса, Биота) и терминальное дыхание (Куссмауля)
Дыхание Чейна-Стокса характеризуется чередованием групп дыхательных движений с нарастающей амплитудой и периодов апноэ (остановка дыхания). Следует отметить, что дыхание Чейна-Стокса может встречаться не только в условиях патологии, но и в норме: у здоровых людей во сне, у недоношенных детей с незрелой системой регуляции дыхания, в старческом возрасте (когда имеется повышение порога возбудимости дыхательного центра).
Дыхание Биота характеризуется чередованием периодов апноэ с группами дыхательных движений равной амплитуды (рис.12).
В основе развития периодического дыхания Чейна-Стокса и Биота лежит снижение возбудимости дыхательного центра под влиянием экзогенных и эндогенных патогенных факторов, возникающее, в частности, при острой и хронической гипоксии, действии механической травмы мозга, развитии отека мозга, при аутоинтоксикациях (при сахарном диабете, почечной недостаточности, печеночной недостаточности), а также, на фоне развития коматозных состояний, воспалительного процесса, опухолевого поражения продолговатого мозга, при нарушениях мозгового кровообращения.
При дыхании Чейна-Стокса и Биота адекватные в условиях нормы гуморальные и нервные раздражители не оказывают стимулирующего влияния на бульбарный дыхательный центр Активация нейронов бульбарного дыхательного центра возникает лишь на фоне воздействия сверхпороговой афферентации с центральных и периферических хеморецепторов при возрастании РСО2, [H+] и снижении РаО2 по сравнению с показателями нормы.
В случаях развития дыхания Чейна-Стокса, несмотря на снижение возбудимости бульбарного дыхательного центра, возникает повышение активности бульбарных инспираторных нейронов на фоне дополнительной афферентации, возникающей в момент первых дыхательных движений с рецепторов воздухоносных путей, проприорецепторов дыхательных мышц и сухожильных рецепторов. Последнее приводит к углублению дыхания. Увеличение глубины дыхательных движений сопровождается нормализацией газового состава крови, когда дыхательный центр вновь оказывается нечувствительным к нормальным по силе гуморальным воздействиям. При этом вновь возникает апноэ, сопровождающееся развитием гипоксии, повышением концентрации РСО2 и [H+] сверх нормальных пороговых величин, вновь обеспечивающих гуморальную стимуляцию бульбарных инспираторных нейронов.
В случае развития дыхания Биота также имеет место снижение чувствительности нейронов бульбарного дыхательного центра к адекватным стимулирующим влияниям с хеморецепторов, их активация возникает лишь при воздействии сверхпороговых гуморальных раздражителей. Однако в случае развития дыхания Биота, в отличие от дыхания Чейна-Стокса, инспираторные нейроны дыхательного центра не реагируют повышением активности на дополнительную стимулирующую афферентацию, возникающую при первых дыхательных движениях с рецепторов воздухоносных путей, паренхимы легких, проприорецепторов дыхательных мышц и сухожильных рецепторов. В связи с этим амплитуда дыхательных движений не изменяется.
Дыхание Куссмауля - большое, шумное, глубокое дыхание (“дыхание загнанного зверя”) характеризуется отдельными судорожными сокращениями основной и вспомогательной дыхательной мускулатуры. Этот тип дыхания свидетельствует о глубокой гипоксии головного мозга. Оно характерно для уремической и диабетической комы и терминальных состояний другого генеза.
8.3. Одышка: виды и механизмы развития
Одышка - это защитная реакция организма, направленная на нормализацию газового состава крови. По определению ряда клиницистов и патофизиологов одышка - состояние, характеризующееся тяжелым субъективным ощущением недостаточности воздуха на фоне нарушения ритма, частоты, глубины дыхательных движений, длительности акта вдоха или выдоха. В основе развития одышки лежат следующие патогенетические механизмы:
1. Усиление стимулирующей афферентации в бульбарный дыхательный центр (с механорецепторов воздухоносных путей, с МАР растяжения альвеол, с рецепторов спадения, юкстакапиллярных рецепторов, проприорецепторов, а также с висцеральных рецепторов и рецепторов болевой, термической чувствительности).
2. Усиление рефлекторных влияний с барорецепторов аорты и каротидных синусов. Эти рецепторы включаются в патогенез одышки при кровопотере, шоке, коллапсе. При артериальном давлении ниже 70 мм рт. ст. (9,1 кПа и меньше) уменьшается поток импульсов, оказывающих тормозное влияние на центр вдоха.
3. При снижении в крови напряжения О2, увеличении СО2 или возрастании концентрации ионов [H+] возникают усиление афферентации с центральных и периферических хеморецепторов в бульбарный дыхательный центр, активация инспирации (сердечная недостаточность, дыхательная недостаточность, почечная недостаточность, анемии, нарушения КОС различного генеза).
4. Ощущение недостаточности дыхания может возникнуть при чрезмерном растяжении межреберных мышц (например, при тяжелой физической работе, уменьшении эластичности легких, сужении верхних дыхательных путей), когда возбуждаются проприорецепторы мышц, импульсация с которых поступает в высшие отделы головного мозга.
5. Стимуляция дыхательного центра и ощущение недостаточности воздуха имеет место при локальных нарушениях мозгового кровообращения (спазм, тромбоз сосудов мозга, эмболия, развитие деструктивных изменений инфекционного, аллергического и другого происхождения).
По характеру и форме нарушения внешнего дыхания одышка может быть инспираторной, экспираторной и смешанной. При инспираторной одышке наблюдается увеличение продолжительности фазы вдоха по отношению к выдоху. Экспираторная одышка - это преобладание выдоха над вдохом. Смешанная - когда на фоне удлиненного вдоха еще более удлиняется выдох. Развитие инспираторной, экспираторной и смешанной одышек обеспечивается за счет рефлекса Геринга - Брейера. Как указывалось выше, в формировании рефлекса Геринга - Брейера важная роль отводится высокочувствительным, низкопороговым МАР растяжения альвеол. Импульсация от этих рецепторов направляется по α-волокнам n. vagus в ретикулярную формацию ствола мозга, дыхательный центр продолговатого мозга, а затем по эфферентным путям к дыхательным мышцам. При этом в начале вдоха при незначительном заполнении альвеол воздухом и, соответственно, при незначительной степени растяжения альвеол, формируется низкочастотная импульсация, оптимальная для инспираторных нейронов дыхательного центра, активация которых приводит к инспирации. При возрастании степени растяжения альвеол, в случаях заполнения их воздухом на высоте вдоха с МАР рецепторов растяжения альвеол возникает поток афферентации высокой частоты, пессимальный для инспираторных нейронов, что приводит к обрыву акта вдоха и развитию выдоха.
В случаях развития рестриктивных нарушений вентиляции легких (например, при бронхиальной астме, отеке легких, пневмофиброзе легочной ткани и т.д.), когда снижается эластичность легочной ткани и значительно затрудняется растяжение альвеол под влиянием физиологического объема вдыхаемого воздуха, с МАР растяжения альвеол длительное время поступает низкочастотная афферентация в бульбарный дыхательный центр. Последняя приводит к длительной стимуляции бульбарных инспираторных нейронов и удлинению акта вдоха, т.е. развитию инспираторной одышки.
При развитии обструктивной формы дыхательной недостаточности, в основе которой лежит нарушение проходимости воздухоносных путей, особенно в случаях развития бронхоспазма при атопической и инфекционной бронхиальной астме, возникает резкое затруднение удаления воздуха из альвеол в окружающую среду. При этом альвеолы длительное время находятся в перерастянутом состоянии. С МАР растяжения альвеол длительное время поступает высокочастотная импульсация в бульбарный дыхательный центр, пессимальная для инспираторных нейронов, что препятствует развитию акта вдоха и, соответственно, обеспечивает пролонгирование фазы экспирации, т.е. развитие экспираторной одышки.
Следует отметить, что выделение инспираторной и экспираторной одышки в определенной степени относительно, поскольку нередко одышка, начинаясь как инспираторная или экспираторная, достаточно быстро приобретает смешанный инспираторно-экспираторный характер.
Нехватка воздуха
Нехватка воздуха (инспираторная одышка) — это затруднение дыхания на вдохе с ощущением недостаточного поступления кислорода. Может сопровождаться шумным, свистящим дыханием. Возникает при беременности, заболеваниях гортани, легких, плевры, болезнях сердца, неотложных состояниях, травмах, неврозах. Для установления причин расстройства назначают рентгенографию грудной клетки, спирометрию, ЭКГ, ларингоскопию, анализы крови. До постановки диагноза для уменьшения выраженной одышки больному обеспечивают покой, доступ свежего воздуха, применяют седативные фитопрепараты.
Классификация
При установлении степени инспираторной одышки учитывают связь дыхательных нарушений с двигательной активностью. В норме в спокойном состоянии человек совершает не более 14-20 дыхательных движений за минуту, а чувство недостаточного вдыхания воздуха беспокоит только после тяжелых нагрузок. Выделяют 4 степени одышки, свидетельствующие о вероятном наличии заболевания:
- Легкая степень. Возникает при быстрой ходьбе, подъемах на лестницу или по крутому спуску. Быстро проходит самостоятельно.
- Средняя степень. Наблюдается при обычном темпе ходьбы. Пациент вынужденно замедляет движение или делает передышки.
- Тяжелая степень. Затруднение дыхания отмечается при медленной ходьбе на дистанции до 100 м. Больной часто останавливается для отдыха.
- Очень тяжелая степень. Нехватка кислорода ощущается в полном физическом и эмоциональном покое. Активность пациента резко ограничена.
Причины нехватки воздуха
Затруднение вдоха у здоровых людей вызвано несоответствием между количеством вдыхаемого воздуха и потребностью в кислороде. Такая одышка беспокоит при выполнении тяжелой работы, во время интенсивных тренировок, подъема в горы, в стрессовых ситуациях. Появлению чувства нехватки кислорода способствует ношение тесной одежды, поясов и корсетов, препятствующих нормальному дыханию. У пожилых людей в результату возрастных изменений сосудов и сердца одышка может появляться при минимальных нагрузках. Ощущением недостатка воздуха также проявляется ряд состояний и болезней.
Беременность
Одышка с чувством недостаточного вдоха возникает преимущественно во 2-й половине гестационного срока. При увеличении матки диафрагма поджимается вверх, из-за чего ограничивается глубина дыхания. Чем больше срок беременности, тем чаще ощущается нехватка кислорода даже при спокойной ходьбе и незначительных нагрузках. При этом частота дыхательных движений в покое возрастает до 22-25 вдохов за минуту. При одышке беременную обычно беспокоят легкое головокружение, иногда мелькание «мушек» и потемнение в глазах.
Симптом чаще проявляется и более выражен у пациенток, которые вынашивают крупный плод, многоплодную беременность, страдают многоводием. Усугубляющим фактором становится синдром нижней полой вены при беременности. При аорто-кавальной компрессии, кроме одышки, из-за ограничения подвижности диафрагмы женщины испытывает затруднение дыхания и недостаточность воздуха в положении лежа на спине. Дыхательное расстройство сочетается с внезапной слабостью, сильным головокружением вплоть до обморочного состояния.
Плеврит
Нарастающая одышка с затрудненным вдохом — характерный признак воспаления плевры. Дыхательные нарушения вызваны интенсивными болевыми ощущениями при сухом плеврите, скоплением жидкости в плевральной полости — при экссудативном, гнойном, геморрагическом процессе. Нехватка воздуха становится результатом поверхностного, щадящего дыхания: чтобы уменьшить острую колющую или тупую тянущую боль над пораженной участками, пациент ограничивает объем дыхательных движений. Часто одышка сопровождается мучительным сухим кашлем, повышением температуры, ознобом.
Заболевания легких
При воспалительном и диффузном поражении легочной ткани чувство недостатка вдыхаемого воздуха связано с выключением части легкого из дыхательного процесса, ограничением его подвижности и эластичности. Больные предъявляют жалобы не неполноту вдоха, слабость, быструю утомляемость, головокружение. С признаками легочной одышки, как правило, протекают:
- Долевая пневмония. Одышка начинается внезапно, одновременно с резким подъемом температуры до 39 °С и выше, сильной головной болью, болезненностью пораженной части грудной клетки, разбитостью, сухим, а позже влажным кашлем. Типичны суточные температурные колебания на 0,5-2 °С, профузная потливость.
- Интерстициальная пневмония. Чувство «неполного вдоха» появляется постепенно, сначала при нагрузке, позднее — в покое. Часто нехватка кислорода беспокоит по ночам. Одышка сопровождается сухим кашлем, нарушает сон, провоцирует быструю утомляемость в дневное время. При остром процессе изменения дыхания напоминают симптоматику долевой пневмонии.
- Первичный бронхолегочный амилоидоз. Затруднение вдоха патогномонично для отложения амилоида в стенке трахеи и крупных бронхов, при этом тяжелое свистящее дыхание больного слышно на расстоянии. При повреждении альвеол нехватка воздуха с сухим кашлем беспокоит при малейших движениях, разговоре, в покое. Одновременно из-за поражения сердца и сосудов возникают давящие боли слева в груди, заметно отекают ноги.
- Туберкулез легких. Нехватка кислорода, вызывающая одышку, характерна для первичного туберкулезного комплекса и милиарного процесса. Ощущение неполного вдоха проявляется на фоне непродуктивного кашля, болевых ощущений в груди, субфебрильной или высокой температуры, резкой слабости и потливости. Кроме того, при диссеминированном туберкулезе выражен кожный цианоз.
- Зигомикоз легких. Одышке предшествует короткий период тяжелой интоксикации с температурой от 38°С, сухим или малопродуктивным кашлем, в котором может выявляться кровь. Нехватка дыхания беспокоит практически постоянно, даже при полном покое. Затруднение вдоха сочетается с нарушением выдоха. Позже присоединяется сильная боль в груди, еще более ограничивающая дыхание.
- Склеротические процессы. При диффузном пневмосклерозе, развившемся в исходе постлучевого пневмонита, пневмокониозов, других диффузных поражений легких, одышка появляется и нарастает постепенно. В терминальных стадиях пациенту не хватает воздуха даже в покое, из-за дефицита кислорода кожа становится синюшной, а пальцы по форме похожи на барабанные палочки (пальцы Гиппократа).

Стеноз гортани
Чаще всего затруднения вдоха вызваны заболеваниями, при которых в результате поражения слизистой и голосовых связок формируются препятствия на пути движения воздушных масс. Одышка гортанного происхождения часто характеризуется ощущением ограниченного поступления воздуха в дыхательные пути, свистящим шумным дыханием (стридором). Симптом наблюдается при следующих патологических состояниях:
- Острый стеноз гортани. Затруднение при совершении вдоха, шумное дыхание, охриплость, осиплость возникают и нарастают крайне быстро. Во время вдоха втягиваются межреберные промежутки и эпигастральная область, западают яремные ямки, раздуваются крылья носа. Больной проявляет беспокойство, иногда — возбуждение, панику, ощущает страх смерти и, чтобы облегчить поступление воздуха, опирается на руки. Дыхание постепенно учащается, становится поверхностным, возможны цианоз лица, ногтевых фаланг. Острый стеноз осложняет течение крупа, ложного крупа, повреждений при интубации трахеи, других патологий, сопровождающихся отеком гортани.
- Хронический стеноз. Постепенное усиление одышки характерно для доброкачественных опухолей и рака гортани, ларингомаляции, других аномалий развития органа, ларингоцеле, нейропатического пареза, поражения щитовидной железы. Симптоматика нарастает медленно. Одышка на фоне лающего кашля, сиплого голоса усиливается по мере сужения просвета гортани, но пациент может не замечать ее длительное время из-за постепенной адаптации к гипоксии. На поздних этапах нехватка воздуха беспокоит в покое, в дыхание активно включаются межреберные мышцы, брюшной пресс. Нехватка кислорода провоцирует ухудшение памяти, нарушения сна, рассеянность.
Инородные тела дыхательных путей
При попадании в дыхательные пути сторонних предметов наблюдается затруднение дыхания вплоть до полной невозможности вдоха. Нехватка воздуха ощущается как удушье. Больной проявляет беспокойство, занимает вынужденное положение, дышит часто и поверхностно («всхлипывает»). Отличительной особенностью является внезапность развития симптома после случайного вдыхания пищи, мелких предметов. Практически сразу начинается приступообразный кашель со слезотечением, обильным слюноотделением, усиленным образованием носовой слизи. Лицо становится багрово-синюшным.
Если чужеродное тело остается в дыхательных путях, не полностью перекрывая их просвет, при дыхании возможно возникновение сторонних звуков. Баллотирование предметов в просвете трахеи сопровождается сипением, жужжанием, свистением. Для частичной обструкции бронха характерен дистанционно слышимый свист. При этом интенсивность кашля уменьшается, возможно отхождение слизистой мокроты с частичками инородного тела. Одышка становится менее частой, однако усиливается боль в области шеи и груди. В последующем присоединяются воспалительные процессы.
Легочные и плевральные опухоли
Особенности инспираторной одышки при злокачественных неоплазиях зависят от локализации онкопроцесса. Однако в любом случае респираторные нарушения предваряют или дополняют специфические симптомы заболевания и общие проявления в виде быстрой утомляемости, ухудшения аппетита, прогрессирующей потери веса. Чувство неполноценного дыхания может беспокоить больных, у которых развиваются:
- Рак плевры. Одышка, вызванная ограничением экскурсии легких, возможна как при первичной опухоли, так и при метастатическом поражении плевральных листков. Симптоматика нарастает очень быстро. Кроме неполного щадящего вдоха, провоцирующего нехватку воздуха, выражены боли в пораженной половине груди, слабость, общее истощение.
- Бронхиолоальвеолярный рак. Затруднение вдоха при физической нагрузке, а позднее и в состоянии покоя — поздний признак опухоли. Зачастую одышка развивается на фоне мучительного сухого или обильного водянистого кашля, свидетельствует о наличии дыхательной недостаточности и предшествует возникновению болей в груди.
Болезни сердца
Жалобы на нехватку кислорода — один из характерных признаков сердечной одышки, которая выявляется при кардиологических заболеваниях, протекающих с нарушением ритма (тахикардия, экстрасистолия, синдром WPW) или недостаточным кровоснабжения миокарда (стенокардия напряжения, нестабильная стенокардия, другие формы ишемической болезни сердца). Выраженность симптома обычно напрямую зависит от степени и формы сердечной недостаточности. В легких случаях нехватка воздуха ощущается после умеренной физической нагрузки, при сильных эмоциональных переживаниях.
Патологические изменения дыхательного процесса при хронической сердечной недостаточности проявляются ощущением дефицита воздуха и учащением дыхательных движений при выполнении простых физических упражнений, повседневной работы, быстрой, а затем и обычной ходьбе, в покое. Пациенты описывают свои ощущение как желание вдохнуть побольше воздуха «полной грудью», отмечают, что они «запыхались». Типичны синюшность (цианоз) носогубного треугольника, ногтей, отеки нижних конечностей, выраженная утомляемость, жалобы на дискомфорт, тяжесть, боль за грудиной.
Неотложные состояния
Одышка с ощущением острого дефицита воздуха служит предвестником или симптомом ряда расстройств, требующих оказания экстренной медицинской помощи. Вместе с головокружением, туманом и «мушками» перед глазами, «дурнотой» она свидетельствует о приближающемся обмороке (синкопе). Тяжелое нарушение дыхания и выраженное затруднение вдоха наблюдается при таких острых состояниях, как:
- Сердечная астма. Перед приступом или во время него возникает загрудинная колющая, сдавливающая боль, перебои в работе сердца, сильное сердцебиение. Острое ощущение нехватки кислорода сопровождается холодным потом, кашлем (сухим или с кровохарканьем), страхом смерти, резкой слабостью. Заметен акроцианоз — синюшность пальцев рук и ног, губ, кончика носа, ушных раковин. Кожа выглядит бледной с сероватым оттенком. Больной старается занять вертикальное положение (ортопноэ). Сердечной астмой могут проявляться инфаркт миокарда, пороки сердца, другая кардиопатология.
- Тромбоэмболия легочной артерии. В острых случаях одышка возникает внезапно и обычно имеет характер мучительной нехватки воздуха с попытками его вдохнуть. Пациент стремится сохранить горизонтальное положение («лежит низко»). Дыхание учащается до 30-50 и более в минуту, в терминальной стадии становится редким, неритмичным, шумным (типа Биота, Чейна-Стокса). Кожа заметно бледнеет, при нарастании симптоматики становится синюшной, серо-пепельной, при молниеносной форме — «чугунного» цвета.
- Легочное кровотечение. Одышка с ощущаемой неполнотой вдоха развивается и нарастает после приступа упорного кашля, в конце которого откашливается слизистая мокрота с алой кровью или ее сгустками. В тяжелых случаях диспноэ сопровождает профузное кровотечение из дыхательных путей, которому предшествуют жжение, щекотание в пораженной части груди. На фоне частого булькающего дыхания быстро нарастают общие нарушения: головокружение, шум в голове, ушах. Кожа бледнеет и покрывается холодным липким потом, заметны признаки акроцианоза.
Повреждения грудной клетки и легких
Дыхательные нарушения при торакальных травмах могут быть как кратковременными, так и нарастающими. Так, при ушибе ребер преходящее затруднение вдоха является вторичным и связано с ограничением дыхательных движений из-за боли в груди при глубоком вдыхании воздуха. При закрытом травматическом или спонтанном пневмотораксе жалобы на недостаточное поступление кислорода, частое дыхание, посинение губ наряду с резкими колющими болями в груди, отдающими в руку и шею, холодным потом, падением давления, подкожной эмфиземой становятся ведущими в клинической картине.
Невротические расстройства
До 75% пациентов неврологов и психиатров жалуются на частую или постоянную нехватку воздуха, ощущение «заслонки» или другой преграды в груди, затрудняющей полноценный вдох. Зачастую у больных выявляются сопутствующие эмоциональные нарушения — тревожность, ипохондрия, фобии, в частности, страх смерти от удушья. Ключевыми особенностями невротической одышки служат появление или усиление после психотравмирующих ситуаций, яркие, образные описания переживаний, характерное шумовое оформление (оханье, стоны, вздохи). Особо остро нехватка дыхания ощущается при панической атаке.
При кардионеврозе, соматоформной дисфункции вегетативной нервной системы, вегетососудистой дистонии типично сочетание затрудненного вдоха с постоянным или приступообразным сердцебиением, головными болями, покалыванием в прекардиальной области, зябкостью, потливостью, склонностью к побледнению или покраснению лица. Субъективно ощущаемая нехватка поступающего воздуха («пустое дыхание»), заставляющая больного часто, глубоко и шумно дышать при отсутствии соматических предпосылок, — один из вариантов дыхательной дисфункции при гипервентиляционном синдроме.
Обследование
На начальных этапах диагностического поиска ведением пациентов с жалобами на нехватку воздуха занимаются участковый терапевт или семейный врач, которые с учетом анамнеза и результатов исследований назначают консультации профильных специалистов. Для быстрого комплексного скрининга патологий, сопровождающихся затруднением вдоха, назначаются:
- Рентгенологические исследования. В ходе обзорной рентгенографии грудной клетки удается выявить изменения, характерные для воспалительных процессов, опухолей, пневмосклероза, травматических повреждений. При необходимости выполняются прицельные снимки, рентгеноскопия, бронхография.
- Изучение функций внешнего дыхания. Наиболее часто проводится спирометрия, позволяющая объективно оценить основные объемные показатели дыхательной функции. Метод может дополняться плетизмографией, газоаналитическим исследованием внешнего дыхания.
- Определение состава газов крови. Анализ направлен на обнаружение лабораторных признаков дыхательной недостаточности. Основными показателями газового состава крови являются уровни парциального давления кислорода и двуокиси углерода, процентного содержания и насыщенности кислородом.
- Электрофизиологические методы. Электрокардиография применяется для быстрого выявления аритмии, ишемии сердечной мышцы. Для получения расширенных данных о деятельности сердца ЭКГ дополняют суточным мониторингом по Холтеру, фонокардиографией.
- Инструментальный осмотр гортани. В ходе прямой и непрямой ларингоскопии оцениваются состояние слизистой органа, голосовых связок. При использовании гибкого или ригидного фиброларингоскопа можно сделать биопсию подозрительных участков, удалить инородные тела.
Возможные воспалительные изменения (увеличение СОЭ, лейкоцитоз), признаки анемии определяются по общему анализу крови. На дальнейших этапах обследования применяются томографические методы (КТ, МРТ грудной полости), УЗИ сердца, бронхоскопия, плевроскопия, трансбронхиальная биопсия легкого с последующим гистологическим изучением полученного материала. При подозрении на болезни сердца рекомендованы нагрузочные тесты (велоэргометрия, тредмил-тест и др.).

Симптоматическая терапия
Физиологическое затруднение вдоха проходит самостоятельно после отдыха. При внезапном возникновении нехватки воздуха больного нужно успокоить, усадить на стул, кресло, кровать (с возвышенным положением и упором спиной на подушки). Для облегчения дыхания необходимо снять тесную одежду, тугой пояс, расстегнуть верхние пуговицы рубашки или блузы. Важно обеспечить приток кислорода в помещение — открыть форточку, распахнуть окно или дверь. С целью увлажнения воздуха можно включить чайник, развесить рядом с кроватью влажную простыню, набрать в ванну воду.
Допускается самостоятельное употребление растительных успокоительных средств. При сердечном или легочном заболевании, другой известной причине одышки пациенту рекомендуется выпить те препараты, которые он принимает постоянно. Если в течение 10-15 минут состояние не улучшается, следует вызвать скорую помощь. При повторяющихся приступах нехватки кислорода, которые проходят самостоятельно, постоянном или периодическом ощущении затруднений при вдохе необходимо обратиться к врачу для выяснения причин дыхательного расстройства.
Одышка
Одышка (диспноэ) — это нарушение функции внешнего дыхания, сопровождаемое как объективными симптомами, так и субъективным ощущением нехватки воздуха. Развитие диспноэ вызвано патологиями дыхательной и сердечно-сосудистой систем, анемией. Симптом может возникать вследствие органических поражений ЦНС, невротических расстройств, нарушений обмена веществ. Для выявления причины одышки выполняют спирометрию, рентгенографию, ЭКГ, УЗИ, лабораторные анализы. Для уменьшения симптоматики применяют немедикаментозные методы, проводят коррекцию основного заболевания.
Общая характеристика
Одышка воспринимается пациентами как субъективное ощущение нехватки воздуха, неэффективность совершаемых дыхательных движений, стеснение в груди. Симптом сопровождается характерными объективными признаками: учащением или замедлением вдохов-выдохов, побледнением или цианозом носогубного треугольника, судорожным громким вдыханием, удушьем. Зачастую для облегчения состояния человек с диспноэ прекращает движения, принимает вынужденное положение — садится на стул или кровать, немного наклоняется вперед, опираясь на прямые руки.
Чаще всего появление одышки связано с физическими нагрузками, причем в начале болезни расстройство провоцируется только значительной активностью, а при прогрессировании больные чувствуют нехватку воздуха после обычных действий. Кроме дыхательных нарушений возможна патологическая симптоматика: боли и дискомфорт в грудной клетке, головная боль, головокружение, снижение работоспособности. Если одышка отмечается при выполнении привычной работы или в покое, необходимо обратиться за консультацией к специалисту.
Механизм развития
Одышка обусловлена множеством сложнорефлекторных механизмов, протекающих с вовлечением высших нервных структур, поэтому существует несколько теорий ее развития. Непосредственной причиной нарушения частоты и качества дыхания многие врачи называют изменение содержания кислорода и двуокиси углерода в крови. Увеличение концентрации углекислого газа, приводящее к снижению рН, оказывает значительное стимулирующее воздействие на бульбарные центры, периферические хеморецепторные зоны артерий и центральные рецепторы, расположенные в области продолговатого мозга.
При этом включаются в работу защитные механизмы, дыхательный центр ствола мозга посылает к бронхолегочной системе активизирующие импульсы, вызывающие патологическое учащение дыхания. Появление одышки бывает связано с импульсацией от веретенообразных нервных окончаний дыхательных путей, активизирующихся вследствие различных патологических процессов. Иногда усиленная работа дыхательного центра наблюдается при нисходящих корковых влияниях, обусловленных истерическими или невротическими состояниями.
Доказана связь симптома с температурой внутренней среды организма. При гипертермии чувствительные зоны дыхательного центра омываются более теплой кровью, что вызывает их активизацию — возникает так называемая тепловая одышка. Снижение температуры тела, напротив, приводит к урежению дыхательных движений. На развитие диспноэ влияет величина мышечной нагрузки и уровень обмена веществ. Большинство исследователей считают, что этот механизм обусловлен двумя типами реакций — медленными гуморальными и быстрыми неврогенными.
Субъективные ощущения в виде нехватки воздуха и удушья, прежде всего, связаны с распространением чрезмерного возбуждения из центров продолговатого мозга на лимбические структуры и кору больших полушарий. Это обуславливает появление у больных с одышкой негативных эмоциональных реакций страха, тревоги. Иногда неприятные симптомы развиваются из-за несоответствия между потребностями организма в вентиляции и функциональными возможностями дыхательного аппарата по ее обеспечению.

Одышкой может проявляться множество заболеваний и патологических состояний, поэтому для облегчения диагностического поиска необходимо точно определить ее вид. Классификация симптома основывается на механизме развития, степени изменения дыхательной функции, соотношении фаз вдоха-выдоха. Различают физиологическую одышку, когда частота вдохов и выдохов изменяется пропорционально физической нагрузке, и патологическую. Наиболее часто симптом классифицируется по отношению к дыхательным фазам:
- Инспираторная одышка. Этот вид нарушений проявляется преимущественным затруднением фазы вдоха. Одышка выявляется при заболеваниях диафрагмы и плевры, сердечной недостаточности, фиброзе легких. Диспноэ в сочетании с шумным дыханием характерно для патологий трахеи, крупных бронхов.
- Экспираторная одышка. Симптом обычно наблюдается при нарушении проходимости мелких бронхов и бронхиол, типичном для бронхиальной астмы. Одышка на выдохе также возникает при хроническом обструктивном бронхите, пневмосклерозе, снижении эластичности легочной ткани в результате эмфиземы.
- Смешанная одышка. Нарушение дыхания в обеих фазах зачастую развивается при тяжелой стадии сердечной недостаточности, прогрессирующих заболеваниях дыхательной системы. Такой вид диспноэ может быть связан с лихорадочными состояниями, патологиями ЦНС с прямым раздражением дыхательного центра.
С учетом изменений дыхательной функции выделяют несколько разновидностей одышки: тахипноэ — повышение частоты вдохов более 40 в минуту, брадипноэ — урежение дыхательных движений менее 12 в минуту, апноэ — резкая остановка дыхания. Существует классификация симптома по основному механизму развития: центральная одышка наблюдается при органических или функциональных изменениях работы дыхательного центра в продолговатом мозге, неврогенный вариант связан с ослаблением тормозных влияний в коре головного мозга, гемическая форма развивается при анемии.
Причины одышки
Причины нехватки воздуха
Субъективное ощущение затруднения вдоха может наблюдаться у здоровых людей после интенсивных физических нагрузок, у беременных женщин. Патологические причины симптома - различные нарушения в работе дыхательной и других систем организма. Нехватку воздуха вызывают:
- Заболевания легких: крупозные и интерстициальные пневмонии, туберкулез, склеротические процессы и первичный амилоидоз.
- Плевриты: сухой, экссудативный, геморрагический.
- Повреждения дыхательных путей: инородные тела трахеи, бронхов, торакальная травма, легочное кровотечение.
- Причины со стороны гортани: ложный круп, ларингомаляция, нейропатический парез.
- Опухоли: рак плевры, бронхиолоальвеолярный рак, инвазивный рак щитовидной железы.
- Острые состояния: сердечная астма при инфарктах, пороках сердца, тромбоэмболия легочной артерии.
- Неврозы: паническая атака, вегетососудистая дистония, кардионевроз.
Причины затруднения выдоха
Экспираторная одышка с судорожным коротким вдохом и удлиненным выдохом часто служит признаком различных заболеваний бронхолегочной системы. Симптом зачастую сопровождается чувством стеснения в груди. Затруднением выдоха проявляются следующие патологические состояния:
- Бронхиальная астма: аллергическая, смешанная, профессиональная.
- Обструктивное поражение дыхательных путей: бронхиты и ХОБЛ, бронхоэктатическая болезнь, стенозы трахеи и бронхов.
- Легочная патология: пневмосклероз, эмфизема, дефицит фермента альфа1-антитрипсина.
- Профессиональные болезни: биссиноз, бензиновая пневмония.
- Осложнения фармакотерапии: прием НПВС (особенно аспирина), инфузии крови или плазмы с высоким содержанием цитратов.
- Редкие причины: синдром Вильямса-Кемпбелла, синдром Мендельсона, опухоли в области бифуркации трахеи.
Диагностика
Пациенты с жалобами на нехватку воздуха или затруднение выдоха обращаются за помощью к специалисту-пульмонологу или участковому терапевту. Диагностический поиск предполагает проведение лабораторных и инструментальных исследований дыхательной системы, функциональных тестов. Наиболее информативными для уточнения причины одышки являются:
- Оценка внешнего дыхания. Спирометрия - неинвазивный и доступный способ исследования, во время которого фиксируются основные параметры работы дыхательной системы - жизненная емкость легких, объем форсированного выдоха за первую секунду. Для дифференцировки между ХОБЛ и астмой показан бронходилатационный тест.
- Рентгенологическое исследование. Выполнение рентгенографии органов грудной клетки в 2-х проекциях позволяет обнаружить типичные патологические изменения (диффузный склероз, эмфизему, объемные образования), при которых обычно встречается одышка. Дальнейшее обследование предполагает применение компьютерной томографии, МРТ.
- Ларингоскопия. Для выявления сужения просвета гортани, визуализации инородных тел слизистые осматриваются с помощью специального ларингоскопа. При отсутствии признаков поражения ларингоскопия дополняется трахеобронхоскопией для детального изучения структуры бронхиального дерева с забором материала для цитоморфологического исследования.
- Электрокардиография. ЭКГ проводится, чтобы исключить кардиологические причины развития одышки. При сомнительных результатах в расширенном формате обследуется сердечно-сосудистая система: назначают фонокардиографию, УЗИ сердца с доплерографией. При вероятных периодических нарушениях применяют холтеровское мониторирование.
- Лабораторные анализы. Оценка показателей насыщенности крови кислородом и уровня углекислого газа необходима для определения степени дыхательных расстройств. В общем анализе крови могут отмечаться признаки воспалительных процессов (повышение СОЭ, лейкоцитоз). Также рекомендовано биохимическое исследование крови.
Для выявления этиологического фактора одышки ставят аллергопробы, информативны результаты расширенной иммунограммы. При обнаружении на рентгенограммах подозрительных образований проводится трансбронхиальная биопсия легкого. Для диагностики редких врожденных пороков, как возможной причины диспноэ, привлекают профильных специалистов.

Лечение
Помощь до постановки диагноза
При резком начале приступа одышки больного необходимо успокоить, усадить на стул либо кровать так, чтобы туловище находилось в возвышенном положении. Для облегчения дыхания желательно снять тесную одежду, ремень, расстегнуть воротник рубашки. Нужно обеспечить поступление свежего воздуха в помещение - открыть окно или дверь. Разрешен прием растительных седативных средств. Частое возникновение затруднений дыхания указывает на развитие заболевания или прогрессирование уже имеющихся болезней. В такой ситуации необходимо как можно быстрее обратиться к врачу.
Консервативная терапия
Схема лечения подбирается индивидуально с учетом причины диспноэ. Важное место в терапии хронических состояний, сопровождающихся одышкой, занимает коррекция образа жизни: отказ от курения, регулярное выполнение специального комплекса физических упражнений. При гипоксемии проводят сеансы оксигенотерапии. Показана этиотропная, патогенетическая и симптоматическая медикаментозная терапия препаратами следующих групп:
- Бронходилататоры. Бета-адреномиметики короткого действия в виде ингаляторов применяются для быстрого купирования приступов одышки. Длительные β2-агонисты, метилксантины используют в качестве базисной терапии.
- Отхаркивающие средства. Лекарства эффективны при хронических бронхитах, ХОЗЛ. Они стимулируют отхождение мокроты, улучшают проходимость бронхиального дерева. В некоторых случаях препараты для отхаркивания комбинируют с муколитиками.
- Антибиотики. Противомикробные средства назначаются при остром и хроническом воспалительном поражении дыхательных путей, вызванном бактериальной микрофлорой. При выборе антибактериального препарата учитывают результаты посева мокроты.
- Кардиотоники. Для уменьшения одышки у больных, страдающих заболеваниями сердца, используют сердечные гликозиды. Пред- и постнагрузка на миокард снижается с помощью периферических вазодилататоров и диуретиков.
- Кортикостероиды. При тяжелой степени дыхательных нарушений показан прием гормональных препаратов на постоянной основе. У пациентов с бронхиальной астмой эффективны ингаляционные формы глюкокортикоидных гормонов.
- Цитостатики. Курсы химиотерапии противоопухолевыми препаратами рекомендованы больным со злокачественными новообразованиями легких и бронхов. Для усиления эффекта медикаментозное лечение дополняют лучевой терапией.
3. Патофизиология системы дыхания/ Гуцол Л.О., Непомнящих С.Ф., Четверикова Т.Д.// Современные проблемы науки и образования. - 2009 - № 1.
Дыхательная недостаточность ( Легочная недостаточность )
Дыхательная недостаточность — это патологический синдром, сопровождающий ряд заболеваний, в основе которого лежит нарушение газообмена в легких. Основу клинической картины составляют признаки гипоксемии и гиперкапнии (цианоз, тахикардия, нарушения сна и памяти), синдром утомления дыхательной мускулатуры и одышка. ДН диагностируется на основании клинических данных, подтвержденных показателями газового состава крови, ФВД. Лечение включает устранение причины ДН, кислородную поддержку, при необходимости - ИВЛ.
МКБ-10
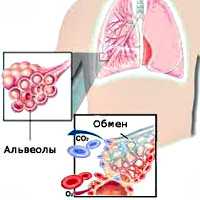
Общие сведения
Внешнее дыхание поддерживает непрерывный газообмен в организме: поступление атмосферного кислорода и удаление углекислого газа. Любое нарушение функции внешнего дыхания приводит к нарушению газообмена между альвеолярным воздухом в легких и газовым составом крови. В результате этих нарушений в крови нарастает содержание углекислоты и уменьшается содержание кислорода, что ведет к кислородному голоданию, в первую очередь, жизненноважных органов - сердца и головного мозга.
При дыхательной недостаточности (ДН) не обеспечивается необходимый газовый состав крови, либо он поддерживается за счет перенапряжения компенсаторных возможностей системы внешнего дыхания. Угрожающее для организма состояние развивается при дыхательной недостаточности, характеризующейся снижением парциального давления кислорода в артериальной крови менее 60 мм рт. ст., а также повышением парциального давления углекислоты более 45 мм рт. ст.
Причины
Дыхательная недостаточность может развиваться при различных острых и хронических воспалительных заболеваниях, повреждениях, опухолевых поражениях органов дыхания; при патологии со стороны дыхательной мускулатуры и сердца; при состояниях, приводящих к ограничению подвижности грудной клетки. К нарушению легочной вентиляции и развитию дыхательной недостаточности могут приводить:
- Обструктивные нарушения. Дыхательная недостаточность по обструктивному типу наблюдается при затруднении прохождения воздуха по воздухоносным путям - трахее и бронхам вследствие бронхоспазма, воспаления бронхов (бронхита), попадания инородных тел, стриктуры (сужения) трахеи и бронхов, сдавления бронхов и трахеи опухолью и т. д.
- Рестриктивные нарушения. Дыхательная недостаточность по рестриктивному (ограничительному) типу характеризуется ограничением способности легочной ткани к расширению и спаданию и встречается при экссудативном плеврите, пневмотораксе, пневмосклерозе, спаечном процессе в плевральной полости, ограниченной подвижности реберного каркаса, кифосколиозе и т. д.
- Гемодинамические нарушения. Причиной развития гемодинамической дыхательной недостаточности могут служить циркуляторные расстройства (например, тромбоэмболия), ведущие к невозможности вентиляции блокируемого участка легкого. К развитию дыхательной недостаточности по гемодинамическому типу также приводит право-левое шунтирование крови через открытое овальное окно при пороке сердца. При этом происходит смешение венозной и оксигенированной артериальной крови.
Дыхательная недостаточность классифицируется по ряду признаков:
1. По патогенезу (механизму возникновения):
- паренхиматозная (гипоксемическая, дыхательная или легочная недостаточность I типа). Для дыхательной недостаточности по паренхиматозному типу характерно понижение содержания и парциального давления кислорода в артериальной крови (гипоксемия), трудно корригируемое кислородной терапией. Наиболее частыми причинами данного типа дыхательной недостаточности служат пневмонии, респираторный дистресс-синдром (шоковое легкое), кардиогенный отек легких.
- вентиляционная ("насосная", гиперкапническая или дыхательная недостаточность II типа). Ведущим проявлением дыхательной недостаточности по вентиляционному типу служит повышение содержания и парциального давления углекислоты в артериальной крови (гиперкапния). В крови также присутствует гипоксемия, однако она хорошо поддается кислородотерапии. Развитие вентиляционной дыхательной недостаточности наблюдается при слабости дыхательной мускулатуры, механических дефектах мышечного и реберного каркаса грудной клетки, нарушении регуляторных функций дыхательного центра.
2. По этиологии (причинам):
- обструктивная. При этом типе страдают функциональные возможности аппарата внешнего дыхания: затрудняется полный вдох и особенно выдох, ограничивается частота дыхания.
- рестриктивная (или ограничительная). ДН развивается из-за ограничения максимально возможной глубины вдоха.
- комбинированная (смешанная). ДН по комбинированному (смешанному) типу сочетает признаки обструктивного и рестриктивного типов с преобладанием одного из них и развивается при длительном течении сердечно-легочных заболеваний.
- гемодинамическая. ДН развивается на фоне отсутствия кровотока или неадекватной оксигенации части легкого.
- диффузная. Дыхательная недостаточность по диффузному типу развивается при нарушении проникновения газов через капиллярно-альвеолярную мембрану легких при ее патологическом утолщении.
3. По скорости нарастания признаков:
- Острая дыхательная недостаточность развивается стремительно, за несколько часов или минут, как правило, сопровождается гемодинамическими нарушениями и представляет опасность для жизни пациентов (требуется экстренное проведение реанимационных мероприятий и интенсивной терапии). Развитие острой дыхательной недостаточности может наблюдаться у пациентов, страдающих хронической формой ДН при ее обострении или декомпенсации.
- Хроническая дыхательная недостаточность может нарастатьна протяжении нескольких месяцев и лет, нередко исподволь, с постепенным нарастанием симптомов, также может быть следствием неполного восстановления после острой ДН.
4. По показателям газового состава крови:
- компенсированная (газовый состав крови нормальный);
- декомпенсированная (наличие гипоксемии или гиперкапнии артериальной крови).
5. По степени выраженности симптомов ДН:
- ДН I степени - характеризуется одышкой при умеренных или значительных нагрузках;
- ДН II степени - одышка наблюдается при незначительных нагрузках, отмечается задействованность компенсаторных механизмов в покое;
- ДН III степени - проявляется одышкой и цианозом в покое, гипоксемией.
Симптомы дыхательной недостаточности
Признаки ДН зависят от причин ее возникновения, типа и тяжести. Классическими признаками дыхательной недостаточности служат:
Гипоксемия клинически проявляется цианозом (синюшностью), степень которого выражает тяжесть дыхательной недостаточности и наблюдается при снижении парциального давления кислорода (РаО2) в артериальной крови ниже 60 мм рт. ст. Для гипоксемии характерны также нарушения гемодинамики, выражающиеся в тахикардии и умеренной артериальной гипотонии. При понижении РаО2 в артериальной крови до 55 мм рт. ст. наблюдаются нарушения памяти на происходящие события, а при снижении РаО2 до 30 мм рт. ст. пациент теряет сознание. Хроническая гипоксемия проявляется легочной гипертензией.
Проявлениями гиперкапнии служат тахикардия, нарушения сна (бессонница ночью и сонливость днем), тошнота, головные боли. Быстрое нарастание в артериальной крови парциального давления углекислоты (РаСО2) может привести к состоянию гиперкапнической комы, связанной с усилением мозгового кровотока, повышением внутричерепного давления и развитием отека головного мозга. Синдром слабости и утомления дыхательных мышц характеризуется увеличением частоты дыхания (ЧД) и активным вовлечением в процесс дыхания вспомогательной мускулатуры (мышц верхних дыхательных путей, мышц шеи, брюшных мышц).
- синдром слабости и утомления дыхательной мускулатуры
ЧД более 25 в мин. может служить начальным признаком утомления дыхательной мускулатуры. Урежение ЧД менее 12 в мин. может предвещать остановку дыхания. Крайним вариантом синдрома слабости и утомления дыхательной мускулатуры служит парадоксальное дыхание.
Одышка субъективно ощущается пациентами как нехватка воздуха при чрезмерных дыхательных усилиях. Одышка при дыхательной недостаточности может наблюдаться как при физическом напряжении, так и в спокойном состоянии. В поздних стадиях хронической дыхательной недостаточности с присоединением явлений сердечной недостаточности у пациентов могут появляться отеки.
Осложнения
Дыхательная недостаточность является неотложным, угрожающим для здоровья и жизни состоянием. При неоказании своевременного реанимационного пособия острая дыхательная недостаточность может привести к гибели пациента. Длительное течение и прогрессирование хронической дыхательной недостаточности приводит к развитию правожелудочковой сердечной недостаточности в результате дефицита снабжения сердечной мышцы кислородом и ее постоянных перегрузок. Альвеолярная гипоксия и неадекватная вентиляция легких при дыхательной недостаточности вызывает развитие легочной гипертензии. Гипертрофия правого желудочка и дальнейшее снижение его сократительной функции ведут к развитию легочного сердца, проявляющегося в застое кровообращения в сосудах большого круга.
На начальном диагностическом этапе тщательно собирается анамнез жизни и сопутствующих заболеваний с целью выявления возможных причин развития дыхательной недостаточности. При осмотре пациента обращается внимание на наличие цианоза кожных покровов, подсчитывается частота дыхательных движений, оценивается задействованность в дыхании вспомогательных групп мышц.
В дальнейшем проводятся функциональные пробы для исследования функции внешнего дыхания (спирометрия, пикфлоуметрия), позволяющая провести оценку вентиляционной способности легких. При этом измеряется жизненная емкость легких, минутный объем дыхания, скорость движения воздуха по различным отделам дыхательных путей при форсированном дыхании и т. д.
Обязательным диагностическим тестом при диагностике дыхательной недостаточности является лабораторный анализ газового состава крови, позволяющий определить степень насыщения артериальной крови кислородом и углекислым газом (PаО2 и PаСО2) и кислотно-щелочное состояние (КОС крови). При проведении рентгенографии легких выявляются поражения грудной клетки и паренхимы легких, сосудов, бронхов.
Лечение дыхательной недостаточности
Лечение пациентов с дыхательной недостаточностью предусматривает:
- восстановление и поддержание оптимальной для жизнеобеспечения вентиляции легких и оксигенации крови;
- лечение заболеваний, явившихся первопричиной развития дыхательной недостаточности (пневмонии, экссудативного плеврита, пневмоторакса, хронических воспалительных процессов в бронхах и легочной ткани и т. д.).
При выраженных признаках гипоксии в первую очередь проводится оксигенотерапия (кислородная терапия). Кислородные ингаляции подаются в концентрациях, обеспечивающих поддержание PаО2 = 55— 60 мм рт. ст., при тщательном мониторинге рН и PаСО2 крови, состояния пациента. При самостоятельном дыхании пациента кислород подается масочно или через носовой катетер, при коматозном состоянии проводится интубация и поддерживающая искусственная вентиляция легких.
Наряду с оксигнотерапией проводятся мероприятия, направленные на улучшение дренажной функции бронхов: назначаются антибактериальные препараты, бронхолитики, муколитики, массаж грудной клетки, ультразвуковые ингаляции, лечебная физкультура, проводится активная аспирация секрета бронхов через эндобронхоскоп. При дыхательной недостаточности, осложненной легочным сердцем, назначаются диуретики. Дальнейшее лечение дыхательной недостаточности направлено на устранение вызвавших ее причин.
Прогноз и профилактика
Дыхательная недостаточность является грозным осложнением многих заболеваний и нередко приводит к летальному исходу. При хронических обструктивных заболеваниях легких дыхательная недостаточность развивается у 30% пациентов.Прогностически неблагоприятно проявление дыхательной недостаточности у пациентов с прогрессирующими нейромышечными заболеваниями (БАС, миотония и др.). Без соответствующей терапии летальный исход может наступить в течение одного года.
При всех прочих патологиях, приводящих к развитию дыхательной недостаточности, прогноз разный, однако невозможно отрицать, что ДН является фактором, сокращающим продолжительность жизни пациентов. Предупреждение развития дыхательной недостаточности предусматривает исключение патогенетических и этиологических факторов риска.
1. Интенсивная терапия заболеваний, сопровождающихся острой дыхательной недостаточностью: методические рекомендации/ Прасмыцкий О.Т., Ржеутская Р.Е. - 2001.
3. Дыхательная недостаточность с преимущественным нарушением бронхо-легочных механизмов/ Чеснокова Н.П., Брилль Г.Е., Моррисон В.В., Полутова Н.В.// Научное обозрение. Медицинские науки. - 2017 - №2.
4. Формирование дыхательной недостаточности при хронических обструктивных заболеваниях легких, пути и возможности лечения больных: Автореферат диссертации/ Игнатьев В. А. - 1993.
Читайте также:
