Посттрансплантационная лимфопролиферативная болезнь на рентгенограмме, КТ органов грудной клетки
Добавил пользователь Morpheus Обновлено: 21.01.2026
КТ является одним из наиболее информативных методов исследования в медицинской практике. Для получения результата аппарат делает послойные снимки исследуемой части тела, маленькие промежутки между слоями позволяют сделать объемную реконструкцию изображения. КТ грудной клетки дает возможность оценить состояние важных органов: легких, сердца, пищевода, трахеи, а также положение нервов и сосудов. КТ органов грудной клетки отображает расположение, наличие или отсутствие патологических изменений, его размеры и характер.
Описание метода
Компьютерная томография грудной клетки производится при помощи вращения рентгеновской трубки. Рентгеновские пучки фиксируются на специальном детекторе, который отображает изображение на мониторе. Изображение кт огк представляет собой тысячи послойных снимков. Толщина срезов варьирует в пределах 10 мм. Для оценки состояния органов грудной полости на компьютерной томограмме используют плотность тканей. Патологические очаги показывают уменьшение или увеличение плотности по отношению к окружающим структурам.
Показания
КТ грудной клетки врач назначает как основной, так и дополнительный метод исследования. Компьютерная томография грудной полости показывает изменения средостения, лёгких и сердца. Направление на исследование даёт лечащий врач при наличии следующих симптомов:
- Подозрения на опухоль средостения, лёгких, плевры;
- Симптомы туберкулёза;
- Боли в области сердца;
- Аномальное строение аорты и других сосудов;
- Затруднения движений грудного отдела позвоночника;
- Уточнение локализации патологического очага перед операцией, лучевой терапии;
- снижение чувствительности, покалывание верхних конечностей;
- затруднения прохождения пищи по пищеводу, подозрение на стеноз;
- выпячивание в области грудины;
- травмы, переломы ребер и позвоночника;
- неотложные состояния, в том числе тромбоэмболия лёгочной артерии;
- неинформативность других исследований;
- кашель, одышка, хрипы в лёгких.
Компьютерная томография даёт возможность точной постановки диагноза. При помощи снимка можно выявить новообразования, их характер, а также дифференцировать природу опухолей даже минимальных размеров.
Противопоказания
Так как компьютерная томография является высокоинформативным, доступным и быстрым методом исследования, абсолютных противопоказаний к проведению нет. Относительные противопоказания следующие:
- Беременность. При вынашивании ребенка облучение матери опасно для жизни плода, поэтому КТ может проводиться только при назначении врача;
- Детям. До 18 лет не рекомендуется данное исследование, однако в некоторых случаях врачи принимают решение о выборе КТ в диагностике заболевания;
- КТ с контрастированием не проводится людям с аллергией на йод, почечной недостаточностью и заболеваниями щитовидной железы;
- Ожирение. Некоторые аппараты не рассчитаны на массу тела свыше 140кг.
Какие заболевания выявляет КТ органов грудной полости
На снимке КТ ОГК можно выявить заболевания легких:
- Рак легких;
- Эмфизему, бронхоэктатическую болезнь;
- Интерстициальные заболевания легких;
- Опухоли, воспалительные процессы плевры.
- ТЭЛА;
- Аневризму, расслоение аорты;
- Синдром верхней полой вены.
Компьютерную томограмму проводят с целью выявления лимфаденопатий, новообразований средостения, медиастинита, наличия инородных тел в пищеводе, новообразований пищевода. Травмы грудного отдела позвоночника и ребер также можно диагностировать с помощью этого метода. Наиболее важное значение КТ заключается в возможности дифференциальной диагностике воспалений, доброкачественных и злокачественных новообразований.
Низкодозная компьютерная томография грудной клетки
Низкодозовая компьютерная томография легких - это на сегодняшний день самый высокочувствительный метод лучевой диагностики, позволяющий определить узловые образования в легких на самых ранних стадиях развития.
Современный сканер нового поколения, которым оснащена Юсуповская больница, обеспечивает обнаружение более мелких узелков и новообразований доброкачественного или злокачественного характера, чем стандартный рентген.
С помощью низкодозной компьютерной томографии легких можно выявить туберкулез, пневмонию, злокачественные опухоли на начальном этапе развития, благодаря чему значительно улучшается прогноз и повышаются шансы на полное выздоровление больного. В количественном отношении посредством низкодозной КТ обнаруживается в 10 раз больше узлов в легких злокачественного характера, чем при проведении рентгена грудной клетки. Причем более 90% из них выявляются на первой стадии, поддающейся лечению гораздо легче, чем запущенные.
Показания для низкодозной КТ
Низкодозная КТ легких может быть назначена пациентам при наличии следующих факторов:
- рентген негативных либо «сомнительных» пневмониях;
- доброкачественных и злокачественных новообразованиях в легких или органах средостения;
- метастазов в лимфатических узлах и органах грудной клетки;
- плеврите;
- лимфоаденопатии, лимфогранулематозе;
- грыжах, параличе диафрагмы;
- профессиональных заболеваниях легких;
- туберкулезе;
- саркоидозе;
- паразитарных кистах легких;
- абсцессе легких;
- медиастините;
- сердечно-сосудистых заболеваниях;
- аномалиями развития органов грудной клетки и средостения;
- ателектазе;
- инфарктной пневмонии после тромбоэмболии легочной артерии;
- рентгенологических изменениях в грудной клетке невыясненной природы.
Кроме того, низкодозовая компьютерная томография легких назначается для оценки динамики лечения заболеваний легких, уточнения установленного диагноза (для определения размеров опухоли, степени прорастания, посегментной локализации патологических очагов и пр.), а также в качестве подготовки пациента к проведению оперативного лечения (при опухолях, туберкуломе и пр.).
Пациенты, которые составляют группу риска, должны регулярно проводить подобные скрининги, соблюдая между ними перерыв в один-два года. Это буквально вопрос жизни и смерти, так как отсутствие онкологических заболеваний, подтвержденное результатами компьютерной томографии, не может означать, что они не возникнут впоследствии, если пациент продолжает составлять группу риска. Низкодозная КТ легких особенно рекомендуется следующим группам лиц:
- пациентам старше 55 лет - заядлым или бывшим курильщикам, завязавшим с этой вредной привычкой в последние 15 лет, предыдущий стаж курения которых составляет более 30 лет;
- пациентам при наличии клинических подозрений на пневмонию или туберкулез (при длительном кашле, длительном повышении температуры до субфебрильных показателей) в качестве альтернативы к рентгенографии.
Низкодозная компьютерная томография легких в Москве, в Юсуповской больнице проводится на новом современном томографе, благодаря чему обеспечивается значительное сокращение времени обработки снимков, а соответственно, и нахождения пациента в сканере. Благодаря низкой интенсивности излучения, существенно снижается риск для здоровья.
Проведение
Компьютерная томография огк относится к малоинвазивным методам исследования и не приносит вреда здоровью. Пациент ложится таким образом, чтобы грудная клетка располагалась под сканером.
КТ грудной клетки с контрастом
Контрастирование — это введение специального вещества в организм человека для более четкой детализации некоторых структур. Пациент принимает положение с поднятыми вверх руками. В качестве контраста используют йодсодержащие вещества, которые вводят в зависимости от цели исследования внутрь или внутривенно. При непереносимости йода и заболеваниях щитовидной железы исследование может быть отменено. Для анализа результата изучают степень накопления контрастирующего вещества. Исследование длится от 10 минут до часа. Цена компьютерной томографии грудной клетки с болюсным контрастированием в Юсуповской больнице составляет 13 250 рублей, КТ-ангиография легочного ствола 19 150 рублей, МСКТ коронарография 23 350 рублей.
Внутривенное контрастирование применяют для обзора сосудов. МСКТ-ангиография используется для диагностики тромбоэмболии легочной артерии, расслоения, коарктации аорты, патологических изменений коронарных сосудов.
Введение контраста внутрь применяют с целью обследования пищевода. Показанием служит подозрение на прободение или опухоль пищевода.
КТ грудной клетки без контрастирования
КТ без контрастирования, в том числе и низкодозную, назначают для изучения органов грудной клетки. Исследование длится не более 20 минут. В некоторых случаях для дифференциальной диагностики заболевания пациента просят задержать дыхание.
Подготовка
Подготовка к КТ грудной клетки включает следующие мероприятия:
- Металлические предметы искажают изображение нормальных тканей организма. В связи с этим предварительно пациента просят снять все металлические предметы (ремни, часы, украшение и т.д.);
- Перед началом исследования нужно сообщить врачу о приеме любых медикаментов;
- При исследовании КТ с контрастированием возможны аллергические реакции. Может понадобиться предварительное тестирование;
- При наличии хронических заболеваний почек, щитовидной железы, сердца и легких необходимо сообщить врачу;
- Во время исследования необходимо лежать неподвижно в специальном оборудовании. При клаустрофобии возможно возникновение панической атаки. Если вы боитесь замкнутого пространство необходимо предупредить об этом врача.
Расшифровка результатов
Анализ снимка КТ проводит врач-диагност. Сравнение нормы и патологии производится на основании сравнения плотности тканей и их поглощающих способностей. Изображение на снимке черно-белое, белого цвета отображаются кости и кальцификаты. Жировая клетчатка, а также паренхиматозные органы — серого цвета. На снимке отображается более тысячи оттенков серого цвета, что дает возможность определения природы патологического очага.
При анализе результатов исследования врач оценивает контуры очага, его плотность, размеры. Очаги воспаления и злокачественных новообразования имеют нечеткие контуры. При слишком маленьких размерах новообразования и невозможности определения его характера, назначают повторное КТ. Просмотр изображений может осуществляться в нескольких режимах: трехмерная реконструкция для создания объемного объекта, просмотр в режиме «кино», просмотр толстых срезов.
Преимущества метода
Компьютерная томография имеет ряд преимуществ среди других методов исследования:
- Время. КТ проводится в короткий срок, что особенно важно при неотложных состояниях;
- Четкая визуализация костных структур и других тканей организма, отсутствие наложения объектов, возможность оценить расположение образований друг относительно друга;
- Возможность обзора исследуемой области в разных плоскостях, 3D моделирование позволяет осмотреть «слепые зоны»;
- Малоинвазивность, безопасность, безболезненность;
- Доступность;
- Низкий уровень облучения. Врачи не рекомендуют проводить обследование больше одного раза в год, но при наличии показаний возможно проведение исследования до трех раз в год;
- Высокое качество снимков дает возможность правильной постановки диагноза.
КТ органов грудной клетки в Москве
Сделать КТ органов грудной клетки Вы можете в Юсуповской больнице. Наша клиника находится по адресу г. Москва, ул. Нагорная, д.17, корп. 6. В медицинском центре созданы все условия для комфортного пребывания.
Юсуповская больница оснащена современным диагностическим центром с высококачественным оборудованием. Наши врачи, специалисты высшего уровня, которые установят точный диагноз и назначат рациональную терапию. Сделать КТ огк в Москве недорого от 7000 рублей можно в Юсуповской клинике.
Метод КТ-диагностики для выявления фиброза легких
Когда заживление протекает неправильно, могут возникать рубцовые изменения, приводящие к тому, что орган не может функционировать в полном объеме.
Соответственно, фиброз легких представляет собой рубцовые изменения ткани легких. Количество клеток, способных насыщать кровь кислородом, уменьшается. Следовательно, снижается дыхательная эффективность — развивается дыхательная недостаточность, приводящая к интоксикации, сначала при нагрузке, при усугублении течения заболевания — в покое, а далее — даже во сне. Рубцовая ткань в легких не только обладает пониженными функциональными свойствами, но и служит прекрасной средой для развития присоединенных инфекций, например, таких как бактериальная (пневмококковая или стафилококковая) пневмония.
Фиброз легких — это исход воспаления тканей во время интерстициального (то есть с поражением межклеточной соединительной ткани) заболевания легких. К причинам развития подобного заболевания могут относиться травмы легких, высокая загрязненность окружающей среды, курение, вдыхание наркотических веществ, плесени, органической, асбестовой, кварцевой и угольной пыли, инфекционные, аутоиммунные, вирусные заболевания и их осложнения — бронхит, туберкулез, пневмония, COVID-19 и многое другое.
Еще недавно синонимом самих интерстициальных заболеваний был пневмофиброз, но, к счастью, было установлено, что не все варианты таких заболеваний легких являются фиброзирующими.
Самый сложный и практически не поддающийся лечению — первичный, или идиопатический фиброз легких — быстро прогрессирующее фиброзирующее заболевание легких, причина которого неизвестна.
Симптомы фиброза легких
Легочный фиброз характеризуется симптомами одышки и сухого кашля (редко продуктивного — с мокротой) при физической нагрузке, непрекращающейся болью в области грудной клетки, быстрой утомляемостью на фоне затрудненного дыхания, похудением без изменения диеты. При аускультации легких (выслушивании с помощью фонендоскопа) выявляются ранние (в фазе вдоха) инспираторные, то есть дыхательные хрипы, чаще всего локализующиеся в нижних задних зонах легких.
Фиброз может развиваться как в одном легком, так и в двух одновременно. Также возможны очаговая и тотальная формы фиброза. При тотальной форме зачастую требуется оперативное вмешательство, так как поражена большая часть легких. При очаговой форме изменения носят локальный характер.
КТ-диагностика фиброза легких
Золотой стандарт диагностики фиброза легких — компьютерная томография высокого разрешения. КТ-диагностика легочного фиброза позволяет достоверно выявить степень поражения легких, определить локализацию рубцовой ткани. Этот метод диагностики признан одним из самых чувствительных неинвазивных методов выявления легочного фиброза. Так, проведенные сравнительные исследования уже в 1990 году показали, что фиброз легких с помощью компьютерной томографии в режиме высокого разрешения (КТВР) был обнаружен в 91% случаев и только в 39% — с использованием рентгенографии органов грудной клетки.
При наличии фиброза легких в серьезной стадии на КТ виден паттерн (термин, принятый для обозначения патологических признаков в медицине) так называемого «сотового» легкого — это состояние видно на сканах как однотипные, расположенные в несколько рядов кисты, содержащие воздух, в пораженных частях одного или обоих легких. На ранних стадиях легочного фиброза подобная картина не наблюдается, поэтому потребовался поиск признаков на КТ, позволяющих выявить болезнь в ее начале. Одним из таких признаков оказалось наличие на снимках картины «матового стекла» — очагов незначительного уплотнения легочной ткани. Также специфические признаки фиброза у пациента можно обнаружить при проведении КТ легких с функциональными пробами. Так, один из признаков — субплевральное усиление периферического легочного интерстиция — ранее считался признаком отсутствия патологии. Подобные изменения практически невозможно отследить при помощи других методов аппаратной диагностики.
На данный момент точность методов КТ-диагностики растет благодаря введению новых протоколов исследований и тщательного изучения результатов многочисленных исследований. При этом ведущая роль в диагностическом процессе отводится врачу-рентгенологу, который трактует видимые изменения как легочный фиброз или его отсутствие. Поиск ранних лучевых признаков фиброзирующей болезни легких — ключевой момент для своевременного назначения противофибротической терапии.
Также именно мультисрезовая КТ при поставленном диагнозе используется для оценки скорости прогрессирования заболевания, выявления благоприятного и неблагоприятного типов фиброзных изменений, успеха лечения и правильности подбора терапевтический препаратов.
Лимфогранулематоз
Лимфогранулематоз - злокачественная гиперплазия лимфоидной ткани, характерным признаком которой является образование гранулем с клетками Березовского-Штернберга. Для лимфогранулематоза специфично увеличение различных групп лимфатических узлов (чаще нижнечелюстных, надключичных, медиастинальных), увеличение селезенки, субфебрилитет, общая слабость, похудание. С целью верификации диагноза осуществляется биопсия лимфоузлов, диагностические операции (торакоскопия, лапароскопия), рентгенография грудной клетки, УЗИ, КТ, биопсия костного мозга. В лечебных целях при лимфогранулематозе проводится полихимиотерапия, облучение пораженных лимфоузлов, спленэктомия.



Общие сведения
Лимфогранулематоз (ЛГМ) - лимфопролиферативное заболевание, протекающее с образованием специфических полиморфно-клеточных гранулем в пораженных органах (лимфоузлах, селезенке и др.). По имени автора, впервые описавшего признаки заболевания и предложившего выделить его в самостоятельную форму, лимфогранулематоз также называют болезнью Ходжкина, или ходжкинской лимфомой. Средний показатель заболеваемости лимфогранулематозом составляет 2,2 случая на 100 тыс. населения. Среди заболевших преобладают молодые люди в возрасте 20-30 лет; второй пик заболеваемости приходится на возраст старше 60 лет. У мужчин болезнь Ходжкина развивается в 1,5-2 раза чаще, чем у женщин. В структуре гемобластозов лимфогранулематозу отводится втрое место по частоте возникновения после лейкемии.

Причины лимфогранулематоза
Этиология лимфогранулематоза до настоящего времени не выяснена. На сегодняшний день в числе основных рассматриваются вирусная, наследственная и иммунная теории генеза болезни Ходжкина, однако ни одна из них не может считаться исчерпывающей и общепризнанной. В пользу возможного вирусного происхождения лимфогранулематоза свидетельствует его частая корреляция с перенесенным инфекционным мононуклеозом и наличием антител к вирусу Эпштейна-Барр. По меньшей мере, в 20% исследуемых клеток Березовского-Штернберга обнаруживается генетический материал вируса Эпштейна-Барр, обладающего иммуносупрессивными свойствами. Также не исключается этиологическое влияние ретровирусов, в т. ч. ВИЧ.
На роль наследственных факторов указывает встречаемость семейной формы лимфогранулематоза и идентификация определенных генетических маркеров данной патологии. Согласно иммунологической теории, имеется вероятность трансплацентарного переноса материнских лимфоцитов в организм плода с последующим развитием иммунопатологической реакции. Не исключается этиологическое значение мутагенных факторов - токсических веществ, ионизирующего излучения, лекарственных препаратов и других в провоцировании лимфогранулематоза.
Предполагается, что развитие лимфогранулематоза становится возможным в условиях Т-клеточного иммунодефицита, о чем свидетельствует снижение всех звеньев клеточного иммунитета, нарушение соотношения Т-хелперов и Т-супрессоров. Главным морфологическим признаком злокачественной пролиферации при лимфогранулематозе (в отличие от неходжкинских лимфом и лимфолейкоза) служит присутствие в лимфатической ткани гигантских многоядерных клеток, получивших название клеток Березовского-Рид-Штернберга и их предстадий - одноядерных клеток Ходжкина. Кроме них опухолевый субстрат содержит поликлональные Т-лимфоциты, тканевые гистиоциты, плазматические клетки и эозинофилы. При лимфогранулематозе опухоль развивается уницентрически - из одного очага, чаще в шейных, надключичных, медиастинальных лимфатических узлах. Однако возможность последующего метастазирования обусловливает возникновение характерных изменений в легких, ЖКТ, почках, костном мозге.
Классификация лимфогранулематоза
В гематологии различают изолированную (локальную) форму лимфогранулематоза, при которой поражается одна группа лимфоузлов, и генерализованную - со злокачественной пролиферацией в селезенке, печени, желудке, легких, коже. По локализационному признаку выделяется периферическая, медиастинальная, легочная, абдоминальная, желудочно-кишечная, кожная, костная, нервная формы болезни Ходжкина.
В зависимости от скорости развития патологического процесса лимфогранулематоз может иметь острое течение (несколько месяцев от начальной до терминальной стадии) и хроническое течение (затяжное, многолетнее с чередованием циклов обострений и ремиссий).
На основании морфологического исследования опухоли и количественного соотношения различных клеточных элементов выделяют 4 гистологические формы лимфогранулематоза:
- лимфогистиоцитарную, или лимфоидное преобладание
- нодулярно-склеротическую, или нодулярный склероз
- смешанно-клеточную
- лимфоидное истощение
В основу клинической классификации лимфогранулематоза положен критерий распространенности опухолевого процесса; в соответствии с ним развитие болезни Ходжкина проходит 4 стадии:
I стадия (локальная) - поражена одна группа лимфоузлов (I) либо один экстралимфатический орган (IE).
II стадия (регионарная) - поражены две или более группы лимфатических узлов, расположенных с одной стороны диафрагмы (II) либо один экстралимфатический орган и его регионарные лимфоузлы (IIE).
III стадия (генерализованная) - пораженные лимфоузлы расположены с обеих сторон диафрагмы (III). Дополнительно может поражаться один экстралимфатический орган (IIIE), селезенка (IIIS) либо они вместе (IIIE + IIIS).
IV стадия (диссеминированная) - поражение затрагивает один или несколько экстралимфатических органов (легкие, плевру, костный мозг, печень, почки, ЖКТ и др.) с одновременным поражением лимфоузлов или без него.
Для обозначения наличия или отсутствия общих симптомов лимфогранулематоза на протяжении последних 6 месяцев (лихорадки, ночной потливости, похудания) к цифре, обозначающей стадию болезни, добавляются буквы А или В соответственно.
Симптомы лимфогранулематоза
К числу характерных для лимфогранулематоза симптомокомплексов относятся интоксикация, увеличение лимфатических узлов и возникновение экстранодальных очагов. Часто заболевание начинается с неспецифических симптомов - периодической лихорадки с температурными пиками до 39°С, ночной потливости, слабости, похудания, кожного зуда.
Нередко первым «вестником» лимфогранулематоза служит увеличение доступных для пальпации лимфоузлов, которые больные обнаруживают у себя самостоятельно. Чаще это шейные, надключичные лимфатические узлы; реже - подмышечные, бедренные, паховые. Периферические лимфоузлы плотные, безболезненные, подвижные, не спаяны между собой, с кожей и окружающими тканями; обычно тянутся в виде цепочки.
У 15-20% пациентов лимфогранулематоз дебютирует с увеличения лимфоузлов средостения. При поражении медиастинальных лимфоузлов первыми клиническими признаками болезни Ходжкина могут служить дисфагия, сухой кашель, одышка, синдром ВПВ. Если опухолевый процесс затрагивает забрюшинные и мезентериальные лимфоузлы, возникают абдоминальные боли, отеки нижних конечностей.
Поражение легких при лимфоме
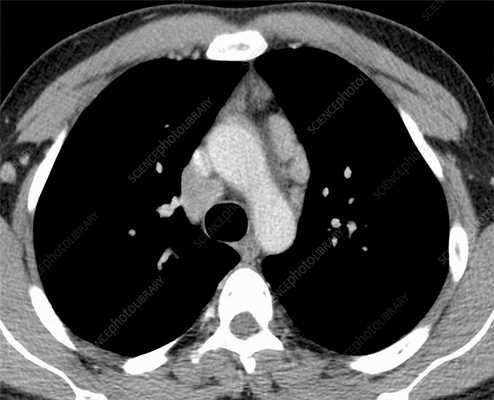
Лимфома (лимфоролиферативный процесс) — это группа онкологических процессов с поражением лимфоцитов (клеток иммунной системы), которые сопровождаются изменениями в лимфатических узлах и сосудах. При этом может происходить метастазирование — миграция злокачественных клеток в соседние органы и ткани с образованием вторичных очагов рака. Увеличенные узлы при лимфоме (> 1 см в поперечнике) — плотные и абсолютно безболезненные, поэтому выявляемость заболевания на ранней стадии сравнительно низкая. В этой статье мы расскажем, какие бывают лимфомы, о симптомах, которые должны насторожить, о визуализации патологических изменений на КТ.
Лимфома легких — что это?
Лимфатическая система легких напоминает ветвистое дерево — ее сосуды пронизывают грудную клетку по всей длине и отвечают за лимфоток. Здесь расположено 13 разновидностей лимфотических узлов, классифицируемых по 5 группам:
1.Надключичные лимфатические узлы;
2.Верхние медиальные лимфатические узлы (паратрахеальные, преваскулярные, превертебральные);
3.Аортальные лимфатические узлы;
4.Нижние медиастинальные лимфатические узлы;
5.Корневые, долевые, (суб)сегментарные лимфатические узлы.
В узлах фильтруется лимфа и происходит созревание лимфоцитов. Лимфомы возникают в лимфатических узлах.
Поскольку лимфатическая система представляет собой обширную сеть сосудов, капилляров и полостей, то злокачественные клетки могут распространиться по всему телу, образовав множественные диссеминированные метастазы.
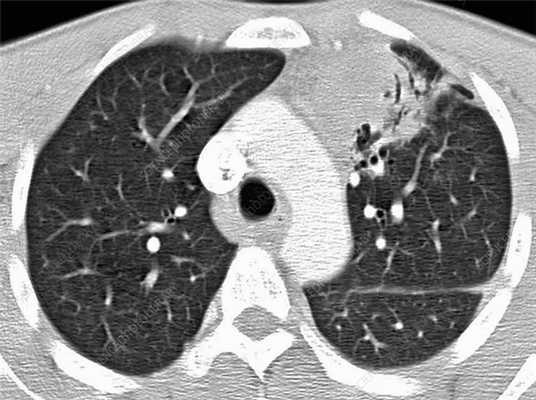
Диагностика лимфомы легких
Обычно медицинские специалисты отдают предпочтение МРТ, поскольку отсутствует лучевая нагрузка однако в случае с обследованием воздушной ткани легочной паренхимы, которая в норме практически не содержит жидкость, наиболее подробные результаты обследования и детализированное изображение можно получить с помощью КТ легких. Если лимфома выявлена на МРТ, и у врача есть подозрение, что раковые клетки мигрировали в костную ткань, то пациенту будет рекомендовано дополнительное обследование костей. В ходе компьютерной томографии исследуют ткани разной морфологии, попадающие в зону интереса: кости, внутренние органы, сосуды. Для диагностики последних необходимо дополнительное контрастирование.
Симптомы лимфомы лёгких
Основным симптомом, по которому проще всего заподозрить лимфому легких, является увеличение лимфоузлов, локализованных в области ключиц, шеи, средостения, между ребрами. Некоторые узлы спрятаны в самой грудной клетки и не пальпируются. В таком случае лимфома дает о себе знать только тогда, когда увеличивается в размере и начинает давить на соседние органы, что вызывает дискомфорт.
Важно понимать, что увеличение лимфоузлов не является специфическим признаком злокачественной лимфомы. Оно наблюдается после антибактериальной терапии и при любом инфекционно-воспалительном заболевании — педикулезе, ОРВИ, инфекциях ротоглотки и гортани (включая заболевания стоматологического характера), при болезни кошачьих царапин (лимфоузлы увеличиваются в ответ на повреждение кожи или укус, но не сразу, а в течение последующих 3-20 дней).
Обычно лимфоузлы, увеличенные из-за воспалений, при пальпации болят и вызывают дискомфорт. При лимфоме узлы безболезненные.
Некоторые вирусы способны менять нормальную структуру ДНК лимфоцитов таким образом, что клетки превращаются в злокачественные. Так вирус Эпштейна-Барр (ВЭБ) или ВИЧ-инфекции в анамнезе существенно повышает риск развитие лимфом.
К ранним симптомам лимфомы легких относится:
- Усталость, общая слабость;
- Высокая температура (около 38 градусов), лихорадка;
- Гипергидроз (преимущественно в ночное время).
В течение первых четырех недель проявляются и другие симптомы лимфомы лёгких:
- Увеличение лимфоузлов;
- Потеря аппетита и веса;
- Дисфагия (затрудненное глотание);
- Боль и дискомфорт в грудной клетке.
У некоторых пациентов наблюдается кожный зуд. Если лимфома сдавливает органы дыхания или происходит их поражение агрессивными раковыми клетками, возможны затрудненное дыхание, кашель, одышка.
Диагностировать лимфому самостоятельно невозможно, необходимо медицинское исследование внутренних органов и тканей лимфатической системы методом КТ или МРТ.
Лимфома легких — это рак?
Не всегда. Однако к лимфомам относятся преимущественно злокачественные новообразования лимфатической системы, которые формируются из-за бесконтрольного накопления патологически измененных лимфоцитов. Исключением могут быть индолентные лимфомы. Они не требуют лечения, однако наблюдать их тоже важно. Если при этом у пациента проявляется вышеописанная симптоматика (температура, лихорадка, боль в грудной клетке), то обследование и лечение таких лимфом должно проводиться обязательно.
Злокачественные клетки-лимфоциты обладают формой, отличной от «правильных» клеток, и представляют собой фатальный «сбой» в работе организма. У таких клеток возникают совсем другие функции - они производят огромное количество белков и токсинов, при этом не уничтожаются клетками иммунной системы как враждебные.
Лимфомы не всегда являются первичным очагом онкологии. Патологически увеличенный узел или их группа (диссеминированная или локализованная в одном месте) часто бывает следствием метастатических процессов. Это происходит в связи с тем, что лимфатический узел выполняет функцию фильтра и накапливает в себе злокачественные клетки, отделившиеся от первично пораженного органа. В таком случае важно не только выявить лимфому, но и первичный очаг. Увеличение лимфоузлов легких может указывать на рак легких, молочной железы, средостения, желудка, то есть органов, расположенных в непосредственной близости.
Уточнить диагноз относительно доброкачественного или злокачественного новообразования можно по результатам биопсии (гистологического исследования образца ткани). Также пациент сдает клинический и биохимический анализы крови.На КТ легких врачи выявляют новообразование, могут оценить его размер, распространенность увеличенных лимфоузлов, однако сделать точный вывод о разновидности опухоли без анализов не представляется возможным.
Какие бывают лимфомы?
Первично лимфомы принято делить на две большие группы:
- Лимфомы Ходжкина / лимфогранулематоз (болезнь Ходжкина, ходжинские лимфомы),
- Неходжскинские лимфомы (лимфосаркомы, НХЛ).
По данным НМИЦ онкологии им. Н.Н. Блохина, в России заболеваемость неходжкинскими лимфомами в 1,5-3 раза превышает заболеваемость лимфогранулематозом.
Разница между этими лимфомами становится ясна после морфологического исследования образца ткани (биопсии). При болезни Ходжкина в пораженных лимфоузлах обнаруживаются крупные мутировавшие клетки Березовского — Штернберга — Рида. Ходжкинские лимфомы отличаются более агрессивным течением с ярко выраженной симптоматикой, но они легко поддаются лечению.
Пораженные Ходжкинской болезнью лимфоузлы чаще всего расположены над ключицами, в области шеи, подмышечных впадин, средостения.
Неходжкинские лимфомы помимо B-лимфоцитов, поражают еще и T-лимфоциты. Заболевание обычно протекает без выраженной симптоматики и тяжело лечится. Но сначала необходимо правильно определить разновидность неходжкинской лимфомы — актуальная классификация состоит из 30 наименований, включая:
- хронический лимфолейкоз;
- Т-клеточный лейкоз;
- фолликулярная лимфома;
- диффузная В-крупноклеточная лимфома;
- грибовидный микоз Сезари и др.
4 стадии лимфомы легких
Стадии течения заболевания определяют по распространенности лимфом и объему пораженной ткани:
- 1 стадия: в патологический процесс вовлечен 1 лимфоузел или 1 группа лимфатических узлов;
- 2 стадия: в патологический процесс вовлечены 2 и более групп узлов, расположенных по одну сторону от диафрагмы;
- 3 стадия: поражены лимфоузлы с обеих сторон, в патологический процесс вовлечено несколько групп.
- 4 стадия: помимо тканей лимфатической системы болезнь поражает внутренние органы (легкие, сердце и др.)
При этом симптомы лимфомы могут быть выраженными уже на первой стадии, а могут не ощущаться пациентом практически до четвертой.
Лимфома легких на КТ
Признаки лимфомы легких особенно выражены на четвертой стадии заболевания, когда болезнь поражает дыхательный орган. На КТ при этом будут видны увеличенные лимфоузлы, формирующие цепочки, конгломераты. При этом у пациента может также наблюдаться отек легких. Однако высокая разрешающая способность КТ позволяет выявить лимфому на ранней, первой стадии.
На КТ лимфомы, как и любые уплотнения, визуализируются сравнительно более светлым цветом. В норме воздушная легочная паренхима практически однородного темного цвета. Иногда таких уплотнений несколько и они диссеминированны. Контуры лимфомы четкие и ровные. Вокруг патологических очагов обнаруживаются участки «матового стекла».
Что показывает КТ легких при коронавирусе?
Легочная ткань обладает белковыми рецепторами ACE2, к которым прикрепляется вирион, благодаря прочным белковым шипам, по аналогии с пневмовирусом SARS-CoV-1, впервые обнаруженным у летучих мышей.
Помимо удушья и острого респираторного дистресс-синдрома (ОРДС), высокий риск смертности от COVID-19 сопряжен и с другими, нелегочными осложнениями: миокардитом, тромбозом внутренних органов, ДВС-синдромом. Однако по данным Уханьского технологического университета, у 92 из 100 китайских пациентов, госпитализированных по поводу коронавируса, компьютерная томография выявляет повреждение легких. Большую опасность для жизни и здоровья представляет острый респираторный дистресс-синдром (ОРДС) — это обширный двусторонний воспалительный процесс с полисегментарный очагами инфильтрации, который приводит к отеку легких и острой дыхательной недостаточности.
Коронавирус проникает в организм человека через носовую полость, слизистую глаз или рот и, когда достигает легких, провоцирует у большинства больных обширный воспалительный процесс — альвеолы (воздушные пузырьки легочной ткани) заполняются жидким экссудатом или соединительной тканью. Эти пораженные участки легких, более не участвующие в дыхательном процессе, врачи видят на посрезовой КТ легких в виде «матовых стекол», симптома «булыжной мостовой». Также коронавирус часто сопровождается плевральным выпотом.
По результатам томографии также оценивают тяжесть заболевания, то есть степень поражения легких: КТ-0, КТ-1, КТ-2, КТ-3, КТ-4. Подробнее о «рисунке» коронавирусной пневмонии и диагностических возможностях компьютерной томографии — в этой статье.
Когда необходимо сделать КТ легких при коронавирусе?
Обычно при подозрении на вирусную пневмонию КТ легких назначается лечащим врачом — терапевтом или инфекционистом. Больным пациентам нет необходимости ждать результатов ПЦР до 14 дней — томография покажет даже минимальное поражение легких (до 5%), при этом паттерн пневмонии, вызванной коронавирусом, виден довольно ясно. КТ легких рекомендовано делать на 5-7 день проявления симптомов острого респираторного заболевания.
Ключевое отличие компьютерной томографии от рентгена состоит в том, что КТ показывает первую степень поражения легких (до 25%), а по результатам обследования возможна дифференциальная постановка диагноза, то есть по специфическому клиническому рисунку на КТ можно отличить коронавирусную пневмонию от бактериальной и какой-либо другой без лабораторной диагностики. Однако не у всех пациентов, зараженных коронавирусом, развивается поражение легких с характерной симптоматикой.
КТ легких рекомендуется делать при наличии следующих симптомов:
- Высокая температура (более 37,5°);
- Затрудненное дыхание, одышка;
- Кашель;
- Ощущение сдавливания в грудной клетке;
- Низкий уровень сатурации крови кислородом (менее 95%) по результатам пульсоксиметрии;
- Повышенная утомляемость, слабость.
Пациентам с выраженными симптомами и подозрением на коронавирус нет необходимости ждать результатов ПЦР-диагностики. Компьютерная томография покажет очаги воспаления и инфильтрации легких, фиброз, степень их распространенности. Таким образом пациент сможет не теряя времени приступить к лечению под контролем лечащего врача. Поражение легких более 50% по результатам КТ может быть показанием к госпитализации.
Важно! При наличии вышеуказанных симптомов нет необходимости ждать результатов теста на коронавирус, чтобы проверить легкие на КТ. Преимущество компьютерной томографии легких перед рентгеном и флюорографий заключается в том, что диагностика покажет воспалительные процессы даже когда они только начались (на 5-7 день с момента проявления симптомов ОРЗ).
Поражение легких при коронавирусе
В 2020 году была разработана эмпирическая шкала визуальной оценки легких, в которой КТ-0, КТ-1, КТ-2, КТ-3 и КТ-4 соответствуют стадии заболевания и, соответственно, степени поражения легких.
Врач изучает каждую долю легкого (всего 5) на посрезовых сканах в поперечной и фронтальных плоскостях и оценивает объем поражения каждой по пятибалльной шкале. Если признаки воспаления отсутствуют, рентгенолог присваивает значение 0 и так далее. Если воспалительные очаги и инфильтраты присутствуют в нескольких сегментах, такую пневмонию называют полисегментарной. При коронавирусе пациентам чаще всего диагностируют двустороннюю полисегментарную пневмонию. При своевременном обращении за медицинской помощью распространение инфекции в легких можно остановить.
Степени поражения легких при коронавирусе на КТ
В заключении КТ легких пациенты видят аббревиатуры: КТ-0, КТ-1, КТ-2, КТ-3 и КТ-4 Что они обозначают?
- КТ-0 —очаги воспаления и инфильтраты не выявлены, легкие «чистые»;
- КТ-1 —поражение легких до 25%;
- КТ-2 —поражение легких 25-50%;
- КТ-3 —поражение легких 50-75%;
- КТ-4 —поражение легких > 75%.
По данным исследования «Time Course of Lung Changes at Chest CT during Recovery from Coronavirus Disease 2019 (COVID-19)», опубликованного в июле 2020 года в международном журнале Radiology, максимальное поражение легких (пик пневмонии) у большинства пациентов наблюдается на 10 день заболевания. В выборку не вошли пациенты со специфическими осложнениями, такими как ОРДС, кардиогенный отек легкого, тромбоз, тяжелые последствия которых носят непредсказуемый характер.
Как коронавирус выглядит на КТ?
При коронавирусе на КТ отчетливо и ясно визуализируются инфильтраты в легких — участки, заполненные экссудатом (жидкостью, кровью, гноем), вследствие чего дыхание затруднено.
Особенно наглядно они представлены на 3D-реконструкции дыхательных путей. Такое изображение получается после компьютерной обработки сканов. Эти данные тоже записываются на диск, и пациент может посмотреть визуализацию его собственных легких.
По данным актуальных исследований, публикуемых в журнале Radiology, вирусная пневмония, вызванная COVID-19, чаще всего проявляется на КТ изображениях в виде двухсторонних затемнений по типу «матового стекла» и уплотнений легочной ткани, например, утолщения альвеолярных перегородок. На томограммах это, напротив, более светлые участки, поскольку они свидетельствуют о повышенной плотности легочной ткани, а она хуже пропускает рентгеновские лучи.
Наличие одиночного очага поражения по типу «матового стекла» в правой нижней доле легкого может быть интерпретировано как начальное, самое первое проявление вирусной пневмонии.
Отметим, что «матовые стекла» не являются специфическим признаком пневмонии при коронавирусе. Этот признак характерен для опухолей, кровоизлияний и других инфекций. По результатам КТ легких возможна лишь первичная дифференциальная диагностика пневмоний (бактериальной, вызванной пневмококком, грибками и др.). «Рисунок» этих заболеваний может лишь незначительно различаться. Чтобы врачи могли правильно поставить диагноз, пациенту следует пройти дополнительное обследование, например, сделать ПЦР. Лабораторная диагностика поможет выявить специфического возбудителя воспаления легких.
Когда заболевание переходит в более позднюю стадию, рисунок становится более специфическим. Коронавирусную пневмонию на КТ легких определяют по следующим признакам.
Матовое стекло при коронавирусе
«Матовые стекла» считаются основным признаком поражения легких при пневмонии. Так называют участки легочной ткани, в которых альвеолы заполнены жидкостью — это инфильтраты. Название отсылает непосредственно к визуализации этого признака при лучевой диагностике. Уплотнения по типу «матового стекла» напоминают беловатый налет, легочная ткань — светлая.
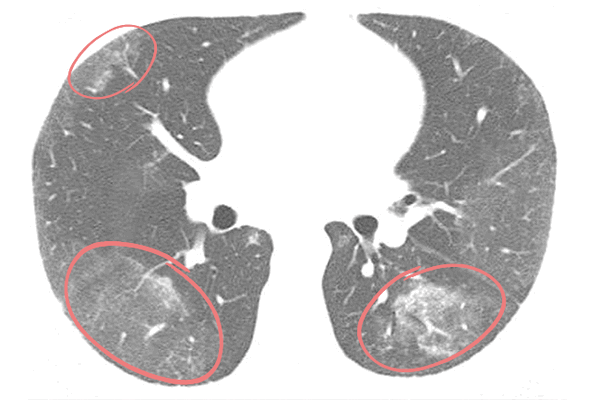
«Матовые стекла» при коронавирусе обычно локализуются с обеих сторон (двусторонняя пневмония) в нижних и боковых отделах, ближе к плевре либо сконцентрированы вокруг бронхов. При этом сохраняется видимость сосудов, бронхов и их стенок. По количеству и размерам инфильтратов определяют степень поражения легких.
Консолидация матовых стекол
Признак, который чаще всего наблюдается при среднетяжелом поражении легких. Матовых стекол уже достаточно много, и на некоторых участках можно наблюдать их объединение. Видимость воздушных просветов бронхов сохраняется, но сосуды и стенки бронхов в зоне уплотнения не видны.
Симптом булыжной мостовой
Симптом «булыжной мостовой» также называют «лоскутным одеялом». Легочная ткань на томограммах визуализируется в виде ячеек и приобретает сходство с брусчаткой. Такой рисунок наблюдается при утолщении межальвеолярных перегородок. Обширное воспаление затрагивает интерстиций, вследствие чего он уплотняется, нарушаются обменные процессы в тканях: в альвеолах накапливаются белки и липиды, сокращается воздушное пространство.
Симптом «булыжной мостовой» в сочетании с «матовыми стеклами» указывает на тяжелую, пиковую стадию пневмонии. Наблюдается на 10-12 день заболевания. При благоприятном разрешении проходит на 14-30 день.
Симптом воздушной бронхограммы
Воздушная бронхограмма — рентгенологический термин, который означает, что на фоне плотной и безвоздушной ткани легких с инфильтратами («матовых стекол» с консолидацией), сохраняется воздушное пространство в просвете бронхов. Этот отдел дыхательных путей полностью или частично визуализируются на КТ.
С одной стороны, воздушная бронхограмма говорит о проходимости проксимальных дыхательных путей, с другой — указывает на масштабную обструкцию легких, при которой практически отсутствует альвеолярный воздух.
Фиброз легких
Фиброз — это патологическое разрастание соединительной ткани, которое приводит к уменьшению размера альвеолярных пузырьков, то есть воздушного пространства. У некоторых пациентов организм таким образом реагирует на инфекционное воспаление или механическую травму. Фиброз легких напоминает рубцы и требует самостоятельного лечения. Последствия такого осложнения пневмонии могут быть необратимыми.
Симптом обратного гало
Симптом «обратного ободка» или «гало» представляет собой уплотнение легочной ткани вокруг очага воспаления. Свидетельствует о прогрессирующей пневмонии. На томограммах визуализируется светлым кольцом или ободком, опоясывающим «матовое стекло» в форме практически правильного круга или эллипса.
Симптом плеврального выпота
Плевральный выпот — это скопление жидкого экссудата в плевральной полости. Плевра представляет собой серозную оболочку, которая покрывает поверхность легких и внутреннюю часть грудной клетки. Патологическая жидкость скапливается в пространстве между легкими и грудной клеткой. В норме здесь содержится немного жидкости, около 3-5 мл, — она необходима для амортизации и уменьшения трения дыхательного органа о ребра. Дополнительная жидкость затрудняет дыхание и вызывает сдавление легких.
Важно! Интерпретировать результаты КТ легких может только врач-рентгенолог. Компьютерная томография показывает поражение легких при вирусной пневмонии. Чтобы достоверно определить тип инфекционного возбудителя воспаления легких, пациенту следует сделать ПЦР.
Галина: Здравствуйте! Сегодня восьмой день, как заболела мама и сегодня мы сделали КТ. Вот наше заключение. Пожалуйста,разъясните, мне, что мы имеем.Заключение:изменения лёгких обусловлены воспалительным процессом вирусной этиологии с вовлечением до 28%обьема лёгочной паренхимы-КТ2. Спасибо огромное, очень вам благодарна. еще.
Здравствуйте, Галина, благодарим за вопрос! Период с 7 по 10 день болезни новой коронавирусной инфекцией обычно самые сложные. Важно вызвать терапевта на дом или прийти на амбулаторный прием в специализированное медицинское учреждение в Вашем населенном пункте, где ведется прием пациентов с COVID-19. Если врач-рентгенолог указал в заключении, что воспаление легких вызвано вирусной инфекцией, то скорее всего это коронавирус.
Не тревожьтесь, 28% воспаления не опасны, маловероятно, что при условии правильного лечения уже будет значительно больше. Но мы бы рекомендовали на всякий случай также дома измерять сатурацию (норма 95 и выше, если нет хронических заболеваний дыхательных путей в анамнезе) и артериальное давление. При отклонениях от нормы следует звонить в скорую.
Также мы бы рекомендовали контрольное КТ через месяц, чтобы исключить фиброзные изменения и иные патологии легких после болезни. Особенно в том случае, если будут какие-либо жалобы (одышка, сокращение глубины вдоха и др).
Желаем Вам и вашим близким крепкого здоровья!
Здравствуйте! Сегодня восьмой день, как заболела мама и сегодня мы сделали КТ. Вот наше заключение. Пожалуйста,разъясните, мне, что мы имеем.Заключение:изменения лёгких обусловлены воспалительным процессом вирусной этиологии с вовлечением до 28%обьема лёгочной паренхимы-КТ2. Спасибо огромное, очень вам благодарна.
Читайте также:
