Причины развития инсулинорезистентности. Инсулинорезистентность при сахарном диабете
Добавил пользователь Валентин П. Обновлено: 28.01.2026
Что такое «сахарный диабет»?
Сахарным диабетом называют группу метаболических заболеваний, которые характеризуются патологически высоким уровнем сахара (глюкозы) в крови из-за нарушения секреции гормона инсулина.
При сахарном диабете I типа проблема связана с поджелудочной железой - в ней отсутствуют клетки, которые отвечают за секрецию инсулина.
В основе сахарного диабета II типа (встречается в 80-85% случаев) лежит механизм инсулинорезистентности.
Гестационный сахарный диабет развивается во время беременности.
На начальном этапе у сахарного диабета обычно нет выраженных симптомов, кроме сухости во рту, чувства жажды, слабости и быстрой утомляемости. Однако в отдаленной перспективе высокий уровень сахара в крови сопровождается недостаточным развитием разных органов и нарушениями в их работе, особенно сердца, глаз, почек, нервов и кровеносных сосудов.
Пациенты с сахарным диабетом автоматически попадают в группу риска по сердечно-сосудистым заболеваниям и вынуждены кардинально изменить свой образ жизни, чтобы поддерживать здоровье.
В основе сахарного диабета - механизм инсулинорезистентности
Инсулин - гормон, который вырабатывается в поджелудочной железе и отвечает за метаболизм глюкозы в организме. Именно глюкоза, которую мы получаем из пищи, является основным источником энергии для клеток. Когда клетки нечувствительны к инсулину, глюкоза накапливается в крови, при этом ее избыток также превращается в жировые отложения. Глюкоза не попадает внутрь клеток и не дает энергию.
Инсулинорезистентность (нечувствительность клеток к инсулину) - спусковой механизм для развития сахарного диабета и ожирения: жизненно важные клеточные системы организма страдают от дефицита энергии, а жир накапливается быстрее.
Это гормональное нарушение необходимо корректировать: пока чувствительность клеток к инсулину не восстановлена, уровень сахара в крови будет высоким, а любые меры по снижению веса будут давать лишь небольшой и временный эффект.
Снижаем инсулинорезистентность - повышаем качество жизни
Итак, как же уменьшить инсулинорезистентность?
- Нормализовать уровень витамина D и тестостерона, поскольку дефицит этих гормонов играет ключевую роль в развитии инсулинорезистентности. Витамин D необходим для правильной работы инсулиновых рецепторов, при его нехватке уровень сахара сложно контролировать даже препаратами. Возрастным пациентам с сахарным диабетом и инсулинорезистентностью нужно корректировать половые гормоны: эстроген, прогестерон и тестостерон. Поскольку речь идет все-таки о гормонах, следует обратиться за помощью к врачу.
- Восполнить дефицит железа. План обследования при сахарном диабете обязательно включает измерение уровня ферритина.
- Включите в рацион антиоксиданты и Омега-3 - они обязательны в терапии при инсулинорезистентности и будут крайне полезны для сердечно-сосудистой системы.
- Пересмотреть режим питания, а именно - исключить перекусы и делать перерыв между приемами пищи 4-6 часов. Любой прием пищи стимулирует выработку инсулина, только при соблюдении интервалов его уровень снижается, а сжигание жира становится возможным. Высокий инсулин повышает аппетит, поэтому постарайтесь между приемами пищи пить воду. В крайнем случае - перекусывать семечками или орехами.
- Нормализовать сон, ночной перерыв в еде - не менее 11-12 часов.
- Делайте разгрузочные дни 1 -2 раза в неделю с одним приемом пищи - завтраком. В остальное время пейте воду, травяные чаи. При наличии заболеваний желудочно-кишечного тракта, обязательна консультация врача.
- Увеличьте физическую активность. В мышцах высокая концентрация рецепторов к инсулину. Следовательно, если мышц много и они в тонусе, тем ниже уровень инсулина и инсулинорезистентность.
- Ограничьте в рационе быстрые углеводы (сладкое, мучное).
- Обсудите с эндокринологом, какие лекарственные препараты вам подойдут для снижения инсулинорезистентности.
Как понять, что углеводный обмен нарушен?
Врач может поставить диагноз «инсулинорезистентность» и без лабораторных анализов. На него указывают:
- избыточный вес;
- гиперпигментация в подмышечных впадинах, промежности, на локтях;
- множественный кератомы, папилломы, фибромы, которые появляются с возрастом;
- сопутствующие диагнозы: синдром поликистозных яичников, эндометриоз, гиперплазия предстательной железы, дислипидемия, артериальная гипертензия, репродуктивные нарушения.
Но только лабораторная диагностика поможет получить достоверные данные, чтобы с ними при необходимости можно было работать.
Оптимальные показатели углеводного обмена:*
инсулин - не выше 5.мкЕд/мл
глюкоза натощак - 3,9-4,7 ммоль/л
гликированный гемоглобин - не выше 5%.
Повышение этих показателей в сочетании с ожирением, генетической предрасположенностью к сахарному диабету, дефицитом витамина D и половых гормонов, выше указанными диагнозами требуют квалифицированной медицинской помощи.
* Данные показатели не применимы для беременных женщин
Система «ABC» - памятка для пациентов с сахарным диабетом
А - означает A1C (гликозилированный гемоглобин). Это анализ крови, который показывает ваш средний уровень глюкозы в течение последних нескольких месяцев.
Целевой уровень - ниже 7%, но в идеале уровень должен быть ниже 6.
В - это артериальное давление. Если у вас диабет, контролировать давление так же важно, как и глюкозу крови. Высокое артериальное давление повышает риск сердечно-сосудистых заболеваний и патологии почек.
Целевой уровень - ниже 130/85 мм рт. ст. или еще ниже (определяется индивидуально лечащим врачом).
С - это холестерин. Высокий холестерин - это еще один фактор риска серьезных проблем с сердцем и кровеносными сосудами.
Целевой уровень «плохого холестерина» ЛПНП - ниже 1,8 ммоль/л.
Что делать, чтобы показатели ABC были в норме?
Препараты, снижающие уровень сахара
Важно понимать, что с проблемой сахарного диабета нельзя оставаться один на один - грамотная медикаментозная терапия может быть назначена только врачом, у которого следует наблюдаться. Лечение всегда комплексное - помимо сахароснижающих препаратов, пациенту важно восполнить и другие дефициты вспомогательных веществ: витамина D. В12, омега-3, железа, магния, антиоксидантов, половых гормонов (если наблюдается их снижение). Иногда необходима коррекция кишечной микрофлоры - все это улучшает чувствительность клеток к инсулину при сахарном диабете II типа.
Диета и особый тип питания при сахарном диабете
Исключить из рациона глюкозу, фруктозу и лактозу. Это не значит, что свежие фрукты нужно полностью исключить. При сахарном диабете с инсулинорезистентностью допустимый уровень фруктозы в сутки составляет 10-20 грамм (заглядывайте в таблицу процентного содержания фруктозы в продуктах). Включить в рацион достаточное количество белков и правильных жиров. При сахарном диабете не противопоказана, а даже помогает кетодиета.
Аэробные физические нагрузки
Основной принцип - регулярность. Движению следует уделять хотя бы 30-60 мин. в день, не менее 150 мин. в неделю. Не обязательно ежедневно посещать спортзал - достаточно больше ходить пешком (10-12 тыс. шагов), подниматься по лестнице, гулять с собакой.
Механизм инсулинорезистентности при сахарном диабете и преддиабете
Если сахароснижающие препараты оказались неэффективны, пациенту с сахарным диабетом назначается инсулин. Однако если инсулинорезистентность не ликвидирована, то назначение инсулина будет неэффективным и может привести к его избыточному накоплению и прибавке в весе.
Механизм инсулинорезистентности «включается» задолго до того, как у пациента диагностируют преддиабет или уже развивающийся сахарный диабет. Человек уверенно и верно идёт к этому заболеванию на протяжении 10-15 лет. Вылечить сахарный диабет очень сложно. Однако если вовремя выявить инсулинорезистентность и грамотно ее корректировать - это поможет избежать, как минимум, пожизненной зависимости от сахароснижающих препаратов и инсулина.
Чтобы получать больше полезной информации, подписывайтесь на блог нашего ведущего эндокринолога, врача высшей категории Натальи Сергеевны Либеранской в инстаграме — @doctor_liberanskaya
В нашей клинике пациенты с сахарным диабетом могут получить помощь высококвалифицированных и опытных врачей-эндокринологов!
Инсулинорезистентность ( Метаболический синдром )
Инсулинорезистентность - это снижение восприимчивости инсулин-чувствительных тканей к действию инсулина при достаточной его концентрации в крови. Специфических симптомов у инсулинорезистентности нет. Частыми сопутствующими признаками являются: висцеральное ожирение, артериальная гипертензия, жировой гепатоз, атеросклероз, черный акантоз (пигментированные морщинистые области кожи). Для диагностики используются лабораторные исследования: пероральный глюкозо-толерантный тест, внутривенный вариант теста глюкозной толерантности, расчет индекса HOMA-IR. Основные способы коррекции инсулинорезистентности - соблюдение правил сбалансированного питания, системные физические тренировки.
МКБ-10
Общие сведения
Термин «синдром инсулинорезистентности» был введен в медицину в 1992 году для обозначения фактора, обуславливающего комплекс обменных нарушений, которые включают гипертоническую болезнь, сахарный диабет, гипертриглицеридемию и висцеральное ожирение. С 1999 года в том же значении используется понятие «метаболический синдром». Согласно исследованиям 2001 года, распространенность патологической резистентности к инсулину среди здоровых женщин составляет 10%, среди мужчин - 15%. У лиц с нарушением толерантности к глюкозе показатели составляют 42% и 64%, у больных СД - 78% и 84% соответственно. Высокие эпидемиологические данные указывают на необходимость разработки экспресс-методов диагностики и внедрения их в клиническую эндокринологию.
Причины инсулинорезистентности
Сниженная инсулиновая реактивность тканей может быть спровоцирована многими факторами - возрастными изменениями, беременностью, гиподинамией, пубертатным периодом, набором веса, инфекционным процессом, стрессом, голоданием, уремией, циррозом печени, кетоацидозом, эндокринными заболеваниями. К наиболее частым причинам инсулинорезистентности относят:
- Избыточное поступление сахара. При употреблении продуктов, содержащих большое количество рафинированного сахара, организм начинает активнее вырабатывать инсулин. Чувствительность клеток к его воздействию снижается, и количество глюкозы остается повышенным.
- Ожирение. Жировая ткань обладает эндокринной и паракринной функцией - производит вещества, которые влияют на инсулиновую восприимчивость клеток. При ожирении нарушается взаимодействие гормона с рецепторами и внутриклеточный транспорт глюкозы.
- Генетическую отягощенность. Фактором предрасположенности к инсулиновой резистентности является наследственность. Нарушения углеводного обмена обнаруживаются у людей, чьи прямые родственники имеют диагноз сахарного диабета, ожирения или артериальной гипертонии.
Патогенез
Инсулинорезистентность развивается тогда, когда наиболее инсулин-чувствительные ткани - печень, жировая и мышечная ткань - утрачивают способность воспринимать действие этого гормона. Выделено несколько ведущих патологических механизмов: повышение уровня свободных жирных кислот, хроническая гипергликемия, хроническое воспаление жировых тканей, окислительный метаболический стресс, изменение экспрессии генов и митохондриальная дисфункция.
Свободные жирные кислоты (СЖК) - субстрат для синтеза триглицеридов, которые являются антагонистами инсулина. Когда увеличивается концентрация СЖК и изменяется метаболизм триглицеридов в миоцитах, количество глюкозных транспортеров уменьшается, глюкоза расщепляется медленнее. В печени чрезмерное поступление СЖК тормозит процессы переноса и фосфорилирования глюкозы. Инсулин не ингибирует глюконеогенез, производство глюкозы гепатоцитами повышается. При инсулинорезистентности усиливается синтез и секреция ЛПОНП, снижается концентрация ЛПВП. Из-за высокого уровня СЖК липиды аккумулируются в клетках поджелудочной железы, нарушая их гормональную функцию. В жировой ткани редуцируется антилиполитическое действие инсулина. Ожирение характеризуется асептическим воспалительным процессом в адипоцитах, формируется оксидантный стресс, гипергликемия.
Классификация
Чувствительность тканей организма к воздействию инсулина определяется разнообразными факторами - возрастом, массой тела, тренированностью организма, наличием вредных привычек и болезней. Инсулинорезистентность выявляется при СД 2 типа и целом ряде других заболеваний и функциональных состояний, в основе которых лежат нарушения обмена веществ. В зависимости от этого фактора в эндокринологии выделяют четыре вида инсулиновой резистентности:
- Физиологическая. Является механизмом адаптации к периодам изменяющегося поступления и высвобождения энергии. Возникает во время ночного сна, беременности, пубертата, в пожилом возрасте, при частом употреблении жирной пищи.
- Метаболическая. Диагностируется при дисметаболических нарушениях. Свойственна для СД второго типа, декомпенсированного СД первого типа, диабетического кетоацидоза, продолжительного дефицита питания, алкогольной интоксикации, ожирения.
- Эндокринная. Обусловлена патологиями желез внутренней секреции. Определяется при тиреотоксикозе, гипотиреозе, синдроме Кушинга, акромегалии, феохромоцитоме.
- Патологическая неэндокринная. Нацелена на сохранение гомеостаза при заболеваниях и некоторых экстренных состояниях. Сопровождает артериальную гипертонию, ХПН, цирроз печени, онкологическую кахексию, ожоговую болезнь, заражение крови, хирургические операции.
Симптомы инсулинорезистентности
Инсулиновая резистентность клинически не проявляется, но она развивается на базе определенных особенностей организма, провоцирует нарушения метаболизма, изменяет работу внутренних органов. Поэтому в отношении инсулиновой резистентности стоит говорить не о симптомах, а о сопутствующих ей признаках. Наблюдается избыточное отложение жира, особенно часто - в области талии. Такой тип ожирения называется абдоминальным. Висцеральный жир накапливается вокруг органов, влияет на их функции. Другой распространенный признак - повышенное артериальное давление, проявляющееся головной болью в затылочной части, головокружениями, помрачением сознания, учащенным сердцебиением, потливостью, покраснением лица.
Колебания уровня сахара в кровотоке приводят к тому, что больные ощущают усталость, слабость, депрессию, раздражительность, испытывают усиленную жажду и голод. Кожные покровы могут иметь специфическую пигментацию - черный кератоз (акантоз). Участки кожи на шее, боках, в подмышечных впадинах, под молочными железами темнеют, становятся шершавыми и морщинистыми, иногда шелушатся. У женщин инсулинорезистентность нередко сопровождается симптомами гиперандрогении, возникшими на основе синдрома поликистозных яичников. Характерные признаки - жирная себорея, вульгарные угри, нарушение менструального цикла, появление на руках, ногах и лице избыточного оволосения.
Осложнения
Наиболее распространенные последствия инсулинорезистентности - сердечно-сосудистые заболевания и диабет. При инсулиновой резистентности и ожирении снижается функция инсулина вызывать вазодилатацию, а неспособность артерий к дилатации является начальным этапом развития ангиопатий (нарушений циркуляции). Также инсулинорезистентность способствует формированию атеросклероза, так как изменяет активность факторов свертываемости крови и процесс фибринолиза. Механизм развития СД II типа как осложнения инсулиновой резистентности - длительное компенсаторное поддержание гиперинсулинемии и последующее истощение бета-клеток, сокращение синтеза инсулина, формирование стойкой гипергликемии.
Диагностика
Выявление инсулинорезистентности является сложной диагностической задачей ввиду того, что данное состояние не имеет специфических клинических проявлений, не побуждает пациентов обращаться за медицинской помощью. Как правило, она обнаруживается при обследовании врачом-эндокринологом по поводу сахарного диабета или ожирения. Самыми распространенными методами диагностики являются:
- Инсулиновый супрессивный тест. Метод основан на пролонгированном введении глюкозы, одновременном подавлением реакции β-клеток и продукции эндогенной глюкозы. Инсулиновая чувствительность определяется по уровню глюкозы в равновесном состоянии. При значении показателя МИ≥7,0 подтверждается инсулинорезистентность.
- Пероральный глюкозотолерантный тест. Широко применяется в рамках скрининга, определяет наличие и выраженность гиперинсулинемии. В сыворотке крови измеряется уровень глюкозы, C-пептида, инсулина натощак и после приема углеводов. Спустя два часа после углеводной нагрузки при гиперинсулинемии показатель инсулина - более 28,5 мкМЕ/мл, при метаболическом синдроме показатель С-пептида - более 1,4 нмоль/л, при сахарном диабете показатель глюкозы - более 11,1 ммоль/л.
- Внутривенный тест глюкозотолерантности. Позволяет оценить фазы секреции инсулина, воспроизвести физиологическую модель его действия. В процессе процедуры внутривенно по схеме вводится глюкоза и инсулин, результаты отражают изменения глюкозы независимо от инсулина и под его действием. Инсулинорезистентность определяет индекс SI -4 min -1 .
- Индекс HOMA-IR. Перед расчетом коэффициента выполняется анализ крови, используются показатели количества инсулина, сахара (глюкозы) в плазме крови натощак. На наличие инсулиновой резистентности указывает индекс выше 2,7.
Лечение инсулинорезистентности
Медицинская помощь пациентам оказывается комплексно. Она нацелена не только на усиление инсулинового ответа тканей, но и на нормализацию концентрации глюкозы, холестерина, инсулина крови, устранение лишнего веса, профилактику ожирения, диабета, заболеваний сердца и сосудов. Лечение проводит врач-эндокринолог, диетолог, инструктор ЛФК. Больным показаны:
- Медикаментозная терапия. Лекарственные препараты назначаются пациентам с индексом массы тела более 30, имеющим высокий риск сердечно-сосудистых заболеваний. Для снижения веса и повышения инсулиновой чувствительности используются бигуаниды, блокаторы альфа-глюкозидаз, тиазолидиндионы.
- Низкоуглеводная диета. Людям с инсулинорезистентностью показано питание с низким содержанием углеводов, но без периодов голодания. Режим питания дробный - от 5 до 7 приемов пищи в день небольшими порциями. Такая схема позволяет поддерживать стабильный уровень сахара, относительно равномерную активность инсулина.
- Регулярные физические нагрузки. Выполнение физических упражнений активирует транспортировку глюкозы и способность инсулина стимулировать синтез гликогена. Режим тренировок подбирается для больных индивидуально: от спортивной ходьбы и легкой гимнастики до силовых и аэробных тренировок. Основное условие - регулярность занятий.
Прогноз и профилактика
1. Инсулинорезистентность в терапевтической клинике/ Пашенцева А.В., Вербовой А.Ф., Шаронова Л.А./ Ожирение и метаболизм. - 2017.
2. Инсулинорезистентность в патогенезе сахарного диабета 2 типа/ Балаболкин М.И., Клебанова Е.М.// Сахарный диабет. - 2011.
3. Современные представления и методах оценки инсулинорезистентности/ Майоров А.Ю., Урбанова К.А., Галстян Г.Р.// Вестник репродуктивного здоровья. - 2008 (декабрь).
4. Инсулинорезистентность - польза или вред?/ Шагалова Н.Я.// Современные проблемы науки и образования. - 2016 - №2.
Инсулинорезистентность: 5 основных причин развития

Организм получает энергию из глюкозы (сахара), которая доставляется из крови в клетки с помощью гормона инсулина. Инсулинорезистентность - патология, при которой клетки будто перестают замечать этот гормон и не пускают глюкозу к себе. В результате они недополучают энергию, а глюкоза в большом количестве остается в крови. Инсулинорезистентность опасна сама по себе - человек постоянно чувствует слабость, страдает от лишнего веса, начинает жаловаться на проблемы с сердцем и прочее. Но стоит помнить и о том, что такая патология может приводить к еще более серьезным осложнениям - именно на фоне инсулинорезистентности развивается сахарный диабет 2 типа. Так почему возникает невосприимчивость к инсулину? MedAboutMe называет пять основных причин.
1 причина: неправильное питание

Инсулин вырабатывается поджелудочной железой во время еды. В норме орган работает очень точно - поджелудочная секретирует ровно столько гормона, чтобы захватить всю образовавшуюся в процессе переваривания пищи глюкозу. В том случае если человек отдает предпочтение питанию с обилием простых углеводов (таких, которые быстро трансформируются в глюкозу), уровень сахара в крови повышается резко. В ответ на это поджелудочная выбрасывает много инсулина. Далее инсулин, связанный с глюкозой, в чрезмерном количестве пробивается в клетки. Если такая ситуация повторяется регулярно, клетки постепенно теряют чувствительность к гормону.
Свою роль играет и переедание. Обильные приемы пищи приводят к тому, что в крови увеличивается содержание свободных жирных кислот (СЖК) и жиров триглицеридов. Повышенный уровень этих веществ нарушает процесс поступления глюкозы в клетки.
Питание - важная часть профилактики инсулинорезистентности. Очень важно, чтобы в рационе преобладали не простые, а сложные углеводы, которые медленно преобразовываются в глюкозу и не вызывают резких скачков сахара в крови. Среди таких продуктов: овощи, фрукты, цельнозерновые хлеб и каши, зелень. Также лучше избегать жирных сортов мяса и стараться есть небольшими порциями, но часто - 4-5 раз в день.
2 причина: малоподвижный образ жизни
В журнале Diabetes/Metabolism Research and Reviews был опубликован обзор исследований, в котором доказывалось, что регулярные спортивные занятия полезны для улучшения метаболического контроля в целом и чувствительности к инсулину в частности. То есть после физических нагрузок клетки мышечной ткани более охотно потребляют глюкозу. Двигательная активность способствует улучшению общего состояния даже у тех пациентов, которые уже страдают инсулинорезистентностью или сахарным диабетом 2-го типа.
Единственное, что нужно учесть - выбор интенсивности тренировки. Здоровые люди для профилактики могут заниматься в обычном, комфортном для себя режиме и пробовать повышать нагрузки. А вот если человек уже страдает от повышенного уровня сахара в крови, к выбору спорта нужно отнестись внимательно. Дело в том, что избыток глюкозы может приводить к различным осложнениям, в первую очередь, к заболеваниям сердечно-сосудистой системы. А при таких болезнях физические упражнения должны подбираться очень осторожно и по рекомендации врача.
Однозначно безопасными видами спорта станут следующие:
- Ходьба, в том числе скандинавская.
- Плаванье.
- Пилатес.
3 причина: ожирение

Ожирение по абдоминальному типу, при котором жир скапливается в области живота, врачи относят к симптомам нарушения метаболизма. Связано это с тем, что инсулин участвует в процессе отложения жира, а поскольку при инсулинорезистентности в крови повышается не только уровень глюкозы, но и уровень инсулина, это способствует быстрому набору лишнего веса. Поэтому невосприимчивость к гормону инсулину с большой вероятностью есть у людей, чей обхват талии превышает 85 см (для женщин) и 90 см (для мужчин).
При этом и сама жировая ткань не является инертной. В ней активно синтезируются гормоны адипокины, которые вносят свой вклад в развитие инсулинорезистентности. И чем больше лишних жировых отложений, тем более заметным будет влияние этих гормонов. По сути, у человека с ожирением инсулинорезистентность развивается быстрее, чем у человека с нормальным весом.
4 причина: наследственность
Предрасположенность к сахарному диабету 2-го типа и инсулинорезистентности является наследственной. Так, ученые из Stanford University Medical Center обнаружили, что метаболические нарушения могут быть связаны с геном NAT2 у людей. Исследования проводились на мышах, у которых подавление аналогичного гена NAT1, вызывало метаболическую дисфункцию, включая снижение чувствительности к инсулину и повышение уровня сахара в крови, инсулина и триглицеридов.
И все же генетический фактор лишь повышает риск развития инсулинорезистентности, но вовсе не означает ее однозначное проявление. Если человек с предрасположенностью исключает первые три причины - неправильное питание, малоподвижный образ жизни и избыточный вес - метаболические нарушения у него, скорее всего, не возникнут. Поэтому людям, в чьих семьях есть случаи сахарного диабета 2-го типа, к профилактике этого заболевания нужно отнестись особенно внимательно.
5 причина: нехватка витамина D
Исследования последних лет говорят еще об одной возможной причине развития инсулинорезистентности - нехватке витамина D. Дефицит витамина D3 ученые связывают не только с резистентностью к инсулину, но и с нарушением толерантности к углеводам. Поэтому такой авитаминоз может стать одной из причин развития метаболического синдрома и впоследствии сахарного диабета 2-го типа.
Более того, нехватка витамина D может приводить к нарушению обмена веществ не только во взрослом возрасте, но и в подростковом. Так, исследователи из University of Michigan выявили, что низкий уровень этого витамина в течение первого года жизни связан с ожирением и метаболическим синдромом в подростковом возрасте. Ученые измерили концентрацию витамина D в крови у 1800 детей в младенчестве и после изучили показатели их индекса массы тела (ИМТ) в 5 лет, 10 и 16-17 лет. Оказалось, что у тех, кто испытывал авитаминоз в возрасте до 1 года, увеличение ИМТ идет быстрее, а риск развития инсулинорезистентности выше.
Невосприимчивость к инсулину: причины, симптомы и осложнения

Повышенный инсулин — опасный симптом, который может свидетельствовать о развитии ряда болезней, в том числе и сахарного диабета 2 типа. Почему это состояние возникает и как вовремя диагностировать инсулинорезистентность, расскажет MedAboutMe.
Что такое невосприимчивость к инсулину
Невосприимчивость (резистентность) к инсулину возникает на клеточном уровне. То есть, именно клетки утрачивают чувствительность к гормону. При этом поджелудочная железа, вырабатывающая инсулин, может функционировать нормально.
Главная функция инсулина — транспорт глюкозы (энергии) к клеткам. И если он не справляется с этой задачей, поджелудочная вынуждена вырабатывать его повышенное количество. Так увеличиваются шансы доставки к клеткам хотя бы части сахара, находящегося в крови. Поэтому повышенный инсулин — естественная реакция на утрату чувствительности клеток к гормону.

Инсулин отвечает не только за транспорт глюкозы, также в его функции входят и другие задачи. В частности, именно этот гормон принимает активное участие в других метаболических процессах — стимулирует синтез белка и блокирует распад жировой ткани. Поскольку при инсулинорезистентности наблюдается повышенный инсулин, то и его влияние на другие процессы будет более выражено. Отсюда один из главных симптомов — ожирение, особенно заметны жировые запасы в области живота. Для больных характерна ситуация, при которой даже на строгих диетах похудение или идет очень медленно, или вообще потери веса не происходит.
Инсулинорезистентность заставляет поджелудочную активно вырабатывать гормон. Это, в свою очередь, может приводить не только к повышенному уровню сахара в крови (когда гормон не справляется с транспортной функцией), но и к гипогликемии — резкому понижению глюкозы (если инсулина выработано чрезмерное количество). Скачки сахара сопровождаются следующими симптомами:
- Резкая смена настроения.
- Подавленность, депрессия.
- Быстрая утомляемость, сонливость.
- Чувство голода, которое не проходит после приема пищи или возвращается уже через 20-30 минут после еды.
- В питании человек предпочитает «быструю» углеводную пищу — хлеб, картофель, сладости и прочее.
- Жажда.
- Повышенное артериальное давление.
Как правило, инсулинорезистентность развивается с возрастом. Однако при некоторых условиях может фиксироваться у молодых людей до 35 лет. Поэтому при наличии перечисленных симптомов необходимо проверить уровень инсулина и обязательно получить консультацию эндокринолога.
Диагностика инсулинорезистентности
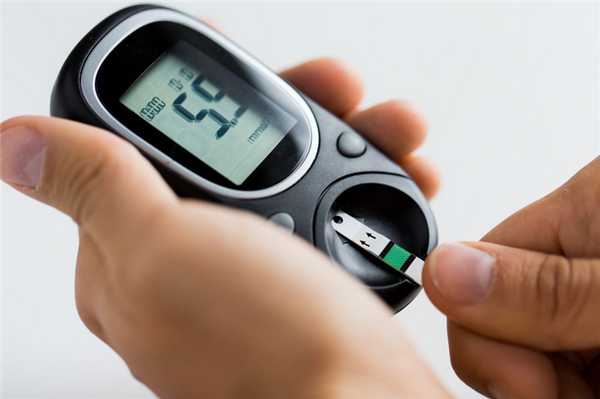
Состояние диагностируется по внешним симптомам и анализам крови. Врач может посоветовать ряд анализов:
- Диагностика уровня сахара в крови. Если инсулинорезистентность развилась недавно и пока не привела к более серьезным нарушениям, ключевым признаком невосприимчивости к инсулину будут резкие скачки глюкозы. При запущенной стадии глюкоза будет стабильно повышена. Нормы: натощак — 3,9-5,0 ммоль/л, через 1-2 часа после еды — не выше 5,5 ммоль/л. Для получения более точных результатов анализ необходимо делать несколько раз в день на протяжении 3-4 суток.
- Диагностика уровня инсулина в крови. Количество гормона также зависит от приема пищи и ряда других факторов, поэтому, как и в случае с глюкозой, инсулин лучше замерять несколько раз. В норме гормон должен присутствовать в крови в количестве 3-28 мкЕд/мл.
- Проверка уровня холестерина и триглицеридов в крови. У более 80% людей с повышенным инсулином эти показатели также завышены.
Самый точный метод диагностики инсулинорезистентности — фиксация состояния нормогликемии при гиперинсулинемии. Во время исследования на протяжении 4-6 часов пациенту вводят глюкозу и инсулин и фиксируют реакции организма. Тест достаточно трудоемкий, дорогостоящий и тяжелый для самого пациента, поэтому используется в крайних случаях.
Как правило, заподозрить повышенный инсулин можно уже по анамнезу и осмотру пациента. Нарушение характерно для метаболического синдрома — увеличение массы тела по абдоминальному типу (на животе), повышенное давление и прочее. Однако в некоторых случаях инсулинорезистентность может развиваться и без наличия синдрома.
Причины инсулинорезистентности: питание и другое

Предрасположенность к инсулинорезистентности может передаваться по наследству. Поэтому если подобное нарушение обменных процессов было у хотя бы одного из родителей, человек попадает в группу риска. Также провоцировать нечувствительность к гормону могут инфекционные заболевания или прием некоторых лекарств.
Однако наиболее вероятно развитие невосприимчивости к инсулину у людей с вредными привычками. Одним из ключевых факторов является неправильное питание. Если в рационе преобладают продукты, быстро повышающие уровень глюкозы в крови (простые углеводы), это скажется и на скачках инсулина. Даже в том случае, если у человека нет предрасположенности к развитию заболевания, подобный рацион приведет к повышению инсулина, а значит, в конечном итоге и к нечувствительности клеток к нему.
Особенно опасно такое питание:
- Рацион с преобладанием сладостей, сдобы, сахара, макаронных изделий и других продуктов, резко повышающих уровень глюкозы.
- Прием пищи реже, чем три раза в день.
- Переедание.
- Малое количество воды, приводящее к обезвоживанию организма.
Важность питания в профилактике инсулинорезистентности переоценить сложно. Например, на начальных стадиях ее можно компенсировать исключительно правильной диетой с преобладанием свежих овощей и фруктов, нежирных сортов мяса и рыбы.
Людям с генетической предрасположенностью необходимо особенно внимательно отнестись к своему питанию, поскольку вероятность развития у них серьезных осложнений особенно высока.
Чем опасен повышенный инсулин: сахарный диабет 2 типа

Повышенный инсулин, как следствие инсулинорезистентности, может приводить к опасным заболеваниям. Наиболее частым осложнением является сахарный диабет 2 типа — болезнь, при которой уровень сахара в крови будет стабильно высоким даже при большом количестве инсулина.
Инсулинорезистентность и ее роль в развитии сахарного диабета

В соответствии с данными ВОЗ (Всемирной организации здравоохранения) ежегодно около 2 млн людей погибает от всевозможных осложнений сахарного диабета. Между тем, своевременная диагностика и коррекция инсулинорезистентности помогают избежать развития такого заболевания. Как известно, при полном здоровье поджелудочная железа человека вырабатывает ровно столько инсулина, сколько необходимо для поддержания оптимального уровня глюкозы в плазме крови. Гормон инсулин обеспечивает поступление глюкозы (являющейся основным ресурсом энергии) внутрь клеток. Однако если у человека развивается инсулинорезистентность, эти процессы нарушаются, и запускается целый каскад патологических процессов, которые нарушают деятельность едва ли не всех органов.
Что происходит в организме при инсулинорезистентности?
При развитии инсулинорезистентности ткани организма проявляют уменьшенную чувствительность к инсулину, соответственно, глюкоза не может достигнуть клеток и удовлетворить их потребность в энергии. У человека начинает расти объём глюкозы в крови, а клетки страдают от энергетического голода. Чтобы удовлетворить энергетические потребности организма, мозг стимулирует более активную секрецию инсулина поджелудочной железой.
Такой замкнутый круг со временем приводит к истощению резервов поджелудочной железы. Те клетки данного органа, которые несут ответственность за выработку инсулина (бета-клетки), после длительной работы с перегрузкой погибают, у человека развивается сахарный диабет.
Чрезмерный синтез инсулина негативно сказывается на деятельности многих органов и систем. В частности, такое нарушение приводит к нарушениям в обмене холестерина, провоцирует возникновение атеросклероза и повреждение жирными кислотами тканей поджелудочной железы.
Почему может развиться инсулинорезистентность?
Ученые до сих пор не полностью изучили механизм развития инсулинорезистентности. Изначально такое состояние было механизмом адаптации человеческого организма, оно возникало при постоянном чередовании периодов насыщения с периодами голода. Во время благополучия организм человека призван накапливать жиры и углеводы, а при дефиците пищи — поддерживать нормогликемию (нормальный уровень глюкозы в крови) и более экономно расходовать энергию, снижая уровень утилизации глюкозы. Но в современном мире при наличии в рационе людей значительного количества рафинированной пищи, а также при повышенной калорийности суточного меню и недостатке физической активности инсулинорезистентность приводит к развитию ряда патологических состояний. Установлено, что такое нарушение чаще всего проявляется у пациентов с чрезмерной массой тела, а также с артериальной гипертензией. При этом возникновение инсулинорезистентности чаще всего остается нераспознанным до появления явных метаболических нарушений.
Считается, что снижение чувствительности тканей к инсулину может быть естественной реакцией организма на стрессовые факторы. В такой ситуации инсулинорезистентность носит, как правило, временный характер. Физиологическая инсулинорезистентность наблюдается у:
- беременных женщин;
- подростков;
- людей с дефицитом ночного сна;
- пожилых людей;
- женщин, у которых менструальный цикл находится на второй фазе;
- людей, находящихся в постоянном стрессе;
- пациентов, принимающих некоторые медикаменты;
- людей, диета которых богата жирами.
Также инсулинорезистентность возникает при употреблении некоторых медикаментов, в результате наличия вредных привычек и пр.
Установлено, что примерно у 25% абсолютно здоровых людей наблюдается преходящая инсулинорезистентность. Но в то же время такое состояние может возникать при наличии определенных проблем со здоровьем. Ее может спровоцировать:
- наличие генетической предрасположенности;
- недостаточная физическая активность;
- чрезмерная масса тела (ожирение);
- чрезмерное употребление углеводов;
- эндокринные нарушения;
- цирроз печени;
- ревматоидный артрит;
- артериальная гипертензия и пр.
Развитие инсулинорезистентности может быть связано с перенесенными оперативными вмешательствами. В 2019 г. была опубликована статья шведских ученых (Department of Obstetrics and Gynaecology, Örebro University Hospital, Sweden), в которой описана четкая взаимосвязь между проведенной гистерэктомией и развитием инсулинорезистентности.
Как проявляется инсулинорезистентность?

Инсулинорезистентность, к сожалению, не проявляется никакими специфическими симптомами, которые позволили бы точно диагностировать такое нарушение. Данное состояние может вызывать:
- активный набор веса;
- изменения настроения;
- ухудшение памяти;
- снижение интеллектуальных способностей;
- сонливость и слабость;
- жажду;
- тошноту вне приемов пищи;
- снижение работоспособности;
- ухудшение состояния кожи, ногтей и волос.
Тем не менее, точно определить наличие инсулинорезистентности может только врач при помощи специального исследования — расчета индекса инсулинорезистентности (HOMA-IR).
Как влияет инсулинорезистентность на развитие сахарного диабета?
Устойчивость тканей организма к инсулину считается одним из провокаторов диабета 2 типа. Пока бета-клетки поджелудочной способны синтезировать достаточное количество инсулина, чтобы компенсировать инсулинорезистентность тканей, гипергликемия (избыточное содержание сахара в крови) отсутствует. Если же резервы этих клеток будут истощены, возникнет состояние относительной нехватки инсулина, объём сахара в крови повысится и начнется преддиабет — стадия, предшествующая истинной болезни — сахарному диабету.
Ситуация осложняется тем, что у пациентов с инсулинорезистентностью неправильно функционирует печень. В норме этот орган поддерживает оптимальное количество сахара, занимаясь расщеплением гликогена либо синтезом глюкозы из элементов неуглеродной природы. Если у здорового человека возрастает уровень инсулина в крови, клетки печени снижают продукцию глюкозы. Однако при инсулинорезистентности они продолжают выбрасывать глюкозу в кровоток, что становится причиной гипергликемии. Повышенный уровень сахара в крови при этом указывает на то, что глюкоза неспособна достигнуть клеток, они голодают и с трудом справляются с собственными функциями.
Можно ли избежать диабета?

Ученые уверены, что инсулинорезистентность тканей вполне можно победить, предупреждая формирование преддиабета и, соответственно, диабета 2 типа. Для этого необходимо несколько изменить привычный образ жизни.
Похудение способствует снижению уровня липидов в организме, оно, как правило, сопровождается увеличением физической активности. Однако, стоит отметить, что избавиться от лишних килограммов при инсулинорезистентности очень сложно: повышенный уровень инсулина блокирует процессы расщепления жиров.
Систематическая физическая активность дает возможность клеткам мышц и прочих тканей опустошить личные запасы питательных элементов (в том числе и глюкозы). Благодаря этому мышечная ткань начинает получать глюкозу непосредственно из крови, без участия инсулина. Спустя некоторое время после физической нагрузки поступление глюкозы падает, и мышечные ткани начинают принимать глюкозу уже вместе с инсулином. Соответственно, спорт помогает уменьшить уровень сахара и одновременно инсулина в крови.
Дополнительно пациентам с инсулинорезистентностью рекомендуется отказаться от вредных привычек, избегать стрессов, придерживаться режима дня. При необходимости устойчивость тканей к инсулину может корректироваться при помощи медикаментов, подобранных в индивидуальном порядке лечащим врачом.
Читайте также:
- Прогноз острого инфаркта миокарда. Стратегия лечения инфаркта миокарда
- Взаимосвязь глаз и мозга. Выявление внутричерепной опухоли по глазам
- Дренирование каверн при туберкулезе. Обоснование дренирования каверны легкого
- Техника, этапы операции при травме двенадцатиперстной кишки
- УЗИ, МРТ при гипоплазии мозжечка у плода
