Пример диагностики нарушения слуха при туберкулезе
Добавил пользователь Alex Обновлено: 01.02.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Нейросенсорная тугоухость: причины появления, симптомы, диагностика и способы лечения.
Определение
Нейросенсорной тугоухостью называют нарушение слуха, обусловленное поражением звковоспринимающего аппарата уха, в который входят внутреннее ухо, слуховой нерв, подкорковые центры и проводящие пути, слуховая кора головного мозга. Такая тугоухость проявляется односторонним или двусторонним снижением способности слышать, шумом в ушах, а также возникающими в связи с этим нарушениями социальной адаптации.
Около 6% населения земного шара (примерно 466 млн человек) имеют нарушения слуха, вызванные различными причинами.
По данным Минздрава России, тугоухость среди взрослого населения старше 18 лет в 2017 году составила 490 на 100 000 лиц соответствующего возраста, среди лиц старше трудоспособного возраста - 1094 на 100 000 человек.
Причины появления тугоухости
Нейросенсорная тугоухость - многофакторное заболевание. К числу значимых факторов ее развития относятся:
- инфекционные заболевания (вирусные - грипп, герпес, эпидемический паротит, корь, клещевой энцефалит; бактериальные - менингит, скарлатина, дифтерия, тиф, сифилис и др.);
- хронические отиты;
- профессиональные вредности (продолжительная работа в шумном помещении);
- токсические воздействия, включая ототоксические препараты (антибиотики аминогликозидного ряда, цитостатики, некоторые диуретики и анальгетики, и др.);
- заболевания, связанные с нарушением мозгового кровообращения;
- дегенеративно-дистрофические заболевания позвоночника (остеохондроз, спондилез, спондилолистез с клинической картиной синдрома позвоночной артерии);
- генетическая предрасположенность;
- травмы костей черепа и слухового аппарата;
- невринома слухового нерва.
- нейросенсорная тугоухость двусторонняя;
- нейросенсорная потеря слуха односторонняя с нормальным слухом на противоположном ухе;
нейросенсорная потеря слуха неуточненная; - пресбиакузис;
- внезапная идиопатическая потеря слуха;
- другие уточненные потери слуха.
- I степень - 26-40 дБ;
- II степень - 41-55 дБ;
- III степень - 56-70 дБ;
- IV степень - 71-90 дБ;
- глухота - 91 дБ и более.
- врожденная;
- приобретенная.
- стабильная;
- прогрессирующая;
- флюктуирующая;
- обратимая.
- внезапная - снижение слуха развивается в срок до 12 часов;
- острая - снижение слуха развивается в течение 1-3 суток и сохраняется до 1 месяца;
- подострая - снижение слуха сохраняется в течение 1-3 месяцев;
- хроническая (стойкая) - снижение слуха сохраняется более 3 месяцев.
- односторонняя;
- двусторонняя (симметричная и асимметричная).
- генетическая (наследственная);
- мультифакториальная (с наследственным компонентном);
- приобретенная.
Основными проявлениями заболевания являются снижение слуха, шум и ощущение заложенности в ушах. Изменяется восприятие обычной шепотной речи, речь больного становится неразборчивой.
В некоторых случаях при тугоухости, вызванной травмой или нарушением кровотока в лабиринтной артерии, токсического воздействие на структуры лабиринта, снижение слуха может сопровождаться головокружением в сочетании с тошнотой, ухудшением координации движений.
Длительное хроническое течение нейросенсорной тугоухости со значительным нарушением слуховой функции становится причиной психоэмоциональных расстройств, потери социальных контактов, снижения и утраты работоспособности (трудоспособности).
В пожилом возрасте частичная или полная утрата слуха при отсутствии своевременной коррекции и наличии сопутствующих сосудистых заболеваний головного мозга нередко приводит к прогрессирующим нарушениям памяти, когнитивным расстройствам, появлению бредовых и галлюцинаторных синдромов.
Диагностика нейросенсорной тугоухости
Обследование пациента с тугоухостью начинается со сбора анамнеза: были ли родственники с подобными нарушениями слуха, работает ли пациент в условиях повышенного производственного шума, какие лекарственные препараты принимает, какие инфекционные заболевания перенес.
Врач проводит отоскопию, акуметрию — проверку слуха шепотной и разговорной речью, камертональные пробы Вебера и Ринне - исследование, которое выполняется с помощью разных камертонов для уточнения формы тугоухости.
Рекомендованные лабораторные и инструментальные исследования:
- общий анализ крови № 1515 - с целью оценки общего состояния организма;
- исследования липидного спектра № ОБС54;
- коагулограмма № ОБС103.
Рекомендовано проведение импедансометрии для исключения патологии среднего и внутреннего уха - исследование звукопроводящей системы уха. Методика основана на измерении реакции слухового органа при воздействии звуковых раздражителей.
Проводится электрокохлеография с использованием внутриушного электрода. Это объективный метод исследования слуха, который применяется в отоларингологии для измерения электрической активности улитки и ее спирального узла.
Вестибулометрия - исследование, включающее ряд тестов, проводимых для определения функционального состояния и уровня поражения вестибулярного анализатора.
Для выявления сопутствующих заболеваний нервной системы и патологии позвоночника, а также с целью исключения травматических повреждений выполняют компьютерная томографию височных костей, костей лицевого черепа и головного мозга, шейного отдела позвоночника.
Сканирование головного мозга, черепа и окружающих их тканей, позволяющее диагностировать различные патологии.
Исследование, позволяющее оценить состояние шейного отдела позвоночника и диагностировать патологические изменения.
МРТ головного мозга, в том числе с контрастированием может потребоваться для диагностики сопутствующих заболеваний нервной системы. Исследование позволяет уточнить уровень поражения слухового анализатора и выявить анатомические особенности структур уха.
Безопасное и информативное сканирование структур головного мозга для диагностики его патологий.
Введение контрастного вещества осуществляется внутривенно.
Ультразвуковая допплерография сосудов шеи позволяет выявить патологии сосудов, которые могут ухудшать течение и прогноз нейросенсорной тугоухости.
Исследование, позволяющее оценить кровоток в позвоночных и сонных артериях.
К каким врачам обращаться
Диагностикой и лечением нейросенсорной тугоухости занимается врач-отоларинголог , часто совместно с неврологом .
Кроме того, могут быть рекомендованы консультации врача-терапевта и врача-эндокринолога .
Лечение нейросенсорной тугоухости
На начальных стадиях заболевания применяется фоноэлектрофорез, электростимуляция тканей внутреннего уха, акупунктура и электропунктура, которые позволяют в ряде случаев снизить интенсивность шума в ушах, избавиться от головокружения, улучшить сон и настроение.
Эффективность лекарственного воздействия наиболее высока при раннем начале терапии. При внезапно наступившей тугоухости полностью восстановить слух иногда позволяет применение значимых доз глюкокортикоидов в течение 5-8 суток. Назначают препараты, улучшающие кровообращение, проведение нервных импульсов. В случае появления симптомов головокружения рекомендован прием препаратов с гистаминоподобным действием. При наличии сопутствующей гипертензии необходима гипотензивная терапия. Если заболевание сопровождается нервно-психическими расстройствами, назначают психотропные препараты.
При хроническом течении болезни назначают поддерживающую курсовую терапию, которая обязательно учитывает имеющиеся у пациента заболевания. Такая терапия может включать препараты, улучшающие кровоснабжение мозга, а также тканевые и клеточные обменные процессы.
Использование слуховых аппаратов актуально при средней и тяжелой степени тугоухости с целью усиления внешних звуков. Аппараты крепятся в ушной раковине.
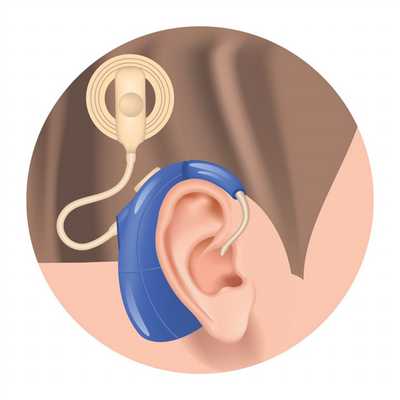
Кохлеарная имплантация выполняется при полной потере слуха, но при условии сохранности волокон слухового нерва. Это высокотехнологичная операция, в процессе которой во внутреннее ухо пациента вводится система электродов, обеспечивающих восприятие звуковой информации посредством электрической стимуляции сохранившихся волокон слухового нерва.
К осложнениям нейросенсорной тугоухости, особенно у детей, относят задержку речевого и психического развития, появление дефектов речи, немоту.
У взрослых нередко развиваются различные психопатии в связи с отсутствием общения и социализации.
Профилактика нейросенсорной тугоухости
Пациентам, имеющим наследственную предрасположенность, хронические заболевания гормональной, сосудистой или неврологической природы, работающих в неблагоприятных условиях, следует придерживаться профилактических рекомендаций:
избегать длительного пребывания в помещениях с фоновым шумом, превышающим 70 дБ, а если это невозможно, использовать специальные наушники с активным шумоподавлением;
- Клинические рекомендации «Сенсоневральная тугоухость у детей». Разраб.: Национальная медицинская ассоциация сурдологов, Национальная медицинская ассоциация оториноларингологов. - 2016.
- Клинические рекомендации «Сенсоневральная тугоухость у взрослых». Разраб.: Национальная медицинская ассоциация оториноларингологов. - 2021.
- Сенсоневральная тугоухость: принципы диагностики и лечения: учеб. пособие для врачей, интернов, клинических ординаторов / Т.В. Золотова. — 2-е изд. — Ростов н/Д: Изд-во: РостГМУ, 2016. — 78 с.
Пример диагностики нарушения слуха при туберкулезе
Кафедра сурдологии РМАПО Минздрава России, Москва, Россия, 123995;
Российский научно-практический центр аудиологии и слухопротезирования ФМБА России, Москва, Россия, 117513
Российский научно-практический центр аудиологии и слухопротезирования ФМБА России, Москва, Россия 117513;
Кафедра сурдологии РМАПО Минздрава России, Москва, Россия 123995
УКБ №3 Первого МГМУ им. И.М. Сеченова, Москва, Россия, 119435
Институт физиологии и патологии слуха, Каетаны, Варшава, Польша, 02-042
Нарушение слуха у детей с различными хроническими заболеваниями
Журнал: Вестник оториноларингологии. 2015;80(3): 18‑22
Цель работы — повысить эффективность ранней диагностики и профилактики тугоухости у детей с различной хронической патологией. Врачи детской практики разных специальностей должны быть осведомлены о многообразных причинах развития тугоухости. Неврологических заболеваний, ассоциированных с нарушением слуха, насчитывается до нескольких десятков. Известна группа нефрологической патологии, при которой у детей возможно развитие тугоухости. Сахaрный диабет может проявляться снижением слуха. Лучевая терапия и химиотерапия приводят к осложнениям со стороны органа слуха. Пациенты с мукополисахаридозом составляют группу риска по развитию тугоухости. Среди детей с целиакией высоко распространена сенсоневральная тугоухость. В схемах лечения ряда болезней присутствуют ототоксичные препараты. Кооперация медицинских специалистов разных профилей позволит эффективно осуществлять аудиологический скрининг детей с тяжелой хронической патологией.
В настоящее время известно значительное количество врожденной и приобретенной патологии, при которой поражается слуховой анализатор. Только неврологических заболеваний, ассоциированных с нарушением слуха, насчитывается до нескольких десятков (табл. 1). Существует ряд тяжелых заболеваний, при которых либо этиопатогенетические особенности самой патологии, либо побочное действие от проводимого лечения приводят к изменению слуха (менингит, муковисцидоз, сахарный диабет и др.). В силу тяжести течения многих заболеваний все диагностические и терапевтические мероприятия преимущественно направлены на сохранение и поддержание функций жизненно важных органов и систем, поэтому проведение диагностики состояния слуха у детей с тяжелой патологией происходит не всегда своевременно.

Таблица 1. Неврологические заболевания, ассоциированные с нарушением слуха
Проблеме осложнений и/или проявлений со стороны ЛОР-органов при многих хронических заболеваниях не уделяется должного внимания. Внедрение современных диагностических, профилактических и лечебно-реабилитационных мероприятий способствует как улучшению качества, так и увеличению продолжительности жизни детей с тяжелыми заболеваниями. Например, муковисцидоз из ранее абсолютно летального заболевания детского возраста перешел в хроническую патологию взрослых, что привлекает к нему внимание широкого круга специалистов, так как с увеличением возраста у больных данного контингента диагностируются множественные клинические проявления и осложнения со стороны различных органов и систем (цирроз печени, кровотечения, пневмоторакс, сахарный диабет, остеопороз), в том числе и со стороны ЛОР-органов — тугоухость, хронический риносинусит (ХРС), полипоз носа и др. [1, 2].
Знание факторов риска по развитию тугоухости важно не только для сурдологов и оториноларингологов. Врачи детской практики разных специальностей (педиатры, генетики, нефрологи, невропатологи, эндокринологи, онкологи, клинические фармакологи и др.) должны быть осведомлены о многообразных причинах развития тугоухости и глухоты в детском возрасте [3—8].
Развитие нарушений слуха имеет в своей основе многообразные механизмы взаимодействия патологических факторов, приводящих к изменениям органа слуха на разных уровнях. Как правило, при многих хронических болезнях на слуховой анализатор оказывают воздействие несколько факторов [2, 3]. Даже знание факторов риска в рамках работы программы аудиологического скрининга новорожденных в нашей стране позволяет выявить не всех детей с проблемами слуха и, ввиду отсутствия слухоречевого общения, диагностика тугоухости у детей раннего возраста затруднена особенно [4, 6—8].
Существует группа нефрологической патологии, при которой у пациентов возможно развитие тугоухости (табл. 2) [9—11]. Зарубежные коллеги, исследуя состояние слуха у детей в возрасте от 1 года до 16 лет методом регистрации задержанной вызванной отоакустической эмиссии (ЗВОАЭ) и коротколатентных звуковых вызванных потенциалов (КСВП), показали, что сенсоневральные нарушения слуха чаще развиваются у детей с хронической почечной недостаточностью (ХПН), длительно находящихся на гемодиализе, по сравнению с группой детей с ХПН, не проходивших данную процедуру, и с группой здоровых детей того же возраста (p<0,001). В исследовании при этом не принимали участие пациенты, получающие ототоксичные препараты, а также пациенты с травмами уха, сахарным диабетом и синдромальными нарушением слуха [11].

Таблица 2. Нефрологические заболевания, ассоциированные с нарушением слуха
Известен генетически детерминированный стероид-устойчивый нефротический синдром (СРНС) и определено 6 мутаций гена биосинтеза коэнзима Q10 монооксигеназной 6 (COQ6) в гомозиготном состоянии, каждая из которых связана с ранним проявлением СРНС и сенсоневральной тугоухости/глухоты. Таким образом, коэнзим Q10-связанные формы СРНС и потеря слуха могут быть дифференцированы генетически, соответственно снижение слуха при указанной патологии почек может быть прогнозируемым [9].
Сахaрный диабет (СД), независимо от генеза, может проявляться снижением слуха [12]. По материнской линии может наследоваться СД и прогрессивное нарушение слуха — maternally inherited diabetes-deafness syndrome (MIDD-синдром) — редкое заболевание, связанное с митохондриальной мутацией т-РНК гена в позиции 3243. С MIDD-синдромом также связаны дистрофия желтого пятна, нервно-мышечные и психиатрические проявления, кардиомиопатия, а также почечная недостаточность. Проведенное нидерландскими учеными исследование [13, 14] показало, что у больных с MIDD-синдромом потеря слуха происходит приблизительно на 1,4 дБ в год в среднем на 0,25 и 8 кГц. В диапазоне частот от 0,5 до 2 кГц снижение было примерно на 2 дБ в год; при 4 кГц составило 2,4 дБ в год. Вестибулярных изменений и нарушений со стороны ствола мозга при этом не было обнаружено. При проведении речевой аудиометрии у всех пациентов достигнуто максимальное распознавание речи на 1, 2 и 4 кГц. Таким образом, при МIDD-синдроме нарушения в слуховом анализаторе происходят только на уровне улитки.
Группу риска по развитию тугоухости составляют пациенты с онкологическими заболеваниями, поскольку в силу особенностей терапии онкопатологии (лучевая терапия, химиотерапия) у больных возникают осложнения, в том числе и со стороны органа слуха [15—17].
На протяжении 36 мес 220 пациентам с нормальным слухом, страдающим раком носоглотки и находящимся на лучевой терапии, проводилось аудиологическое исследование. Ни у одного из пациентов опухоль не распространялась на область уха и не было других хронических заболеваний. Изменения слуха были обнаружены через 3 мес после окончания лучевой терапии, причем только на речевых частотах. Средний порог костной проводимости до и после лучевой терапии значительно отличался (р<0,05). Однако ранние изменения слуха у нескольких пациентов после радиационной терапии носили временный характер. При этом ряд исследователей считают, что действие лучевой терапии на слух, как правило, приводит к прогрессирующей либо к хронической форме тугоухости [17].
В терапии злокачественных новообразований ведущая роль отводится цитостатикам — группе противоопухолевых препаратов, которые вызывают некроз раковых клеток. Цитостатики назначают при лечении рака, лейкоза, лимфомы, моноклональных гаммапатий и других злокачественных опухолей. Одно из побочных действий цитостатиков — ототоксичность [15—18].
Детям с остеосаркомой и саркомой мягких тканей (112 человек), находящихся на лечении цитостатиками (цисплатин и карбоплатин) и не получавших лучевую терапию, была проведена тональная пороговая аудиометрия до и после лечения. По окончании терапии у 49,1% детей была выявлена тугоухость. Ототоксичность, вызванная цитостатиками, считается необратимой, но у 9,8% детей с течением времени было отмечено улучшение слуха [16].
Медуллобластома — одна из наиболее распространенных злокачественных опухолей головного мозга у детей. В течение года американскими учеными проводилось аудиологическое исследование 29 детей с медуллобластомой, которые находились на лучевой терапии и получали цитостатики. Средний возраст детей составил 2 года. После лечения у 18 (62,1%) пациентов обнаружено нарушение слуха. Изменения слуха были зафиксированы на 4000 Г.в диапазоне 30—40 дБ. Слухопротезирование слуховыми аппаратами было проведено 11 пациентам (37,9%) [15].
Способность цитостатиков подавлять пролиферацию клеток в костном мозге позволяет также применять эти препараты в лечении многих аутоиммунных заболеваний (стрептококковый гломерулонефрит, аутоиммунные артриты, системная красная волчанка, тиреоидит и др.) [6, 16, 18]. Помимо этого, ряд исследователей предполагают наличие общих патогенетических цепочек между аутоиммунными заболеваниями и кохлеовестибулярной патологией [19].
Впервые D. Copeman и соавт. [20] описали пациентов с ревматоидным артритом, у которых была отмечена потеря слуха, и называл это отоартритом. Он подчеркивал, что тугоухость — следствие ревматоидного поражения «суставов» среднего уха.
К группе системных заболеваний относится мукополисахаридоз, который характеризуется генетически детерминированным дефицитом лизосомных ферментов, что приводит к накоплению гликозаминогликанов в различных тканях. Появление симптомов обычно происходит в раннем детстве, в том числе и в области ЛОР-органов, вызывая средний отит, тугоухость и обструкцию дыхательных путей. На протяжении 3 лет под наблюдением оториноларинголога находились 9 детей с мукополисахаридозом. У всех 9 детей был диагностирован экссудативный средний отит, в результате чего у одного ребенка развилась двусторонняя сенсоневральная тугоухость II степени, в другом случае — двусторонняя смешанная тугоухость, у остальных пациентов — двусторонняя кондуктивная тугоухость. У 4 детей развился вторичный синдром обструктивного апноэ/гипопноэ — obstructive sleep apnea/ hypopnea syndrome (OSAHS) в связи с гиперплазией кольца Waldeyer. Таким образом, пациенты с мукополисахаридозом составляют группу риска по развитию тугоухости и по развитию обструкции верхних дыхательных путей [23].
Хроническим воспалительным глютен-зависимым заболеванием иммунной системы является целиакия [24, 25]. Ряд научных работ свидетельствует о высокой распространенности сенсоневральной тугоухости среди детей, больных целиакией. В результате аудиологического исследования 32 детей, больных целиакией, была обнаружена сенсоневральная тугоухость у 13 (40,6%) (p<0,001), причем повышение порогов по воздушной и костной проводимости звука составило от 16 до 20 дБ в диапазоне частот 250—8000 Гц. Многие исследователи склонны придерживаться гипотезы о единых иммунологических механизмах, которые могут объединять целиакию и сенсоневральную тугоухость.
Возникновение сенсоневральной тугоухости связывают и с патологией щитовидной железы [26]. Проведенное аудиологическое обследование пациентов с диффузной гиперплазией и узловым зобом щитовидной железы выявило в 1/3 случаев сенсоневральную тугоухость I и II степени. По мнению некоторых исследователей, у пациентов с нарушенным слухом и у больных с диффузной гиперплазией и узловым зобом щитовидной железы (особенно при снижении ее функции) наблюдается нарушение мозгового кровообращения. Эти патологические процессы сочетаются с высокой частотой, что свидетельствует о наличии совместных механизмов их развития, которые замыкаются, скорее всего, на уровне диэнцефальных нейроэндокринных регуляторных центров. Авторы предполагают, что это необходимо учитывать при проведении как диагностических процедур, так и при лечении пациентов с сенсоневральной тугоухостью и патологией щитовидной железы.
Врожденная расщелина губы и неба относится к частым порокам развития челюстно-лицевой области [27, 28] (1 больной ребенок на 1000 новорожденных). Наличие самого заболевания является фактором риска по развитию тугоухости. Почти стандартным осложнением патологии является экссудативный средний отит, и как следствие — формируется кондуктивная форма тугоухости, что в дальнейшем, в случае бездействия со стороны педиатра, оториноларинголога и сурдолога, может вызывать развитие сенсоневральной и смешанной форм тугоухости.
Следует помнить о некоторых заболеваниях, в схеме лечения которых присутствуют ототоксичные препараты [29, 30]. В терапии туберкулеза, муковисцидоза и многих хронических болезней используют аминогликозиды, которые принято рассматривать как фактор риска по развитию тугоухости. В связи с этим пациенты, получающие данные антибиотики, составляют популяцию с высоким риском развития ототоксических побочных эффектов.
По результатам исследования Т.Г. Марковой [3], в половине случаев тугоухости/глухоты (47,3%), при которых, согласно данным анамнеза, патология слуха связывалась с использованием аминогликозидов и других лекарственных средств, на самом деле были выявлены патологические мутации в гене коннексин 26.
До 17% пациентов с несиндромальной тугоухостью являются носителями мутации А1555G. Среди детей с врожденной тугоухостью мутация А1555G встречается с частотой 2%. D. Fligor и соавт. (цит. по [29, 30]) указывают, что частота мутации А1555G у пациентов, получающих терапию аминогликозидами, может достигать 1:1500.
При муковисцидозе существуют особенности патогенеза, которые приводят к нарушению мукоцилиарного клиренса в слизистой верхних дыхательных путей, развивается мукостаз и хроническое бактериальное воспаление. Исходя из патогенетических механизмов заболевания, можно ожидать, что в эпителии слизистой оболочки среднего уха и слуховой трубы также возникает цилиарная дискинезия и гипертрофия слизистых желез с образованием вязкого секрета, что должно приводить к частым заболеваниям среднего уха и, как следствие, к нарушению слуха [1, 2, 5].
Помимо вышеупомянутых цитостатиков и аминогликозидов существует ряд лекарственных веществ, вызывающих ототоксический эффект, которые широко используют в лечении многих хронических заболеваний: tbc-статики, «петлевые» диуретики, НПВС, антимикотические препараты, этакриновая кислота, трехцикличные антидепрессанты [31—33].
Таким образом, нарушение слуха у детей с тяжелыми хроническими заболеваниями является не менее важной проблемой современной медицины, поскольку тугоухость существенно снижает качество жизни больных и значительно ухудшает течение тяжелой болезни. Ранняя диагностика врожденной и приобретенной тугоухости будет способствовать своевременному принятию мер для создания профилактической (отопротективной) терапии и использованию остаточного слуха для разработки методов лечения и дальнейшей реабилитации пациентов. Только посредством кооперации медицинских специалистов разных профилей возможно эффективное функционирование аудиологического скрининга среди детей с тяжелой хронической патологией. Это снизит развитие инвалидизации по слуху и улучшит социальную адаптацию ребенка.
Пресс-центр
Общая туберкулезная интоксикация приводит к поражению многих органов и систем организма. При тяжелых деструктивных хронических формах туберкулеза развиваются дистрофические, дегенеративные процессы в улитке и слуховых нервах, и часто сопровождаются ухудшением слуха. Так при исследовании, в кохлеарной ветви VIII пары черепного нерва в одних местах обнаруживаются участки распада волокон, в других выявляется отек. В вестибулярной порции указанные изменения выражены незначительно, а лицевой нерв, лежащий рядом во внутреннем слуховом проходе остается нормальным. При туберкулезе чаще наблюдается снижение слуха по смешанному типу с преимущественным нарушением звуковосприятия. Обычно слух страдает с обеих сторон в одинаковой степени при сохранении нормальной отоскопической картины. При обследовании слуха у менее тяжелых больных легочным туберкулезом обнаруживается умеренное снижение слуха по типу нейросенсорной тугоухости. После проведения антибактериальной терапии, включающей даже аминогликозиды, слух у этих пациентов восстанавливался. Помимо этого, у больных туберкулезом нередко, как следствие лечения ототоксичными препаратами, выявляются невриты слуховых нервов.
Антибиотики аминогликозидного и пептидного ряда являются основной причиной медикаментозной сенсоневральной тугоухости. Однако аминогликозиды из-за их эффективности и относительной дешевизны до сих пор широко применяются для длительной терапии как туберкулеза, так и других бактериальных инфекций. При этом дегенеративно-атрофические изменения в клетках сенсорного кохлеарного и вестибулярного нейроэпителия приводят к их гибели. Страдают все отделы слухового и вестибулярного анализатора, но избирательность накопления антибиотика в эндо- и перилимфе делает ушной лабиринт основной мишенью поражения. При развитии ототоксического осложнения антибатериальной терапии больные отмечают предвестники понижения слуха в виде головной боли, шума в ушах, нарушение разборчивости речи. Но может развиваться и бессимптомно. При ототоксическом поражении прежде всего повышаются пороги слуха на ультразвук и высокие тоны в речевом диапазоне частот. У некоторых больных наблюдается ухудшение слуха в низкочастотном диапазоне (125 - 500 Гц.), что при отутствии признаков воспаления в среднем ухе и в слуховой трубе можно объяснить кураре подобным действием антибиотика на m. Tensor timpani (мышцу напрягающую барабанную перепонку). Длительный его прием ведет к хронической атонии и атрофии мышечных волокон слуховой трубы.
Эффективность лечения тугоухости снижается пропорционально времени с момента ее появления, поэтому терапию нужно начинать как можно раньше.
Симптомы, диагностика и лечение генитального туберкулеза
Генитальный туберкулез чаще всего является вторичным поражением, обусловленным заносом инфекции из первичных очагов поражения (например, при туберкулезе легких).
Причины генитального туберкулеза
Снижение иммунологической резистентности вследствие хронических инфекций, стрессов, недостаточного питания и других факторов приводит к гематогенному или лимфогенному заносу либо контактному попаданию микобактерий из первичного очага в органы половой системы. Инфицирование при сексуальном контакте с партнером, страдающим генитальным туберкулезом, возможно лишь теоретически, т.к. многослойный эпителий, выстилающий вульву, влагалище и влагалищную часть шейки матки, устойчив по отношению к микобактериям.
Симптомы генитального туберкулеза
Течение генитального туберкулеза чаще стертое и вариабельное, что объясняется разнообразием морфологических изменений. Часто ведущим и даже единственным симптомом генитального туберкулеза служит бесплодие, обусловленное поражением эндометрия и маточных труб. У большей части женщин изменяется менструальная функция: развивается олигоменорея, аменорея, нерегулярные месячные, альгодисменорея, реже — метроррагия и меноррагия. Менструальные нарушения при генитальном туберкулезе обусловлены вовлечением паренхимы яичников, эндометрия, интоксикацией.
Течение генитального туберкулеза сопровождается болями внизу живота тянущего и ноющего характера вследствие развития спаечного процесса в малом тазу, склероза сосудов, поражения нервных окончаний. Характерна туберкулезная интоксикация - субфебрилитет, потливость по ночам, слабость, похудание, нарушение аппетита. При вовлечении брюшины генитальный туберкулез нередко манифестирует с клиники острого живота, в связи с чем пациентки попадают на операционный стол с подозрениями на апоплексию яичника, внематочную беременность, аппендицит. Также возможно бессимптомное течение заболевания.
Диагностика
Подозрение на туберкулезную этиологию воспаления гениталий может возникнуть при указании в анамнезе на плеврит, пневмонию, бронхоаденит, туберкулез легких или иной локализации. У юных пациенток, не живущих половой жизнью, на генитальный туберкулез может указывать аднексит, сочетающийся с аменореей и длительным субфебрилитетом. Для подтверждения генитального туберкулеза проводятся:
- Гинекологическое исследование. При влагалищном исследовании могут определяться признаки воспаления придатков, спаечных процессов в малом тазу. УЗИ малого таза при генитальном туберкулезе носит вспомогательное диагностическое значение.
- Лабораторные тесты. Наиболее точными методами диагностики генитального туберкулеза в гинекологии считаются бактериологическое исследование выделений из половых путей, менструальной крови, аспирата из полости матки, соскобов эндометрия, ПЦР-выявление микобактерии туберкулеза, иммунологические методы
- Диагностическая операция. В ходе проведения диагностической лапароскопии обнаруживаются специфические изменения в малом тазу - туберкулезные бугорки на брюшине, спаечные процессы, казеозные очаги, воспаление придатков. Лапароскопия позволяет произвести забор материала для гистологического исследования, выполнить хирургическую коррекцию последствий генитального туберкулеза.
- Морфологическое исследование. Гистология тканей, полученных в результате биопсии эндометрия или раздельного диагностического выскабливания, при генитальном туберкулезе обнаруживает наличие в образцах периваскулярных инфильтратов, туберкул с явлениями казеозного распада или фиброза. При цитологическом анализе аспирата из полости матки, соскобов шейки матки выявляются многоядерные клетки Пирогова-Лангханса.
- Гистеросальпингография. Рентгенограммы, полученные при генитальном туберкулезе в ходе гистеросальпингографии, указывают на смещение матки вследствие спаечного процесса, наличие внутриматочных синехий, облитерацию и изменение контуров труб, кальцинаты в яичниках, трубах, лимфоузлах. Подозрение или выявление генитального туберкулеза требует привлечения специалиста-фтизиатра.
Лечение генитального туберкулеза
Терапия генитального туберкулеза проводится в специализированных диспансерах, больницах, санаториях. Основу медикаментозного лечения генитального туберкулеза составляет химиотерапия с назначением не менее 3-х специфических препаратов. Курс медикаментозной терапии генитального туберкулеза длится 6-24 месяца.
Пациенткам показано полноценное питание, витаминотерпия, отдых, физиотерапия, курортотерапия. В некоторых случаях требуется коррекция нарушений менструальной функции. При наличии тубоовариальных образований, неэффективности противотуберкулезного лечения, образовании свищей и внутриматочных синехий, выраженных рубцовых процессах в малом тазу показана хирургическая тактика.
Прогноз
Рецидивы генитального туберкулеза отмечаются у 7% пациенток. Заболевание может осложняться спаечной болезнью, свищевыми формами генитального туберкулеза, бесплодием. Ведение беременности у пациенток, перенесших генитальный туберкулез, сопряжено с рисками самопроизвольного прерывания беременности, преждевременных родов, развития гипоксии плода. При лекарственно устойчивых формах туберкулеза лечение затягивается.
Профилактика
К специфической профилактике первичного туберкулеза относится вакцинация новорожденных вакциной БЦЖ, ревакцинация детей и подростков, проведение реакции Манту, профилактической флюорографии, изоляция пациентов с активными формами. Мерами неспецифической профилактики служат общеоздоровительные мероприятия, полноценный отдых и питание. Длительные, вялотекущие и плохо откликающиеся на обычное лечение воспаления половых органов, сочетающиеся с нарушениями менструальной функции и бесплодием, требуют обследования на генитальный туберкулез.
Нарушения слуха
Нарушения слуха: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Нарушение слуха - это преходящее или стойкое снижение остроты слуха (способности воспринимать звуки низкой интенсивности) и объема звука (сужение частотного диапазона или неспособность слышать определенные частоты).
Слуховой анализатор состоит из наружного уха, в которое входит ушная раковина, улавливающая и направляющая механические колебания воздуха в наружный слуховой проход. В слуховом проходе происходит первое усиление звуковой волны и передача колебаний на барабанную перепонку. Барабанная перепонка передает колебания в систему среднего уха. Среднее ухо - полость, в которой располагаются три слуховые косточки: молоточек, наковальня, стремечко. Молоточек соединен с барабанной перепонкой, а все они сочленены между собой суставами. Движение слуховых косточек усиливает колебания до 15 раз. Среднее ухо переходит во внутреннее ухо, слуховая часть которого состоит из костного лабиринта (улитки), заполненного жидкостью. Колебания жидкости приводят в движение пластину, на которой располагаются чувствительные клетки, преобразующие механические колебания в электрический импульс. Импульс проводится по слуховому нерву, достигая коры височной доли, где анализируется информация и формируются звуковые ощущения.
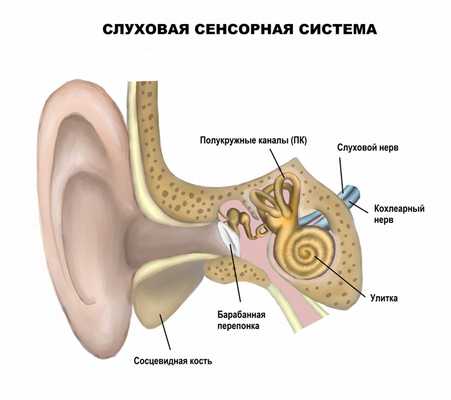
Звуковые колебания могут передаваться не только по воздуху (воздушная проводимость), но и через ткани черепа (тканевая проводимость).
Человек способен анализировать звуки, частота которых находится в диапазоне от 16 до 20 000 Гц, с наибольшей чувствительностью от 1000 до 4000 Гц - это диапазон человеческого голоса. В возрасте 20-40 лет лучше воспринимаются звуки с частотой колебания 3000 Гц, после 60 лет эта цифра смещается к 1000 Гц из-за возрастного изменения структур внутреннего уха (основа старческой тугоухости).
Громкость звука, находящаяся в области слухового восприятия, колеблется в диапазоне от 0 до 140 дБ. При этом громкость шепота - 30 дБ, разговорной речи - 40-60 дБ. Звук в 120-130 дБ вызывает перегрузку с возможной аудиотравмой.
Слуховой анализатор обладает возможностью адаптироваться к громким звукам и тишине, изменяя порог чувствительности.
Срыв адаптации вследствие систематического воздействия шума приводит к утомлению слуха, анализатор медленно восстанавливается после отдыха, следующей стадией являются стойкие слуховые нарушения.
Особенностью органа слуха является возможность определять расстояние до звука и понимать его направление благодаря тому, что уши - парный орган.
Разновидности нарушений слуха
Необходимо различать тугоухость и глухоту. При тугоухости восприятие и воспроизведение речи возможно, при глухоте человек не слышит разговорной речи даже на близком расстоянии.
Тотальная глухота, при которой невозможно восприятие никаких звуков, встречается крайне редко. Для определения степени нарушения исследуют слух на частотах разговорной речи при проведении по воздуху. Порог слышимости при тугоухости находится в диапазоне между 26 и 90 дБ. Порог восприятия выше 91 дБ расценивается как глухота.
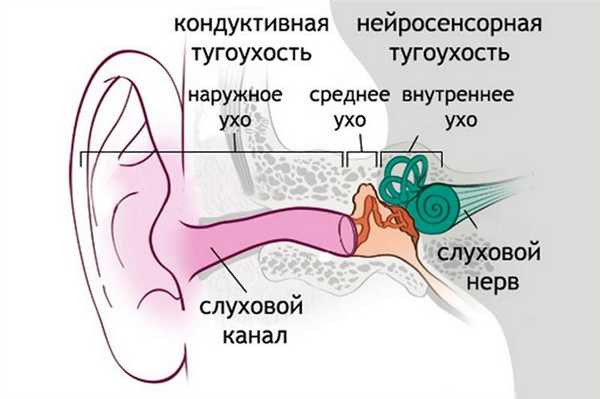
Принято выделять кондуктивное нарушение слуха, при котором поражается звуковоспринимающий и звукопроводящий отделы (наружное или среднее ухо, внутреннее ухо до рецептора), вследствие чего нарушается передача воздушных колебаний. Проявляется снижением остроты слуха, возможно ощущение заложенности в ухе, при этом тканевая проводимость сохраняется.
При нейросенсорном снижении слуха нарушения развиваются в рецепторном аппарате, слуховом нерве, проводниковом отделе, подкорковых и корковых структурах. Возникает снижение остроты слуха и его объема, ухудшается тканевая проводимость. В зависимости от уровня поражения симптомы могут включать: снижение остроты слуха вплоть до полной глухоты, шум в ушах, нарушение понимания речи, музыки, возникновение слуховых галлюцинаций (человек «слышит» ложные звуки, слова, музыку).
Нарушение слуха подразделяют на врожденное и приобретенное.
Приобретенное нарушение слуха может возникнуть внезапно и сохраняться до 12 часов, остро - длительностью от 1 суток до 1 месяца, подостро - длительностью от 1 до 3 месяцев, хронически - длительностью более 3 месяцев.
При этом дисфункция бывает обратима полностью, стабильна или может прогрессировать. Поражается одно или оба уха.
Возможные причины нарушения слуха
Нарушения слуха могут быть вызваны врожденными аномалиями развития уха из-за генетических нарушений, инфекций, гипоксии плода - внутриутробной и во время рождения, родов на ранних сроках.
Приобретенные нарушения слуха по кондуктивному типу возникают по множеству причин:
- из-за серных пробок;
- дефектов барабанной перепонки, ставших следствием травмы или отита;
- инородного тела в ухе;
- кровоизлияний в полость среднего уха;
- разрывов соединений между слуховыми косточками (травмы, воспалительные процессы);
- ложных опухолей (холестеатомы);
- истинных опухолей (рак слухового канала - встречается крайне редко).
- прием препаратов, токсичных для органов слуха (некоторых антибиотиков, обезболивающих и т.д - от них не следует отказываться только в том случае, если польза превышает риск);
- промышленные токсины (бензол, анилин);
- инфекции (грипп, клещевой энцефалит, менингит, корь, паротит, скарлатина, дифтерия, сифилис);
- нарушения обмена веществ и сосудистые нарушения (сахарный диабет, гипотиреоз, артериальная гипертония, инсульт);
- опухоли (невринома слухового нерва);
- травмы (механическая, воздействие громкого звука или перепада давления);
- естественные возрастные изменения.
Воспаление внутреннего уха сопровождается тошнотой, головокружением, нарушением координации из-за анатомического единства органа слуха и равновесия.
Болезнь Меньера - заболевание внутреннего уха, причиной является увеличение объема жидкости в улитке, сопровождается частичной или полной временной потерей слуха, головокружением, тошнотой, рвотой, шумом в ушах.
К каким врачам обращаться при нарушении слуха
С нарушением слуха следует обращаться к терапевту , педиатру , врачу общей практики. Они помогут дифференцировать состояние и направят пациента к нужному специалисту. Заболеваниями уха занимается отоларинголог. Поражение слухового нерва, проводящих путей и коры находится в компетенции невролога . Эти специальности объединяет отоневролог. Заподозрить ухудшение слуха, связанное с трудовой деятельностью, может врач-профпатолог. Реабилитацией пациента занимается группа специалистов, в состав которых входит сурдолог.
Диагностика и обследования при нарушении слуха
Для определения причины нарушений слуха врач проводит опрос пациента, выполняет отоскопию. Если необходимо, оценивает остроту слуха с помощью шепотной и разговорной речи, речи повышенной громкости в тишине и с помехой.
В норме человек различает шепотную речь на расстоянии 5-6 метров, расстояние слышимости разговорной в 10 раз больше.
Тканевая и воздушная проводимость сравнивается с помощью камертонов. Дополнительно записывают аудиограмму, проводят импедансометрию и оценку способности подкорковых структур отвечать на слуховые раздражители (вызванные слуховые потенциалы). Для выявления структурных изменений проводят магнитно-резонансную томографию головного мозга, в том числе с контрастированием, и компьютерную томографию черепа, височных костей.
Читайте также:
