Пример лечения холестериной гранулемы верхушки пирамиды височной кости
Добавил пользователь Morpheus Обновлено: 08.01.2026
Холестеатома - образование, сформированное ороговевающим эпителием, остатками кератина и различной толщины периматриксом с окружающей воспалительной реакцией или без таковой. У 2,9% пациентов с холестеатомой встречается холестеатома, которая распространяется в пирамиду височной кости. Агрессивный рост холестеатомы пирамиды височной кости может привести к деструкции подлежащих костных структур с распространением образования на скат черепа, клиновидную пазуху, подвисочную ямку, носоглотку с возможным проникновением в субдуральное пространство.
Цель: детализация существующих классификаций холестеатомы пирамиды височной кости.
Материал и методы: в данное проспективное исследование вошли 22 пациента с хроническим гнойным средним отитом, у которых была диагностирована холестеатома пирамиды височной кости. Диагноз поставлен на основании отоларингологического обследования, мультиспиральной компьютерной томография (МСКТ) височных костей, МРТ cреднего уха, диффузно-взвешенной МРТ головного мозга. Средний возраст пациентов составил 39,2±7 лет. В работе использовали классификацию холестеатомы пирамиды височной кости Moffat - Smith 2008 г.
Результаты: МСКТ височной кости с достаточной точностью и специфичностью выявляет различные деструктивные процессы, что важно для определения границы распространения образования и соответственно соотнесения данных границ c классификацией холестеатомы пирамиды височной кости. На основании КТ-снимков и обновленной классификации холестеатомы пирамиды височной кости Moffat - Smith образования были распределены в зависимости от локализации по отношению к лабиринту на супралабиринтную (n - 9), супралабиринтную-апикальную (n - 3), инфралабиринтную (n - 3), инфралабиринтную-апикальную (n - 5), массивную лабиринтную (n - 1) и массивную лабиринтную с апикальным распространением (n - 1). Таким образом, в данной статье мы попытались описать границы типов холестеатом пирамиды височной кости на основании МСКТ височных костей.
Заключение: использование предложенной классификации предоставит возможность определить тип холестеатомы пирамиды височной кости и окажет помощь в выборе тактики хирургического лечения данной патологии.
Ключевые слова: холестеатома пирамиды височной кости, хронический гнойный средний отит, классификация, компьютерная томография.
On the classification of the petrous pyramid cholesteatoma
Anikin I.A. 1 , Khamgushkeeva N.N. 1 , Ilin S.N. 1 , Bokuchava T.A. 2
1 Saint-Petersburg Scientific Research Institute of Ear, Nose, Throat and Speech
2 Murmansk Regional Clinical Hospital named after P.A. Bayandin
Cholesteatoma is the tumor formed by keratinizing epithelium, keratin residues and perimatrix of various thicknesses with or without surrounding inflammatory reaction. In 2.9% of patients with cholesteatoma it spreads to the petrous pyramid. Aggressive growth of the petrous pyramid cholesteatoma can lead to the destruction of the underlying bone structures with the spread of the tumor to the clivus, the sphenoid sinus, the infratemporal fossa, the nasopharynx with possible penetration into the subdural space.
Aim: the detailed classification of the petrous pyramid cholesteatoma.
Patients and Methods: this prospective study included 22 patients with chronic suppurative otitis media who had a petrous pyramid cholesteatoma. The diagnosis is based on an otolaryngological examination, multispiral computed tomography (MSCT) of temporal bones, MRI of the middle ear, diffuse-weighted MRI of the brain. The average age of the patients was 39.2 ± 7 years. The Moffat-Smith 2008 classification of the petrous pyramid cholesteatoma was used in the work.
Results: MSCT of the temporal bone reveals various destructive processes with high accuracy and specificity, that is important for determining the boundaries of the tumor and thus the classification of the petrous pyramid cholesteatoma. Based on CT images and updated Moffat-Smith petrous pyramid cholesteatoma classification, depending on the location in relation to the labyrinth the tumors were distributed on the supra-labyrinth (n-9), supra-labyrinth-apical (n-3), infra-labyrinth (n-3), infra-labyrinth-apical (n-5), massive labyrinth (n-1) and massive labyrinth petrous pyramid cholesteatoma with apical proliferation (n-1). Thus, in this article we have attempted to describe the boundaries of various types of the petrous pyramid cholesteatoma on the basis of the MSCT of the temporal bones.
Conclusion: the use of the proposed classification will provide an opportunity to determine the type of the petrous pyramid cholesteatoma and will help in choosing the tactics of surgical treatment of this pathology.
Key words: the petrous pyramid cholesteatoma, chronic suppurative otitis media, classification, computed tomography.
For citation: Anikin I.A., Khamgushkeeva N.N., Ilin S.N., Bokuchava T.A. On the classification of the petrous pyramid cholesteatoma // RMJ. 2017. № 23. P. 1698-1702.
Для цитирования: К вопросу о классификации холестеатомы пирамиды височной кости. РМЖ. 2017;23:1699-1702.
Статья посвящена вопросам классификации холестеатомы пирамиды височной кости. В исследование вошли 22 пациента с хроническим гнойным средним отитом, у которых была диагностирована холестеатома пирамиды височной кости. В работе использовали классификацию холестеатомы пирамиды височной кости Moffat - Smith 2008 г. Показано, что использование предложенной классификации предоставит возможность определить тип холестеатомы пирамиды височной кости и окажет помощь в выборе тактики хирургического лечения.
Холестеатома - опухолевидное образование, представляющее собой эпидермальную кисту, которая является результатом агрессивного роста ороговевающего плоскоклеточного эпителия 2.
По данным литературы, холестеатома пирамиды височной кости является очень сложным образованием для диагностики и лечения. Данная особенность связана с бессимптомной картиной развития заболевания, расположением холестеатомы близко к основанию черепа и жизненно важным нервно-сосудистым структурам височной кости, склонностью холестеатомы к рецидивам 2. Это одна из немногих патологий, которые имеют тенденцию к прогрессирующему росту. При массивном распространении может привести к костной эрозии верхушки пирамиды височной кости и развитию вне- и внутричерепных осложнений [1-3, 5, 6]. Частота встречаемости холестеатомы пирамиды височной кости составляет 4-9% от всех патологических образований в пирамиде височной кости [4], 0,2% - от всех случаев хронического среднего отита, осложненного холестеатомой [7].
Холестеатома пирамиды височной кости по происхождению может быть врожденной и приобретенной. Появление врожденной холестеатомы пирамиды височной кости объясняется сохранением эктодермального зачатка в пирамиде височной кости или в среднем ухе, из которого образование далее распространяется по направлению к верхушке пирамиды височной кости. Приобретенная холестеатома, в отличие от врожденной, чаще всего развивается вследствие инвазии эпидермиса в результате ретракции (первичная приобретенная холестеатома) или перфорации барабанной перепонки (вторичная приобретенная холестеатома). Ряд авторов также выделяют ятрогенную холестеатому, развившуюся после хирургических манипуляций на непораженном холестеатомным процессом ухе, и посттравматическую, возникающую в результате эпидермального заноса, вызванного травмой уха [2, 4].
За последнее время предложены несколько классификаций, основанных на локализации холестеатомы в каменистом отделе височной кости. U. Fish выделил супралабиринтный и инфралабиринтный-апикальный типы холестеатомы пирамиды височной кости [8]. В 1993 г. M. Sanna et al. создали классификацию холестеатомы пирамиды височной кости в зависимости от локализации образования по отношению к лабиринту, выделив: супралабиринтную, инфралабиринтную, массивную, инфралабиринтную-апикальную и апикальную [2].
По данным M. Sanna, cупралабиринтная холестеатома чаще всего бывает врожденной, но также может быть и результатом глубокого врастания эпидермиса в эпитимпанум. Она чаще поражает переднее эпитимпанальное пространство и простирается медиально к внутреннему слуховому проходу и вперед по направлению к сонной артерии. Также холестеатома может распространяться к заднему отделу лабиринта и в ретролабиринтные клетки сосцевидного отростка с поражением базального завитка улитки и лицевого нерва. В большинстве случаев супралабиринтная холестеатома клинически проявляется развитием пареза (паралича) мимической мускулатуры. Инфралабиринтная холестеатома возникает в гипотимпануме и в инфралабиринтных клетках сосцевидного отростка и распространяется вперед к внутренней сонной артерии и сзади к задней черепной ямке. Массивная лабиринтная холестеатома диффузно поражает височную кость с вовлечением в патологический процесс всего заднего и переднего отдела лабиринта и чаще является результатом роста супра- и инфралабиринтной холестеатомы, а также инвазивного роста первичной приобретенной холестеатомы. Она обычно протекает бессимптомно, но может вызвать паралич мимической мускулатуры и частичную или полную сенсоневральную тугоухость. Инфралабиринтная-апикальная холестеатома встречается в инфралабиринтных и в верхушечных отделах пирамиды височной кости. Изначально поражает передние отделы пирамиды височной кости, горизонтальную часть внутренней сонной артерии, после поражает апикальный отдел пирамиды височной кости, а затем распространяется или вверх к клиновидной пазухе, или кзади и вниз в инфралабиринтный отдел височной кости. Данная холестеатома чаще всего бывает врожденной и при ее распространении во внутреннее ухо у пациентов развивается хроническая сенсоневральная тугоухость IV степени. Функция лицевого нерва, как правило, у пациентов не нарушена. Апикальная холестеатома занимает только верхушку пирамиды височной кости и при массивном своем росте может привести к деструкции костной стенки внутреннего слухового прохода с дальнейшим распространением в сторону задней черепной ямки или к тройничному нерву [2, 9, 10].
В 2008 г. D. Moffat и W. Smith предложили классификацию холестеатомы пирамиды височной кости, которая, по данным авторов, более всеобъемлющая, чем существующие классификации. В классификации Moffat - Smith различают супралабиринтную, супралабиринтную-апикальную, инфралабиринтную, инфралабиринтную-апикальную, апикальную и массивную лабиринтную холестеатому пирамиды височной кости с апикальным распространением [11].
При планировании хирургического вмешательства хирургу необходимо иметь представление о локализации холестеатомы в пирамиде височной кости, ее расположении по отношению к сосудисто-нервным образованиям височной кости, наличии костно-деструктивных изменений структур среднего и внутреннего уха. С этой целью на предоперационном этапе обследования пациентов проводится анализ полученных результатов МСКТ-исследований височных костей, включающих серию томограмм и протокол исследования [12].
Целью данной работы послужила детализация существующих классификаций холестеатомы пирамиды височной кости.
Материал и методы
На базе ФГБУ «СПб НИИ ЛОР» Минздрава России с 2012 г. по март 2017 г. у 22 пациентов (13 женщин и 9 мужчин) с хроническим гнойным средним отитом диагностирована холестеатома пирамиды височной кости.
Диагноз был поставлен на основании отоларингологического и радиологического обследования, включающего МСКТ височных костей, МРТ cреднего уха, диффузно-взвешенную МРТ головного мозга. Средний возраст пациентов составил - 39,2±7 лет.
У 10 пациентов (45%) в анамнезе были радикальные операции на среднем ухе. Два пациента (9%) в прошлом прооперированы нейрохирургами с удалением холестеатомы верхушки пирамиды височной кости из экстрадурального подвисочного и инфралабиринтного доступов соответственно. У 10 пациентов (45%) с хроническим эпитимпано-антральным средним отитом оперативные вмешательства на ушах ранее не выполнялись.
Для более детального описания границ холестеатомы пирамиды височной кости за основу была взята классификация M. Sanna 2016 г., где на основании МСКТ височной кости определены границы только для супралабиринтной, инфралабиринтной, массивной, инфралабиринтной-апикальной и апикальной холестеатомы пирамиды височной кости [10]. Супралабиринтная-апикальная и массивная-апикальная холестеатомы пирамиды височной кости в данной системе не представлены. Таким образом, мы попытались описать границы для всех ее типов расположения в височной кости, взяв за основу классификацию Moffat и Smith 2008 г. [11].
Результаты обследования и обсуждение

На основании детального анализа МСКТ височной кости, обзора современной литературы, а также опыта хирургического лечения данной патологии нами детализирована классификация холестеатомы пирамиды височной кости (табл. 1).
Применение радиологических методов исследования височной кости (МРТ среднего уха, КТ височной кости, диффузионно-взвешенная МРТ головного мозга) в совокупности позволяют диагностировать холестеатому.
МСКТ височной кости с достаточной точностью и специфичностью выявляет различные деструктивные процессы, что важно для определения границы распространения образования и соответственно соотнесения данных границ с классификацией холестеатомы пирамиды височной кости. Использование предложенной классификации предоставит возможность определить тип холестеатомы пирамиды височной кости и окажет помощь в выборе тактики хирургического лечения данной патологии.
Заключение
В результате проведенного анализа данных МСКТ пациентов с холестеатомой пирамиды височной кости была детализирована классификация этой патологии в зависимости от расположения образования по отношению к структурам и окружающим тканям височной кости. Классификация холестеатомы пирамиды височной кости позволит выбрать оптимальный хирургический подход санации патологического процесса, а также поможет в стандартизации отчетности по данному заболеванию.
Пример лечения холестериной гранулемы верхушки пирамиды височной кости
Московский научно-практический центр оториноларингологии Департамента здравоохранения Москвы
Московский научно-практический центр оториноларингологии ДЗ Москвы
Федеральный медико-биологический Центр им. А.И. Бурназяна ФМБА России, Москва, Россия, 123098
Хирургическое лечение холестеатомы пирамиды височной кости
Журнал: Вестник оториноларингологии. 2015;80(3): 57‑60
Кратко представлена эпидемиология, классификация, диагностика и современные тенденции хирургического лечения холестеатомы пирамиды височной кости. Описан клинический случай диагностики и хирургического лечения холестеатомы верхушки пирамиды височной кости.
Из всех заболеваний верхушки пирамиды височной кости холестеатома встречается в 3,4—9% случаев. Наиболее часто (в 60%) в этой зоне выявляется холестероловая гранулема. В то же время имеются случаи диагностики мукоцеле, арахноидальных кист, менингиомы, хордомы, ксантомы, кавернозной гемангиомы, аневризм внутренней сонной артерии, фиброзной дисплазии, хондросаркомы и метастатической карциномы. Может симулировать заболевание верхушки пирамиды и асимметричная пневматизация этой локализации [1—5].
Среди больных с холестеатомой височной кости у 2,9% встречается холестеатома пирамиды височной кости. Холестеатома этой локализации может быть первичной (врожденной), происходящей из остатков эмбриональной или аберрантной эпителиальной ткани, или вторичной вследствие инвазии холестеатомы из среднего уха или сосцевидного отростка. Вторичная холестеатома выявляется у 58%, а первичная — у 12% пациентов [2, 6]. В зависимости от локализации холестеатомы в пирамиде височной кости по классификации M. Sanna [7] выделяют пять ее видов: супралабиринтная, инфралабиринтная, массивная лабиринтная, инфралабиринтная с апикальным распространением и апикальная [7]. Наиболее часто встречается супралабиринтная (26,7—67%), массивная лабиринтная (20—38%) и инфралабиринтная (7—40%) холестеатомы [1, 6, 8].
При холестеатоме пирамиды височной кости часто наблюдается бессимптомное течение при значительном ее объеме. В зависимости от локализации ранними симптомами могут быть выраженное снижение слуха или глухота (у 9—69%), дисфункция лицевого нерва (у 29—53%), оторея (у 66,7%), периферическое головокружение (у 33,3%) или центральные неврологические осложнения вследствие эрозии рядом расположенных важных анатомических структур [1, 2, 6, 8, 9].
Применение в диагностике высокоинформативных методов исследования: мультиспиральной компьютерной томографии (МСКТ) и магнитно-резонансоной томографии (МРТ) с контрастным усилением, в том числе в non- EPY режиме, позволяет определить локализацию, распространение холестеатомы и на дооперационном этапе планировать хирургический подход.
В литературе имеются единичные обзоры, посвященные диагностике и хирургии холестеатомы пирамиды височной кости, освещающие значительное количество клинических случаев [1, 6, 8—11]. Основными задачами операции являются тотальное макроскопическое удаление холестеатомы, сохранение ствола лицевого нерва, предупреждение ликвореи и менингита и сохранение слуховой функции. Поэтому современный алгоритм выбора хирургического подхода строится на локализации холестеатомы, состоянии слуховой функции и лицевого нерва. Большинство авторов отдают предпочтение закрытым вариантам с облитерацией зоны операции и ушиванием наружного слухового прохода по Rambo, учитывая современные средства реабилитации слуха. Так, при супралабиринтной холестеатоме и нормальном слухе используют транстемпоральный супралабиринтный подход через среднюю черепную ямку, а при сенсоневральной тугоухости — выполняют субтотальную петрозэктомию транслабиринтным и транскохлеарным подходом. При инфралабиринтной холестеатоме и нормальном слухе применяют субтотальную петрозэктомию трансмастоидальным и ретролабиринтным подходами, а при сенсоневральной тугоухости — транслабиринтным и транскохлеарным подходами [6, 11, 12]. В то же время стремление сохранить слух после операции в ущерб радикальному удалению холестеатомы может привести к резидуальной патологии и необходимости повторного вмешательства. В тех случаях, когда холестеатома распространяется медиальнее капсулы лабиринта, сохранить слух невозможно, и на выбор хирургического подхода влияет состояние лицевого нерва. При этих локализациях холестеатомы при сохранной функции лицевого нерва применяют транслабиринтный и транскохлеарный или инфратемпоральный доступы, а при дисфункции лицевого нерва — транскохлеарный. Для лечения дисфункции лицевого нерва в зависимости от места компрессии выполняют декомпрессию ствола нерва, нейропластику или VII—XII анастомоз одновременно (или на втором этапе) [1, 6, 10]. Лучшие результаты операции отмечают при длительности дисфункции лицевого нерва менее 12 мес. В результате лечения глухота оперированного уха наблюдается у 18—83%, рецидив холестеатомы в разные сроки — у 2—19% и интракраниальные осложнения у 2—6% больных [6, 8].
В последние годы некоторые авторы выполняют модифицированную субтотальную петрозэктомию различными подходами, в зависимости от локализации холестеатомы, с тимпанооссикулопластикой для сохранения или улучшения функции слуха. По их данным, преимуществами открытой реконструкции являются функциональный результат, ранняя диагностика рецидива холестеатомы и менее сложная ревизионная хирургия в условиях необлитерированной полости. При этой методике после удаления холестеатомы пирамиды височной кости у 90% пациентов выполнялась тимпанопластика и у 52% — оссикулопластика. В результате операции слух улучшился у 38% пациентов, сохранился на прежнем уровне — у 29% и у 33% отмечено его ухудшение [8].
В нашей стране хирургией пирамиды височной кости занимаются преимущественно нейрохирурги. Однако и их возможности ограничены при распространенной холестеатоме пирамиды височной кости.
Представляем случай диагностики и хирургического лечения холестеатомы верхушки пирамиды височной кости.
Пациентка М., 32 года, обратилась в отделение нейрохирургии клиники ФГБУ ФМБЦ им. А.И. Бурназяна с жалобами на отсутствие слуха на правое ухо, периодические выделения из него, асимметрию лица.
Из анамнеза известно, что пациентка с детства страдает хроническим гнойным правосторонним средним отитом с периодическими обострениями в виде выделений из правого уха на фоне ОРВИ или попадания воды в ухо. Регулярно проводилась местная антибактериальная терапия с временным положительным эффектом. С 16-летнего возраста стала отмечать головокружения системного характера. В 2006 г. обратилась в клинику МОНИКИ, где выполнена КТ височных костей, по данным которой выявлено новообразование правой пирамиды височной кости. В той же клинике выполнена санирующая операция на правой височной кости с удалением задней стенки слухового прохода. В послеоперационном периоде головокружения купировались, но сохранялись выделения из этого уха. В 2009 г. стала отмечать подергивание мышц правой половины лица, эпизоды по типу гемифациального спазма до нескольких раз в день. В НИИ нейрохирургии им. Н.Н. Бурденко выполнена ретросигмовидным доступом операция на пирамиде височной кости с удалением холестеатомы правой пирамиды височной кости. После операции у пациентки полностью восстановилась функция лицевого нерва справа. Однако в 2012 г. у пациентки вновь развился парез лицевого нерва справа. Обратилась в отделение нейрохирургии клиники ФМБЦ им. А.И. Бурназяна для обследования и лечения.
При поступлении: общее состояние больной удовлетворительное. Температура тела нормальная. Кожные покровы обычной окраски. В легких дыхание везикулярное, без хрипов. АД — 120/80 мм рт.ст. Пульс 90 в 1 мин, ритмичный, удовлетворительных свойств.
При осмотре имеются спокойные, безболезненные послеоперационные рубцы в правой заушной и ретросигмовидной области. При отомикроскопии справа — наружный слуховой проход широкий, свободный, без отделяемого. Барабанная перепонка сохранена только в передних отделах. Слизистая оболочка в мезогипотимпануме утолщенная, полипозно-измененная. Полость в мастоидальном отделе небольшая, покрыта утолщенной слизистой оболочкой без эпидермиса. Слуховая труба проходима по Вальсальва. Слева наружный слуховой проход широкий, свободный. Барабанная перепонка серого цвета, опознавательные знаки дифференцируются.
В неврологическом статусе: сознание ясное. Контактная. Менингеальных знаков нет. Гипостезия в зоне иннервации V нерва справа (больше по 1—2 ветвям), корнеальный рефлекс снижен справа. Определяется грубый парез правого лицевого нерва справа (V степень по шкале House—Brackmann). Координаторные пробы выполняла удовлетворительно.
При тональной пороговой аудиометрии (ТПА) выявлена правосторонняя глухота. Слух слева в пределах возрастной нормы.
По данным электронейромиографии отмечались признаки умеренного поражения правого лицевого нерва по смешанному типу (аксональному и демиелинизирующему), проводимость по всем ветвям составляла 30—40% от нормы по типу неврита.
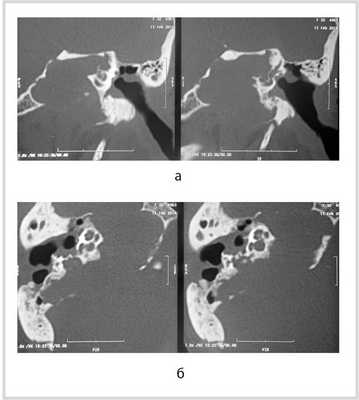
Рис. 1. КТ височных костей пациентки М. а — коронарная проекция: деструктивная полость в пирамиде височной кости, заполненная субстратом неоднородной плотности, капсула лабиринта значительно разрушена на уровне базального и апикального завитков улитки, латерального и верхнего полукружных каналов; б — аксиальная проекция: деструктивная полость с разрушением задней грани пирамиды, передневерхней и нижней поверхности.
По результатам МРТ головного мозга правая пирамида височной кости деформирована, увеличена в объеме, выполнена субстратом размером до 5,5—2,8—3 см, распространяющимся на область внутреннего слухового прохода, заднего полукружного канала, медиальные отделы барабанной полости, сосцевидный отросток. Описанный субстрат изо-гипоинтенсивен в режиме Т1, гиперинтенсивен — в Т2 и non-EPI DWI (рис. 2). Заключение: признаки рецидива холестеатомы с деструктивными изменениями структур внутреннего и среднего уха на фоне хронических воспалительных изменений.
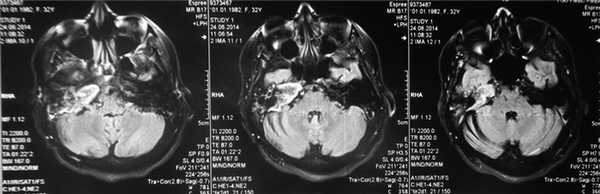
Рис. 2. Магнитно-резонансная томография головного мозга пациентки М. Деформированная, увеличенная в объеме пирамида височной кости выполнена мягкотканым субстратом.
Учитывая анамнез заболевания, ранее выполненные операции, клинические проявления (глухота, явления периферического пареза лицевого нерва) и локализацию процесса по данным КТ височных костей и МРТ, свидетельствующие о массивной лабиринтной холестеатоме, пациентке была выполнена реоперация. Транслабиринтным подходом произведена субтотальная петрозэктомия (частичная лабиринтэктомия) с удалением холестеатомы и пластикой дефекта височной кости жиром. При ревизии определялась послеоперационная неэпидермизированная мастоидальная полость, которая была заполнена утолщенной слизистой оболочкой. В барабанной полости также определялась утолщенная полипозная слизистая оболочка. Барабанная перепонка сохранена только в передних отделах. Цепь слуховых косточек отсутствовала. За счет удаления перилабиринтных клеток, заднего верхнего и латерального полукружных каналов был открыт широкий доступ в сторону верхушки пирамиды, где выявлена большая холестеатома, распространявшаяся от верхушки сосцевидного отростка до верхушки пирамиды височной кости. Выявлено обнажение луковицы яремной вены, мозговых оболочек задней черепной ямки, нисходящей части канала лицевого нерва. Холестеатома удалена с образованием большой полости внутри пирамиды височной кости. При удалении холестеатомы из области внутреннего слухового прохода (который не дифференцировался) отмечалась ликворея. Эпидермальные оболочки оставлены на луковице яремной вены, у верхушки пирамиды височной кости, под улиткой. Произведена герметизация твердой мозговой оболочки двухкомпонентным фибриновым клеем. В область верхушки пирамиды височной кости уложена подкожно-жировая клетчатка, которая была взята с передней брюшной стенки. Выполнена пластика полости свободным миофасциальным лоскутом. В барабанную полость, под остатки барабанной перепонки, уложена аутофасция. Слуховой проход не ушивался для возможности контроля за созданной полостью.
По данным гистологического исследования удаленного образования от 29.07.14: в присланном материале бесструктурные холестеатомные массы и мелкий пласт многослойного плоского эпителия с рыхлой подэпителиальной стромой с кровоизлияниями.
При наблюдении в послеоперационном периоде отмечена длительная эпителизация послеоперационной полости и сохранение пареза правого лицевого нерва (V степень по шкале House—Brackmann). Неврологический статус — без отрицательной динамики.
Представленный случай свидетельствует о возможности успешного применения транслабиринтного подхода для удаления холестеатомы верхушки пирамиды височной совместно с нейрохирургами.
ФГАОУ ВО Первый МГМУ им. И.М. Сеченова Минздрава России (Сеченовский Университет)
- SPIN РИНЦ: 9040-5720
- Scopus AuthorID: 6602512088
- ORCID: 0000-0001-7414-1293
Первый Московский государственный медицинский университет им. И.М. Сеченова Минздрава России (Сеченовский Университет)
ООО «Поликлиника 101»
Опыт хирургического лечения пациента с холестеатомой пирамиды височной кости
Журнал: Вестник оториноларингологии. 2020;85(5): 103‑105
В статье описан клинический случай холестеатомы пирамиды височной кости, приводящей к массивной деструкции окружающих структур. Обращается внимание на важность своевременной диагностики данной патологии с применением объективных методов визуализации для выбора оптимального хирургического доступа, позволяющего полностью удалить данное образование.
Дата принятия в печать:
Холестеатома височной кости остается одной из самых актуальных тем отиатрии. Поражение пирамиды височной кости холестеатомным процессом встречается в 2,9% случаев [1]. При этом примерно в 1,29% случаев наблюдается интракраниальное распространение и развитие серьезных осложнений. Холестеатома пирамиды височной кости может быть как первичной, когда на ранних этапах эмбриогенеза происходит формирование эктодермального зачатка в «неправильном» месте, так и вторичной — вследствие инвазивного роста ее матрикса по клеточной системе височной кости. Последнее обусловлено его повышенной пролиферативной активностью, синтезом большого количества провоспалительных цитокинов (интерлейкины, ФНО-альфа). При этом отмечается экспрессия адгезивных белков, рецепторов к эпидермальному фактору роста [2].
Инвазивная холестеатома по своей локальной «агрессии» вызывает выраженную деструкцию подлежащей костной ткани, распространение патологического процесса за пределы височной кости с возможным развитием внутричерепных осложнений. Ранняя диагностика данной патологии имеет прогностическое значение и позволяет избежать серьезных осложнений [3]. Сложность своевременного выявления обусловлена бессимптомным течением холестеатомы пирамиды височной кости [4]. Болезнь может проявляться внезапно, когда уже имеются выраженные деструктивные изменения. Ранними симптомами могут быть поражение лицевого нерва, глубокая сенсоневральная тугоухость, вестибулярные и центральные неврологические нарушения [5, 6].
На начальном этапе супралабиринтная инвазия холестеатомы может проявляться изолированным поражением лицевого нерва. При этом снижение слуха и вестибулярные нарушения возникают несколько позже, после распространения патологического процесса во внутренний слуховой проход [7]. В случае инфралабиринтной инвазии холестеатомы симптоматики может и не быть, при этом матрикс располагается в гипотимпануме, прорастает на стенки внутренней сонной артерии (ее вертикальной порции) и луковицы яремной вены, а также на твердую мозговую оболочку задней черепной ямки. Выраженная сенсоневральная тугоухость отмечается, когда имеет место инфралабиринтно-аппикальная или аппикальная инвазия холестеатомы при деструкции внутреннего слухового прохода и поражении его структур. Массивная холестеатома вызывает разрушение всех клеток височной кости и капсулы лабиринта, проявляется нарушением слуха и функции лицевого нерва, вестибулярной симптоматикой [8].
В диагностике холестеатомы височной кости основную роль играют лучевые методы исследования (КТ, МРТ в режиме Non EPI DWI), которые позволяют оценить локализацию патологического процесса, наличие костно-деструктивных изменений, границы его распространения [9].
Основной целью хирургического лечения пациентов с холестеатомой пирамиды височной кости является полная санация патологического очага. Однако следует подчеркнуть, что не всегда удается решить эту задачу в связи с инвазивным ростом матрикса и распространением в области, окружающие височную кость [10]. В таких случаях матрикс холестеатомы может обладать более «агрессивными» свойствами, вызывая рецидив заболевания и обширные разрушения.
В качестве примера приводим клинический случай инвазивной холестеатомы пирамиды височной кости.
В клинику болезней уха, горла и носа Сеченовского Университета обратился пациент Л., 27 лет, по поводу внезапно возникшей асимметрии левой половины лица. Из анамнеза известно, что пациенту за рубежом в возрасте 10 лет была выполнена санирующая операция с тимпанопластикой слева. В протоколе операции было указано, что холестеатома удалена неполностью в связи с распространением матрикса в область проекции внутренней сонной артерии. Пациенту было рекомендовано проведение повторной операции после проведения КТ височных костей с ангиографией в специализированном учреждении. Со слов пациента, на протяжении последующих 17 лет после первой операции он не отмечал гноетечения из левого уха и не обращался к ЛОР-врачу.
При поступлении в клинику: общее состояние пациента удовлетворительное. Температура тела нормальная. Кожные покровы обычной окраски. В легких дыхание везикулярное, без хрипов. АД 130/70 мм рт.ст. Пульс 80 в 1 мин, ритмичный.
Левая заушная область не изменена, имеется тонкий послеоперационный рубец. При отомикроскопии слева — наружный слуховой проход широкий, отделяемого нет. Барабанная перепонка серого цвета, перфорации нет. При проведении пробы Вальсальвы слуховая труба проходима. Справа — наружный слуховой проход широкий, свободный. Барабанная перепонка серого цвета, опознавательные знаки дифференцируются. Слуховая труба проходима.
В неврологическом статусе: сознание ясное. Менингеальных знаков нет. Определяется парез мимической мускулатуры лица слева (нарушение функции лицевого нерва V степени по шкале House—Brackmann). Вестибулярные пробы без отклонений.
При тональной пороговой аудиометрии (ТПА) выявлена левосторонняя глухота. Слух справа в пределах возрастной нормы.
По результатам МРТ/РКТ височных костей: левая височная кость тотально заполнена патологическим субстратом с поражением пирамиды. Имеются деструктивные изменения височной кости: задняя грань пирамиды разрушена на протяжении 10 мм, передневерхняя — протяженностью до 15 мм, нижняя поверхность — до 25 мм. Капсула лабиринта значительно разрушена на уровне базального и среднего завитков улитки. Костная стенка лабиринтной части канала лицевого нерва не прослеживается, стенка тимпанального и мастоидального отделов сохранена. Отмечалось разрушение стенки канала внутренней сонной артерии. После внутривенного контрастирования не было отмечено деформации стенки сосуда.
Заключение: признаки рецидива холестеатомы пирамиды височной кости слева. Врожденная холестеатома?
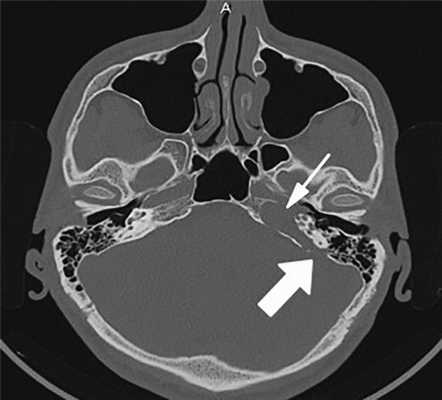
Рис. 1. КТ пациента с холестеатомой левой височной кости — деструкция костной стенки внутренней сонной артерии (маленькая стрелка), базального и среднего завитков улитки, задней грани пирамиды (большая стрелка).
С учетом анамнестических данных, клинической симптоматики и объективных методов визуализации пациенту была выполнена реоперация транслабиринтно-транскохлеарным доступом. При ревизии отмечалось инфралабиринтное распространение холестеатомы в преддверие, в область проекции внутреннего слухового прохода, в барабанную полость с секвестрацией улитки и прорастанием под нее и распространением в область верхушки пирамиды височной кости. Цепь слуховых косточек отсутствовала. По ходу распространения матрикса холестеатомы вскрыты задний, латеральный и частично верхний полукружные каналы, верхние лабиринтные, супрамеатальные, ретролабиринтные клетки и преддверие — произведен доступ к внутреннему слуховому проходу (структуры не определялись, были окутаны эпидермисом). Лицевой нерв идентифицирован в лабиринтном отделе, в тимпанальном отделе обнажен, в мастоидальном — выделена костная стенка, истончена и смещена кпереди — произведен доступ к инфралабиринтному пространству. Выявлено обнажение луковицы яремной вены и внутренней сонной артерии, твердой мозговой оболочки задней и средней черепных ямок, прорастание эпидермиса, который был полностью отсепарован от подлежащих структур. Матрикс холестеатомы отсепарован в области внутреннего слухового прохода, отмечалась умеренная ликворея, в грануляционно-эпидермальной массе идентифицирован интрамеатальный отдел лицевого нерва, и в данном отделе эпидермис был полностью отсепарован от лицевого нерва. Ликворея остановлена тампонадой данной области мышечно-жировым лоскутом. Полость заполнена фрагментами аутожира, кожа наружного слухового прохода ушита наглухо. По данным гистологического исследования — холестеатомные массы с рыхлой подэпителиальной стромой.
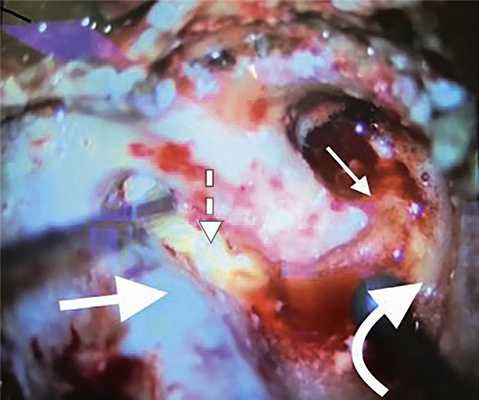
Рис. 2. Выделены сигмовидный синус (большая стрелка), срединная пластинка черепной ямки (изогнутая стрелка), холестеатома (пунктирная стрелка), канал лицевого нерва (маленькая стрелка).
При наблюдении в послеоперационном периоде отмечалось сохранение дисфункции лицевого нерва на прежнем уровне (V степень по шкале House—Brackmann). Неврологический статус без изменений.
Данный клинический пример наглядно демонстрирует значимость своевременного выявления холестеатомы височной кости и необходимость объективных методов диагностики, включая КТ и МРТ. Правильная оценка результатов обследования позволяет классифицировать холестеатому пирамиды височной кости, и, исходя из этого, выбрать наиболее оптимальную тактику хирургического вмешательства для полного удаления холестеатомы, предупреждения развития осложнений и предотвращения рецидивов заболевания.
Запорожский государственный медицинский университет, Украина
Санкт-Петербургский НИИ уха, горла, носа и речи Минздрава России, Санкт-Петербург, Россия, 190013
ФГБУ «Санкт-Петербургский НИИ уха, горла, носа и речи» МЗ РФ, Санкт-Петербург, Россия, 190013
Отдел разработки и внедрения высокотехнологичных методов лечения Санкт-Петербургского НИИ уха, горла, носа и речи Минздрава России, Санкт-Петербург, Россия, 190013, отделение отоларингологии Мурманской областной клинической больницы им. П.А. Баяндина, Мурманск, Россия, 183000
Удаление инфралабиринтной холестеатомы пирамиды височной кости с сохранением функции лицевого нерва
Журнал: Вестник оториноларингологии. 2019;84(3): 56‑60
В статье представлен клинический случай инфралабиринтной холестеатомы пирамиды височной кости. Нами проанализированы предоперационные данные пациентки для определения тактики хирургического лечения с сохранением функции лицевого нерва и снижением риска развития рецидива холестеатомы, интраоперационные находки и конечный результат оперативного лечения.
Холестеатома пирамиды височной кости представляет собой медленно растущее эпидермоидное образование, захватывающее каменистую часть височной кости, и составляет менее 10% от всех случаев образований пирамиды височной кости и менее 3% от случаев хронического гнойного среднего отита, осложненного холестеатомой [1].
Согласно классификации M. Sanna и соавт. от 1993 г., выделяют супралабиринтную, инфралабиринтную, массивную, инфралабиринтную-апикальную и апикальную холестеатому пирамиды височной кости в зависимости от локализации образования по отношению к лабиринту [2].
Инфралабиринтная холестеатома пирамиды височной кости, по данным ряда зарубежных авторов, имеет чаще всего врожденный характер происхождения, развивается в гипотимпануме или в инфралабиринтных клетках с последующим ростом к внутренней сонной артерии или к задней черепной ямке, приводя к разрушению переднего отдела лабиринта. Следовательно, у большинства пациентов в основном страдает слуховая функция. При этом функция ЛН для данного типа расположения холестеатомы пирамиды височной кости на предоперационном этапе, как правило, сохранена [3—6].
Анатомическими границами инфралабиринтного отдела височной кости являются: латерально — мастоидальный отдел ЛН, медиально — твердая мозговая оболочка задней черепной ямки, сверху — передний отдел лабиринта (улитка), снизу — луковица яремной вены, сзади — СС и задний П.К. По мнению авторов, визуализация инфралабиринтной полости может быть улучшена путем удаления костной стенки, покрывающей СС и заднюю черепную ямку, c их последующей ретракцией [7, 8].
В 1978 г. U. Fisch описал инфратемпоральный доступ, при котором ЛН от шилососцевидного отростка до коленчатого ганглия освобождался из костного ложа фаллопиева канала и транспонировался кпереди от своего исходного анатомо-топографического расположения, обеспечивая широкий доступ к инфралабиринтным структурам височной кости [8]. Недостатком данного доступа является высокий риск травмирования Л.Н. Однако некоторые авторы при хирургическом удалении холестериновой гранулемы, параганглиомы и холестеатомы височной кости при их инфралабиринтном распространении избегали транспозиции ЛН, что исключало его повреждение с развитием пареза (паралича) мимической мускулатуры [7].
С появлением интраоперационного мониторинга ЛН в отохирургии появилась возможность идентифицировать его во время операции и тем самым минимизировать риск его повреждения [9, 10].
В данной статье описан случай хирургического лечения пациентки с инфралабиринтной холестеатомой пирамиды височной кости.
Пациентка К., 44 лет, обратилась в ФГБУ «СПбНИИ ЛОР» Минздрава России с жалобами на постоянное гноетечение из правого уха, ощущение тяжести в правой половине головы, снижение слуха на правое ухо вплоть до глухоты. Вышеуказанные жалобы остро стали беспокоить пациентку последние 4 мес.
Из анамнеза заболевания известно, что в детстве у пациентки были отиты с двух сторон.
При осмотре состояние удовлетворительное. Отохирургические вмешательства, травмы височной кости, инфекционные, хронические соматические заболевания отрицает. Сознание ясное, общемозговые и менингеальные симптомы отсутствовали. Головокружение, спонтанный нистагм не зафиксированы. Состояние функции ЛН по шкале House—Brackmann — I степень (норма). При проведении отомикроскопии диагностирован двусторонний средний отит. Правое ухо — НСП широкий, заполнен гнойным отделяемым. Эпидермизированная рубцово-измененная барабанная перепонка втянута. Левое ухо — НСП широкий, свободный. Субтотальный некраевой дефект барабанной перепонки, отделяемого нет. По данным тональной аудиометрии — правосторонняя смешанная тугоухость IV степени (костно-воздушный интервал составлял в среднем 50 ДБ), левосторонняя кондуктивная тугоухость I степени (костно-воздушный интервал составлял в среднем 20 ДБ),
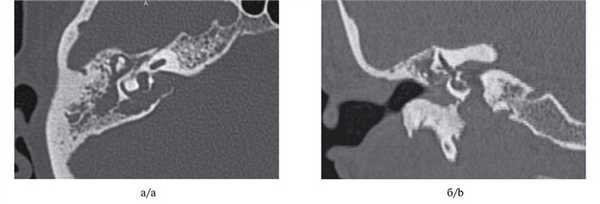
МСКТ височной кости — КТ-картина образования пирамиды правой височной кости с костно-деструктивными изменениями, правостороннего среднего отита. Образование на МСКТ височной кости отграничено сверху базальным завитком улитки и преддверием, снизу — яремной веной, медиально — твердой мозговой оболочкой задней черепной ямки, латерально — гипо- и мезотимпанумом, спереди — вертикальной частью внутренней сонной артерии, сзади — сагиттальным ПК, внутренним слуховым проходом (рис. 1). Рис. 1. МСКТ височной кости (правое ухо). КТ-картина инфралабиринтной холестеатомы пирамиды височной кости (а — аксиальная проекция, б — коронарная проекция).
МРТ среднего уха — в области нижней и задней граней пирамиды височной кости инфралабиринтно визуализируется образование размером 15,6×26×20 мм, прилежит и компримирует внутреннюю яремную вену, характеризуется преимущественно гиперинтенсивным сигналом в Т2, STIR, умеренно гиперинтенсивным в Т2 flair, изоинтенсивным в Т1 ВИ, с повышением сигнала на DWI с коэффициентом В 1000 и вычитанием на ИКД-картах, что соответствует холестеатомным массам.
На основании проведенных методов исследования у пациентки были диагностированы двусторонний хронический гнойный средний отит, инфралабиринтная холестеатома пирамиды височной кости справа, правосторонняя хроническая смешанная тугоухость IV степени, левосторонняя кондуктивная тугоухость I степени.
Предоперационное планирование
Учитывая отсутствие у пациентки экстратемпорального распространения холестеатомы пирамиды височной кости и пареза мимической мускулатуры, было принято решение о проведении операции в условиях специализированного монопрофильного учреждения ФГБУ «СПбНИИ ЛОР» Минздрава России с использованием интраоперационного мониторинга ЛН.
С учетом данных тональной аудиометрии (выраженное нарушение слуховой функции у пациентки) и МСКТ височной кости была поставлена цель — максимальная элиминация холестеатомы с сохранением функции Л.Н. Реконструктивный слухоулучшающий этап операции, несмотря на костно-воздушный интервал в 50 ДБ, не рассматривался из-за костной деструкции холестеатомой переднего и заднего отделов лабиринта.
По данным МСКТ височной кости, у пациентки отсутствовали признаки выраженного предлежания СС и высокого расположения луковицы яремной вены, поэтому в качестве хирургического подхода к инфралабиринтной холестеатоме пирамиды височной кости был выбран трансмастоидальный-инфралабиринтный доступ с удалением пораженной холестеатомой улитки.
С целью снижения риска развития резидуальной холестеатомы пирамиды височной кости мы остановились на открытой технике ведения трепанационной полости из-за сложности в техническом удалении участков матрикса холестеатомы с поверхности адвентиции внутренней сонной артерии, луковицы яремной вены, ЛН без риска повреждения последних.
Операция
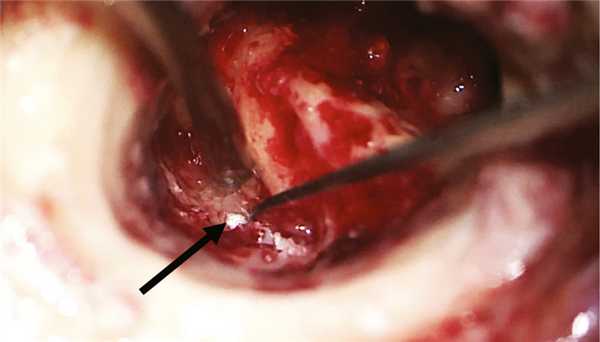
Хирургическое вмешательство было проведено в условиях многокомпонентной анестезии с интубацией трахеи и с применением мониторинга ЛН методом игольчатой электромиографии при непрерывной стимуляции с бормашины. Выполнена инфильтрация мягких тканей заушной области 0,5% раствором наропина 15 мл. Произведен разрез в заушной области справа. Отсепарованы мягкие ткани до кости и кожа задней стенки НСП до фиброзного кольца. Бором снят навес задней стенки НСП и выполнена антротомия. Антрум заполнен грануляционной тканью, блокирующей aditus ad antrum. При проведении тимпанотомии с ревизией барабанной полости отмечено, что рубцово-измененная барабанная перепонка эпидермизирована и спаяна с медиальной стенкой барабанной полости. После удаления патологически измененной барабанной перепонки обнаружены явления метаплазии слизистой оболочки медиальной стенки барабанной полости с развитием грануляционно-фиброзной ткани. Тимпанальное устье слуховой трубы сужено и блокировано полипом. Цепь слуховых косточек сохранена. Молоточек и наковальня удалены. При проведении стимуляционной электромиографии получены М-ответы при пороговой электрической стимуляции в 0,9 мА с горизонтального отдела ЛН, покрытого метаплазированной слизистой оболочкой. Симптом передачи колебаний с подножной пластинки стремени на окно улитки отсутствовал. Бором выполнена радикальная операция. Сформированная трепанационная полость не содержала холестеатомных масс. В полипозно-измененной слизистой оболочке антромастоидальной полости после удаления инфралабиринтных клеток в проекции сагиттального ПК обнаружена холестеатома (рис. 2). Рис. 2. Интраоперационная картина трепанационной полости после выполненной радикальной операции на правом ухе. Стрелкой указана холестеатома в инфралабиринтных клетках височной кости.
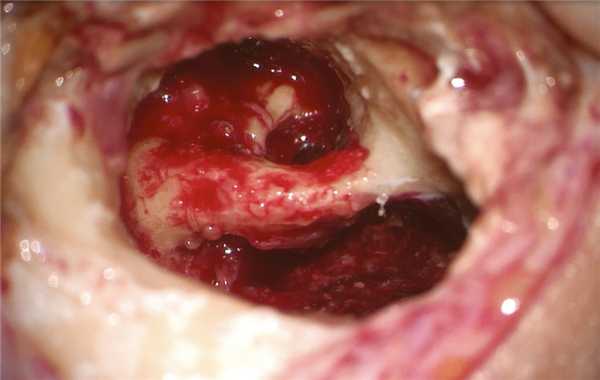
Холестеатома заполняла собой все инфралабиринтное пространство с разрушением изнутри сагиттального ПК, преддверия, базального завитка улитки, компримировала твердую мозговую оболочку задней черепной ямки и внутреннюю яремную вену. По ходу распространения эпидермиса удалены сагиттальный ПК с сохранением эндолимфатического протока, ретрофациальные клетки, клетки гипотимпанального клеточного тракта, инфракохлеарные клетки, базальный и апикальный завитки улитки до передней стенки внутреннего слухового прохода. Холестеатома элиминирована вместе с матриксом из инфралабиринтного пространства: с поверхности твердой мозговой оболочки задней черепной ямки, яремной вены, из-под скелетированного фаллопиева канала, из переднего отдела лабиринта, заднего ПК (рис. 3). Рис. 3. Интраоперационная картина инфралабиринтного пространства правой височной кости после удаления холестеатомы.
Результат
Послеоперационный период протекал без осложнений. Пациентка в удовлетворительном состоянии была выписана на 9-е сутки после операции с тампонами в НСП. Общемозговые и менингеальные симптомы отсутствовали. Предоперационная функция ЛН сохранена. Гистологическое исследование операционного материала подтвердило наличие холестеатомы. Тампоны из НСП удалены через 1 мес после операции.
При проведении отомикроскопии оперированного уха визуализирована большая трепанационная полость, заполненная скудным количеством раневого отделяемого; фасциальный лоскут, закрывающий сверху передние отделы трепанационной полости, — розовый, умеренно отечен. Сформированная инфралабиринтная полость под ЛН свободная, без патологического содержимого.
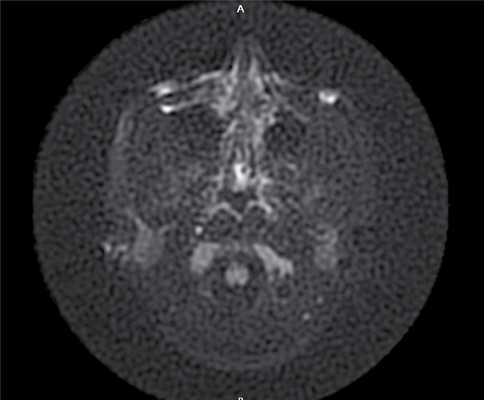
Через 6 мес по результатам отомикроскопии, МСКТ височных костей, МРТ среднего уха в DWI-режиме: в сосцевидном отростке, в аттико-антральной области, в области нижней и задней граней пирамиды височной кости визуализируется обширная послеоперационная полость; в барабанном и мастоидальном сегментах послеоперационной полости пристеночно визуализируется содержимое умеренно неоднородной структуры, гетерогенного МР-сигнала в Т2 ВИ, STIR, T2 flair, изоинтенсивное в Т1 ВИ, без повышения сигнала на DWI c коэффициентом В 1000 и вычитанием на ИКД-картах (вероятно, рубцово-фиброзные изменения): данных за рецидив холестеатомы получено не было (рис. 4). Рис. 4. МР-томограмма среднего уха, выполненная в DWI- режиме.
Пациентке было рекомендовано длительное регулярное наблюдение с использованием отомикроскопии, МСКТ височных костей, МРТ среднего уха в DWI-режиме.
Холестеатома пирамиды височной кости является сравнительно редкой патологией и длительное время может протекать бессимптомно до тех пор, пока не разрушит фаллопиев канал или лабиринт с развитием пареза мимической мускулатуры или снижения слуха. Данное образование может также поражать все анатомические структуры в пределах височной кости или иметь экстратемпоральное распространение с поражением внутренней сонной артерии, ската черепа, клиновидной пазухи, подвисочной ямки и носоглотки [1—3, 5, 6, 11].
Открытая техника ведения трепанационной полости с одномоментным пластическим расширением НСП широко нами используется ввиду спаянности матрикса холестеатомы с нервно-сосудистыми структурами и твердой мозговой оболочкой и возможности визуального контроля и санации состояния данной полости [6].
Для диагностики рецидива холестеатомы в настоящее время применяют МРТ среднего уха в DWI-режиме, где холестеатома выглядит более ярко, чем другие патологические ткани. Однако данная методика имеет чувствительность 81%, и ложноотрицательные результаты получают при размерах холестеатомы менее 5 мм [12]. КТ височных костей обычно дополняют данные МРТ в отношении состояния костных структур височной кости, эти исследования выполняются в комплексе при предоперационном обследовании больного. В нашем случае, учитывая большие костно-деструктивные изменения височной кости в результате роста холестеатомы, сформированную трепанационную полость, открытую технику ее ведения, мы рекомендовали пациентке в послеоперационном периоде выполнить КТ височных костей для оценки объема выполненной операции и определения расположения мягкотканного субстрата по отношению к костным структурам височной кости.
Согласно опыту современной отохирургии, адекватными сроками проведения ревизии барабанной полости после хирургической санации холестеатомы среднего уха являются 6—12 мес [13]. При хирургическом лечении холестеатомы пирамиды височной кости при наличии открытой трепанационной полости мы считаем целесообразным выполнять инструментальные методы обследования через 6 мес после операции, а далее 1 раз в год. Данные сроки достаточны для оценки отдаленных анатомических результатов после выполненной хирургической санации холестеатомы пирамиды височной кости.
Особенность данного клинического случая заключается в том, что после выполненной расширенной радикальной операции на среднем ухе нами были обнаружены только участки грануляционной ткани в антромастоидальной полости и метаплазированная слизистая оболочка в барабанной полости. Признаки миграции эпидермиса в гипотимпанальные и инфралабиринтные клетки со стороны барабанной полости и сформированной антромастоидальной полости отсутствовали, что может свидетельствовать в пользу врожденной этиологии данной холестеатомы.
Читайте также:
- Искусственный климат в космосе. Физиологические проблемы невесомости
- Приобретенная палочко-колбочковая дисфункция
- Агония. Агональное состояние. Клиника ( признаки ) агонального состояния ( агонии ). Клиническая смерть. Клиника ( признаки ) клинической смерти.
- Щитовидная железа и желудочно-кишечный тракт. Тиреоидные гормоны и продолжительность сна
- Синдром Бамбергера (Bamberger)
