Примеры метастаза рака молочной железы в хориоидею
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
В качестве иллюстрации приводим собственное клиническое наблюдение. Пациентка Ш., 34 года, в октябре 2020 года обратилась с жалобами на искажения предметов и снижение остроты зрения правого глаза в течение двух недель.
Анамнез: в октябре 2010 года у пациентки выявлен рак правой молочной железы, а в феврале 2011 года выполнена радикальная мастэктомия. В предоперационном периоде пациентка получила 4 цикла полихимиотерапии (ПХТ) по схеме FAC (фторурацил, адриамицин (доксорубицин), циклофосфамид) и радикальный курс дистанционной лучевой терапии на область правой молочной железы, парастернальную, надключичную и аксилярную области традиционным фракционированием с разовой очаговой дозой 2 Гр. Суммарная очаговая доза - 64 Гр. В послеоперационном периоде проведено 4 цикла ПХТ по схеме АТ (доксорубицин, таксотер). Далее в течение 5 лет пациентка получала гормональную терапию аналогами лютеинизирующего рилизинг-гормона, в течение 3 лет использовался тамоксифен и в течение 2 лет - анастрозол. В сентябре 2020 года были выявлены метастазы в правом легком и лимфоузлах средостения. Спустя месяц (октябрь 2020 г.) выявлен метастатический узел в желудке.
На момент обращения к офтальмологу: максимальная острота зрения (МОЗ) правого глаза - 0,7 н/к, левого - 0,8 с sph -0,5Д=0,9. ВГД OD=15,3 мм рт.ст., OS - 17,2 мм рт.ст. Передний отрезок обоих глаз - без патологии. При офтальмоскопии на глазном дне правого глаза выявлен отек в макулярной зоне, по ходу верхне-височной аркады - незначительно проминирующий округлый очаг желтоватого цвета размером 1-1,5 ДД. Перипапилярно с носовой стороны имелся плоский округлый очаг размером 1 ДД, на средней периферии в наружной половине диагностированы два плоских округлых очага желтоватого цветы с «пестрой» поверхностью размерами 1 ДД (рис. 1). На глазном дне левого глаза парамакулярно выявлены два плоских очага желтоватого цвета размерами 1 ДД. По ходу верхне-носовой аркады в 1,5 ДД от ДЗН визуализировали плоский очаг желтоватого цвета с пестрой поверхностью размером 1 ДД, на средней периферии снизу - 2 округлых очага желтоватого цвета с «пестрой» поверхностью размерами 2 и 1,5 ДД (рис. 2). В общей сложности было выявлено 9 очагов: 4 - в правом глазу и 5 - в левом.
По данным УЗИ обоих глаз зон проминенции выявлено не было. При проведении ОКТ в макулярной зоне правого глаза выявлена отслойка нейроэпителия (ОНЭ) высотой 309 мкм. Субфовеолярно с распространением в сторону верхне-височной аркады визуализировано расширение хориоидального комплекса с ровным профилем передней поверхности, асимметрией формы скатов хориоидального комплекса и неравномерной умерено рефлективной структурой. В зоне максимальной проминенции очага хориокапилляры не визуализировались. В надлежащей сетчатке - участки утолщения слоя ретинального пигментного эпителия, отек фоторецепторного и ядерных слоев. Аналогичные изменения имели и остальные очаги, в том числе на парном глазу. На поверхности и/или по скатам очагов выявлена ОНЭ. Толщина хориоидального комплекса в зоне максимальной проминенции очагов варьировала от 391 до 1062 мкм на правом глазу и 535-1254 мкм - на левом.
На основании данных анамнеза, билатерального многофокусного поражения с характерной ОКТ-картиной [6, 12-14] был поставлен диагноз метастатического поражения хориоидеи. Следует отметить, что описываемые в литературе неровности передней поверхности хориоидального комплекса («lumpy, bumpy») характерны для метастазов больших размеров [6, 13, 14], а на ранних стадиях процесса он может быть ровным или иметь незначительную неровность [15], что и имело место в данном случае.
Ранее симптоматическим лечением метастазов хориоидеи была признана лучевая терапия (дистанционная гамма-терапия или облучение узким медицинским протонным пучком), приводящая к регрессии опухолевого узла, резорбции субретинальной жидкости и повышению остроты зрения [2]. Считают, что лучевая терапия требует длительного периода лечения, что может быть неудобным и непрактичным у тяжелобольных пациентов [6]. Первые работы по успешному применению ПХТ в лечении пациентов с диссеминированным метастатическим процессом появились еще в 1970-80-х гг. [16], но, несмотря на это, долгое время эффективность ПХТ ставилась под сомнение [17]. В последние годы при многофокусном билатеральном поражении хориоидеи в сочетании с метастазами другой локализации предпочтение отдают системной химиотерапии, иммуно- или гормональной терапии [6].
С учетом наличия диссеминированного метастатического процесса пациентке была рекомендована консультация онколога. В октябре-ноябре пациентка получила 6 циклов ПХТ по схеме ТС (паклитаксел, карбоплатин).
На фоне проведенного лечения пациентка отметила уменьшение искажений перед правым глазом, при этом МОЗ повысилась до 0,8 н/к. При осмотре глазного дна правого глаза отмечено уменьшение размеров очага по ходу верхне-височной аркады и ОНЭ в макулярной зоне. Очаги в перипапиллярной зоне и на средней периферии с височной стороны не определены (рис. 4). При осмотре глазного дна левого глаза отмечено уменьшение размеров очагов по ходу верхне-носовой и нижне-височной аркад, а парамакулярно расположенные очаги уже не определялись (рис. 5).
По данным ОКТ на правом глазу субфовеолярная ОНЭ уменьшилась до 43 мкм. Толщина хориоидального комплекса в зонах, ранее соответствовавших зонам максимальной проминенции очагов, уменьшилась до 232-451 мкм на правом глазу и до 206-587 мкм - на левом (рис. 6, 7).
Уменьшение толщины хориоидального комплекса сопровождалось усилением рефлективности хориоидального комплекса с «уплотнением» его структуры, что скорее всего свидетельствует о формировании рубца на месте хориоидального метастаза. В фовеолярной зоне правого глаза появились участки деструкции РПЭ (штрихообразная гипертрансмиссия). В сетчатке над остальными очагами выявлено увеличение гиперрефлективных изменений на уровне РПЭ. На участках ранее существовавшей ОНЭ отмечено уменьшение рефлективности слоя фоторецепторов, она сохранялась только вокруг наиболее крупных очагов.
Приведенное наблюдение свидетельствует о большей информативности оптической когерентной томографии для выявления начальных, офтальмоскопически «скрытых» метастазов в хориоидею. Это позволяет рекомендовать обязательное билатеральное ОКТ-исследование не только макулярной зоны, но и средней периферии у больных с онкологическим анамнезом. Есть основания полагать, что его можно использовать и для оценки проводимого лечения (особенно это заметно на метастазах малых размеров), в частности, полихимиотерапии.
Примеры метастаза рака молочной железы в хориоидею
ФГБУ «Московский научно-исследовательский онкологический институт им. П.А. Герцена» Минздрава России
ФГБУ «Московский научно-исследовательский онкологический институт им. П.А. Герцена» Минздрава России, 125284 Москва, 2-й Боткинский пр-д, д. 3, Российская Федерация
ФГБУ "Московский научно-исследовательский онкологический институт им. П.А. Герцена" Минздравсоцразвития России
ГБОУ ВПО «Первый Московский государственный университет им. И.М. Сеченова» Минздрава России, Москва, Россия
Клинический пример 17-летнего наблюдения за больной раком молочной железы IIIC стадии с метастазами в парастернальных лимфатических узлах
В статье представлено клиническое наблюдение пациентки 77 лет с диагнозом: первично-множественный метахронный рак: рак правой молочной железы IIIС стадии, рТ2N3сМ0G2. Состояние после комплексного лечения в 2001 г. (операция+лучевая терапия + 5 курсов химиотерапии САF + гормонотерапия). Рак левой молочной железы I стадии, рТ1N0М0. Состояние после хирургического лечения в 2012 г. В 2001 г. по поводу метастазов в парастернальных лимфатических узлах выполнена лучевая терапия по радикальной программе на парастернальную зону. За 17-летний период наблюдения прогрессирования заболевания не выявлено. При лечении метастазов в парастернальных лимфатических узлах рака молочной железы можно использовать как хирургический способ, так и лучевую терапию по радикальной программе.
Рак молочной железы (РМЖ) занимает первое место в структуре заболеваемости и смертности среди онкологических заболеваний у женщин в мире и в РФ. В 2017 г. РМЖ выявлен у 64 798 женщин в РФ, что составляет 456,0 случаев на 100 000 населения [1].
Пациентки с местно-распространенным РМЖ III B, С стадии составляют до 20% в структуре РМЖ в России.
При локализации опухоли в медиальных и центральных квадрантах возрастает вероятность поражения парастернальных лимфатических узлов. Внутренний грудной коллектор является одним из основных путей метастазирования при РМЖ. Метастазы в этом бассейне оказывают отрицательное воздействие на выживаемость в отдаленные сроки и на длительность безрецидивного периода [2]. Полагают, что микрoметастазы в неудаленных при выполнении обычной мастэктомии парастернальных лимфатических узлах могут выступать в качестве источника поражения надключичных узлов, а также дальнейшего распространения опухолевых клеток [3, 4].
В связи с этим ряд авторов полагают, что РМЖ с метастазами в надключичных и парастернальных лимфатических узлах без признаков отдаленного метастазирования можно рассматривать как регионарный и, следовательно, потенциально излечимый процесс. Соответственно таким пациентам показано радикальное, а не паллиативное лечение [5].
Сведения о частоте метастазирования в парастернальные лимфатические узлы, по данным литературы [6], существенно колеблются в пределах 12—55%, а в 4—16% случаев это поражение встречается при отсутствии метастазов в аксиллярном коллекторе, что подчеркивает важность изучения состояния этой группы лимфатических узлов. К сожалению, точность методов современной диагностики не превышает 72—95%.
В случае метастатического поражения парастернальных лимфатических узлов можно применять два метода локального лечения: хирургический или лучевой с суммарной дозировкой по радикальной программе.
Ниже приведено клиническое наблюдение пациентки, которой выполнено консервативное лечение метастатических парастернальных лимфатических узлов.
Клиническое наблюдение
Пациентка Т., 77 лет, диагноз: первично-множественный метахронный рак: рак правой молочной железы IIIC стадии, рТ2N3сМ0G2. Состояние после комплексного лечения в 2001 г. (операция + лучевая терапия + 5 курсов химиотерапии САF + гормонотерапия). Рак левой молочной железы I стадии, рТ1N0М0. Состояние после хирургического лечения в 2012 г.
Из анамнеза: пациентка Т. в возрасте 60 лет в мае 2001 г. обнаружила самостоятельно узел в правой молочной железе и обратилась в поликлинику МНИОИ им. П.А. Герцена для обследования. Клинически в правой молочной железе в верхневнутреннем квадранте определяется узловое образование размером 2,5×2 см, плотное при пальпации, кожные симптомы отрицательные. Левая молочная железа без узловых образований. Пациентка обследована. Маммография: справа в верхневнутреннем квадранте выявляются ограниченное уплотнение размером 2,5 см, единичные микрокальцинаты. Заключение: рак правой молочной железы. Цитологическое исследование материала тонкоигольной биопсии опухоли правой молочной железы: рак солидного строения лимфатического узла правой подмышечной области — метастаз солидного рака. Сцинтиграфия костей скелета от 02.05.01: признаков очаговых накоплений препарата в костях не обнаружено. Рентген легких от 03.05.01: легкие, средостение без изменений.
21.05.01 в МНИОИ им. П.А. Герцена выполнена операция: радикальная резекция правой молочной железы с одномоментной реконструкцией фрагментом широчайшей мышцы спины.
Гистологическое исследование: макроскопически выявлен узел размером 2×2×2,5 см. Микроскопическое исследование: инвазивный протоковый рак 2-й степени злокачественности с наличием опухолевых эмболов в лимфатических сосудах, а также структур карциномы in situ. В одном из фрагментов, взятом отдаленно, очаг внутрипротокового рака с началом инвазивного роста. В 1 из 10 исследованных подмышечных лимфатических узлов выявлен метастаз рака без инвазии за капсулу. Иммуногистохимическое исследование: реакция с рецепторами эстрогенов положительная в 20% клеток опухоли, реакция с рецепторами прогестеронов отрицательная.
При выписке пациентке выполнено контрольное УЗИ регионарных зон, диагностирован увеличенный лимфатический узел в правой парастернальной области размером 7×4,4 мм. С использованием ультразвуковой навигации произведена тонкоигольная биопсия лимфатического узла, цитологически выявлен рак с выраженной дистрофией клеток.
По данным компьютерной томографии грудной клетки от 13.06.01 парастернальные лимфатические узлы не увеличены, дополнительной патологии не выявлено.
При УЗИ регионарных зон от 14.06.01 произведена биопсия второго парастернального лимфатического узла размером около 4×3 мм, цитологически выявлен аденогенный рак с низкой дифференцировкой клеток. Учитывая двукратную верификацию парастернальных лимфатических узлов, трудность их визуализации лучевыми методами диагностики (УЗИ, КТ), в качестве местного воздействия принято решение применить лучевую терапию по радикальной программе.
Пациентка обсуждена на консилиуме с участием химиотерапевта, радиолога, хирурга, рекомендовано проведение полихимиотерапии — 5 курсов по схеме САF, лучевая терапия на сформированную правую молочную железу, регионарные зоны, гормонотерапия тамоксифеном по 20 мг/сут в течение 5 лет.
На 2-м этапе выполнена лучевая терапия на правую молочную железу в СОД 54 Гр, на регионарные зоны 45 Гр, на парастернальную зону 50 Гр, на 3-м этапе — 5 курсов ПХТ по схеме САF, далее пациентка 4 года получала антиэстрогенную терапию тамоксифеном, 1 год — ингибитор ароматазы аримидекс.
При контрольном обследовании в поликлинике МНИОИ им. П.А. Герцена в апреле 2012 г. диагностирован рак контралатеральной левой молочной железы I стадии. С учетом возраста пациентки (71 год) решено выполнить операцию в объеме радикальной мастэктомии слева.
При повторном поступлении: в правой молочной железе в области послеоперационного рубца без очаговых зон. В левой молочной железе определяется узел размером 1,5 см на границе верхних квадрантов. Регионарные лимфатические узлы мягкоэластической консистенции. 20.04.12 произведена операция — радикальная мастэктомия слева.
При гистологическом исследовании макроскопически выявляется узел размером 1,2 см. Микроскопическое исследование: инвазивная папиллярная карцинома с очагами инвазии за пределы капсулы узла 2-й степени злокачественности, по периферии множественные внутрипротоковые папилломы, сосок интактен. В 16 лимфатических узлах метастазов не обнаружено.
Таким образом, с учетом разной гистологической структуры опухолевых узлов при сравнении с данными 2001 г. диагностирован первично-множественный метахронный рак молочных желез. Иммуногистохимическое исследование: рецепторы эстрогена 4 балла, рецепторы прогестерона 0 баллов, реакция с Неr2/neu 2+, Кi-67 в 5% клеток. При FISH-реакции амплификации не обнаружено. На консилиуме от 17.05.12 с участием химиотерапевта, радиолога, хирурга рекомендовано наблюдение.
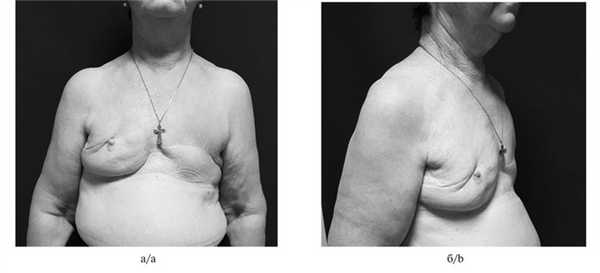
При контрольном обследовании в декабре 2018 г. по данным КТ грудной клетки, УЗИ послеоперационного рубца слева и правой молочной железы, регионарных лимфатических узлов, маммографии справа, сцинтиграфии костей скелета, УЗИ брюшной полости данных, подтверждающих прогрессирование, не выявлено. При осмотре пациентки в декабре 2018 г. и по данным инструментального обследования прогрессирования и местного рецидива не обнаружено (см. рисунок). Вид пациентки, декабрь 2018 г. а — прямая проекция; б — правая боковая проекция.
Таким образом, за период наблюдения в течение 17 лет у пациентки данных в пользу прогрессирования в парастернальных лимфатических узлах не отмечено.
Заключение
Данное клиническое наблюдение — пример успешного комплексного лечения рака молочной железы IIIC стадии с включением лучевой терапии по радикальной программе на область парастернальных лимфатических узлов справа, курсов полихимиотерапии и гормонотерапии без отдаленного прогрессирования заболевания в течение 17 лет.
В настоящее время пациентка в возрасте 77 лет социально активна, работает редактором в журнале, реабилитирована в семье.
В последние годы наблюдается рост метастатических опухолей органа зрения, что, по всей вероятности, связано с увеличением продолжительности жизни онкологических больных [3]. Есть мнение, что процент прижизненной диагностики внутриглазных метастазов в несколько раз ниже, чем при аутопсийных исследованиях. Так, Eliasi-Rad В. с соавторами (1996 г.) при вскрытии 741 больных, умерших от рака, у 93 (12,6%) обнаружили внутриглазные метастазы [1]. Возможно, и эти данные не отражают частоту метастатического поражения органа зрения, так как далеко не каждый больной, умерший от злокачественной опухоли, подвергается вскрытию, а если вскрытие и производится, то глазное яблоко часто исключается из гистологического исследования, то есть истинная частота метастазов в глаз и орбиту может быть значительно выше. Существует даже точка зрения, что в наши дни метастатический рак хориоидеи является одной из наиболее часто встречающихся внутриглазных опухолей [2]. Последнее утверждение сомнительно, но очевидно, что офтальмологи выявляют далеко не все случаи метастатического поражения органа зрения, и значительная часть бессимптомно протекающих метастазов так и остается не выявленной.
Наиболее частыми первичными опухолями, при которых возникают метастазы в орган зрения, являются рак молочной железы, рак легкого и кожная меланома. С меньшей частотой, но практически все виды опухолей могут метастазировать в глаз и орбиту. По нашим данным, больные с метастазами рака молочной железы составляют 67,5% среди всех пациентов с метастатическим поражением органа зрения. Второе место по частоте метастазирования в глаз и орбиту занимает рак легкого - 14,4%. Совокупность всех остальных первичных опухолей (кожная меланома, рак кишечника, желудка, щитовидной и предстательной желез, матки, яичников и т.д.) составляет 18,1% (табл.).
Следует особо подчеркнуть, что метастатическое поражение органа зрения может быть первым проявлением скрыто протекающей первичной опухоли, что по нашим данным составляет около 11%. это особенно характерно для рака легкого.
Возможность выявления метастаза в орган зрения раньше первичной опухоли обязывает офтальмологов изучать особенности клинического проявления метастатических опухолей. Клиническая картина метастатической опухоли зависит от поражения определенного отдела органа зрения и гистогенеза первичной опухоли.
Метастатические опухоли глаза и орбиты при раке молочной железы, как правило, возникают через 2-4 года с момента диагностики первичной опухоли. Возможно развитие внутриглазного метастаза даже через 10-11 лет с момента диагностики рака молочной железы. При раке легкого и других злокачественных опухолях метастатическое поражение органа зрения развивается значительно раньше: в 77% случаев в течение первого года с момента диагностики первичной опухоли.
Среди метастазов в орган зрения солидных опухолей преобладают внутриглазные опухоли (рис. 1). В основном наблюдается поражение задних отделов сосудистой оболочки - хориоидеи. По нашим данным, метастазы в радужку и цилиарное тело возникают приблизительно в 10 раз реже, чем метастазы в хориоидею.
Метастатические опухоли радужки при раке молочной железы выглядят, как рыхлые белые или желтоватые образования с нечеткими границами, вызывающие в той или иной степени деформацию зрачка (рис. 2). Внешне они напоминают воспалительную гранулему или беспигментную лейомиому, но, в отличие от последних, характеризуются локальным расширением эпибульбарных сосудов на стороне поражения радужки, быстрыми темпами роста опухоли и отсутствием клеточного выпота в стекловидное тело. Метастаз рака легкого выглядит в виде слабо васкуляризированной опухоли с бугристой поверхностью и напоминает беспигментную меланому. Необходимо обратить внимание на то, что на поверхности метастатической опухоли, в отличие от первичных опухолей радужки, как правило, не видно сосудов. Нередко наблюдается многофокусное поражение радужки. Мы наблюдали у одной больной метастаз рака молочной железы в виде узкой полоски желтоватой ткани вдоль всего угла передней камеры, что привело к развитию вторичной некомпенсированной глаукомы. У другой больной метастаз кожной меланомы выглядел в виде диффузной инфильтрации радужки пигментированной тканью с формированием задних синехий. Метастатическое поражение радужки и цилиарного тела в 80% случаев сопровождается развитием вторичной глаукомы или иридоциклитом с “сальными” преципитатами на эндотелии.
Метастатическая опухоль хориоидеи, как правило, характеризуется быстрыми темпами роста и нарастанием симптоматики. Основным симптомом хориоидальных метастазов является снижение остроты зрения. Это обусловлено преимущественной локализацией метастатической опухоли в центральных отделах глазного дна. При отсутствии лечения в случае отказа больных или несвоевременной диагностики хориоидального метастаза у 13 больных мы наблюдали быстрое (в течение 1 месяца) значительное увеличение размеров опухоли и выраженное снижение остроты зрения от 0,8-1,0 до светоощущения.
Следует отметить, что приблизительно у 10% больных метастазы в хориоидею не сопровождаются какими-либо субъективными жалобами и выявляются случайно при осмотре.
На ранних стадиях метастаз в хориоидею выглядит как желтовато-беловатый рыхлый очаг с нечеткими границами. Для хориоидальных метастазов рака молочной железы характерно увеличение опухоли по площади, при незначительном росте в высоту - “стелющаяся опухоль” (рис. 3). При юкстапапиллярной локализации метастатической опухоли ее нередко принимают за переднюю ишемическую нейропатию. По мере роста опухоли появляется вторичная отслойка сетчатки, как правило, с выраженным транссудатом (рис. 4). Отслойка сетчатки возникает не только над опухолью, но и в отдалении от нее. В этих случаях внимательный осмотр всех отделов глазного дна помогает избежать ошибочного диагноза первичной отслойки сетчатки. Метастатическая опухоль бывает похожей на гемангиому хориоидеи, но, в отличие от нее, характеризуется быстрыми темпами роста. При раке легкого, щитовидной железы, кишечника, как правило, формируется умеренно проминирующий узел неправильной формы, нередко “двугорбый” или “трехгорбый”. Узловую форму роста метастатической опухоли при раке легкого или щитовидной железы приходится дифференцировать с беспигментной меланомой хориоидеи. Кровоизлияния на поверхности опухоли, гемофтальм встречаются редко. Кровоизлияние в стекловидное тело затрудняет диагностику, и диагноз метастатического рака хориоидеи устанавливается только при морфологическом исследовании удаленного глаза.
Нередко наблюдается многофокусное поражение хориоидеи. У каждого пятого больного с хориоидальными метастазами выявляется поражение обоих глаз. Учитывая это, необходимо проводить тщательный осмотр обоих глаз с широким зрачком.
При ультразвуковом исследовании метастазов отмечается небольшая плотность опухоли, малая ее проминенция (до 3 мм) при относительно большом диаметре. Мы ни разу не встретили грибовидную форму опухоли и не отметили экскавацию склеры, столь характерную для первичной меланомы хориоидеи.
Для метастазов в орбиту рака молочной железы характерно, как правило, медленное течение. Пристеночное расположение опухоли приводит к смещению глаза в контрлатеральную сторону. Постепенно развивается экзофтальм. Субъективно больных беспокоит диплопия из-за ограничения подвижности глаза. Нередко появляется образование, которое больные сами прощупывают под одной из стенок орбиты. Опухоль, доступная пальпации, имеет, как правило, плотную консистенцию, бугристую поверхность, спаяна с подлежащими тканями. Описанная выше клиническая картина характерна для аденокарциномы или инфильтративного протокового рака молочной железы. Метастаз скиррозной формы рака молочной железы имеет иную клиническую картину. Опухоль - более плотная, быстро прорастает в прилежащие ткани. Очень рано развивается офтальмоплегия в сочетании с энофтальмом. Метастатические опухоли рака желудка, легкого, щитовидной железы характеризуются, как правило, быстрым (в течение 1-2 мес) развитием симптомов, присущих злокачественной опухоли орбиты: появлением экзофтальма, чаще осевого, невоспалительного отека век, хемоза. Нередко развивается застойный диск зрительного нерва с последующим снижением остроты зрения.
Метастатические опухоли придаточного аппарата глаза встречаются крайне редко, и их клинические проявления плохо изучены. На ранних этапах заболевания метастатическое поражение век выглядит, как обычный халязион. У онкологических больных халязионы следует подвергать хирургическому лечению с обязательным направлением удаленного материала на гистологическое исследование. Определяющая роль в диагностике метастаза принадлежит морфологическому исследованию биоптата.
Таким образом, для метастатических опухолей радужки характерны следующие клинические признаки: слабая васкуляризация, возможность многофокусного поражения, быстрые темпы роста и раннее развитие вторичной глаукомы и иридоциклита.
Для хориоидального метастаза типичны небольшая плотность опухолевого узла, относительно маленькая проминенция опухоли при значительном ее диаметре, преимущественная локализация в парамакулярных и парапапиллярных отделах, возможность развития на глазном дне нескольких опухолевых узлов, вовлечение в опухолевый процесс обоих глаз.
При метастатическом поражении тканей орбиты преимущественно развивается безболезненный экзофтальм со смещением глаза. Рано появляются офтальмоплегия и диплопия. Для скирра молочной железы характерно развитие энофтальма в сочетании с офтальмоплегией и затруднением репозиции - “вколоченный глаз”.
Метастатическая опухоль должна быть включена в дифференциально-диагностический ряд заболеваний при обследовании больных с внутриглазной гипертензией, иридоциклитом, при подозрении на вторичную отслойку сетчатки, при синдроме одностороннего экзофтальма.
Знание клинических особенностей метастатических опухолей и тщательно собранный анамнез помогают своевременной диагностике метастатического поражения органа зрения. Ранняя диагностика и своевременное лечение метастатических опухолей позволяют предупредить слепоту и развитие болевого синдрома, обусловленного вторичной глаукомой, и улучшить качество жизни наиболее тяжелой категории онкологических больных с метастатическим поражением органа зрения.
Литература
1. Eliassi-Rad B., Albert D.M., Green W.R. Frequency of ocular metastases in patients dying of cancer in eye bank populations. // Br.J. of Ophthalmol. - 1996. - vol. 80 (2). - р. 125-128.
2. Maran R., Grinbaum A., Ashkenazi I. [Ocular metastatic carcinoma- rare or common?]. // Harefuah. - 1994. - vol. 129 (9). - p. 510-513, 563.
3. McCartney A. Intraocular metastasis. // Br. J. of Ophthalmol. - 1993. - vol. 77. - p.133.
4. Nelson C., Hertzberg B., Klintworth G. A historic study of 716 unselected eyes in patients with cancer of the time of death. // Ann J. Ophthalmol.- 1983. -vol.- 95. - p. 788-793.
Метастазы при раке молочной железы
Рак молочной железы лечится даже в запущенной стадии, но эффективность противоопухолевой терапии с течением времени изменяется не в лучшую сторону, начинается распространение метастазов, отличающихся от материнской опухоли чувствительностью к лекарственным препаратам.
Особенности метастазирования
Рак молочной железы дает метастазы куда угодно, но чаще всего в подмышечные лимфоузлы, лёгкие, кости и печень. Исследование удаленной опухоли под микроскопом позволяет выявить индивидуальные клеточные — гистологические факторы вероятности метастазирования в будущем, тем не менее невозможно предсказать, где и когда появятся вторичные очаги рака и появятся ли вообще.
Сомнительно операбельный рак после длительного лечения может никогда не осложниться метастазами, но радикальное удаление молочной железы с сантиметровым раком не гарантирует излечения, через несколько лет возможно метастазирование.
Гетерогенный клеточный состав карциномы обуславливает разную чувствительность метастазов к лекарствам, даже в одном органе узлы по-разному отзываются на химиотерапию: одни уменьшаются, вторые — увеличиваются, а третьи замирают на долгий срок.
Популяция злокачественных клеток, ставшая родоначальницей рака молочной железы, и её отдалённое клеточное потомство неодинаковы — рак молочной железы и его метастазы абсолютно разные по особенностям развития и по реагированию на противоопухолевые лекарства.
Все это стало основанием для проведения профилактической химиотерапии или гормонотерапии всем женщинам, страдающим раком молочной железы, начиная с 1 стадии. Дополнительное послеоперационное лечение не проводится при опухоли менее полсантиметра и без единого критерия неблагоприятного прогноза. Но и после полноценного и качественного лечения нельзя надеяться на извлечение, метастазы могут появиться и через десятилетия, поэтому всю жизнь женщине предстоит наблюдение онколога с регулярными обследованиями.
Куда метастазирует рак молочной железы
Первый барьер на пути распространения раковых клеток — лимфатические узлы подмышечной области, собирающие лимфу от всей молочной железы. Сначала в лимфоузлах появляются скопления раковых клеток, в дальнейшем происходит их полное замещение опухолевой тканью. Метастазы в подмышечном лимфоколлекторе не считаются отдаленными, но их состояние характеризует степень диссеминации рака по организму, если лимфоузлы чисты, то отсутствуют и отдалённые метастазы. При большинстве морфологических вариантов рака молочной железы прогноз зависит от объёма повреждения регионального лимфоколлектора. Но при тройном негативном раке, особенно большого размера, такая корреляция не обязательна, благо, что этот молекулярно-биологический вариант нетипичен для российских женщин.
Головной мозг практически не поражается метастазами в первую волну диссеминации раковых клеток, как правило, появление в нем очагов опухоли манифестирует давнюю болезнь и случается после множества курсов химиотерапии, часто обозначая выход заболевания из-под терапевтического контроля.
Распространение опухоли в легкие может происходить изолированно или вместе с появлением вторичных очагов в других органах. Способствует образованию в легочной ткани раковых отсевов отличное кровоснабжение и анатомическая близость к молочной железе. Клетки рака попадают в легочные альвеолы с током крови и с лимфой.
Метастазы в кости также типичны для рака молочной железы, причем наиболее часто отсевы случаются при гормонально зависимой карциноме. Они возникают как изолированно — только в скелете, так последовательно и параллельно с очагами рака в других органах и тканях. Метастазы в костях сложно лечатся, но прогноз достаточно благоприятный — продолжительность жизни существенно дольше, чем при других локализациях. Если очаги единичны, то можно рассчитывать больше чем на 5 лет жизни.
Печеночные метастазы в большинстве случаев свидетельствуют о давнем раковом процессе, изначальное метастазирование в печень случается довольно редко, но давнее заболевание с поражением других органов или скелета, как правило, сопровождается и образованием очагов в ткани печени.
Симптомы
Клинические проявления опухоли могут отсутствовать довольно продолжительное время, пока опухолевая масса не начнёт нарушать функционирование органа, попутно отправляя организм продуктами жизнедеятельности.
- Симптомы при метастазах рака молочной железы в лёгких появляются очень нескоро, у половины больных с развёрнутой рентгенологической картиной поражения нет ни кашля, ни одышки, ни слабости. При мелкоочаговом множественном поражении отмечаются одышка, кашель, сильная слабость, возможна невысокая температура.
- Метастазы в кости проявляются болями, но не всегда, зачастую на начальном этапе развития и даже в период «расцвета» метастазирования может вообще не быть никаких симптомов.
- Признаки печеночного поражения появляются при выключении из функционирования более половины органа, это тошнота с эпизодами рвоты, сильнейшая слабость, нарушение питания, в терминальной стадии печеночной недостаточности развивается желтуха, асцит и кровотечение из вен пищевода.
- Метастатическое поражение головного мозга сопровождается головными болями, изменениями зрения, головокружением и рвотой при поворотах головы.
Диагностика метастаз при раке молочной железы
Множественное метастатическое поражение можно заподозрить на основании жалоб при осмотре пациентки, но нередко вторичные узлы находят только при обследовании. Поражение подмышечных лимфоузлов обнаруживается уже при первичном УЗИ, маммографии, МРТ. Уточняющая морфологическая диагностика — биопсия во время операции.

Для обследования легких и брюшной полости лучше выбрать КТ, головного мозга — МРТ.
Очаги в костях выявляют при остеосцинтиграфии, затем по очагам накопления проводится уточняющая КТ-диагностика.
Крупноочаговое метастазирование в печень можно выявить при УЗИ, мелкие очаги лучше выявляются при КТ или МРТ.
ПЭТ-КТ обнаружит метастазирование в любом органе и ткани.
Лечение
Генерализация рака молочной железы лечится только лекарствами — химиотерапией и гормонами. Только опухолевое поражение подмышечных лимфоузлов радикально лечат удалением — лимфаденэктомией. При сочетании с метастазированием в другие органы операция бессмысленна. При поражении головного мозга и костей возможна лучевая терапия.
Прогноз
Метастатическая стадия лечится, но прогноз в отношении жизни неблагоприятен. Средняя продолжительность жизни при поражении внутренних органов редко превышает 2-3 года, при изолированных метастазах рака молочной железы в кости — до 5 лет и более. С очаговым поражением печени или головного мозга продолжительность жизни без лечения не превышает нескольких месяцев.
Возможные осложнения
Рост и распространение метастазов рака молочной железы ухудшает функционирование органа вплоть до развития его недостаточности. Декомпенсации функции приводит к существенному ухудшению состояния больной и ограничивает возможности противоопухолевой терапии.
В клиниках «Евроонко» не только умеют лечить злокачественное заболевание, но для каждой пациентки разрабатывается программа поддерживающего и восстановительного лечения, что помогает лучше переносить терапию и сдерживать развитие устойчивости к лекарственным препаратам.
Метастазы в кости
Метастазы в костях могут развиться абсолютно при любом злокачественном процессе, для некоторых раков это практически обязательная локализация, при других заболеваниях — редкость. В метастатическом рейтинге первое место по частоте встречаемости достанется метастазам в лёгкие, второе — печеночным очагам и третье — скелетным метастазам.
Метастазы в костях трудно лечатся и обещают боли, тем не менее, скелетные очаги менее прочих локализаций опухоли сокращают жизнь, но способны испортить её переломом или сдавлением спинного мозга.
Какими могут быть метастазы в костях?
По клинико-рентгенологическим признакам все костные очаги подразделяют на три группы:
- остеобластические — с преобладанием уплотнения сверх физиологической меры, но дополнительно наросшая опухолевая ткань не придаёт кости прочности и может сдавливать проходящие по соседству нервы;
- остеолитические — превалирует разрушение структуры и вероятность перелома увеличивается по мере разрастания рака;
- смешанные — сочетание двух видов и это ситуация встречается чаще всего.
Практически не случает такого, чтобы у пациента были исключительно остеолитические или только остебластические очаги, как правило, диагностируется сочетание с превалированием либо разреженной литической, либо избыточной бластической структуры.
При каких раках развиваются?
Лидер среди всех злокачественных процессов, протекающих с метастатическим поражением скелета, миеломная болезнь — разрушение кости начинается в самом начале заболевания и в 100% клинических случаев отмечается множественная деструкция костной ткани.
При раке молочной и предстательной желёз у двух третей больных диагностируются скелетные метастазы, а патологоанатомические наблюдения выявляют вовлечение костей в злокачественный процесс практически у 90% пациентов. При раке молочной железы (РМЖ) превалируют смешанные и остеолитические варианты, при раке простаты — остеобластические.
Высокая частота метастазирования в кости отмечается при раке легкого, но при мелкоклеточном варианте — вдвое чаще и множественные костные дефекты, тогда как при немелкоклеточном — у 40% больных с тяготением к очагам единичным или солитарным, то есть единственному.
Каждый четвёртый, страдающий раком почки, имеет скелетные метастазы, при карциноме мочевого пузыря костные новообразования встречаются много реже.
При раке толстой кишки костное метастазирование выявляется у каждого восьмого больного, при раке желудка — не часто, поскольку раньше и обильнее рак поражает печень и брюшную полость. Рак кишечника тяготеет к мелкоочаговым и множественным вторичным образованиям.
Когда появляются скелетные метастазы?
При злокачественных процессах время появления метастазов в кости различается, тогда как скорость роста очага зависит исключительно от индивидуальных биологических характеристик опухолевой ткани, меняющихся под воздействием лечения и по мере раковой диссеминации.
При первичном обращении костные очаги при отсутствии других проявлений ракового процесса имеются едва ли у 20% пациентов, в подавляющем большинстве случаев опухолевое поражение костей признак диссеминации рака — распространения по системам или генерализации. При РМЖ, немелкоклеточной карциноме легких и раке толстой кишки именно так и происходит.
При раке предстательной железы нередко скелетная патология обнаруживается одновременно с опухолью простаты или в ближайшие сроки после диагностики неблагополучия в половой железе.
При карциноме почки часто сначала находят метастазы в костях и легочной ткани, а после обнаруживается первичная опухоль.
Какие отделы скелета поражаются чаще всего?
Локализация метастаза в кости определяется не нозологической принадлежностью первичной злокачественной опухоли, а функциональной нагрузкой и связанной с нею развитостью кровоснабжения. Множественные очаги в скелете более характерны для высоко агрессивного рака, единичные и тем более один метастаз свидетельствует в пользу благоприятного прогноза заболевания.
- Чаще всего вторичные отсевы рака возникают в обильно питаемых кровью губчатых костях — позвонках, причём преимущественно в испытывающих высокую нагрузку поясничных и грудных отделах позвоночника.
- Далее по частоте следуют метастазы в костях таза — почти половина всех случаев, типичные локализации — подвздошная и лонные кости.
- Вполовину реже отмечается метастазирование в костях черепа и нижней конечности, где превалирует поражение бедренной кости.
- Грудная клетка, преимущественно ребра и грудина, вовлекаются в злокачественный процесс практически в 30% случаев.
Клинические проявления костного метастазирования
Вопреки сложившимся мифам, скелетное метастазирование часто протекает без выраженной боли и даже вовсе без симптомов. Остеобластические очаги реже сопровождаются болевыми ощущениями, нежели остеолитические.
Опасные проявления метастатического костного поражения:
- гиперкальциемия — значительное повышение концентрации кальция из-за разрушения костного матрикса приводит к тяжелейшему состоянию, требующему коррекции метаболизма фактически реанимационными мерами;
- перелом — для возникновения достаточно разрушения половины поперечника кости или позвонка, каждому одиннадцатому пациенту с патологическим переломом необходима срочная хирургическая помощь;
- синдром сдавления или компрессии спинного мозга осколками сломанного грудного или поясничного позвонка осложняется тяжелыми неврологическими нарушениями ниже зоны повреждения;
- нарушение двигательной активности вплоть до паралича возможно при сдавлении спинного мозга в шейном отделе остеобластическим очагом или повреждении отломками при литическом разрушении.
Осложнения метастазирования в кости фатально отражаются на состоянии пациента и активно мешают проведению адекватного лечения, что может сократить срок жизни при безусловном отсутствии качества.
Почему возникает боль?
Боль обусловлена тремя причинами:
- разрушением раковым конгломератом обильно иннервированной надкостницы;
- раздражением в надкостнице болевых рецепторов биологически активными продуктами жизнедеятельности раковых клеток;
- вовлечением в метастатический узел нервных окончаний мышц.
Невыносимая боль далеко не всегда связана со скелетным метастазированием, как правило, это следствие высокой агрессивности опухолевых клеток в терминальной стадии процесса, когда в крови огромна концентрация биологически активных веществ — цитокинов, которые буквально «жгут» нервные окончания даже не поражённых опухолью тканей.
При высокой степени злокачественности первичной опухоли болевой синдром отмечается чаще и более интенсивный. Наиболее наглядный пример, распространенные и постоянные боли в абсолютно целых костях при аденокарциноме легкого, операция с удалением пораженного легкого полностью излечивает боль.
Как обнаруживают метастазы в кости?
Диагностика скелетных повреждений не сложная, но высокотехнологичная, начинают с изотопного обследования — остеосцинтиграфии, выявляющей минимальные раковые новообразования. Затем засвеченные изотопом «горячие очаги» подвергают рентгенографии или, что лучше, компьютерной томографии (КТ). ПЭТ — «королева» доказательств, к сожалению, дорогое исследование, поэтому для контроля эффективности терапии не очень подходит.

Для выявления очагов в скелете маркеры костной резорбции не подходят, в практической онкологии активного применения не нашли.
Анализы крови позволяют заподозрить опухолевое поражение костного мозга, что часто сопровождает метастазирование в грудину.
Лечение скелетных поражений
Можно ли вылечить метастазы в костях? Однозначно лечением можно продлить жизнь при хорошем самочувствии. С одной стороны, скелетные поражения — манифестация распространения рака по организму, с другой — признак относительно благоприятного прогноза заболевания при отсутствии опухоли в других тканях и висцеральных (внутренних) органах, что даёт годы жизни при стабилизации процесса.
На этапе костного метастазирования вопрос о радикальном лечении уже не стоит, но операция не исключается при благоприятной гистологической структуре и солитарном — единственном костном поражении. Так при раке легкого или почки с метастазом в плечевую кость или бедро можно выполнить одномоментное вмешательство с удалением больного органа и резекцией кости с протезированием, но после нескольких месяцев химиотерапии.
Химиотерапия — главный метод лечения костных поражений, лекарственная схема определяется первичной опухолью. При раке молочной и предстательной железы хорошие результаты демонстрирует гормональная терапия.
Дополнение химиотерапии локальным облучением позволяет повысить общий результат терапии, снять боль и уменьшить вероятность перелома. Так при поражении шейных позвонков лучевая терапия обязательна уже на первом этапе.
Операция необходима при угрозе сдавления (компрессии) спинного мозга поломанным позвонком, как правило, удаляется поражённая часть позвонка — ламинэктомия. При длительной — более полугода стабилизации в результате химиотерапии можно поставить вопрос об удалении поражённой кости конечности с заменой на протез, если больше нет других проявлений рака.
Зачем нужны бисфосфонаты?
Использование бисфосфонатов при метастатическом поражении скелета стало стандартом адекватной терапии.
Человеческие кости постоянно обновляются: остекласты разрушают, а остеобласты наращивают ткани, в норме процессы уравновешены, в присутствии злокачественной опухоли остеокласты приобретают избыточную активность. Бисфосфонаты по своему строению схожи с костным матриксом, поэтому после введения в организм направляются в кости, где губительно действуют на активизированные раковыми продуктами остеокласты, параллельно снимая боль и оберегая от переломов.
Бисфосфонатами можно лечиться около двух лет, при утрате чувствительности к ним аналогичную роль выполняет моноклональное тело деносумаб. Демосумаб и бисфосфонаты относят к остеомодифицирующим агентам (ОМА).
Для назначения ОМА недостаточно выявления «горячих» очагов при остеосцинтиграфии, их применяют при доказанном рентгенологическими методами опухолевом поражении.
Химиотерапия и ОМА — основные методы лечения скелетных поражений, но не единственные. Лечение костных метастазов должно быть комплексным, только комбинацией облучения и лекарств, с коррекцией метаболизма и присоединением паллиативной хирургии можно избавить от боли и вернуть пациенту активную жизнь.
Когда и что нужно и возможно в каждом конкретном клиническом случае онкологического заболевания знают специалисты нашей клиники. Узнайте больше, звоните:
Читайте также:
