Примеры метастаза в сетчатку и стекловидное тело
Добавил пользователь Владимир З. Обновлено: 21.01.2026
Меланома хориоидеи — это пигментная опухоль злокачественного характера собственной сосудистой оболочки глаза (хориоидеи). Данная опухоль является одной из самых частых внутриглазных новообразований. Меланома хориоидеи является основной причиной смертности и инвалидизации онкобольных с поражением органа зрения. Заболевание может протекать практически бессимптомно, но при этом имеет высокую склонность к метастазированию, поэтому проблема ее выявления на начальных стадиях является крайне актуальной.
Этиологические факторы
Большинство случаев меланомы хориоидеи являются спорадическими, то есть обусловлены теми или иными мутациями клетки-предшественницы меланоцитарного звена, которая может дать начало патологическому опухолевому клону. Кроме того, есть предположение о наследственной причине данного заболевания. Воздействие такого типичного провоцирующего фактора для меланомы кожи, как повышенная инсоляция, для этой опухоли также не исключается.
В группе риска находятся пожилые люди (средний возраст манифестации опухоли — 60 лет). Немного чаще болеют мужчины. Склонны к появлению меланомы хориоидеи обладатели светлой кожи и волос, невусов и веснушек.
Клиническая картина
Жалобы пациентов зависят от размера и локализации меланомы хориоидеи, а также от наличия сопутствующих осложнений, к которым относятся: отслойка сетчатки вторичного характера, появление дегенеративных процессов в сетчатке, помутнение хрусталика.
На первичном приеме у офтальмолога обычно определяется снижение остроты зрения, появление перед глазом слепых участков (скотом), гемианопсий (выпадения половин поля зрения). В случае позднего обращения, больные жалуются на боль в глазу (вторичная глаукома), расширение сети сосудов. Также на склере может определяться пигментное пятно (экстраокулярный рост новообразования).
Стадии развития меланомы хориоидеи
Согласно международной классификации различают 4 стадии развития данной опухоли. Критерии распространенности опухолевого процесса:
- Т1 — размер меланомы 10 мм и менее, толщина — 2,5 мм и менее.
- Т2 — размер новообразования 10-16 мм, наибольшая толщина составляет 2,5-10 мм.
- Т3 — размером 16 мм и/или толщина более 10 мм без распространения за пределы глазного яблока.
- Т4 — наибольший размер опухоли 16 мм и/или толщина более 10 мм с распространением за пределы глазного яблока.
Также выделены 4 клинические стадии меланомы хориоидеи. Для каждой из них характерны определенные симптомы заболевания:
- Для первой, так называемой стадии «спокойного глаза», свойственно отсутствие ярких клинических проявлений и жалоб. Возможно наличие помутнения сетчатки, также могут определяться дефекты поля зрения.
- Вторая стадия характеризуется появлением боли в глазах, воспаления, покраснения глазного яблока, отека век.
- На третьей стадии меланома хориоидеи выходит за границы глазного яблока, формируется экзофтальм, склера теряет целостность.
- Четвертая стадия сопровождается генерализацией процесса. Общее состояние пациента ухудшается. Больные жалуются на сильную боль, снижается масса тела, нарастает интоксикация. Появляются метастазы меланомы внутренних органов: печени, легких, костей. Поражение того или иного органа провоцирует появление соответствующих симптомов. Может выявляться дальнейшее снижение остроты зрения, чувство пелены или тумана перед глазами. Данные проявления вызываются кровотечениями в стекловидное тело, помутнением хрусталика.
Симптомы второй и третьей стадии меланомы хориоидеи ярко выражены при расположении опухоли в центральной или парацентральной части глазного дна. Для периферической локализации новообразования характерно длительное отсутствие субъективных ощущений. В этом случае меланома выявляется либо случайно, либо на стадии распада опухоли и ее вторичных проявлений.
Виды меланомы глаза
Разработана классификация меланомы хориоидеи по морфологическому признаку. В зависимости от клеточной структуры, выделяют следующие типы данной опухоли:
- Веретеноклеточный.
- Эпителиоидный.
- Смешанный (микстмеланома).
- Фасцикулярный.
- Некротический.
Данная классификация имеет определенные недостатки, так как некротическая меланома хориоидеи определяется клинически, а вот определить ее клеточную принадлежность из-за обширного некроза невозможно. Веретенообразный и фасцикулярный тип имеют сходный прогноз. В связи с этим, в настоящее время морфологически принято выделять только 2 типа: веретеноклеточный и эпителиоидный. Смешанная форма занимает промежуточное положение. Ее прогноз зависит от преобладания тех или иных клеток. Наименее благоприятной прогностически считается эпителиоидноклеточная меланома хориоидеи.
Диагностика
Учитывая клинические особенности меланомы хориоидеи, ее диагностика, особенно на начальных этапах, представляет определенные трудности. Помимо анализа жалоб больного и клинико-анамнестических данных, учитываются результаты следующих инструментальных исследований:
- Биомикроскопии.
- Офтальмоскопии.
- Ультразвукового исследования глаза.
- Диафаноскопии и др.
Меланома хориоидеи является новообразованием с высоким риском появления метастазов. Поэтому при обследовании пациента необходимо использовать также методы диагностики метастатических очагов: УЗИ органов брюшной полости и лимфатических узлов, рентгенографию легких, КТ, МРТ.

Способы лечения меланомы хориоидеи
Выделяют органосохраняющие методы лечения данной опухоли и хирургический метод без сохранения глаза. В случаях, когда не удается сохранить глаз, производят энуклеацию — изолированное удаление глазного яблока или экзентерацию — иссечение вместе с глазным яблоком всего содержимого орбитальной полости.
Показания к энуклеации:
- Опухоль значительного размера.
- Распространение меланомы на диск зрительного нерва.
- Полное отсутствие зрительной функции.
- Экстрабульбарный рост опухоли.
- Вторичная глаукома.
После удаления глазного яблока, проводится имплантация внутреннего протеза и последующее наружное протезирование. Эти меры позволяют не только достичь хорошего косметического результата, но и препятствуют деформации лица.
К органосохраняющим методам лечения меланомы хориоидеи относятся:
Лучевая терапия. В зависимости от способа подведения излучения, лучевую терапию при данном заболевании проводят контактным или дистанционным способом. Контактное облучение, или брахитерапия, представляет собой имплантацию радиоактивных элементов вблизи очага меланомы.
Показания к проведению брахитерапии:
- Отсутствие признаков распада.
- Диаметр новообразования до 15 мм.
- Отстояние от диска зрительного нерва не менее 2 диаметров самого диска.
Брахитерапия является самым эффективным методом органосохраняющего лечения при меланоме хориоидеи. Его применение способно снизить вероятность образования метастазов опухоли.

В составе системного лечения, актуально проведение иммунной терапии. Также при оказании помощи больным с меланомой хориоидеи в поздних стадиях учитываются особенности ее метастазирования. Для данной опухоли характерно изолированное поражение печени метастазами. В таких случаях с успехом применяется химиоэмболизация данного органа.
Такой распространенный метод лечения меланомы кожи, как таргетная терапия, при меланоме хориоидеи не применяется, так как при данном виде опухоли отсутствуют специфичные BRAF-мутации.
Профилактика и диспансерное наблюдение
Рекомендовано пожизненное наблюдение за больными, которые получали лечение меланомы хориоидеи. После проведения лучевой терапии и удаления новообразования, офтальмолог должен осматривать пациентов каждые полгода в течение 2 лет, а далее — 1 раз в год. С целью раннего выявления метастазов назначают УЗИ органов брюшной полости и рентгенографию легких 1-2 раза в год.
Прогноз для жизни при меланоме хориоидеи
Продолжительность жизни при данном виде рака зависит от локализации и размера опухоли, возраста пациента, морфологии новообразования, проведенного лечения и других особенностей. Пятилетняя выживаемость на начальных стадиях меланомы хориодиеи после применения органосохраняющих радикальных методов составляет 93%, десятилетняя — 89%. На поздних стадиях, при выявлении метастазов печени медиана выживаемости составляет лишь 4-6 месяцев. Для пациентов с метастатическим поражением других органов годичная выживаемость составляет 76%.
Примеры метастаза в сетчатку и стекловидное тело
В последние годы наблюдается рост метастатических опухолей органа зрения, что, по всей вероятности, связано с увеличением продолжительности жизни онкологических больных [3]. Есть мнение, что процент прижизненной диагностики внутриглазных метастазов в несколько раз ниже, чем при аутопсийных исследованиях. Так, Eliasi-Rad В. с соавторами (1996 г.) при вскрытии 741 больных, умерших от рака, у 93 (12,6%) обнаружили внутриглазные метастазы [1]. Возможно, и эти данные не отражают частоту метастатического поражения органа зрения, так как далеко не каждый больной, умерший от злокачественной опухоли, подвергается вскрытию, а если вскрытие и производится, то глазное яблоко часто исключается из гистологического исследования, то есть истинная частота метастазов в глаз и орбиту может быть значительно выше. Существует даже точка зрения, что в наши дни метастатический рак хориоидеи является одной из наиболее часто встречающихся внутриглазных опухолей [2]. Последнее утверждение сомнительно, но очевидно, что офтальмологи выявляют далеко не все случаи метастатического поражения органа зрения, и значительная часть бессимптомно протекающих метастазов так и остается не выявленной.
Наиболее частыми первичными опухолями, при которых возникают метастазы в орган зрения, являются рак молочной железы, рак легкого и кожная меланома. С меньшей частотой, но практически все виды опухолей могут метастазировать в глаз и орбиту. По нашим данным, больные с метастазами рака молочной железы составляют 67,5% среди всех пациентов с метастатическим поражением органа зрения. Второе место по частоте метастазирования в глаз и орбиту занимает рак легкого - 14,4%. Совокупность всех остальных первичных опухолей (кожная меланома, рак кишечника, желудка, щитовидной и предстательной желез, матки, яичников и т.д.) составляет 18,1% (табл.).
Следует особо подчеркнуть, что метастатическое поражение органа зрения может быть первым проявлением скрыто протекающей первичной опухоли, что по нашим данным составляет около 11%. это особенно характерно для рака легкого.
Возможность выявления метастаза в орган зрения раньше первичной опухоли обязывает офтальмологов изучать особенности клинического проявления метастатических опухолей. Клиническая картина метастатической опухоли зависит от поражения определенного отдела органа зрения и гистогенеза первичной опухоли.
Метастатические опухоли глаза и орбиты при раке молочной железы, как правило, возникают через 2-4 года с момента диагностики первичной опухоли. Возможно развитие внутриглазного метастаза даже через 10-11 лет с момента диагностики рака молочной железы. При раке легкого и других злокачественных опухолях метастатическое поражение органа зрения развивается значительно раньше: в 77% случаев в течение первого года с момента диагностики первичной опухоли.
Среди метастазов в орган зрения солидных опухолей преобладают внутриглазные опухоли (рис. 1). В основном наблюдается поражение задних отделов сосудистой оболочки - хориоидеи. По нашим данным, метастазы в радужку и цилиарное тело возникают приблизительно в 10 раз реже, чем метастазы в хориоидею.
Метастатические опухоли радужки при раке молочной железы выглядят, как рыхлые белые или желтоватые образования с нечеткими границами, вызывающие в той или иной степени деформацию зрачка (рис. 2). Внешне они напоминают воспалительную гранулему или беспигментную лейомиому, но, в отличие от последних, характеризуются локальным расширением эпибульбарных сосудов на стороне поражения радужки, быстрыми темпами роста опухоли и отсутствием клеточного выпота в стекловидное тело. Метастаз рака легкого выглядит в виде слабо васкуляризированной опухоли с бугристой поверхностью и напоминает беспигментную меланому. Необходимо обратить внимание на то, что на поверхности метастатической опухоли, в отличие от первичных опухолей радужки, как правило, не видно сосудов. Нередко наблюдается многофокусное поражение радужки. Мы наблюдали у одной больной метастаз рака молочной железы в виде узкой полоски желтоватой ткани вдоль всего угла передней камеры, что привело к развитию вторичной некомпенсированной глаукомы. У другой больной метастаз кожной меланомы выглядел в виде диффузной инфильтрации радужки пигментированной тканью с формированием задних синехий. Метастатическое поражение радужки и цилиарного тела в 80% случаев сопровождается развитием вторичной глаукомы или иридоциклитом с “сальными” преципитатами на эндотелии.
Метастатическая опухоль хориоидеи, как правило, характеризуется быстрыми темпами роста и нарастанием симптоматики. Основным симптомом хориоидальных метастазов является снижение остроты зрения. Это обусловлено преимущественной локализацией метастатической опухоли в центральных отделах глазного дна. При отсутствии лечения в случае отказа больных или несвоевременной диагностики хориоидального метастаза у 13 больных мы наблюдали быстрое (в течение 1 месяца) значительное увеличение размеров опухоли и выраженное снижение остроты зрения от 0,8-1,0 до светоощущения.
Следует отметить, что приблизительно у 10% больных метастазы в хориоидею не сопровождаются какими-либо субъективными жалобами и выявляются случайно при осмотре.
На ранних стадиях метастаз в хориоидею выглядит как желтовато-беловатый рыхлый очаг с нечеткими границами. Для хориоидальных метастазов рака молочной железы характерно увеличение опухоли по площади, при незначительном росте в высоту - “стелющаяся опухоль” (рис. 3). При юкстапапиллярной локализации метастатической опухоли ее нередко принимают за переднюю ишемическую нейропатию. По мере роста опухоли появляется вторичная отслойка сетчатки, как правило, с выраженным транссудатом (рис. 4). Отслойка сетчатки возникает не только над опухолью, но и в отдалении от нее. В этих случаях внимательный осмотр всех отделов глазного дна помогает избежать ошибочного диагноза первичной отслойки сетчатки. Метастатическая опухоль бывает похожей на гемангиому хориоидеи, но, в отличие от нее, характеризуется быстрыми темпами роста. При раке легкого, щитовидной железы, кишечника, как правило, формируется умеренно проминирующий узел неправильной формы, нередко “двугорбый” или “трехгорбый”. Узловую форму роста метастатической опухоли при раке легкого или щитовидной железы приходится дифференцировать с беспигментной меланомой хориоидеи. Кровоизлияния на поверхности опухоли, гемофтальм встречаются редко. Кровоизлияние в стекловидное тело затрудняет диагностику, и диагноз метастатического рака хориоидеи устанавливается только при морфологическом исследовании удаленного глаза.
Нередко наблюдается многофокусное поражение хориоидеи. У каждого пятого больного с хориоидальными метастазами выявляется поражение обоих глаз. Учитывая это, необходимо проводить тщательный осмотр обоих глаз с широким зрачком.
При ультразвуковом исследовании метастазов отмечается небольшая плотность опухоли, малая ее проминенция (до 3 мм) при относительно большом диаметре. Мы ни разу не встретили грибовидную форму опухоли и не отметили экскавацию склеры, столь характерную для первичной меланомы хориоидеи.
Для метастазов в орбиту рака молочной железы характерно, как правило, медленное течение. Пристеночное расположение опухоли приводит к смещению глаза в контрлатеральную сторону. Постепенно развивается экзофтальм. Субъективно больных беспокоит диплопия из-за ограничения подвижности глаза. Нередко появляется образование, которое больные сами прощупывают под одной из стенок орбиты. Опухоль, доступная пальпации, имеет, как правило, плотную консистенцию, бугристую поверхность, спаяна с подлежащими тканями. Описанная выше клиническая картина характерна для аденокарциномы или инфильтративного протокового рака молочной железы. Метастаз скиррозной формы рака молочной железы имеет иную клиническую картину. Опухоль - более плотная, быстро прорастает в прилежащие ткани. Очень рано развивается офтальмоплегия в сочетании с энофтальмом. Метастатические опухоли рака желудка, легкого, щитовидной железы характеризуются, как правило, быстрым (в течение 1-2 мес) развитием симптомов, присущих злокачественной опухоли орбиты: появлением экзофтальма, чаще осевого, невоспалительного отека век, хемоза. Нередко развивается застойный диск зрительного нерва с последующим снижением остроты зрения.
Метастатические опухоли придаточного аппарата глаза встречаются крайне редко, и их клинические проявления плохо изучены. На ранних этапах заболевания метастатическое поражение век выглядит, как обычный халязион. У онкологических больных халязионы следует подвергать хирургическому лечению с обязательным направлением удаленного материала на гистологическое исследование. Определяющая роль в диагностике метастаза принадлежит морфологическому исследованию биоптата.
Таким образом, для метастатических опухолей радужки характерны следующие клинические признаки: слабая васкуляризация, возможность многофокусного поражения, быстрые темпы роста и раннее развитие вторичной глаукомы и иридоциклита.
Для хориоидального метастаза типичны небольшая плотность опухолевого узла, относительно маленькая проминенция опухоли при значительном ее диаметре, преимущественная локализация в парамакулярных и парапапиллярных отделах, возможность развития на глазном дне нескольких опухолевых узлов, вовлечение в опухолевый процесс обоих глаз.
При метастатическом поражении тканей орбиты преимущественно развивается безболезненный экзофтальм со смещением глаза. Рано появляются офтальмоплегия и диплопия. Для скирра молочной железы характерно развитие энофтальма в сочетании с офтальмоплегией и затруднением репозиции - “вколоченный глаз”.
Метастатическая опухоль должна быть включена в дифференциально-диагностический ряд заболеваний при обследовании больных с внутриглазной гипертензией, иридоциклитом, при подозрении на вторичную отслойку сетчатки, при синдроме одностороннего экзофтальма.
Знание клинических особенностей метастатических опухолей и тщательно собранный анамнез помогают своевременной диагностике метастатического поражения органа зрения. Ранняя диагностика и своевременное лечение метастатических опухолей позволяют предупредить слепоту и развитие болевого синдрома, обусловленного вторичной глаукомой, и улучшить качество жизни наиболее тяжелой категории онкологических больных с метастатическим поражением органа зрения.
Литература
1. Eliassi-Rad B., Albert D.M., Green W.R. Frequency of ocular metastases in patients dying of cancer in eye bank populations. // Br.J. of Ophthalmol. - 1996. - vol. 80 (2). - р. 125-128.
2. Maran R., Grinbaum A., Ashkenazi I. [Ocular metastatic carcinoma- rare or common?]. // Harefuah. - 1994. - vol. 129 (9). - p. 510-513, 563.
3. McCartney A. Intraocular metastasis. // Br. J. of Ophthalmol. - 1993. - vol. 77. - p.133.
4. Nelson C., Hertzberg B., Klintworth G. A historic study of 716 unselected eyes in patients with cancer of the time of death. // Ann J. Ophthalmol.- 1983. -vol.- 95. - p. 788-793.
ФГБВОУ ВО «Военно-медицинская академия им. С.М. Кирова»;
ГБУЗ «Многопрофильный центр лазерной медицины» Минздрава Челябинской области;
ООО «ЦЕНТР ЗРЕНИЯ»
- РИНЦ AuthorID: 572950
- Scopus AuthorID: 6505839143
- ORCID: 0000-0001-5586-5042
ООО «Центр зрения»;
МАУЗ ГКБ №6
ООО «ЦЕНТР ЗРЕНИЯ»
ФГБВОУ ВО «Военно-медицинская академия им. С.М. Кирова» Минобороны России
- SPIN РИНЦ: 6440-7706
- Scopus AuthorID: 57001225300
- ResearcherID: M-2094-2016
- ORCID: 0000-0002-5274-6993
- SPIN РИНЦ: 5533-4629
- Scopus AuthorID: 56106933200
- ORCID: 0000-0002-7020-5349
- SPIN РИНЦ: 1260-4670
- Scopus AuthorID: 57397743000
- ORCID: 0000-0002-9123-2354
ГБУЗ «Многопрофильный центр лазерной медицины» Минздрава Челябинской области;
ФГБОУ ВО «Южно-Уральский государственный медицинский университет» Минздрава России
ФГБВОУ ВО «Военно-медицинская академия им. С.М. Кирова»
- SPIN РИНЦ: 1999-5721
- Scopus AuthorID: 57217073195
- ORCID: 0000-0002-9351-9789
ГБУЗ «Челябинское областное патологоанатомическое бюро»
ФГБОУ ВО «Волгоградский государственный медицинский университет» Минздрава России
ФГБОУ ВО «Уральский государственный медицинский университет» Минздрава России;
Уральский научно-исследовательский институт фтизиопульмонологии — филиал ФГБУ «Национальный исследовательский медицинский центр фтизиопульмонологии и инфекционных заболеваний» Минздрава России
Ретролентальный амилоидоз стекловидного тела (клиническое наблюдение)
Журнал: Вестник офтальмологии. 2021;137(4): 98‑103
Скопления патологического белка амилоида в стекловидном теле могут являться патогномоничным морфологическим признаком системного амилоидоза, характеризующегося отложениями нерастворимых белковых масс фибриллярной природы (амилоида) в различных органах и тканях. В статье представлен редкий клинический случай пациентки 65 лет с плавающими помутнениями обоих глаз, на правом глазу гистологически выявлен амилоидоз стекловидного тела. Три года назад пациентке был проведен YAG-лазерный витреолизис правого глаза с применением лазерной системы Ultra Q Reflex (Ellex, Австралия) по поводу атипичного кольца Вейса с успешным результатом. Для диагностики амилоидоза стекловидного тела было использовано следующее оборудование: видеощелевая лампа SL9900 (CSO, Италия), оптический когерентный томограф Solix (Optovue, США), B-scan Plus (Accutome, США), микроскоп CX41RF (Olimpus Corporation, Япония). В связи со значительным ухудшением зрения правого глаза проведена витрэктомия. Микроскопическое исследование операционного материала показало наличие скоплений амилоида, выявленных характерным кирпично-красным окрашиванием конго красным, двойным лучепреломлением при осмотре в поляризованном свете и яблочно-зеленым свечением окрашенных участков.
Дата принятия в печать:
Плавающие помутнения стекловидного тела могут вызывать значительное снижение зрения и ухудшать качество жизни [1, 2]. Выделяют первичные и вторичные помутнения стекловидного тела. Первичные помутнения возникают из витреальных структур, являющихся эндогенными, вторичные помутнения — экзогенные для стекловидного тела [1]. Примером вторичных помутнений являются белковые отложения в стекловидном теле при семейном амилоидозе [3].
В литературе описаны случаи амилоидных поражений придаточного аппарата и структур глаза: экстраокулярных мышц, слезной железы, конъюнктивы, роговицы, радужки, задней капсулы хрусталика, области зрачка, сосудов, сетчатки [4—9]. Имеются единичные публикации, описывающие амилоидные поражения стекловидного тела [10, 11].
По данным ряда авторов, амилоидоз стекловидного тела обычно имеет вид «стекловаты» (glass wool) или «паутины», вызывает ухудшение двустороннего или одностороннего зрения [10—12]. При значительном ухудшении зрения показано оперативное лечение — витрэктомия [5, 7, 11].
Верифицировать амилоидный характер скоплений независимо от их локализации можно гистологически по положительной окраске конгофильных амилоидных депозитов конго красным, которые при исследовании в поляризованном свете проявляются яблочно-зеленым двойным лучепреломлением [6, 13].
Установлено, что амилоид вырабатывается не только в печени, но и в пигментном эпителии сетчатки и в цилиарном теле [14, 15], в связи с этим выявленные в стекловидном теле, а также в других структурах глаза амилоидные скопления могут являться патогномоничными морфологическими признаками системного амилоидоза с поражением периферической нервной системы (семейная амилоидная полинейропатия; familial amyloid polyneuropathy, FAP), сердца и других внутренних органов [5, 6].
Приводим клиническое наблюдение.
Пациентка С. 62 лет обратилась к офтальмологу в марте 2018 г. с жалобами на появление умеренных фотопсий, периодических болей, большого плавающего помутнения в правом глазу в течение 3 мес. Проведено обследование.
Vis OD = 0,05 с sph — 4,5 = 1,0; Р0 = 17 мм рт.ст.
Vis OS = 0,05 с sph — 4,0 = 1,0; Р0 = 16 мм рт.ст.
Глаз спокоен, передние отделы не изменены. При гониоскопии обоих глаз: угол передней камеры открыт во всех отделах, патологических структур не выявлено. При офтальмобиомикроскопии правого глаза выявлено небольшое плавающее кольцо, окруженное пленчатой структурой неправильной формы (рис. 1), располагающееся рядом со зрительным нервом в среднем отделе стекловидного тела. По данным B-сканирования с использованием офтальмологического ультразвукового B-сканера B-scan Plus (Accutome, США), помутнение располагалось на расстоянии 5,6 мм от сетчатки на фоне полной задней отслойки стекловидного тела (ЗОСТ). При движении глаза помутнение изменяло конфигурацию и кольцо увеличивалось в размере. Мы расценили это плавающее помутнение как атипичное кольцо Вейса и предложили провести YAG-лазерный витреолизис.
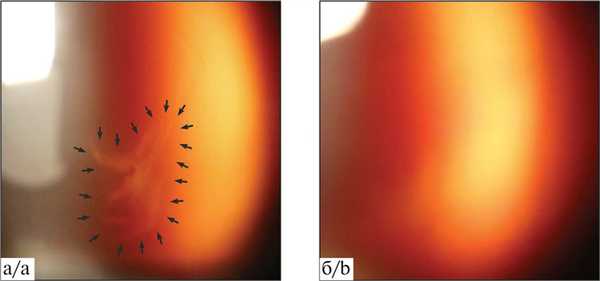
Рис. 1. Изображение стекловидного тела правого глаза пациентки С. (2018 г. — 62 года) до (а) и после (б) YAG-лазерного витреолизиса.
а — цветная фотография с использованием видеощелевой лампы, встроенной в YAG-лазер: крупное плавающее помутнение неправильной формы (черные стрелки); б — крупное помутнение не визуализируется.
YAG-лазерный витреолизис правого глаза проведен в апреле 2018 г. Во время операции использованы следующие параметры: длина волны — 1064 нм, длительность — 4 нс, энергия — 5—5,5 мДж, диаметр пятна — 8 мкм, количество импульсов — 443, общая энергия — 2378 мДж. Послеоперационный период прошел без осложнений. Пациентка наблюдалась в динамике через 2 нед, 3 мес, 6 мес, 1 год. Жалоб на плавающие помутнения она не предъявляла. Зрение было стабильным.
В апреле 2021 г. пациентка обратилась с жалобами на периодическое ухудшение зрения правого глаза, связанное с появлением крупного плавающего помутнения серого цвета с височной стороны при движении глаз, а также на плавающие помутнения в левом глазу. Проведено обследование.
Vis OD = 0,05 с sph — 4,5 = 0,7; Р0 = 19 мм рт.ст.
Vis OS = 0,05 с sph — 4,0 = 1,0; Р0 = 17 мм рт.ст.
Глаза спокойные, передние отделы не изменены. В правом глазу при биомикроофтальмоскопии в переднем отделе стекловидного тела выявлены одно крупное и несколько мелких плавающих помутнений белоснежного цвета, периодически появляющиеся только при движении глаз (рис. 2).
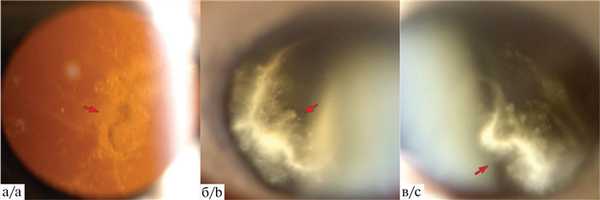
Рис. 2. Изображение ретролентальных плавающих помутнений правого глаза пациентки С. (2021 г. — 65 лет).
а — цветная фотография с использованием видеощелевой лампы при прямом освещении без применения линз: красная стрелка указывает на помутнение неправильной формы, расположенное в центральной зоне при переводе взгляда в направлении «вверх — прямо»; б, в — цветные фотографии с использованием видеощелевой лампы при непрямом освещении: крупное белоснежное помутнение (красная стрелка), которое трансформируется в разные формы и меняет положение в зависимости от положения глаза (б — при переводе взгляда в направлении «вправо — прямо», в — при движении глаза в направлении «влево — прямо»).
Оптическая когерентная томография (ОКТ) ретролентального пространства правого глаза у данной пациентки показала выраженные гиперрефлективные помутнения (рис. 3), B-сканирование — полную ЗОСТ.

Рис. 3. Фотографии и изображение, полученное при ОКТ-сканировании, правого глаза пациентки С. (2021 г. — 65 лет): ретролентальное плавающее помутнение.
а — цветная фотография с использованием видеощелевой лампы в непрямом свете без линз, красная стрелка указывает на основное белоснежное плавающее помутнение, расположенное в горизонтальном положении и появляющееся при движении глаза в направлении «вниз — прямо»; б — черно-белая фотография глаза при взгляде вниз, красная линия указывает направление сканирования; в — соответствующий скан ОКТ, красная стрелка указывает на неоднородные гиперрефлективные помутнения, расположенные в 1—1,5 мм от задней капсулы хрусталика (белая звездочка), голубая стрелка — на переднюю гиалоидную мембрану.
При биомикроофтальмоскопии левого глаза выявлен «дуэт помутнений»: одно — в средних слоях стекловидного тела в области зрительного нерва на расстоянии 4,5 мм от сетчатки в виде кольца Вейса, второе — ретролентально в виде «стекловаты» на расстоянии 462 мкм от задней капсулы хрусталика (рис. 4). ОКТ-сканирование и ультрасонография с использованием офтальмологического ультразвукового B-сканера B-scan Plus (Accutome, США) показали полную ЗОСТ.

Рис. 4. Изображение дуэта помутнений стекловидного тела левого глаза пациентки С. (2021 г. — 65 лет).
а — цветная фотография с использованием контактной линзы Karickhoff 21 мм с видеощелевой лампы, встроенной в YAG-лазер, желтая стрелка указывает на плавающее помутнение по типу кольца Вейса, расположенное в средних слоях стекловидного тела; б — цветная фотография с использованием видеощелевой лампы в непрямом свете без линз, красная стрелка указывает на белоснежное плавающее помутнение, расположенное вертикально при взгляде глаза влево; в — черно-белая фотография глаза при движении глаза влево, красная линия указывает направление сканирования; г — соответствующий скан ОКТ, красная стрелка указывает на неоднородное гиперрефлективное помутнение, расположенное в 462 мкм от задней капсулы хрусталика (белая звездочка).
Учитывая выраженный характер жалоб, снижение качества жизни, пациентке проведена витрэктомия правого глаза и взят фрагмент стекловидного тела для гистологического исследования. Морфологический анализ стекловидного тела показал наличие амилоидных отложений с положительным окрашиванием специальным красителем конго красный и наличием двойного яблочно-зеленого лучепреломления при осмотре в поляризованном свете микроскопа (рис. 5).
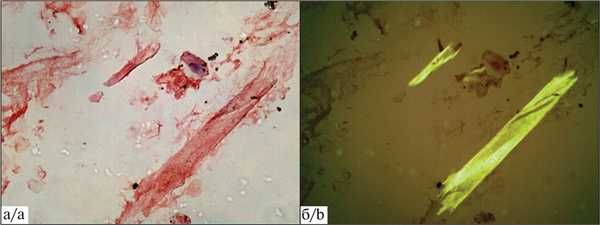
Рис. 5. Результаты гистологического исследования стекловидного тела после витрэктомии правого глаза пациентки С. (2021 г. — 65 лет).
Цветные фотографии, ув. 200.
а — конгофильные структуры кирпично-красного цвета при окраске конго красным; б — двойное лучепреломление и яблочно-зеленое свечение амилоидных депозитов при исследовании в поляризованном свете.
Операция и послеоперационный период прошли без осложнений. Осмотрена через 1 нед после витрэктомии. Максимально корригированная острота зрения OD = 1,0; Р0 — 17 мм рт.ст. Жалобы на плавающие помутнения правого глаза не предъявляет. При биомикроофтальмоскопии плавающие помутнения не визуализируются. Консультирована терапевтом, неврологом; электронейромиография верхних и нижних конечностей выявила признаки, которые могут соответствовать транстиретиновой полинейропатии. Пациентка направлена на генетическое обследование для выяснения этиологии заболевания. Приглашены родственники для обследования глаз и генетического анализа.
Выводы
1. ОКТ-сканирование позволяет определить структуру ретролентальных плавающих помутнений переднего отдела стекловидного тела, которые визуализируются при движении глазного яблока, и их расстояние от задней капсулы хрусталика.
2. Значительное ухудшение зрения при наличии крупных плавающих помутнений, расположенных ретролентально, является показанием для витрэктомии.
3. Для диагностики амилоидной природы помутнений необходимо проводить гистологические исследования с использованием селективных методов выявления амилоидных фибрилл (окраска конго красным, двойное лучепреломление при исследовании в поляризованном свете микроскопа и яблочно-зеленое свечение).
4. При гистологическом подтверждении амилоидоза структурных элементов глаза необходимо исключить у пациента системное поражение и семейный характер заболевания.
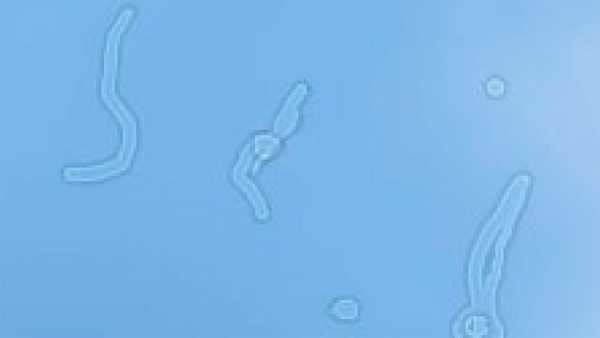
Деструкция стекловидного тела - помутнения волокон стекловидного тела глазного яблока, которые проявляются в форме включений различной формы (нити, точки, зерна) и сопровождают движение глаз.
Основными причинами развития деструктивных процессов в стекловидном теле глаз являются офтальмологические заболевания, болезни кровеносной системы и естественные физиологические изменения, происходящие в организме с течением времени. Лечение заболевания направлено на устранение симптоматики, сопровождающей деструктивные явления или удаление включений путем хирургического вмешательства.
Наличие деструкции стекловидного тела не влияет на качество жизни и уровень трудоспособности человека. В запущенных случаях возможна частичная либо полная потеря зрения, однако чаще всего прогноз заболевания благоприятный.
Общие сведения
Стекловидное тело представлено в виде бессосудистого прозрачного студенистого вещества, которое заполняет полость глазного яблоко между хрусталиком и сетчаткой. Его наличие обеспечивает сохранение тургора и правильной формы глазного яблока, компенсирует перепады внутриглазного давления, осуществляет проведение световых импульсов к сетчатке глаза.
У здорового человека эта субстанция полностью прозрачная и не содержит каких-либо включений. Она состоит из гиалуроновой и аскорбиновой кислот, сывороточных белков, солей и иных веществ и поддерживается каркасом, состоящим из белковых фибрилл.
Деструкция стекловидного тела возникает в результате утолщения некоторых волокон и потери их прозрачности, что приводит к изменению его сетчатого строения. Деструктивные процессы проявляются в виде разжижения стекловидного тела, его сморщивания и отслаивания.
Стекловидное тело теряет гомогенность: наблюдается слипание волокон, и формируются переплетения различных форм, которые свободно плавают в разжиженном студенистом веществе (нитчатая, или нитевидная, деструкция стекловидного тела). Одновременно с разжижением в стекловидном теле глаза могут образовываться тяжи и пленки, которые различаются по размерам и плотности. В некоторых случаях данные образования фиксируются к глазному дну, что приводит к серьезным патологическим изменениям.
Помутнения в стекловидном теле
Сморщивание всего стекловидного тела либо его части - самая тяжелая форма деструкции стекловидного тела. В результате данного процесса происходит уменьшение объема и изменение формы студенистого вещества, наблюдается натяжение витреоретинальных соединений. При выраженной степени заболевания эти соединения могут разрываться, в результате чего может произойти кровоизлияние в стекловидное тело, его отслойка, разрыв сетчатки. Часто наблюдаются явления фотопсии. В конечном итоге может наступить полная деструкция стекловидного тела.
Помимо характерных для деструкции стекловидного тела глаза «мушек» в поле зрения возникают «молнии» либо «вспышки», что свидетельствует о наличии в глазном яблоке «оптических полостей». Таким образом мозг воспринимает аномальную реакцию зрительного нерва на присутствие пустот. Рассмотреть мутные частицы сложно, поскольку они движутся вслед за движением глаз.
Лучше всего помутнения заметны при взгляде на чистую яркую поверхность (чистое небо, белый потолок, снег), при прищуривании глаз либо в когерентных лучах. В условиях слабого освещения окружающей среды, а также при ее неоднородности помутнения, как правило, не видны.
Деструкция стекловидного тела может проявляться в форме золотого либо серебряного дождя. Такое явление наблюдается при наличии кристаллических включений тирозина, холестерина, соединений фосфора, кальция и магния. Характерно для людей пожилого возраста, страдающих нарушением холестеринового обмена, а также сахарным диабетом.
Биомикроскопия позволяет обнаружить блестящие частицы («дождь») либо «танцующие снежинки», которые маятникообразно колеблются и передвигаются одновременно с движением глазных яблок. Такие кристаллы могут быть различной формы (пластины, сферы, точки), цвета (золотистый, белоснежный, коричневый) и размеров.
Причины возникновения
Деструкция стекловидного тела глаза чаще всего возникает из-за различных физиологических и патологических причин:
- возрастные изменения структуры глазного яблока;
- наличие хронических воспалительных процессов в глазу;
- сахарный диабет;
- заболевания кровеносной системы (атеросклероз, артериальная гипертензия, дистрофические изменения сосудов);
- сильная близорукость;
- дистрофия;
- сдавливание артериальных сосудов при наличии шейного атеросклероза;
- гормональные изменения, проявляющиеся во время беременности, климакса, пубертатного периода, при назначении гормональной терапии;
- травмы глаз, носа, головы (в том числе оперативное вмешательство);
- гельминтная инвазия (токсоплазмоз);
- частые и длительные зрительные нагрузки;
- психоэмоциональные стрессы, депрессия;
- физическое истощение;
- некоторые заболевания внутренних органов;
- дефицит витаминов, макро- и микроэлементов;
- токсическое либо радиационное воздействие на организм.
Причиной деструкции стекловидного тела глаза может стать нарушение работы внутренних органов, которые регулируют состав и равновесие коллоидов стекловидного тела (железы внутренней секреции, почки, печень). Это провоцирует возникновение изменений в структуре коллоидного геля (процессы коагуляции и преципитации). Кроме того, возникновение «летающих мушек» может свидетельствовать о начале процесса отслоения сетчатки, что в конечном итоге может привести к полной потере зрения.
Симптомы
Основным симптоматическим признаком наличия деструкции стекловидного тела является плавание различных зрительных эффектов перед глазами - «пятен», «мушек», «паутинок», «помутнений». Данные оптические элементы отличаются от эффектов, возникающих в результате ударов по голове, резких скачков артериального давления, при поднятии тяжестей.
Симптомы деструкции стекловидного тела:
- наличие «мушек» и помутнений носит постоянный характер;
- зрительные явления имеют постоянную форму и размеры;
- эффекты заметны только в условиях хорошей освещенности (особенно на белой поверхности).
Чем отчетливее видны плавающие элементы и чем они толще, тем сильнее деструкция стекловидного тела. В случае приобретения помутнениями четкой нитчатой структуры у человека могут быть диагностированы атеросклероз либо тяжелая форма гипертонии. Наличие «вспышек» и «молний» является признаком отслойки стекловидного тела либо иных тяжелых осложнений.
При нитчатой деструкции стекловидного тела неорганизованное плавание фибрилл рассредоточивается по всему объему глазного яблока, при этом они перекручиваются и слипаются, формируясь в образования, напоминающие клубки пряжи.
В результате травмирования глаза, перенесенной болезни либо при наличии опухолевидных образований деструкция стекловидного тела проявляется в виде небольших скоплений мелких зерен. При отсутствии своевременного лечения не исключается полная либо частичная потеря зрения.
Диагностика
Для диагностики заболевания используются следующие способы:
- офтальмоскопия (обследование глазного дна);
- проверка остроты зрения;
- офтальмологический осмотр с применением щелевой лампы;
- составление анамнеза.
Данные, полученные в процессе обследования, позволяют сделать вывод о наличии либо отсутствии деструктивных процессов в стекловидном теле глазного яблока.
Лечение заболевания
Лечение деструкции стекловидного тела глаза в большинстве случаев малоэффективно. Иногда незначительные помутнения и мелкие волокна могут рассосаться самостоятельно, однако крупные образования, отложения кристаллов и обрывки волокон соединительной ткани остаются до конца жизни.
Вопросы о том, как лечить деструкцию стекловидного тела глаза и нужно ли это делать, решаются в каждом случае индивидуально. Необходимость и эффективность терапии зависит от присутствия либо отсутствия оптических эффектов, нарушения зрительных функций, площади поражения стекловидного тела, а также влияния данных патологических факторов на состояние человека и его трудоспособность.
В настоящее время методы специфического лечения деструкции стекловидного тела, позволяющие эффективно и безопасно устранять отложения кристаллов и массивные фибриллярные образования, не разработаны. Основные лечебные мероприятия направлены на ликвидацию причин, вызвавших возникновение заболевания, снижение зрительных нагрузок и применение симптоматической медикаментозной терапии.
В некоторых случаях лечение заболевания производится путем оперативного вмешательства:
- витреолизис - расщепление имеющихся в стекловидном теле помутнений с помощью YAG-лазера;
- витрэктомия - частичная либо полная замена стекловидного тела на искусственную среду (силиконовое масло, газовые пузырьки, солевой физраствор).
Использование хирургических операций в качестве способа лечения деструкции стекловидного тела имеет неоднозначный прогноз, поскольку имеется большой риск возникновения серьезных осложнений (катаракта, гипотония, отслойка сетчатки, кровоизлияния). Зачастую использование таких методов неоправданно, в первую очередь для пожилых людей, поскольку в связи с прогрессирующими возрастными изменениями, проблемы сосудов с течением времени усугубляются.
Стоит отметить, что при деструкции стекловидного тела можно заниматься спортом, однако предпочтение лучше отдавать видам, не требующим существенной физической активности и нагрузки.
Прогноз
Прогноз развития заболевания в большинстве случаев благоприятный. Помутнения относительно быстро стабилизируются после возникновения и развития заболевания. Проявление ремиссий в ходе деструктивных процессов наблюдается крайне редко, и плавающие помутнения в терминальной форме остаются в полости глазного яблока.
Деструкция стекловидного тела глаза, проявляемая в легкой форме, не оказывает заметного влияния на трудоспособность человека и не является причиной возникновения серьезных осложнений. Развитие тяжелых форм недуга может существенно ухудшить качество жизни больного. Постоянное движение плавающих элементов препятствует рассматриванию различных предметов и мешает выполнению рабочих обязанностей.
Виды витрэктомии и их особенности
Ещё несколько десятков лет назад проблемы глазных органов в виде: тяжёлых травм зрительного анализатора, кровоизлияний в стекловидное тело органа или процесс отслоения сетчатки, относились к тяжёлым заболеваниям. Излечить их не представлялось возможности и в итоге человек полностью терял зрение. На сегодняшний день эти заболевания эффективно излечиваются при помощи проведения специальной операции - витрэктомия. Спасённый глазной орган полностью восстанавливается и продолжает выполнять свои анатомические функции.
Витрэктомия глаза успешно проводится как иностранными, так и отечественными офтальмологами. Современные методы проведения и специальная аппаратура позволяют осуществить восстановление глазного органа даже амбулаторно. Эта статья поможет разобраться в особенностях данного хирургического вмешательства, а также расскажет о возможных осложнениях и мерах, которые помогут их избежать.
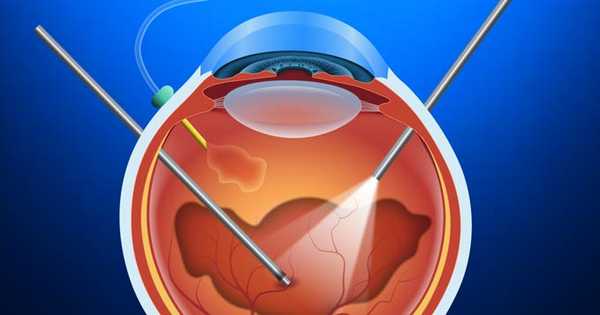
Витрэктомия глаза
Витрэктомия глаза - оперативное вмешательство, в ходе которого из глазного органа извлекается стекловидное тело, занимающее большую часть органа. В зависимости от области поражения, тело может удаляться частично или полностью. Частичное удаление имеет название субтотальная витрэктомия. Полное изъятие стекловидного тела - тотальная витрэктомия.
- фотокоагуляцию (своеобразное припаивание сетчатки);
- воспроизвести восстановление целостности оболочки, которая могла нарушиться при получении тяжёлой травмы;
- переместить образовавшуюся рубцовую ткань с поверхности сетчатки, мешающую глазному органу.
Одновременно с этими процедурами могут осуществляться дополнительные (рассмотрим далее).
Удалённое стекловидное тело заменяется силиконовым маслом или газовой смесью - специальные средства, что обеспечивают тесный контакт сетчатки и сосудистой оболочки, а также минимизируют риск послеоперационных осложнений.
Важно: На сегодняшний день витрэктомия является единственным способом решения проблем, связанных с заболеванием глазного органа. Это различные кровоизлияния, отслоение сетчатки или травмирование зрительного анализатора.
Такая операция требует не только использование высокотехнологического оборудования, но и высокой квалификации врача.
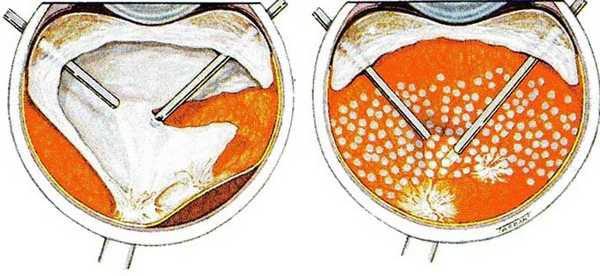
Что служит показанием к проведению витрэктомии?
- наличие глазной инфекции, что проявляется в тяжёлой форме;
- случаи отслойки сетчатки по причине: проникающее травмирование глазного органа, как результат сахарного диабета, при высокой степени миопии (близорукости), при наличии серповидно-клеточной анемии, а также из-за физиологического устаревания стекловидного тела в глазном яблоке;
- проникновение в глазной орган потустороннего предмета;
- образовавшееся отверстие или разрыв в макуле (жёлтом пятне); больших размеров;
- в структуре стекловидного тела произошло значительное помутнение; - стекловидное тело частично или полностью пропитывается кровью;
- наличие сахарного диабета часто становится причиной формирования ретинопатии - поражение сосудов глазного органа, из-за чего нарушается процесс кровоснабжения сетчатки;
- в случаях вывиха хрусталика или интраокулярной линзы, которой в ходе хирургического лечения катаракты он был заменён.
Повторные кровоизлияния и грубые помутнения приводят к рубцеванию тканей сетчатки. Эти рубцы мешают человеку чётко видеть. Цель хирургического вмешательства - их удаление.
Что может послужить противопоказанием к проведению витрэктомии?
Витрэктомия относится к современным и уникальным методам проведения хирургического вмешательства, но не всем пациентам можно нею воспользоваться. Среди противопоказаний отмечается: значительные помутнения роговицы, аллергические реакции на медпрепараты, общее тяжёлое состояние пациента, а также проблемы со свёртываемостью крови, которые способны спровоцировать серьёзные осложнения в момент операции и послеоперационный период.
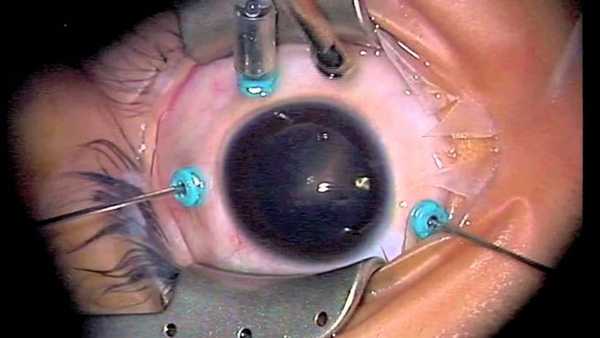
Как проводится операция?
Вначале специалист решает под местной или общей анестезией будет проводиться витрэктомия. Большую роль в этом решении могут сыграть предварительные анализы. Если хирургическое вмешательство предполагает большой объём различных манипуляций, у пациента имеются сопутствующие заболевания, а также если местное обезболивание невозможно провести из-за особого состояния больного, операция будет проходить под общим наркозом. При небольших объёмах оперативного вмешательства чаще всего используют местную анестезию с применением анестезирующих капель.
Пациент располагается на операционном столе. После того как подействует анестезия, специалист разводит веки при помощи специального устройства и фиксирует их в таком положении.
Специальным инструментом хирург выполняет на склере несколько разрезов. Они потребуются для введения в глазной орган необходимых инструментов. Далее, для проведения операции специалисту потребуется: осветительный прибор, витреотом, а также инфузионная канюля. С их помощью стекловидное тело из глазного органа отделяется и «высасывается». Образовавшуюся на его месте полость заполняют специальными средствами (рассмотрим далее), которые прижимают сетчатку к низ лежащим слоям с последующим удержанием её в нужном положении.
Среднее время выполнения операции составляется полтора часа. Но если патологический процесс находится в тяжёлой степени или потребуется провести дополнительные манипуляции, время выполнения может значительно увеличиться.
Составы, заменяющие стекловидное тело
- Использование силиконового масла. Это вещество имеет уникальную структуру, характеризующуюся химической и биологической инертностью, что способствует лёгкой переносимости масла организмом. Вещество содействует правильной анатомической позиции сетчатки и скорому восстановлению всех её функций. Риск с возникновением аллергической реакции минимален. Если рассматривать коэффициент преломления света с использованием этого наполнителя, то он на 90% совпадает с естественным преломлением, что воспроизводится глазным органом. В отличие от иных видов заменителей стекловидного тела, силиконовые масла используются с наибольшим сроком эксплуатации (около года).
- Применение перфторорганических жидких соединений. Второе название этих наполнителей «тяжёлая вода». Получено это название было благодаря молекулярной массе этих соединений, которая имеет вес в 2 раза больше обычной воды. После наполнения образовавшейся полости из-за удаления стекловидного тела, пациенту не требуется соблюдать особые режимы в послеоперационный период. Наполнитель в течение 3-4 месяцев удерживает сетчатку в нужном положении, после чего извлекается специалистом.
- Применение газовых смесей. Образовавшаяся полость заполняется газовым пузырьком. Из главных преимуществ такого наполнителя хочется отметить то, что газовый пузырь самостоятельно полностью рассасывается за 2-3 недели. Его состав постепенно замещается анатомической внутриглазной жидкостью. Конечно, есть и значительные недостатки. Пациенту приходится соблюдать определённые правила в послеоперационный период. Одно из них - голова должна находится в определённом положении на протяжении длительного времени.
Важно: С применением газовых смесей пациенту запрещается в послеоперационный период заниматься авиаперелётами. Изменения в атмосферном давлении провоцируют расширения газа, что приводит к неконтролируемому повышению внутриглазного давления.
Основные правила после витрэктомии, которые сократят сроки реабилитации
- не стоит переутомлять зрительный аппарат (читать, писать, сидеть за монитором и т. д. более получаса);
- первые 2 недели запрещается поднимать вес свыше 3-х кг.
- противопоказана физическая активность с резкими движениями в сторону и наклонами вперёд;
- обязательное использование глазных капель, которые были назначены офтальмологом для заживления глазного органа и предотвращения повышения внутриглазного давления;
- в первый месяц после витрэктомии исключается посещение саун или баней;
- нельзя наклоняться над огнём (это может быть духовка, газовая плита или просто открытый огонь).
Особые тяжёлые случаи могут потребовать от пациента постельного режима на протяжении нескольких недель. Также особое поведение потребуется от пациента если в ходе оперативного вмешательства для удержания сетчатки использовался газовый пузырь. Рекомендации специалиста в данном случае будут касаться и особого положения головы в период реабилитации, а это около трёх недель. Например, во время сна человеку понадобится спать на одной определённой стороне или лицом вниз. В некоторых случаях пациенту рекомендуется арендовать специальную систему, которая предназначена для того, чтобы голова постоянно находилась в положении лицом вниз. Она специально была разработана для реабилитационного периода после витрэктомии и рассчитана на применение в течении от 5 дней и до 3 недель.
Несоблюдение рекомендаций часто приводит к кровотечениям, возвращению первоначального состояния глазного органа, послеоперационного инфицирования и многого другого. Это в лучшем случае дополнительное лечение, а в худшем необратимые процессы потери зрения.
Соблюдение всех правил будет влиять на сроки восстановления зрения в послеоперационный период.
В какие сроки после операции восстанавливается зрение?
- от применяемого наполнителя, который был использован вместо стекловидного тела;
- количества дополнительных хирургических этапов;
- от объёмов операции;
- от степени прозрачности оптической среды глазного органа;
- изначального и послеоперационного состояния сетчатки и зрительного нерва.
Например, если была проведена передняя витрэктомия, при которой удалили небольшой объём стекловидного тела, положительные результаты с возвращением зрения наблюдаются в течении первой недели. Запущенные стадии часто сопровождаются необратимыми изменениями тканей зрительного органа. Цель операции - не допустить осложнений, а заметных улучшений остроты зрения в этом случае может не наблюдаться.
Особенности реабилитации, связанные с заменителями стекловидного тела, проявляются в следующем. Заменители на основе солевых растворов обладают низкой вязкостью, а в полости глазного органа имеются кровь и клеточные элементы, которым нужно несколько недель для рассасывания. В этом случае восстановление зрения происходит не сразу.
Пациентам, которым в ходе операции образовавшуюся полость заполняли силиконовыми маслами, часто для коррекции прописывают ношение плюсовых очков.
Использование газовых смесей проявляется наличием чёрной пелены перед глазами, но этот негативный реабилитационный момент исправляется в течении первой недели - пелена уходит.
При отслоении сетчатки происходят нарушения её функции. Если пациент своевременно обратился за помощью и операция прошла без осложнений, эти функции восстановятся быстро. Но при затягивании проблемы эти изменения становятся необратимы. Происходят нарушения в зрительном нерве и в функционировании сетчатки. Реабилитация сильно осложняется, даже если в ходе операции был достигнут максимально положительный результат по прилеганию сетчатки.
Любые послеоперационные результаты ещё продолжительное время фиксируются офтальмологом, поэтому пациента ставят на учёт.
Дополнительные этапы хирургического вмешательства
- Инъекция воздуха. Выполняется в целях извлечения внутриглазной жидкости, расположенной в заднем сегменте глазного яблока. Эта процедура позволяет сохранить внутриглазное давление, которое необходимо для герметизации имеющихся отверстий в сетчатке и удержания её на месте. Образовавшееся от воздуха давление вскоре проходит, а задняя часть вновь начинает наполняться жидкостью.
- Процедура стяжки склеры. Вокруг глазного яблока устанавливается своеобразная поддержка «пояс», который после закрепления сетчатки поддерживает её в надлежащем положении.
- Удаление хрусталика - линзоэктомия. Часто такое вмешательство требуется при наличии на нём катаракты, а также при его скреплении с тканями имеющегося шрама.
- Лазерная обработка - фотокоагуляция. Выполняется при повреждении кровеносных сосудов для их закрытия. Часто подобные повреждения происходят из-за сахарного диабета у пациента. Также процедура отлично справляется с герметизацией образовавшегося отверстия в сетчатке.
Эти дополнительные этапы хирургических вмешательств способны значительно продлить период реабилитации.
Какие послеоперационные осложнения могут возникнуть?
- Наличие на момент хирургического вмешательства у пациента катаракты, часто оборачивается её прогрессированием в первый год после операции. Особенно это касается тех случаев, когда стекловидное тело заменялось силиконовым маслом.
- Если во время операции в полость глаза было введено избыточное количество заменителей, у пациента повышается внутриглазное давление. Для устранения этого побочного эффекта специалист должен назначить специальные препараты против глаукомы.
- Возможны рецидивы с отслойкой сетчатки.
- Осложнения в виде эндофтальмита - инфекционно-воспалительный процесс.
Важно: Токсическое воздействие заменителей способно поспособствовать помутнению роговицы.
Менее травматичной считается микроинвазивная витрэктомия
Особенности микроинвазивной витрэктомии
- добиться меньшей травматизации здоровых тканей;
- снизить риск возможных кровотечений, которые часто происходят из-за патологических разрастаний сосудов;
- значительно уменьшается реабилитационный период;
- такая операция часто проводится в амбулаторных условиях.
Для проведения микроинвазивной витрэктомии требуется специальное оборудование и высокая квалификация специалиста, поэтому метод применяется не во всех клиниках по восстановлению зрения.
Отзывы пациентов о витрэктомии в основном положительные. Каждый говорит о разных сроках восстановления зрения, но оно всё-таки происходит. А это уже большой плюс в пользу витрэктомии.
Читайте также:
- Случай дифференциальной диагностики и лечения двустороннего плечелопаточного периартроза
- Гуммозные поражения прямой кишки. Актиномикозные парапроктиты.
- Изменения клеток при альтеративной стадии воспаления.
- Роль соляной кислоты в пищеварении. Функции соляной кислоты. Ферменты желудочного сока и их роль в пищеварении.
- Выбор цемента для цементировки коронок зубов. Рекомендации
