Признаки пороков развития головного мозга на МРТ, КТ
Добавил пользователь Валентин П. Обновлено: 28.01.2026
Михайлова Ирина Иосифовна — врач-психиатр, к.м.н., с.н.с., ФГБУ «НЦПЗ» РАМН.
Орлова Вера Александровна — д.м.н., г.н.с. ФГБУ «НЦПЗ» РАМН, Обнинск.
Березовская Татьяна Павловна — д.м.н., ФГБУ «Медицинский радиологический научный центр» Минздрава РФ, Обнинск.
Шавладзе Николай Зурабович — аспирант, ФГБУ «Медицинский радиологический научный центр» Минздрава РФ, Обнинск.
Минутко Виталий Леонидович — д.м.н., профессор, руководитель клиники «Психическое здоровье», Москва.
- ФГБУ «НЦПЗ» РАМН, Москва;
- ФГБУ «Медицинский радиологический научный центр» Минздрава РФ, Обнинск;
- Клиника «Психическое здоровье», Москва;
«Вестник РНЦРР МЗ РФ» N13, 30.03.2013 г.
Введение
Методами прижизненной визуализации мозга накоплены многочисленные данные об аномалиях целого ряда церебральных структур при шизофрении (желудочков мозга, лобной и височной коры, таламуса и др.) [2, 4, 16, 17, 20]. Вместе с тем, вопрос о природе выявляемых изменений остается не вполне ясным и продолжает широко дискутироваться в аспектах концепций шизофрении как нарушения развития мозга, либо текущего нейродегенеративного процесса, взаимосвязей с наследственными и средовыми факторами [4, 5, 13, 14, 15, 18, 19].
Цель исследования
Целью исследования являлось уточнение ряда морфологических аномалий мозга при шизофрении и выявление патогенетических факторов их развития.
Материал и методы исследования
Было проведено исследование больных приступообразной шизофренией методом МРТ с использованием сосудистого режима. Все больные проходили стационарное лечение в клинике «Психическое здоровье» в 2009 - 2011 гг. Клиническая диагностика шизофрении осуществлялась по критериям систематики психических расстройств, принятой в НЦПЗ РАМН и по МКБ-10. Из 62 обследованных больных у 30 (1-я группа) была установлена приступообразно-прогредиентная (шубообразная) форма течения заболевания (F20.01, F20.02) со стабильным или нарастающим дефектом и сохранением остаточных галлюцинаторно-бредовых расстройств в ремиссиях.
У 32 пациентов (2 группа) была выявлена рекуррентная (F20.03) форма с ремиссиями без остаточной психотической симптоматики и дефицитарных расстройств. Возраст больных варьировал от 18 до 58 лет, преобладали пациенты в возрасте от 18 до 39 лет (57 чел.). Средняя продолжительность заболевания от момента его манифестных проявлений в большинстве случаев (47) не превышала 9-ти лет и в 1-ой и 2-ой группах пациентов составляла соответственно 8,9 лет и 4,9 года. 18 пациентов поступили в психиатрический стационар впервые и практически не принимали психотропных средств. 33 человека в межприступные периоды принимали психотропные препараты нерегулярно, а перед поступлением в больницу от их приема отказывались. Синдромальная психопатологическая оценка состояния пациентов 1-й и 2-ой групп на момент обследования отражена в табл. 1. Ни у кого из изученных больных не было выявлено тяжелых соматических заболеваний, органических заболеваний ЦНС, а также алкогольной и наркотической зависимости.
Таблица 1. Характеристика обследованной выборки больных шизофренией.
Формы шизофрении
шубообразная
рекуррентная
Всего
Количество обследованных больных
Распределение по полу
Возрастной диапазон
на момент обследования
Средний возраст на момент обследования
Средняя длительность болезни
Ведущий синдром
Тяжесть состояния в исследованных группах больных шизофренией практически не различалась. При обеих формах больные госпитализировались в связи с быстрым нарастанием психотической симптоматики, достигающим сходной степени выраженности (среднее значение по краткой психиатрической шкале BPRS при приступообразно-прогредиентной форме - 40,5 ± 6,8 баллов, а при рекуррентной - 40,7 ± 6,3 баллов). Межгрупповые различия отмечались лишь в синдромальной структуре психоза: при приступообразно-прогредиентной форме больший, чем при рекуррентной, удельный вес имели кататоно-параноидные и галлюцинаторные расстройства, при сходной выраженности аффективных (табл.1).
МРТ-обследование проводилось на 1,5Т томографе фирмы Siemens (Германия) с использованием сосудистого режима без контраста. Томограммы оценивались опытным нейрорадиологом. Проводился подсчет частоты выявляемых в процессе обследования аномалий состояния желудочков мозга (боковых, 3-го), субарахноидальных пространств, борозд, а также состояния периваскулярных пространств, венозных синусов, включая сигмовидные и поперечные, нарушения венозной циркуляции в целом, аномалии строения артерий. Достоверность межгрупповых различий вычислялась угловым преобразованием Фишера. Межгрупповое различие считалось достоверным при значении Фи расчетного более 1,64.
Результаты исследований и их обсуждение
Анализ томографических изображений выявил какие-либо МРТ-признаки аномалий головного мозга практически у всех больных изученной выборки (таблица 2).
Таблица 2. Частота встречаемости МРТ-признаков аномалий головного мозга в исследованных группах больных шизофренией
Патология, выявляемая МРТ
Форма шизофрении
Число больных
Расширение субарахноидальных пространств:
-лобные и теменные доли
Расширение борозд коры
- теменные доли
Патология системы желудочков суммарно
-расширение передних рогов боковых желудочков*
-сужение передних рогов боковых желудочков
-расширение центральной части боковых желудочков*
-расширение нижних рогов боковых желудочков
-расширение задних рогов боковых желудочков*
-расширение 3 желудочка
- асимметрия боковых желудочков
Расширение периваскулярных пространств
-граница теменной и затылочной зоны, белое вещество
-субкортикальное пространство (белое и серое вещество)
-субкортикальное пространство (белое вещество)
-ствол (белое и серое вещество)
Периваскулярные кисты
Очаги дистрофии*
- диффузные в белом веществе полушарий
- белое вещество полушарий
- белое вещество субкортикально и базальные ядра
- белое вещество субкортикально
Аномалии строения артерий*
- задняя трифуркация правой или левой внутренних сонных артерий
- передняя трифуркация правой или левой внутренних сонных артерий
- разомкнутый виллизиев круг
- гипоплазия правой или левой позвоночных артерий
Нарушение циркуляции крови в венах
Патология венозных синусов, отражающая изменение скорости кровотока
-ослабление сигнала поперечных и сигмовидных синусов
-асимметрия сигнала сигмовидных синусов
Асимметрия диаметра артерий
-асимметрия задних соединительных артерий
-асимметрия передних мозговых артерий
Аномалии развития мозга (киста Верги, киста кармана Ратке, mega cisterna magna, «пустое турецкое седло», арахноидальная киста в области вырезки намета мозжечка)
*достоверные различия при межгрупповых сравнениях (значение Фи расчетного более 1,64).
Примечание. Жирным шрифтом выделены названия групп аномалий. Проценты считались от общего количества больных данной диагностической группы. Обычным шрифтом обозначены МРТ-признаки, входящие в данную группу. Проценты считались от общего количества больных, имеющих какой-либо МРТ-признак данной группы.
Из приведенной таблицы видно, что наиболее часто встречающейся патологией у изученных больных шизофренией явились как хорошо известные расширения желудочковой системы мозга(50,8% случаев) и субарахноидальных пространств (57,4 % случаев), отражающие гидроцефалию, так и впервые выявленные в данном исследовании аномалии сосудистой системы, являющиеся более распространенными. Не имели МРТ-признаков сосудистых нарушений лишь 5 человек с рекуррентной формой шизофрении (16,7%), и 7 чел.(22,6%) - с приступообразно-прогредиентной (шубообразной). Отсутствие упомянутых нарушений не зависело от пола, возраста, длительности заболевания и лечения.
Выявленные сосудистые расстройства проявлялись расширением периваскулярных пространств, формированием сосудистых кист, признаками нарушений венозной циркуляции (включая патологию венозных синусов) и врожденными аномалиями строения артерий (преимущественно в виде передней и задней трифуркации внутренних сонных артерий). Полученные данные свидетельствуют о нарушениях ликвородинамики, сопряженной с патологией мозгового кровообращения. Томографическая картина нарушения венозного оттока наряду с расширением периваскулярных пространств и образованием периваскулярных кист свидетельствуют о выраженном в той или иной степени отеке мозговой ткани. Рассматриваемая патология обсуждается как связанная с развитием психопатологической симптоматики различной степени выраженности [11]. С другой стороны, явления своеобразного отека мозга при шизофрении хорошо известны в прозекторской практике [6].
Обращает на себя внимание, что у исследованных больных, наряду со случаями распространенной патологии с диффузным расширением периваскулярных пространств, наблюдались случаи с локализацией данной патологии в области ствола и подкорковых структур, участвующих в формировании системы желудочков мозга, патология которых считается наиболее часто встречающейся при шизофрении. Важной является и выявленная локализация на границе теменной и затылочной зон (37,5 % случаев), имеющая отношение к морфофункциональным «зонам перекрытия», связанным с переработкой информации и интегративной деятельностью мозга. В 21,3% случаев выявлялись очаговые изменения преимущественно в белом веществе подкорковых структур и полушарий. По данным ультрамикроскопических исследований на посмертном материале, поражение белого вещества является характерным для шизофрении [9].
Необходимо упомянуть, что дисциркуляторные явления в мозге могут возникать у больных шизофренией в связи с длительным приемом нейролептических средств, снижающих артериальное давление. Однако, как показал специально проведенный дополнительный анализ, МРТ - признаки сосудистой патологии выявлялись и у первично заболевших. Помимо значительной доли пациентов с первичным психозом (29,5 %), как уже было отмечено выше, 33 человека (54 %) в межприступный период препараты принимали нерегулярно, а при обострении процесса отказывались от них. При поступлении в клинику незначительные проявления гипотонии были отмечены лишь у 3 человек.
Следует отметить, что в 10% случаев были выявлены аномалии развития мозга (киста Верге, киста кармана Ратке и др. - см. табл. 2), связанные с дисфункциями ствола, мозжечка и гипофиза, а также нарушением ликворо- и гемодинамики в соответствующих областях мозга.
Таким образом, выявленные с использованием МРТ структурные изменения головного мозга отражают как связанные с болезнью дистрофические и дегенеративные процессы нервной ткани, сочетающиеся с нарушениями ликвородинамики и всех компонентов мозгового кровообращения (система коллекторов, крупные сосуды и капиллярная сеть), так и дизонтогенетические стигмы в области основания головного мозга. Эти данные подтверждают результаты наших предшествующих исследований, показавших, что МРТ-признаки аномалий головного мозга при шизофрении носят как связанный с текущим болезненным процессом, так и врожденный характер [2, 4, 5].
Приведенные данные выявляют заметные количественные и качественные межгрупповые различия в частоте встречаемости тех или иных МРТ-признаков аномалий головного мозга в двух исследованных группах больных. В группе больных шубообразной шизофренией в целом МРТ- признаки патологии были более распространены. Такие признаки нейродегенерации, как расширение субарахноидальных пространств, за исключением лобно-теменной области, и расширение борозд коры в указанной группе по сравнению с группой больных рекуррентной шизофренией встречалось чаще (65,5% и 51,6%, 23,3% и 9,7% соответственно), хотя это различие не достигало статистической значимости. Среди аномалий желудочковой системы у этих больных достоверно чаще отмечались расширения передних и задних рогов и центральной части боковых желудочков, что может говорить в пользу большей выраженности дегенеративных процессов в области мозолистого тела, передней спайки и хвостатого ядра - зон, источниками кровоснабжения которых являются ветви внутренних сонных артерий, преимущественно передняя мозговая артерия.
Интересно, что в этой же группе достоверно чаще отмечались случаи трифуркации внутренних сонных артерий (Рис. 1).
Рисунок 1. Больная Б., 20 лет. Задняя трифуркация правой ВСА. МР ангиограмма.
Учитывая, что указанная патология изменяет территорию васкуляризации мозговой ткани и существенно снижает возможность развития сосудистых коллатералей и обеспечение мозга кислородом [8], она может рассматриваться как патогенетический фактор, утяжеляющий течение болезни, и гипотетически как один из факторов риска ее развития.
Значимо чаще, чем в группе больных рекуррентной шизофренией, в указанной группе встречались и нарушения венозной циркуляции, включая патологию венозных синусов, а также расширение периваскулярных пространств и формирование периваскулярных кист.
Таким образом, у больных приступообразной шизофренией (шубообразной, рекуррентной) наряду с редукцией мозговой ткани выявляются достаточно ярко выраженные признаки сосудистой патологии, которая может выступать в качестве патогенетического звена формирования нейродеструктивных процессов. Кроме того, учитывая данные о вкладе генетических факторов в вариабельность МРТ-параметров мозга при шизофрении [4], описанные нарушения могут указывать на наличие единого этиологического фактора, искажающего онтогенез на внутриутробном этапе и способствующего формированию шизофренического процесса.
При рекуррентной форме шизофрении достоверно чаще отмечается расширение периваскулярных пространств в базальных ядрах и наличие очаговых изменений, преимущественно в белом веществе мозга (почти в 1/3 случаев), и недостоверно чаще - связанное с отеком сужение передних рогов боковых желудочков, что отражает обусловленность патологии преимущественно расстройствами микроциркуляции.
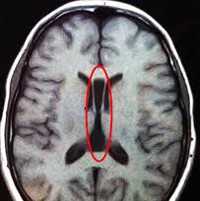
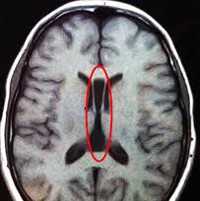
Отдельно можно рассмотреть феномен асимметрии МРТ - признаков аномалий головного мозга. Из таблицы 2 видно, что она касается дегенеративных процессов, представленных как в виде неравномерного расширения боковых желудочков (рис. 2), так и кровоснабжения мозга, в частности, аномалий строения виллизиева круга в виде трифуркаций внутренних сонных артерий, патологической асимметрии диаметра задних соединительных и передних мозговых артерий и асимметрии сигмовидных синусов.
Рисунок 2. Больной К., 32 года. Асимметрия тел боковых желудочков. МР томограмма в режиме Т2.
Таблица 3. Частота встречаемости лево- и правосторонних асимметрий МРТ-признаков в исследованных группах больных шизофренией.
Аномалии развития головного мозга ( Пороки развития головного мозга )
Аномалии развития головного мозга — это результат происходящих во внутриутробном периоде нарушений формирования отдельных церебральных структур или головного мозга в целом. Зачастую имеют неспецифическую клиническую симптоматику: преимущественно эпилептический синдром, задержку психического и умственного развития. Тяжесть клиники напрямую коррелирует со степенью поражения головного мозга. Диагностируются антенатально при проведении акушерского УЗИ, после рождения — при помощи ЭЭГ, нейросонографии и МРТ головного мозга. Лечение симптоматическое: противоэпилептическое, дегидратационное, метаболическое, психокоррегирующее.
МКБ-10
Общие сведения
Причины
Наиболее весомой причиной сбоев внутриутробного развития является влияние на организм беременной и на плод, различных вредоносных факторов, обладающих тератогенным действием. Возникновение аномалии в результате моногенного наследования встречается лишь в 1% случаев. Наиболее влиятельной причиной пороков головного мозга считается экзогенный фактор. Тератогенным эффектом обладают многие активные химические соединения, радиоактивное загрязнение, отдельные биологические факторы. Немаловажное значение здесь имеет проблема загрязнения среды обитания людей, обуславливающая поступление в организм беременной токсических химических веществ.
Различные эмбриотоксические воздействия могут быть связаны с образом жизни самой беременной: например, с курением, алкоголизмом, наркоманией. Дисметаболические нарушения у беременной, такие как сахарный диабет, гипертиреоз и пр., могут также стать причиной церебральных аномалий плода. Тератогенным действием обладают и многие медикаменты, которые может принимать женщина в ранние сроки беременность, не подозревая о происходящих в ее организме процессах. Мощный тератогенный эффект оказывают инфекции, перенесенные беременной, или внутриутробные инфекции плода. Наиболее опасны цитомегалия, листериоз, краснуха, токсоплазмоз.
Патогенез
Дифференцировка нейробластов (зародышевых нервных клеток) приводит к образованию нейронов, формирующих серое вещество, и глиальных клеток, составляющих белое вещество. Серое вещество отвечает за высшие процессы нервной деятельности. В белом веществе проходят различные проводящие пути, связывающие церебральные структуры в единый функционирующий механизм. Рожденный в срок новорожденный имеет такое же число нейронов, как и взрослый человек. Но развитие его мозга продолжается, особенно интенсивно в первые 3 мес. жизни. Происходит увеличение глиальных клеток, разветвление нейрональных отростков и их миелинизация.
Сбои могут произойти на различных этапах формирования головного мозга. Если они возникают в первые 6 мес. беременности, то способны приводить к снижению числа сформированных нейронов, различным нарушениям в дифференцировке, гипоплазии различных отделов мозга. В более поздние сроки может возникать поражение и гибель нормально сформировавшегося церебрального вещества.
Виды аномалий мозга
Анэнцефалия — отсутствие головного мозга и акрания (отсутствие костей черепа). Место головного мозга занято соединительнотканными разрастаниями и кистозными полостями. Может быть покрыто кожей или обнажено. Патология несовместима с жизнью.
Энцефалоцеле — пролабирование церебральных тканей и оболочек через дефект костей черепа, обусловленный его незаращением. Как правило, формируется по средней линии, но бывает и асимметричным. Небольшое энцефалоцеле может имитировать кефалогематому. В таких случаях определить диагноз помогает рентгенография черепа. Прогноз зависит от размеров и содержимого энцефалоцеле. При небольших размерах выпячивания и наличии в его полости эктопированной нервной ткани эффективно хирургическое удаление энцефалоцеле.
Микроцефалия — уменьшение объема и массы головного мозга, обусловленное задержкой его развития. Встречается с частотой 1 случай на 5 тыс. новорожденных. Сопровождается уменьшенной окружностью головы и диспропорциональным соотношением лицевого/мозгового черепа с преобладанием первого. На долю микроцефалии приходится около 11% всех случаев олигофрении. При выраженной микроцефалии возможна идиотия. Зачастую наблюдается не только ЗПР, но и отставание в физическом развитии.
Макроцефалия — увеличение объема головного мозга и его массы. Гораздо менее распространена, чем микроцефалия. Макроцефалия обычно сочетается с нарушениями архитектоники мозга, очаговой гетеротопией белого вещества. Основное клиническое проявление — умственная отсталость. Может наблюдаться судорожный синдром. Встречается частичная макроцефалия с увеличением лишь одного из полушарий. Как правило, она сопровождается асимметрией мозгового отдела черепа.
Кистозная церебральная дисплазия — характеризуется множественными кистозными полостями головного мозга, обычно соединенными с желудочковой системой. Кисты могут иметь различный размер. Иногда локализуются только в одном полушарии. Множественные кисты головного мозга проявляются эпилепсией, устойчивой к антиконвульсантной терапии. Единичные кисты в зависимости от размера могут иметь субклиническое течение или сопровождаться внутричерепной гипертензией; зачастую отмечается их постепенное рассасывание.
Голопрозэнцефалия — отсутствие разделения полушарий, в результате чего они представлены единой полусферой. Боковые желудочки сформированы в единую полость. Сопровождается грубыми дисплазиями лицевого черепа и соматическими пороками. Отмечается мертворождение или гибель в первые сутки.
Агирия (гладкий мозг, лиссэнцефалия) — отставание развития извилин и тяжелое нарушение архитектоники коры. Клинически проявляется выраженным расстройством психического и моторного развития, парезами и различными формами судорог (в т. ч. синдромом Веста и синдромом Леннокса-Гасто). Обычно заканчивается летальным исходом на первом году жизни.
Пахигирия — укрупнение основных извилин при отсутствии третичных и вторичных. Сопровождается укорочением и выпрямлением борозд, нарушением архитектоники церебральной коры.
Микрополигирия — поверхность коры мозга представлена множеством мелких извилин. Кора имеет до 4-х слоев, тогда как в норме кора насчитывает 6 слоев. Может быть локальной или диффузной. Последняя, полимикрогирия, характеризуется плегией мимических, жевательных и глоточных мышц, эпилепсией с дебютом на 1-ом году жизни, олигофренией.
Гипоплазия/аплазия мозолистого тела. Часто встречается в виде синдрома Айкарди, описанного только у девочек. Характерны миоклонические пароксизмы и сгибательные спазмы, врожденные офтальмические пороки (колобомы, эктазия склеры, микрофтальм), множественные хориоретинальные дистрофические очаги, обнаруживаемые при офтальмоскопии.
Фокальная корковая дисплазия (ФКД) — наличие в коре головного мозга патологических участков с гигантскими нейронами и аномальными астроцитами. Излюбленное расположение — височные и лобные зоны мозга. Отличительной особенностью эпиприступов при ФКД является наличие кратковременных сложных пароксизмов с быстрой генерализацией, сопровождающихся в своей начальной фазе демонстративными двигательными феноменами в виде жестов, топтания на одном месте и т. п.
Гетеротопии — скопления нейронов, на этапе нейронной миграции задержавшихся на пути своего следования к коре. Гетеротопионы могут быть единичными и множественными, иметь узловую и ленточную форму. Их главное отличие от туберозного склероза — отсутствие способности накапливать контраст. Эти аномалии развития головного мозга проявляются эписиндромом и олигофренией, выраженность которых прямо коррелирует с числом и размером гетеротопионов. При одиночной гетеротопии эпиприступы, как правило, дебютируют после 10-летнего возраста.
Диагностика
Тяжелые аномалии развития головного мозга зачастую могут быть диагностированы при визуальном осмотре. В остальных случаях заподозрить церебральную аномалию позволяет ЗПР, гипотония мышц в неонатальном периоде, возникновение судорожного синдрома у детей первого года жизни. Исключить травматический или гипоксический характер поражения головного мозга можно при отсутствии в анамнезе данных о родовой травме новорожденного, гипоксии плода или асфиксии новорожденного. Пренатальная диагностика пороков развития плода осуществляется путем скринингового УЗИ при беременности. УЗИ в I триместре беременности позволяет предупредить рождение ребенка с тяжелой церебральной аномалией.
Одним из методов выявления пороков головного мозга у грудничков является нейросонография через родничок. Намного более точные данные у детей любого возраста и у взрослых получают при помощи МРТ головного мозга. МРТ позволяет определить характер и локализацию аномалии, размеры кист, гетеротопий и других аномальных участков, провести дифференциальную диагностику с гипоксическими, травматическими, опухолевыми, инфекционными поражениями мозга. Диагностика судорожного синдрома и подбор антиконвульсантной терапии осуществляется при помощи ЭЭГ, а также пролонгированного ЭЭГ-видеомониторинга. При наличии семейных случаев церебральных аномалий может быть полезна консультация генетика с проведением генеалогического исследования и ДНК-анализа. С целью выявления сочетанных аномалий проводится обследование соматических органов: УЗИ сердца, УЗИ брюшной полости, рентгенография органов грудной полости, УЗИ почек и пр.
Лечение аномалий мозга
Терапия пороков развития головного мозга преимущественно симптоматическая, осуществляется детским неврологом, неонатологом, педиатром, эпилептологом. При наличии судорожного синдрома проводится антиконвульсантная терапия (карбамазепин, леветирацетам, вальпроаты, нитразепам, ламотриджин и др.). Поскольку эпилепсия у детей, сопровождающая аномалии развития головного мозга, обычно резистентна к противосудорожной монотерапии, назначают комбинацию из 2 препаратов (например, леветирацетам с ламотриджином). При гидроцефалии осуществляют дегидратационную терапию, по показаниям прибегают к шунтирующим операциям. С целью улучшения метаболизма нормально функционирующих мозговых тканей, в какой-то степени компенсирующих имеющийся врожденный дефект, возможно проведение курсового нейрометаболического лечения с назначением глицина, витаминов гр. В и пр. Ноотропные препараты используются в лечении только при отсутствии эписиндрома.
При умеренных и относительно легких церебральных аномалиях рекомендована нейропсихологическая коррекция, занятия ребенка с психологом, комплексное психологическое сопровождение ребенка, детская арт-терапия, обучение детей старшего возраста в специализированных школах. Указанные методики помогают привить навыки самообслуживания, уменьшить степень выраженности олигофрении и по возможности социально адаптировать детей с церебральными пороками.
Прогноз и профилактика
Прогноз во многом определяется тяжестью церебральной аномалии. Неблагоприятным симптомом выступает ранее начало эпилепсии и ее резистентность к осуществляемой терапии. Осложняет прогноз наличие сочетанной врожденной соматической патологии. Эффективной мерой профилактики служит исключение эмбриотоксических и тератогенных влияний на женщину в период беременности. При планировании беременности будущим родителям следует избавиться от вредных привычек, пройти генетическое консультирование, обследование на наличие хронических инфекций.
Признаки пороков развития головного мозга на МРТ, КТ
Звоните нам по телефону 8 (812) 241-10-46 с 7:00 до 00:00 или оставьте заявку на сайте в любое удобное время
Ваша заявка принята!
Благодарим за обращение.
В ближайшее время с вами свяжется наш специалист.
Врожденные пороки, аномалии, дефекты развития головного мозга
Многочисленные пороки развития у детей возникают из-за нарушения внутриутробного эмбриогенеза. Врожденные аномалии у плода и новорожденного ребенка выявляются сразу по внешнему виду черепа или через несколько лет после появления неврологических расстройств.
Миграционные нарушения церебральных тканей в зависимости от локализации обуславливают определенные клинические симптомы. Острое течение патологии позволит неврологам установить диагноз своевременно. Хроническое развитие с циклами обострений и ремиссий не является специфическим признаком нозологии.
Дисплазия головного мозга - что это такое
Ограниченное церебральное повреждение на ограниченном участке провоцирует разнообразные клинические проявления. Эпилептические приступы сочетаются с нарушением сознания, кортикальными нарушениями.
Первоначальные признаки нозологии с помощью электроэнцефалографии. Небольшие церебральные изменения устраняются антиконвульсивными препаратами.
Разновидности фокальной дисплазии:
- Первый тип - изменение корковой архитектоники локальное;
- Второй тип - очаговые цитоархитектонические изменения;
- Третий тип - патология архитектоники при вторичных болезнях (темпоральный склероз, церебральная мальформация, энцефалит Расмуссена, ишемия).
Способы лучевой нейровизуализации МРТ головного мозга в Санкт-Петербурге помогают верифицировать стадию нозологии.
Поликистозная дисплазия мозга характеризуется наличием множества кистозных разрастаний внутри церебральной ткани.
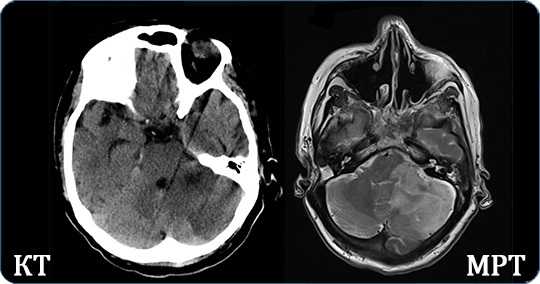
Для диагностики пороков сравнивают результаты КТ и МРТ
Аномалии развития ствола головного мозга - причины возникновения
В зависимости от морфологических изменений выделяют группы аномалий мозга:
- Положения;
- Количества;
- Размера и формы;
- Структуры (строения).
Первая группа нозологий возникает по причине недоразвитие зачатка церебральной структуры или полного отсутствия эмбрионального зачатка. Если ребенок рождается нормальным, прогноз является неблагоприятным из-за отсутствия части мозга.
К аномалиям положения следует отнести удвоение органа, слияние между собой нескольких частей одновременно.
Дефекты положения церебральных структур
Все нозологические формы группы определяются тремя факторами:
- Инверсионное смещение органа относительно собственной оси, срединного положения;
- Дистопия - необычная локализация эмбриональных структур;
- Гетеротопия - патология закладки органа.
Степень смещения определяется выраженность клинических симптомов, длительность жизни человека.
Пороки размеров и формы мозга
Перечень нозологий данной категории определяется рядом морфологических изменений:
- Синостозы нескольких органов;
- Гиперплазия — увеличение количества тканей и размеров церебральных тканей;
- Гипоплазия диспластическая - уменьшение размеров структуры;
- Гипоплазия простая - нет изменений морфологии.
Дефекты строения головного мозга
Нозология сопровождается аномалиями естественного образования отверстия, морфологических особенностей структуры. Гетероплазия развивается на этапе внутриутробного развития. Характеризуется атипичным формированием ткани.
Дисплазия - патология соотношения суставных поверхностей.
Гамартрия - неправильное развитие тканевых структур. Стенотическое сужение канала, протока - бывает врожденным и приобретенным.
Дизонтогенетическая киста сопровождается значительным сужением компенсаторных возможностей органа.
Классификация пороков эмбрионального развития:
- Фетопатии;
- Эмбриопатии;
- Бластопатии;
- Гаметопатии.
В зависимости от времени появления дефектов эмбрионального развития возникает определенный тип нарушений.
По обширности повреждения выделяют виды церебральных дефектов:
- Множественные - поражают сразу несколько мозговых областей;
- Системные - локализуются в пределах одного участка;
- Изолированные - обеспечивают повреждение одного органа.
Врожденные аномалии центральной нервной системы могут провоцироваться инфекционными агентами:
- Токсоплазма;
- Цитомегаловирус;
- Вирус Коксаки.
Встречаются алкогольные аномалии, если беременная женщина употребляла спирт во время вынашивания плода. Патология провоцируется хромосомными аберрациями, генетическими мутациями во время формирования нервной трубки (третья-четвертая неделя беременности).
Основные виды мозговых дефектов
Выделяют дефекты формы, размеров, расположения отдельных анатомических структур. Рассмотрим основные виды врожденных аномалий развития головного мозга.
Что такое энцефалоцеле
Проникновение церебральных тканей через дефекты черепа обуславливает разные неврологические симптомы, зависящие от особенностей участка выпадения. Небольшая анэнцефалия напоминает кефалогематому, но рентгенография черепа выявляет незаращение по средней линии, ассиметричные участки.
С помощью хирургического вмешательства удается устранить патологию, но крупные очаги нельзя устранить эктопированием выпячивания. Энцефалоцеле верифицируется методами лучевой нейровизуализации - МРТ и КТ.
Особенности анэнцефалии
Патология характеризуется отсутствием отдельных костей черепа. Места разрушения зарастают соединительной тканью, что не позволяет оптимально регулировать внутричерепное давление.
Большая часть нозологических форм не совместима с жизнью. Смертельный исход возникает сразу после рождения, когда раскрываются легкие, начинается подача кислорода к церебральной паренхиме.
Проявления микроцефалии
Недоразвитие церебральных тканей формируется у одного ребенка на пять тысяч новорожденных детей. Определяется нозология по уменьшению размера черепной коробки, нарушением соотношения между мозговой и лицевой частью черепа.
Микроцефалия (синдром Джакомини) развивается внутриутробно у женщин с инфекциями, паразитарными болезнями.
Причины первичной микроцефалии:
- Генетические аномалии с передачей по аутосомно-рецессивному типу;
- Токсоплазмоз, энцефалит цитомегаловирус, краснуха.
Этиологические факторы вторичной микроцефалии:
- Церебральные кисты;
- Обызвествления и кровоизлияния внутрь мозговой паренхимы.
Уменьшением размеров черепа характеризуется около десяти процентов олигофрений. С ранних лет у ребенка прослеживается отставание развития, закрытые пороки развития. Умственная отсталость сопровождается судорожным синдромом. Мышечные подергивания сопровождаются неправильным развитием мозговой части черепной коробки.
Чем характеризуется макроцефалия
Диагностировать патологию позволяет увеличение черепной коробки. Нозология характеризуется гипертрофией одного полушария, непропорциональным развитием одной половины. Умственное недоразвитие - самое частое проявление. Судорожные припадки прослеживаются примерно у девяти-десяти процентов пациентов.
Клиника нозологии появляется в течение первых лет жизни, что позволяет своевременно верифицировать патологию. Мозговые миграционные нарушения слишком серьезны для эффективного лечения болезни.
Симптоматика голопрозэнцефалии
Голопрозэнцефалия - болезнь сопровождается дефектом развития полушарий. Отсутствие разделения между церебральными половинами обуславливает изменения активности функциональных центров.
Сильные дисплазии приводят к аномалиям желудочков, асимметричностью лицевой и мозговой части. Выраженные дефекты приводят к омертвению церебральной паренхимы с высокой вероятностью гибели в первые сутки после появления ребенка на свет.
Образование единой полусферы является врожденным пороком из-за генетической аномалии тринадцатой-пятнадцатой хромосом. Нозология нередко сочетается с другими пороками развития:
- Циклопия;
- Этмоцефалия;
- Цебоцефалия.
Заболевание сопровождается мертворождением. Способность к выживанию минимальна. Прогноз неблагоприятный.
Клиника дисплазии церебральной кистозной
Множественные кистозные полости обуславливают миграционные нарушения. Дефекты развития сопровождаются аномалиями распределения спинномозговой жидкости. Многочисленные кисты нельзя удалить. Нередко провоцируют мышечные судороги. Низкая эффективность антиконвульсивного лечения приводит к прогрессированию симптомов.
Единичные кисты могут не представлять опасности. Возможно субклиническое протекание симптоматики на фоне увеличения внутричерепной гипертензии.
Чем проявляется агирия
Лиссэнцефалия - это дефекты формирования архитектоники мозговой коры. Тяжелые судороги обуславливает недоразвитие церебральных извилин. Нозология формирует моторные и психические проявления. Неврологические признаки заболевания - синдром Леннокса-Гасто, Веста.
Слаженность головного мозга провоцирует параличи, парезы, полиморфные судороги. Признаки нозологии развиваются на первом году жизни. Примерно данный промежуток времени живет малыш.
Клинические признаки пахигирии
Дефект развития обусловлен отсутствием формирования вторичных и третичных извилин. Выпрямление борозд второго типа нарушает церебральную архитектонику.
Патология послойного строения коры характеризуется гетеротопией нервных клеток. Хорошо показывает пахигирию МРТ.
Клинические симптомы краниостеноза
Болезнь характеризуется сужением черепа с компрессией головного мозга между костями. В зависимости от прогрессирования выделяют декомпенсированный и компенсированный вариант нозологии.
По особенностям течения выделяют стабильную и прогрессирующую формы болезни. Чаще причины обусловлены ранним зарастанием коронарного или сагиттального швов. Патология без своевременного лечения приводит к летальному исходу, так как появляется ущемление головного мозга. Клинические симптомы зависят от преимущественной локализации зоны сдавления белого вещества и паренхимы.
Неврологическая симптоматика характеризуется многочисленными расстройствами на фоне увеличения внутричерепного давления.
У ребенка с краниостенозом сильная головная боль, поэтому малыш беспокоен, раздражителен, плаксив. Потеря памяти, нарушение концентрации внимания возникает при длительном сохранении состояния. Прогноз патологии неблагоприятный.
Показатели агенезии мозолистого тела
Нозология характеризуется недоразвитием мозолистого тела. Сопутствующая патология - недоразвитие третьего желудочка мозга. Гипоплазия провоцирует недоразвитие мышечной мускулатуры, парезы и параличи, мышечные судороги.
Проявления синдрома Айкарди возникают при сочетании недоразвития мозолистого тела с хориоретинальными пороками. Клиническая картина дополняется миоклоническими судорогами, формированием многочисленных лакунарных узлов в сетчатке глаза, диске зрительного нерва. Нозология характеризуется микрофтальмом, маятникообразными движениями глаз.
Некоторые исследователи выявляют у пациентов с агенезией мозолистого тела дефекты Х-хромосомы у мужчин.
Клиника микрополигирии
Заболевание возникает по причине формирование многочисленных мелких извилин. Нормальная церебральная кора имеет шесть слоев. При аномалии прослеживается четыре слоя. Аномальная структура приводит к клиническим симптомам:
- Расстройство глотания;
- Патология жевательных, мимических мышц;
- Олигофрения;
- Параплегия лица.
Дебют болезни наблюдается на первом году жизни.
Клинические проявления гетеротопии
Нозология возникает из-за нейрональной миграции. Отсутствие передачи нервного сигнала возникает из-за гетеротопионов - патологические скопления в виде ленточной или узловой формы.
Из-за гетеротопии появляется олигофрения, эпилептический синдром, разные мышечные судороги.
Диагностика врожденных пороков головного мозга
Большинство нозологических форм обнаруживается вначале по клиническим проявлениям. Легкое течение, гипотонические сокращения мускулатуры провоцируют судорожный синдром у детей первого года жизни.
Исключить гипоксические и травматологические проявления позволяют инструментальные способы диагностики - УЗИ, нейросонография, МРТ и КТ. Процедур достаточно для выявления аномалий развития, кист, гетеротопических участков.
Электроэнцефалография обнаруживает зоны повышенной церебральной активности при присутствии судорожных подергиваний мышц. Врожденные виды требуют генетической диагностики для исследования ДНК, определения мутаций хромосомного аппарата.
Атрофия головного мозга: причины, симптомы, диагностика
Атрофические изменения коры головного мозга приводят к разрушению нейронных связей, снижению активности функциональных центров. Состояние приводит к нарушению внутримозгового метаболизма, слабоумию, формированию ряда психических заболеваний (Альцгеймера, боковой амиотрофический склероз, деменция).
Клинические симптомы зависят от вида, стадии, степени заболевания. Мультисистемная форма сопровождается диффузной гибелью нейронов, постепенной утратой функций организма.
Атрофия мозга на МРТ
Причины возникновения атрофии мозга
После 50 лет увеличивается риск нейродегенеративных состояний. Повышают вероятность появления нозологической формы провоцирующие факторы:
- Снижение функции почек (недостаточность);
- Длительное увеличение внутричерепного давления (гидроцефалия);
- Частое употребление алкоголя, наркотические средства;
- Инфекционное поражение коры мозга (ретровирусы, полиомиелит, энцефалит);
- Черепно-мозговая травма;
- Сосудистые заболевания (тромбоз, атеросклероз, аневризма);
- Метаболические состояния;
- Психические болезни - Альцгеймера, синдрома Иценко-Кушинга, Паркинсона, Уиппла, Геллервордена-Шпатца.
Увеличивает вероятность нозологии - метаболические расстройства, родовые травмы, половые инфекции, недостаток витаминов группы B, фолиевой кислоты.
Основные причины возникновения атрофии коры мозга
Научные исследования показывают высокую вероятность поражения кортикальных и субкортикальных структур у людей 50-55 лет из-за генетической предрасположенности. Кортикальная атрофия развивается у пациентов, страдающих наследственной хореей Хантингтона.
- Черепно-мозговые травмы, сопровождающиеся гематомой, гибелью нейронов, формированием кист;
- Хронический алкоголизм, наркомания, прием некоторых медикаментов обеспечивает уменьшение толщины полушарий мозга, подкоркового шара. Длительная спиртовая интоксикация нарушает внутриклеточный метаболизм, обеспечивает постепенное отмирание нейронов;
- Хроническую церебральную (мозговая) ишемию формируют сосудистые заболевания (атеросклероз, гипертоническая болезнь). Недостаток поступления кислорода способствует необратимой гибели тканей;
- Врожденная гидроцефалия у новорожденных приводит к повышению внутричерепного давления, атрофии мозгового вещества;
- Более семидесяти процентов случаев заболевания у людей старше 55 лет приходится на долю нейродегенеративных заболеваний - Пика, Леви, Альцгеймера, Паркинсона. Нозологии формируют старческое слабоумие.
Менее частые этиологические факторы нозологии - гипоксия новорожденных, гидроцефалия, множественные врожденные кисты у ребенка.
Причины церебральной атрофии новорожденных
Основным этиологическим фактором уменьшения толщины полушарий новорожденных является внутриутробная гипоксия, проблемы во время родов. Повреждения головы малыша при прохождении по родовым путям провоцируют черепно-мозговую травму, способствуют появлению гидроцефалии (водянки).
Причины атрофических церебральных изменений новорожденных:
- Повреждение костей черепа;
- Увеличение количества спинномозговой жидкости (гидроцефалия);
- Внутриутробные инфекции (цитомегалия, герпес, менингит).
Не существует эффективных методов лечения атрофии новорожденных. Своевременное выявление с помощью МРТ позволяет назначить поддерживающую терапию, уменьшить прогрессирование заболевания. Умеренные изменения коррелируются медикаментозной терапией. Ребенок сможет посещать детский сад, учиться в специальной школе.
Субатрофия мозга - первая стадия старческого слабоумия
До возникновения клинических симптомов развиваются субатрофические изменения. Внешние симптомы отсутствуют. Состояние сопровождается частичным снижением функции сегмента полушарий.
Морфологические виды субатрофии:
- Лобная;
- Лобно-височная;
- Теменно-затылочная.
Первая разновидность характеризуется снижением умственной активности, потерей речевых и двигательных функций.
Повреждение лобно-височных областей приводит к снижению слуховой способности человека, утрачиваются коммуникативные функции (сложности общения с другими людьми), нарушается функционирование сердечнососудистой системы.
Субатрофия уменьшает объем серого и белого вещества. Возникают нарушения проводниковой, двигательной функции, мелкой моторной активности.
Особенности кортикальной атрофии
Отмирание корковых клеток начинается с лобных долей, где располагаются функциональные центры контроля движения, речи. Постепенно атрофия распространяется на окружающие структуры. У пожилых людей патология приводит к старческому слабоумию.
Диффузные кортикальные изменения сопровождаются расстройством микроциркуляции, прогрессирующими клиническими симптомами. Нарушается мелкая моторика верхних конечностей, координация движений. Патологический комплекс приводит к болезни Альцгеймера, старческому слабоумию.
МРТ при кортикальной атрофии показывает уменьшение размеров лобных долей. Если изменения с обеих сторон, нарушается работа внутренних органов, контролируемых лобными долями.
Врожденная корковая атрофия новорожденных локализуется с одной стороны. Симптоматика выражена слабо. С помощью реабилитационных процедур удается социализировать ребенка.
Клинические симптомы мультисистемной атрофии
Диффузная нейродегенерация сопровождается проблемами со стороны половой, мочевыводящей сферы. Некроз многих отделов мозга одновременно сопровождается разнообразными клиническими симптомами:
- Мышечный тремор при Паркинсонизме;
- Нарушение походки, координации подвижности;
- Потеря эрекции;
- Вегето-сосудистые расстройства.
До появления магнитно-резонансной томографии ранняя диагностика заболевания проблематична. Только ядерно-магнитный резонанс верифицирует уменьшение толщины мозговой паренхимы.
Клинические симптомы мозговой атрофии
Проявления патологии во многом определяются причинами и провоцирующими факторами. У большинства пожилых людей присутствует деменция, синдром лобной доли, внутренняя полиорганная патология.
Чем проявляется синдром лобной доли:
- Отсутствие аппетита;
- Потеря памяти, интеллектуальной активности;
- Частые эмоциональные срывы;
- Отсутствие коммуникации с окружающими людьми;
- Раздражительность;
- Отсутствие самокритики.
Психоорганический синдром сопровождается цереброастеническими расстройствами, аффективными нарушениями, амнезией.
Адекватная оценка окружающих событий, самокритика у пациента отсутствует. Появляется примитивность мышления, одностороннее представление сути детали. Речевой запас уменьшается, появляется парамнезия.
Сопутствующие аффективные расстройства приводят к депрессивному синдрому, неадекватному психическому состоянию. Плаксивость, обидчивость, раздражительность, необоснованная агрессия - типичные проявления патологии.
Виды и классификация атрофии головного мозга
По степени опасности разделяют два вида атрофических изменений мозга:
Первый вид является естественным. На протяжении развития человека сопровождает вначале гибель пупочных артерий, артериального протока (новорожденных). После полового созревания утрачиваются ткани вилочковой железы.
В пожилом возрасте возникают дегенеративные изменения половой сферы. У людей преклонного возраста появляется кортикальная деструкция, инволюция лобной части. Состояния является физиологическими.
Виды патологической атрофии:
- Дисфункциональная - развивается при снижении функциональной активности мозга;
- Компрессионная - провоцируется повышенным давлением на мозговые ткани (гидроцефалия, гематома, обильное скопление крови);
- Ишемическая (дисциркуляторная) возникает по причине сужения просвета артерий атеросклерозом, сгустками крови, повышенной неврогенной активностью. Генерализованная церебральная гипоксия сопровождается не только умственным слабоумием, склеротическими внутримозговыми изменениями;
- Нейротическая (неврогенная) формируется из-за снижения поступления нервных импульсов к внутреннему органу. Состояние формируется из-за постепенных кровоизлияний, присутствия внутримозговых опухолей, атрофии зрительного или тройничного нерва. Возникает при хронической интоксикации, воздействии физических факторов, лучевой терапии, длительном лечении нестероидными противовоспалительными препаратами;
- Дисгормональная - возникает на фоне эндокринного дисбаланса со стороны яичников, семенников, щитовидной железы, молочных желез.
Морфологические виды атрофии мозга:
- Гладкая - поверхность мозга сглаживается;
- Бугристая - неравномерное распределение участков некроза формирует особую структуру;
- Смешанная.
Классификация по распространенности повреждения:
- Очаговая - прослеживаются лишь отдельные участки атрофического повреждения мозговой коры;
- Диффузная - распространяется по всей поверхности паренхимы;
- Частичная - некроз ограниченной части мозга;
- Полная - атрофические изменения белого и серого вещества, дегенерация тройничного и зрительного нерва.
Характер морфологических изменений мозга выявляет магнитно-резонансное сканирование. Проводить сканирование следует после появления первых клинических симптомов.
Формы мультисистемной атрофии
Опасность множественных поражений мозговых структур определяется комплексом патологических повреждений со стороны полушарий, подкорковых образований, мозжечка, спинномозгового ствола, белого вещества. Сопутствующие изменения зрительного нерва приводит к слепоте, тройничного нерва - нарушению иннервации лица.
Формы мультисистемной атрофии:
- Оливопонтоцеребеллярная - повреждения мозжечка с нарушением подвижности;
- Стриатонигральная дегенерация - мышечный тремор с проявления Паркинсонизма;
- Синдром Шая-Дрейджера - вегето-сосудистая дистония, снижение артериального давления;
- Амиотрофия Кугельберга-Веландера - атрофия мозга с гипотрофией мышц, гиперплазией соединительнотканных волокон.
Симптоматика определяется преимущественной формой поражения.
Основные стадии атрофических мозговых изменений
Заболевание имеет пять степеней течения. По клиническим симптомам удается верифицировать нозологии, начиная с второй-третьей стадии.
Степени кортикальной атрофии:
- Клинически симптомы отсутствуют, но патология быстро прогрессирует;
- 2 степень - характеризуется снижением коммуникабельности, отсутствием адекватной реакции на критические замечания, увеличивается число конфликтов с окружающими людьми;
- Отсутствие контроля поведения, беспричинный гнев;
- Потеря адекватного восприятия ситуации;
- Исключение психоэмоцинальной составляющей поведенческих реакций.
Выявления любого симптома требует дополнительного изучения структуры мозга.
Принципы диагностики атрофии
Первоначальный этап предполагает сбор анамнеза, осмотр, физикальное обследование. Второй этап - клинико-инструментальные методы (УЗИ, КТ, МРТ головного мозга, сцинтиграфия, ПЭТ/КТ). Повреждение зрительного нерва подтверждается офтальмоскопией, тонометрией, контрастной КТ или МРТ-ангиографией.
Лучшим способом выявления патологии мягких тканей головного мозга является МРТ. Процедуру нужно выполнять несколько раз (с разницей через месяц), чтобы выявить атрофию разной глубины, распространенности.
Магнитно-резонасное обследование выявляет самые мелкие локальные очаги, помогает правильно установить степень прогрессирования болезни.
ГМ. Аномалии. Мальформации головного мозга: клинико-радиологические проявления (лекция). +
Мальформации головного мозга: клинико-радиологические проявления (лекция).
Активное внедрение в практику детского невролога современных нейровизуализирующих методов обследования позволило значительно расширить знания в области аномалий нейроонтогенетического процесса, определить их роль при оценке неврологического статуса ребенка и прогноза заболевания. Прогресс в визуализации головного мозга дал возможность увидеть в новом ракурсе аномалии (мальформации) головного мозга и определить их весомое значение среди неврологических расстройств. В этом значительно помогли молекулярно-биологические методы и знание механизмов развития мозга (генетически детерминированных). Это позволило перевести взгляд от традиционных понятий аномалий головного мозга, видимых невооруженным глазом (гидроцефалия, микроцефалия и т.д.), на более глубинные, затрагивающие архитектонику головного мозга. Мальформации головного мозга, менее узнаваемые невооруженным глазом, скрыты за черепной коробкой, но от этого их клиническая значимость еще более выражена.
Использование магнитно-резонансной томографии (МРТ) перевело прижизненное изучение структуры мозга на более высокую ступень, переключив познание с формального уровня «гипоксическая энцефалопатия» на уровень болезней, вызванных генетическим нарушением транскрипционных факторов.
Мальформации головного мозга являются одной из частых причин детской неврологической инвалидности. «Поломки» нейроонтогенетического процесса в большинстве своем представляют мультифакториальную патологию эмбрионального периода. Большая часть врожденных пороков нервной системы формируется под воздействием повреждающих агентов в критические периоды эмбрионального развития органов и систем, причем характер, вид порока зависит не от природы повреждающего агента (мутантный ген, химические мутагены, ионизирующая радиация, вирусы), а от возраста эмбриона. Согласно современным представлениям о нарушении эмбриогенеза, на процессы формирования нервной системы влияют следующие факторы:
1. Экзогенные токсины.
2. Генетические причины (спорадические случаи преобладают над наследуемыми).
3. Эндогенные токсины (метаболические нарушения у матери, в том числе повышение температуры внутри материнского организма).
4. Инфекционные возбудители (цитомегаловирус, токсоплазма, листерии и др.).
Среди перечисленных причин, способствующих возникновению пороков развития, наиболее влиятельным является экзогенный фактор. В настоящее время бесспорным является факт глобального загрязнения среды обитания человека токсическими химическими веществами, что привело к значительному накоплению их в биосфере и дальнейшему поступлению в организм с продуктами питания, водой и воздухом. Количественный объем вновь возникающих мутаций может увеличиваться под влиянием мутагенных факторов среды, особенно таких, как ионизирующая радиация, активные химические соединения, некоторые биологические факторы и др. Это создает реальные предпосылки и условия для возникновения экологических поражений населения, проявляющихся прежде всего в эмбриотоксическом эффекте. В связи с увеличением числа пороков головного мозга вследствие спонтанных мутаций за счет пагубного влияния экологии все больше меняются взгляды на этиологию аномалий головного мозга. Исследователями обнаружена мутация гена, нарушающая миграцию и расслоение нейронов при закладке структур мозга (RELN-ген, хромосома 7q22). Идентифицирован продукт этого гена — белок рилин, гликопротеид, служащий проводником для нейронов. В настоящее время существуют определенные терминологические сложности понятийного аппарата, обозначающие тот или иной порок развития головного мозга: нет единого понимания терминов среди врачей как в междисциплинарной, так и внутридисциплинарной областях. Например, считаются одним и тем же атрофия и гипотрофия мозга или вентрикуломегалия и гидроцефалия и т.д. Часто диагнозы для неврологов приходят от других специалистов, не владеющих в достаточной мере знаниями анатомии головного мозга. Например, существует ли такое понятие «киста сосудистого сплетения», на основании которого устанавливается диагноз перинатальной энцефалопатии, внутриутробной инфекции и т.д.? Не учитываются генетически детерминированные законы роста организма, особенно в первый год жизни, во время которого изменяются не только клинические признаки заболевания, но и его радиологические проявления.
Аномалии развития, формирующиеся в эти периоды, получили названия мальформации головного мозга, дисгенезии (дисгении) мозга, дисмиграционных нарушений головного мозга, или аномалий (болезней) нейронной миграции, нарушений архитектоники головного мозга и т.д. По сути, все эти термины отражают одно и то же — аномальное формирование головного мозга.
Пионерами клинико-радиологического изучения мальформаций головного мозга явилась группа исследователей:
1. From the Departments of Radiology (Neuroradiology) (Dr. Barkovich), University of California, San Francisco.
2. NYU Comprehensive Epilepsy Center (Dr. Kuzniecky), Department of Neurology, New York University, New York.
3. Brain Research Institute and Austin and Repatriation Medical Centre (Dr. Jackson), University of Melbourne, Australia.
4. Developmental Neuroscience Department University of Pisa, and IRCCS Stella Maris Institute (Dr. Guerrini), Pisa, Italy.
5. Departments of Human Genetics, Neurology, and Pediatrics (Dr. Dobyns), University of Chicago, IL.
Более десятка лет они разрабатывают различные варианты классификации мальформаций головного мозга. Классификация базируется на основных этапах онтогенеза нервной системы — периодах развития головного мозга, конечной стадией которого является развитие коры головного мозга.
Приводим последнюю классификацию мальформаций головного мозга, опубликованную авторами в 2005 году:
І . Malformations due to abnormal neuronal and glial proliferation or apoptosis
А . Decreased proliferation/increased apoptosis or increased proliferation/decreased apoptosis — abnormalities of brain size
1. Microcephaly with normal to thin cortex
2. Microlissencephaly (extreme microcephaly with thick cortex)
3. Microcephaly with extensive polymicrogyria
B. Abnormal proliferation (abnormal cell types)
a. Cortical hamartomas of tuberous sclerosis
b. Cortical dysplasia with balloon cells
2. Neoplastic (associated with disordered cortex)
a. Dysembryoplastic neuroepithelial tumor
II. Malformations due to abnormal neuronal migration
A. Lissencephaly/subcortical band heterotopia spectrum
B. Cobblestone complex/congenital muscular dystrophy syndromes
1. Subependymal (periventricular)
2. Subcortical (other than band heterotopia)
3. Marginal glioneuronal
III. Malformations due to abnormal cortical organization (including late neuronal migration)
A. Polymicrogyria and schizencephaly
1. Bilateral polymicrogyria syndromes
2. Schizencephaly (polymicrogyria with clefts)
3. Polymicrogyria or schizencephaly as part of multiple congenital anomaly/mental retardation syndromes
B. Cortical dysplasia without balloon cells
IV. Malformations of cortical development, not otherwise classified
A. Malformations secondary to inborn errors of metabolism
1. Mitochondrial and pyruvate metabolic disorders
2. Peroxisomal disorders
B. Other unclassified malformations
1. Sublobar dyspiasia
Из приведенной классификации понятно, что каждый порок развития связан с «поломкой» в определенном периоде развития нервной системы. Для этого необходимо знать основные периоды онтогенеза центральной нервной системы. Это процесс последовательный. Он жестко генетически детерминирован и представляет собой следующие основные периоды:
— образование мозговых пузырей, разделение передних пузырей на парные отделы (с 4-5-й недели гестации);
— последовательная миелинизация проводящих путей головного и спинного мозга (с 5-го месяца гестации до 1 года постнатальной жизни);
— пролиферация нервных и глиальных клеток с 5-6-й до 16-20-й недели;
— миграция с 6-7-й до 20-24-й недели;
— организация коры головного мозга начинается с 16-й недели и длится еще в постнатальном периоде.
Ведущая роль в диагностике многих пороков развития головного мозга, в том числе миграционных аномалий, принадлежит МРТ. С помощью этого обследования появилась возможность прижизненно выявить у больного ребенка такие аномалии мозга, которые ранее не определялись и, соответственно, не рассматривались в качестве причины неврологических расстройств у детей. Особую диагностическую ценность этот метод исследования приобретает в ранние сроки постнатального развития, так как в период новорожденности нарушенное состояние ребенка с мальформацией головного мозга необоснованно трактуется как внутриутробная нейроинфекция, гипоксическое или родовое повреждение нервной системы.
С помощью радиологических методов исследования четче визуализируются аномалии развития головного мозга, связанные с нарушением формы и строения (архитектоники) серого вещества. В меньшей степени это касается нарушения строения белого вещества. Поэтому большую часть пороков связывают с аномалией коры головного мозга и обобщенно называют корковыми дисплазиями.
Мальформации головного мозга могут развиться на всех этапах эмбрионального и частично фетального периодов. Если «поломка» происходит во время формирования прозэнцефалона (2-3-й месяц внутриутробного развития), то возникают грубые, нередко видимые глазом пороки, о которых можно судить по наличию у больного сопутствующего лицевого дизостоза. К таким аномалиям, относится, например, голопрозэнцефалия. Период ее образования строго фиксирован — с 22-го по 24-й день внутриутробного развития. Такие аномалии головного мозга можно косвенно диагностировать без дополнительных методов обследования, так как они сопряжены с грубой специфической неврологической симптоматикой, лицевым дизостозом, костными нарушениями.
Мальформации головного мозга клинически проявляются симптомами среднего и тяжелого органического поражения нервной системы. Их симптоматика во многом зависит от локализации нарушений структуры мозга, их распространенности и состоит:
— из когнитивных расстройств разной степени выраженности;
— эпилептических приступов, часто резистентных к терапии;
— очагового неврологического дефицита разной степени выраженности.
Тем не менее ненормальная структура головного мозга на изображениях МРТ не всегда клинически проявляется патологическими симптомами. На степень неврологических расстройств может повлиять распространенность — площадь, объем — нарушения архитектоники головного мозга, известные в морфологии как мальпозиция и мальориентация. К сожалению, эти изменения плохо визуализируются на МРТ при использовании рутинных режимов Т1 и Т2.
В целом симптоматика аномалий головного мозга четко выражена, но малоспецифична. Как правило, более грубые расстройства проявляются уже в период новорожденности нарушением адаптации, судорожным синдромом. По мере роста ребенка все более четко формируется задержка психомоторного развития, очаговый неврологический дефицит разной степени выраженности, часто — синдромокомплекс церебрального паралича. Эпилептические приступы могут появиться в любом возрасте ребенка, чаще в первое десятилетие. Нередко приступы резистентны к терапии. Как правило, неврологические синдромы сочетаются друг с другом, но могут быть и изолированным проявлением порока головного мозга (например, эпилептический синдром).
На возраст появления эпилептических приступов вследствие аномального развития головного мозга может повлиять так называемый критический период развития ребенка. Изменения в генетической программе регуляции нормального роста и развития ребенка проявляются дискретностью, т.е. условной обособленностью отдельных периодов онтогенеза. В постнатальном развитии критические периоды, или фазы, отграничивают отдельные переломные этапы онтогенеза: они представляют собой своеобразные «верстовые столбы» в общей программе развития человека. Выделение постнатальных критических периодов, или фаз, развития было предложено Ю.Е. Вельтищевым с соавторами еще в 1983 г. При этом авторы основывались на объективных и хорошо известных проявлениях репрессии генов и генного переключения. К таким критическим периодам ребенка относятся:
— период 3-6 месяцев;
— второй год жизни;
Наиболее часто миграционные нарушения радиологически визуализируются кортикальными нарушениями. Понятие кортикальной дисплазии объединяет следующие виды расстройства нейронной организации: лиссэнцефалия (агирия), пахигирия, полимикрогирия, шизэнцефалия, фокальная трансмантийная дисплазия и др.
Читайте также:
