Прогноз рака височной кости
Добавил пользователь Алексей Ф. Обновлено: 21.01.2026
Рак среднего уха составляет до 7 % всех опухолей ушей. Он встречается с одинаковой частотой у мужчин и женщин в возрасте 40-70 лет.
Что провоцирует / Причины Рака среднего уха:
Предрасполагающие факторы к развитию рака среднего уха - термические ожоги, хроническая гнойная инфекция, ионизирующее облучение, инсоляция.
Патогенез (что происходит?) во время Рака среднего уха:
Обычно опухоль обладает значительной агрессивностью с тенденцией к распространению на соседнюю костную ткань и ее разрушению. Паралич лицевого нерва, свидетельствующий о разрушении костного канала лицевого нерва, является уже поздним симптомом рака среднего уха. Дальнейшее распространение опухоли идет в направлении твердой мозговой оболочки и внутренней сонной артерии с развитием карциноматоза мозговых оболочек и аррозивного кровотечения. Возможно и поражение перепончатого лабиринта в виде карциноматоза его лестниц (при инвазии рака во внутреннее ухо через окна преддверия и улитки). В редких случаях происходит наружное изъязвление опухоли. Метастазы в регионарные лимфатические узлы наблюдаются в поздней стадии заболевания у 20-40 % больных.
Раковые опухоли среднего уха могут быть как первичными, так и появляться в результате прорастания из соседних органов и тканей. Некоторые первичные симптомы заболевания и его кожные проявления могут существовать в течение многих лет.
Неблагоприятный прогноз определяет местное поведение опухоли, а не ее метастазирование. По своему гистологическому строению это, как правило, высокодифференцированный плоскоклеточный рак с ороговением, базалиома (8%), меланома и аденокарцинома (по 2%), рабдомиосаркома и веретеноклеточная саркома (по 1%).
Симптомы Рака среднего уха:
Рак уха возникает в ушной раковине (80%), наружном слуховом проходе (15%) и среднем ухе (5%).
Симптоматика злокачественных опухолей среднего уха определяется главным образом нарушением слуха виде ощущений заложенности и теми неврологическими симптомами, которые возникают в результате распространения новообразования на нервы, сосуды и ткани головного мозга. Рост опухоли в височной кости довольно рано приводит к ее секвестрации, а присоединение вторичной инфекции - к появлению зловонных гнойных выделений. Одновременно возникает боль в ухе и головная боль. При отоскопии в поздней стадии процесса определяется легко кровоточащая при дотрагивании зондом ткань опухоли, полипозные массы и большое количество гноя.
Клиническое течение рака среднего уха в начальных стадиях не отличается от течения хронического гнойного отита. По мере роста опухоли и инфильтрации костных стенок барабанной полости появляются выраженные иррадиирующие боли, отделяемое из уха становится кровянистым, усиливаются рост и кровоточивость грануляций, выступающих в слуховой проход, развивается паралич мимической мускулатуры. Могут наблюдаться головокружения. Метастазирование в регионарные лимфатические узлы (зачелюстные, впередиушные, шейные) наблюдается при распространенных процессах.
Течение рака среднего уха злокачественное. Метастазы редки. К ранним симптомам относятся быстро рецидивирующие и кровоточивые грануляции, похожие на те, которые сопутствуют хроническому гнойному мезоэпитимпаниту. При дальнейшем росте опухоли появляется упорная головная боль, паралич лицевого нерва, неврит тройничного нерва, глухота. Распад опухоли сопровождается ихорозными зловонными сукровичными выделениями. Смерть наступает от внутричерепных осложнений и кахексии.
Диагностика Рака среднего уха:
Диагноз рака среднего уха ставится на основании отоскопической картины (большое количество легко кровоточащих полиповидных образований), данных гистологического анализа удаленных кусочков ткани, результатов рентгенологического исследования (наличия обширной деструкции костной ткани).
Лечение Рака среднего уха:
Лечение рака среднего уха в ранней стадии комбинированное (хирургическое, лучевое), а в поздней - лучевое, химиотерапия. Терапия сарком предусматривает использование только лучевого метода.
Вначале проводится предоперационная лучевая терапия в дозе 50 Гр, а через 2-3 нед после ее завершения выполняется радикальная операция на ухе (расширенная мастоидэктомия) или субтотальная резекция височной кости, которая является наиболее радикальным хирургическим вмешательством. Шейная лимфаденэктомия осуществляется при наличии клинически определяемых метастазов одномоментно с удалением первичной опухоли.
Прогноз в ранней стадии заболевания, когда опухоль не вышла за пределы барабанной полости, относительно благоприятный. В позднем периоде, при вовлечении в процесс соседних органов, неблагоприятный.
Профилактика Рака среднего уха:
Лечебная профилактика состоит в ежегодных осмотрах всего населения с целью выявления опухолей верхних дыхательных путей и уха в ранних стадиях и предопухолевых заболеваний. К предраку относятся: рубцы на почве различного вида травм, хроническая экзема наружного слухового прохода, папиллома, гиперкератоз и лейкоплакия гортани, хронический ларингит (особенно гиперпластический), полипы носа и уха. Всех больных необходимо взять на диспансерный учет и подвергнуть соответствующему лечению. Во всех случаях затянувшейся охриплости, ощущения неловкости в горле, длительного затруднения носового дыхания, понижения слуха показаны эндоскопические исследования. Следует избегать длительного применения концентрированных растворов нитрата серебра в качестве лечебного средства, например при экземе наружного слухового прохода. Необходимо проводить борьбу с вредными привычками, как-то: злоупотребление курением и алкоголем, прием слишком горячей пищи, острых приправ.
Санитарная профилактика заключается в оздоровлении труда и быта, санитарном просвещении. Мероприятия направлены в основном на предохранение людей от воздействия продуктов, содержащих канцерогенные вещества: пыль от никелевых руд, продуктов переработки нефти, особенно бензпирен, который присутствует в дыме промышленных предприятий, выхлопных газов двигателей внутреннего сгорания, коптильном дыме, пыли от каменноугольных смол.
К каким докторам следует обращаться если у Вас Рак среднего уха:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Рака среднего уха, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Рак костей
Российско — японский онкологический центр занимается лечением и реабилитацией пациентов с раком костей на любой стадии, используя только проверенные и апробированные методики лечения.
В большинстве случаев диагностики, рак костей - это уже вторичный тип поражения. Первичный рак кости не очень распространён, следовательно, малоизвестен - минус для своевременной терапии. Особенность онкологии кости в том, что для костного поражения характерны болезненные проявления уже на ранних стадиях. Подобный симптом позволяет не упустить момент, выявить болезнь, вовремя начать лечение.
Среди всех злокачественных образований процент опухолей костных структур невысок. Первичные опухоли костей составляют менее 1% всех злокачественных новообразований человека. Кости могут поражаться и в результате метастазирования из других органов и систем организма. При этом метастатический рак костей встречается в четыре раза чаще, чем первичная опухоль.
Рак костей может возникать в любом возрасте, но чаще всего им страдают подростки, люди 20-30-летнего возраста. Наиболее часто он возникает в возрасте 15-40 лет. Больше данной патологии подвержены лица мужского пола.
Новейшие методы пластической и восстановительной хирургии иногда дают возможность заместить значительные дефекты костей и суставов после удаления новообразований, что ведет к более успешной реабилитации пациентов.
Причины рака костей
На сегодняшний день достоверные причины развития опухолей костей не установлены.
Предположительными причинами развития считаются:
- наличие опухолей у ближайших родственников;
- наличие травм в прошлом;
- неблагоприятное воздействие химических веществ;
- доброкачественные опухоли костей;
- ионизирующее излучение (например, рентгеновское);
- активация деления клеток под действием гормонов (гормональный «взрыв» в подростковом возрасте);
- табакокурение;
- метастазирование в костные структуры злокачественных опухолей другой локализации.
Наиболее частой причиной развития костей называют их микротравматизацию. Указываются также такие причины, как «поломки» в геноме, сбои в работе иммунной системы (аутоиммунные процессы). В то же время у большинства больных никаких специфических этиологических факторов не отмечается.
Разновидности рака костей
Рак костей наиболее часто их разделяют на:
- костеобразующие очаги;
- хрящеобразующие опухоли;
- опухолевые образования, исходящие из костного мозга;
- гигантоклеточная опухоль;
- прочие новообразования.
К костеобразующим опухолевым образованиям причисляют:
- доброкачественного характера - остеома, остеобластокластома;
- злокачественного течения - остеосаркома, паростальная остеосаркома.
Хрящеобразующие новообразования включают:
- доброкачественного течения - хондрома, хондробластома, остеохондрома;
- злокачественного характера - хондросаркома.
Костномозговые новообразования объединяют в общую группу:
- саркома Ивинга (Юинга);
- ретикулосаркома кости;
- костная лимфосаркома;
- миелома.
Прочими опухолями принято считать:
- хордома;
- нейрофиброма;
- неврилеммома.
Остеосаркома является наиболее распространенной злокачественной опухолью, на нее приходится около 60% всех случаев рака костей. Саркома Юинга встречается в 10-15% случаев. На долю хондросаркомы приходится около 10-12%.
Стадии рака костей
Для определения стадии рака костей руководствуются следующими показателями:
- размером патологического очага;
- поражением лимфоузлов;
- поражением метастазами внутренних органов;
- степенью дифференцированности (злокачественного изменения клеток).
Данной классификацией руководствуются при всех недоброкачественных опухолях костного скелета, исключая лимфомы, миеломы, поверхностные остеосаркомы и хондросаркомы.
Выделяют следующие стадии заболевания:
I стадия - имеет градиции А и В: А - диаметр образования до 8 см, поражения лимфоузлов и органов не наблюдается, высокая или средняя степень дифференцировки опухоли; В - размер патологического очага больше 8 см, метастазы отсутствуют, степень дифференцировки аналогична А стадии;
II стадия - имеет градиции А и В: А - очаг до 8 см, метастазов нет, степень дифференцировки низкая, или отсутствует; В - образование в размере более 8 см, метастазирования как в лимфоузлы, так и во внутренние органы не наблюдается, дифференцировка аналогична А стадии;
III стадия - степень злокачественности (дифференцировки клеток образования) может быть любой;
IV стадия - имеет градиции А и В: А - степень дифференцировки может носить любой характер, диаметр очага вариабелен, вовлечение близлежащих лимфоузлов без вовлечения в процесс внутренних органов; В - диаметр очага и степень дифференцировки любые, метастазирование в лимфоузлы, наблюдается захват патологическим процессом внутренних органов.
Степень злокачественности описывают показателем G - чем выше это показатель, тем более низко дифференцированы клетки опухоли и, соответственно, тем более она злокачественна.
Классификация рака костей по степени злокачественности (дифференцировке) и соответствующие ей стадии:
- G1 - высокодифференцированная;
- G2 - среднедифференцированная;
- G3 - низкодифференцированная;
- G4 - недифференцированная.
Симптомы рака костей
Для опухолевых образований костной ткани характерна триада клинических проявлений:
- болевая реакция;
- образование в виде опухоли;
- изменение функции близлежащего сустава.
Болевая реакция - первый симптом большей части костных новообразований. Первичные опухоли характеризуются постоянными, нарастающими, склонными к усилению, в особенности по ночам, болями. Это проявление снимается обезболивающими препаратами на короткий промежуток времени.
Далее следует появление прощупываемого образования. Чаще всего ощущается плотное новообразование, оно не смещается, увеличивается в размерах. Позднее нарушается функция рядом расположенного сустава.
На поздних стадиях заболевания могут наблюдаться:
- слабость, потеря аппетита;
- отвращение к некоторым запахам и продуктам;
- повышение температуры тела;
- кахексия (истощение);
- патологические переломы;
- вялость, адинамия, усталость от небольших нагрузок;
- повышение местной температуры над очагом поражения.
Характерные клинические признаки различных видов рака костей зависят от локализации образования, его размеров, вовлеченности в процесс близлежащих анатомических структур, метастазирования. Наиболее яркой симптоматика бывает при поражении костей черепа, позвоночника, таза.
Лечение рака костей
Цели лечения могут заметно отличаться.
В зависимости от типа образования, его биологических особенностей (дифференцировки и степени злокачественности), а также размеров и локализации врачи Онкоцентра выбирают различную тактику.
Главной целью лечения является полная ликвидация опухоли с метастазами, если они имеются. Если же, в силу различных причин этого достичь невозможно, тогда тактика лечения заключается в стабилизации патологического процесса, уменьшении размеров опухоли, а также в том, чтобы добиться хотя бы частичной регрессии опухолевого процесса и достичь более-менее стойкой ремиссии.
Для лечения опухолей костного скелета применяют следующие методы:
- хирургический;
- лучевой;
- химиотерапевтический;
- лекарственный;
- комплексный.
Тактика ведения пациента зависит от нескольких ключевых моментов:
• тканевый состав опухоли - «золотой стандарт» лечения доброкачественных новообразований - хирургическое вмешательство, предпочтительнее комбинированные методы лечения;
• стадия патологии при наличии метастазов метод выбора - лекарственный, лучевая и химиотерапия;
• объем операции - предусматривается полное удаление патологического очага с расположенными рядом здоровыми тканями, чтобы предупредить рецидив опухоли.
Оперативное вмешательство
Главенствующая роль в лечении пациентов с опухолями костей принадлежит оперативному методу.
Принципы хирургического лечения опухоли состоят в следующих моментах:
- адикальность - полное удаление опухоли;
- бластичность - удаление опухоли с захватом здоровых тканей для предотвращения рецидива новообразования;
- охранение конечности - без нарушения ее функции.
Если новообразование носит доброкачественный характер, то основным методом является резекция (удаление части кости) в пределах здоровых тканей.
Резекция, применяемая при опухолях, подразделяется на следующие методы:
- краевая - удаляется часть костной структуры, полного пересечения кости нет, применяется при опухолях малого и среднего диаметров;
- сегментарная - удаление пораженного участка кости опухолью с последующей алло- или аутопластикой, под аутопластикой понимают замещение дефекта собственными тканями, как аутотрансплантат используют части собственных большеберцовой, подвздошной или малоберцовой костей, аллотрансплантатом являются костные элементы донорского скелета; резекция сустава или его части - удаление пораженной суставной части, после операции может потребоваться возмещение дефекта протезом.
Также при доброкачественных новообразованиях используют экскохлеацию - выскабливание патологического очага тупой ложечкой без повреждения стенок полости.
Если опухоль носит злокачественный характер, то чаще всего используют:
- сегментарную резекцию;
- резекцию всего сустава или его части;
- ампутацию;
- экзартикуляцию.
Ампутация конечности подразумевает под собой удаление ее периферического отдела. Если удаление части конечности проходит через полость сустава, то операция называется экзартикуляцией. Преимуществами этих операций считают:
- снижение риска рецидива патологического процесса;
- снижение риска возникновения инфекционных осложнений.
Так как при лечении злокачественных опухолей костей происходит удаление обширных участков костей, то требуется эндопротезирование. Существуют специальные эндопротезы, благодаря которым, возможна замена кости вместе с суставом.
Лучевая терапия
Радиотерапия используется только в отношении тех опухолей, которые чувствительны к излучению. Довольно высокой чувствительностью к излучению обладают саркома Ивинга и остеолимфома.
Обычно применяют как элемент комплексного лечения или как вариант паллиативной терапии (невозможность проведения радикального хирургического вмешательства).
Применяют следующие виды лучевой терапии:
- дистанционная;
- полостная (внутрикостная);
- системная с применением радионуклидов.
Дистанционная радиотерапия наиболее часто применяется как паллиативный вариант воздействия. Данный вид терапии может быть как локальным, воздействующим на малые по площади участки ткани кости, так и крупнопольным, когда размеры области облучения могут достигать половины площади тела пациента. Крупнопольный вариант используется в случаях, когда имеет место распространенный процесс или в дополнение к химиотерапии для профилактики появления метастазов.
Системная лучевая терапия с применением радионуклидов используется при множественных метастазах в костную ткань, что сопровождается выраженной болевой реакцией. Основная цель лечения - уменьшить интенсивность боли.
Прогноз выживаемости пациентов
При своевременной диагностике и вовремя начатом лечении 5-летняя выживаемость пациентов с остеосаркомой достигает 70%, а при первичной лимфоме составляет более 60%. При хондро- и фибросаркоме 5-летняя выживаемость составляет около 70%.
Разработанные и апробированные методики нашего Онкоцентра направляются на излечение от этого недуга, уменьшение его симптоматики, предупреждение прогрессирования заболевания и улучшения качества жизни!
Российско- японский онкологический центр использует только проверенные и хорошо зарекомендовавшие себя методики.
Прогноз рака височной кости
Кафедра оториноларингологии - хирургии головы и шеи Медицинского института Северо-Кавказской государственной гуманитарно-технологической академии;
Карачаево-Черкесская республиканская клиническая больница, Черкесск, Россия 369000
Карачаево-Черкесская республиканская клиническая больница, Черкесск, Россия, 369000
Гигантская остеома сосцевидного отростка височной кости
Журнал: Вестник оториноларингологии. 2014;(4): 52‑54
Гюсан А.О., Ламкова А.Х. Гигантская остеома сосцевидного отростка височной кости. Вестник оториноларингологии. 2014;(4):52‑54.
Giusan AO, Lamkova AKh. The giant osteoma of the mastoid process of the temporal bone. Vestnik Oto-Rino-Laringologii. 2014;(4):52‑54. (In Russ.).
До настоящего времени остеомы височной кости относят к казуистическим наблюдениям [1]. Рост остеом может наблюдаться в различных областях височной кости. В большинстве случаев описаны остеомы, исходящие из задней стенки наружного слухового прохода [2], реже - из его верхней и передней стенок [3], из внутреннего слухового прохода [4, 5], барабанной полости, чешуи височной кости 7, сосцевидного отростка 9.
Обычно остеома возникает в каменисто-сосцевидной области, исходной точкой бывают либо одна из воздухоносных ячеек, либо корковый слой одной из внутренних полостей височной кости. Если остеома среднего уха возникает в основании сосцевидного отростка, то она может достигать значительных размеров, заполняя почти всю ретроаурикулярную область.
Остеома среднего уха развивается вследствие пролиферации межкостной или периостальной соединительной ткани, которая метаплазирует в губчатую кость, покрытую корковым слоем. Несмотря на то что васкуляризация остеомы незначительна, она в достаточной степени обеспечивает растущую опухоль необходимыми питательными веществами.
Остеома может иметь компактную, губчатую, хрящевую или смешанную структуру. Известны две формы роста остеом: экзофитная, когда опухоль растет в просвет наружного слухового прохода, и эндофитная - при росте опухоли в толщу сосцевидного отростка. Большинство остеом, особенно обычная остеома костей черепа, представляют собой пороки развития. Встречаются во всех возрастных группах, но наиболее часто между 2-м и 3-м десятилетиями жизни. Соотношение лиц женского и мужского пола - 2:1. Замечено, что чаще остеома начинает расти в период полового созревания.
Остеома среднего уха эволюционирует очень медленно (многие годы) и нередко на каком-то этапе развития перестает увеличиваться. Лишь тогда, когда остеома сопровождается теми или иными функциональными расстройствами или является причиной косметического дефекта, она подлежат хирургическому удалению. Объем хирургического вмешательства определяется локализацией опухоли, ее величиной и распространением.
Клинические проявления остеомы зависят от ее размеров и локализации. Нередко остеома височной кости не сопровождается клиническими признаками. Ее обнаруживают случайно при рентгенологическом исследовании черепа. Некоторые больные жалуются на головную боль, вестибулярные расстройства, чувство тяжести в голове.
Диагностика остеомы среднего уха не вызывает затруднений. Для визуализации размеров и топографии опухоли и выяснения состояния полостей среднего уха и пирамиды височной кости показана рентгенография. На рентгенограмме остеома выглядит как добавочное образование костной плотности и структуры с четкими и ровными контурами (без признаков перифокальных изменений).
Остеома среднего уха не отграничена от костной ткани, из которой она происходит, а плавно переходит в нее.
Приводим собственное наблюдение остеомы сосцевидного отростка. Больная У., 1987 г.р., поступила в ЛОР-отделение республиканской больницы с жалобами на наличие опухолевидного образования за левой ушной раковиной. Впервые заметила появление припухлости за левым ухом 15 лет назад, однако за лечебной помощью не обращалась. В последние месяцы опухоль стала быстро увеличиваться. Выяснить какие-либо причины возникновения остеомы не удалось.
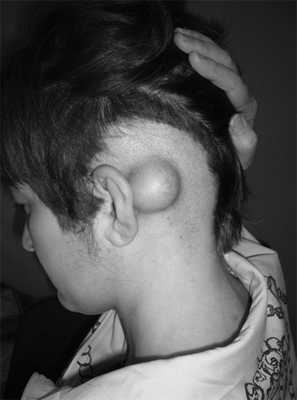
При осмотре общее состояние удовлетворительное, внутренние органы без патологических изменений. Анализы крови и мочи в норме. ЛОР-осмотр: нос, глотка, гортань - без патологии. В заушной области слева пальпируется плотное опухолевидное образование округлой формы, безболезненное, кожные покровы над ним не изменены, подвижны (рис. 1). Рисунок 1. Остеома левого сосцевидного отростка.
Отоскопия: в слуховых проходах патологического отделяемого нет, стенки их не изменены, барабанные перепонки с обеих сторон серого цвета, блестящие, с четко выраженными опознавательными знаками.
Шепотную и разговорную речь на оба уха больная воспринимает на расстоянии 6 м.
Больная консультирована нейрохирургом, невропатологом, окулистом. В неврологическом статусе патологических изменений не выявлено. Обнаружена ангиопатия сетчатки обоих глаз с венозным полнокровием. Проведена компьютерная томография височных костей. На серии томограмм получены изображения височных костей нормальной пневматизации, слева в задних отделах сосцевидного отростка крупноячеистое строение. По заднему краю левого сосцевидного отростка отмечается утолщение кости с четкими округлыми контурами, гомогенной структуры, без мягкотканного компонента, гиперинтенсивной плотности до +1600 ед.Н. Наружный и внутренний слуховые проходы с обеих сторон не деформированы, нормальных размеров, с четкими контурами, патологических включений в области внутреннего уха не выявлено.
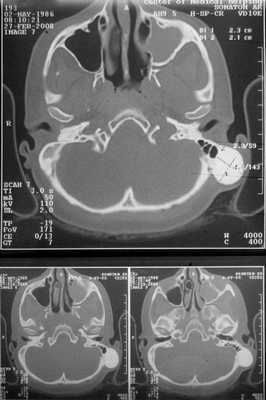
Заключение: КТ-признаки остеомы сосцевидного отростка левой височной кости (рис. 2). Рисунок 2. КТ остеомы сосцевидного отростка височной кости.
Клинический диагноз: остеома сосцевидного отростка левой височной кости. После получения согласия больной на хирургическую операцию под общим обезболиванием под интубационным наркозом проведено удаление костной опухоли. Выделение остеомы из окружающих костных тканей проводили с помощью фрезы и распатора. Опухоль располагалась близко к сигмовидному синусу, однако нарушения его целостности удалось избежать.
После удаления остеомы единым блоком операционная рана была промыта раствором мирамистина и послойно ушита.
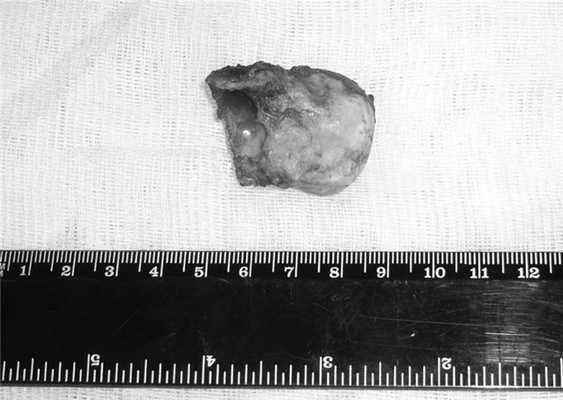
Удаленная костная опухоль имела значительные размеры - 4,5×4,5 см, массу - 32 г (рис. 3). Рисунок 3. Удаленная костная опухоль.
Результаты гистологического исследования: компактная остеома, образованная сплошной костной массой волокнистого строения с узкими сосудистыми каналами.
Через 9 дней в удовлетворительном состоянии больная выписана из отделения.
Особенностью приведенного наблюдения является редкость локализации остеомы в области сосцевидного отростка височной кости и большие размеры, что не помешало ее удалению единым блоком.
Отосклероз - симптомы и лечение
Что такое отосклероз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Боденко Анны Анатольевны, ЛОРа со стажем в 23 года.
Над статьей доктора Боденко Анны Анатольевны работали литературный редактор Вера Васина , научный редактор Ольга Медведева и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Отосклероз (Otosclerosis) — это разрастание костной ткани внутри уха, из-за которого снижается слух и появляется шум в ушах.
При заболевании нарушается подвижность стремечка (слуховой косточки среднего уха), из-за чего гасится звуковая волна, которая должна проходить через барабанную перепонку, стремечко и поступать в мозг. В результате человек перестаёт нормально воспринимать звуки. Слух при этом снижается постепенно, часто пациенты не сразу замечают изменения.
При болезни поражены оба уха, но хуже слышит только одно, лишь при обследовании выясняется, что процесс двусторонний [1] [9] .

Отосклероз — это системное заболевание, при котором поражается не только внутреннее ухо, но и затылочная кость, позвоночник и кисти.
Распространённость отосклероза
Отосклероз с изменениями в среднем ухе, но без клинических проявлений выявляют у 10 % населения, со снижением слуха — у 1 %. Обычно заболевание начинается в возрасте от 15 до 45 лет, но может развиться и в раннем детстве. Чаще, в 80-85 % случаев, отосклерозом болеют женщины [1] [2] .
Причины отосклероза
Отосклероз относят к генетическим болезням с аутосомно-доминантным типом наследования. Если у родственников снижен слух, то вероятность развития заболевания значительно выше, но этот риск реализуется не более чем в 40 % случаев [1] .
Как правило, отосклероз прогрессирует при гормональных перестройках: в период полового созревания, при беременности, после родов, во время менопаузы. Поэтому гораздо чаще заболевание возникает у женщин, чем у мужчин [2] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы отосклероза
Основные симптомы отосклероза:
- снижение слуха;
- шум в ушах;
- головокружение и нарушение равновесия.
Слух снижается у всех пациентов с отосклерозом. В первую очередь начинает неразборчиво звучать чужая речь. В начале заболевания тугоухость односторонняя, затем становится двусторонней, но лучше слышащее ухо кажется человеку здоровым.
Особенности тугоухости, по которым можно заподозрить отосклероз:
- симптом Виллизия — слух парадоксально улучшается в шумной обстановке, например в трамвае или метро;
- симптом Шира — речь сложнее разобрать при глотании и жевании;
- симптомы Тойнби и Урбанчича — Вальбе — речь становится неразборчивой при одновременном разговоре нескольких людей и напряжённом внимании.
Слух при отосклерозе снижается постепенно, выраженная глухота развивается в среднем в течение 9-10 лет от начала заболевания. В редких случаях встречаются молниеносные формы, при которых повреждаются нервные элементы внутреннего уха, из-за чего за несколько месяцев развивается почти полная глухота. Также встречаются затянувшиеся формы, которые долго развиваются и проявляются в пожилом возрасте [1] .
Шум в ушах возникает у 75-93 человек из 100 больных отосклерозом [2] . Этот симптом иногда не беспокоит пациентов, но может стать основной жалобой и тревожить сильнее, чем снижение слуха. В начале заболевания ушной шум возникает только в тишине, но с ухудшением слуха он усиливается и становится постоянным. Шум при отосклерозе чаще всего низкотональный: напоминает звуки падающей воды, прибоя, шелест листвы, гул проводов, может походить на жужжание, шипение или щёлканье. Иногда он настолько сильный, что лишает сна, аппетита и доводит до отчаяния. Шум может нарастать под влиянием алкоголя, переутомления, после физической работы, спортивных занятий, волнений, во время насморка [2] .
Головокружение при отосклерозе встречается достаточно редко. Может проявляться как ощущением неустойчивости, так и приступами системного головокружения. Симптом возникает в определённом положении, например при повороте или запрокидывании головы, быстром наклоне и резком вставании с постели.
Патогенез отосклероза
Ушной лабиринт в отличие от остальных костей со временем не твердеет и в норме остаётся таким, как при внутриутробном развитии. При возникновении отосклеротического очага лабиринтная кость выходит из этого первичного, «застывшего » состояния и образуется зрелая, плотная кость.
Отосклеротический очаг — это участок вновь образованной губчатой ткани, чётко отграниченный от плотной капсулы лабиринта и пронизанный множеством сосудистых каналов [1] .
Отосклеротический процесс развивается как в основании стремечка и окружающей его связки, так и в костном лабиринте в целом. Очаги отосклероза чаще всего возникают в области окна преддверия и улитки, капсуле улитки и значительно реже в полукружных каналах. Более чем у трети больных такие очаги появляются в нескольких местах костного лабиринта, в том числе в завитке улитки и даже во внутреннем слуховом проходе [2] . В капсуле лабиринта очаги располагаются в мозаичном порядке, но полностью капсулу никогда не замещают.

Отосклеротический процесс проходит четыре стадии:
- Происходит частичное окостенение кольцевой связки основания стремечка.
- В основании стремени развивается отосклеротический очаг, непоражённая часть основания атрофируется.
- Костные изменения приобретают характер остеомы — доброкачественной опухоли, развивающейся из костной ткани. Процесс распространяется и захватывает половину основания стремени.
- Отосклеротический процесс поражает всё основание стремени, выходит за его пределы и полностью обездвиживает стремя.
Существует много гипотез, которые объясняют механизмы развития отосклероза.
Можно выделить четыре основные группы:
- Гипотезы, согласно которым отосклероз развивается из-за механических и других физических факторов, например при работе без наушников в шумных условиях.
- Отосклероз рассматривается как наследственное или наследственно-конституциональное заболевание.
- Причиной отосклероза считается нарушение работы эндокринных органов, в первую очередь регулирующих минеральный обмен: надпочечников, гипофиза, паращитовидных и половых желёз.
- Отосклероз рассматривается как симптом других заболеваний. Предполагается, что его развитию способствуют некоторые нервно-трофические нарушения и отклонения в работе костной, сосудистой и вегетативной системы.
Точные причины отосклероза и факторы, провоцирующие его развитие, пока неизвестны [1] .
Классификация и стадии развития отосклероза
Отосклероз классифицируют по форме нарастания симптомов, локализации очага и периодам болезни. Также выделяют несколько стадий развития и периодов течения заболевания.
Стадии отосклероза:
- Гистологическая стадия (протекает без симптомов) — здоровая костная ткань замещается губчатой костью. Затем незрелая губчатая кость рассасывается и превращается в плотную зрелую кость.
- Клиническая стадия — отосклеротический процесс переходит на кольцевидную связку основания стремени и ограничивает его подвижность. Постепенно ухудшается проведение звуков в среднем ухе, что проявляется снижением слуха.
Три периода течения болезни:
- Начальный период — снижается слух, возникает шум в одном ухе, появляются гистологические изменения со стороны второго уха.
- Выраженное проявление основных симптомов — значительно ухудшается слух, появляются симптомы поражения второго уха.
- Терминальный период — глубокое поражение звуковоспринимающего аппарата (внутреннего уха, слухового нерва, центральных отделов слухового анализатора) [1][9] .
По нарастанию симптомов различают:
- Быструю форму — встречается у 11 % пациентов. Обычно наблюдается в подростковом возрасте, а также у людей с наследственной предрасположенностью к развитию отосклероза. Выраженная тугоухость у таких пациентов развивается за несколько месяцев или за год.
- Медленную форму — встречается у 68 % больных. Слух ухудшается медленно, глухота возникает в течение 9-10 лет.
- Скачкообразную форму — развивается у 21 % пациентов. При такой форме периоды стабилизации и значительного ухудшения слуха сменяют друг друга, но полностью слух никогда не восстанавливается [1] .
В зависимости от локализации очагов отосклероза выделяют:
- Тимпанальную форму — ограничена или полностью исчезает подвижность основания стремени, из-за чего нарушается звукопроведение. Прогноз при этой форме наиболее благоприятен, операция позволяет достичь хорошего эффекта.
- Кохлеарную форму — очаг отосклероза расположен в улитке, из-за чего снижается звуковосприятие. Это одна из самых неблагоприятных форм — она практически не лечится из-за развития сенсоневральной тугоухости.
- Смешанную форму — страдает звукопроведение и частично звуковосприятие. Лечение позволяет частично восстановить слух.
Осложнения отосклероза
При отосклерозе неотвратимо, порой достаточно быстро, снижается слух, что приводит к глухоте и инвалидности. От возникшей тугоухости и глухоты можно избавиться с помощью слуховых аппаратов и хирургического лечения [11] .
Диагностика отосклероза
Диагноз отосклероза устанавливают на основании анамнеза, симптомов, течения болезни и инструментальных исследований.
Сбор анамнеза
Отосклероз может встречаться в нескольких поколениях, поэтому врач спросит о снижении слуха у родственников. Диагноз у них может быть не подтверждён, но ухудшение слуха у членов семьи, особенно прогрессирующее и выраженное, может свидетельствовать о наследственном характере заболевания.
В начале болезни пациенты жалуются на нарастающее снижение слуха и шум в одном ухе, затем вовлекается и второе ухо.
Заподозрить отосклероз позволяют особенности снижения слуха: парадоксальное улучшение слуха в шумной обстановке, снижение разборчивости речи при глотании или разговоре нескольких людей. Шум в ухе при отосклерозе тоже достаточно специфичен — напоминает гул проводов, шум ветра или падающей воды.
Основные клинические критерии отосклероза: двусторонняя кондуктивная тугоухость, нормальные барабанные перепонки и хорошая проходимость слуховых труб [2] . При кондуктивной тугоухости звуковые волны плохо проходят от наружного уха к барабанной перепонке, слуховым косточкам среднего уха и внутреннему уху.
Инструментальные исследования
Диагностика отосклероза начинается с аудиометрии и акустической импедансометрии. Если с помощью этих методов выявлены отклонения, то проводится мультиспиральная или конусно-лучевая компьютерная томография.
Тональная пороговая аудиометрия — это наиболее простой и доступный метод, который позволяет заподозрить наличие отосклероза. При аудиометрии определяют пороги слуха, т. е. звуки наименьшей интенсивности, которые человек способен услышать на разных частотах. Аудиометрические кривые будут различаться в зависимости от формы отосклероза.
Акустическая импедансометрия — это комплекс исследований, с помощью которого оценивают передачу звуковых колебаний, и тем самым определяют состояние среднего уха. Именно этот метод позволяет подтвердить диагноз. Импедансометрия включает тимпанометрию и исследование слухового рефлекса.
Тимпанометрия — это исследование подвижности барабанной перепонки под давлением воздуха в слуховом проходе. При отосклерозе тимпанометрическая кривая практически не изменяется, но её амплитуда может немного снизиться.

Характерным признаком заболевания является отсутствие или инверсия акустического рефлекса [10] . Акустический рефлекс — это сокращение под воздействием звука стременной мышцы среднего уха, при очень сильном звуке сокращаются ещё и мышцы, натягивающие барабанную перепонку.
Компьютерная томография височных костей высокого разрешения (КТ) — это высокоинформативный объективный метод диагностики отосклероза. КТ позволяет точно визуализировать структуры височных костей, выявлять расположение, распространённость очагов и активность отосклероза. Также можно выявить очаги как пониженной, так и повышенной плотности.
КТ-сканирование играет важную роль при диагностике перед кохлеарной имплантацией: позволяет оценить состояние связочного аппарата и слуховых косточек, определить объём, тактику и прогноз операции. Диагностическая чувствительность КТ височных костей составляет 80-95 % [3] .
Конусно-лучевая КТ височных костей — инновационная технология, которую проводят с помощью тонкого прерывистого конического пучка рентгеновского излучения. Конусно-лучевая КТ отличается от мультиспиральной КТ по форме рентгеновского луча. При конусно-лучевой КТ ниже лучевая нагрузка, цена исследования также ниже, при этом чувствительность метода составляет 100 %. Аппараты КЛКТ есть в государственных и частных медицинских учреждениях.
Магнитно-резонансная томография височных костей (МРТ) позволяет определить состояние жидкостных сред внутреннего уха и нервов внутреннего слухового прохода, что особенно важно при распространении процесса в просвет лабиринта. Также с помощью МРТ можно исключить сопутствующую ретрокохлеарную патологию: невриному слухового нерва, нейрофиброматоз II типа, изменения головного мозга [3] [8] .
Рентген височных костей при отосклерозе не информативен, так как не может показать мелкие структуры среднего уха и строение височной кости.
Лабораторная диагностика
Анализы при диагностике отосклероза сдавать не нужно. Они могут потребоваться только при подготовке к операции.
Дифференциальная диагностика
Отосклероз следует отличать от адгезивного среднего отита, нейросенсорной тугоухости, травмы слуховых косточек и врождённых аномалий среднего уха [9] .
Лечение отосклероза
Цель лечения — улучшить слух и предотвратить дальнейшее прогрессирование болезни. Применяются консервативные и хирургические методы.
Консервативное лечение
Медикаментозное лечение позволяет уменьшить шум в ушах, показано при активном отосклеротическом процессе [3] . Основная терапия — это бифосфонаты в сочетании с фторидом натрия, витамином D и препаратами кальция. Наиболее эффективны азотсодержащие бифосфонаты 3-го поколения, но в России пока используются азотсодержащие бифосфонаты 1-2-го поколений [3] .
Медикаментозная терапия проводится в течение трёх месяцев: месяц приёма препаратов, перерыв на месяц, снова месяц приёма. Если положительной динамики нет, то назначают ещё 1-2 курса. Эффективность медикаментозной терапии контролируют с помощью КТ височных костей.
К побочным эффектам бифосфонатов относятся боли в верхней части живота, запор, диарея и метеоризм. Фторид натрия может провоцировать боль в суставах, дискомфорт в желудке, тошноту, рвоту, гастрит, язвенную болезнь, миелопатию, отложение кальция в связках и боли в костях.
Чтобы усилить эффект, лечение иногда дополняют электрофорезом фторида натрия с сульфатом магния на область уха [7] . Но научных доказательств эффективности этого метода пока недостаточно.
При лечении отосклероза врач постоянно контролирует состояние пациента. Проверка слуха (аудиометрия) проводится через 6 месяцев после начала лечения, а затем раз в год. Если слух продолжает ухудшаться, может потребоваться хирургическое лечение [3] .
Когда речь собеседника звучит неразборчиво или не воспринимается совсем, рекомендуется носить слуховой аппарат.
Хирургическое лечение
Основной метод хирургического лечения отосклероза — это стапедэктомия со стапедопластикой (удаление стремени и замена его протезом). Заметного и стойкого улучшения слуха удаётся достичь у большинства пациентов.
Во время операции частично или полностью удаляют стремя и вживляют тефлоновые, керамико-танталовые, титановые протезы или свой хрящ, который берут с задней поверхности ушной раковины. Операция обычно проводится под местной анестезией.

Чтобы уменьшить риск кровотечения и повреждения окружающих тканей, стремя удаляют с помощью лазера.
После хирургического лечения рекомендуется в течение 3-4 месяцев избегать тяжёлых физических нагрузок, резких движений головой, не бегать, не прыгать, не подвергать уши резким перепадам давления, громким звукам, шуму, сильно не сморкаться, избегать перегрева и переохлаждения, беречься от острых респираторных заболеваний. В течение 7-8 месяцев нельзя летать на самолёте.
При несоблюдении этих рекомендаций могут развиться осложнения. К возможным осложнениям после операции относятся фистула лабиринта и самопроизвольная ампутация длинного отростка наковальни. Чтобы устранить их, потребуется повторная операция.
Кохлеарная имплантация
При развитии тугоухости IV степени и глухоты спатедэктомия с протезированием не эффективны. Восстановить слух у таких пациентов можно с помощью кохлеарной имплантации — установки устройства, которое преобразует внешние импульсы в сигналы, понятные нервной системе [5] [6] . После установки имплант настраивает аудиолог. Чтобы пациент смог адаптироваться к новым слуховым ощущениям и научился снова узнавать звуки и речь, необходимо заниматься с сурдопедагогом и логопедом.

Прогноз. Профилактика
В большинстве случаев прогноз при отосклерозе относительно благоприятный: даже при развитии тугоухости и глухоте слух после операции улучшается, как правило, у 80-90 % пациентов [11] .
Специфической профилактики отосклероза не существует, но есть правила, которые позволяют замедлить развитие болезни.
Эти правила просты, но эффективны:
- нужно стараться вести спокойный образ жизни, избегать стрессовых ситуаций;
- чаще гулять на свежем воздухе, особенно по лесу, больше времени проводить на даче, в сельской местности;
- есть больше растительной пищи и продуктов, содержащих витамин Д (печень, желток, сливочное масло, рыбий жир);
- отказаться от длительного загара — продолжительное солнечное облучение негативно влияет на состояние кожи, вызывает перегрев тела, при этом снижается иммунитет и нарушается работа эндокринных желёз;
- обследоваться у ЛОР-врача не реже раза в год [1] .
Если у родственников были проблемы со слухом, то для профилактики нужно посетить ЛОР-врача.
Рак костей черепа: симптомы, диагностика, лечение
Рак кости черепа - это весьма опасное онкологическое заболевание, потому что оно протекает в непосредственно близости от головного мозга. При этом в принципе данная болезнь не отличается принципиально от иных видов рака кости. Желательно своевременно его лечить, и в этом случае можно рассчитывать на выздоровление.
Причины возникновения
В настоящее время конкретные факторы, ведущие к возникновению рака кости черепа, не определены. Непосредственной предпосылкой для развития этого заболевание становится изменение строения клеток костной ткани, при этом их деление ускоряется и организм теряет управление этим процессом.
Среди причин, которые в целом повышают вероятность онкологии костей черепа, можно назвать:
- лучевую терапию, которой подвергался заболевший в прошлом;
- синдром Ли-Фраумени, он передается по наследству и весьма редок;
- наличие болезни Олье либо же болезни Педжета;
- ретинобластому, так как она становится следствием поврежденного гена, при этом именно этот ген отвечает и за рак костей;
- пупочная грыжа, имевшаяся у пациента с рождения.
Симптомы и признаки рака костей черепа
Первые признаки рака костей черепа включают:
- покраснение или воспаление на пораженном месте;
- прощупываемая шишка;
- отек соответствующей зоны.
Также растет вероятность перелома, поскольку структура кости нарушена.
Среди симптомов рака костей черепа, которые не имеют прямого отношения к страдающей зоне, следует упомянуть:
- жар более 38ºС;
- потерю веса, если она не объясняется другими факторами;
- повышенное потоотделение, прежде всего в ночное время.
Стадии
Всего выделяется 4 основные стадии рака костей черепа. Первые признаки часто дают возможность довольно точно определить, насколько далеко зашло заболевание.
- Первая стадия: опухоль локализована в пределах черепа, метастаз в других тканях и лимфоузлах нет, класс новообразования рассматривается как низкий.
- Вторая стадия: Опухоль по-прежнему в пределах черепа, но обладает уже высоким классом.
- Третья стадия: опухоль все еще внутри черепа, но существует несколько очагов.
- Четвертая стадия: опухоль дала метастазы в прочие части тела.
Когда следует обратиться к врачу
При подозрении на рак костей черепа желательно оперативно связаться со специалистом-онкологом. Он точно поставит диагноз и предложит эффективное лечение. Онкоцентр Sofia располагается в Центральном административном округе Москвы в пешей доступности от станций метро Маяковская, Белорусская, Новослободская, Тверская, Чеховская.
Диагностика рака костей черепа.
Существует целый ряд современных методов, которые позволяют выполнить диагностику онкологии костей черепа.
- Рентгенография
Используя рентген, специалист сможет отметить изменения в пораженном черепе. Область, затронутая раком, получается «рваной», создается ощущение, что в черепе присутствует отверстие. - Компьютерная томография
При подозрении на рак кости черепа этот метод носит скорее дополнительный характер. Причина в том, что данный метод лучше ловит другие виды онкологии - новообразования в печени и легких и иных органах, а также в лимфатических узлах, поэтому он эффективен при раке четвертой стадии. - Магнитно-резонансная томография
Это эффективный метод исследования состояния черепа. Чтобы увидеть рак кости черепа на МРТ, потребуется потратить некоторое время, так как в совокупности процедура длится час. - Позитронно-эмиссионная томография
Пациент получает некоторое количество раствора глюкозы, в котором присутствуют радиоактивные атомы. Этот метод в комбинации с компьютерной томографией даст возможность выявить местоположение опухолей. - Сцинтиграфия или Радионуклидное сканирование костной ткани
Бисфосфонат технеция - радиоактивный изотоп, использование которого не влечет за собой существенного вреда здоровью, вводится в организм, после чего распространяется по всему скелету. Это эффективный способ для оценки состояния черепа, пораженного раком кости. Кроме того, используя этот способ, можно выявить, какова степень поражения затронутой болезнью зоны - Биопсия
Этот метод состоит в непосредственном изучении костной ткани. Биопсия выполняется как путем совершения разреза на голове, так с после забора образцов костной ткани для ее изучения.
Онкологический центр Sofia располагает всеми требуемыми возможностями для выявления рака костей черепа и точной оценки его состояния.
Лечение рака костей черепа
Череп, пораженный раком кости, можно лечить целым рядом современных методов.
Наиболее радикальные из них - это лучевая терапия, химиотерапия и оперативное вмешательство. В то же время существует масса лекарств, которые используются при лечении этого заболевания
Прогнозы выживаемости пациента при онкологии костей черепа
Для точного прогноза желательно произвести тщательное исследование рака кости черепа на МРТ и иными способами. По их результатам можно установить:
- где располагается первичная опухоль на черепе;
- дала ли она метастазы в иные ткани и органы;
- каков размер новообразования.
На прогноз влияют иные факторы, такие как:
- идет ли речь о самой первой опухоли или же это рецидив;
- было ли у пациента прежде иное онкологическое заболевание.
Кроме того, значение имеют возраст и пол обратившегося.
Профилактика рака костей черепа
Так как причина рака костей черепа не определена, специалисты ограничиваются стандартными рекомендациями:
- не употреблять чрезмерное количество алкоголя;
- отказаться от курения;
- заниматься физкультурой;
- есть больше фруктов и овощей.
Как записаться к специалисту в «Софии»
В стенах нашего учреждения работают и другие узкопрофильные специалисты, которые помогут побороть столь страшную болезнь. В штате числятся исключительно высококомпетентные врачи, имеющие большой опыт работы. Задать свои вопросы вы можете на сайте клиники, а также при личном посещении специалистов. Если вас что-то интересует, то вы всегда можете связаться с администраторами колл-центра.
Онкологический центр Sofia располагается поблизости от таких станций метро, как Маяковская, Белорусская, Новослободская, Тверская, Чеховская.
Онкологический центр предлагает помощь лучших врачей
Мы являемся партнером передовых американских и израильских центров. Наши врачи повышали квалификацию в лучших онкоцентрах мира, благодаря чему наши клиенты получают качественное лечение по зарубежным стандартам, не покидая пределов Российской Федерации.

Врач-онколог, член Российского общества маммологов, член RUSSCO (Профессиональное общество онкологов-химиотерапевтов), член Европейского онкологического общества ESMO, Американского общества исследования меланомы -SMR

Профессор, директор онкогематологической клиники университета Мартина Лютера (Галле, Германия), автор более 355 публикаций по проблемам лекарственного лечения опухолей

Заведующий отделением радиотерапии - врач- радиотерапевт.

Онколог, радиолог, заведующий отделением радиотерапии и радиохирургии, профессор медицины и исследователь.
Читайте также:
- Цитокиновый шторм
- Промежуточная и долговременная регуляция потребления пищи. Терморегуляция и потребление пищи
- Лучевая болезнь толстого кишечника. Облучение толстого кишечника
- Диагностика ликворного шунтирования и его осложнений по рентгенограмме, КТ, сцинтиграфии
- Характеры роста рака века. Классификация
