Простая костная киста - лучевая диагностика
Добавил пользователь Валентин П. Обновлено: 18.12.2025
Категории МКБ: Доброкачественное новообразование длинных костей нижней конечности (D16.2), Доброкачественное новообразование коротких костей верхней конечности (D16.1), Доброкачественное новообразование коротких костей нижней конечности (D16.3), Доброкачественное новообразование костей и суставных хрящей неуточненных (D16.9), Доброкачественное новообразование лопатки и длинных костей верхней конечности (D16.0), Доброкачественное новообразование ребер, грудины и ключицы (D16.7), Доброкачественное новообразование тазовых костей, крестца и копчика (D16.8)
Общая информация
Краткое описание
Кисты костей - кистозная деструкция метафиза кости, костномозговой части кортикального слоя, вздутие кортикального слоя, патологические переломы со слабой консолидацией [1].
Пользователи протокола: травматологи-ортопеды, хирурги, врачи общей практики, терапевты.
Класс I - польза и эффективность диагностического метода или лечебного воздействия доказана и и/или общепризнаны
Класс III - имеющиеся данные или общее мнение свидетельствует о том, что лечение неполезно/ неэффективно и в некоторых случаях может быть вредным
В - результаты одного рандомизированного клинического исследования или крупных нерандомизированных исследований
С - Общее мнение экспертов и /или результаты небольших исследований, ретроспективных исследований, регистров.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию:
• биохимический анализ крови (печеночные пробы, мочевина, креатинин, белок и его фракции, остаточный азот, ПТИ, фибриноген, время и длительность кровотечения);
• компьютерная томография пораженного участка кости или сустава (показания: уточнение объема, площади и камер новообразования).
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: нет.
• рентгенография в двух проекциях: кистозные одно или многокамерные деструкции, вздутие и истончение кортикального слоя кости, осевые деформации и наличия неправильно сросшихся патологических переломов кости и суставов;
• компьютерная томография: точное количество камер и размеров новообразования.
Лечение
Цель лечения: восстановление нормальной структуры костной ткани, устранения осевой деформации с восстановлением объема движении в смежных суставах и опороспособности.
• Диета - стол 15, другие виды диет назначаются в зависимости от сопутствующей патологии.
Антибактериальная терапия.
При воспалении послеоперационной раны и для профилактики послеоперационных воспалительных процессов применяются антибактериальные препараты. С этой целью применяются цефазолин или гентамицин при аллергии на b-лактамы или ванкомицин при выявлении/высоком риске наличия метициллин - резистентного золотистого стафилококка. Согласно рекомендациям Scottish Intercollegiate Guidelines и др. антибиотикопрофилактика при данном виде
операций настоятельно рекомендована [3,4,5,6]. Изменение перечня антибиотиков для периоперационной профилактики должно проводиться с учетом микробиологического мониторинга в стационаре.
НПВС в целях послеоперационного обезболивания следует начинать за 30-60 мин до предполагаемого окончания операции внутривенно. Не показано внутримышечное введение НПВС для послеоперационного обезболивания из-за изменчивости концентраций препаратов в сыворотке крови и боли, вызванной инъекцией [6], исключением является кеторолак (возможно внутримышечное введение).
НПВС противопоказаны пациентам с язвенными поражениями и кровотечениями из желудочно-кишечного тракта в анамнезе. В данной ситуации препаратом выбора будет парацетамол, не оказывающий влияния на слизистую желудочно-кишечного тракта.
Комбинация трамадола и парацетамола является эффективной [6].
Таблица 1. Лекарственные средства, применяемые при повреждениях голеностопного сустава (за исключением анестезиологического сопровождения)
взрослым рекомендуемая начальная доза составляет 10 мг, с последующим повторением доз до 30 мг каждые 6 часов до максимальной суточной дозы 90 мг/день.
Другие виды лечения, оказываемые на этапе скорой неотложной помощи: нет.
- при поражения сегментов верхней конечности - экскохлеация кисты с заполнением полости костной ауто или аллопластикой с синтезом блокирующей
пластиной, интрамедуллярным блокирующим стержнем, блокирующими винтами, аппаратом Илизарова (кольца, спицы, штанги, спицефиксаторы, болты, стержни, гайки, флажки)
- при поражении сегментов нижней конечности - экскохлеация кисты с заполнением полости костной ауто или аллопластикой с синтезом DHS и DCS системы фиксации, блокирующих пластин, интрамедуллярного блокируемого стержня, блокирующих винтов, аппарата Илизарова (кольца, спицы, штанги, спицефиксаторы, болты, стержни, гайки, флажки)
• локальное иссечение пораженного участка или ткани кости лопатки, ключицы и грудной клетки (ребер и грудины);
Профилактика травматизма: нет необходимости.
• в целях предупреждения атрофии мышц и улучшения регионарной гемодинамики поврежденной конечности, применяют:
- активные многократные сгибания и разгибания пальцев кистей, а так же упражнения тренирующие периферическое кровообращение (опускание с последующим приданием возвышенного положения поврежденной конечности);
- упражнения на расслабление предусматривают сознательное снижение тонуса различных мышечных групп. Для лучшего расслабления мышц конечности больному придается положение, при котором точки прикрепления напряженных мышц сближены. Для обучения больного активному расслаблению используются маховые движения, приемы встряхивания, сочетание упражнений с удлиненным выдохом;
- упражнения для свободных от иммобилизации суставов оперированной конечности которые способствуют улучшению кровообращения, активизации репаративных процессов в зоне повреждения;
- облегченные движения в суставах оперированной конечности выполняют с самопомощью, с помощью инструктора ЛФК.
Радикулярная киста ( Корневая киста )
Радикулярная киста - это полостное образование в области верхушки корня зуба, выстланное изнутри эпителиальной тканью и заполненное кистозной жидкостью. Является исходом хронического периапикального воспаления. Пациент с радикулярной кистой может не предъявлять никаких явных жалоб, они возникают при нагноении содержимого или прорастании кисты в гайморову пазуху. Длительное существование кисты приводит к деформации костной ткани и повышению риска перелома челюсти. Для диагностики используются данные объективного осмотра, дентальной рентгенографии, электроодонтометрии и пункции с последующим цитологическим исследованием. Лечение радикулярной кисты производится хирургическим путем.
МКБ-10


Общие сведения
Радикулярная, или корневая, киста представляет собой жидкостное образование с фиброзными стенками, формирующееся в апикальной зоне корня зуба и ограничивающее воспалительный очаг от здоровых тканей периодонта. Это самая распространенная форма кистозных заболеваний челюсти (челюстных кист) - она наблюдается в 95% случаев. Кисты корней зубов верхней челюсти встречаются несколько чаще, чем нижней. Развитию образований одинаково подвержены мужчины и женщины, как правило, в возрасте от 20 до 45 лет. Радикулярные кисты могут достигать более 5 см в диаметре.

Причины корневой кисты
Основной причиной появления кисты является наличие воспалительного процесса, в результате чего организм формирует соединительнотканную капсулу для изоляции очага инфекции. Чаще всего кисты образуются у пациентов с длительно существующим кариозным процессом, пульпитом и периодонтитом либо вследствие неграмотного стоматологического вмешательства. Одним из самых частых заболеваний-предшественников радикулярной кисты является гранулематозный периодонтит - хроническое воспалительное заболевание периодонта с образованием специфических соединительнотканных гранулем, постепенно разрастающихся и превращающихся в кисты.
Нередко причиной занесения инфекции становится травма зуба, перенесенное инфекционное заболевание, например, ангина, отит или гайморит или снижение иммунитета. Кистозным процессом также может сопровождаться осложненное прорезывание зубов мудрости, неправильный прикус.
Патанатомия
Корневая киста формируется из эпителиальных клеток под влиянием воспалительного процесса в тканях периодонта. Она имеет тонкие фиброзные стенки, изнутри выстлана многослойным плоским эпителием и заполнена желтой прозрачной жидкостью с кристаллами холестерина. Образование формируется либо непосредственно на верхушке корня зуба - такая киста называется апикальной, либо прилежит к латеральной поверхности корня и тогда классифицируется как латеральная периодонтальная киста.
Симптомы радикулярной кисты
Долгое время кистозное поражение может протекать абсолютно бессимптомно либо сопровождаться малозначительными для пациента признаками, которые чаще всего игнорируются. При кисте крупных размеров может наблюдаться смещение соседних зубов и деформация альвеолярного отростка, а пальпация в этой области сопровождается симптомом «пергаментного хруста» и ощущением податливости стенки под пальцами врача. Деформация лица у пациентов с радикулярной кистой встречается в 36,4% случаев. Вследствие роста образования происходит разрушение костной ткани, и в результате возникает риск перелома челюсти.
Гораздо ярче симптоматика проявляется при нагноении кисты. Спровоцировать данное явление может удар по зубу или другая челюстно-лицевая травма, неудачное стоматологическое вмешательство, гайморит и т. д. Воспаление начинается со стенки кисты, инфицированное содержимое превращается в гной. Возникают жалобы на боль в области причинного зуба и симптомы интоксикации (лихорадка, недомогание, озноб). При объективном осмотре выявляется гиперемия и отечность окружающих тканей.
Осложнения
Отсутствие надлежащей медицинской помощи в таком случае приводит к серьезным осложнениям, таким как свищ, флегмона мягких тканей и остеомиелит челюсти. Инфекционный процесс может распространиться на придаточные пазухи носа и внутреннее ухо, вызывая острые воспалительные заболевания ЛОР-органов. В стоматологии также встречается такое явление, как прорастание кисты в гайморову пазуху. В результате происходит серьезная деформация ее стенок с атрофией губчатого вещества кости и развитием у пациента гайморита.
Диагностика радикулярной кисты
При осмотре врач-стоматолог выявляет потемнение цвета зуба (пораженный зуб может быть под коронкой, в таком случае она значительно светлее, чем сам зуб) или запущенный кариозный процесс. Зондирование корневых каналов при этом безболезненно и сопровождается выделением желтоватой жидкости. Перкуссия, как правило, редко вызывает какие-либо дискомфортные ощущения. Для уточнения диагноза проводится:
- Дентальная рентгенография. Нередко радикулярная киста выявляется случайно в процессе лечения других зубов. Данное образование на рентгенограмме представляет собой круглую или овальную тень с четкими границами, расположенную у верхушки корня зуба или прилежащую к боковой стенке корня. Костная структура периодонтальной щели разрушена и на снимке не визуализируется. Корни соседних зубов смещены. В ряде случаев идентифицировать кисту не удается даже на рентгеновском снимке, из-за того что корень причинного зуба попадает в зону видимости недостаточно полно.
- ЭОД. С целью уточнения диагноза используется метод электроодонтометрии. Порог возбудимости причинного зуба находится в диапазоне от 100 до 120 мкА, что соответствует некрозу пульпы.
- Диагностическая пункция. Чтобы выяснить, не является ли кистозное образование злокачественным, проводят пункцию толстой иглой. Содержимое ненагноившейся радикулярной кисты представляет собой желтую жидкость со взвесью холестериновых зерен.
- Рентген ППН. Для исключения прорастания образования в полость придаточных пазух носа необходимо дополнительно провести рентгенографию придаточных пазух. Рентгенологическими признаками кисты служат куполообразное выпячивание и деформация костного дна пазухи. В сомнительных случаях рекомендуется проведение контрастной рентгенографии или компьютерной томографии верхнечелюстной кости.

КТ челюстно-лицевой области. Радикулярная киста (красная стрелка) вблизи корня левого клыка верхней челюсти, состояние после эндодонтического лечения (синяя стрелка - филлер в корневом канале), избыток филлера за пределами верхушки зуба (зеленая стрелка).
Дифференциальная диагностика
Дифференциальную диагностику радикулярных кист осуществляют с другими кистозными образованиями челюсти и опухолями (амелобластома и остеобластокластома). Так при фолликулярной кисте отсутствует связь заболевания с воспалительным процессом в причинном зубе, а при рентгенографии в полости кисты визуализируется коронка постоянного зуба. Анализ зубной дуги показывает отсутствие постоянного зуба, или на его месте находится молочный зуб. Фолликулярные кисты обычно встречаются в детском и юношеском возрасте.
Кисты резцового канала формируются четко в области средней линии твердого неба за верхними центральными резцами. Под основанием крыла носа в зоне носогубной бороды располагаются носогубные кисты, а в пространстве между боковым резцом и клыком верхней челюсти - глобуломаксиллярные.
Амелобластома характеризуется расположением в области угла и тела нижней челюсти, при этом ее развитие не связано с воспалительными заболеваниями периодонта. При рентгенологическом исследовании опухоль имеет картину однокамерной кисты или поликистозного образования с непрорезавшимся зубом мудрости внутри. Для уточнения диагноза необходима пункция и цитологическое исследование полученного содержимого.
Остеобластокластома отличается от радикулярной кисты своей ячеистым строением и менее четкими границами на рентгенограмме. Попадая в зону опухоли, корни зубов, как правило, резорбируются. При пункции остеобластокластомы получают небольшое количество бурой жидкости без примеси холестерина.
Лечение радикулярной кисты
Цистотомия
Операция проводится под местной анестезией по следующей схеме: хирург выкраивает полуовальный слизисто-надкостничный лоскут в проекции кистозного образования, обнажает костную стенку и проводит трепанацию, после чего полость кисты промывается и заполняется тампоном с йодоформом. Для профилактики рецидива в ходе операции рекомендуется произвести тщательную ревизию тканей и удалить некротизированные участки. Через 7 дней необходимо сменить тампон и в дальнейшем производить смену повязки 3-4 раза. Данное вмешательство хорошо переносится пациентами, но сопровождается длительным существованием послеоперационного дефекта.
Цистэктомия
При цистэктомии киста удаляется целиком посредством отделения ее фиброзной оболочки от прилегающих тканей. Далее производится тампонада полости или сближение краев поврежденной в ходе операции слизистой оболочки. Данная манипуляция рекомендуется для пациентов с небольшими кистами либо крупными образованиями в зоне отсутствия зубов при сохранении достаточно толстого слоя костной ткани. В ряде случаев хирурги считают целесообразным объединить оба оперативных вмешательства. В послеоперационном периоде нужно внимательно следить за состоянием полости рта, использовать антисептические средства для полоскания и тщательно проводить гигиенические процедуры. При повышении температуры и наличии симптомов интоксикации необходимо как можно скорее обратиться к стоматологу-хирургу.
Прогноз и профилактика
Отсутствие выраженных клинических симптомов приводит к поздней диагностике заболевания, когда, как правило, его течение осложняется присоединением инфекции или деформацией анатомических структур полости рта. Чтобы своевременно диагностировать радикулярную кисту важно регулярно проходить осмотр у стоматолога. Меры профилактики заключаются в поддержании здоровья полости рта и качественном лечении воспалительных заболеваний, таких как кариес, пульпит и периодонтит.
Костная киста
Костная киста - это полость в костной ткани, возникающая вследствие нарушений местного кровообращения и активации ферментов, разрушающих органическое вещество кости. На начальных стадиях протекает бессимптомно или сопровождается незначительными болями. Нередко первым признаком патологического процесса становится патологический перелом. Длительность заболевания составляет около 2 лет, в течение второго года киста уменьшается в размере и исчезает. Диагноз выставляется на основании рентгенографии. Лечение обычно консервативное: иммобилизация, пункции, введение лекарственных препаратов в полость кисты, ЛФК, физиотерапия. При неэффективности производится резекция с последующей аллопластикой.

Костная киста - заболевание, при котором в костной ткани образуется полость. Причины возникновения неизвестны. Обычно болеют дети и подростки. Существует два вида кист: солитарные и аневризмальные, первые втрое чаще наблюдаются у мальчиков, вторые обычно выявляются у девочек. Сама по себе киста не представляет угрозы для жизни и здоровья больного, однако может вызывать патологические переломы и иногда становится причиной развития контрактуры близлежащего сустава. При аневризмальной кисте в позвонке возможно появление неврологической симптоматики. Лечение костных кист осуществляют ортопеды-травматологи.

Патогенез
Формирование костной кисты начинается с нарушения кровообращения на ограниченном участке кости. Из-за нехватки кислорода и питательных веществ участок начинает разрушаться, что приводит к активации лизосомных ферментов, расщепляющих коллаген, гликозаминогликаны и другие протеины. Образуется наполненная жидкостью полость с высоким гидростатическим и осмотическим давлением. Это, а также большое количество ферментов в жидкости внутри кисты, приводит к дальнейшему разрушению окружающей костной ткани. В последующем давление жидкости уменьшается, активность ферментов снижается, из активной киста превращается в пассивную и со временем исчезает, постепенно замещаясь новой костной тканью.
Виды костной кисты
Солитарная костная киста
Чаще страдают мальчики 10-15 лет. Вместе с тем, возможно и более раннее развитие - в литературе описан случай солитарной кисты у 2-месячного ребенка. У взрослых людей костные кисты выявляются чрезвычайно редко и обычно представляют собой остаточную полость после перенесенного в детстве не диагностированного заболевания. Как правило, полости возникают в длинных трубчатых костях, первое место по распространенности занимают костные кисты проксимального метафиза бедренной и плечевой кости.
Течение болезни на начальных этапах в большинстве случаев бессимптомное, иногда пациенты отмечают незначительную припухлость и незначительные нестойкие боли. У детей в возрасте младше 10 лет иногда наблюдается припухлость, могут развиваться контрактуры соседнего сустава. При больших кистах в области проксимального диафиза бедра возможна хромота, при поражении плечевой кости - дискомфорт и неприятные ощущения при резких движениях и поднимании руки.
Причиной обращения к врачу и первым симптомом солитарной костной кисты нередко становится патологический перелом, возникающий после незначительного травматического воздействия. Иногда травму и вовсе не удается выявить. При осмотре больного с начальными стадиями заболевания местные изменения не выражены. Отека нет (исключение - отек после патологического перелома), гиперемии нет, венозный рисунок на коже не выражен, местная и общая гипертермия отсутствует. Может выявляться незначительная атрофия мышц.
При пальпации пораженного участка в ряде случаев удается обнаружить безболезненное булавовидное утолщение с костной плотностью. Если киста достигает значительных размеров, при надавливании стенка кисты может прогибаться. При отсутствии перелома активные и пассивные движения в полном объеме, опора сохранена. При нарушении целостности кости клиническая картина соответствует перелому, однако симптомы выражены менее ярко, чем в случае обычного травматического повреждения.
Для уточнения диагноза выполняют рентгенологическое исследование пораженного сегмента: рентгенографию бедренной кости, рентгенографию плечевой кости и т. д. На основании рентгенологической картины определяют фазу патологического процесса. В фазе остеолиза на снимке обнаруживается бесструктурное разрежение метафиза, соприкасающееся с зоной роста. В фазе отграничения на рентгенограммах видна полость с ячеистым рисунком, окруженная плотной стенкой и отделенная от зоны роста участком нормальной кости. В фазе восстановления на снимках выявляется участок уплотнения костной ткани или небольшая остаточная полость.

Аневризмальная костная киста
Встречается реже солитарной. Обычно возникает у девочек 10-15 лет. Может поражать кости таза и позвонки, реже страдают метафизы длинных трубчатых костей. В отличие от солитарной костной кисты, как правило, возникает после травмы. Формирование полости сопровождается интенсивными болями и прогрессирующим отеком пораженной области. При осмотре выявляется местная гипертермия и расширение подкожных вен. При локализации в костях нижних конечностей отмечается нарушение опоры. Заболевание нередко сопровождается развитием контрактуры близлежащего сустава. При костных кистах в позвонках появляются неврологические нарушения, обусловленные сдавление спинномозговых корешков.
Различают две формы аневризмальных костных кист: центральную и эксцентрическую. В течении болезни выделяют такие же фазы, как и при солитарных кистах. Клинические проявления достигают максимума в фазе остеолиза, постепенно уменьшаются в фазе отграничения и исчезают в фазе восстановления. На рентгенограммах в фазе остеолиза выявляется бесструктурный очаг с внекостным и внутрикостным компонентом, при эксцентричных кистах внекостная часть по размеру превышает внутрикостную. Надкостница всегда сохранена. В фазе отграничения между внутрикостной зоной и здоровой костью образуется участок склероза, а внекостная зона уплотняется и уменьшается в размере. В фазе восстановления на рентгенограммах обнаруживается участок гиперостоза или остаточная полость.
Лечение костной кисты
Лечение осуществляют детские ортопеды, в небольших населенных пунктах - травматологи или детские хирурги. Даже если перелом отсутствует, рекомендуют разгрузить конечность, используя костыли (при поражении нижней конечности) или подвесив руку на косыночную повязку (при поражении верхней конечности). При патологическом переломе накладывают гипс сроком на 6 недель. Для того чтобы ускорить созревание опухолевидного образования, выполняют пункции.
Содержимое кисты удаляют, используя специальные иглы для внутрикостной анестезии. Затем осуществляют множественную перфорацию стенок для снижения давления внутри кисты. Полость промывают дистиллированной водой или физраствором для удаления продуктов расщепления и ферментов. Потом выполняют промывание 5% раствором е-аминокапроновой кислоты для нейтрализации фибринолиза. На заключительном этапе в полость вводят апротинин. При большой кисте у больных старше 12 лет возможно введение триамцинолона или гидрокортизона. При активных кистах процедуру повторяют 1 раз в 3 недели, при закрывающихся - 1 раз в 4-5 недель. Обычно требуется 6-10 пункций.
В ходе лечения регулярно осуществляют рентгенконтроль. При появлении признаков уменьшения полости пациента направляют на ЛФК. При неэффективности консервативной терапии, угрозе сдавления спинного мозга или риске значительного разрушения кости показано хирургическое лечение - краевая резекция пораженного участка и аллопластика образовавшегося дефекта. В активной фазе, когда киста соединена с зоной роста, операции проводят только в крайних случаях, поскольку возрастает риск повредить ростковую зону, что чревато отставанием роста конечности в отдаленном периоде. Кроме того, при контакте полости с ростковой зоной увеличивается риск развития рецидивов.
Прогноз обычно благоприятный. После редуцирования полости наступает выздоровление, трудоспособность не ограничивается. Отдаленные последствия кист могут быть обусловлены образованием контрактур и массивным разрушением костной ткани с укорочением и деформацией конечности, однако при своевременном адекватном лечении и соблюдении рекомендаций врача такой исход наблюдается редко.
2. Солитарные костные кисты у детей/ Поздеев А.П., Белоусова Е.А.// Ортопедия, травматология и восстановительная хирургия детского возраста - 2017, Т.5, №2
4. Дистрофические кисты костей у детей ( морфология, клиника, диагностика, лечение): автореферат диссертации/ Выборнов Д .Ю. - 2004
Кисты костей у детей
Кисты костей - возникают вследствие нарушений местного кровообращения и активации определенных ферментов, разрушающих органическое вещество кости. Относится к опухолеподобным заболеваниям. Чаще развивается в детском и юношеском возрасте, обычно поражает длинные трубчатые кости. На начальных стадиях протекает бессимптомно или сопровождается незначительными болями. Нередко первым признаком патологического процесса становится патологический перелом [1,2].
Соотношение кодов МКБ-10 и МКБ-9
| МКБ-10 | МКБ-9 | ||
| Код | Название | Код | Название |
| М 85.4, | |||
Аневризматическая костная киста
2016 год (пересмотренный с 2007 года).
Пользователи протокола: врачи общей практики, педиатры, детские травматологи, детские ортопеды, детские хирурги, детские онкологи.
Категория пациентов: дети.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты, которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Классификация [1,2]:
· солитарная костная киста;
· аневризмальная костная киста;
Различают две формы аневризмальных костных кист:
· центральную;
· эксцентрическую.
По рентгенологическим проявлениям — различают 3 фазы:
· фаза остеолиза;
· фаза отграничения;
· фаза восстановления.
Диагностика (амбулатория)
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ [1,2]
Диагностические критерии:
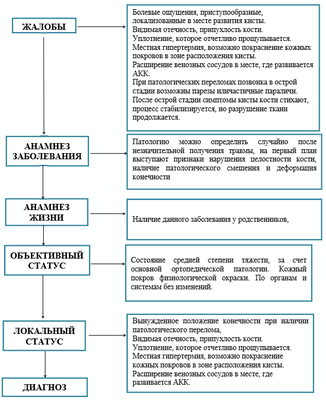
Жалобы:
· болевые ощущения, приступообразные, локализованные в месте развития кисты;
· отечность, припухлость кости;
· уплотнение, которое отчетливо прощупывается;
· покраснение кожных покровов в зоне расположения кисты;
· при патологических переломах позвонка в острой стадии возможны парезы или частичные параличи;
· после острой стадии симптомы кисты кости стихают, процесс стабилизируется, но разрушение ткани продолжается.
Анамнез:
1.Солитарная, юношеская костная киста.
2.Аневризматическая костная киста.
Физикальное обследование:
· болевые ощущения, приступообразные, локализованные в месте развития кисты;
· видимая отечность, припухлость кости;
· уплотнение, которое отчетливо прощупывается;
· местная гипертермия, возможно покраснение кожных покровов в зоне расположения кисты;
· расширение венозных сосудов в месте, где развивается АКК;
· при патологических переломах позвонка в острой стадии возможны парезы или частичные параличи;
· после острой стадии симптомы кисты кости стихают, процесс стабилизируется, но разрушение ткани продолжается.
При пальпации:
· наличие припухлости на стороне поражения, пальпация зоны перелома вызывает болевые ощущения.
Лабораторные исследования:нет.
Инструментальные исследования:
· рентгенографияшейного отдела позвоночника.
Диагностический алгоритм
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ [1,2]
Диагностические критерии:см. амбулаторный уровень.
Диагностический алгоритм: см. амбулаторный уровень.
Перечень основных диагностических мероприятий:
· общий анализ крови;
· общий анализ мочи;
· рентгенография;
· исследование кала на яйца гельминтов;
· микрореакция,
· определение времени свертываемости длительности кровотечения;
· ЭКГ;
· биохимический анализ крови;
· определение группы крови и резус-фактора;
· компьютерная томография;
· УЗИ;
· магнитно-резонансная томография.
Перечень дополнительных диагностических мероприятий:
· рентгенография органов грудной клетки у детей до 3-х лет с целью исключения патологии со стороны органов грудной клетки;
· УЗИ органов брюшной полости.
Дифференциальный диагноз
| Заболевание | Остеобластокластома | АКК или СКК |
| Возраст | 20—35 лет и старше | 2-3 года —14-16 лет |
| Локализация | Эпифиз, метафиз | Метафиз, диафиз |
| Форма кости | Явное вздутие кости | Веретенообразная форма |
| Контуры очага деструкции | Четкие границы | Четкие |
| Состояние кортикального слоя | Прерывистый, тонкий, волнистый | Ровный, тонкий |
| Склероз | Не наблюдается | Нет |
| Периостальная реакция | Отсутствует | Отсутствует |
| Состояние эпифиза | Тонкая, волнистая | Без явных изменений |
| Соседний диафиз | Без изменений | Без изменений |
Препараты (действующие вещества), применяющиеся при лечении
| Ванкомицин (Vancomycin) |
| Ибупрофен (Ibuprofen) |
| Кеторолак (Ketorolac) |
| Линкомицин (Lincomycin) |
| Парацетамол (Paracetamol) |
| Трамадол (Tramadol) |
| Тримеперидин (Trimeperidine) |
| Цефазолин (Cefazolin) |
| Цефтриаксон (Ceftriaxone) |
| Цефуроксим (Cefuroxime) |
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
Тактика лечения [2]: проводится лечение с использованием ЛФК до полного восстановления объема движений в суставах.
Немедикаментозное лечение:
· ЛФК;
· применение фиксирующих устройств при наличии патологического перелома.
Медикаментозное лечение:нет.
Перечень основных лекарственных средств: нет.
Перечень дополнительных лекарственных средств: нет.
Другие виды лечения:нет.
Показания для консультации специалистов:
· консультация онколога- для исключения злокачественной патологии;
· консультация невропатолога - для исключенияпоражения периферической нервной системы.
Мониторинг состояния пациента:
| Дата посещения | диагноз | лечение | Результат |
Индикаторы эффективности лечения:
· уменьшение болевого синдрома;
· восстановление двигательной функции головы.
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ [1,2]
Тактика лечения [2,5]: в основном всем пациентам рекомендуется хирургическое вмешательство.
Немедикаментозное лечение
Режим в зависимости от тяжести состояния:
Режим 1 - полупостельный режим;
Диета - 15; другие виды диет назначаются в зависимости от сопутствующей патологии.
Медикаментозное лечение
Перечень основных лекарственных средств
Обезболивание ненаркотическими и наркотическими анальгетиками:
· Тримеперидин;
· Трамадол;
· Парацетамол;
· Ибупрофен;
· Кеторолак.
Для профилактики послеоперационных осложнений применяются антибактериальные препараты: цефалоспорины, линкозамиды, гликопептиды. Изменение перечня антибиотиков для периоперационной профилактики должно проводиться с учетом микробиологического мониторинга в стационаре.
Таблица сравнения препаратов[2,5]:
Таблица 2. Лекарственные средства (за исключением анестезиологического сопровождения)
| № | Препарат, формы выпуска | Дозирование | Длительность применения | Уровень доказательности |
| Местноанестезирующие препараты: | ||||
| 1 | Прокаин | Раствор для инъекций - 0,25%,0,5%, 1%, 2%. Не более 15 мг/кг массы тела. Не рекомендуется детям до 12 лет | 1 раз при поступлении пациента в стационар | В(13,15,17) |
| 2 | Лидокаин | Раствор для инъекций 1% и 2%. Детям при любом виде анестезии общая доза лидокаина не должна превышать 3мг/кг массы тела. Не рекомендуется детям до 12 лет | 1 раз при поступлении пациента в стационар | А (13,14,15,16, 17) |
| Опиоидные анальгетики | ||||
| 3 | Тримеперидин | Раствор для инъекций 1%, 2%. Детям старше 2 лет - 0,1 - 0,5 мг/кг массы тела. Противопоказан детям до 2-х лет | 1-3 сут. | В (10,12, 14,16) |
| 4 | Трамадол | Раствор для инъекций 50мг/мл. Вводится в/в, в/м, п/к из расчета детям до 12 лет - 1-2мг/кг массы, старше 12 лет - 50-100мг. | 1-3 сут. | А (10,12, 14,16,17) |
| Ненаркотические анальгетики (НПВС) | ||||
| 5 | Парацетамол | Таблетки 200мг- из расчета 60 мг на 1 кг массы тела, 3-4 раза в сутки. Максимальная суточная доза 1,5 г - 2,0 г. Суппозитории 125, 250 мг: разовая доза 10-15 мг/кг массы тела ребёнка, 2-3 раза в сутки. Суспензия 120 мг/5 мл, для приема внутрь: разовая доза -10-15 мг/кг массы тела, 4 раза в сутки | 1-5 сут | А (17,18,19,20) |
| 6 | Ибупрофен | суспензия ибупрофена 100 мг/5мл - 200 мл, для приема внутрь, 7-10 мг/кг массы тела, максимальная суточная доза - 30 мг/кг. | 1-5 сут | А (17,20,22) |
| 7 | Кеторолак | Раствор для инъекций 30мг/мл. Детям старше 15 лет вводится в/м 10-30 мг, каждые 6ч. | 1-5 дней | А (10,11,12, 14,16,17) |
| Антибиотики | ||||
| 8 | Цефазолин | 50-100мг/кг, 1 раз за 30-60 мин до разреза кожных покровов. | Для профилактики однократно перед операцией | A (4, 5,6,7, 8,16) |
| 9 | Цефуроксим | 750мг 1 раз за 30-60 мин до разреза кожных покровов (доза в зависимости от массы тела). С целью лечения послеоперационных осложнений детям с массой тела более 40 кг. - 250-500 мг/сутки каждые 12 часов; детям с массой тела менее 40 кг - 30-100 мг/кг/сутки 3-4 раза, вводится в/м или в/в | Для профилактики - однократно перед операцией, для лечения послеоперационных осложнений - 5-7 суток. | A (4, 5,6,7, 8,16) |
| 10 | Цефтриаксон | Для профилактики - 1 раз за 30-60 мин до разреза кожных покровов. Вводится не более 10 мг/мин. Детям старше 12 лет - 1-2г каждые 24 часа. Детям до 12 лет - 20-50мг/кг/сутки. | Продолжительность инфузиипри однократном введении не менее 60 мин. С целью лечения послеоперационных осложнений - 5-7 сут. | A (4, 5,6,7, 8,16) |
| 11 | Линкомицин | Внутримышечно, 10 мг/кг/сут, через каждые 12 ч., внутривенное капельное введение в дозе 10-20 мг/кг/сут., в одно или несколько введений при тяжелых инфекциях и детям от 1 месяца и старше | 5-7сут | В (5,6,9,17,21) |
| 12 | Ванкомицин | 15 мг/кг/сут., не более 2 г/сут., каждые 8 часов, внутривенно, каждая доза должна вводиться не менее 60 мин. | 5-7сут | В (5,6,9,17,21) |
Хирургическое вмешательство [1,2,3]: с указанием показаний для оперативного вмешательства, согласно приложения 1 к настоящему КП (см. приложение 1).
Другие виды лечения: нет.
Показания для консультации специалистов: нет.
Показания для перевода в отделение интенсивной терапии и реанимации:
· угнетение сознания;
· резкое нарушение жизненно важных функций: гемодинамики, дыхания, глотания, вне зависимости от состояния сознания;
Индикаторы эффективности лечения.
· Удалениепатологического костного очага;
· Устранение патологической деформации кости;
· Устранение болевого синдрома;
· Восстановление двигательной функции близлежащих суставов поражённой кости.
Медицинская реабилитация
МЕДИЦИНСКАЯ РЕАБИЛИТАЦИЯ, см. КП « Второй этап «Реабилитация А» профиль «Травматология и ортопедия (детская)»».
Госпитализация
Показания для плановой госпитализации:оперативное лечение.
Показания для экстренной госпитализации: нет.
Информация
Информация
ЛФК - лечебная физическая культура
АКК - Аневризматическая костная киста
СКК - Солитарная костная киста
УЗИ - ультразвуковое исследование
ЭКГ -электрокардиограмма.
Условия пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Список разработчиков протокола с указанием квалификационных данных:
1) НагымановБолатАбыкенович - доктор медицинских наук, профессор, заведующий отделением ортопедии №1 филиала КФ UMCННЦМД, главный внештатный детский травматолог-ортопед МЗСР РК.
2) ХарамовИсамдунКаудунович, кандидат медицинских наук, руководитель центра ортопедии УК "Аксай" при РГП на ПХВ "Казахский национальный медицинский университет имени С.Д. Асфендиярова.
3) ЧикинаевАгабекАлибекович - кандидат медицинских наук, заведующий отделением ортопедии ГКП на ПХВ «Городская детская больница №2».
4) ЖанаспаеваГалияАмангазиевна - кандидат медицинских наук, заведующая отделением реабилитации и функциональной диагностики «Научно - исследовательского института травматологии и ортопедии», главный внештатный медицинский реабилитолог МЗСР РК.
5) Сатбаева Эльмира Маратовна - кандидат медицинских наук, заведующая кафедрой фармакологии «Казахского Национального медицинского университета имени С.Д. Асфендиярова».
Указание на отсутствие конфликта интересов: нет.
Список рецензентов:
1) Бектасов Жарлыгасын Куанышбекович - кандидат медицинских наук, заведующий травматологическим отделением ГКП на ПХВ «Городская детская больница №2» г. Астана.
Приложение 1
к клиническому протоколу
диагностики и лечения
Описание оперативного и диагностического вмешательства
Кисты костей
77.61-Локальное иссечение поражённого участка или ткани кости лопатки, ключицы и грудной клетки (рёбер и грудины)
| 77.62- Локальное иссечение поражённого участка или ткани плечевой кости |
77.63- Локальное иссечение поражённого участка или ткани лучевой и локтевой костей
77.64 - Локальное иссечение поражённого участка или ткани кости запястья и пястной кости
77.65 - Локальное иссечение поражённого участка или ткани бедренной кости
77.66 - Локальное иссечение поражённого участка или ткани кости надколенника
77.67 - Локальное иссечение поражённого участка или ткани большеберцовой и малоберцовой кости
77.68 - Локальное иссечение поражённого участка или ткани предплюсневой и плесневой кости
77.69 - Локальное иссечение поражённого участка или ткани прочих костей
I. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ:
1. Цель проведения процедуры/вмешательства:устранение деформации шеи и головы, восстановление функции головы
2. Показания для проведения процедуры/ вмешательства:при не эффективности консервативного лечения детям с костными кистами показано оперативное лечение
Противопоказания к процедуре/вмешательству: сопутствующие заболевания в стадии декомпенсации.
3. Перечень основных диагностических мероприятий:
· общий анализ крови;
· общий анализ мочи;
· рентгенография пораженной участка костив 2-х проекциях;
· определение времени свертываемости длительности кровотечения;
· биохимический анализ крови;
· определение группы крови и резус-фактора
Перечень дополнительных диагностических мероприятий:
· консультация педиатра - при наличии сопутствующего заболевания;
· консультация невропатолога - приналичие неврологической патологии
· консультация онколога для исключения злокачественного поражение костей
4. Методика проведения процедуры/вмешательства: после выполнения адекватной предоперационной подготовки, выполнения всех диагностических мероприятий выполняется один из выше перечисленных методов оперативного лечения. Основным методом лечения являются различные виды локального иссечения костей с ауто и алло трансплантацией
5. Индикаторы эффективностилечения:
· удаление патологического костного очага;
· устранение патологической деформации кости;
· устранение болевого синдрома;
· восстановление двигательной функции близлежащих суставов поражённой кости.
Кисты костей - оперативное лечение
Кистозная деструкция метафиза кости, костномозговой части кортикального слоя, вздутие кортикального слоя, патологические переломы со слабой консолидацией.
Протокол "Кисты костей - оперативное лечение"
Коды по МКБ-10:
М 85.4 Единичная киста кости
М 85.6 Другие кисты костей
1. Однокамерная костная киста.
2. Многокамерная костная киста.
Диагностические критерии
Жалобы и анамнез: ранее перенесенные патологические переломы, иногда многократные. Выявленные во время рентгенологического обследования кистозные образования в кости.
Физикальное обследование: утолщения кости, осевые деформации, укорочение конечности.
Лабораторные исследования: изменений в клинических, биохимических анализах при отсутствии сопутствующей патологии не наблюдается.
Инструментальные исследования: на рентгенограммах кости выявлены кистозные одно или многокамерные деструкции, вздутие и истончение кортикального слоя, патологические переломы со слабой консолидацией, осевые деформации.
Показания для консультации специалистов:
- ЛОР-врача, стоматолога, для санации инфекции носоглотки, полости рта;
- при нарушениях ЭКГ - консультация кардиолога;
- при наличии ЖДА - педиатра;
- при вирусных гепатитах, зоонозных и в/утробных и др. инфекциях - инфекциониста;
- при эндокринной патологии - эндокринолога;
- невропатолога при неврологической патологии;
- онколога при проведении дифференциальной диагностики.
Минимум обследования при направлении в стационар:
3. Анализ на ВИЧ, гепатиты в случае перенесенных ранее оперативных вмешательств.
Основные диагностические мероприятия:
1. Общий анализ крови (6 параметров), гематокрит, тромбоциты, свертываемость.
2. Определение остаточного азота, мочевины, общего белка, билирубина, кальция, калия, натрия, глюкозы, АлТ, АсТ.
3. Определение группы крови и резус-фактора.
4. Общий анализ мочи.
5. Рентгенография пораженных костей в двух проекциях.
6. УЗИ органов брюшной полости по показаниям.
9. ИФА на маркеры гепатитов В, С, Д, ВИЧ по показаниям.
Дополнительные диагностические мероприятия:
1. Анализ мочи по Аддису-Каковскому, по показаниям.
2. Анализ мочи по Зимницкому, по показаниям.
3. Посев мочи с отбором колоний, по показаниям.
4. Рентгенография грудной клетки, по показаниям.
5. ЭхоКГ по показаниям.
Признак
Костная киста
Остеосаркома
Фиброзная дисплазия
В динамике нарастает
Умеренно выражена после патологических переломов
Выражена с ростом опухоли
Выражена после патологических переломов
Вздутие кости, четкие контуры, истончение кортикального слоя
Нечеткие контуры, реакция надкостницы, лизис кортикального слоя
Четкие очаги просветления, истончение кортикального слоя
Тактика лечения
Цели лечения: экскохлеация костной кисты с заполнением полости костными гомо - аутотрансплантатами.
Немедикаментозное лечение: диета при отсутствии сопутствующей патологии - соответственно возрасту и потребностям организма. Режим в ближайшие 3-7 дней постельный, в последующем ходьба при помощи костылей. Гипсовая иммобилизация в зависимости от проведенного оперативного лечения составляет 1-1,5 месяца.
Медикаментозное лечение:
1. Антибактериальная терапия в послеоперационном периоде с первых суток - цефалоспорины 2-3 поколения и линкомицин в возрастной дозировке, в течение 7-10 дней, по показаниям.
2. Противогрибковые препараты - микосист однократно или нистатин в возрастной дозировке 7-10 дней при назначении антибиотиков.
3. Обезболивающая терапия в послеоперационном периоде с первых суток (трамадол, кетонал, триган, промедол), по показаниям в возрастной дозировке, в течение 1-5 суток.
4. При послеоперационной анемии - препараты железа (актиферрин, ранферон, феррум лек), до нормализации показателей крови.
5. С целью профилактики гипокальциемии препараты кальция (глюконат кальция, кальций-Д3 Никомед, кальцид, остеогенон) перорально с 3-5 суток после операции в возрастной дозировке.
6. Переливание компонентов крови (СЗП, эрмасса одногруппная) интраоперационно и в послеоперационном периоде, по показаниям.
Профилактические мероприятия:
- профилактика бактериальной и вирусной инфекции;
- профилактика контрактур и тугоподвижности сустава;
Дальнейшее ведение
Цель - восстановление функционального объема движений в суставах. Проведение реабилитационного лечения для суставов (ЛФК, физиолечение, теплолечение). Длительность реабилитационного периода составляет 1-2 месяцев.
Основные медикаменты:
1. Антибиотики - цефалоспорины 2-3 поколения, линкомицин
2. Противогрибковые препараты - микосист, нистатин
3. Анальгетики - трамадол, кетонал, промедол, триган
4. Препараты для проведения наркоза - калипсол, диазепам, миорелаксанты, наркотан, фентанил, кислород
5. Препараты кальция в таблетках
Дополнительные медикаменты:
1. Препараты железа перорально
2. Растворы глюкозы в\в
3. Раствор NaCl 0,9% в\в
4. Гипсовые бинты
Индикаторы эффективности лечения: восстановление функционального объема движений в суставах, отсутствие отторжения костных трансплантатов.
Показания к госпитализации: плановое, наличие утолщения кости, ранее перенесенные патологические переломы с возможными осевыми деформациями, укорочение конечности.
Читайте также:
