Ранний отогенный менингит. Течение среднего отита
Добавил пользователь Владимир З. Обновлено: 21.01.2026
Отогенный абсцесс мозга - гнойник вещества мозга, имеющий отогенное происхождение.
Что провоцирует / Причины Отогенного абсцесса мозга:
Абсцесс мозга в большинстве случаев развивается на стороне пораженного уха и становится продолжением воспалительного процесса в нем.
Изредка наблюдаются и контралатеральные абсцессы, в этих случаях процесс распространяется по сосудистым путям.
Сначала развивается энцефалит и лишь через 10-14 дней обычно наступает абсцедирование, сопровождающееся общемозговыми и очаговыми симптомами. Общемозговые симптомы связаны с воспалением мозговой ткани, интоксикацией и повышением внутричерепного давления.
Симптомы Отогенного абсцесса мозга:
В обычном течении среднего отита наступают изменения. Общее состояние ребенка постепенно ухудшается, он становится вялым, безразличным к окружающему, перестает играть, у него ухудшается аппетит, появляется некоторая заторможенность, кожные покровы становятся бледными, черты лица как бы заостряются.
Высокой температуры обычно нет, беспокоит головная боль, иногда односторонняя, чаще по ночам, в связи с чем наступает бессонница. Вследствие внутричерепной гипертензии наблюдаются тошнота и рвота, не связанные с приемом пищи.
Наполнение и ритм пульса не меняются, но появляется брадикардия, иногда до 40 в минуту при обычном артериальном давлении.
Картина крови нехарактерная, чаще непрофильный лейкоцитоз, некоторая гипохромная анемия.
К сожалению, очаговые симптомы выявляются редко. Наиболее яркий и патогномоничный симптом возникает у правшей при локализации абсцесса в левой височной доле мозга. Это так называемая амнестическая афазия - ребенок называет функцию предмета или как-то его характеризует, а назвать не может. Например, авторучка - это «предмет, которым пишут», часы «показывают время, тикают».
Реже встречается сенсорная афазия, когда у больного затруднено понимание обращенной к нему речи. Обычно в этих случаях абсцесс располагается в верхнезадних отделах височной доли. Однако при локализации абсцесса в правой височной доле мозга у правшей, т.е. у большинства детей, такой патогномоничный симптом отсутствует. В связи с этим правое ухо является как бы немым и диагностика в этой ситуации всегда вызывает большие затруднения.
При расположении абсцесса ближе к лобно-теменной области или перифокальном отеке возможны явления моторной афазии, скандированная речь.
Другим очень важным симптомом абсцесса височной доли является гемианопсия. Она связана с вовлечением в процесс зрительного пути, проходящего через височную долю к затылочной.
В отдельных случаях у детей появляются и локальные симптомы - судорожные припадки, парезы конечностей, нарушения чувствительности, двигательные нарушения на стороне, противоположной абсцессу.
Диагностика Отогенного абсцесса мозга:
Диагностика отогенного абсцесса очень трудна. Необходимо детальное клиническое обследование больного.
Спинномозговая пункция показана, но анализ спинномозговой жидкости дает мало информации для диагностики абсцесса. Особое внимание при спинномозговой пункции обращают на повышение внутричерепного давления. В спинномозговой жидкости обнаруживается некоторое повышение количества белка и иногда лейкоцитов.
Жидкость обычно прозрачна, но выделяется частыми каплями, иногда даже струей. Вследствие этого проводить пункцию детям с подозрением на абсцесс мозга нужно очень острожно, так как описаны случаи, когда при быстром истечении жидкости происходило ущемление продолговатого мозга.
Большое количество лейкоцитов, отсутствие прозрачности (мутная спинномозговая жидкость) могут свидетельствовать о периодическом опорожнении абсцесса в желудочек мозга. В этих случаях пункция опасна, так как возможны прорыв абсцесса в желудочек и мгновенная смерть.
В последние годы для окончательного уточнения диагноза проводится компьютерная томография, хотя она еще далеко не везде доступна. Этот метод позволяет точно определить локализацию абсцесса, его размеры, глубину расположения, перифокальный отек мозговой ткани, перивентрикулярный отек.
Не теряют значения эхография, реография мозга, ангиография, исследование глазного дна и полей зрения, УЗИ.
Эхоэнцефалография основана на использовании эффекта высокочастотных звуковых колебаний, отражающихся от поверхности раздела образований с разным акустическим сопротивлением. Смещение срединных структур у больного с абсцессом височной доли достигает 10-13 мм.
Определенную информацию, позволяющую определить расположение абсцесса в полушариях по характерному рисунку сосудов, дает контрастная ангиография, хотя этот метод довольно опасен и у детей используется только по витальным показаниям.
Используют современные радионуклидные методы (в зоне гнойника происходит интенсивное накопление радионуклидов).
Лечение Отогенного абсцесса мозга:
При установлении диагноза отогенного абсцесса мозга больному производится срочная радикальная (общеполостная) операция на ухе с широким обнажением мозговой оболочки средней черепной ямки.
После этого через обработанную спиртовым раствором йода твердую мозговую оболочку выполняют диагностическую пункцию мозга на глубину 2-3 см, иногда в различных направлениях.
Найденный абсцесс вскрывают по игле, в его полость вводят резиновый дренаж. Если абсцесс найден, состояние больного обычно быстро улучшается. Если поиск сразу не увенчался успехом, диагностические пункции продолжают.
В некоторых случаях даже если абсцесс не найден, состояние ребенка после радикальной операции на ухе вследствие некоторой декомпрессии улучшается, но поиски абсцесса необходимо продолжать.
Контралатеральные абсцессы мозга оперируют в нейрохирургических отделениях, используя иные подходы, хотя элиминацию воспалительного очага в ухе осуществляют также оториноларингологи.
К каким докторам следует обращаться если у Вас Отогенный абсцесс мозга:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Отогенного абсцесса мозга, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Внутричерепные осложнения при воспалениях среднего уха (отита)
Внутричерепные осложнения могут возникать как при острых, так и при хронических гнойных отитах (воспалениях среднего уха). Как правило, причиной осложнений бывает гнойное воспаление среднего уха, однако имеются наблюдения, когда виновным оказывался негнойный средний отит без прободения барабанной перепонки. При остром воспалительном процессе внутричерепные осложнения чаще всего возникают лишь после мастоидита.
При хронических гнойных средних отитах внутричерепные осложнения возникают значительно чаще, чем при остром воспалении среднего уха. Наблюдаются они главным образом при хронических эпитимпанитах и мезо-эпитимпанитах, особенно осложнённых холестеатомой. Все же изредка описываются осложнения и при хронических мезотимпанитах.
Магнитно-резонансная томография (МРТ) головного мозга проводится при подозрении на внутричерепные осложнения при воспалении среднего уха (отите).
Распространение инфекции из полостей среднего уха на мозг, его оболочки и венозные пазухи твёрдой мозговой оболочки происходит:
- контактным путём (чаще всего)
- по сосудистым путям (главным образом венозным, но иногда артериальным и лимфатическим)
При контактном пути распространения инфекции (преимущественно при хронических гнойных средних отитах) в результате постепенного разрушения костных стенок барабанной полости и сосцевидного отростка (главным образом крыши и внутренней стенки сосцевидного отростка в области сигмовидной борозды), а также лабиринта, когда воспалительный очаг начинает непосредственно соприкасаться с оболочками мозга (средней и задней черепных ямок), воспалительный процесс может ограничиваться в течение некоторого времени наружной поверхностью твёрдой мозговой оболочки. В других случаях он распространяется глубже и переходит на паутинную и мягкую оболочки мозга и даже на вещество мозга.
При проникновении инфекции в сигмовидный синус обычно развивается сепсис.
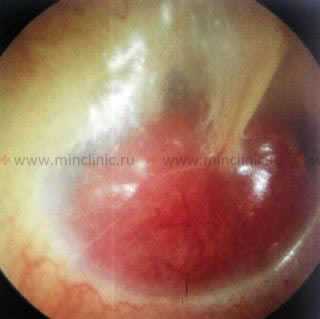
Гнойный отит или воспаление среднего уха. Сквозь барабанную перепонку просвечивается уровень воспалительной жидкости (гноя) красного цвета.
Возбудителями внутричерепных отогенных осложнений чаще всего являются стрептококки, затем стафилококки, пневмококки, реже кишечная палочка, протей, анаэробы и т. д. К внутричерепным отогенным осложнениям относятся:
Профилактика внутричерепных осложнений при воспалениях среднего уха (отита)
К мерам, предупреждающим развитие внутричерепных осложнений, относится своевременное, правильное и систематическое лечение острого и хронического среднего отита. При недоброкачественном течении хронического гнойного отита (образование холестеатомы, грануляций, полипов) наилучшим является оперативный метод лечения.
Операция на ухе производится по типу тимпанопластики (при отсутствии выраженного неврита слухового нерва) или как обычная общеполостная операция среднего уха.
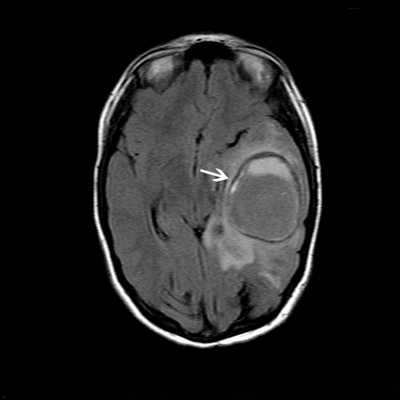
МРТ головного мозга. Резко ограниченная овальная масса левой височной и теменной доли (отогенный абсцесс головного мозга, белая стрелка) после недавней операции на левом среднем ухе.
Менингит в результате отита
Менингит — это бактериальное или вирусное воспаление мягкой мозговой оболочки. Менингит при отите (отогенный) возникает в результате распространения инфекции в субарахноидальное пространство из полостей среднего и внутреннего уха или является следствием других внутричерепных осложнений (экстра-, субдуральный или мозговой абсцесс, тромбоз сигмовидного синуса).
Наиболее частыми возбудителями менингита при отите служат кокки (стрепто-, стафило-, дипло- и пневмококки), значительно реже — другие виды микробов. Однако нередко в спинномозговой жидкости не удается выявить какую-либо микрофлору.
Чаще всего инфекция при отогенном менингите распространяется контактным или лабиринтогенным путем. При первом обычно имеются выраженные изменения вплоть до разрушения в кости, отделяющей полости среднего уха от мозговых оболочек. При этом иногда лептоменингиту предшествует воспаление твердой мозговой оболочки (эпидуральный или субдуральный абсцесс). При лабиринтогенном менингите инфекция из пораженного лабиринта распространяется через водопроводы улитки и преддверия и внутренний слуховой проход. Этот путь инфекции при менингите встречается чаще, чем при других внутричерепных осложнениях.
Менингит возникает обычно при мастоидите, осложняющем острый гнойный средний отит, и хроническом гнойном отите (эпитимпаните), особенно осложненном холестеатомой.
В начальной стадии острого воспаления среднего уха менингит чаще всего является следствием гематогенного распространения инфекции (по сосудистым путям). Это так называемая молниеносная форма менингита, наиболее неблагоприятная. Патологическая анатомия. Начальные воспалительные изменения мягких мозговых оболочек (гиперемия, отечность) распространяются и на кору головного мозга. Серозный экссудат в субарахноидальном пространстве при менингите становится в дальнейшем гнойным. Одновременно в коре головного мозга при менингите иногда появляются участки размягчения и нагноения. Таким образом, каждый менингит является по существу менингоэнцефалитом.
Твердая мозговая оболочка при менингите также становится гиперемированной, напряженной. Воспаление оболочек при менингите чаще выражено на основании мозга (базальный менингит), иногда распространяется на полушария большого мозга или ограничивается только ими. Еще реже менингит наблюдается лишь в области мозжечка, иногда распространяясь и на оболочки спинного мозга. В особо тяжелых случаях гнойный воспалительный процесс при менингите распространяется на все субарахноидальное пространство большого мозга, мозжечка и спинного мозга.
Симптомы и течение менингита при отите
Головная боль при менингите часто интенсивная, почти постоянна. Головная боль при менингите появляется раньше других симптомов. Вначале головная боль при менингите может ограничиться областью затылка или лба, затем стать диффузной. Очень часто головная боль при менингите сопровождается тошнотой и рвотой.
Температура при менингите повышается до 39-40° С и выше и имеет характер continua. Пульс обычно ускорен, но иногда отмечается брадикардия. Общее состояние пациента при менингите тяжелое, лицо часто бледное, землистого цвета, измученное, язык сухой.
Сознание пациента при менингите спутанное, переходящее в бред. Больной апатичен, нередко отмечается двигательное возбуждение, усиливающееся при посторонних раздражениях (звук, свет). Характерно положение больного с запрокинутой головой, согнутыми в коленях ногами для устранения излишнего натяжения твёрдой мозговой оболочки.
Ригидность мышц затылка и симптомы Кернига и Брудзинского всегда выражены у пациента при менингите. Иногда отмечаются пирамидные симптомы (патологические рефлексы — Бабинского, Оппенгейма, Гордона и др.). Изредка бывают судороги конечностей.
Нередко при базальном менингите наблюдаются параличи отводящего, а иногда глазодвигательного и других черепных нервов. Редко возникают очаговые мозговые симптомы, заставляющие прибегнуть к безуспешной и даже небезвредной пункции мозга.
Спинномозговая жидкость (ликвор) выходит при люмбальной пункции обычно под значительно повышенным давлением. Она теряет прозрачность, становится мутной, иногда почти чисто гнойной. Плеоцитоз в ликворе значительно варьирует от умеренного повышения до такого числа клеток, которое невозможно сосчитать. Обычно преобладают нейтрофилы, при дальнейшем благоприятном течении отмечается лимфоцитарная реакция, но такое соотношение клеточных элементов далеко не постоянно, особенно при лечении антибиотиками. Содержание белка, как правило, повышено, часто значительно. Процентное содержание сахара и хлоридов, наоборот, понижено.
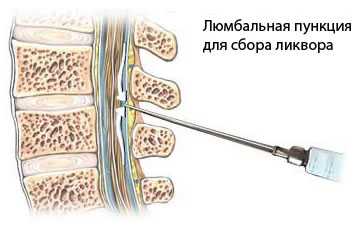
Люмбальную пункцию (ЛП ) проводят для измерения ликворного давления, исследования проходимости субарахноидального пространства спинного мозга, определения цвета, прозрачности и состава спинномозговой жидкости.
Использование антибиотиков привело к значительным изменениям клиники менингита. Симптомы стали стертыми, иногда даже невыраженными, другой характер приобрело течение менингита. Так, нередки случаи менингита с субфебрильной или нормальной температурой, с легкой головной болью, с мало выраженными менингеальными симптомами, нарушением сознания и другими мозговыми симптомами при общем удовлетворительном или даже хорошем состоянии. Нередко отмечающиеся значительные модификации в спинномозговой жидкости (снижение плеоцитоза, изменение клеточного состава в сторону лимфоцитоза и т. д.) и гемограмма также маскируют истинную картину заболевания.
Течение менингита при своевременном хирургическом вмешательстве, отсутствии других осложнений и рациональном применении антибиотиков и сульфаниламидных препаратов большей частью благоприятное, чаще всего заболевание по истечении 3-4 недели заканчивается выздоровлением. Однако наблюдается затяжное течение (до нескольких месяцев), обычно интермиттирующего характера (так называемые рецидивирующие менингиты). Эта форма менингита обусловлена рядом факторов:
- оставшиеся после операции на ухе гнойные очаги в лабиринте или верхушке пирамиды височной кости
- глубокие эпидуральные абсцессы
- отграниченные скопления гноя в субарахноидальном пространстве, не поддающиеся вследствие фибринозно-пластического осумкования воздействию антибиотиков (они же могут обусловить очаговые мозговые симптомы)
При перемежающемся течении менингита с рядом вспышек и затуханий постепенно возрастает резистентность бактерий. Прогноз при таком течении менингита большей частью плохой. Смертельный исход свойствен также гематогенной форме менингита, при которой нередко симптомы так молниеносно нарастают, что на вскрытии не удается установить видимых (макроскопически) изменений оболочек.
Диагностика менингита при отите
При наличии характерных менингеальных симптомов и картины спинномозговой жидкости диагноз несложен. Установив менингит, необходимо выяснить ряд обстоятельств — связан ли он с заболеванием уха, не является ли он эпидемическим цереброспинальным или туберкулезным менингитом, не является ли он следствием другого отогенного внутричерепного осложнения (например, экстрадурального или мозгового абсцесса).
Острое воспаление или обострение хронического гнойного воспаления среднего уха говорит в пользу отогенного характера менингита. Нахождение в спинномозговой жидкости менингококков или туберкулезных микобактерий выявляет характер менингита. Однако микобактерии высеваются при туберкулезе далеко не всегда. Для туберкулезного менингита характерны прозрачная жидкость, вытекающая при пункции под высоким давлением, лимфоцитарная реакция ликвора, выпадение пленки фибрина. Уточнению диагноза способствует выявление органного туберкулеза. Однако это удается далеко не всегда, а в то же время клиническое течение туберкулезного менингита может быть атипичным.
Наряду с туберкулезным менингитом следует дифференцировать отогенный менингит от цереброспинального менингита. Последний характеризуется внезапным началом, отсутствием всякой продромы, которая при отогенном менингите может быть в виде постепенно нарастающей головной боли за несколько дней до развитой картины заболевания. Если при гнойном менингите имеется картина острого среднего отита или обострения хронического гнойного среднего отита не следует медлить с операцией на ухе.
В преобладающем большинстве случаев операционные находки подтверждают правильность принятого решения. На операции чаще всего удается обнаружить и другие внутричерепные осложнения, если менингит возник на их почве. При отсутствии таких находок необходимо тщательное наблюдение за неврологической симптоматикой и динамикой изменений спинномозговой жидкости, учитывая прежде всего возможность нераспознанного абсцесса мозга. Подозрение в отношении абсцесса мозга должно возникнуть при отсутствии улучшения неврологического статуса с одновременной тенденцией к нормализации ликвора и при белковоклеточной диссоциации в ликворе (повышенное содержание белка при незначительном плеоцитозе).
Лечение менингита при отите
Операция на височной кости (простая или общеполостная в зависимости от характера отита) с широким обнажением твердой мозговой оболочки в средней и задней черепной ямке. При выявлении сопутствующего осложнения (эпидуральном или субдуральный абсцесс, абсцесс мозга, тромбофлебит сигмовидного синуса) производится соответствующее вмешательство. Вмешательство на лабиринте или верхушке пирамиды даже при осложнении необязательно. Очень часто явления гнойного лабиринтита или петрозита ликвидируются после обычной операции на височной кости и медикаментозного лечения. Однако при отсутствии успеха или неполном эффекте указанное вмешательство на лабиринте или верхушке пирамиды следует произвести.
Послеоперационное лечение состоит в применении антибиотиков и сульфаниламидов. Лечение необходимо сочетать с пероральным приемом нистатина во избежание развития кандидоза (по 500 000 ЕД 3-4 раза в день) и витаминотерапией (аскорбиновая кислота и комплекс витаминов группы В).
Для снижения внутричерепного давления проводят дегидратацию: 10-15 мл 25% раствора магния сульфата в/м, 10 мл 2,4% раствора эуфиллина в/в, капельно, 1-2 мл 2% раствора лазикса в/в или в/м или фуросемид (1-2 таблетки) внутрь. Производят люмбальные пункции (в тяжелых случаях через 2-3 дня, при начинающейся санации ликвора — через 4-5 дней), причем выпускается умеренное количество ликвора. При выраженном клиническом улучшении и приближении к нормализации ликвора пункции прекращают. В тяжелых случаях после удаления жидкости эндолюмбально вводят антибиотики.
При особо тяжелых формах менингита с угрожающим нарастанием внутричерепного давления, не поддающимся указанному лечению, в дополнение к произведенной операции показано вскрытие боковой цистерны мозга. В тяжелых случаях менингоэнцефалита применяют также введение антибиотиков через просвет сонных артерий.
IX Международная студенческая научная конференция Студенческий научный форум - 2017

ОТОГЕННЫЙ МЕНИНГИТ: КЛИНИКА, ДИАГНОСТИКА, ЛЕЧЕНИЕ, ПРОФИЛАКТИКА.
Текст работы размещён без изображений и формул.
Полная версия работы доступна во вкладке "Файлы работы" в формате PDF
Актуальность: Отогенный менингит является часто хроническим и реже острым осложнением гнойного отита среднего уха[1,4]. Чаще болеют дети грудного возраста и молодые люди, что плохо влияет на их дальнейшую работоспособность и жизнь в социуме, и может привести к летальному исходу[2]. Отогенный менингит следует всегда рассматривать как гнойный; Его нужно отличать от явлений раздражения оболочек, так же его необходимо дифференцировать от эпидемического цереброспинального и туберкулезного менингита. Все это требует современных методов диагностики и своевременного медикаментозного обеспечения, что значительно уменьшает показатель летальности и повысит качество жизни больного[3].
Цель: Проанализировать современные методы диагностики отогенного менингита и его лечение.
Клиническая картина является важной частью диагностики заболевания. В клинической картине отогенного менингита различают общие симптомы инфекционного заболевания, менингеальные, мозговые и в ряде случаев очаговые.
Общие симптомы — повышение температуры тела, изменения со стороны внутренних органов (сердечно-сосудистой системы, дыхания, пищеварения), ухудшение общего состояния больного.
Заболевание начинается обычно с подъема температуры до 38—40 °С. Поскольку менингит развивается во время обострения хронического или острого гнойного среднего отита, этот подъем чаще возникает на фоне субфебрильной температуры. Температурная кривая наиболее часто носит постоянный характер с небольшими колебаниями в пределах до 1 °С в течение суток. Реже наблюдается ремиттирующее течение лихорадки, и в этих случаях необходимо исключить наличие синус- тромбоза и сепсиса. Своевременное начало лечения антибиотиками приводит к довольно быстрому снижению температуры, поэтому длительность температурной кривой обычно определяется интенсивностью терапии.
Возможно иногда и менее острое начало менингита с температурой, не превышающей субфебрильной или в редких случаях даже нормальной. Обычно такая атипичная температура наблюдается при измененной иммунологической активности у пожилых ослабленных больных, у больных диабетом и беременных женщин.
Изменения сердечно-сосудистой системы определяют выраженностью интоксикации. Обычно наблюдается тахикардия, соответствующая температуре либо несколько превышающая ее. Сердечные тоны приглушены, на ЭКГ — явления нарушения трофики. Дыхание учащенное, но ритмичное. Язык сухой, может быть обложен налетом. Кожные покровы бледные. Общее состояние больного, как правило, тяжелое и только в редких случаях (не более чем в 2—3 %) может быть охарактеризовано как относительно удовлетворительное. Следует отметить, что не всегда тяжесть состояния при первоначальном осмотре соответствует изменениям в цереброспинальной жидкости: оно может быть тяжелым при относительно небольшом цитозе (250—300 клеток в 1 мкл).
Менингеальные симптомы — головная боль, рвота, менингеальные знаки, нарушение сознания.
Самым ранним и частым симптомом служит интенсивная головная боль. Причина ее --- повышение внутричерепного давления, растяжение твердой мозговой оболочки и раздражение окончаний тройничного нерва. Головная боль усиливается при любом внешнем раздражении --- тактильном, зрительном, слуховом. Поэтому больному следует создать условия максимального покоя, исключающего такие раздражители. Больного беспокоят тошнота и рвота, не связанныес приемом пищи, т.е. центрального генеза. Рвота объясняется раздражением ядер n. vagus.
Ригидность мышц затылка и симптомы Кернига и Брудзинского всегда выражены. Иногда отмечаются пирамидные симптомы (патологические рефлексы — Бабинского, Оппенгейма, Гордона и др.). Изредка бывают судороги конечностей. Нередко при базальном менингите наблюдаются параличи отводящего, а иногда глазодвигательного и других черепных нервов. Редко возникают очаговые мозговые симптомы, заставляющие прибегнуть к безуспешной и даже небезвредной пункции мозга. Спинномозговая жидкость выходит при люмбальной пункции обычно под значительно повышенным давлением.
Два основных симптома (Кернига и ригидность затылочных мышц) обычно соответствуют по их выраженности тяжести менингита, другие могут проявляться неоднозначно и не всегда достигать значительной степени и соответствовать тяжести менингита и изменениям в спинномозговой жидкости. Поэтому при подозрении на менингит наличие даже незначительных менингеальных знаков является безусловным показанием к люмбальной пункции.
Уже в самом начале заболевания отмечаются изменения сознания: вялость, оглушенность, заторможенность при сохраненной ориентировке в месте, времени и собственной личности. Через несколько часов или дней нередко наступает затемнение сознания, иногда вплоть до сопора в течение короткого времени. Реже заболевание начинается с потери сознания, развивающейся одновременно с подъемом температуры. Возможно психомоторное возбуждение, сменяющееся угнетением и сонливостью.
Очаговые симптомы могут быть разделены на две группы: симптомы поражения вещества мозга и черепных нервов. Появление очаговых симптомов требует дифференцирования от абсцесса мозга. Черепные нервы вовлекаются в процесс при базальной локализации менингита. Обычно поражаются глазодвигательные нервы, из них наиболее часто — отводящий, реже — глазодвигательный, еще реже — блоковый нервы. Появление этих и других (см. «Абсцессы мозга») очаговых симптомов не зависит от тяжести поражения оболочек.
Глазное дно. В больш инстве случаев отогенных менингитов глазное дно не изменено. У 4—5 % больных в остром периоде отмечаются различные изменения глазного дна: незначительная гиперемия дисков зрительных нервов, легкая стушеванность их границ, расширение и напряжение вен, обусловленные значительным повышением внутричерепного давления. Имеет значение, очевидно, и локализация экссудата на основании мозга.
В крови во всех случаях наблюдается нейтрофильный лейкоцитоз. СОЭ увеличена от 30—40 до 60 мм/ч. Иногда отмечается диссоциация между высоким лейкоцитозом и отсутствием значительного увеличения СОЭ.
Изменения в цереброспинальной жидкости. Всегда определяется высокое ликворное давление — от 300 до 600 (при норме до 180) мм вод.ст. Цвет цереброспинальной жидкости изменен от легкой опалесценции до молочного вида, часто он приобретает вид мутной зеленовато-желтой гнойной жидкости. Цитоз различен — от 0,2-109/л до 30,0-109/л клеток. Во всех случаях преобладают нейтрофилы (80—90 %). Нередко плеоцитоз настолько велик, что число клеток не поддается подсчету. Оно зависит и от времени люмбальной пункции: в самом начале заболевания цитоз может быть меньше и не всегда соответствует тяжести состояния больного. В ряде случаев низкий плеоцитоз при тяжелом состоянии больного является прогностически неблагоприятным, поскольку это признак ареактивности организма. Количество белка увеличено иногда до 1,5— 2 г/л, но не всегда пропорционально плеоцитозу. Хлориды в цереброспинальной жидкости остаются в пределах нормы или их содержание несколько снижено. Количество сахара нормально или снижено при нормальном его содержании в крови. Значительное же снижение сахара также является прогностически неблагоприятным признаком (норма 60—70 %, снижение до 34 %). Так же при подозрении отогенного менингита нужно исследовать спинномозговую жидкость на содержание микроорганизмов и их чувствительность к антибиотикам[1,4].
Обязательным компонентом лечения больных с отогенными внутричерепными осложнениями является хирургическая элиминация очага первичного воспаления в среднем ухе. Подчеркивается значение раннего отохирургического вмешательства . В зависимости от анатомических условий, характера и распространенности патологического процесса на основание черепа в этих случаях применяются открытая или закрытая техника вмешательства, тщательное удаление холестеатомы.
При отогенных интракраниальных осложнениях антибактериальное лечение должно начинаться как можно раньше, практически всегда - до верификации возбудителя. В этих случаях выбор антибиотика осуществляется с учетом эпидемиологической информации - структуры этиологически значимых возбудителей, распространенности резистентных штаммов, высокой вероятности смешанной аэробно-анаэробной инфекции .
Эффективность этиотропной терапии больных с внутричерепными отогенными осложнениями во многом зависит от применения антибактериальных препаратов, активных в отношении анаэробов, высеваемость которых при отогенных абсцессах мозга, менингите может достигать 80-90%. Доказанной эффективностью в отношении анаэробной инфекции обладает метронидазол, бактерицидная концентрация которого в спинномозговой жидкости достигается уже через час после внутривенного введения одной дозы препарата .
В структуре этиологически значимых микроорганизмов при интракраниальной отогенной инфекции (менингит, абсцесс мозга) преобладают пенициллин-резистентные штаммы. В связи с этим важное место в лечении таких больных занимают карбапенемы - имипенем, меропенем . Отмечается высокая активность меропенема в отношении S. pneumoniae, Н. influenzae, хорошее проникновение в спинномозговую жидкость, отсутствие в отличие от имипенема токсического действия на центральную нервную систему.
При идентификации грамположительной кокковой флоры - стрептококков, полирезистентных штаммов стафилококка препаратом выбора явлется ванкомицин. Однако ванкомицин характеризуется недостаточным пассажем через гематоэнцефалический барьер, в связи с чем целесообразна его комбинация с β-лактамами .
Длительность антибиотикотерапии определяется на основании результатов непрерывного мониторинга клинических симптомов заболевания, данных систематических КТ и МРТ.
Таким образом, эффективность лечения этой категории больных в значительной степени зависит от своевременной диагностики интракраниальных осложнений у пациентов с воспалительными заболеваниями уха, сбалансированного подхода при определении показаний к хирургической элиминации патологического процесса с учетом особенностей нозологической формы и стадии болезни, тяжести состояния больного. С точки зрения эволюции взглядов на антибактериальную терапию при отогенных внутричерепных осложнениях следут отметить расширение ее возможностей и важность использования в комплексном лечении таких пациентов антибиотиков, активных в отношении этиологически значимых возбудителей и обладающих оптимальными фармакокинетическими свойствами. [2,5]
ВыводНесмотря на все методы диагностики и лечения существует ряд причин для их усовершенствования:
1. Частота отогенных внутричерепных осложнений не имеет тенденции к снижению. Распространенность данной патологии среди взрослого населения Красноярского края и Санкт-Петербурга составляет 0,32 на 100 000 населения. Заболеваемость внутричерепными осложнениями среди пациентов, страдающих гнойным средним отитом и находящихся на лечении в ЛОР-стационарах взрослой сети — 3,2%.
2. В структуре внутричерепных осложнений преобладал менингит — 42,5% (гнойный — 38,7%, серозный — 3,8%);
3. В ходе проведенного многоцентрового исследования выявлены высокие показатели больничной летальности при отогенной воспалительной внутричерепной патологии — 20,8%, что сравнимо с уровнем летальности при указанной патологии во второй половине прошлого столетия. Главными причинами смерти пролеченных больных с отогенными внутричерепными осложнениями были отек головного мозга с развитием дислокационного синдрома и сепсис.
4. Наличие отогенных внутричерепных осложнений требует мультидисциплинарного подхода к совершенствованию процесса их диагностики и лечения на всех уровнях оказания медицинской помощи данной категории больных. Причиной этому служит то, что многие результаты диагностики положительны и при других заболеваниях нервной системы и тем самым затрудняется их дифференциация[3]
1. Е. Ю. Белокопытова (Российский научно-практический центр аудиологии и слухопротезирования ФМБА России, Москва, Россия, 117513,) В. И. Федосеев (Российский научно-практический центр аудиологии и слухопротезирования ФМБА России, Москва, Россия, 117513)В. А. Плешков(Российский научно-практический центр аудиологии и слухопротезирования ФМБА России, Москва, Россия, 117513); - «Лечение острого воспаления наружного и среднего уха», Журнал:Вестник оториноларингологии. 2014;(3): 54-58
2. Б. У. Джафек, Э.К. Старк. «Секреты оториноларингологии» Пер. с английского М. - СПб.: «Издательство БИНОМ» - «Невский диалект», 2001, с. 106-117.
3. С. Я. Косяков (Кафедра оториноларингологии РМАПО, Москва), Е. В. Носуля (Кафедра оториноларингологии РМАПО, Москва), Б. Перич (Кафедра оториноларингологии РМАПО, Москва); «Отогенные внутричерепные осложнения: актуальные вопросы диагностики и лечения». Журнал:Вестник оториноларингологии. 2014;(1): 64-69
4. В. Т. Пальчун, М. М. Магомедов, Л.А Лучихин. Оториноларингология. 2-е издание исправленное и дополненное. М: ГОЭТАР- Медиа 2011.
5.Ю. К. Янов (Санкт-Петербургский научно-исследовательский институт уха, горла, носа и речи Минздрава России, Санкт-Петербург, Россия, 190013), А. А. Кривопалов( Санкт-Петербургский научно-исследовательский институт уха, горла, носа и речи Минздрава России, Санкт-Петербург, Россия, 190013) и др.; -Журнал:Вестник оториноларингологии. 2015;80(5): 23-29.
Отогенный менингит
Отогенный менингит - воспаление мягкой мозговой оболочки, возникающее в связи с распространением на нее воспалительного процесса со стороны уха.
Что провоцирует / Причины Отогенного менингита:
Заболевание чаще развивается при остром среднем отите, особенно у детей грудного возраста. Это связано с двумя особенностями: значительно развитой сосудистой связью между спонгиозной костью сосцевидного отростка и мозговыми оболочками и выраженными костными дегисценциями в крыше барабанной полости и пещеры сосцевидного отростка.
Симптомы Отогенного менингита:
Первыми предвестниками бывают симптомы менингизма: сильная головная боль, высокая температура тела, тошнота, рвота, учащение пульса. В этот ранний период выраженных симптомов менингита еще нет и при спинномозговой пункции жидкость прозрачна, хотя давление уже может быть повышено.
Симптомы менингита появляются постепенно, в сочетании с признаками энцефалита (менингоэнцефалита). Ребенок становится вялым, апатичным, обычно лежит на боку, с подтянутыми ногами и запрокинутой головой (поза «легавой собаки», «капельмейстера»), пульс слабый, но резко учащенный, иногда провалы в сознании, у грудных детей напряжение родничков, тошнота, периодическая рвота, светобоязнь, нарушение чувствительности, парестезии. Выражены менингеальные симптомы Кернига, Брудзинского.
При хроническом гнойном среднем отите менингиту обычно предшествует экстра- и субдуральный абсцессы, хотя это и не является правилом, особенно при обострениях.
В отдельных случаях осложнения развиваются очень быстро, иногда в течение нескольких часов. Это так называемые молниеносные формы заболевания.
Диагностика Отогенного менингита:
При исследовании глазного дна определяют нечеткие границы диска зрительного нерва. При спинномозговой пункции жидкость сначала светлая, вытекает под большим давлением, но вскоре становится мутной, гноевидной, резко выражен плеоцитоз.
Лечение Отогенного менингита:
На этапе развития менингизма на фоне острого гнойного среднего отита лечение должно быть очень активным, хотя и консервативным. Производят парацентез, применяют антибиотики широкого спектра действия в больших дозах, дегидратационную терапию и т.д.
В случае отсутствия эффекта в течение нескольких дней при остром отите производят расширенную антромастротомию с обнажением средней черепной ямки.
Даже при бурно протекающем остром среднем отите во время операции часто не обнаруживают выраженных деструктивных изменений: кость полнокровна, местами грануляционная ткань, свободного гноя нет.
При хроническом гнойном среднем отите в сочетании с подтвержденным менингитом тактика однозначная - срочная расширенная радикальная операция в сочетании с активной противовоспалительной терапией.
Сложности в тактике возникают в менее очевидных случаях. Во-первых, иногда менингит не гнойный, а серозный. В этих случаях он может быть туберкулезного происхождения. Если даже такая этиология исключается и имеются основания считать его отогенным, при серозном менингите следует начинать с активной консервативной терапии и оперировать только при ухудшении состояния или переходе серозного менингита в гнойный.
Активная противовоспалительная терапия при отогенном серозном менингите в 80-90% случаев позволяет избежать тяжелой, особенно у ребенка в таком состоянии, операции.
Правильное представление об отогенных внутричерепных осложнениях исключительно важно для педиатра.
Во-первых, первоначальные симптомы обусловлены нарушениями функций жизненно важных органов и систем и трактуются как самостоятельные (бронхопневмония, абсцессы легких, психические расстройства) заболевания. При появлении таких симптомов родители обращаются прежде всего к педиатрам, которые часто не имеют так называемой отиатрической настороженности.
Во-вторых, несвоевременная диагностика в данном случае связана со смертельным риском, так как отогенные внутричерепные осложнения без лечения практически всегда заканчиваются летально.
В-третьих, педиатр должен четко представлять тактику лечения этих больных, понимать значение своевременного хирургического вмешательства, не поддаваться на уговоры родителей и немедленно госпитализировать больного в специализированное отделение.
Отогенные внутричерепные осложнения часто возникают как бы внезапно, на фоне кажущегося здоровья, ведь течение хронического среднего отита может быть многолетним, не сопровождаться болью («боль - сторожевой пес организма»), к нему привыкают и обычно считают, что это не болезнь, а лишь неудобство.
Современные лечебные возможности при своевременной диагностике позволяют в большинстве случаев спасти жизнь ребенка при внутричерепных отогенных осложнениях.
К каким докторам следует обращаться если у Вас Отогенный менингит:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Отогенного менингита, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Читайте также:
