Реабилитация при болезнях сердечно-сосудистой системы
Добавил пользователь Skiper Обновлено: 27.01.2026
Современный центр реабилитации после инсульта для лежачих больных работает в Юсуповской больнице. В клинике реабилитации созданы все условия для восстановления лежачих больных после инсульта, заболеваний сердечно-сосудистой и дыхательной системы, после операции. Пациенты находятся в палатах с европейским уровнем комфорта. Они обеспечены индивидуальными средствами индивидуальной гигиены, диетическим питанием.
Медицинский персонал обеспечивает профессиональный уход, осуществляет профилактику пролежней. Реабилитологи проводят дыхательную гимнастику, направленную на профилактику застойной пневмонии, проводят занятия ЛФК, делают массаж. Командой специалистов клиники реабилитации разработаны различные способы активизации лежачих больных и их быстрой вертикализации. Это лечебная физкультура, массаж и современные физиотерапевтические процедуры. В дальнейшем для восстановления нарушенных функций применяются механические и компьютеризированные тренажёры, вертикализаторы.

Средства реабилитации для лежачих больных после перенесенного инсульта
Пациенты после инсульта или после операций на время остаются прикованными к постели. Из-за тяжести патологического процесса многие лежачие больные полноценно не восстанавливаются и становятся инвалидами. Для облегчения и качественного улучшения их жизни, как во время самого заболевания, так и в период реабилитации, применяются различные приспособления.
Медицинские кровати сконструированы специально для пациентов с преимущественно постельным режимом. Они облегчают уход за лежачими больными. Специальные кровати удобны в эксплуатации. Они могут иметь несколько регулируемых секций, предназначенных для установки угла наклона ног, таза, головы. Регулировку угла секций осуществляют с помощью механического или электрического привода. С помощью пульта управления или встроенной кнопки пациент может самостоятельно приподнимать ту или иную секцию, изменять своё положение.
Медицинские кровати оснащены съёмными боковыми решётками, позволяющими предотвратить падение больного. Они укомплектованы колёсиками с блокировкой для удобного передвижения пациента в кровати, устройством для самостоятельного принятия больным сидячего положения и столиками для принятия пищи.
У пациентов, которые вынуждены длительное время находиться в лежачем положении, часто развиваются пролежни. Они представляют собой дефект кожи, подкожной клетчатки и мягких тканей. Пролежни формируются в результате давления на одну и ту же область, которой чаще всего подлежит кость. Развитию пролежней способствуют заболевания центральной нервной системы (инсульт, нарушение проводимости импульсов в спинном мозге), в результате которых нарушается кровоснабжении и обмен веществ в месте давления.
Для предотвращения пролежней у лежачих больных в Юсуповской больнице применяют противопролежневые матрасы. Они представляют собой многокамерные системы, в которые с помощью специального компрессора попеременно подаётся воздух. Последовательность вдуваний регулируется специальной программой. Это позволяет обеспечить постоянный массаж мягких тканей пациента и улучшение кровообращения в тканях. Некоторые противопролежневые матрасы снабжаются обдувом - маленькими отверстиями, которые обеспечивают вентиляцию кожи пациента.
Тренажёры для реабилитации после инсульта
В Юсуповской больнице для реабилитации пациентов после операций и после инсульта широко используются тренажёры ведущих европейских и американских марок. Занятия на тренажёре в горизонтальном положении способствуют:
- активизации лежачих больных;
- выполнению движений в спокойном состоянии (пациент не боится упасть);
- тренировке привычных для организма циклических движений в качестве подготовки к предстоящей ходьбе;
- удобству наблюдения за частотой сердечных сокращений, артериальным давлением и насыщением крови кислородом крови с помощью пульсоксиметра по ходу тренировки;
- оптимальной степени нагрузки на сердечно-сосудистую систему.
В процессе занятий ЛФК большое внимание уделяется освоению пациентами диафрагмального дыхания, причём с акцентом на носовое дыхание, если оно не нарушено. После освоения навыков диафрагмального дыхания в спокойном положении пациент тренирует дыхание во время движения педалей, что помогает в дальнейшем контролировать дыхание во время ходьбы. Во время пауз для отдыха применяется метод идеомоторной тренировки, создание «образа движения ногами» с закрытыми глазами. Затем пациенты обязательно повторяют движения без тренажёра, но с поддержкой частично парализованной ноги специалистом ЛФК.
Педальный тренажёр можно начинать использовать со 2 - 3 дня от начала стационарного этапа. Занятия на тренажёре стимулируют пациента не только физически, но и психологически, так как он видит, что парализованная нога двигается наравне со здоровой конечностью. Это вселяет в больного инсультом уверенность. После нескольких тренировок специалист ЛФК начинает обучать родственников или тех, кто ухаживает за пациентом, навыкам тренировок. Тренировки можно проводить несколько раз в день.
Восстановление лежачих больных после инсульта
Медицинская реабилитация - это комплекс мероприятий медицинского и психологического характера, которые направлены на полное или частичное восстановление нарушенных или компенсацию утраченных функций. Основными задачами реабилитации пациентов после инсульта являются:
- раннее начало - в течение первых 12-48 часов;
- коррекция, устранение, предотвращение патологических условий, которые провоцируют инвалидизацию;
- компенсация нарушенных функций;
- поддержание сохранившихся функций;
- приспособление значительно нарушенных функций к условиям существования с максимально возможной социально-бытовой активностью.
У пациентов после инсульта развивается спастичность - нарушение сенсомоторного контроля из-за повреждения верхнего двигательного нейрона. Она проявляется в перемежающейся или длительной непроизвольной активации мышц. У пациентов появляются следующие феномены:
- приведение плеча;
- сгибание в лучезапястном и локтевом суставах;
- приведение бедра;
- подошвенное сгибание в голеностопном суставе;
- разгибание колена.
В Юсуповской больнице лечение спастичности проводят с помощью физиотерапевтических процедур, эрготерапии, медикаментозного лечения.
Следствием мышечного спазма при вынужденном длительном положении конечности могут быть контрактуры - стойкие напряжения и укорочения мышц и их сухожилий, которое ведёт к ограничению движений в суставе. С первого дня инсульта реабилитологи Юсуповской больницы применяют правильное положение пациента и обеспечивают смену его положения в постели, что способствуют уменьшению мышечного спазма. Для того чтобы уменьшить мышечный спазм, совместно с пациентом выполняют несколько раз в день медленные пассивные движения в суставах поражённых конечностей, выбирая положение, при котором поражённая сторона имела бы опору. Для отдыха используют положения, которые растягивают мышцы и расслабляют суставы.
У пациентов часто развивается постинсультная боль в плече. Её интенсивность варьирует от умеренной боли в области плеча до интенсивной боли с вегетативными нарушениями. Этого можно избежать, соблюдая правила позиционирования и исключив движения, усиливающие боль. При перемещении руку пациента необходимо придерживать за кисть и плечо, при переворачивании больного не следует тянуть за парализованную руку.
В Юсуповской больнице при реабилитации пациентов, перенесших инсульт, широко используется кинезиотерапия. Механизмы спонтанного восстановления напоминают становление моторики ребёнка в онтогенезе: сначала восстанавливаются аксиальная мускулатура (мышцы, соединяющие голову с позвоночником, и мышцы, расположенные вдоль позвоночника) и отделы конечностей, расположенные ближе к плечевому суставу, затем отдалённые от туловища отделы и тонкая моторика. В процессе компенсации неповреждённые конечности «подстраиваются» под парализованные ноги или руки, поэтому работа с пациентом обязательно проводится с двух сторон.
Другой методикой, которая основана на принципах кинезиотерапии, является PNF-терапия (проприоцептивное нейромышечное облегчение). Она позволяет восстановить функциональные связи между нервной системой, которая руководит двигательным актом, и мышцами, непосредственно осуществляющими движение. PNF методика основана на принципах биомеханики тела и нейрофизиологии. Все мышцы, суставы, связки содержат проприорецепторы, которые реагируют на растяжение или сжатие. С помощью специальных манипуляций реабилитолог воздействует на данные рецепторы, что стимулирует, инициирует или облегчает выполнение того или иного движения любой частью тела, вплоть до движений век. Реабилитологи корректируют правильное направление, силу и объём движения.
Методика PNF позволяет работать с мышцами и опосредованно. Если нет возможности воздействовать напрямую на поражённую мышцу, можно заставить её работать, используя мышцы и части тела, которые функционируют нормально. Благодаря PNF-стимуляции формируются и закрепляются движения на более высоких уровнях центральной нервной системы, появляются новые, правильные статические и динамические стереотипы, увеличивается двигательная активность.
Реабилитация лежачего после операции
Хирургическое вмешательство является серьёзным стрессом для организма. Даже если операция прошла успешно, для восстановления необходима послеоперационная реабилитация. В Юсуповской больнице восстановительные мероприятия начинают сразу после окончания операции и продолжают до тех пор, пока не будет достигнут приемлемый результат.
Первый этап реабилитации после операции - иммобилизационный. Он продолжается с момента завершения операции до снятия швов или гипса. Длительность этого периода зависит от вида перенесенного оперативного вмешательства. Она обычно не превышает 10-14 дней. На этом этапе реабилитационные мероприятия включают дыхательную гимнастику для профилактики застойного воспаления лёгких, подготовку пациента к занятиям лечебной физкультурой и сами упражнения. Они очень просты и поначалу представляют собой слабые сокращения мышц, но по мере улучшения состояния пациента занятия усложняются. С третьего или четвёртого дня после операции начинают проводить УВЧ-терапию, электростимуляцию.
Второй этап постиммобилизационный. Он начинается после снятия гипса или швов и продолжается до трёх месяцев. Основой реабилитационных мероприятий в этот период являются ЛФК и физиотерапия. На стационарном этапе второго периода реабилитологи проводят занятия лечебной физкультурой, занятия на специальных тренажёрах и самостоятельные занятия в палате. Применяют массаж, электрофорез, лечение ультразвуком.
После выписки из стационара пациенты проходят амбулаторный этап реабилитации. Он продолжается от трёх месяцев до трёх лет. Пациентам Юсуповской больницы предлагают специальные программы реабилитации, которые позволяют сэкономить деньги и получить необходимый объём реабилитационных мероприятий по неизменной цене.
Пациенты после полостных операций выполняют дыхательные упражнения для профилактики пневмонии, особенно в тех случаях, если период вынужденной неподвижности затягивается. ЛФК после операции сначала проводится в положении лёжа, и лишь после того, как начнёт заживать послеоперационная рана, реабилитолог проводит занятия в положении пациента сидя и стоя. Больным назначают физиотерапевтические процедуры:
- УВЧ-терапию;
- лазеротерапию;
- магнитотерапию;
- диадинамотерапию;
- электрофорез.
Ранний послеоперационный период при хирургических вмешательствах на суставах включает в себя ЛФК и упражнения, которые снижают риск осложнений со стороны дыхательной и сердечно-сосудистой системы, стимуляцию периферического кровотока в конечностях и улучшение мобильности в прооперированном суставе. Затем назначают упражнения, направленные на укрепление мышц конечностей и восстановление нормальной модели движений, а в случаях, когда это невозможно — выработка нового, учитывающего изменения в состоянии. На этом этапе специалисты клиники реабилитации используют следующие методы:
- ЛФК;
- механотерапию;
- занятия на механических и компьютеризированных тренажёрах;
- различные виды массажа;
- иглоукалывание.
После выписки из стационара пациент поддерживает результат при помощи регулярных упражнений. Ему предписывают упражнения, способствующие адаптации к обычной повседневной двигательной активности.
Реабилитация после онкологических операций
Восстановление после оперативного вмешательства, выполненного по поводу злокачественной опухоли, является неотъемлемым этапом борьбы с раком. Онкологическая реабилитация представляет собой неотъемлемую составляющую лечебного процесса у пациентов с диагностированными злокачественными новообразованиями вне зависимости от того, удалось полностью уничтожить опухоль, или нет. В клинике реабилитации Юсуповской больницы применяют комплексе мероприятий, которые направлены на:
- восстановление хорошего самочувствия и трудоспособности пациента (восстановительная реабилитация);
- повышение качества его жизни;
- социальную адаптацию;
- максимально возможное продление жизни в сочетании с избавлением от боли (паллиативная реабилитация).
Самочувствие онкологических больных заметно улучшается после правильно организационных курсов восстановительной терапии. Реабилитация пациентов, которые столкнулись с онкологическими заболеваниями, имеет свои особенности. Во многом они обусловлены необходимостью устранения, помимо осложнений, которые связаны непосредственно с действием опухоли на здоровье пациента, побочных эффектов проведенного хирургического и химиотерапевтического лечения.
Программу восстановительного лечения специалисты клиники реабилитации разрабатывают индивидуально. Они учитывают состояние пациента, его функциональные возможности и мотивацию. Физиотерапия, иглоукалывание, лечебная физкультура способствуют заметному восстановлению двигательной активности и устранению наиболее распространённых нежелательных последствий противоопухолевой терапии.
Психологи проводят занятия с пациентами, так как они могут чувствовать себя подавленно, потерять интерес к прежним занятиям, профессиональным целям. Для восстановления пациентов реабилитологи используют эрготерапию, которая направлена на адаптацию человека к самостоятельной жизни и возвращение к трудовой деятельности. Для того чтобы пройти курс реабилитации, звоните по телефону Юсуповской больницы.
Реабилитация при сердечно-сосудистых заболеваниях
Реабилитация больных с сердечно-сосудистыми заболеваниями это одна из самых актуальных задач современной медицины, т.к. Данная патология занимает первое место среди других причин смертности населения. Не секрет, что любое заболевание системы кровообращения ведет к нарушению функции органов и систем, нарушается кислородо-транспортная система, сердечная мышца и головной мозг, как самые чувствительные и чувствительные к дефициту кислорода органы начинают на это реагировать. На начальном этапе это проявляется снижением физической активности и работоспособности человека.
Принцип действия программы реабилитации
Лечебное и профилактическое действие лечебной гимнастики или лечебной физкультуры при сердечно-сосудистых заболеваниях обусловлено ускорением лимфо- и кровотока, увеличением объема циркулирующей крови (ОЦК), ускорением метаболизма в тканях, улучшением микроциркуляции, нормализации артериального давления, улучшением когнитивных функций, ускорением регенерации поврежденных тканей и как следствие-нормализации функционального и психоэмоционального статуса человека (сон, настроение и т.д.).
Этапы реабилитации
Прежде чем перейти к этапам ЛФК при сердечно-сосудистых заболеваниях, уже имеющихся у пациента, необходимо отметить важность профилактики данной патологи и в этом контексте следует понимать важность проведения гигиенической лечебной гимнастики дома (утренняя гимнастика) и в условиях трудовой деятельности (физкультурные пятиминутки).
- 1 этап - Проведение ЛФК в остром периоде. Как правило, занятия проходят исключительно в щадящих режимах (лежа, сидя) с постепенным расширением режима и нагрузки. Решение об уровне нагрузок принимает врач-реабилитолог совместно в лечащим врачом (терапевтом, кардиологом, неврологом).
- 2 этап - Проведение ЛФК в период выздоровления. В данный период на усмотрение врача- реабилитолога режим расширяется и занятия проводятся в положениях сидя и стоя, разрешается нефорсированная ходьба по горизонтальной поверхности. Далее при благоприятном течении периода выздоровления пациентам дается дробная ходьба по ступеням преимущественно сверху вниз,а затем оценив степень кардионагрузки и снизу вверх. Подключаются занятия в бассейне или на тренажерах и т.д.
- 3 этап - Поддерживающий. Главной задачей в этом периоде является стабилизация и укрепление полученных навыков у пациента, выработанных за предыдущие этапы реабилитации. Увеличение его работоспособности и выносливости, толерантности к нагрузкам и как следствие-максимальный "возврат" к прежнему физическому,психоэмоциональному и социальному статусу.
Противопоказания
Противопоказания, так же как и назначение лечебной физкультуры при сердечно-сосудистых заболеваниях определяет врач-реабилитолог! И во многом зависит это от тяжести течения основного заболевания и наличия осложнений.
Но есть и абсолютные противопоказания к проведению ЛФК с данной категорией пациентов, а именно, запрещены:
- упражнения с задержкой дыхания
- длительные или резкие наклоны головы
- прыжки
- отсутствие дробной нагрузки
- занятия в душных, непроветриваемых помещениях
- слишком ранние или поздние часы занятий
- подача чрезмерной кардионагрузки (степпер, тредмил на подъем) и т.д.
Показания для проведения лечебной физкультуры при се рдечно-сосудистых заболеваниях
- Артериальная гипотензия (гипотония)
- Вертебробазилярная недостаточность(ВБН)
- Преходящие нарушение мозгового кровообращения(ПНМК) и состояния после перенесенных острых нарушений мозгового кровообращения (ОНМК)
- Ишемическая болезнь сердца(ИБС)
- Стенокардия напряжения
- Перенесенный инфаркт миокарда(ИМ)
- Миокардиты, перикардиты
- Сердечные аритмии
- Сердечная недостаточность(СН)
- Ревматизм
- Врожденные и приобретенные пороки сердца
- Атеросклероз

Конечно нужно понимать, что реабилитационные мероприятия, в том числе ЛФК, при сердечно-сосудистых заболеваниях являются не единственным методом лечения пациентов, а требуют всестороннего анализа и подключения основных и вспомогательных методов лечения таких как хирургических, микрохирургических, физиотерапии, массажа, фармакотерапии и т. д. Только в совокупности с современными методами лечения проведение лечебной физкультуры может быть эффективной и привести к желаемому результату.
Реабилитация при болезнях сердечно-сосудистой системы
ФГБУ «Национальный медицинский исследовательский центр терапии и профилактической медицины» Минздрава России
Немедикаментозная терапия больных с сердечно-сосудистыми заболеваниями в программах кардиореабилитации
Журнал: Профилактическая медицина. 2020;23(6): 57‑64
В статье представлена информация по проблеме, касающейся применения немедикаментозной терапии при лечении больных с сердечно-сосудистыми заболеваниями. Обсуждается значение немедикаментозной терапии в программах кардиореабилитации, снижения смертности больных высокого сердечно-сосудистого риска. Обозначены пути активного внедрения немедикаментозных вмешательств в клиническую практику. Представлены сведения о высокой клинической эффективности физических тренировок как важной составляющей немедикаментозной терапии.
Дата принятия в печать:
В наших научных статьях, монографиях, методических рекомендациях указывается, что лечение больных с заболеваниями сердечно-сосудистой системы осуществляется с помощью медикаментозных средств (лекарственная терапия), хирургических вмешательств (аортокоронарное шунтирование, операции пороков сердца и интракоронарные вмешательства) и немедикаментозных методов (немедикаментозная терапия).
Главная забота врача — подобрать больному наиболее подходящие лекарственные препараты. Врач знает сотни названий лекарственных средств, старается не отстать от новостей в области фармакотерапии, следит за последними клиническими рекомендациями, посещает научные мероприятия, читает медицинскую литературу и т.д. Необходимо отдать должное лекарствам, количество которых растет год от года, как и их эффективность. Гигантскими шагами идет пропаганда лекарств благодаря высокой активности компаний, производящих эти лекарственные средства. Бесконечные поиски новых препаратов, усовершенствование уже известных, отчеты и демонстрации новых эффективных фармакологических средств среди врачей превращаются в триллеры, привлекающие врачебные массы. Это вполне естественно и оправданно. Лекарственная терапия должна совершенствоваться, быть доступной и конкретной. Если врач рекомендовал какие-то лекарства, то их можно получить в аптеках и пользоваться ими. Иначе говоря, лечебная (медикаментозная) терапия реально действует.
А что же происходит с методами немедикаментозной терапии? Врач в соответствии с давно известными рекомендациями напоминает больному о необходимости прекратить курить, перейти на антиатеросклеротическое питание, вести активный образ жизни. Врач понимает: вряд ли больной будет выполнять что-то из этих рекомендаций. Что можно конкретно выполнить из немедикаментозных рекомендаций, упомянутых несколькими словами в выписке из истории болезни или указанных в амбулаторной карте?
Немедикаментозная медицина официально не выделена, в медицинских университетах не преподается, ее методики не стандартизированы, отсутствует возможность реального использования инфраструктуры. В поликлиниках и больницах мало средств и квалифицированных специалистов в области немедикаментозной терапии. Как правило, их заменяют лечащие врачи, которым немедикаментозная терапия обычно неинтересна, их общение с больными заканчивается 2—3-минутной беседой без реальной пользы.
Иначе говоря, немедикаментозная медицина не сформировалась как важная и эффективная часть медицинской помощи [1, 2].
В настоящее время имеется достаточно доказательств важности немедикаментозной терапии. Существуют сотни и тысячи исследований, указывающих на ее клиническую эффективность, связанную с правильной диететикой питания, сокращением числа курящих, положительным влиянием на другие факторы риска (нормализация артериального давления, снижение массы тела, улучшение биохимических и физиологических показателей).
Масштабные исследования 60—70-х годов XX века в США по выяснению причин высочайшей смертности от ишемической болезни сердца (ИБС) и других сердечно-сосудистых заболеваний (ССЗ) и эффективные поиски путей профилактики привели к отличным результатам. Смертность от коронарной болезни сердца (КБС) к 2000 г. по сравнению с 1970 г. сократилась более чем в 3 раза. В комплексе профилактических мер по преодолению эпидемии коронарных тромбозов выдающуюся роль сыграла программа по распространению среди всего населения методов повышения физической активности (ФА), а также изменение диетических пристрастий и борьба с факторами риска.
Результаты применения программ первичной профилактики ССЗ в США и некоторых других странах (Финляндия, Англия) оказались наиболее эффективными. Если в США и европейских странах (особенно в Финляндии) в 1970 г. на 100 тыс. мужчин приходилось около 700 смертей, то к 2000 г. этим странам удалось достигнуть ее снижения до 150—300 случаев (рис. 1). Выдающаяся победа! На рис. 2 представлены положительные результаты снижения женской смертности. В Финляндии и США женская смертность снизилась до 75 случаев на 100 тыс. населения. Эти эффекты были достигнуты не с помощью лекарств или оперативных вмешательств, а посредством немедикаментозных методов — применения физических тренировок (ФТ), повышения ФА, изменения характера питания, прекращения курения и других немедикаментозных мер.
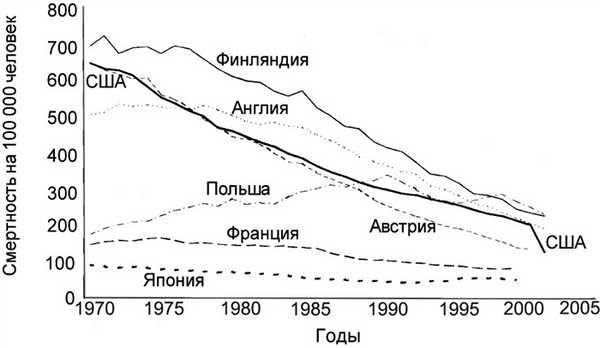
Рис. 1. Смертность от коронарной болезни сердца у мужчин 35—74 лет в различных странах за 1970—2002 гг. (адаптировано по [3]).
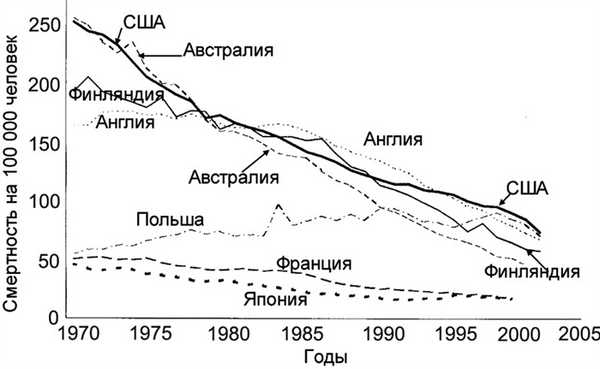
Рис. 2. Смертность от коронарной болезни сердца у женщин 35—74 лет в различных странах за 1970—2002 гг. (адаптировано по [3]).
В 80-х годах прошлого столетия кардиологический центр им. А.Л. Мясникова посетил один из основоположников создания кардиологической реабилитации (КР) профессор Herman K. Hellerstein. Рассказывая о том, как в США достигается снижение смертности, он отметил, что в числе методов большую роль играет привлечение населения к бо́льшим ФА и ФТ (в основном к бегу трусцой). Он добавил, что в описываемые годы в их стране самой процветающей отраслью промышленности оказалось производство спортивной обуви. Население массово занималось бегом. В те же годы в СССР распространился знаменитый бег трусцой. Инициатором бега был знаменитый доктор Кеннет Купер, внедривший для массового использования аэробику и в том числе бег трусцой, распространившийся в СССР.
На рис. 3 представлены результаты государственных мероприятий по снижению смертности в странах Америки и Европы [4]. Продолжительность программ составляла от 7 до 20 лет. В одном государстве в разные периоды времени могли выполняться 2—3 программы, охватывающие большие группы людей. Проводилась оценка эффективности медикаментозного и хирургического лечения больных. При артериальной гипертонии и гиперхолестеринемии назначались соответствующие лекарственные препараты для достижения целевых уровней артериального давления и липидных параметров. Изучались эффекты немедикаментозных методов воздействия на факторы риска, включая отучение от курения и переход больного на антиатеросклеротическую диету, увеличение ежедневной ФА, выполнение ФТ и образовательных программ. Выяснилось, что медикаментозное лечение и хирургическая помощь больным ИБС оказывают в совокупности положительный эффект в снижении смертности от ИБС в пределах 23—47%, а эффективность немедикаментозных методов колебалась в пределах от 44 до 70%.
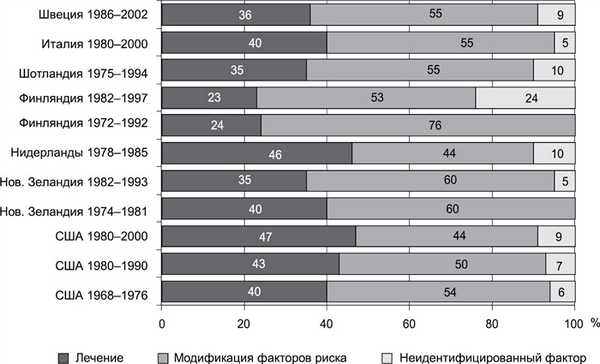
Рис. 3. Вклад медикаментозного и немедикаментозного лечения в снижении смертности от ишемической болезни сердца в различных популяционных исследованиях (адаптировано по [4]).
В исследовании 1972—1992 гг. в Финляндии эффект немедикаментозного воздействия был самым крупным (76%) и лишь 24% приходилось на медикаментозное и хирургическое лечение. Выявленные результаты могут трудно восприниматься в России, поскольку все наши надежды и упования обычно возлагаются на медикаментозную терапию. Однако опыт показал, что немедикаментозная терапия не менее эффективна, а временами даже превосходит эффективность медикаментозной терапии в сочетании с кардиохирургическими методами.
В исследовании OASIS 5 (Assess Strategies in Acute Ischemic Syndromes), включающем 18 809 больных с острым коронарным синдромом (ОКС) из 41 страны, оценивали выполнение немедикаментозных мер вторичной профилактики в течение 30 сут после сосудистого инцидента, а также развитие сердечно-сосудистых событий через 6 мес [5]. У курящих больных, которые не соблюдали диету и вели малоподвижный образ жизни, вероятность развития инфаркта миокарда (ИМ)/инсульта/смерти за 6 мес была значительно выше относительно тех, кто никогда не курил, придерживался здорового питания и был физически активным (табл. 1).
Таблица 1. Риск повторных событий (инфаркт миокарда/инсульт/смерть) при прогрессировании выраженности поведенческих факторов риска у больных, перенесших острый коронарный синдром (адаптировано по [5])
Никогда не курили, диета+, ФН+
Никогда не курили:
или диета+, или ФН+
Примечание. ДИ — доверительный интервал; ОР — относительный риск; p — достоверность; ФН — физическая нагрузка; «+» — рекомендации выполнялись; «−» — рекомендации не выполнялись.
Крупное исследование OASIS 5 наглядно показало, что положительное изменение нескольких поведенческих факторов (отказ от курения, соблюдение диеты и повышение уровня ФА) дает ощутимое и достоверное улучшение ближайшего прогноза жизни больных после ОКС.
В век триумфа технологий в производстве высокоэффективных лекарств врачи окончательно забыли об основах медицины древних времен. Великие врачи древности оставили нам в наследство свои заветы: интересоваться психологическими особенностями пациента, подбирать необходимую именно этому больному еду, научить больного избегать излишеств не только в еде, но и в других областях жизни, советовать ФА в быту. Напомним, что только в системе КР, в которую входят все немедикаментозные методы, придается немедикаментозным методам такое же значение, как и медикаментозным.
Доказано, что КР в сочетании с вторичной профилактикой сокращает сердечно-сосудистую смертность в несколько большей степени, чем комплексное применение новейших лекарственных средств в сочетании с хирургическими методами [6—8].
В настоящее время программа ФТ как один из наиболее эффективных методов медицины [9] все шире внедряется в жизнь, и не только в связи программам КР, но затрагивает и другие области медицины (для первичной и вторичной профилактики). Причем сам тренировочный процесс упрощается и становится доступным при многих других заболеваниях, которые еще недавно считались противопоказаннием. В значительной степени это связано с тем, что для эффективных ФТ достаточно использовать умеренные аэробные нагрузки. При сравнении тренирующих нагрузок в 50%, 75% и 90% у больных ИБС наиболее приемлемый результат оказался именно при нагрузке в 50% (умеренной) [10]. Такая интенсивность тренирующей нагрузки используется в программах КР в России. В 1991 г. австралийские авторы [11] показали эффективность еще более низких (20—30%) тренировочных нагрузок. Во втором десятилетии XXI века в национальных и международных рекомендациях указывается на необходимость использования малых и умеренных (средних) тренирующих нагрузок [12—15].
Следует остановиться на наших последних достижениях. В России отмечен значительный рост медицинских учреждений для выполнения чрескожных коронарных вмешательств (ЧКВ). К 2017 г. увеличилось число выполненных ЧКВ до 183 443, а число операций коронарного шунтирования — впервые до 36 035 за год [16]. Это означает, что мы в выполнении, например, ЧКВ сравнялись с европейскими странами.
Увеличивающееся число хирургических и инвазивных вмешательств нуждается в обязательной реабилитационной поддержке. КР практически необходима всем больным ИБС (или большинству). Однако перенесшим хирургические и инвазивные вмешательства она обязательна. Накоплен огромный опыт по применению после хирургических вмешательств программ немедикаментозной помощи (программа ФТ, образовательная программа «Обучение больных после коронарного шунтирования и ЧКВ и их родственников», программа приучения больных к антиатеросклеротической диете, прекращения курения, повышения ФА в быту). Продолжительный позитивный эффект КР в основном связан с программой ФТ.
Поскольку программы КР включают в себя всевозможные немедикаментозные методы лечебной помощи и обязательно используют современную медикаментозную терапию, можно понять, почему в большинстве государств (в 9 из 11, см. рис. 3) выявлена меньшая эффективность медикаментозного лечения в сравнении с немедикаментозным. Причем такие медицинские методы, как обучение больных правильному комплаенсу и повышение мотивированности в активном участии в различных программах КР, предоставляются больным в количестве и качестве, превосходящих то, что может дать во время своего приема участковый доктор. Программы КР предусматривают в «школах» для пациентов до 10 занятий в течение 30—60 мин, а врач на приеме уделяет этому несколько минут (во всяком случае менее 5 мин). Имеет значение и более высокая степень знаний специалиста, ведущего занятия в «школе» для больных, в сравнении с участковым доктором.
В связи со значительным распространением в России ЧКВ и их высокой эффективностью (при сравнении только оперированных больных с оперированными и получившими КР-помощь) желательно понять, в чем заключается механизм действия ФТ. Возникает дилемма: что важнее для больных (мужчин до 70 лет) стабильной ИБС I—III функционального класса (ФК) по Canadian Cardiovascular Society (CCS) со стенозом венечной артерии более 75%: ФТ или ЧКВ? Ответ на этот вопрос дают результаты исследования R. Hambrecht и соавт. Percutaneous coronary intervention with stenting or exercise training (ЧКВ или ФТ) [17]. В исследовании 101 больной со стабильным стенозом хотя бы одной коронарной артерии более 75% просвета был рандомизирован в 2 группы: 1-я группа — «Реабилитация/ФТ», 2-я группа — «ЧКВ». Тренировки больных группы «Реабилитация/ФТ» проводились в течение первых 2 нед в стационаре на велоэргометре по 10 мин 6 раз в неделю с уровнем 70% от максимальной частоты сердечных сокращений при нагрузочной пробе. Далее больные тренировались в домашних условиях — по 20 мин ежедневно на велоэргометре с тем же уровнем интенсивности и участвовали в 60-минутной групповой тренировке, проводимой 1 раз в неделю в медицинском учреждении. Больные 2-й группы (после коронарного стентирования) наблюдались в обычном порядке, без ФТ.
При контрольном обследовании больных через год было установлено возрастание уровня ишемического порога, что является важным положительным фактором. У больных группы «Реабилитация/ФТ» достоверно возросли также показатели физической работоспособности и максимальное потребление кислорода (табл. 2). К сожалению, в группе «ЧКВ» эти показатели остались без изменения.
Таблица 2. Показатели физической работоспособности, результат ангиографии коронарных артерий за год в исследовании Percutaneous coronary intervention with stenting or exercise training (адаптировано по [17])
Реабилитация при заболеваниях сердечно-сосудистой системы. Руководство. Бибилиотека врача-специалиста
Профилактика и восстановительное лечение пациентов с заболеваниями сердечно-сосудистой системы - одно из важнейших направлений отечественной медицины. В настоящей работе представлены основные лечебно-профилактические немедикаментозные методы (диетотерапия, психотерапия, физиотерапия, лечебная физкультура, массаж), которые могут использоваться самостоятельно или в сочетании с лекарственными.
Особое внимание отводится клинико-физиологическому обоснованию применения каждого из методов, а также их роли на разных этапах лечения. Одна из глав книги посвящена санаторно-курортному лечению, которое традиционно рассматривают как третий этап лечения больных в системе оказания медицинской помощи “поликлиника-стационар-санаторий”.
Книга представляет интерес для врачей различных специальностей, особенно для кардиологов, врачей восстановительной медицины, физиотерапевтов, психотерапевтов, диетологов, врачей и инструкторов-методистов по лечебной физкультуре, курортологов.
Глава 1. Медикаментозное лечение больных сердечно-сосудистыми заболеваниями
Артериальная гипертензия
Артериальная гипертензия и ишемическая болезнь сердца
Артериальная гипертензия и хроническая сердечная недостаточность .
Артериальная гипертензия и сахарный диабет
Артериальная гипертензия и дислипидемия
Артериальная гипертензия и хроническая почечная недостаточность
Артериальная гипертензия в сочетании с бронхиальной астмой и хроническими обструктивными заболеваниями легких
Артериальная гипертензия и беременность
Глава 2. Функциональные нагрузочные пробы
Условия и методика проведения проб
Показания и противопоказания к нагрузочным пробам в кардиологии (велоэргометрия и тредмил-тест)
Максимальная нагрузочная проба
Субмаксимальная нагрузочная проба
Ограничения для проведения проб с физической нагрузкой
Критерии положительной пробы на ишемическую болезнь сердца
Список литературы
Глава 3. Питание в профилактике и лечении сердечно-сосудистых заболеваний .
Основные принципы питания с целью профилактики сердечно-сосудистых заболеваний
Калорийность
Основные пищевые вещества .
Микронутриенты
Характеристика основных групп продуктов
Рекомендуемый набор продуктов и блюд для пациентов с гиперлипидемией и ишемической болезнью сердца
Кулинарная обработка продуктов питания
Режим питания
Принципы построения диеты при ишемической болезни сердца
Методика дифференцированного применения диетической терапии ишемической болезни сердца
Принципы диетотерапии при остром инфаркте миокарда
Принципы диетотерапии больных ишемической болезнью сердца в период реабилитации .
Примерное однодневное меню редуцированной по калорийности диеты для больных ишемической болезнью сердца
Основные принципы питания при артериальной гипертензии
Влияние диетотерапии при различных типах гиперлипидемии
Примерное однодневное меню при гиперлипидемии типа II-а
Примерное однодневное меню диеты при гиперлипидемии IV типа
Примерное однодневное меню при гиперлипидемии типа II-б
Основные принципы питания при метаболическом синдроме
Питание и стресс
Приложение к главе 3
Список литературы
Глава 4. Двигательная терапия при заболеваниях сердца и сосудов
Функциональные системы и взаимосвязь различных систем и органов в организме
Адаптация сердечно-сосудистой системы к физическим нагрузкам
Физиологические и биохимические основы программ физической реабилитации
Рефлекторные и миофасциальные взаимосвязи
Морфологические особенности, биохимия мышц и мышечного сокращения
Типы мышечных волокон и их вовлечение в мышечную деятельность
Классификация физических упражнений по характеру биохимических изменений при мышечной работе
Биохимические изменения в организме во время и после выполнения физической нагрузки
Определение интенсивности и мощности физических тренировок
Оценка адаптационных возможностей, реактивности и вегетативного статуса организма .
Массаж при заболеваниях сердечно-сосудистой системы
Частные методики лечебной физкультуры
Лечебная физкультура при ишемической болезни сердца
Лечебная физкультура при инфаркте миокарда
Лечебная физкультура при артериальной гипотензии
Лечебная физкультура при артериальной гипертензии и нейроциркуляторной дистонии по гипертоническому типу
Двигательная терапия при заболеваниях сосудов
Список литературы
Глава 5. Физиотерапия при заболеваниях сердечно-сосудистой системы
Физиопрофилактика
Физиотерапия при стабильной стенокардии
Методы электролечения, магнитотерапии, лазеротерапии, КВЧ-терапии
Методы бальнеотерапии
Физиотерапия при инфаркте миокарда
Физические факторы при кардиохирургических вмешательствах у пациентов с ишемической болезнью сердца
Физиотерапия артериальной гипертензии
Физические методы лечения артериальной гипотензии
Физиотерапия облитерирующих заболеваний артерий нижних конечностей
Физиотерапия хронической венозной недостаточности
Список литературы
Глава 6. Использование методов психической саморегуляции в восстановительном лечении больных
сердечно-сосудистыми заболеваниями
Вербальное самовнушение
Нервно-мышечная релаксация
Произвольная регуляция дыхания
Аутогенная тренировка
Список литературы
Глава 7. Санаторно-курортное лечение больных кардиологического профиля
Заключение
Список ЛС
Лечебная физкультура при заболеваниях сердечно сосудистой системы
ЛФК при сердечно сосудистых заболеваниях оказывает мощное позитивное воздействие на организм пациента. Она улучшает физическое и психическое состояние, снижает риск многих заболеваний и помогает восстановиться после них, регулирует работу организма, повышает активность и работоспособность. В Юсуповской больнице реабилитологи индивидуально подходят к выбору комплекса лечебной физкультуры для сердечно- сосудистой системы. Перед началом занятий пациентов обследует кардиолог с помощью современных аппаратов ведущих европейских и американских фирм. Врач измеряет артериальное давление и считает частоту пульса до начала каждого занятия и по окончанию выполнения упражнений.

Возникновению сердечно-сосудистых заболеваний способствуют следующие факторы:
- гиподинамия;
- нерациональное питание;
- неблагоприятные экологические факторы;
- психоэмоциональные перегрузки;
- вредные привычки.
Для того чтобы не нанести урон здоровью больного человека, реабилитологи дозируют нагрузки в зависимости от показателей функциональной способности сердечно-сосудистой системы. Задачи ЛФК при заболеваниях сердечно-сосудистой системы определяются характером заболевания и периодом болезни. В остром периоде заболевания пациенты выполняют упражнения лёжа, затем сидя. Со временем двигательный режим расширяется.
ЛФК при заболеваниях сердечно сосудистой системы является основным средством реабилитации в период выздоровления. Основным видом физической активности является дозированная ходьба. Она способствует физиологическому восстановлению функций сердца. Целью лечебной физкультуры в поддерживающий период является закрепление достигнутых результатов, восстановление физической работоспособности. Пациентам рекомендуют после полного выздоровления продолжать занятия цикличными видами - бегом, скандинавской ходьбой, лыжами. Полезны водные процедуры - плавание в бассейне или открытом водоёме.
Принципы лечебной физкультуры при сердечно сосудистых заболеваниях
Для того, чтобы получить лечебный или профилактический эффект в ходе занятий ЛФК, следует соблюдать целый ряд принципов:
- систематичность;
- регулярность;
- длительность;
- дозирование нагрузок;
- индивидуализация.
Их нарушение может привести к непоправимым последствиям. Во время занятий лечебной физкультурой учащается у пациентов, страдающих сердечно-сосудистыми заболеваниями, повышается артериальное давление, учащается пульс, увеличивается количество циркулирующей крови, в сердечной мышце. Физические нагрузки необходимы при всех заболеваниях сердечно-сосудистой системы.
Основной формой ЛФК является лечебная гимнастика. Занятие состоит из трёх разделов: вводного, основного и заключительного. Реабилитологи индивидуально подбирают комплекс упражнений так, чтобы они последовательно охватывали различные мышечные группы. Пациентам с сердечно-сосудистыми заболеваниями следует выполнять упражнения в спокойном среднем темпе, ритмично.
Вводная часть составляет 15-20% времени занятия ЛФК. Во вводном разделе используют простые упражнения, предназначенные для мелких и средних мышечных групп. Они способствуют врабатываемости, подготавливают пациента к основной части занятий.
Основной раздел занимает 65-70% времени и состоит из общеразвивающих упражнений. Заключительная часть характеризуется снижением физиологической нагрузки. Она занимает 15-20% времени занятия.
Упражнения при артериальной гипертензии и гипотонии
При артериальной гипертензии у пациентов повышается артериальное давление. Задачами ЛФК являются:
- снижение тонуса сосудов, нормализация артериального давления;
- повышение сократительной способности миокарда;
- улучшение сердечного кровообращения;
- нормализация липидного обмена.
При артериальной гипертензии пациентам назначают утренние занятия ЛФК, прогулки, дозированные занятия циклическими упражнениями (бегом, лыжами, плаванием). Противопоказаны силовые упражнения и упражнения с задержкой дыхания, резкими движениями, с наклоном головы вниз, напряжением и натуживанием.
По утрам пациенту, страдающему гипертонической болезнью, рекомендуют выполнять следующий комплекс упражнений:
- ходить на полной стопе, носках, пятках, спиной вперёд, перекрестным шагом, «боком» в течение 1-2 минут;
- сесть на стул и положить руки на колени, затем разместить их перед грудью, с отведением локтей назад, и сделать вдох, после этого выполнить наклон вперёд со свободно свисающими руками и сделать выдох:
- опереться руками о сиденье стула и выполнять движения ногами, имитирующее езду на велосипеде;
- опустить руки вниз и поднять плечи кверху, сделать вдох, затем выполнить круговые движения плечами назад и, опуская руки вниз, сделать выдох;
- опущенные вниз руки согнуть к плечам, сжимая кисти в кулак, локти отвести назад и вдох, затем опустить руки вниз и сделать выдох.
Каждое упражнение необходимо выполнять 5-6 раз.
Сидя на стуле, согнуть нижние конечности, расположить стопы на одной линии (левая стопа перед правой). Встать и сделать выдох, сесть и глубоко вдохнуть. Затем можно встать и свободно походить в течение 30 секунд.
Ноги располагаем на ширине плеч. Выполняем поворот туловища с отведением руки (сначала правой, затем левой) в сторону и назад, делаем вдох. Вернувшись в исходное положение, делаем выдох.
Стоя с упором руками о стену, необходимо постараться максимально статически напрячься. После повтора упражнения 3-4 раза нужно ходить с подниманием рук на 2 шага и опусканием с последовательным сгибанием в лучезапястных, локтевых и плечевых суставах на 3 шага. Выполняем наклоны туловища по очереди вперёд и в стороны, поставив правую ногу перед левой и разведя руки в стороны.
После этого можно выполнить следующие упражнения:
- свободные взмахи руками (руки опущены вниз, ноги на ширине плеч) 3-4 раза;
- ходьба с поворотом на 180 градусов через каждые 2-4 шага в течение 30 секунд;
- наклоны туловища вперёд и свободное размахивание руками вперёд и назад, сидя на краю стула.
Затем следует сидя отклониться на спинку стула и выполнить 4-5 раз диафрагмальное дыхание. В заключительной части занятия можно расслабиться в позе «кучера».
Специфическими задачами ЛФК при гипотонии являются:
- нормализация процессов возбуждения и торможения в коре головного мозга»;
- выработка и совершенствование правильной координации движений;
- тренировка сердечно-сосудистой и мышечной системы;
- развитие навыков правильного дыхания.
Пациентам с пониженным артериальным давлением показан дозированный бег в спокойном темпе в течение 2-3 минут, туризм, катание на коньках и лыжах, подвижные игры. Противопоказаны длительные большие физические нагрузки, статические упражнения с максимальным напряжением, выполнение упражнений до полного утомления, резкие ускорения темпа выполнения и напряжения.
Реабилитологи постепенно вводят в комплекс ЛФК скоростно-силовые упражнения (прыжки, подскоки), применяют силовые упражнения в умеренном темпе, используют статические напряжения минимальной интенсивности.
Статические и динамические упражнения следует чередовать с упражнениями на координацию и расслабление. Физические упражнения на развитие средних и крупных мышечных групп выполняют из исходного положения «стоя», «сидя» и «лёжа». Движение рук и ног рекомендуется выполнять с максимальной амплитудой. Их необходимо чередовать с дыхательными упражнениями и движениями туловища.
Пациенты с пониженным артериальным давлением могут выполнять те же упражнения, что и больные гипертонической болезнью, добавив в комплекс силовые упражнения, а также движения, улучшающие координацию и равновесие:
- приняв исходное положение «стоя» в упор на расстоянии 1 шага от стенки, максимально напрягаем мышцы рук, надавливая на опору в течение 10 секунд, после чего расслабляем мышцы.
- сидя на стуле, держим в руках гантели и на счёт 1 руки выдвигаем вперёд, а на счёт 2 - в стороны, не задерживая дыхание;
- ходим по рейке гимнастической скамейки вперёд и назад по 10 раз в каждом направлении;
- становимся на правую ногу, руки отводим в сторону и держим равновесие в течение 5-8 секунд;
- тоже делаем на левой ноге.
Стоя, выставляем руку вперёд и вертикально держим на ладони гимнастическую палку в течение 20 секунд. Повторяем упражнение на второй руке. Расставляем ноги врозь и держим гимнастическую палку вниз. Делаем выпад вперёд, палку поднимаем верх и медленно выдыхаем воздух. Приняв исходное положение, делаем вдох и выполняем упражнение другой конечностью.
ЛФК при ишемической болезни сердца
Реабилитологи Юсуповской больницы индивидуально разрабатывают комплекс ЛФК при ишемической болезни в зависимости от того, к какой из трёх групп относится пациент:
- к первой группе отнесены больные стенокардией без перенесенного инфаркта миокарда;
- ко второй группе относятся пациенты, страдающие постинфарктным кардиосклерозом;
- к третьей группе принадлежат пациенты c постинфарктной аневризмой левого желудочка.
Нагрузку во время проведения занятий ЛФК с пациентами, страдающими ишемической болезнью сердца, дозируют на основании определения стадии заболевания. На начальной стадии клинические признаки коронарной недостаточности наблюдаются после значительных нервно-психических и физических напряжений. Во второй стадии коронарную недостаточность выявляют после нагрузки (быстрой ходьбы, подъема по лестнице, отрицательных эмоций. В третьей стадии заболевания клинические симптомы появляются при незначительных физических напряжениях.
У больных первой группы двигательный режим допускает включение физических упражнений для всех групп мышц, которые можно выполнять с полной амплитудой. Дыхательные упражнения носят динамический характер. Длительность занятий от 20 до 25 минут.
Для пациентов второй группы комплекс ЛФК состоит из упражнений для мелких и средних мышечных групп, а также дыхательных упражнений. Упражнения для разных мышечных грум следует выполнять медленно. Отдельные движения можно выполнять в среднем темпе, но с малой амплитудой. Статические и динамические дыхательные упражнения чередуются с паузами для отдыха. Длительность занятий составляет 15-20 минут. При выполнении упражнений не следует допускать учащения пульса после нагрузки более чем на 10%.
Пациентам третьей группы ограничивают комплекс физических упражнений в связи с опасностью развития тромбоэмболий. Они могут выполнять только упражнения с неполной амплитудой для мелких и средних групп мышц. После двух-трёх упражнений следует расслабить мышцы и отдохнуть. Длительность занятий не должна превышать10-15 минут. Если общее состояние пациента во время ЛФК ухудшается, появляется одышка, боль в сердце, учащается частота пульса или нарушается ритм сердечных сокращений, занятия прекращают, и пациента осматривает кардиолог.
Для того чтобы пройти курс лечебной физкультуры при сердечно-сосудистом заболевании под наблюдением реабилитолога и кардиолога, звоните по телефону Юсуповской больницы.
Читайте также:
- Синдром Сикара (Sicard)
- Анализ рентгенограмм желудка. Этапы дифференциальной диагностики рентгенограмм
- Особые медицинские состояния и путешествия
- Пример операции при ранении диафрагмы при проникающем ранении брюшной полости
- Случай фобического тревожного расстройства в форме боязни общественного транспорта
