Реагирование стоимости внебольничной помощи. Благополучие клиентов внебольничной помощи
Добавил пользователь Валентин П. Обновлено: 08.01.2026
В зависимости от выбранной единицы возможны следующие главные методы оплаты амбулаторно-поликлинической помощи:
1. Гонорарные методы:
а) за фактическое количество технологических операций, отдельных лечебно-диагностических мероприятий (простых услуг);
б) . за фактическое количество посещений;
в). за фактическое количество законченных случаев амбулаторной помощи;
2. подушевое финансирование на объем собственной деятельности амбулаторно-поликлинического звена;
3. полное фондодержание и частичное фондодержание;
4. оплата за комплексную амбулаторно-поликлиническую услугу (на основе подушевого норматива за общий объем внебольничной помощи).
1. Гонорарные методы оплаты предполагают оплату каждой детальной услуги. Степень детализации может быть различна. Единицей оплаты может быть прием врача или медсестры. Иногда расчеты ведутся на основе тарифов, установленных для простых услуг. Врач принимает пациента, оказывает ему набор услуг и получает за это гонорар по твердым тарифам. Эти методы объединяет то, что оплате подлежит фактический объем оказанных услуг.
Достоинство гонорарных методов состоит в том, что они позволяют стимулировать объем оказываемых услуг.
Главный недостаток гонорарных методов — утрата экономической заинтересованности и ответственности первичного звена медицинской помощи за улучшение здоровья пациентов: чем больше больных людей, тем больше посещений и выше выручка поликлиники.
Потенциальный недостаток — возможность необоснованного расширения объема услуг, превышающего финансовые ресурсы страховщика и искажающие заложенные в программе государственных гарантий приоритеты и объемные показатели. В условиях слабой информированности пациента о наборе необходимых, услуг врачи могут неоправданно увеличивать число посещений и простых услуг, что приводит к завышению длительности и стоимости лечения.
Для нейтрализации этого недостатка страховщик может контролировать обоснованность оказываемых услуг, отказывая медикам в оплате выявленных случаев завышения объемов услуг.
Гонорарные методы могут быть преобразованы в условно-гонорарные. Для этого тарифы на услуги устанавливаются в баллах: каждой услуге соответствует определенное число баллов (например, осмотр оценивается в 5 баллов, а ФГС — в 30 баллов). При этом фиксируется общий объем финансирования амбулаторных услуг. Медики получают плату за набранное число баллов, но не выше согласованной суммы финансирования.
Более сложный вариант гонорарного метода — оплата законченного случая амбулаторного лечения. Оплата осуществляется на основе нормативной стоимости лечения независимо от фактического числа посещений, фактического объёма медицинских услуг. Нормативная стоимость обычно определяется на основе стандартов медицинских технологий или медико-экономических стандартов. Оплата законченных случаев ориентирует врачей на увеличение числа пролеченных больных и сокращение сроков лечения.
2. Подушевое финансирование на объем собственной деятельности амбулаторно-поликлинического звена (территориальной поликлиники, звена участковых врачей в составе поликлиники и так далее). Этот метод финансирования предполагает передачу средств в расчете на одного застрахованного, в том числе и на здорового, который может вообще не обращаться к медикам. При этом размер подушевого финансирования дифференцируется в зависимости от состава прикрепившихся. Обычно рассчитывается коэффициент, отражающий разницу в затратах по возрасту и полу. Соответственно, поликлиника, к которой приписано больше стариков и детей, получает более высокий норматив финансирования.
Достоинства метода:
1. Этот метод не требует обработки счетов за каждую оказанную услугу. В этом его достоинство для страховщиков. Расходы на проведение расчетов резко снижаются.
2. Повышается степень предсказуемости расходов. Поликлиника не заинтересована в увеличении числа посещений, обследований, консультаций; появляются стимулы к профилактике заболеваний.
Недостаток метода состоит в том, что он не создает стимулов к интенсивной работе первичного звена. Пациента направляют к специалистам и в стационар, перекладывая на них свою нагрузку.
Этот недостаток в какой-то мере нейтрализуется проведением экспертизы обоснованности направлений на госпитализацию и к узким специалистам.
3. Полное или частичное фондодержание. Фондодержание — это метод подушевой оплаты амбулаторно-поликлинического звена за каждого пациента, при котором в нормативе его финансирования предусматривается оплата не только собственной деятельности, но и услуг других медицинских организаций (поликлиник, диагностических центров, стационаров и других). Это — предварительный метод оплаты. Учетная единица — комплексная медицинская услуга.
Обычно используется частичное фондодержание, при котором в состав норматива финансирования входит часть расходов на стационарную помощь. Чем шире объем услуг, оказываемых собственными силами, тем больше средств остается в распоряжении поликлиники. В результате повышается заинтересованность в увеличении объема внебольничной помощи, снижается число необоснованных госпитализаций. Поликлиника заинтересована в сокращении вызовов скорой и неотложной помощи, поскольку за каждый вызов приходится платить.
Недостаток этого метода в том, что врачи могут необоснованно задерживать направления пациентов в стационар.
Самым эффективным условием реализации метода полного фондодержания является конкуренция медиков.
В условиях ОМС контроль за объемом и качеством оказываемых услуг осуществляет страховщик. Его задача — не допустить задержек направлений пациентов в стационар, а также на дополнительные консультации и обследование.
4. Финансирование на комплексную амбулаторно-поликлиническую услугу(подушевое финансирование поликлиники на общий объем внебольничной помощи). В этом случае поликлинике передаются средства только на амбулаторную помощь, включая те виды, которые она не может предоставить сама. В этот норматив входят расходы на специализированное обследование, консультирование и лечение.
При таком методе оплаты нет стимулов к необоснованному увеличению числа посещений, обследований и консультаций. Врачам поликлиник выгодно брать на себя основную нагрузку по оказанию специализированной амбулаторной помощи, не перекладывая ее на другие учреждения.
Недостаток в том, что поликлиника заинтересована направлять в стационары тех больных, которых можно лечить амбулаторно, поскольку стационар для нее бесплатен.
Кроме того, получив средства на проведение специализированной внебольничной помощи, поликлиника может необоснованно снижать объем обследований и лечения при конкретном заболевании.
МЕТОДЫ ОПЛАТЫ СТАЦИОНАРНОЙ ПОМОЩИ.
При оплате стационарной помощи используются следующие главные единицы учета объемов:
2. законченный случай лечения, может быть по отдельным специальностям (например, средний хирургический случай лечения) или по отдельным нозологическим единицам, диагностическим группам или другим единицам, взятых за основу кодирования услуг (например, случай лечения астмы);
3. оплата на основе плановых объемов стационарной помощи.
Под законченным случаем понимается соответствие достигнутого результата действующим стандартам. Чаще всего медико-экономические стандарты. Они устанавливают требования к процессу оказания помощи по каждому диагнозу (используемые лекарства, необходимые исследования, консультации и проч.) и к результату лечения. Выполнение этих требований дает основания говорить о законченности случая лечения.
Каждая из перечисленных единиц учета может быть использована при оплате за фактические и за плановые объемы стационарной помощи. Например, можно оплачивать больнице те случаи, которые сама больница определила для стационарного лечения (т.е. согласилась со всеми направлениями поликлиники), используя при этом законченный случай лечения как единицу учета. А можно вести расчеты за плановое число таких случаев на основе той же единицы учета.
1. Оплата проведенных койко-дней. Сумма выплат в этом случае равна произведению фактического числа койко-дней на фиксированную ставку затрат на койко-день. В России обычно используется показатель койко-дней по профилям отделений.
Достоинство метода — его простота. Расчет с больницами сводится к подсчету числа дней, проведенных пациентом в стационаре.
1. метод стимулирует увеличение сроков пребывания пациентов на больничной койке. Поскольку основная нагрузка в стационаре приходится на первые дни пребывания больного, а последующие дни лечения обходятся намного дешевле, у больницы появляется заинтересованность в увеличении числа менее «дорогостоящих» дней лечения;
2. этот метод слабо учитывает различия в интенсивности и стоимости лечения больных с разными диагнозами.
2. Оплата законченного случая стационарного лечения. Этот метод отражает реальную структуру работ в стационаре. В качестве единицы расчетов принимается законченный случай по отдельным диагнозам или чаще - по диагностическим группам. В отдельную группу выделяются заболевания с примерно одинаковыми затратами на лечение. Для каждой группы устанавливается единый тариф. При расчете используются медико-экономические стандарты.
Оплата за пролеченного больного осуществляется не на основе фактических затрат, а по заранее определенной стоимости лечения законченного случая.
Достоинство метода в том, что возникает заинтересованность в интенсификации лечения и сокращении срока госпитализации. Больница не заинтересована держать пациента до окончания нормативного срока госпитализации.
Недостатки метода:
1. так как оплачивается фактическое число случаев, то возникающая экономия от сокращения сроков госпитализации может легко перекрываться потерями от наращивания необоснованных госпитализаций. Общее число койко-дней будет расти.
2. больница заинтересована в снижении объема услуг;
3. большинство случаев госпитализации стараются отнести к группе с более высокими ставками возмещения;
4. возникает стимул к увеличению повторных госпитализаций. Один и тот же случай лечения превращается в два случая, подлежащих оплате.
Эти недостатки могут компенсироваться проведением медико-экономической экспертизы.
3. Метод оплаты на основе плановых объемов стационарной помощи— это метод стимулирования конкуренции медицинских организаций. План-заказ страховщика может размещаться на конкурсной основе. При этом важно обеспечить возможность сравнивать параметры заявок, с которыми выступают отдельные организации. Это важно не только для страховщика как покупателя медицинской помощи, но и для самих медиков. На такой основе можно корректировать заявки с учетом действий других организаций.
Параметры конкурсного отбора — это, прежде всего, объемы помощи, которые больница готова оказать, а также требования к качеству медицинских услуг. Последние формируются органом управления здравоохранения и страховщиком. Предпочтение отдается тем больницам, которые способны обеспечить более высокие показатели качества.
Кроме того, конкурсное размещение заказа может быть основано на цене услуг.
Реагирование стоимости внебольничной помощи. Благополучие клиентов внебольничной помощи
Внебольничная пневмония — воспалительное заболевание легких, которое возникает вне условий стационара (больницы) или выявляется в первые двое суток после госпитализации. Эта разновидность пневмонии также называется домашней или амбулаторной.
Причины возникновения внебольничной пневмонии.
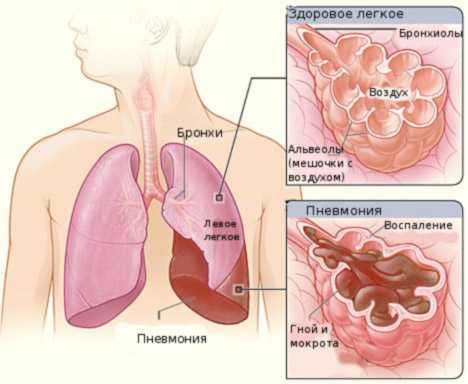
Примерно в половине случаев внебольничную пневмонию вызывает Streptococcus pneumoniae (пневмококк). Другими наиболее распространенными возбудителями этого заболевания являются микроорганизмы, которые относятся к атипичным (например, микоплазма и легионелла). Реже амбулаторная пневмония вызывается гемофильной палочкой.
Пневмония передается воздушно - капельным путем, при вдыхании микробов от больного человека. Риск заражения данным заболеванием очень высок после недавно перенесенных вирусных заболеваний, таких как грипп или простуда.
Симптомы пневмонии.
В типичных случаях острая пневмония проявляется следующими жалобами:
• повышение температуры тела, озноб;
• кашель (сухой, либо влажный с отделением мокроты);
• одышка - ощущение затруднения при дыхании;
• боли в грудной клетке при дыхании;
• увеличение в крови показателя лейкоцитов - воспалительных клеток.
Также больного могут беспокоить общие симптомы, особенно при тяжелых случаях:
• резкая слабость,
• отсутствие аппетита,
• боли в суставах,
• диарея (понос),
• тошнота и рвота,
• тахикардия (частый пульс),
• снижение артериального давления.
Профилактика внебольничной пневмонии.
Здесь очень важную роль играет предупреждение респираторных вирусных инфекций.
1. Соблюдайте гигиену рук. Мойте руки водой с мылом как можно чаще, особенно после кашля или чихания. Также эффективными являются средства для обработки рук на основе спирта.
2. Прикрывайте рот и нос бумажной салфеткой во время кашля или чихания. Если у вас нет салфетки, при кашле или чихании прикрывайтесь локтем или плечом, а не руками.
3. Оставайтесь дома, если вы или ваш ребенок переболели, в течение, по крайней мере, 24 часов после того, как температура спала или исчезли её симптомы (и больной при этом не принимал жаропонижающих средств). Для предотвращения распространения вируса заболевший школьник должен оставаться дома.
4. Все члены семьи должны сделать прививку от сезонного гриппа, как только поступит соответствующая вакцина.
5. При первых признаках респираторного заболевания необходимо обратиться к врачу. Качественные профилактические меры против пневмонии помогут вам оставаться абсолютно здоровыми в любую погоду. Будьте здоровы!
(c) Управление Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека по Республике Алтай, 2006—2015 г.
Все права на материалы, размещенные на сайте, охраняются в соответствии с законодательством РФ, в том числе об авторском праве и смежных правах.
При использовании материалов сайта необходима ссылка на источник
Адрес: 649002, Республика Алтай, г. Горно-Алтайск, проспект Коммунистический, 173
Постановление Главного государственного санитарного врача Российской Федерации от 20 июня 2022 года № 18 "Об отдельных положениях постановлений Главного государственного санитарного врача Российской Федерации по вопросам, связанным с распространением новой коронавирусной инфекции (COVID-19)"
Вступает в силу со 2 июля 2022 г.
В соответствии со статьей 31 и подпунктом 6 пункта 1 статьи 51 Федерального закона от 30.03.1999 № 52-ФЗ "О санитарно- эпидемиологическом благополучии населения" (Собрание законодательства Российской Федерации, 1999, № 14, ст. 1650; 2004, № 35, ст. 3607) постановляю:
1. Приостановить действие:
2. Абзац первый пункта 5.3 санитарно-эпидемиологических правил СП 3.1.3597-20 "Профилактика новой коронавирусной инфекции (COVID-19)", утвержденных постановлением Главного государственного санитарного врача Российской Федерации от 22.05.2020 № 15, изложить в следующей редакции:
"Больные с внебольничной пневмонией или с подозрением на внебольничную пневмонию, подлежащие госпитализации, госпитализируются в медицинскую организацию с соблюдением условий, исключающих внутрибольничную передачу инфекций, включая разграничение потоков больных с учетом предполагаемой этиологии, проведение текущей дезинфекции, использование персоналом средств индивидуальной защиты.".
3. Настоящее Постановление вступает в силу со дня, следующего за днем его официального опубликования.
Организация внебольничной паллиативной помощи
Из-за крайне ограниченного коечного фонда стационаров-хосписов по оказанию помощи на финальной стадии жизни больным с прогрессирующими формами хронических заболеваний для России представляется весьма актуальным развивать внебольничную паллиативную помощь. У части больных с прогрессирующими формами хронических заболеваний и у их родственников превалирует желание получать паллиативное лечение по возможности дома.
В отдельных регионах на базе онкологических диспансеров, хосписов, крупных поликлиник или самостоятельно создаются Территориальные центры паллиативной помощи. Деятельность Территориальных центров паллиативной помощи направлена на обеспечение преемственности в работе Территориальных центров с ЛПУ, координацию работы различных лечебно-профилактических учреждений, оказывающих паллиативную помощь, и способствует внедрению в повседневную практику наиболее эффективных методов лечения инкурабельных больных. Необходимо отметить, что выбор организационной формы оказания паллиативной помощи зависит от уровня финансирования данной территории.
Основными задачами Территориального центра паллиативной помощи являются:
- изучение и внедрение современных форм организации паллиативной помощи больным, страдающим прогрессирующими хроническими заболеваниями в терминальной стадии развития;
- разработка методических рекомендаций для учреждений здравоохранения по вопросам оказания паллиативной помощи инкурабельным больным;
- подготовка специалистов по паллиативной помощи для учреждений здравоохранения;
- контроль за состоянием, развитием и качеством оказываемой медико-социальной помощи данному контингенту больных;
- организация и проведение научно-практических конференций, семинаров по вопросам паллиативной помощи;
- участие в научных разработках и апробации новых методов паллиативной помощи и противоболевой терапии;
- обеспечение паллиативной помощи больным с прогрессирующими формами хронических заболеваний на догоспитальном этапе;
- обучение родственников основным приемам ухода за тяжелыми больными.
На амбулаторном приеме в кабинетах противоболевой терапии крупных многопрофильных поликлиник, онкологических диспансеров проводится оценка степени выраженности хронического болевого синдрома, подбор схем обезболивания, обучение правилам ухода за стомированными больными (с гастро-, трахео-, колостомами), решение психологических и социальных проблем инкурабельных пациентов.
В последние годы получают развитие консультативно-патронажные формы паллиативной помощи инкурабельным больным с хроническими прогрессирующими заболеваниями силами хосписных выездных бригад.
Выездные бригады - организационно-медицинская основа паллиативной помощи инкурабельным больным в амбулаторных условиях. С этого момента начинается общение с пациентом и его семьей. Четкость и профессионализм работы выездных бригад определяют успех работы всего хосписа. В состав выездной бригады (хосписа на дому) входят врачи, медсестры, социальные работники, психолог, юрист, добровольцы.
Выездная служба тесно контактирует с районными онкологами, врачами и руководителями прикрепленных поликлиник. Преемственность работы амбулаторно-поликлинических учреждений и хосписного отделения обеспечивается путем ежемесячной передачи поликлиниками списков инкурабельных больных, нуждающихся в паллиативной помощи и уходе. Оперативную связь с пациентами, членами их семей и врачами поликлиник осуществляет диспетчер выездной службы.
Выездной службой с момента регистрации на каждого пациента заводится медицинская карта, в которой фиксируются все посещения на дому врачами и сестринским персоналом, а также консультации по телефону.
По желанию пациента и его родственников врачи и сестринский персонал выездной бригады, врачи и психологи оказывают консультативную помощь и психологическую поддержку по телефону.
Первичное посещение больного проводится врачом совместно с медицинской сестрой не позже чем в течение 2 недель после получения информации о пациенте. При первичном посещении тщательно собирается анамнез жизни и заболевания, которые фиксируются в Карте выездной службы. В ней также указывается, кем и когда проведена верификация онкологического диагноза (указываются дата проведения гистологического исследования, наименование учреждения здравоохранения, в котором проводилось исследование, результаты исследования). Отмечаются проведенное лечение, жалобы пациента (в т.ч. со слов родственников) с обязательным указанием выраженности болевого синдрома, чем купируется боль (если пациент получает наркотические анальгетики, указывается их доза, кратность и длительность приема, оценка эффективности по 10-балльной шкале). Коррекцию схемы противоболевой терапии проводит врач выездной бригады.
В Карте выездной службы подробно описываются объективное состояние больного, динамика с момента последнего осмотра врачом-специалистом, развернутый клинический диагноз, объем проведенных в процессе посещения лечебных мероприятий, назначения, режим дальнейшего наблюдения (динамическое наблюдение на дому, дневной стационар на дому, стационарное лечение в отделении паллиативной помощи).
В Карте отмечаются также социально-бытовой статус, жилищно-бытовые условия, возможность организации и обеспечения паллиативной помощи и ухода на дому, а также вкусы и наклонности пациента, его религиозные воззрения (вероисповедание, соблюдение обрядов, религиозных традиций) и т.д.
Дальнейшие посещения планируются по мере необходимости и с учетом пожеланий пациента и его родственников. При временном категорическом отказе пациента от наблюдения осуществляется соответствующая запись в Карте с обязательным указанием причины отказа.
Решение о наличии показаний для госпитализации в стационар принимает врач выездной службы или заведующий отделением паллиативной помощи.
Выездные бригады укомплектованы с учетом психологической совместимости ее членов. Взаимозаменяемость, преемственность и взаимодействие - необходимые условия работы в бригаде, причем каждый член бригады имеет строго определенные должностные обязанности. Работа в бригаде осуществляется под руководством врача.
К основным задачам хосписов на дому относятся следующие: коррекция схем обезболивания, выполнение необходимых внутривенных и внутримышечных инъекций, динамический контроль за состоянием пациента, обучение родственников больного различным методам ухода, психологическая поддержка членов семьи и самого пациента, обеспечение преемственности в работе с участковыми терапевтами и другими врачами, в случае ухудшения самочувствия - помощь в госпитализации в стационарное отделение.
Частота посещений пациента медицинскими работниками хосписа на дому зависит от тяжести его состояния, от готовности других членов семьи активно помогать и ухаживать за своим родственником, осуществляя должный уход в домашних условиях. Основные проблемы, с которыми сталкиваются инкурабельные пациенты, это боль, тошнота, рвота, икота, запоры, поносы, задержка (недержание) мочи, кровотечения и другие симптомы, на уменьшение которых направлено паллиативное лечение.
В основу работы бригад медицинских работников хосписов на дому заложены следующие направления:
- наблюдение за наиболее тяжелыми больными, получающими лечение на дому, и больными, выписанными из хосписов на амбулаторное наблюдение;
- проведение по показаниям паллиативных хирургических амбулаторных вмешательств (лапароцентеза, торакоцентеза, эпицистомий и др.);
- проведение различных видов обезболивания (проводниковая, эпидуральная, субарахноидальная анестезия, фармакотерапия болевого синдрома), детоксикационной терапии, лечебной и паллиативной химиотерапии;
- выявление на дому нетранспортабельных и одиноких больных, страдающих прогрессирующими формами хронических заболеваний;
- выявление больных, нуждающихся в госпитализации для проведения паллиативных хирургических вмешательств, регионарных методов обезболивания и инструментальных методов диагностики и лечения;
- обучение родственников больных основам оказания медицинской и психологической помощи;
- оказание психологической и моральной поддержки больным, страдающим прогрессирующими формами хронических заболеваний, и их родственникам;
- оказание больным, страдающим прогрессирующими формами хронических заболеваний в терминальной стадии, социальной и духовной поддержки;
- забота о максимально возможном в конкретных ситуациях повышении качества жизни больных, страдающих прогрессирующими формами хронических заболеваний.
Патронирование на дому больных, страдающих прогрессирующими формами хронических заболеваний, свидетельствует о высокой социально-психологической и медицинской эффективности паллиативной помощи, позволяющей, насколько это возможно, обеспечить качество жизни инкурабельных больных.
Промежуточной формой оказания амбулаторной и медико-социальной помощи пациентам является дневной стационар - место кратковременного пребывания транспортабельных больных, страдающих прогрессирующими формами хронических заболеваний, а также их родственников, в котором они получают медицинскую и психологическую помощь, правовую и социальную поддержку. Пациенты имеют возможность общаться по интересам, получать юридические консультации, по возможности заниматься организацией досуга, арт-терапией, участвовать в вечерах памяти, выставках и др. Если время приема лекарств или проведения каких-либо медицинских манипуляций приходится на период пребывания больных в дневном стационаре, пациенты получают медицинскую помощь и имеют возможность отдохнуть на койке, диване, в кресле, инвалидной коляске и т.д.
Врачебный и сестринский персонал, работающий в области паллиативной медицины, - это медицинские работники, с которыми больной соприкасается в последние дни своей жизни. Этот фактор накладывает на персонал, оказывающий амбулаторную паллиативную помощь, большую моральную ответственность и требует безукоризненного выполнения профессионального и гражданского долга. Общение врача с безнадежным больным основано на умении ответить на все вопросы пациента, проводить с больным и родственниками беседы, направленные на коррекцию имеющихся психоэмоциональных расстройств.
Внебольничная система паллиативной помощи повышает качество медицинской и психологической помощи, обеспечивает духовную поддержку больным с прогрессирующими формами хронических заболеваний на финальной стадии их жизни и должна в ближайшие годы получить развитие во всех регионах Российской Федерации.
Для обсуждения актуальных проблем паллиативной помощи инкурабельным больным, обмена опытом работы хосписов и отделений-хосписов (отделений паллиативной помощи) многопрофильных больниц в г. Санкт-Петербурге создана Межрегиональная общественная организация "Ассоциация паллиативной медицины".
"Ассоциация паллиативной медицины" объединяет медицинские учреждения, оказывающие паллиативную помощь населению, и определяет совместно с главными врачами хосписов и заведующими отделений паллиативной помощи многопрофильных больниц пути решения возникающих долгосрочных и текущих проблем.
Члены Межрегиональной общественной организации "Ассоциация паллиативной медицины" активно участвуют в отечественных и международных форумах, конференциях, совещаниях и др.
"Ассоциация паллиативной медицины" принимает непосредственное активное участие в обсуждении текущих и перспективных проблем на уровне общегородской и районных властей, органов управлением здравоохранением г. Санкт-Петербурга и его административных районов.
Пациенты с COVID-19, находящиеся на домашнем лечении, могут сами себя «отслеживать» с помощью мобильного приложения «социальный мониторинг»
Пациенты с коронавирусом, которые лечатся на дому, могут воспользоваться сервисом «Социальный мониторинг» на собственном смартфоне. Прежде, напомним, заболевшим бесплатно предоставлялся «умный» аппарат с предустановленным приложением. Теперь для удобства пользователей разработана версия, которую можно скачать и установить на собственный телефон. Одноименное приложение уже появилось в Google Play, а в скором времени станет доступно в AppStore.
В соответствии с указом мэра Москвы №12-УМ, «внебольничные» пациенты обязаны использовать технологии электронного мониторинга местоположения. Они подписывают согласие на получение медицинской помощи на дому, соблюдение изоляции и на обработку персональных данных. Медицинский работник фотографирует человека и фиксирует данные документа, удостоверяющего личность. Эти сведения передаются в Единый центр хранения данных и сервис «Социальный мониторинг». Хранятся они на территории Российской Федерации и после выздоровления пациента уничтожаются.
Версия, ставшая доступной в Google Play, - принципиально новая. При её создании были учтены все комментарии профессионального сообщества, поступившие к тестовой сборке «Социального мониторинга», появившейся в начале апреля. Мобильное приложение отслеживает геолокацию пользователя. Стоит только пациенту покинуть квартиру, сведения тут же передаются в городские структуры.
Использовать приложение для горожан не планируется. Более того, если пользователь не является пациентом с COVID-19, приложение не позволит ему авторизоваться и получить доступ к функционалу.
Далее пациент должен сделать фотографию на фронтальную камеру. После этого приложение начнет автоматически мониторить геолокацию пользователя. Перемещения по квартире не фиксируются - «умный» аппарат забьёт тревогу исключительно в случае покидания адреса самоизоляции, указанного в анкете. Чтобы убедиться, что пользователь находится рядом с телефоном, приложение будет время от времени направлять пользователю push - уведомления с запросом сделать свою фотографию.
Если пациент, выбравший лечение на дому и подписавший согласие, откажется от использования сервиса, не отреагирует на запрос приложения или нарушит режим изоляции, его привлекут к административной ответственности - штрафу в размере 4-х тысяч рублей. Нарушителя поместят в обсерватор или медицинское учреждение без возможности вернуться к лечению на дому.
Читайте также:
- Виды гормональной контрацепции и ее возможности
- Гломангиома конъюнктивы (гломусная опухоль конъюнктивы): признаки, гистология, лечение, прогноз
- Инфекции вызванные энтеробактериями. Механизмы развития
- Признаки лекарственного поражения легких на рентгене, КТ
- Методы пластики дефекта кончика пальца и их результаты
