Редкие причины системного головокружения: болезнь Меньера, инфаркт лабиринта, лабиринтит, интоксикация
Добавил пользователь Евгений Кузнецов Обновлено: 02.02.2026
Болезнь Меньера — заболевание внутреннего уха невоспалительного характера, проявляющееся повторяющимися приступами лабиринтного головокружения, шумом в пораженном ухе и прогрессирующим снижением слуха. Перечень диагностических мероприятий при болезни Меньера включает отоскопию, исследования слухового анализатора (аудиометрия, электрокохлеография, акустическая импедансометрия, промонториальный тест, отоакустическая эмиссия) и вестибулярной функции (вестибулометрия, стабилография, непрямая отолитометрия, электронистагмография), МРТ головного мозга, ЭЭГ, ЭХО-ЭГ, РЭГ, УЗДГ сосудов головного мозга. Лечение болезни Меньера заключается в комплексной медикаментозной терапии, при ее неэффективности прибегают к хирургическим методам лечения, слухопротезированию.
МКБ-10
Общие сведения
Болезнь Меньера носит название по фамилии французского медика, в 1861 году впервые описавшего симптомы заболевания. Приступы головокружения, сходные с описанными Меньером, могут наблюдаться и при вегето-сосудистой дистонии, недостаточности кровообращения головного мозга в вертебро-базилярном бассейне, нарушении венозного оттока, черепно-мозговой травме и пр. заболеваниях. В таких случаях говорят о синдроме Меньера.
Наибольшая заболеваемость болезнью Меньера отмечается среди лиц 30-50 лет, хотя возраст заболевших может находиться в диапазоне от 17 до 70 лет. В детской отоларингологии заболевание встречается крайне редко. В большинстве случаев болезни Меньера процесс носит односторонний характер, лишь у 10-15% пациентов наблюдается двустороннее поражение. Однако со временем односторонний процесс при болезни Меньера может трансформироваться в двусторонний.
Причины возникновения болезни Меньера
Несмотря на то, что после первого описания болезни Меньера прошло более 150 лет, вопрос о ее причинных факторах и механизме развития до сих пор остается открытым. Существует несколько предположений относительно факторов, приводящих к возникновению болезни Меньера. Вирусная теория предполагает провоцирующее влияние вирусной инфекции (например, цитомегаловируса и вируса простого герпеса), которая может запускать аутоиммунный механизм, приводящий к заболеванию. В пользу наследственной теории говорят семейные случаи болезни Меньера, свидетельствующие о аутосоно-доминантном наследовании заболевания. Некоторые авторы указывают на связь болезни Меньера с аллергией. Среди других триггерных факторов выделяют сосудистые нарушения, травмы уха, недостаток эстрагенов, нарушения водно-солевого обмена.
Последнее время наибольшее распространение получила теория о возникновении болезни Меньера в результате нарушения вегетативной иннервации сосудов внутреннего уха. Не исключено, что причиной сосудистых нарушений является изменение секреторной активности клеток лабиринта, которые продуцируют адреналин, серотонин, норадреналин.
Большинство исследователей, изучающих болезнь Меньера, считают, что в ее основе лежит повышение внутрилабиринтного давления за счет скопления в лабиринте избыточного количества эндолимфы. Избыток эндолимфы может быть обусловлен ее повышенной продукцией, нарушением ее всасывания или циркуляции. В условиях повышенного давления эндолимфы затрудняется проведение звуковых колебаний, а также ухудшаются трофические процессы в сенсорных клетках лабиринта. Резко возникающее повышение внутрилабиринтного давления вызывает приступ болезни Меньера.
Классификация болезни Меньера
По клиническим симптомам, преобладающим в начале заболевания, отоларингология выделяет 3 формы болезни Меньера. Около половины случаев болезни Меньера приходится на кохлеарную форму, начинающуюся слуховыми расстройствами. Вестибулярная форма начинается соответственно с вестибулярных нарушений и составляет около 20%. Если начало болезни Меньера проявляется сочетанием слуховых и вестибулярных нарушений, то ее относят к классической форме заболевания, составляющей 30% всех случаев болезни.
В течении болезни Меньера различают фазу обострения, в которой происходит повторение приступов, и фазу ремиссии — период отсутствия приступов.
В зависимости от продолжительности приступов и временных промежутков между ними болезнь Меньера классифицируют по степени тяжести. Легкая степень характеризуется короткими частыми приступами, которые чередуются с длительными перерывами в несколько месяцев или даже лет, в межприступный период работоспособность пациентов полностью сохраняется. Болезнь Меньера средней степени тяжести проявляется частыми приступами длительностью до 5 часов, после которых пациенты на несколько дней утрачивают трудоспособность. При тяжелой степени болезни Меньера приступ длится более 5 часов и возникает с частотой от 1 раза в сутки до 1 раза в неделю, трудоспособность пациентов не восстанавливается.
Многие отечественные клиницисты используют также классификацию болезни Меньера, которую предложил И.Б.Солдатов. Согласно этой классификации в течении заболевания выделяют обратимую и необратимую стадию. При обратимой стадии болезни Меньера имеют место светлые промежутки между приступами, снижение слуха обусловлено преимущественно нарушением звукопроводящего механизма, вестибулярные нарушения носят преходящий характер. Необратимая стадия болезни Меньера выражается увеличением частоты и длительности приступов, уменьшением и полным исчезновением светлых промежутков, стойкими вестибулярными расстройствами, значительным и постоянным снижением слуха за счет поражения не только звукопроводящего, но и звуковоспринимающего аппарата уха.
Симптомы болезни Меньера
Основным проявлением болезни Меньера является приступ выраженного системного головокружения, сопровождающегося тошнотой и неоднократной рвотой. В этот период пациенты испытывают ощущение смещения или вращения окружающих их предметов или же чувство проваливания или вращения собственного тела. Головокружение при приступе болезни Меньера настолько сильное, что больной не может стоять и даже сидеть. Чаще всего он старается лечь и закрыть глаза. При попытке изменить положение тела состояние ухудшается, отмечается усиление тошноты и рвоты.
Во время приступа болезни Меньера также отмечается заложенность, распирание и шум в ухе, нарушение координации и равновесия, снижение слуха, одышка, тахикардия, побледнение лица, повышенное потоотделение. Объективно в период приступа наблюдается ротаторный нистагм. Он более выражен, когда пациент с болезнью Меньера лежит на пораженном ухе.
Длительность приступа может варьировать от 2-3 минут до нескольких дней, но чаще всего находится в диапазоне от 2 до 8 часов. Возникновение очередного приступа при болезни Меньера может провоцировать переутомление, стрессовая ситуация, переедание, табачный дым, прием алкоголя, подъем температуры тела, шум, проведение медицинских манипуляций в ухе. В ряде случаев пациенты с болезнью Меньера чувствуют приближение приступа по предшествующей ему ауре, которая проявляется в появлении небольшого нарушения равновесия или усилении шума в ухе. Иногда перед приступом пациенты отмечают улучшение слуха.
После приступа болезни Меньера у пациентов некоторое время сохраняется тугоухость, шум в ухе, тяжесть в голове, небольшое нарушение координации, чувство неустойчивости, изменение походки, общая слабость. Со временем в результате прогрессирования болезни Меньера эти явления становятся более выраженными и длительными. В конце концов они сохраняются на протяжении всего периода между приступами.
Нарушения слуха при болезни Меньера носят неуклонно прогрессирующий характер. В начале заболевания наблюдается ухудшение восприятия звуков низкой частоты, затем всего звукового диапазона. Тугоухость нарастает с каждым новым приступом болезни Меньера и постепенно переходит в полную глухоту. С наступлением глухоты, как правило, прекращаются приступы головокружения.
В начале заболевания при легкой и среднетяжелой болезни Меньера у пациентов хорошо прослеживается фазность процесса: чередование обострений с периодами ремиссии, в которые состояние пациентов полностью нормализуется, а их трудоспособность восстанавливается. В дальнейшем клиническая картина болезни Меньера часто усугубляется, в период ремиссии у пациентов сохраняются тяжесть в голове, общая слабость, вестибулярные нарушения, снижение работоспособности.
Диагностика болезни Меньера
Характерная картина приступов системного головокружения в сочетании с шумом в ухе и тугоухостью обычно позволяет отоларингологу без затруднений диагностировать болезнь Меньера. С целью определения степени нарушения слуха проводятся функциональные исследования слухового анализатора: аудиометрия, исследование камертоном, акустическая импедансометрия, электрокохлеография, отоакустическая эмиссия, промонториальный тест.
В ходе аудиометрии у пациентов с болезнью Меньера диагностируется смешанный характер снижения слуха. Тональная пороговая аудиометрия в начальных стадиях болезни Меньера отмечает нарушение слуха в диапазоне низких частот, на частотах 125-1000 Гц выявляется костно-воздушный интервал. При прогрессировании заболевания отмечается сенсорный тип увеличения тональных порогов слышимости на всех исследуемых частотах.
Акустическая импедансометрия позволяет оценить подвижность слуховых косточек и функциональное состояние внутриушных мышц. Промонториальный тест направлен на выявление патологии слухового нерва. Кроме того, для исключения невриномы слухового нерва всем пациентам с болезнью Меньера необходимо проведение МРТ головного мозга. При проведении отоскопии и микроотоскопии у пациентов с болезнью Меньера отмечается отсутствие изменений наружного слухового прохода и барабанной перепонки, что позволяет исключить воспалительные заболевания уха.
Диагностика вестибулярных нарушений при болезни Меньера проводится при помощи вестибулометрии, непрямой отолитометрии, стабилографии. При исследованиях вестибулярного анализатора наблюдается гипорефлексия, в период приступа — гиперрефлексия. Исследования спонтанного нистагма (видеоокулография, электронистагмография) выявляют горизонтально-ротаторный его вид. В период между приступами болезни Меньера быстрый компонент нистагма отмечается в здоровую сторону, а при приступе — в сторону поражения.
Случаи системного головокружения, не сопровождающиеся понижением слуха относят к синдрому Меньера. При этом для диагностики основного заболевания, с которым связано возникновение приступов, необходима консультация невролога, проведение неврологического обследования, электроэнцефалографии, измерение внутричерепного давления при помощи ЭХО-ЭГ, исследование сосудов головного мозга (РЭГ, транскраниальная и экстракраниальная УЗДГ, дуплексное сканирование). При подозрении на центральный характер тугоухости проводят исследование слуховых вызванных потенциалов.
Диагностику повышенного эндолимфатического давления, лежащего в основе болезни Меньера, проводят при помощи глицерол-теста. Для этого пациент принимает внутрь смесь глицерина, воды и фруктового сока из расчета 1,5г глицерола на 1кг веса. Результат теста считают положительным, если через 2-3 часа при проведении пороговой аудиометрии выявляется снижение слуховых порогов на 10дБ не менее, чем на трех звуковых частотах, или на 5дБ по всем частотам. Если отмечается увеличение слуховых порогов, то результат теста расценивают как отрицательный и свидетельствующий о необратимости происходящего в лабиринте патологического процесса.
Дифференциальный диагноз болезни Меньера проводят с острым лабиринтитом, евстахиитом, отосклерозом, отитом, опухолями слухового нерва, фистулой лабиринта, вестибулярным нейронитом, психогенными нарушениями.
Лечение болезни Меньера
Медикаментозная терапия болезни Меньера имеет 2 направления: долгосрочное лечение и купирование возникшего приступа. Комплексное лечение болезни Меньера включает медикаменты, улучшающие микроциркуляцию структур внутреннего уха и уменьшающие проницаемость капилляров, мочегонные препараты, венотоники, препараты атропина, нейропротекторы. Хорошо зарекомендовал себя в лечении болезни Меньера бетагистин, обладающий гистаминоподобным эффектом.
Купирование приступа осуществляется различным сочетанием следующих препаратов: нейролептики (трифлуоперазина гидрохлорид, хлорпромазин), препараты скополамина и атропина, сосудорасширяющие средства (кислота никотиновая, дротаверин), антигистаминные (хлоропирамин, димедрол, прометазин), диуретики. Как правило, лечение приступа болезни Меньера может быть проведено в амбулаторных условиях и не требует госпитализации пациента. Однако при многократной рвоте необходимо внутримышечное или внутривенное введение препаратов.
Лечение болезни Меньера должно проводиться на фоне адекватного питания, правильного режима и психологической поддержки пациента. При болезни Меньера рекомендовано не ограничивать физическую активность в периоды между приступами, регулярно выполнять упражнения для тренировки координации и вестибулярного аппарата. Медикаментозное лечение болезни Меньера в большинстве случаев способствует уменьшению шума в ухе, сокращению времени и частоты приступов, снижению их тяжести, но оно не способно остановить прогрессирование тугоухости.
Отсутствие эффекта от проводимой медикаментозной терапии является показанием к хирургическому лечению болезни Меньера. Оперативные вмешательства при болезни Меньера подразделяются на дренирующие, деструктивные и операции на вегетативной нервной системе. К дренирующим вмешательствам относятся различные декомпрессионные операции, направленные на увеличение оттока эндолимфы из полости внутреннего уха. Наиболее распространенными среди них являются: дренирование лабиринта через среднее ухо, перфорация основания стремени, фенестрация полукружного канала, дренирование эндолимфатического мешка. Деструктивными операциями при болезни Меньера являются: интракраниальное пересечение вестибулярной ветви VIII нерва, удаление лабиринта, лазеродеструкция лабиринта и разрушение его клеток ультразвуком. Вмешательство на вегетативной нервной системе при болезни Меньера может заключаться в шейной симпатэктомии, резекции или пересечении барабанной струны или барабанного сплетения.
К альтернативным методикам лечения болезни Меньера относится химическая абляция, заключающаяся в введении в лабиринт спирта, гентамицина или стрептомицина. При двустороннем характере поражения слуха пациентам с болезнью Меньера необходимо слухопротезирование.
Прогноз болезни Меньера
Болезнь Меньера не представляет угрозы для жизни пациента. Но нарастающая тугоухость и нарушения в работе вестибулярного анализатора накладывают определенные ограничения на профессиональную деятельность больного и со временем приводят к его инвалидизации. Проведение оперативного лечения на ранних стадиях болезни Меньера способно улучшить прогноз у большинства пациентов, однако не позволяет добиться восстановления слуха.
Лабиринтит
Лабиринтит — воспалительное поражение структур внутреннего уха, возникающее в результате проникновения в него инфекции или являющееся следствием травмы. Клиника лабиринтита включает вестибулярные нарушения (головокружение, расстройство равновесия и координации) и симптомы поражения органа слуха (шум в ухе, снижение слуха). Диагностические мероприятия при подозрении на лабиринтит заключаются в проведении отоскопии, рентгенологического исследования, КТ, аудиометрии, электрокохлеографии, импедансометрии, вестибулометрии, электронистагмографии, калорической и прессорной пробы, лабораторных исследований для выявления возбудителя. Лечение лабиринтита может быть медикаментозным и хирургическим. В дальнейшем многим перенесшим лабиринтит пациентам необходима слуховая реабилитация: кохлеарная имплантация или слухопротезирование.
Внутреннее ухо представляет собой заполненный эндолимфой костный лабиринт, состоящий из улитки, преддверия и полукружных канальцев. В улитке находятся звуковоспринимающие клетки слухового анализатора. Преддверие и три полукружных канальца снабжены рецепторами вестибулярного анализатора, отвечающего за равновесие и ощущение расположения собственного тела в пространстве. Воспалительные изменения внутреннего уха при лабиринтите приводят к поражению рецепторного аппарата обоих анализаторов, что клинически проявляется сочетанием слуховых и вестибулярных нарушений.
Причины и патогенез возникновения лабиринтита
Вследствие внутреннего расположения лабиринта его инфицирование с развитием лабиринтита возможно только при распространении микроорганизмов или их токсинов из других инфекционных очагов. Наиболее часто причиной лабиринтита бывает средний отит. В костных структурах улитки и преддверия имеются окна, которые закрыты соединительнотканными мембранами. Таким образом внутреннее ухо отделено от барабанной полости среднего уха. При воспалении среднего уха происходит набухание и инфильтрация мембран, в результате чего они становятся проницаемы для микробных токсинов, проникающих из барабанной полости и обуславливающих серозное воспаление внутреннего уха. Развивающийся серозный лабиринтит приводит к повышению давления внутри лабиринта, что может сопровождаться прорывом соединительнотканных мембран окон в барабанную полость. Через возникшие отверстия во внутреннее ухо попадают патогенные микроорганизмы, вызывающие развитие гнойного лабиринтита.
Инфекционные агенты и их токсины через внутренний слуховой проход могут проникнуть во внутреннее ухо из полости черепа. Причиной лабиринтита в таких случаях является менингит, который в свою очередь может быть обусловлен менингококковой и пневмококковой инфекцией, гриппом, корью, туберкулезом, скарлатиной, сыпным тифом. Общие инфекционные заболевания (эпидемический паротит, простой и опоясывающий герпес, сифилис) могут стать причиной лабиринтита вследствие гематогенного заноса инфекции.
Возникновение лабиринтита возможно в результате проникновения инфекции через поврежденную барабанную перепонку при травмах уха. Лабиринтит может наблюдаться не только при прямых повреждениях — ранениях острыми предметами или травмировании перепонки инородным телом уха. Тупые черепно-мозговые травмы височно-теменной области, приводящие к переломам пирамиды височной кости и разрыву барабанной перепонки, также могут стать причиной лабиринтита.
Классификация лабиринтита
Клиническая отоларингология использует расширенную классификацию лабиринтита, основанную на нескольких критериях. По характеру возбудителя лабиринтит подразделяют на вирусный, бактериальный (специфический и неспецифический), грибковый.
В зависимости от механизма возникновения выделяют: тимпаногенный лабиринтит — вызван проникновением инфекции из среднего уха; менингогенный лабиринтит — возникает в следствие распространения инфекции с оболочек головного мозга при менингите; гематогенный лабиринтит — является результатом заноса инфекции в сосуды лабиринта с током крови; травматический лабиринтит — представляет собой инфекционное осложнение травмы уха или черепа.
По типу развившегося во внутреннем ухе воспаления лабиринтит классифицируют как серозный, гнойный и некротический. Серозный лабиринтит характеризуется выраженными экссудативными изменениями с увеличением количества эндолимфы, появлением в ней фибрина и клеток крови. При гнойном лабиринтите происходит лейкоцитарная инфильтрация, стихание воспаления сопровождается образованием грануляций. Некротический лабиринтит возникает, когда происходит нарушение кровоснабжения того или иного участка лабиринта за счет тромбоза или сдавления ветвей слуховой артерии. Некротический лабиринтит может наблюдаться в результате травмы с повреждением артерии или при сдавлении сосудов из-за выраженной отечности.
По распространенности воспалительного процесса различают диффузный и ограниченный лабиринтит.
По характеру течения лабиринтит бывает острый и хронический. Острый серозный лабиринтит характеризуется стиханием воспаления через 2-3 недели. Острый гнойный лабиринтит может иметь затяжное течение или перейти в хроническую форму. Хронический лабиринтит отличается постепенным развитием симптоматики; возможно его латентное, практически бессимптомное, течение.
Симптомы лабиринтита
Вестибулярные нарушения проявляются головокружением, возникновением спонтанного нистагма, расстройством координации движений и равновесия (вестибулярная атаксия), вегетативными нарушениями. Головокружение при лабиринтите носит системный характер. Пациенты жалуются на чувство вращения окружающих предметов или своего собственного тела в определенном направлении. В некоторых случаях лабиринтита системное головокружение сочетается с несистемным, при котором пациент отмечает неустойчивость и неуверенность при ходьбе, но не может определить направление падения.
При остром лабиринтите или обострении хронического лабиринтита головокружение возникает в виде приступов, продолжительность которых варьирует от 2-3 минут до нескольких часов. Во время приступа интенсивное головокружение сопровождается тошнотой и рвотой, усиливающимися при движении; отмечается повышенное потоотделение, бедность или гиперемия лица. Хронический лабиринтит вне обострения характеризуется периодически возникающим головокружением длительностью до нескольких минут. Характерный для лабиринтита спонтанный нистагм отличается тем, что изменяет свое направление в течение заболевания.
Расстройство равновесия у пациентов с лабиринтитом проявляется в различной степени от незначительного отклонения тела в положении стоя или при ходьбе, до падений и невозможности самостоятельного передвижения. Характерна неустойчивость в позе Ромберга. При этом отклонение или падение возможно в разные стороны в зависимости от поворотов головы. Нарушения координации выявляются при проведении пальце-носовой пробы, в ходе которой промахивание происходит в направлении медленного компонента нистагма.
Вегетативные нарушения, отмечающиеся при лабиринтите, включают изменение цвета кожных покровов (бледность или покраснение), рвоту, тошноту, брадикардию или тахикардию, дискомфорт в сердечной области. Выраженные вегетативные симптомы могут наблюдаться в период между обострениями хронического лабиринтита.
Нарушения слуха связаны с раздражением и гибелью звуковоспринимающих рецепторов. В первом случае отмечается шум в ухе, во втором — снижение или потеря слуха. При серозном лабиринтите тугоухость носит обратимый характер. При гнойном лабиринтите массовая гибель слуховых рецепторов приводит к стойким нарушениям слуха вплоть до глухоты.
Осложнения лабиринтита
Основные осложнения лабиринтита связаны с переходом воспаления на расположенные вблизи лабиринта структуры. Распространение воспалительного процесса из внутреннего уха в фаллопиев канал, где проходит лицевой нерв, приводит к возникновению периферического неврита лицевого нерва. Инфицирование сосцевидного отростка вызывает развитие мастоидита, распространением гнойного воспаления на височную кость — петрозита. Проникновение инфекции в полость черепа при гнойном лабиринтите вызывает появление отогенных осложнений: менингита, энцефалита, абсцесса головного мозга.
Диагностика лабиринтита
В зависимости от этиологии лабиринтита его диагностику отоларинголог осуществляет совместно с отоневрологом, неврологом, инфекционистом, травматологом или венерологом. Проводится отоскопия и микроотоскопия, в ходе которых могут быть выявлены характерные для среднего отита изменения барабанной перепонки или ее травматическая перфорация. Выполняется прицельная рентгенография или КТ височной кости. Травмы являются показанием для рентгенографии и КТ черепа. При подозрении на инфекционный процесс в полости черепа проводится МРТ головного мозга, при необходимости — люмбальная пункция.
Исследование слуха при лабиринтите включает: аудиометрию, исследование с камертоном, пороговую аудиометрию, акустическую импедансометрию, электрокохлеографию, исследование слуховых ВП, отоакустическую эмиссию, промонториальный тест. Исследование вестибулярной функции у пациентов с лабиринтитом осуществляется отоларингологом или вестибулологом. Оно заключается в проведении вестибулометрии, прессорной (фистульной) пробы, стабилографии, калорической пробы. С целью выявления скрытого, не заметного при визуальном осмотре, нистагма используется видеоокулография и электронистагмография.
Установление специфического возбудителя инфекции, ставшей причиной лабиринтита, осуществляется при помощи ИФА, РИФ и ПЦР-диагностики. При наличие выделений из уха производится и бактериологическое исследование. Для диагностики врожденного сифилиса проводят RPR-тест. В ходе диагностики лабиринтит необходимо дифференцировать с абсцессом мозжечка, атаксией, болезнью Меньера, кохлеарным невритом, невриномой слухового нерва, отосклерозом.
Лечение лабиринтита
Медикаментозная терапия лабиринтита требует комплексного подхода. Она включает назначение антибактериальных и противовоспалительных препаратов, медикаментов, улучшающих кровообращение внутреннего уха, нейропротекторов, гипосенсибилизирующих средств. Купирование приступов головокружения при лабиринтите производится вестибулолитиками.
Тимпаногенный гнойный лабиринтит подлежит хирургическому лечению, которое заключается в проведении санирующей операции на среднем ухе, лабиринтотомии или пластики фистулы лабиринта. Если лабиринтит сопровождается мастоидитом или петрозитом, соответственно производится мастоидотомия или вскрытие пирамиды височной кости. При наличие внутричерепных осложнений лабиринтита показана лабиринтэктомия (удаление лабиринта) с дренированием полости черепа.
Стойкие нарушения слуха в результате перенесенного лабиринтита нуждаются в коррекции с помощью слухопротезирования или путем проведения слуховосстанавливающей операции (кохлеарной имплантации). С целью выбора оптимальной для пациента методики слуховой реабилитации необходима консультация сурдолога и слухопротезиста.
Прогноз лабиринтита
Острый серозный лабиринтит при своевременном лечении оканчивается полным выздоровлением пациента с восстановлением как вестибулярной, так и слуховой функции. Гнойный лабиринтит приводит к стойким вестибулярными и слуховыми нарушениям. Со временем после перенесенного лабиринтита происходит адаптация механизмов равновесия за счет здорового лабиринта второго уха, функций коры головного мозга, работы зрительного анализатора, проприоцептивной и тактильной чувствительности. Однако утраченные в результате лабиринтита функции слухового анализатора не восстанавливаются, пациент теряет слух на пораженное ухо.
Лабиринтопатии
Лабиринтопатии - это общее название негнойных поражений внутреннего уха. Наиболее распространенными заболеваниями данной группы являются вестибулярный нейронит, кохлеопатия и болезнь Меньера. Клинические проявления включают нейросенсорную тугоухость и вестибулярный синдром различной степени выраженности. Диагностика базируется на анамнестических данных, результатах отоскопии, тестов Ринне и Вебера, вестибулярных проб, аудиометрии, КТ, МРТ. Лечение комплексное, предполагает использование медикаментозных, физиотерапевтических средств, при необходимости - проведение хирургических вмешательств.
Лабиринтопатии - распространенная группа болезней слухового аппарата. Показатель заболеваемости находится в пределах 12-15 случаев на 10 000 населения и продолжает увеличиваться с каждым годом. Чаще всего в популяции встречается болезнь Меньера. После обострений от 32 до 65% больных на длительный срок теряют работоспособность, а 11-19% со временем становятся инвалидами в связи с полной утратой слуха. Заболеваниям данной группы наиболее подвержены лица юношеского и среднего возраста - от 18 до 50 лет. Патологии распространены повсеместно, с одинаковой частотой встречаются среди представителей мужского и женского пола.
Причины лабиринтопатий
Этиология заболеваний до конца не изучена. У молодых пациентов причину изменений кохлеарного или вестибулярного аппарата зачастую установить не удается. У людей старше 60 лет лабиринтопатии расцениваются как результат естественных процессов старения. Принято выделять ряд факторов, способных потенцировать развитие патологий внутреннего уха. К их числу относятся:
- Механическое воздействие. Дистрофия тканей кортиевого органа может быть связана с хронической акустической травмой, тяжелыми черепно-мозговыми повреждениями в височной области. Иногда причиной болезни становятся последствия ранее перенесенных оперативных вмешательств в этой зоне.
- Химические вещества. Поражение внутреннего уха способны провоцировать разнообразные яды и токсины, с которым больной контактирует в быту и на производстве. В их список входят хинин, анилин, сероводород, бензин, фтор, серная кислота, ртуть, мышьяк, фосфор. Аналогичную роль играют пищевые отравления испорченным мясом, рыбой, недоброкачественным алкоголем.
- Бактериальные токсины. Дистрофические реакции запускаются экзотоксинами и эндотоксинами, в большом количестве продуцируемыми возбудителями следующих инфекционных заболеваний: брюшной и сыпной тифы, корь, малярия, скарлатина, грипп, эпидемический паротит.
- Нарушения местного и системного метаболизма. Дисфункции лабиринта возникают на фоне выраженных гиповитаминозов, эндемического зоба, подагры, токсикозов беременных, климактерического гормонального дисбаланса, сахарного диабета. Локальные трофические изменения могут быть вызваны патологиями региональных кровеносных сосудов: атеросклерозом, аномалиями развития.
Патогенез
В основе патогенеза лабиринтопатий лежит сразу несколько факторов: нарушение вегетативной иннервации кровеносных сосудов, чрезмерная секреция эндолимфы (гидропс) и ухудшение ее обратного всасывания. Нарастание объема ушной лимфы обуславливает увеличение размеров эндолимфатического и компенсаторное уменьшение перилимфатического пространства. В результате происходит повышение давления внутри полости лабиринта и раздражение рецепторов чувствительных структур. Первыми страдают волосковые клетки, региональные нервные волокна и структуры спирального ганглия, преимущественно - основного завитка. В дальнейшем в процесс вовлекаются поддерживающие клетки, что является причиной атрофии всего кортиевого органа.
Симптомы лабиринтопатий
Клиническая картина часто возникает вскоре после перенесенных ОРВИ, гриппа и других инфекционных заболеваний. Основными проявлениями становятся вестибулярный синдром и нейросенсорная тугоухость. Первый сопровождается шаткостью ходьбы с тошнотой, рвотой, тахикардией, учащением дыхания, потливостью. У некоторых больных на этом фоне наблюдаются расстройства стула по типу диареи. Также пациенты жалуются на укачивание в транспорте, эпизоды головокружения, усиливающиеся при резких поворотах головы. Часто развивается спонтанный горизонтальный нистагм.
Нейросенсорная тугоухость характеризуется прогрессивным снижением остроты слуха. Ухудшается восприятие шепотной речи, разговорной речи в условиях посторонних шумов, затем появляются затруднения при обычном общении. Зачастую формируется звон или гул внутри ушей, заглушающий все воспринимаемые звуки, из-за чего больные испытывают чувство «заложенности». При болезни Меньера все симптомы имеют приступообразное течение, отмечается чередование лабиринтных кризов продолжительностью от 5 до 48 часов с периодами ремиссии длительностью от нескольких суток до месяцев.
Осложнения
Осложнения лабиринтопатий связаны с отсутствием своевременного устранения этиологических факторов и адекватной терапии. Чаще всего прогрессирование заболеваний внутреннего уха приводит к усугублению сенсоневральной тугоухости. Это, в свою очередь, становится причиной инвалидизации и утраты работоспособности. Значительное нарушение слуховой функции и полная глухота могут вызывать формирование психоэмоциональных расстройств, в том числе тяжелых депрессий. У людей пожилого возраста лабиринтопатии в сочетании с поражениями сосудов головного мозга провоцируют прогрессирующую потерю памяти, ухудшение процессов мышления, развитие звуковых галлюцинаций.
Диагностика
Постановка диагноза лабиринтопатий сопряжена с определенными сложностями, обусловленными отсутствием объективных изменений при отоскопии и признаков воспалительных реакций в анализах крови. Важную роль играет анамнез. При опросе пациента врач-отоларинголог обращает внимание на условия работы больного - контакт с химикатами или длительное воздействие шума. Врач выясняет наличие недавно перенесенных тяжелых инфекционных заболеваний, сопутствующих метаболических нарушений, оперативных вмешательств на височной кости. Дальнейшее обследование включает:
- Пробы с камертонами. В ходе теста Вебера выявляется ухудшение звукового восприятия с двух сторон. При большей выраженности патологического процесса с одной стороны вибрация камертона лучше воспринимается на противоположной стороне. При пробе Ринне больные лучше слышат звук при положении камертона непосредственно напротив слухового канала.
- Тональную пороговую аудиометрию. На аудиограмме у пациентов с лабиринтопатиями отмечается снижение как воздушной, так и костной проводимости, что указывает на поражение звуковоспринимающего аппарата, расположенного во внутреннем ухе.
- Вестибулярные тесты. При проведении пробы Ромберга обнаруживается невозможность больного сохранять равновесие. При исследовании функции вестибулярного аппарата путем кефалографии получают III тип изображения, отвечающий двухстороннему поражению лабиринтов.
- МРТ и КТ височной кости. Компьютерную или магнитно-резонансную томографию назначаются для исключения других возможных поражений структур внутреннего уха: доброкачественных и злокачественных опухолей, аномалий развития, травматических повреждений. Иногда на снимках удается определить деформацию перепончатого лабиринта.
Лечение лабиринтопатий
Основное лечение проводится в амбулаторных условиях, главную роль играют физическая активность, тренировки вестибулярного аппарата и поддерживающая медикаментозная терапия. Во время тяжелых обострений пациент госпитализируется в отоларингологический стационар, где ему назначают постельный режим, интенсивную инфузионную терапию. Лечебная программа состоит из следующих мероприятий:
- Фармакотерапия. В зависимости от клинической ситуации и этиологии лабиринтопатии используются нейролептики, мочегонные, сосудорасширяющие и ангистаминные средства, препараты кальция, брома и йода, холинолитики, стрихнин, витамины группы В, С. Сразу после приступов выполняется коррекция ацидоза путем инфузии натрий гидрокарбоната.
- Хирургическое лечение. Показано при неэффективности фармакотерапии. Цель операций - декомпрессия эндолимфатического пространства, улучшения оттока эндолимфы. Этот эффект может достигаться путем дренирования через барабанную полость, перфорации основания стремени, фенестрации полукружного канала, лазерной деструкции лабиринта. Также проводят химическую абляцию спиртом или стрептомицином.
- Физиотерапия. В межприступный период для нормализации регионального кровообращения применяют дарсонвализацию, электрофорез с ранее назначенными препаратами, ультрафиолетовое облучение. Положительными свойствами обладают морские и хвойные ванны.
Прогноз и профилактика
Прогноз для жизни благоприятный, для здоровья - сомнительный. Исход заболевания во многом зависит этиологии лабиринтопатии, своевременности и качества проведенного лечения. Большинству пациентов со временем приходится использовать внешние слуховые аппараты или прибегать к оперативному слухопротезированию. Профилактика этой группы патологий заключается в исключении или минимизации контактов с ототоксическими веществами, раннем лечении инфекционных патологий, коррекции метаболических нарушений, ограничении времени работы в шумных помещениях и применении средств индивидуальной защиты.
1. Диагностика ранних форм лабиринтопатии профессионального генеза: Автореферат диссертации/ Волошин И.М. - 2007.
Вестибулярный синдром причины, симптомы, методы лечения и профилактики
Вестибулярный синдром — заболевание, характеризующиеся нарушением координации движений и равновесия. Подразумевает поражение вестибулярного аппарата. Лечение требует консультации невролога.

Симптомы вестибулярного синдрома
Главный признак болезни — головокружение. Приступы развиваются внезапно, что сказывается на психическом состоянии больного. Выделяют ряд сопутствующих симптомов:
- ощущение вращения предметов вокруг больного;
- приступы рвоты;
- понос;
- затуманенность взгляда;
- нарушения сердечного ритма;
- скачки артериального давления;
- пониженная температура тела;
- периодическое изменение размера зрачков;
- неустойчивая походка;
- уменьшение остроты зрения;
- мушки перед глазами;
- угнетение сознания;
- приступы мигрени;
- нарушение работы речевого аппарата;
- бледные кожные покровы на лице;
- усиленная работа потовых желез;
- чувство встревоженности;
- тремор верхних конечностей;
- нистагм;
- неустойчивость в положении стоя, сидя самочувствие улучшается;
- нарушение концентрации внимания;
- ухудшение слуха, шумы;
- хроническая усталость;
- гипотония мышечных тканей.
Симптоматика появляется на короткий промежуток времени. После приступа признаки заболевания исчезают.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Октября 2022 года
Содержание статьи
Причины
Существует несколько факторов, которые увеличивают риск развития вестибулярного синдрома:
- процесс старения;
- наследственный фактор;
- частые стрессовые ситуации;
- злоупотребление алкогольными напитками, курение, прием наркотических препаратов;
- неправильно составленный рацион питания;
- физическая или эмоциональная перегрузка;
- длительные отрицательные эмоции, например при смерти близкого человека;
- черепно-мозговые травмы;
- развитие лабиринтита, характеризуется воспалительным процессом внутреннего уха, провоцируется инфекционным заболеванием;
- инфаркт лабиринта, который развивается при атеросклеротическом поражении сосудов;
- болезнь Меньера, характеризуется приступами головокружения и явлениями диспепсического характера;
- склероз рассеянного характера,сопровождается глухотой, чрезмерной раздражительностью;
- неврит вестибулярного характера, развивается при герпесе;
- базилярная мигрень, сопровождается потерей устойчивости, повышенной чувствительностью к шумам и свету;
- воспалительный процесс среднего уха;
- гипертензия артериального характера;
- заболевания центральной нервной системы;
- доброкачественные и злокачественные опухоли головного мозга;
- хирургическое лечение слухового аппарата;
- дистония нейроциркуляторного типа;
- слабость нижних конечностей;
- интоксикация организма;
- неправильный прием лекарств.
Стадии развития вестибулярного синдрома
Выделяют следующие стадии прогрессирования болезни:
- первоначальная характеризуется слабой степенью нарушения работы двигательного аппарата, подразумевает нарушение походки, ухудшение координации;
- вторая стадия сопровождается приступами болями в голове. Развивается тошнота;
- на заключительной стадии больной не в состоянии самостоятельно передвигаться во время приступа.
Разновидности
Характер развития заболевания, выраженность симптоматики зависят от разновидности патологии:
Центральный вестибулярный синдром
Развивается при поражении головного мозга. Характеризуется прогрессированием симптоматики слухового аппарата. Сопровождается приступами утраты равновесия. Больной страдает от слуховых галлюцинаций.
Периферический вестибулярный синдром
Развивается при поражении лабиринта или нервов позвоночника. Характеризуется шумом в ушах, приступами головокружения.
Для постановки диагноза требуется консультация невролога. Врач собирает анамнез, учитывает имеющуюся симптоматику. Доктор проводит обследование слухового аппарата, специфичные тестирования. Аудиометрия определяет нарушения в восприятии звуков. При необходимости используют компьютерную томографию и МРТ. Электронистагмография обнаруживает изменения глазного яблока. Вестибулометрия устанавливает причину возникновения приступов головокружения, оценивает степень поражения. В сети клиник ЦМРТ используют следующие методы диагностики:
МРТ (магнитно-резонансная томография)
УЗИ (ультразвуковое исследование)
Дуплексное сканирование
Компьютерная топография позвоночника Diers
Чек-ап (комплексное обследование организма)
КТ (компьютерная томография)
К какому врачу обратиться
Для диагностики и лечения вестибулярного синдрома рекомендуется обратиться к неврологу.
Лечение вестибулярного синдрома
Курс лечения зависит от стадии развития и формы заболевания. Терапия направлена на устранение причины возникновения недуга и симптоматики синдрома. Пациенту вносят корректировки в рацион питания, вводят медикаментозные средства в барабанную полость. Для укрепления организма назначают физиотерапевтические процедуры, массаж, гирудотерапию. Народные средства помогают избавиться от боли. Лечебная физическая культура поддерживает хорошее самочувствие больного, снижает вероятность приступа. Если вылечить вестибулярный консервативными методами не удалось, назначают оперативное вмешательство.
При отсутствии своевременной помощи больному повышается риск возникновения осложнений:
- развитие гнойной формы лабиринтита;
- прогрессирование менингита;
- психические расстройства;
- при воспалительном процессе внутреннего уха возможен летальный исход.
Профилактика вестибулярного синдрома
Снизить риск возникновения осложнений и предотвратить развитие заболевания удастся, соблюдая следующие правила:
- отказаться от употребления спиртосодержащих напитков, курения, приема наркотических препаратов;
- избегать ожирения;
- придерживаться сбалансированного рациона питания;
- раз в 6 месяцев пропивать курс витаминов;
- чаще гулять на свежем воздухе;
- при обнаружении первых признаков вестибулярного синдрома обратиться к врачу;
- своевременно проходить профилактические осмотры;
- заниматься лечением инфекционных и вирусных заболеваний;
- спать не менее 8 часов в день;
- избегать стрессовых ситуаций;
- при сидячей работе раз в час проводить небольшую гимнастику;
- ежедневно заниматься физической культурой;
- избегать травм.
Публикуем только проверенную информацию
Размещенные на сайте материалы написаны авторами с медицинским образованием и специалистами компании ЦМРТ
Дифференциальная диагностика головокружений
Головокружение — одна из наиболее частых и в то же время нелюбимых врачами жалоб среди пациентов соматического и неврологического профиля.
Головокружение является не самостоятельной нозологией, а симптомом, связанным с целым рядом болезней (как минимум 70 заболеваний и состояний), поэтому диагностика и лечение головокружений являются достаточно непростой задачей для врача любой специальности.
Головокружение — жалоба довольна субъективная, описываемая пациентами как «иллюзии движения» или «галлюцинации движения», что обусловливает трудность идентификации данного феномена.
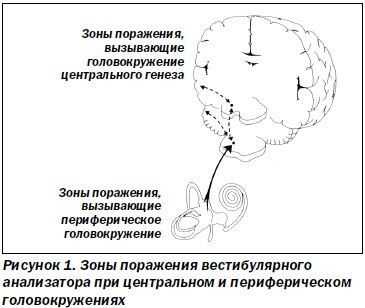
Причиной головокружений является нарушение баланса информации, поступающей от 3 афферентных систем: вестибулярной, зрительной и проприоцептивной.
Необходимо напомнить, что вестибулярный аппарат имеет обширные связи, благодаря наличию в своем составе 4 ядер, которые, в свою очередь, связаны с 5 физиологическими системами:
- с глазодвигательными ядрами через медиальный продольный пучок (ядра Кахаля и Даркшевича);
- с ретикулярной формацией (ч/з tr. vestibuloreticularis);
- с моторной частью спинного мозга через вестибулоспинальные пути (ч/з tr. vestibulospinalis);
- с мозжечком (ч/з tr. vestibulocerebellaris);
- c экстрапирамидной системой (ч/з tr. vestibulorubralis).
Благодаря таким обширным связям с различными структурами ЦНС, причина головокружений часто остается неустановленной.
Что касается патохимической основы возникновения вертиго, в ее основе лежит активация/блокада гистаминовых рецепторов:
- активация H1-рецепторов (постсинаптических) приводит к расширению капилляров, снижение активности — к вазоспазму и, соответственно, ухудшению кохлеарного и вестибулярного кровотока, т. е. областей с наибольшей плотностью расположения указанных рецепторов;
- блокада H3-рецепторов вызывает ингибирование активации ампулярных клеток внутреннего уха и вестибулярных ядер ствола мозга. Кроме того, увеличение концентрации гистамина, отмечающееся при блокаде H3-рецепторов, также приводит к вазодилатации. Н3-рецепторы (пресинаптические) по механизму отрицательной обратной связи регулируют синтез и секрецию гистамина, тормозят передачу возбуждения на уровне окончаний симпатических сосудосуживающих волокон, вызывают вазодилатацию сосудов головного мозга.
Однако головокружение далеко не всегда связано с поражением вестибулярного аппарата, поэтому для врача на этапе анализа жалоб очень важно решить, каким является головокружение:
- вестибулярным (истинным, системным);
- невестибулярным (несистемным, неспецифическим).
Анализ жалоб, которыми пациенты описывают свои субъективные ощущения, также играет немаловажную роль в дифференциальной диагностике причины головокружений.
Для системного головокружения характерны:
- ощущение вращения окружающих предметов вокруг себя;
- ощущение вращения, падения, наклона, раскачивания собственного тела в определенном направлении.
Для неспецифического головокружения характерны:
- отсутствие чувства вращения;
- ощущение неустойчивости, общая слабость;
- предчувствие падения;
- шаткость, неуверенность при ходьбе.
Если головокружение является системным, т. е. является частью вестибулярного симптомокомплекса, то помимо этого, при расспросе и объективном осмотре будут выявлены:
- нистагм, чаще спонтанный, возникающий в момент головокружения;
- атаксия;
- вегетативные проявления в виде тошноты, рвоты, гипергидроза.
Дальнейшая тактика врача основывается на топической диагностике с установлением уровня поражения. Если вовлечена вестибулярная система от ядер вестибулярного нерва в стволе головного мозга до височных долей коры больших полушарий, наиболее вероятно центральное головокружение. Если процесс локализуется во внутреннем ухе, преддверно-улитковом нерве, мостомозжечковом углу или доходит до ядер вестибулярного нерва в стволе головного мозга, — периферическое головокружение. Для каждого из видов системного головокружения также характерны свои особенности, которые могут помочь врачу в установлении истинной причины данного патологического состояния.
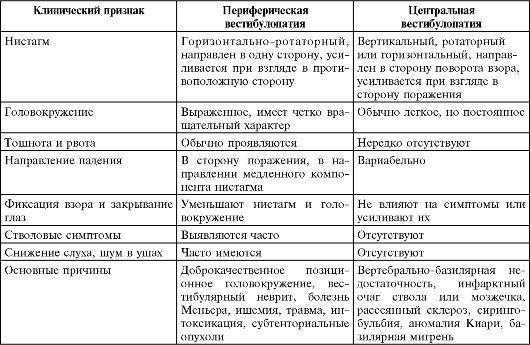
Характерными особенностями периферического вестибулярного головокружения являются:
- приступообразность течения (внезапное начало и конец);
- продолжительность (редко превышает 24 часа);
- сочетание с выраженными вегетативными расстройствами;
- хорошее самочувствие больного между приступами;
- быстрое наступление компенсации за счет включения центральных компенсаторных механизмов;
- нистагм спонтанный, односторонний, горизонтальный, направление в здоровую сторону независимо от направления взгляда, не исчезает при закрытых глазах, длится несколько секунд.
Для системного вестибулярного головокружения центрального генеза характерны:
- хроническое течение;
- умеренная интенсивность;
- сочетание с симптомами поражения ЦНС;
- ограниченность компенсаторных возможностей;
- отсутствие слуховых нарушений;
- нистагм либо отсутствует, либо имеет разные направления в зависимости от направленности взгляда и уровня поражения (горизонтальный, вертикальный, диагональный), наиболее выражен при взгляде в сторону поражения, исчезает при закрытых глазах, длится в течение минуты.
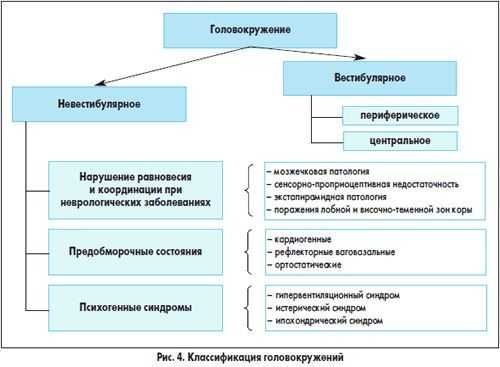
При каких заболеваниях возможно развитие периферического головокружения?
- вестибулярный нейронит; ;
- билатеральная вестибулопатия.
При этих заболеваниях периферическое вестибулярное головокружение не сопровождается нарушением слуха.
Если симптомокомплекс сопровождается нарушением слуха, но другой очаговой неврологической симптоматики не выявляется, то очаг поражения расположен во внутреннем ухе, преддверно-улитковом нерве и/или его ядрах:
- ;
- инфаркт лабиринта, исходом которого является необратимая глухота;
- опухоли (невринома VIII пары черепно-мозговых нервов);
- лабиринтит и т. п.
Если головокружение сопровождается развитием очаговой неврологической симптоматики, то следует думать о центральном головокружении. В зависимости от наличия симптомов можно предположить следующие заболевания и патологические процессы:
- синдром мостомозжечкового угла;
- опухоли IV желудочка;
- нарушения кровообращения в вертебробазилярном бассейне;
- рассеянный склероз;
- головокружение как аура эпилептического припадка.
Если характер жалоб не свидетельствует в пользу системного головокружения, речь идет о несистемном (невестибулярном) головокружении.
Среди несистемного головокружения можно выделить несколько вариантов:
- связанное с липотимиями («обморочными реакциями») и обмороками;
- связанное с поражением различных отделов нервной системы, участвующих в обеспечении равновесия и координации;
- психогенное.
Как говорилось выше, жалобы, предъявляемые при несистемном головокружении, — внезапно наступающая общая слабость, ощущение дурноты, потемнение в глазах, звон в ушах, предчувствие падения.
Необходимо помнить, что предобморочное состояние не всегда переходит в обморок, поэтому при частом повторении липотимий основной жалобой у пациентов является именно головокружение.
Еще одной причиной несистемных головокружений может явиться постуральная гипотензия в структуре периферической вегетативной недостаточности.
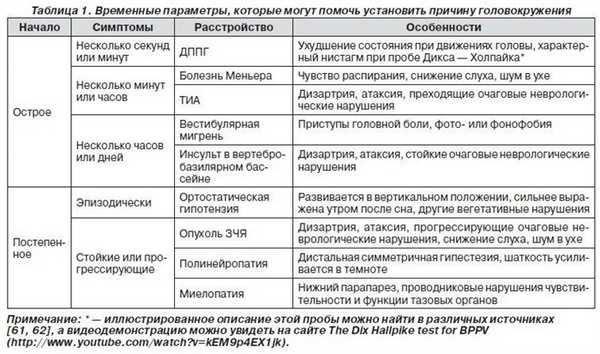
Попробуем теперь составить алгоритм диагностических мероприятий, которые помогут быстрее выявить причину возникновения головокружения.
При жалобах больного на головокружение все мероприятия сводятся к трем основным этапам:
- определение характера головокружений;
- определение уровня поражения вестибулярного анализатора или других структур нервной системы;
- определение нозологической формы.
Для этого проводится анализ основных жалоб, выясняется характер, длительность и острота головокружения, а также сопутствующие жалобы.
Читайте также:
- Спонтанная ( особая ) стенокардия ( стенокардия Принцметала ). Инфаркт миокарда. Клиника ( клиническая картина ) инфаркта миокарда. ЭКГ при инфаркте миокарда.
- Воспаление и аллергия глаза. Лекарства для лечения болезней глаз
- Влияние аноксии на отток лимфа из легких. Проницаемость легочных лимфатических капилляров
- Общие сведения о заболеваниях конъюнктивы и склеры
- Абсцесс простаты: причины, симптомы и лечение
