Регуляция процессов поглощения нейтрального газа. Элиминации нейтрального газа в тканях
Добавил пользователь Владимир З. Обновлено: 21.01.2026
В работе предствлены современные данные отечественной и зарубежной литературы относительно биологической роли эндотелия сосудов в условиях нормы, участия эндотелия в регуляции сосудистого тонуса, коагуляционного потенциала крови, регуляции адгезии лейкоцитов, регуляции проницаемости сосудов и их реэндотелизацию за счет факторов роста
Ключевые слова
Обзор
Агабеков А.И., Рзаева Т.Ш.
Научные руководители: д.м.н., проф. Чеснокова Н.П., д.м.н., проф. Барсуков В.Ю
Кафедра патологической физиологии им. А.А. Богомольца
Введение
Эндотелиальные клетки имеют.гетерогенную структуру, обладающую многообразными функциями, а нарушение структуры и функций эндотелия является инициирующим фактором развития различных форм патологии. Эндотелиальная выстилка сосудов весьма разнообразна, в ряде органов и тканей имеет плотные межклеточные контакты, носит непрерывный характер, что свойственно для гематоэнцефалического барьера. В других органах и тканях, в частности, в почках, ряде эндокринных желез, эндотелий носит фенестрированный, синусоидальный характер, и тем самым обеспечивает селективную проницаемость для различных веществ (З. А. Лупинская, А. Г.Зарифьян, Т. Ц. Гурович, С. Г. Шлейфер 2008)
Сосудистый эндотелий, по мнению ряда авторов, является эндокринным органом, и выполняет многочисленные функции, в частности, регуляцию коагуляционного потенциала крови, а также сосудистого тонуса. Эндотелиальные клетки опосредуют воспалительные и иммунные процессы; регулируют адгезию лейкоцитов; модулируют окисление липидов; регулируют проницаемость сосудов, их реэндотелизацию за счет факторов роста.
Целью данной работы явился анализ данных литературы отечественных и зарубежных авторов относительно роли эндотелия в регуляции функциональной активности сосудистой стенки в условиях нормы.
Эндотелиальные факторы, регулирующие сосудистый тонус.
Среди эндотелиальных факторов, влияющих на сосудистый тонус, выделяют вазодилатирующие факторы, к которым относятся NO, EDHF (эндотелиальный гиперполяризующий фактор), простациклин, адреномедуллин, моноокись углерода, пуриновые основания, эндогенные каннабиоиды, Na-уретический пептид С, кинины и ряд других. К вазоконстрикторным факторам, продуцируемым эндотелиальными клетками, относятся тромбоксан А2, эндотелины, 20-HETE (20-гидрооксиэйкозотетраеновая кислота), ангиотензин II. Балланс между факторами релаксации и констрикции определяет тонус сосудов и соответственно величину местного кровотока. (Каде А.Х., Занин С.А., Губарева Е.А. и др. , 2011)
Вазодилатирующие факторы, продуцируемые эндотелием
Касаясь биологических эффектов ряда вазодилатирующих соединений, синтезируемых в эндотелиальных клетках, следует прежде всего остановиться на эффектах NO.
NО образуется в клетках эндотелия из L-аргинина под действием фермента NO-синтетазы. Имеются два уровня секреции NO — базальный и стимулированный. Тонус сосудов в покое осуществляется постоянной базальной секрецией. Некоторые химические вещества: ацетилхолин, АТФ, брадикинин, а также гипоксия или механическая деформация увеличивают синтез NO. Стимулируя гуанилатциклазу, NO увеличивает образование цГМФ в гладкомышечных клетках, тромбоцитах, что обусловливает расслабление сосудов, ингибирует пролиферацию гладкомышечных клеток и тормозит активность тромбоцитов и макрофагов. (В. Ф. Киричук, А. П. Ребров, С. И. Россошанская, 2005)
Простациклин синтезируется преимущественно в эндотелии. Основным механизмом, регулирующим его образование, является активность ферментов циклооксигиназ. Простациклин оказывает вазодилатирующее действие за счет стимуляции специфических рецепторов, локализованных на гладкомышечных клеток сосудов, что ведет к повышению активности в клетках аденилатциклазы и увеличение образования цАМФ. (Дзгоева Ф. У., Кутырина И. М. 2000)
При блокировании действия NO и простациклина вазодилатацию вызывает эндотелиальный фактор гиперполяризации (EDNF). Данный фактор выделяется только под действием некоторых стимулов: ацетилхолина, брадикинина, тромбина, гистамина, субстанции Р, АДФ, АТФ. EDNF является мощным вазодилататором, воздействующим на Cа ++ -зависимые К + -каналы гладкомышечных клеток сосудов, стимулируя выход из них ионов калия, который вызывает их гиперполяризацию и расслабление.
Пуриновые основания, эндогенными источниками которых являются тромбоциты, эндотелиоциты, нейроны и другие клетки, действуют на различные рецепторы клеток сосудистой стенки: при воздействии на рецепторы эндотелия, происходит стимуляция образования основных вазодилатирующих факторов: простациклина, оксида азота, эндотелиального гиперполяризующего фактора; при воздействии на рецепторы гладкомышечных клеток сосудов пуриновые нуклеотиды вызывают эндотелий-независимую вазодилатацию.
К эндогенным каннабиоидам относят анаидамид и 2-арахидонилглицерин, источниками которых являются клетки эндотеия, тромбоциты, лейкоциты, макрофаги, а также периваскулярные нервные окончания. Анаидамид и 2-арахидонилглицерин образуются в больших количествах при активации тромбоцитов и моноцитов и участвуют в механизмах снижения артериального давления при различных патологических состояниях. (Чурюканов М. В., Чурюканов В. В., 2004)
Известны еще два фактора, выделяемые эндотелием и вызывающие дилатацию сосудов: натрийуретический пептид С-типа (НПС) и адреномедуллин. Натрийуретический пептид С вызывает релаксацию сосудов и угнетает пролиферацию гладкомышечных клеток. Большей частью НПС синтезируется в эндотелии, воздействует на рецепторы гладкомышечных клеток, вызывая увеличение образования цГМФ, приводящего к расширению сосуда. Адреномедуллин действует как прямой вазодилататор за счет увеличения продукции цАМФ. В результате активации аденилатциклазы образуется из препроадреномедуллина в эндотелиальных и гладкомышечных клетках сосудов. Доказано. что сосудорасширяющее действие адреномедуллина связано как с эндотелий-зависимыми, так и с эндотелий-независимыми механизмами. Предполагается наличие специфических рецепторов к адреномедуллину. (Kitamura K. et al. Adrenomedullin, 1993)
Моноокись углерода образуется из гема под действием двух изоформ гемоксигеназ (НО-1 и НО2). Образуется СО в различных регионах, но преимущественно - в эндотелии сосудов мозга (Faraci F.M., Heistad D.D., 1998), где участвуют в регуляции кровотока, непосредственно вызывая расслабление мозговых сосудов. (Черток В. М., Коцюба А. Е., 2012)
Калликреин-кининовая система. Вазодилатирующий эффект кининов связан с активацией В2 рецепторов на эндотелии и образованием основных эндотелиальных вазодилатирующих факторов - NO, простациклина, EDHF.
Вазоконстрикторные факторы, продуцируемые эндотелием
Эндотелиальные факторы вызывают сужение сосудов, что связано с отсутствием высвобождения факторов релаксации и с продукцией констриктивных агентов. К вазоконстрикторам, синтезирующимся в эндотелиальных клетках относят эндотелины, тромбоксан А2, 20-HETE (20-гидрооксиэйкозотетраеновая кислота), ангиотензин II.
Эндотелины - наиболее мощные вазоактивные вещества. Самый изученный представитель данной группы - эндотелин-1. В физиологических концентрациях он действует на эндотелиальные рецепторы, вызывая высвобождение факторов релаксации, а в более высоких - активируют рецепторы на гладкомышечных клетках, стимулируя стойкую вазоконстрикцию и пролиферацию медии. (Дремина Н. Н., Шурыгин М. Г., Шурыгина И. А., 2016)
Тромбоксан А2 преимущественно синтезируется в тромбоцитах, но некоторое его количество образуется в эндотелии. Специфические рецепторы к нему расположены на гладкомышечных клетках сосудистой стенки. Сокращение гладкомышечных клеток при стимуляции тромбоксаном связано со снижением активности аденилатциклазы и повышением содержания внутриклеточного кальция. (Дзгоева Ф. У., Кутырина И. М., 2000)
Ангиотензин ||, образуется в результате активации ренин-ангиотензиновой системы и является одним из наиболее сильных вазоконстрикторов. Активация данной системы может происходить как на системном уровне при выделении ренина клетками юкстагломерулярного комплекса почек, так и локально, на уровне эндотелия, в котором образуется ренин и ангиотензин-превращающий фермент. (Бабак О. Я., Кравченко Н. А. 2005)
Вазоконстрикторную функцию выполняет 20-гидроксиэйкозотетраеновая кислота (20-НЕТЕ) - продукт обмена арахидоновой кислоты по монооксигеназному пути. 20-НЕТЕ, действуя на гладкомышечные клетки сосудов, вызывает деполяризацию клеточных мембран. Его образование увеличивается под действием ангиотензина 2 и эндотелина-1, а также при гипероксии и является одним из ведущих факторов высокого артериального давления. Увеличение его образовния сопровождается включением тормозных регуляторных механизмов активацией синтеза простациклина, т.е. сохраняется принцип антагонистической регуляции.
Роль эндотелия в регуляции коагуляционного потенциала крови
Одной из важных функций эндотелия является обеспечение тромборезистентности сосудистой стенки, а с другой стороны ее тромбогенности. К числу тромбогенных факторов, стимулирующих процессы адгезии и агрегации тромбоцитов относится vWF (фактор Виллебранда), PAF (фактор активации тромбоцитов), АДФ, тромбоксан А2 Адгезия тромбоцитов к эндотелию - это начальный этап процессов гемостаза и тромбоза, что приводит к формированию тромбоцитарного тромба, активации плазменных прокоагулянтов с последующим образованием тромбина. К ингибиторам синтеза тромбина относятся: тромбомодулин, протеогликаны, предотвращающие избыточное фибринообразование. Тромборегуляторы оказывают влияние не только на гемостаз, но и проницаемость сосудов, вазомоторные реакции, ангиогенез, клеточную пролиферацию. (Петрищев Н.Н., Власов Т.Д. 2003)
Как указывалось выше, при гипоксии и действии медиаторов, увеличивающих синтез NO, в эндотелиальных клетках, медии и адвентиции синтезируется простациклин. Простациклин активирует аденилатциклазу, следствием чего является увеличение содержания цАМФ, который, помимо выполнения вазодилатирующей функции, препятствует активации тромбоцитов и вызывает релаксацию сосудов. Нарушение синтеза простациклина или снижение его поступления в кровь создает тромбогенную опасность. NO подавляет адгезию и агрегацию тромбоцитов. Этот процесс ассоцирован с увеличением содержания в тромбоцитах цГМФ.
Тромбогенный риск повышается по мере снижения содержания в плазме крови активных антитромбинов, в первую очередь АТ III, при одновременном наличии предрасполагающих факторов — гиперлипидемии, ожирения, диабета, сердечной недостаточности. (Suck G., Traut W. 2000)
Эндотелий играет важную роль в развитии фибринолиза за счет секреции тканевого и урокиназного активаторов плазминогена и его ингибиторов, которые могут или быстро нейтрализовать плазмин, или препятствуют активации плазминогена. Под влиянием гемодинамических факторов, пристеночного напряжения сдвига, трансмурального давления и ряда других факторов возникает динамическое изменение синтеза и секреции тромбогенных и атромбогенных субстанций эндотелия. В физиологических условиях выделение атромбогенных субстанций преобладает над тромбогенными. (Петрищев Н.Н., Власов Т.Д. 2003)
Физиологический антикоагулянтный комплекс - это система протеина С (Pr C), в которую входит тромбомодулин, протеин С, протеин S, тромбин (активатор Pr C) и ингибитор Pr C. Функцией данной системы является ингибирование факторов свертывания крови Va и VIIIa, инактивация ингибитора тканевого активатора плазминогена. (Айламазян Э. К., Мозговая Е. В. 2008)
В регуляции гемостатической функции эндотелия большое значение имеют гормоны вазопрессин, эстрогены, цитокины: интерлейкин-1, TNF- α, гемодинамические факторы. К факторам эндотелиального происхождения, ингибирующим адгезию и агрегацию тромбоцитов, относят простациклины, простагландины Е2, NO.
Значение эндотелия в регуляции адгезии лейкоцитов
Исключительно важную роль играет эндотелий в развитии адгезии лейкоцитов. К адгезивным молекулам эндотелия относятся Р-селектин, GMP-140, ELAM-1, ICAM. Повышение адгезивности эндотелия имеет большое значение в патогенезе воспалительных процессов, атеросклерозе, септическом шоке. Однако до настоящего момента остается не изученным значение нарушения адгезивных свойств сосудистой стенки в патогенезе неоплазий различной локализации и развитии метастазирования малигнизированных клеток.
Значение эндотелиальных клеток в процессе ангиогенеза
Эндотелию принадлежит значительная роль в процессе ангиогенеза в условиях патологии. В стабильном состоянии эндотелиоциты пролиферируют лишь раз в 10 лет. Под действием ангиогенных факторов происходит пролиферация эндотелиоцитов, которая заканчивается их дифференцировкой и реэндотелизацией сосудов. Эндотелий активно участвует в процессе кооперации между эндотелиоцитами и окружающими клетками, выделяя факторы роста (VEGF, FGF-2), вызывая таксис и пролиферацию гладкомышечных клеток и фибробластов.
Эндотелиальная дисфункция является одним из универсальных патогенетических факторов развития таких форм патологии как атеросклероз, гипертоническая болезнь, сахарный диабет, тромбогеморрагический синдром и канцерогенез. Причинами эндотелиальной дисфункции могут быть ишемия, гипоксия тканей, свободно-радикальное повреждение, цитокины и ряд других факторов.
Заключение
В патогенезе заболеваний различного генеза большое значение имеют нарушения функциональной активности сосудистой стенки, являющейся, по существу, эндокринным органом, регулирующим состояние сосудистого тонуса, коагуляционного и тромбоцитарного-сосудистого звеньев системы гемостаза, фибринолиз, адгезивно-агрегационные способности эндотелия, процессы ангиогенеза, экспрессирующие белки МНС I и II классов, участвующих в ряде случаев в представлении антигенов-аллергенов, а также продуцирующим различные цитокины локального и системного действия. В патогенезе заболеваний различной этиологии важная роль относится эндотелиальной дисфункции, в связи с этим абсолютно необходимо знание многочисленных функций сосудистой стенки в условиях нормы и маркеров эндотелиальной дисфункции, свидетельствующих о развитии патологии.
Литература
1. Петрищев Н.Н., Власов Т.Д. Физиология и патофизиология эндотелия/Дисфункция эндотелия. Под ред. Н.Н. Петрищева. СПбГМУ 2003: стр. 4—38.
2. Киричук В. Ф., Ребров А. П., Россошанская С. И. Тромбоз. Гемостаз. Реология./Функции эндотелия сосудистой стенки 2005 №2: стр. 23
3. Каде А.Х., Занин С.А., Губарева Е.А., Туровая А.Ю., Богданова Ю.А., Апсалямова С.О., Мерзлякова С.Н. Физиологические функции сосудистого эндотелия // Фундаментальные исследования. - 2011. - № 11-3. - С. 611-617;
4. Барсуков В.Ю., Чеснокова Н.П., Агабеков А.И., Бизенкова М.Н. Показатели эндотелиальной дисфункции и состояния коагуляционного потенциала крови как объективные критерии инициации и малигнизации клеток при раке толстой кишки // Современные проблемы науки и образования. - 2015. - № 6.;
5. Агеев, Ф.Т. Роль эндотелиальной дисфункции в развитии и прогрессировании сердечно-сосудистых заболеваний / Ф.Т. Агеев // ЖСН. 2004.-Т. 4, № 1.-С. 21-22.
6. Чурюканов М. В., Чурюканов В. В. Функциональная организация и терапевтический потенциал эндогенной каннабиноидной системы //Экспериментальная и клиническая фармакология. - 2004. - Т. 67. - №. 2. - С. 70-78.
7. Воскобой И. В., Семенов А. В., Мазуров А. В. и др. Активность тромбоцитов и функциональное состояние эндотелия у больных с нестабильной стенокардией с благоприятным и неблагоприятным исходом (проспективное исследование) / // Кардиология. — 2002. — № 9. — С. 4-11
8. Бокерия, Л.А. Современное общество и сердечно-сосудистая хирургия / Л.А. Боке-рия // Тез. докл. V Всерос. съезда сердечно-сосудистых хирургов. М., 1999. - С.З-6.
9. Дзгоева Ф. У., Кутырина И. М. Тромбоксан А2 и простациклин у больных хроническим гломерулонефритом и ишемической болезнью сердца в условиях нефротоксического действия рентгеноконтрастных средств //Протективное действие антагонистов кальция. Тер. арх. - 2000. - Т. 6. - С. 42-45.
10. Айламазян Э. К., Мозговая Е. В. Гестоз: теория и практика //М.: МЕДпресс-информ. - 2008. - Т. 272.
11. Черток В. М., Коцюба А. Е. Эндотелиальный (интимальный) механизм регуляции мозговой гемодинамики: трансформация взглядов //Тихоокеанский медицинский журнал. - 2012. - №. 2 (48).
12. Бабак О. Я., Кравченко Н. А. Роль ренин-ангиотензиновой системы в ремоделировании сердца и сосудов //Укр. терапевт. журн. - 2005. - №. 2. - С. 89-96.
13. Дремина Н. Н., Шурыгин М. Г., Шурыгина И. А. Эндотелины в норме и патологии //Международный журнал прикладных и фундаментальных исследований. - 2016. - №. 10-2. - С. 210-214.
14. Kitamura K. et al. Adrenomedullin: a novel hypotensive peptide isolated from human pheochromocytoma //Biochemical and biophysical research communications. - 1993. - Т. 192. - №. 2. - С. 553-560
15. Suck G., Traut W. TROMB, a new retrotransposon of the gypsy-Ty3 group from the fly Megaselia scalaris //Gene. - 2000. - Т. 255. - №. 1. - С. 51-57.
16. Baylis C., Vallance P. Measurement of nitrite and nitrate levels in plasma and urine—what does this measure tell us about the activity of the endogenous nitric oxide system? Curr Opin Nephrol Hypertens 1998 Jan;7(l):59-62.
17. Moncada S., Vane J,R. Pharmacology and endogenous roles of prostaglandin endoperoxides, thromboxane A2 and prostacyclin. Pharmacol Rev 1979;30:293-331
18. Faraci F. M., Heistad D. D. Regulation of the cerebral circulation: role of endothelium and potassium channels //Physiological reviews. - 1998. - Т. 78. - №. 1. - С. 53-97.
Регуляция процессов поглощения нейтрального газа. Элиминации нейтрального газа в тканях
4.1. Транспорт кислорода
В сложных механизмах транспорта газов кровью и газообмена в тканях важная роль отводится эритроцитам, ответственным за доставку О2 к различным органам и удаление образующегося в процессе метаболизма СО2.
Эритроцит - безъядерная клетка, лишенная митохондрий, основным источником энергии для эритроцита служит глюкоза, метаболизируемая в гексозомонофосфатном шунте или цикле Эмбдена-Мейергофа. Транспорт О2 обеспечивается в значительной мере гемоглобином, состоящим из белка глобина и гема. Последний представляет собой комплексное соединение железа и порфирина. Глобин представляет собой тетрамер полипептидной цепи. Hb A (HbA) - основной гемоглобин взрослых содержит 2 - альфа и 2 - бета - цепи, Hb A2 - содержит две альфа и две дельта цепи.
Гем состоит из иона железа, встроенного в порфириновое кольцо. Ион железа гема обратимо связывает одну молекулу О2. С одной молекулой Hb максимально связываются 4 молекулы О2 с образованием оксигемоглобина.
Гем может подвергаться не только оксигенации, но и истинному окислению, когда железо становится из двухвалентного трехвалентным. Окисленный гем носит название гематина, а молекула гемоглобина становится метгемоглобином. В крови человека метгемоглобин находится в незначительных количествах, его уровень резко возрастает при отравлениях. Метгемоглобин не способен отдавать кислород тканям.
В норме метгемоглобин составляет менее 3% общего Hb крови. Основная форма транспорта О2 - в виде оксигемоглобина. Кислород транспортируется артериальной кровью не только в связи с гемоглобином, но и в растворенном виде. Принимая во внимание тот факт, что 1 г Hb может связать 1,34 мл О2, кислородная емкость крови в среднем у взрослого человека составляет около 200 мл/л крови. Одним из показателей кислородного транспорта является насыщение артериальной крови О2(Sa O2), равного отношению О2, связанного с Hb, к кислородной емкости крови:
SaO2=O2, связанного с Hb/O2 емкость крови* 100%.
В соответствии с кривой диссоциации оксигемоглобина насыщение артериальной крови кислородом в среднем составляет 97%, в венозной крови - 75%.
PaO2 в артериальной крови около 100 мм. рт. ст., а в венозной - около 40 мм. рт. ст.
Количество растворенного кислорода в крови пропорционально парциальному давлению О2 и коэффициэнту его растворимости.
Последний для О2 составляет 0,0031/100 мл крови/ 1 мм. рт. ст.. Таким образом, 100 мл крови при PaO2, равном 100 мм. рт. ст., содержит менее 0,31 мл O2.
Диссоциация оксигемоглобина в тканях обусловлена главным образом химическими свойствами гемоглобина, а также рядом других факторов - температурой тела, рН среды, р СО2.
При понижении температуры тела наклон кривой диссоциации оксигемоглобина возрастает, а при ее повышении - снижается, и соответственно снижается сродство Hb к О2.
При снижении рН, т.е. при закислении среды, сродство гемоглобина к О2 уменьшается. Увеличение напряжения в крови СО2 также сопровождается снижением сродства Hb к О2 и уплощением кривой диссоциации оксигемоглобина.
Известно, что степень диссоциации оксигемоглобина определяется содержанием в эритроцитах некоторых фосфорорганических соединений, главным из которых является 2,3 - ДФГ (2,3 дифосфоглицерат), а также содержанием в эритроцитах катионов. В случаях развития алкалозов, поглощение О2 в легких увеличивается, но в то же время затрудняется отдача кислорода тканями. При ацидозах наблюдается обратная картина.
4.2.Утилизация кислорода тканями
Тканевое или клеточное дыхание включает три стадии. На первой стадии пируват, аминокислоты и жирные кислоты окисляются до двухуглеродных фрагментов ацетильных групп, входящих в состав ацетилкофермента А. Последние на втором этапе окисления включаются в цикл лимонной кислоты, где происходит образование высокоэнергетических атомов водорода и высвобождение СО2 - конечного продукта окисления органических субстратов. На третьей стадии клеточного дыхания атомы водорода делятся на протоны (Н+) и «высокоэнергетические» электроны, передающиеся по дыхательной цепи на молекулярный О2 и восстанавливающие его до НО2. Перенос электронов сопряжен с запасом энергии в форме АТФ, т.е. с окислительным фосфорилированием (рис.6).
Касаясь патогенеза метаболических сдвигов, свойственных гипоксическим состояниям, следует отметить, что в организме человека более 90% всего потребляемого кислорода восстанавливается с участием цитохромоксидазы митохондрий, и лишь около 10% кислорода метаболизируется в тканях с участием оксигеназ: диоксигеназы и монооксигеназы.

Рис.6. Схема тканевого дыхания. Конечные продукты каждой стадии даны в рамке (Ленинджер А., 1999)
Наиболее многочисленны и сложны монооксигеназные реакции, протекающие в эндоплазматическом ретикулуме клеток при участии цитохрома Р-450 и обеспечивающие гидроксилирование субстрата (стероидных гормонов, лекарственных препаратов и различных др. соединений) и, как правило, его инактивацию.
Диоксигеназы катализируют реакции, в которых в молекулу органического субстрата включаются оба атома молекулы кислорода (например, реакция окисления катехола молекулярным кислородом с раскрытием кольца).
В реакциях, связанных с переносом электронов, т.е. в реакциях окисления-восстановления, где, как указывалось выше, используется более 90% потребляемого кислорода, атомы водорода, отщепленные дегидрогеназами от субстратов в цикле лимонной кислоты, передают свои электроны в цепь переноса электронов и превращаются также в Н +. Как известно, помимо 4 пар атомов водорода, поставляемых каждым оборотом цикла лимонной кислоты, образуются и другие атомы водорода, отщепленные дегидрогеназами от пирувата, жирных кислот и аминокислот в процессе их расщепления до Ацетил-СоА и других продуктов.
Таким образом, все атомы водорода, отщепляемые дегидрогеназами от субстратов, передают свои электроны в дыхательную цепь к конечному акцептору электронов - кислороду.
Касаясь последовательности транспорта электронов в окислительно-восстановительных реакциях, протекающих на внутренней мембране митохондрий, прежде всего, следует отметить, что от всех НАД - зависимых реакций дегидрирования восстановленные эквиваленты переходят к митохондриальной НАДН - дегидрогеназе, затем через ряд железосерных ферментов передаются на убихинон М цитохрому b. Далее электроны переходят последовательно на цитохромы С1 и С, затем на цитохромы аа 3 (цитохромоксидазу - медьсодержащий фермент). В свою очередь цитохромоксидаза передает электроны на кислород. Для того, чтобы полностью восстановить кислород с образованием 2-х молекул воды требуется 4 электрона и четыре Н+ .
Скорость утилизации О2 в различных тканях различна. В среднем взрослый человек потребляет 250 мл О2 в 1 мин. Максимальное извлечение О2 из притекающей артериальной крови свойственно миокарду.
Кислород используется в клетках, в основном в метаболизме белков, жиров, углеводов, ксенобиотиков, в окислительно-восстановительных реакциях в различных субклеточных фракциях: в митохондриях, в эндоплазматическом ретикулуме, в реакциях липопероксидации, а также в межклеточном матриксе и в биологических жидкостях.
Коэффициент утилизации О2 в тканях равен отношению потребления О2 к интенсивности его доставки, широко варьирует в различных органах и тканях.
В условиях нормы минимальную потребность в О2 проявляют почки и селезенка, а максимальную потребность - кора головного мозга, миокард и скелетные мышцы, где коэффициент утилизации О2 колеблется от 0,4 до 0,6, а в миокарде до 0,7. При крайне интенсивной физической работе коэффициент утилизации О2 мышцами и миокардом может возрастать до 0,9.
Обмен дыхательных газов в тканях происходит в процессе свободной и облегченной диффузии. При этом О2 переносится по градиенту напряжения газа из эритроцитов и плазмы крови в окружающие ткани.
Одновременно происходит диффузия СО2 из тканей в кровь. На выход О2 из крови в ткани влияет диссоциация оксигемоглобина в эритроцитах, что обеспечивает так называемую облегченную диффузию О2. Интенсивность диффузионного потока О2 и СО2 определяется градиентом их напряжения между кровью и тканями, а также площадью газообмена, плотностью капилляров, распределением кровотока в микроциркуляторном русле. Интенсивность окислительных процессов в тканях определяется величиной критического напряжения О2 в митохондриях, которое в условиях нормы должно превосходить 0,1-1 мм рт. ст.
Соответствие доставки О2 к органам и тканям, возросшим потребностям в оксигенации обеспечивается на клеточном, органном уровнях за счет образования метаболитов изнашивания, а также при участии нервных, гормональных и гуморальных влияний.
Основная масса углекислого газа (СО2) образуется в организме как конечный продукт различных метаболических реакций и транспортируется к легким с кровью. Вдыхаемый воздух содержит лишь незначительное количество СО2.
Транспорт СО2 кровью осуществляется в 3-х состояниях: в виде аниона бикарбоната, в растворенной форме и в виде карбаминовых соединений.
СО2 хорошо растворяется в плазме крови и в артериальной крови, около 5% от общей двуокиси углерода содержится в крови в растворенной форме.
Анион бикарбоната составляет около 90% от общего содержания СО2 в артериальной крови: СО2+Н2О - Н++НСО-3.
Эта реакция медленно протекает в плазме крови, но чрезвычайно интенсивно происходит в эритроцитах при участии фермента карбоангидразы. Мембрана эритроцита относительно непроницаема для Н+, как и вообще для катионов, но в тоже время, проницаема для ионов НСО-3, выход которых из эритроцитов в плазму обеспечивается притоком Cl- из плазмы в эритроциты. Часть Н+ забуферивается гемоглобином с образованием восстановленного гемоглобина.
Третьей формой транспорта СО2 кровью являются карбаминовые соединения, образованные взаимодействием СО2 с концевыми группами белков крови преимущественно с гемоглобином:
Hb NH2 + CO2 - Hb NH COOH > Hb NH COO + Н+
Карбаминовые соединения составляют около 5% от общего количества СО2, транспортируемого кровью.
В оксигенированной артериальной крови напряжение СО2 составляет 40 мм. рт. ст., а в венозной крови Рv СО2 равно 46 мм. рт. ст.
4.4.Связывание гемоглобина с окисью углерода
Угарный газ (СО) - окись углерода обладает значительно большим сродством к гемоглобину, чем О2, с последующим образованием карбоксигемоглобина. СО входит в состав бытового газа, а также выделяется при работе двигателей внутреннего сгорания. При концентрации СО во вдыхаемом воздухе всего в количестве 7*10- 4 около 50% гемоглобина превращается в карбоксигемоглобин. В норме в крови содержится около 1% HbCO, у курильщиков - 3% . В крови водителей такси концентрация карбоксигемоглобина достигает 20%. Карбоксигемоглобин диссоциирует с отдачей О2 в 200 раз медленней оксигемоглобина и в то же время препятствует его диссоциации в тканях.
В опытах крысы помещались в изолированную газонепроницаемую камеру, которая заполнялась воздухом и различными газовыми смесями нейтральных газов. С датчика кислорода напряжение преобразования подавалось на аналого-цифровой преобразователь (АЦП) и регистрировалось на компьютере. В работе изучены рецепторные механизмы действия блокады возбуждающих глутаматных рецепторов (NMDA) нембуталом и стимуляции тормозных ГАМК-рецепторов медазепамом на величину потребления кислорода организмом крысы в замкнутом пространстве на фоне дыхания воздухом и газовыми смесями, где вместо азота были газы аргон, криптон, ксенон. Аргон, криптон и ксенон уменьшают потребление кислорода организмом. Показано, что нембутал и медазепам значительно уменьшают потребление кислорода организмом, и после их введения аргон, криптон, ксенон не уменьшают потребление кислорода. Это доказывает, что механизм действия аргона, криптона и ксенона на уменьшение потребления кислорода такой же, как у нембутала и медазепама. Исследования показали, что аргон, криптон, ксенон уменьшают потребление кислорода организмом животного за счет действия на NMDA и ГАМК-рецепторы. Физиологическим механизмом этого действия нейтральных газов является то, что нейтральные газы блокируют NMDA-рецепторы и усиливают ГАМК-эргическое торможение в нервной системе.
1. Ананьев В.Н. Влияние инертных газов аргона и криптона на поглощение кислорода в замкнутом пространстве у крыс // Фундаментальные исследования. - 2012. - № 1. - С. 11-13.
3. Павлов Н.Б. Аргон - биологически активный компонент газовой среды // Авиакосмическая и экологическая медицина. - 2006. - № 6. - С. 15-18.
4. Сергеев П.В., Шимановский Н.Л., Петров В.И. Рецепторы физиологически активных веществ. - Волкоград: Изд-во «Семь ветров», 1999. - 640 с.
5. Сергеев П.В., Галенко-Ярошевский П.А., Шимановский Н.Л. Очерки биохимической фармакологии. - М.: РЦ «Фарммединфо», 1996. - 384 с.
6. Солдатов П.Э., Дьяченко А.И., Павлов Б.Н. Выживаемость лабораторных животных в аргон-содержащих гипоксических средах // Авиационная и экологическая медицина. - 1998. - т. 32, № 4. - С. 33-37.
8. David H.N., Haelewyn B., Degoulet M., Colomb D.G. Jr, Risso J-J., et al. Ex Vivo and In Vivo Neuroprotection Induced by Argon When Given after an Excitotoxic or Ischemic Insult // PLoS ONE. - 2012. - Vol. 7(2). - С. 1-6.
9. Ma D., Wilhelm1 S., Maze M. Neuroprotective and neurotoxic properties of the ‘inert’ gas, xenon // Br J Anaesth. - 2002. - Nov; 89(5). - Р. 739-46.
10. Yuzhen Liu, En- Sheng Ji, Shuanglin Xiang, Renaud Tamisier, Jingli Tong, Jianhua Huang, and J. Woodrow Weiss Exposure to cyclic intermittent hypoxia increases expression of functional NMDA receptors in the rat carotid body // J Appl Physiol. - 2009. - № 106: - Р. 259-267.
Глутамат является основным возбуждающим нейромедиатором в нервной системе млекопитающих [5, 7]. Гиперактивация NMDA-рецепторов вносит определенный вклад в судорожную активность и связанную с ней гибель нейронов, что также подтверждается большим количеством экспериментальных данных о выраженном противосудорожном эффекте антагонистов NMDA-рецепторов, проявляющемся на различных моделях судорог. Так, существуют указания на усиление антагонистами NMDA-рецепторов лечебного эффекта бензодиазепинов и барбитуратов при данных состояниях [2, 4].
NMDA-рецепторы присутствуют в большинстве нейронов ЦНС, таким образом, активация этих рецепторов лежит в основе большинства быстрых процессов передачи сигнала в ЦНС. В связи с этим активация NMDA-рецепторов приводит к двум событиям: во-первых, деполяризации постсинаптической мембраны (обусловливается входом ионов Na+ в клетку), и, во-вторых, активации Ca-зависимых белков, включая кальмодулин-зависимые протеинкиназы, протеинкиназу С, фосфолипазу А2, NO-синтазу и т.д. Таким образом, активация NMDA-рецепторов приводит к запуску как межклеточной сигнализации (деполяризация мембраны, долговременная потенциация), так и запуску внутриклеточных каскадов передачи сигнала. Реполяризация клеточной мембраны после активации NMDA-рецепторов происходит в основном за счет активности Na/K-АТФазы, которая восстанавливает градиенты ионов Na+ и К+. Между NMDA-рецепторами и Na/K-АТФазы существует прямая функциональная связь [4].
L-глутамат является основным медиатором проведения возбуждения в синапсах нервной системы позвоночных. Идентифицированы множественные глутамат-рецепторы, которые, кроме участия в быстром проведении возбуждения, являются также критическим фактором в пластичности синапсов. Нарушения Са2+-проницаемости данных каналов приводят к ряду нейродегенеративных заболеваний, среди которых болезнь Паркинсона, паралич, эпилепсия.
Основными ингибиторными нейротрансмиттерами в ЦНС являются ГАМК и глицин. Они содержатся во вставочных нейронах, и благодаря им осуществляется пресинаптическая ингибиция в спинном мозге. ГАМК (гамма-аминомасляная кислота) синтезируется при декарбоксилировании глутамата. Активируемая через импульсы от подкорковых образований и коры мозжечка посредством ретикуло-, рубро- и вестибулоспинального трактов, ГАМК связывается с рецепторами постсинаптической мембраны. Различают 3 основных рецепторных сайта: ГАМК, бензодиазепиновый и барбитуратовый сайт. Особое значение имеют рецепторные области для связывания с бензодиазепинами и барбитуратами, причем бензодиазепины усиливают ГАМК-эргическую ингибицию на пресинаптические терминали. Все основные эффекты бензодиазепинов - седативный, противотревожный, противосудорожный, мышечной релаксации и другие - осуществляются через ГАМК-А-рецепторы [2, 7]. Блокада NMDA-рецепторов приводит к снижению обмена веществ и наркозу. Стимуляция тормозных ГАМК-рецепторов успокаивает организм, снижает обмен веществ, но не вызывает наркоза. Применение препаратов, действующих на NMDA и ГАМК-рецепторы, осложняется тем, что к ним развивается быстро привыкание и зависимость, эти препараты очень долго выводятся из организма. Поэтому мы в наших исследованиях изучили свойство нейтральных газов снижать потребление кислорода организмом и доказали, что механизмом этого действия является блокада NMDA-рецепторов и возбуждение ГАМК-тормозных рецепторов.
Цели и задачи исследования ‒ изучить рецепторные механизмы действия нейтральных газов (аргон, криптон, ксенон) на основе антагониста NMDA-рецептора нембутала и агониста бензодиазепинового рецептора медазепама [7].
Материалы и методы исследования
В опытах использовались лабораторные животные ‒ крысы. Крыса помещалась в изолированную газонепроницаемую камеру, которая имела штуцеры входа газа и выхода [1]. Камера заполнялась воздухом, воздух прокачивался воздушным насосом через датчики кислорода и опять возвращался в камеру. Таким образом, концентрация кислорода постепенно уменьшалась. С датчиков газа напряжение преобразования подавалось на аналого-цифровой преобразователь (АЦП) и вводилось и регистрировалось на компьютере. Частота записи измерения показаний была равна одной минуте. Для исследования брали газовые смеси - воздух (азота 80 %, кислорода 20 %), кислородно-ксеноновую (кислорода 20 %, ксенона 80 %), кислородно-аргоновую смесь (кислорода 20 %, аргона 80 %), кислородно-криптоновую смесь (кислорода 20 %, криптона 80 %). Выдыхаемый углекислый газ поглощался. Газовые смеси готовили по показаниям соответствующих датчиков газа. Изучалось влияние на потребление кислорода транквилизатора медазепама, механизм действия которого состоит в усилении ГАМК-эргического торможения [7]. Проводились опыты, когда на фоне медазепама давалось дыхание с аргоном, криптоном, ксеноном, что позволило выявить механизмы действия нейтральных газов.
Изучалось влияние на потребление кислорода барбитурата нембутала, механизм действия которого состоит в уменьшении тонуса возбуждающих NMDA рецепторов и в усилении ГАМК-эргического торможения [7]. Проводились опыты, когда на фоне нембутала давалось дыхание с аргоном, криптоном, ксеноном, что позволило выявить механизмы действия нейтральных газов.
Результаты исследования и их обсуждение
В опытах использовались крысы весом 400 ± 50 г. В контрольной группе и на фоне аргона проведено по 25 опытов.
Камера была изготовлена из стекла и имела объем 1850 мл. Поглощение кислорода в контроле (рис. 1) за 30 мин было 18,85 ± 0,5 мл/кг/мин. Поглощение кислорода в аргоне за 40 мин было 14,95 ± 0,7 мл/кг/мин. В аргоне уменьшилось потребление кислорода (рис. 1) на 26,7 % (при P < 0,05). Время максимального выживания в аргоне увеличилось на 33,3 % (при P < 0,05).
Для анализа действия криптона в опытах использовались крысы весом 400 ± 50 г. В контрольной группе (n = 25) на фоне криптона проведено 22 опыта. Камера 1850 мл. Поглощение кислорода в контроле за 30 мин было 18,85 ± 0,5 мл/кг/мин. Поглощение кислорода в криптоне за 55 мин было 10.87 ± 1,3 мл/кг/мин. В криптоне (рис. 2) уменьшилось потребление кислорода на 42,3 %, или в 1,73 раза (при P < 0,05) по сравнению с контролем.
Время максимального выживания в криптоне увеличилось на 83,3 %, или в 1,83 раза по сравнению с контролем (при P < 0,05).
Для анализа действия ксенона в опытах были задействованы крысы массой 400 ± 50 г. В контрольной группе (n = 25) на фоне ксенона проведено 15 опытов. Камера 1850 мл. Поглощение кислорода в контроле за 30 мин было 18,85 ± 0,5 мл/кг/мин. Поглощение кислорода в ксеноне за 105 мин было 5,875 ± 1,1 мл/кг/мин. В ксеноне (рис. 3) потребление кислорода составило 31 % от контроля, это в 3,2 раза (при P < 0,05) меньше контроля. Время максимального выживания в ксеноне составило 350 % от контроля, что в 3,5 раза больше по сравнению с контролем (при P < 0,05).
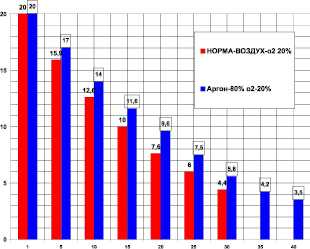
Рис. 1. Поглощение кислорода крысой в замкнутой камере в воздухе - первые столбики (азот 80 %, кислород 20 % - контроль) и в среде аргона - вторые столбики (аргон ‒ 80 %, кислород ‒ 20 %). По оси абсцисс: - время опыта в минутах. По оси ординат: - концентрация кислорода в процентах ( %) в камере с крысой
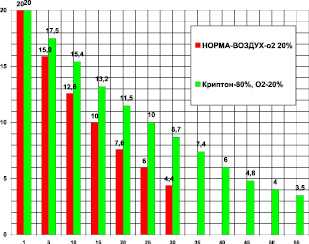
Рис. 2. Поглощение кислорода крысой в замкнутой камере в воздухе - первые столбики (азот 80 %, кислород 20 % - контроль) и в среде криптона (криптон ‒ 80 %, кислород - 20 %). По оси абсцисс: - время опыта в минутах. По оси ординат: - концентрация кислорода в процентах ( %) в камере с крысой
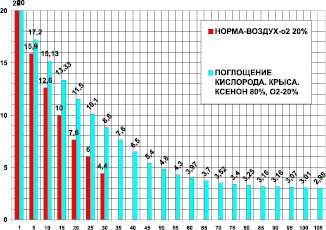
Рис. 3. Поглощение кислорода крысой в замкнутой камере в воздухе ‒ первые столбики (азот 80 %, кислород 20 % - контроль) и в среде ксенона (ксенон ‒ 80 %, кислород - 20 %). По оси абсцисс: - время опыта в минутах. По оси ординат: - концентрация кислорода в процентах ( %) в камере с крысой
Для анализа действия медазепама проведены опыты на крысах массой 400 ± 50 г. В контрольной группе (n = 25) и на фоне медазепама проведено 14 опытов. Камера 1850 мл.
Поглощение кислорода в контроле за 30 минут было 18,85 ± 0,5 мл/кг/мин. Поглощение кислорода после медазепама (рис. 4) за 135 минут было 4,57 ± 0,8 мл/кг/мин. После медазепама потребление кислорода составило 24 % от контроля, это в 4,12 раза (при P < 0,05) меньше контроля. Время максимального выживания после медазепама составило 450 % от контроля, что в 4,5 раза больше по сравнению с контролем (при P < 0,05).
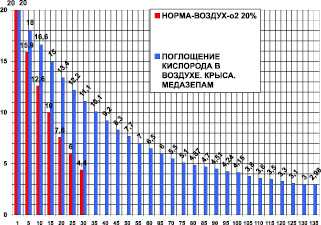
Рис. 4. Поглощение кислорода крысой в замкнутой камере в воздухе - первые столбики (азот 80 %, кислород 20 % - контроль) и после медазепама 2 мг/кг внутрибрюшинно. По оси абсцисс: - время опыта в минутах. По оси ординат: - концентрация кислорода в процентах ( %) в камере с крысой
Действие нембутала (рис. 5) изучалось на крысах массой 400 ± 50 г. В контрольной группе (n = 25) и на фоне нембутала проведено 16 опытов. Камера 1850 мл. Поглощение кислорода в контроле за 30 мин было 18.85 ± 0,5 мл/кг/мин. Поглощение кислорода после нембутала за 60 минут было 10,2 ± 1,2 мл/кг/мин. После нембутала потребление кислорода составило 54 % от контроля, это в 1,84 раза (при P < 0,05) меньше контроля. Время максимального выживания после нембутала составило 200 % от контроля, что в 2 раза больше по сравнению с контролем (при P < 0,05).
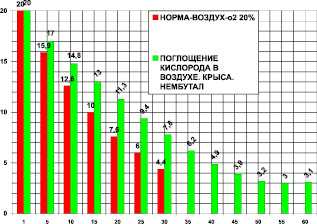
Рис. 5. Поглощение кислорода крысой в замкнутой камере в воздухе (азот 80 %, кислород 20 % - контроль) и после нембутала (пентобарбитал, этаминал натрия) 30 мг/кг внутрибрюшинно. По оси абсцисс: - время опыта в минутах. По оси ординат: - концентрация кислорода в процентах ( %) в камере с крысой
Изменение величин потребления кислорода в нейтральных газах и при введении транквилизатора и барбитурата
1 ГБОУ ВПО «Саратовский государственный медицинский университет им. В.И. Разумовского» Минздрава России
3. Гусев Г.П. Роль почки в регуляции кислотно-щелочного баланса // Физиология почки: Руководство по физиологии. - Л., 1972. - С. 142-168.
4. Жалко-Титаренко В.Ф. Водно-электролитный обмен и кислотно-основное состояние в норме и патологии. - Киев, 1989.
6. Лосев Н.И., Войнов В.А. Физико-химический гомеостаз организма // Гомеостаз / Под ред. П.Д. Горизонтова. - М., 1981. - С. 186-240.
7. Малышев В.Д. Кислотно-основное состояние и водно-электролитный баланс в интенсивной терапии: Учебное пособие. - М.: ОАО «Издательство «Медицина», 2005. - 228 с.
9. Тавс Г. Газы крови и кислотно-щелочное равновесие // Физиология человека. Т.3 / Под ред. Р. Шмидта и Г. Тавса. - М., 1986. - С. 241-268.
10. Хейтц У., Горн М. Водно-электролитный и кислотно-основный баланс: краткое руководство. - М.: БИНОМ. Лаборатория знаний, 2009. - 359 с.
11. Хруска К. Патофизиология кислотно-основного обмена // Почки и гомеостаз в норме и патологии. - М., 1987. - С. 170-216.
Кислотно-основное состояние (КОС) организма является одним из важнейших и наиболее строго стабилизируемых параметров гомеостаза. От соотношения водородных и гидроксильных ионов во внутренней среде организма зависят активность ферментов, гормонов, интенсивность и направленность окислительно-восстановительных реакций, процессы обмена белков, углеводов и жиров, функции различных органов и систем, постоянство водного и электролитного обмена, проницаемость и возбудимость биологических мембран и т.д. Активность реакции среды влияет на способность гемоглобина связывать кислород и отдавать его тканям.
Активную реакцию среды принято оценивать по содержанию в жидкостях ионов водорода.
Величина рН является одним из самых «жестких» параметров крови и колеблется у человека в норме в очень узких пределах - рН артериальной крови составляет 7,35-7,45; венозной - 7,32-7,42. Более значительные изменения рН крови связаны с патологическими нарушениями обмена. В других биологических жидкостях и в клетках рН может отличаться от рН крови.
Сдвиги рН крови за указанные границы приводят к существенным сдвигам окислительно-восстановительных процессов, изменению активности ферментов, прницаемости биологических мембран, обусловливают нарушения со стороны функции сердечно-сосудистой, дыхательной и других систем; сдвиг на 0,3 может вызвать коматозные состояния, а на 0,4 - зачастую несовместим с жизнью.
Кислотно-основное состояние поддерживается мощными гомеостатическими механизмами. В их основе лежат особенности физико-химических свойств буферных систем крови и физиологические процессы, в которых принимают участие системы внешнего дыхания, почки, печень, желудочно-кишечный тракт и др.
Химические буферные системы образуют первую линию защиты против изменений рН жидкости организма, действуют для быстрого их предотвращения.
Буферной системой называют смеси, которые обладают способностью препятствовать изменению рН среды при внесении в нее кислот или оснований. Буферные системы не удаляют H+ из организма, а «связывают» его своим щелочным компонентом до окончательного восстановления КОС. Буферными свойствами обладают смеси, которые состоят из слабой кислоты и ее соли, содержащей сильное основание, или из слабого основания и соли сильной кислоты.
Наиболее емкими буферными системами крови являются бикарбонатный, фосфатный, белковый и гемоглобиновый. Первые три системы особенно важную роль играют в плазме крови, а гемоглобиновый буфер, самый мощный, действует в эритроцитах.
Бикарбонатный буфер является наиболее важной внеклеточной буферной системой и состоит из слабой угольной кислоты Н2СО3 и соли ее аниона - сильного основанияВ нормальных условиях (при рН крови около 7,4) в плазме бикарбоната в 20 раз больше, чем углекислоты.
Емкость бикарбонатной системы составляет 53 % всей буферной емкости крови. При этом на бикарбонат плазмы приходится 35 % и на бикарбонат эритроцитов 18 % буферной емкости.
При образовании в плазме избытка кислореагирующих продуктов ионы водорода соединяются с анионами бикарбоната ( Бикарбонатный буфер способен нейтрализовать и избыток оснований. В этом случае ионы ОНˉ будут связаны углекислотой и вместо самого сильного основания ОНˉ образуется менее сильноеДо тех пор, пока количество угольной кислоты и бикарбоната натрия изменяется пропорционально и соотношение между ними сохраняется 1:20, рН крови остается в пределах нормы.
Фосфатный буфер представлен солями одно- и двузамещенных фосфатов. Фосфатная буферная система обеспечивает 5 % буферной емкости крови, является основной буферной системой клеток.
Однозамещенная соль обладает кислыми свойствами, так как при диссоциации дает ион ; . Двузамещенный фосфат обладает свойствами основания, так как диссоциирует с образованием иона + Н+ ⇒При нормальном рН в плазме соотношение фосфатных солей NаН2РО4: Nа2НРО4 = 1:4. Этот буфер имеет значение в почечной регуляции КОС, а также в регуляции реакции некоторых тканей. В крови же его действие главным образом сводится к поддержанию постоянства и воспроизводства бикарбонатного буфера.
Белковая буферная система является довольно мощным буфером, который способен проявлять свои свойства за счёт амфотерности белков. Белковая буферная система обеспечивает 7 % буферной емкости крови. Белки плазмы крови содержат достаточное количество кислых и основных радикалов, поэтому эта буферная система действует в зависимости от среды, в которой происходит диссоциация белков.
Гемоглобиновый буфер является самой емкой буферной системой. На ее долю приходится до 75 % всей буферной емкости крови. Свойства буферной системы гемоглобину придает главным образом его способность постоянно находиться в виде двух форм - восстановленного (редуцированного) гемоглобина ННb и окисленного (оксигемоглобина) НbО2.
Гемоглобиновый буфер, в отличие от бикарбонатного, в состоянии нейтрализовать как нелетучие, так и летучие кислоты. Окисленный гемоглобин ведёт себя как кислота, увеличивая концентрацию ионов водорода, а восстановленный (дезоксигенированный) - как основание, нейтрализуя H+.
Гемоглобин является классическим примером белкового буфера и эффективность его достаточно высока. Гемоглобин в шесть раз более эффективен как буфер, чем плазменные протеины.
Переход окисленной формы гемоглобина в восстановленную форму предупреждает сдвиг рН в кислую сторону во время контакта крови с тканями, а образование оксигемоглобина в легочных капиллярах предотвращает сдвиг рН в щелочную сторону за счет выхода из эритроцитов СО2 и иона хлора и образования в них бикарбоната.
Система аммиак/ион аммония (NH3/NH4+) - действует преимущественно в моче.
Помимо буферных систем в поддержании постоянства рН активное участие принимают физиологические системы, среди которых основными являются легкие, почки, печень, желудочно-кишечный тракт.
Система дыхания играет значительную роль в поддержании кислотно-щелочного баланса организма, однако для нивелирования сдвига рН крови им требуется 1-3 минуты. Роль легких сводится к поддержанию нормальной концентрации углекислоты, и основным показателем функционального состояния легких является парциальное напряжение углекислого газа в крови. Легочные механизмы обеспечивают временную компенсацию, так как при этом происходит смещение кривой диссоциации оксигемоглобина влево и уменьшается кислородная емкость артериальной крови.
При устойчивом состоянии газообмена легкие выводят углекислого газа около 850 г в сутки. Если напряжение углекислого газа в крови повышается сверх нормы на 10 мм рт. ст., вентиляция увеличивается в 4 раза.
Роль почек в регуляции активной реакции крови не менее важна, чем деятельность дыхательной системы. Почечный механизм компенсации более медленный, чем респираторный. Полноценная почечная компенсация развивается только через несколько дней после изменения pH.
Экскреция кислот при обычной смешанной пище у здорового человека превышает выделение оснований, поэтому моча имеет кислую реакцию (рН 5,3-6,5) и концентрация в ней ионов водорода примерно в 800 раз выше, чем в крови. Почки вырабатывают и выделяют с мочой количество ионов водорода, эквивалентное их количеству, непрерывно поступающему в плазму из клеток организма, совершая при этом замену ионов водорода, секретируемых эпителием канальцев, на ионы натрия первичной мочи. Этот механизм осуществляется с помощью нескольких химических процессов.
Первым из них является процесс реабсорбции натрия при превращении двузамещенных фосфатов в однозамещенные. При истощении фосфатного буфера (при рН мочи ниже 4,5) реабсорбция натрия и бикарбоната осуществляется за счет аммониогенеза.
Второй процесс, который обеспечивает задержку натрия в организме и выведение излишка ионов водорода, - это превращение в просвете канальцев бикарбонатов в угольную кислоту.
Третьим процессом, который способствует сохранению натрия в организме, является синтез в дистальных почечных канальцах аммиака (аммониогенез) и использование его для нейтрализации и выведения кислых эквивалентов с мочой.
Образовавшийся свободный аммиак легко проникает в просвет канальцев, где, соединяясь с ионом водорода, превращается в плохо диффундирующий аммонийный катионВ общем итоге концентрация водородных ионов в моче может превышать концентрацию водородных ионов в крови в несколько сотен раз.
Это свидетельствует об огромной способности почек выводить из организма ионы водорода.
Почечные механизмы регуляции КОС не могут скорректировать рН в течение нескольких минут, как респираторный механизм, но они функционируют в течение нескольких дней, пока рН не вернется к нормальному уровню.
Регуляция КОС с участием печени. Печень окисляет до конечных продуктов недоокисленные вещества крови, оттекающей от кишечника; синтезирует мочевину из азотистых шлаков, в частности из аммиака и из хлорида аммония, поступающих из желудочно-кишечного тракта в кровь портальной вены; печени присуща выделительная функция и поэтому при накоплении в организме избыточного количества кислых или щелочных продуктов метаболизма они могут выделяться с желчью в желудочно-кишечный тракт. При избытке кислот в печени усиливается их нейтрализация и одновременно тормозится образование мочевины. Неиспользованный аммиак нейтрализует кислоты и увеличивает выведение аммонийных солей с мочой. При возрастании количества щелочных валентностей мочекинообразование возрастает, а аммониогенез снижается, что сопровождается уменьшением выведения с мочой аммонийных солей.
Концентрация водородных ионов в крови зависит также от деятельности желудка и кишечника. Клетки слизистой желудка секретируют соляную кислоту в очень высокой концентрации. При этом из крови ионы хлора выделяются в полость желудка в соединении с ионами водорода, образующимися в эпителии желудка с участием карбоангидразы. Взамен хлоридов в плазму в процессе желудочной секреции поступает бикарбонат.
Поджелудочная железа активно участвует в регуляции рН крови, так как она генерирует большое количество бикарбоната. Образование бикарбоната тормозится при избытке кислот и усиливается при их недостатке.
Кожа может в условиях избытка нелетучих кислот и оснований выделять последние с потом. Это имеет особое значение при нарушении функции почек.
Костная ткань. Это наиболее медленно реагирующая система. Механизм ее участия в регуляции рН крови состоит в возможности обмениваться с плазмой крови ионами Са2+ и Na+ в обмен на протоны Н+. Происходит растворение гидроксиапатитных кальциевых солей костного матрикса, освобождение ионов Са2+ и связывание ионов НРО42- с Н+ с образованием дигидрофосфата, который уходит с мочой. Параллельно при снижении рН (закисление) происходит поступление ионов H+ внутрь остеоцитов, а ионов калия - наружу.
Оценка кислотно-основного состояния организма
При изучении кислотно-щелочного баланса наибольшее значение имеет исследование крови. Показатели в капиллярной крови близки к показателям артериальной. В настоящее время показатели КОС определяют эквилибрационным микрометодом Аструпа. Данная методика позволяет, помимо истинного рН крови, получить показатель напряжения СО2 в плазме (рСО2), истинный бикарбонат крови (АВ), стандартный бикарбонат (SB), сумму всех оснований крови (ВВ) и показатель дефицита или избытка оснований (ВЕ).
Читайте также:
