Рентгенограмма, КТ, МРТ при болезни отложения кристаллов, симулирующей опухоль мягких тканей
Добавил пользователь Валентин П. Обновлено: 21.01.2026
На компьютерную томографию, с подозрением на патологическое образование почек, пациент был направлен после УЗИ и это было правомерно: ультразвуковое исследование и КТ часто - взаимодополняющие методы. Правильно выполнив исследование, мы подтвердили наличие очагового образования левой почки (увы, у пациента был обнаружен рак почки). И это была плохая новость.
Но исследование включало и чуточку хорошего - в правой подвздошной области у пациента обнаружилась абсолютно нормальная «полноразмерная» почка, сосудистая ножка которой была «ориентирована» на подвздошные сосуды.
Что же показывает КТ почек? Каковы возможности этого метода при обследовании почек?
В норме при компьютерной томографии почек с контрастом мы говорим о паренхиме почки и почечном синусе. Паренхима начинает дифференцироваться на две зоны - кортикальный слой и мозговое вещество в артериальную фазу контрастного усиления. В позднюю венозную, равновесную, или паренхиматозную фазу контрастированные кортикальный слой и мозговой слой не различаются, чуть позже происходит доминирование контрастирования мозгового слоя, но не везде, а ближе к собирательной системе, и уж совсем поздно - после 5 минуты, контрастное вещество начинает заполнять чашечно-лоханочную систему.
Как видим, почки - еще более «дозовонагружаемый» орган при КТ, чем печень. Там можно обойтись тремя фазами сканирования. При исследовании почек - при корректно выполненном исследовании - фаз должно быть четыре (минимум).
Надо признать, что дифференциация слоев почек при МРТ видна и без контрастного усиления. Однако морфология и функция органа оценивается по тем же принципам контрастного усиления, что и при КТ.
Молодых врачей-рентгенологов, проводящих исследование почек, волнует вопрос: « В какую фазу что ищем?».
В нативную - рентгеноконтрастные конкременты, нарушения очертания наружного контура (подозрение на очаг), расширение чашечно-лоханочной системы - возможные начальные проявления гидронефротической трансформации. Гиподенсные зоны: нечеткие контуры - абсцессы? Четкие - кисты. Перемычки в кистах - подозрение на кистозную форму опухоли.
В артериальную - дефекты контрастирования кортикального слоя (как правило, опухоли) и оцениваем распространенность опухоли, особенно на чашечки и лоханку, а также на соседние органы. Ярко контрастированные сосуды в центре опухоли, в сочетании с жировой плотностью отдельных зон опухоли - это ангиомиолипома. В зависимости от доминирования того или иного компонента, опухоль (доброкачественная) может иметь абсолютно разную КТ-картину. При доминировании жировой ткани (липоангиомиома) может выглядеть «страшно», но остается доброкачественной. При преобладании гладкомышечного компонента может напоминать онкоцитому (тоже доброкачественную опухоль).
В венозную (паренхиматозную) фазу - лучше видны границы кист и контрастирования солидного компонента в кистозных опухолях. Также виден край опухоли и можно оценить ее распространение на чашечки и лоханку. В отсроченную (экскреторную) фазу - четко видны границы чашечек и лоханок, а также тромбы и рентгеннегативные камни и опухоли мочеточника с внутрипросветным ростом. Еще в эту фазу легко дифференцировать парапельвикальные кисты (не контрастируются) от лоханки (контрастированной), что иногда крайне сложно сделать в нативную фазу. Изображения артериальной и экскреторной фаз используют для трехмерных реконструкций - красиво и наглядно. При МРТ «стоячая жидкость» - моча, желчь и панкреатический сок на тяжеловзвешенных Т2 изображениях будет яркой - и можно получить изображение, имитирующее изображение экскреторной урограммы.
Нужно ли уж так стараться дифференцировать опухоли почек? Ведь все равно пациента ждёт нефрэктомия! Далеко не всегда. Например, у нас, в Институте хирургии им. А.В. Вишневского, выполняют не просто органосохраняющие операции (резекции почек - по показаниям), но и экстракорпоральные резекции с ортотопической реимплантацией собственной почки (проще говоря, почку на время «вынимают» из тела пациента, в специальных условиях оперируют «в лотке», и возвращают на «законное» место.
Важно: больной должен обратиться за хирургическим лечением уже полностью обследованным (включая все анализы, УЗИ, КТ или МРТ).
Предвосхищая вопрос пациентов «Как долго растут опухоли почек?», отвечаю: обычно долго. И если вовремя выполнить обследование - всегда есть шанс на Успех. И даже спасти этот важный орган возможно - современная хирургия позволяет это! Главное - не отчаиваться.
Григорий Кармазановский - доктор медицинских наук, профессор, заведующий отделом лучевых методов диагностики ФГБУ «Институт хирургии им. А.В. Вишневского» Министерства здравоохранения Российской Федерации (Москва).
Доброкачественная и злокачественная опухоли на МРТ: как их различать?
В настоящее время МРТ является одним из наиболее эффективных методов диагностики и оценки опухолей любого характера, размера и локализации.
Есть два важных момента, на которые обязательно стоит обратить внимание при планировании МРТ диагностики и последующего лечения, независимо от того, доброкачественная опухоль или злокачественная.
- При подозрении на опухоль проводится МРТ с контрастом. Врач-рентгенолог может предложить контрастирование, даже если оно не было запланировано лечащим врачом, поскольку такая необходимость может возникнуть во время проведения МР-томографии. Отказываться от контраста не стоит, поскольку он позволяет дать более точную характеристику опухоли, а это крайне важно для дальнейшей постановки диагноза и выбора терапии.
- МРТ не может предоставить абсолютно всех сведений, касающихся опухоли, поэтому для ее гистологической верификации может понадобится биопсия, выполняемая после МРТ.
В зависимости от гистологической верификации разного типа опухоли на МРТ выглядят по-разному.
Доброкачественная опухоль на МРТ
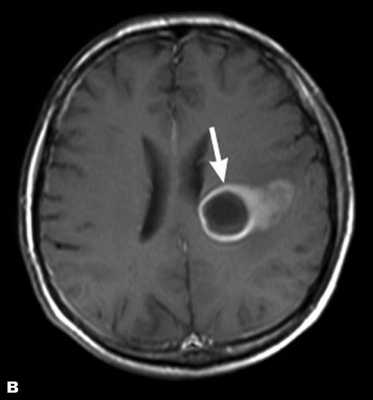
Доброкачественные опухоли чаще всего характеризуются однородной структурой, из-за экспансивного роста имеют четкие, ровные контуры, вокруг таких новообразований отсутствует перифокальный отек. Кроме того, доброкачественные образования не накапливают или слабо накапливают контрастирующий препарат.
Злокачественная опухоль на МРТ
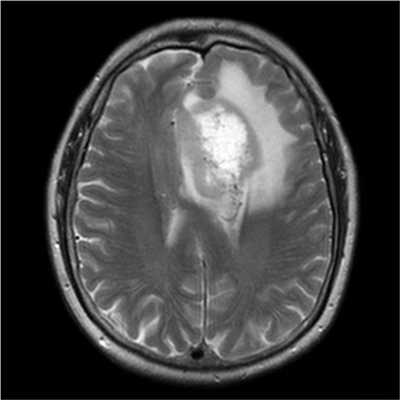
Злокачественные опухоли характеризуются инвазивностью, то есть врастанием в здоровые ткани, поэтому контуры таких образований нечеткие и неровные, а потому достоверно определять границы таких опухолей довольно сложно. Кроме того, структура злокачественной опухоли часто бывает неоднородна за счет распада (некроза), кровоизлияния и коллоидной дегенерации. Вокруг злокачественной опухоли, как правило, выявляется выраженный перифокальный отек, который может приводить к смещению срединных структур головного мозга и появлению аксиальной дислокации. Также могут быть выявлены признаки метастазирования.
Независимо от проведенной МРТ, выявившей опухоль с признаками доброкачественности или злокачественности, может потребоваться гистологическая верификация (биопсия), которая подразумевает извлечение небольшого кусочка ткани исследуемой области под контролем МРТ, КТ или УЗИ.
Показывает ли МРТ онкологию
Все клиники сети ЦМРТ оснащены современным высокоточным оборудованием. МРТ и другие виды диагностики проводят опытные и квалифицированные специалисты.
Консультация специалиста после диагностики со скидкой 50%.

Магнитно-резонансная томография играет важную роль в обнаружении опухолевых процессов различной локализации. Высокая детализация внутренних структур позволяет выявить рак на ранней стадии, что важно для прогноза. Лечением опухолевой патологии занимается онколог.
Можно ли на МРТ увидеть рак? Магнитно-резонансное сканирование особенно эффективно при обнаружении некоторых типов опухолей головного и спинного мозга, первичных новообразований костей, сарком мягких тканей. При раке шейки матки, мочевого пузыря МР-исследование лучше, чем КТ показывает, насколько глубоко новообразование проникло в соседние структуры, является ли ткань опухолевой или рубцовой.
Рассказывает специалист ЦМРТ
Дата публикации: 10 Ноября 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Показывает ли МРТ рак?
Пациенту с подозрением на онкологический процесс МРТ назначают в качестве первичной диагностики, для определения стадии рака, измерения кровотока. Результаты сканирования помогают онкологам планировать лечение — например, хирургическое вмешательство или лучевую терапию, своевременно выявить рецидив: продолженный рост опухоли, метастазирование.
"МРТ — высокочувствительный метод, основанный на анатомической и функциональной информации, поэтому он часто выявляет злокачественные изменения, которые не проявляются в клинических тестах или плохо определяются другими методами визуализации. Таким образом, МРТ является лучшим инструментом для обнаружения и оценки опухоли на начальной стадии заболевания."
Marcos Fernando de Lima Docema, Paulo Aguirre Costa, Felipe Eduardo Martins de Andrade etc. Magnetic resonance imaging-guided occult breast lesion localization and simultaneous sentinel lymph node mapping. World Journal of Surgical Oncology, №12, 2014
Как выглядит злокачественная опухоль на МРТ
По снимкам можно предположить зло- или доброкачественный потенциал новообразования, окончательная верификация диагноза подразумевает биопсию. Косвенные признаки, свидетельствующие об озлокачествлении:
- размытость контура, отсутствие визуализации четкой границы между опухолью и соседними тканями
- неоднородность структуры: очаги некроза, множественные кисты, отложение кальция и пр
- избыточное развитие сосудистой сети, множественные анастомозы, явная задержка контрастного вещества
- перифокальный отек в виде размытого ореола вокруг очагового образования, зоны некроза (омертвения)
- пораженные лимфатические узлы — опухолевая лимфаденопатия
Как выглядят метастазы на МРТ
Видны ли метастазы на МРТ, зависит от их размеров: МР-изображения показывают очаги более 1,5-2 мм, меньшие отсевы опухоли обнаруживает ПЭТ-КТ.
На снимках метастазы выглядят, как очаговые неоднородные образования, единичные или множественные, с тенденцией к слиянию, может присутствовать зона некротизации. Пораженный лимфатический узел чаще округлой формы, увеличен в размерах. Для лучшей визуализации используют контрастное вещество на основе солей гадолиния.
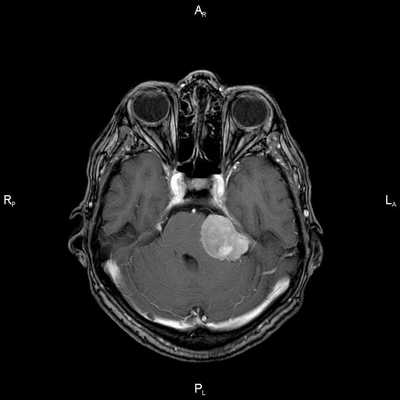
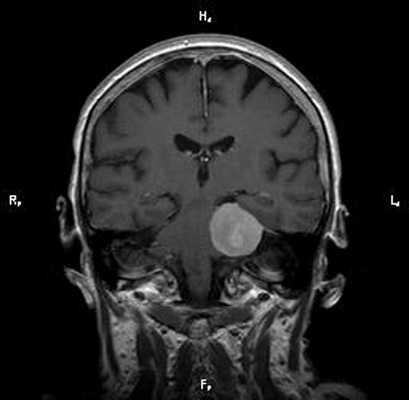
Пациент Р. 62 лет
Проблема: жалобы на частые головные боли, снижение слуха (левое ухо), а также шум в ушах (больше слева). Пациент был направлен на МРТ головного мозга в ЦМРТ с целью уточнения диагноза.
Диагноз: Онкология. Менингиома мосто-мозжечкового угла
Врач ЦМРТ
При МРТ головного мозга в левом мосто-мозжечковом углу определялось больших размеров округлой формы внемозговое патологическое образование, с четкими ровными контурами, широким основанием, прилежащее к твердой мозговой оболочке. После внутривенного контрастирования отмечалось равномерное, выраженное усиление интенсивности МР-сигнала от вышеописанного образования, а также твердой мозговой оболочки. Пациенту был поставлен диагноз (менингиома левого мосто-мозжечкового угла).
Какая МРТ покажет онкологию?
Для получения диагностически ценных результатов необходимо пройти обследование на оборудовании экспертного класса с напряженностью магнитного поля 1,5-3,0 Тесла. Наиболее информативна — мультипараметрическая МРТ. Если нет противопоказаний — аллергии на гадолиний, продвинутой стадии почечной недостаточности — магнитно-резонансную томографию в онкологической практике выполняют с контрастированием.
Особенности проведения МРТ при онкологии
Диагностическая процедура безболезненна и обычно длится 30-60 минут, в зависимости от области интереса. Особенной подготовки не требуется. Важно информировать врача о перенесенных операциях, установленном оборудовании: кардио-, мио-, нейростимуляторах, постоянных протезах, помпах для подачи лекарств, металлических имплантатах и пр.
Не забудьте взять с собой результаты ранее выполненных исследований, выписки из стационара, заключение онкоконсилиума.
Описание МРТ- снимка в ЦМРТ
В сети клиник ЦМРТ при неоднозначных результатах магнитно-резонансной томографии можно получить услугу “Второе мнение”: сделанные ранее снимки опишет опытный рентгенолог без учета имеющегося заключения. Мера позволяет уточнить диагноз. В сложных случаях данные анализируют коллегиально.
УЗИ, МРТ, КТ, рентген тазобедренного сустава - что лучше?

Лабораторные анализы, МРТ, КТ, рентген - вот далеко не полный перечень способов диагностики заболеваний тазобедренных суставов, и каждый из них лучше подходит при той или иной патологии. Обследование суставов таза и бедра обычно начинается с приема у ортопеда, в ходе которого врач оценивает походку, проверяет нарушения внутренней ротации, сгибания, разгибания и отведения, наличие болезненности при пальпации и пассивных движениях. По результатам осмотра доктор скорее всего поставит первичный диагноз и, если нужно, даст направление на лабораторные исследования и аппаратную диагностику.
В медицинских центрах Санкт-Петербурга наиболее распространенными инструментальными способами диагностики тазобедренного сустава являются:
- УЗИ тазобедренного сустава.
- Рентгенография.
- КТ тазобедренного сустава. .
Содержание статьи:
Лабораторные обследования в общем и целом менее информативны, чем визуализация состояния сустава и костей посредством томографии, рентгена или УЗИ, но при некоторых системных ревматических заболеваниях они играют важную роль. Например, ортопед-ревматолог или ревматолог может назначить сдачу:
- антинуклеарных антител (АНА) и антител к двухцепочечной ДНК;
- антинейтрофильных цитоплазматических антител (АНЦА) ;
- ревматоидного фактора и антител к циклическому цитруллинированному пептиду (АЦЦП); HLA-B27 при спондилоартропатиях,
чтобы провести диагностику аутоиммуных заболеваний суставов или выявить воспалительные процессы.
Что лучше - МРТ или рентген тазобедренного сустава?
Рентген сустава - это метод в основном экстренной диагностики при травме бедра. Рентген-аппаратами оснащено большинство травмпунктов в СПб. Рентгенография позволяет быстро определить костные нарушения. Однако при заболеваниях суставов кости обычно не поражаются, поэтому рентген для диагностики патологий тазобедренного сустава - малоинформативный метод сканирования. Врач скорее всего назначит уточняющую МРТ для верификации диагноза, если рентгенография показала наличие патологии. В отличие от рентгена, который визуализирует исключительно нарушения костной ткани, МРТ хорошо показывает все анатомические структуры, которые входят в состав тазобедренного сустава или находятся в близкорасположенной области.
Магнитно-резонансная томография является профилирующим методом обследования в суставной хирургии. Томографию сустава назначают перед операциями, чтобы получить детализированный атлас расположения нервов и сосудов, четкое изображение всех частей сустава и локализации очагов патологии. Такая информация позволяет хирургу составить подробный план предстоящего хирургического вмешательства и избежать врачебных ошибок.
После протезирования МРТ тазобедренного сустава используют, чтобы убедиться в правильном расположении суставного протеза.
Этот метод диагностического исследования применяют, чтобы скорректировать план терапевтического процесса и посмотреть, насколько те или иные лечебные мероприятия являются результативными.
Если перед вами стоит вопрос, как диагностировать тазобедренный сустав - на рентгене или МРТ, в 99% случаев более информативным и предпочтительным способом диагностики будет магнитно-резонансное исследование.
Первичный прием
ОРТОПЕДА
ВСЕГО 1800 рублей!
(подробнее о ценах ниже )
Что лучше - УЗИ или МРТ тазобедренного сустава?
УЗИ тазобедренного сустава у взрослых в основном используется для оценки внесуставных заболеваний, например, воспалений мягких тканей и состояния связок в динамике. В педиатрии ультразвук активно применяется как приоритетный метод диагностики дисплазии сустава у маленьких детей. В остальных случаях лучше сделать МРТ тазобедренного сустава.
МРТ или КТ тазобедренных суставов - что лучше?
КТ тазобедренного сустава лучше, чем МРТ, покажет костную патологию. Она позволяет выявлять первичные и метастатические опухоли костей, остеомиелит, некроз костной ткани, кальциноз околосуставных тканей (при кальцифицирующих тендинитах). При подозрении на ревматоидный артрит, подагру или остеоартроз с помощью КТ можно выявить эрозии, костные кисты, а также сужение суставной щели и остеофиты. При псевдоподагре на снимках компьютерной томографии хорошо визуализируются отложения кристаллов пирофосфата кальция в суставном хряще. КТ тазобедренных суставов за одно обследование комплексно покажет:
- перелом или дислокацию бедра, вызванные травмами или падением;
- степень плотности костной ткани, а также поможет обнаружить раннюю резорбцию кости, которая может стать причиной перелома.
Магнитно-резонансное исследование лучше, чем КТ, показывает мягкие и суставные структуры бедра. Она позволяет оценить состояние хряща, который покрывает бедренную головку и вертлужную впадину, обнаружить его мелкие трещины и дефекты, вызывающие артрит тазобедренного сустава. С помощью МРТ бедра проводят тщательный анализ состояния самой уязвимой части сустава - головки бедренной кости. На полученных изображениях четко видно деформацию или нестабильное положение головки, а также хорошо прослеживается состояние кровеносных сосудов, которые проходят вдоль шейки бедра.
МРТ позволяет диагностировать болезнь Пертеса, которая возникает из-за недостаточности кровоснабжения шейки бедра вследствие ущемления или разрыва кровеносных сосудов.
Сканирование с помощью магнитно-резонансного томографа визуализирует признаки саркомы Юинга - это злокачественная опухоль, которая может влиять на устойчивость бедер и чаще всего поражает мужчин в детском и раннем взрослом возрасте.
МР-исследование используют для тщательного обследования злокачественных опухолей, чтобы увидеть степень расширения кости и мягких тканей опухоли и проследить ее связь с близлежащими анатомическими структурами.
На снимках МРТ тазобедренного сустава хорошо видны участки растяжения связок, разрывы или утолщения сухожилий, воспалительные процессы в мышечной ткани.
Обследование на томографе позволяет найти места ущемления нервов, диагностировать тромбоз глубоких вен бедра, что может стать причиной легочной эмболии, если эти сгустки с током крови достигнут сосудов, питающих легкие.
МРТ является лучшим методом диагностики таких патологий опорно-двигательного аппарата, как импиджмент синдром тазобедренного сустава, бурсит, абсцесс, тендинит.
Недостатки МРТ и КТ тазобедренного сустава
МР-диагностика тазобедренного сустава возможна не для всех пациентов. Наличие металла в теле и электронные импланты - это два основных противопоказания к томографии. Даже с учетом того, что значительный процент обследуемых на МРТ тазобедренного сустава составляют пациенты с тем или иным видом протезов, к процедуре не допускаются те, у кого они выполнены из стали. Учитывая высокую мощность магнитного поля, любое присутствие предметов из ферромагнитного металла в организме может приводить к сдвиганию и внутреннему кровотечению. В таких ситуациях предпочтительным методом диагностики будет КТ или УЗИ.
Основным недостатком КТ тазобедренного сустава является лучевая нагрузка на организм. В среднем она составляет 2-3 мЗв за одно сканирование. Поэтому компьютерная томография строго противопоказана беременным женщинам на любом сроке вынашивания и не желательна для детей малого возраста (до 7 лет).
Рентгенография мягких тканей
Рентгенография мягких тканей проводится с целью выявления новообразований, инфекционных очагов, повреждений и других патологий. Это информативный метод диагностики, который используется травматологами, хирургами, онкологами для получения общей клинической картины, для определения плотности и структуры тканей. Проводится диагностика с лучевой нагрузкой, но ее доза минимальна, поэтому исследование безопасно для пациента. К числу преимуществ рентгенографии мягких тканей также можно отнести быстроту проведения обследования и получения результатов - заключение оформляется сразу после получения снимков.
Найти врача по направлению Рентгенография мягких тканей

Зачем делать рентгенографию мягких тканей
Рентгенография мягких тканей позволяет выявить уплотнения, наросты, скопление газов, костные осколки, разрывы, сосудистые изменения и целый спектр других состояний, которые требуют лечения и контроля со стороны врача. Патологические процессы, протекающие в тканях, могут значительно усложнять жизнь пациенту, вызывать неприятные ощущения и ограничивать физическую деятельность.
Если есть показания, рентгенография мягких тканей должна быть выполнена в кратчайшие сроки. Чем раньше будет поставлен диагноз и начато лечение, тем оптимистичнее прогноз по излечению.
Показания к рентгенографии мягких тканей
Показанием для рентгенологического исследования мягких тканей являются:
- гематомы;
- отечность тканей;
- болевые ощущения под кожей;
- признаки разрывов мягких тканей;
- подозрение на отложение кальция в суставах;
- признаки появления жировиков;
- воспаление в тканях неясной этиологии;
- признаки паразитарного поражения;
- сосудистые изменения в тканях;
- подозрение на появление кисты сальной железы.
Рентгенография мягких тканей показана после получения травмы или ушиба, особенно, если появился болевой синдром или имеется отек травмированной области.
Противопоказания и ограничения
Рентгенография мягких тканей не проводится женщинам в период беременности и кормления грудью. Относительным противопоказанием являются печеночная и/или почечная недостаточность, тяжелое состояние пациента на фоне сахарного диабета, психического расстройства, обострения сердечно-сосудистых болезней.
Рентгенография мягких тканей обычно не проводится пациентам младше 14 лет - решение принимает врач-травматолог или хирург в индивидуальном порядке.
Подготовка к рентгенографии мягких тканей
Специальная подготовка к рентгенографии мягких тканей не требуется - исследование можно проводить в любое время суток. Перед диагностикой необходимо снять металлические аксессуары и украшения.
Как проводится рентгенография мягких тканей
Рентгенография мягких тканей проводится стоя или в лежачем положении - это зависит от того, какая именно область подлежит исследованию.
Врач фиксирует положение пациента, проводит небольшой инструктаж, настраивает рентген-оборудование и покидает кабинет диагностики, сохраняя связь с исследуемым. По команде специалиста необходимо задержать дыхание на 2-3 секунды. Именно столько времени занимает сканирование. При необходимости могут быть сделаны снимки с других проекций (углов).
После рентгенографии мягких тканей можно возвращаться к обычным делам.
Результаты обследования
Врач исследует снимки и оформляет заключение. На описание необходимо 20-40 минут - пациент может получить результаты по истечении этого времени.
Данные, указанные в заключении, не следует интерпретировать самостоятельно. Необходимо обратиться к врачу для постановки диагноза и выбора тактики лечения.
Преимущества проведения рентгенографии мягких тканей в клинике "Мать и дитя"
Группа компаний "Мать и дитя" является непререкаемым авторитетом в сфере оказания медицинских услуг. В наших клиниках созданы комфортные условия проведения рентгенографии мягких тканей и других исследований - мы позаботились о вашей безопасности и предлагаем удобные для вас часы приема.
- рентгенография мягких тканей проводится на современном рентгенологическом оборудовании;
- строгое следование протоколам исследования;
- высокая точность исследования;
- предоставляется выбор клиники и врача;
- приемлемая стоимость рентгенографии мягких тканей;
- возможность прохождения консультации специалиста (травматолога, хирурга и др.) сразу после получения результатов рентгенографии.
Важно вовремя пройти диагностику! Обращайтесь в группу компаний "Мать и дитя", если требуется высокотехнологичное обследование мягких тканей и консультация квалифицированного специалиста!
Читайте также:
