Рентгенограмма, КТ, МРТ при комплексном региональном болевом синдроме
Добавил пользователь Дмитрий К. Обновлено: 21.01.2026
Комплексный регионарный болевой синдром является клиническим вариантом нейропатической боли. Он представляет собой патологическое состояние в виде хронического болевого синдрома, развивающееся после воздействия повреждающего фактора и не ограничивающееся зоной иннервации одного периферического нерва. Проявления заболевания не пропорциональны воздействующему фактору. В Юсуповской больнице созданы все условия для лечения пациентов с комплексным регионарным синдромом.
В клинике неврологии работают профессора и врачи высшей категории, являющиеся ведущими специалистами в области заболеваний нервной системы. Юсуповская больница оснащена современным оборудованием ведущих фирм мира, которое постоянно обновляется. Пациенты имеют возможность проходить наиболее сложное обследование в клиниках-партнёрах.
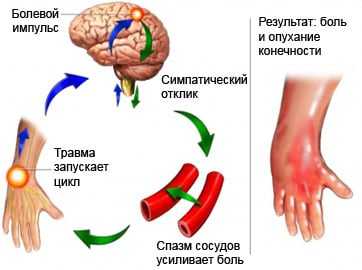
Причины комплексного регионарного болевого синдрома
Комплексный регионарный болевой синдром включает следующие компоненты:
- комплексный (длительность болевого синдрома, вегетативные, воспалительные, моторные, кожные и дистрофические изменения);
- регионарный (большинство случаев связаны с конкретной областью тела, при этом боль может выйти за пределы места начального поражения);
- болевой (боль может возникать как спонтанно, так и при воздействии безусловных раздражителей, обычно её не вызывающих, так и аномально повышенной чувствительности к раздражителям);
- синдром (совокупность симптомов, взаимосвязанных между собой).
Наиболее часто комплексный регионарный болевой синдром развивается после перелома дистальных отделов костей предплечья. К факторам риска относятся непосредственно сама травма, иммобилизация конечности, а также центральное поражение нервной системы (новообразования мозга, инсульт, черепно-мозговая травма, менингит, боковой амиотрофический склероз).
У пациентов под воздействием травмирующих факторов развиваются нарушения в периферической и центральной нервной системах, воспаление, окислительный стресс. Происходит рефлекторный спазм периферических сосудов, который способствует развитию вегетативных нарушений. У пациентов конечности становятся холодными и бледными. В дальнейшем периферические сосуды расширяются, кожа в пострадавшем месте становится тёплой. Длительные симпатические нарушения приводят к расстройству микроциркуляции: нарушаются питание тканей, функция эндотелия, в результате чего получают меньше кислорода и питательных веществ, в них развивается ацидоз (смещение рН в кислую сторону).
Клинические проявления и диагностика заболевания
У пациентов, страдающих комплексным регионарным болевым синдромом, боль развивается в пределах одной конечности. Появляется ощущение жжения, ломящие или ноющие боли в сочетании с нарушениями чувствительности и вегетативно-трофическими расстройствами (отёком, изменением окраски кожных покровов, локальным изменением кожной температуры, нарушением потоотделения). Изменяется скорость роста волос и ногтей, развивается локальный остеопороз и расстройства движений.
Чаще всего симптомы комплексного регионарного синдрома появляются сразу, спустя несколько дней или недель после повреждения, реже - через месяц после травмы. Первая стадия заболевания длится 2-3 месяца. Она характеризуется болевым синдромом различной интенсивности. Пациентов беспокоит боль ломящего, пульсирующего, жгучего характера. Она усиливается при движении и пальпации, перемене погоды или волнении, под действием чрезмерных тепловых раздражителей.
Если боль не купировать, она становится постоянной, ноющей. Пациенты вынуждены фиксировать конечность повязкой или поддерживать здоровой рукой. Боль может распространяться на всю руку и плечевой сустав, а в ряде случаев и на соответствующую половину тела. У пациентов возникает сомнение в выздоровлении, нарушается сон.
На тыльной стороне кисти или стопы и нижней трети предплечья или голени развивается массивный отёк. Он вначале тестообразной консистенции, но впоследствии становится плотным. Некоторых пациентов беспокоит только боль. У них может не быть изменения цвета кожи или отёка.
Вторая стадия заболевания развивается через 3-6 месяцев. Боль становится менее интенсивной, увеличивается оцепенение суставов кисти или стопы, развивается тугоподвижность в межфаланговых и пястно-фаланговых суставах. Для этой стадии характерны следующие изменения кожи:
- потеря эластичности,
- гипертрофия;
- смена первоначальной гиперемии посинением или бледностью;
- постепенное нарастание атрофии, сухости, глянцевитости.
Часто развивается гиперкератоз (уплотнение рогового слоя эпидермиса) и гипертрихоз (избыточный рост волос).
Через 6 месяцев наступает третья стадия заболевания. У пациентов атрофируются все тканевые структуры, развивается контрактура суставов, а в тяжёлых случаях - фиброзный анкилоз мелких суставов стопы или кисти. На всех стадиях комплексного регионарного болевого синдрома пациенты эмоционально неустойчивы, возбудимы, склонны к депрессии. У них могут возникать суицидальные мысли.
Диагноз «комплексный регионарный болевой синдром» ставится преимущественно на основании клинических проявлений заболевания. Важным диагностическим методом является электронейромиография. Она позволяет определить наличие или отсутствие повреждения периферического нерва. При помощи рентгенографии врачи могут выявить признаки «пятнистого» остеопороза. Врачи Юсуповской больницы применяют современные методы диагностики: компьютерная и магнитно-резонансная томография, трёхфазное радиоизотопное сканирование, термографию.
Лечение комплексного регионарного болевого синдрома
На первом этапе лечения комплексного регионарного болевого синдрома в основном относится к купированию острой боли. Оно заключается в качественном обезболивании. Пациентам назначают анальгетики, проводят вытяжение. На втором этапе восстановительное лечение предназначено для тех пациентов, которые пока не способны вернуться к работе. Оно облегчает переход от первичного лечения к привычному образу жизни. С пациентами также работают психологи Юсуповской больницы. На третьем этапе врачи применяют индивидуализированное интенсивное комплексное лечение.
Для лечения комплексного регионарного болевого синдрома врачи используют следующие препараты:
- кальцитонин;
- бисфосфонаты;
- кортикостероиды;
- иммуноглобулины;
- трициклические антидепрессанты;
- опиоиды.
В большинстве случаев хорошего эффекта достигают сочетанием рациональной комбинированной медикаментозной терапии с реабилитационными мероприятиями. Пациентам с комплексным регионарным болевым синдромом врачи Юсуповской больницы назначают антиконвульсанты. Наиболее эффективным препаратом является габапентин. Он обеспечивает умеренный или значительный эффект через 8 недель после начала лечения. Существенно уменьшает интенсивность боли карбамазепин.
Анальгетическое действие оказывают антидепрессанты. На ранних сроках заболевания неврологи проводят пульс-терапию высокими дозами кортикостероидов. Лечение наиболее эффективно при наличии выраженного воспалительного процесса.
Бисфосфонаты снижают воспаление, уменьшают интенсивность боли, степень отёка. Они эффективны на всех стадиях заболевания. Врачи Юсуповской больницы индивидуально подбирают оптимальные дозы препаратов и определяют продолжительность лечения. Анальгезирующим эффектом обладает кальцитонин. Он также способствует предотвращению остеопороза. При умеренных болях в сочетании с отёком и вегетативными нарушениями проводят короткий курс лечения нестероидными противовоспалительными препаратами (ибупрофеном, вольтареном, мовалисом). В случае наличия интенсивных болей эти препараты малоэффективны.
Полезными для лечения комбинированного регионарного болевого синдрома могут быть миорелаксанты (баклофен). Значительно боль становится слабее после внутривенного введения субанестетических доз кетамина. У некоторых пациентов выраженность болевого синдрома уменьшается после блокады звёздчатого ганглия, поясничной симпатической блокады или регионарной внутривенной анестезии.
Для наружного применения часто используют пластыри с 5% лидокаином. На ранних стадиях при наличии воспалительного процесса эффективен диметилсульфоксид. При холодной с синюшным оттенком коже положительно действует N ацетилцистеин. Нейрохирурги в клиниках-партнёрах Юсуповской больницы выполняют следующие оперативные вмешательства: симпатэктомию, электростимуляцию спинного мозга, внутричерепную нейростимуляцию. Интенсивность боли уменьшается после транскраниальной стимуляции головного мозга.
Психотерапевты Юсуповской больницы обучают пациентов контролировать боль, развивают способность активно участвовать в лечебном процессе и реабилитации. Они используют методику когнитивно-поведенческой терапии, релаксации с биологической обратной связью. Реабилитологи проводят электротерапию, мануальную терапию. Иглорефлексотерапия также способствует уменьшению болевого синдрома.
На функцию повреждённой конечности положительно влияет ранняя двигательная терапия. В острой стадии заболевания упражнения можно выполнять только здоровой рукой или ногой. Во второй стадии проводят пассивную гимнастику суставов пальцев. Восстанавливает координацию движений и мелкую моторику плетение или вышивание.
Запишитесь на приём к врачу по телефону Юсуповской больницы, где применяют инновационные методики терапии комплексного регионарного болевого синдрома. Врачи индивидуально подходят к лечению каждого пациента.
КТ суставов: что показывает исследование, показания к проведению
Компьютерная томография суставов (КТ суставов) - самый современный и наиболее быстрый метод исследования данной части тела человека. Этот диагностический метод применяется в Юсуповской больнице для определения либо исключения деструктивных, опухолевых и воспалительных процессов в суставах. Современный томограф нового поколения, которым оснащена клиника, позволяет в короткие сроки получить максимально четкие снимки, которые подробно расшифровываются опытными высококвалифицированными специалистами.
По сравнению с обычной рентгенографией КТ суставов предоставляет более точную информацию, поэтому компьютерная томография относится к самым информативным методам диагностики.
Опасна ли компьютерная томография суставов?
В основе КТ суставов лежит рентгеновское излучение. Для многих пациентов этот факт является основой для переживаний о возможном вреде здоровью, которое может нанести рентген. Однако эти опасения абсолютно не оправданы, так как лучевая нагрузка, которую оказывают современное оборудование и программно-аппаратные комплексы, биологически обусловлена и считается очень низкой. Компьютерная томография не наносит урон здоровью человека, её даже можно проводить неоднократно в течение года.
Как подготовиться к КТ суставов?
Ввиду того, что компьютерная томография суставов проводится без применения контрастного вещества, никакой особой подготовки больному не требуется.
Врачу-рентгенологу могут понадобиться следующие документы, которые пациенту необходимо взять с собой:
- направление лечащего врача;
- амбулаторная карта или выписка из истории болезни;
- результаты предыдущих исследований со снимками и описаниями (как КТ, так и других);
- другие документы, которые относятся к заболеванию обследуемого.
Как проводится КТ суставов?
Для проведения исследования пациент заходит в аппаратное помещение, снимает одежду, которая может мешать процедуре, ювелирные украшения из металла, очки, часы, оставляет там лишние предметы, мобильный телефон. После этого его кладут на передвижной столик.
В ходе компьютерной томографии кольцо томографа вращается вокруг стола, на котором лежит обследуемый. Одним из условий получения качественных снимков является полная неподвижность пациента, для чего могут использоваться специальные ремни.
Длительность процедуры составляет, в среднем, около пяти минут. Для составления заключения опытным специалистам Юсуповской больницы требуется, как правило, не более одного часа. Предварительная подготовка не требуется.
КТ суставов является абсолютно безопасной процедурой, противопоказания к проведению которой практически отсутствуют, кроме стандартных к любой томографии.
Компьютерная томография суставов не рекомендуется:
- детям младше 14 лет (за исключением случаев крайней необходимости);
- беременным женщинам (ввиду возможного негативного воздействия на плод);
- пациентам с чрезмерной массой тела - более 150-160кг (ввиду ограниченного размера томографа).
Показания к КТ суставов локтей
Компьютерная томограмма суставов локтей назначается при подозрениях на наличие следующих патологий:
- вывихов;
- артритов и артрозов;
- эпикондилита;
- остеомиелита;
- новообразований;
- аномалий развития;
- остеохондропатий;
- инородных тел в суставах;
- в качестве мероприятия предоперационной подготовки.
Показания к КТ суставов плеча
КТ суставов плеча может быть назначена пациентам для выявления следующих заболеваний и состояний:
- вывиха плечевого сустава;
- переломов лопаточной или плечевой кости;
- артрита и артроза;
- новообразований костей или хряща;
- плечелопаточного периартрита;
- болевого синдрома в плече;
- остеохондропатий;
- изменений плечевого сустава.
Кроме того, компьютерная томография плечевых суставов применяется перед хирургическим вмешательством и для того, чтобы уточнить результаты рентгенографии.
Показания к КТ лучезапястного сустава
КТ лучезапястного сустава проводится пациентам со следующими заболеваниями и состояниями:
- артритами и артрозами сустава;
- вывихами;
- опухолями;
- остеомиелитом;
- аномалиями развития;
- последствиями перенесенных ранее травм;
- при планировании хирургического вмешательства.
Показания к КТ тазобедренного сустава
КТ тазобедренного сустава необходима при следующих патологиях:
- артритах любой этиологии (инфекционном, травматическом, ревматическом);
- деструктивных изменениях сустава (вследствие туберкулеза, сепсиса, опухоли и пр.);
- опухолях в хряще, синовиальной капсуле или окружающих тканях;
- деформирующем остеоартрозе;
- остеохондропатии тазобедренного сустава;
- скоплении в тазобедренном суставе гноя, крови, воспалительной жидкости;
- переломах тазовых костей либо бедренной кости, в т.ч. внутрисуставных и пр.
Показания к КТ голеностопного сустава
КТ голеностопного сустава является частью комплексной диагностики следующих заболеваний:
- различных травм голеностопа;
- дегенеративно-дистрофических заболеваний голеностопного сустава;
- воспалительных заболеваний голеностопа;
- дислокации сустава;
- инфекционных заболеваний сустава (остеомиелита);
- доброкачественных и злокачественных опухолей голеностопного сустава, мягких тканей, костей.
Компьютерная томография суставов также позволяет верифицировать диагноз, если другие методы исследования не позволяют это сделать. Кроме того, КТ суставов применяется при подготовке к хирургическому лечению и в качестве контроля результатов операции.
Показания к КТ суставов колена
КТ суставов назначается в следующих целях:
- определение костной структуры проксимального отдела большеберцовой кости, дистального отдела бедренной кости и коленной чашечки;
- получение информации о структуре мягких тканей сустава;
- оценка целостности костных и других структур при травмах;
- идентификация различных переломов коленной чашечки и колена;
- диагностика кисты Бейкера, болезни Осгуд-Шляттера;
- оценка анатомических особенностей коленного сустава при планировании хирургического вмешательства;
- оценка результатов хирургического вмешательства.
МРТ или КТ суставов: что лучше?
Для диагностики заболеваний суставов в Юсуповской больнице применяются несколько методов: ультразвуковое исследование, рентген, магнитно-резонансная и компьютерная томография. Наиболее современные и информативные из них - МРТ и КТ. Назначая тот или иной диагностический метод, лечащий врач учитывает задачу обследования суставов и индивидуальные особенности каждого больного.
К примеру, магнитно-резонансная томография не используется для пациентов, в организм которых установлены различные импланты, водители ритма, штифты и пр., тогда, когда для компьютерной томографии вышеперечисленные факторы не являются противопоказаниями.
Ушибы и различные травмы, как правило, требуют применения МРТ, так как при таких повреждениях страдают мягкие ткани, визуализацию которых лучше предоставляет магнитно-резонансная томография. При заболеваниях, задевающих костные структуры (различных переломах, опухолях, остеомиелите и т.д.) оптимальным методом диагностики является компьютерная томография.
Сделать КТ суставов в Москве по доступной цене можно в одном из самых современных многопрофильных медицинских центров - Юсуповской больнице. Опытные высококвалифицированные специалисты клиники проводят исследование на новейшем спиральном компьютерном томографе, что гарантирует максимально точные результаты. Благодаря высокой информативности КТ врачи подбирают эффективную схему лечения индивидуально для каждого пациента.
Рентгенография, КТ и МРТ: в чем отличие?
В настоящее время основными методами лучевой диагностики являются рентгенография, компьютерная томография (КТ) и магнитно-резонансная томография (МРТ), которые только на первый взгляд весьма похожи по принципу действия. У многих наших пациентов возникает вопрос: «Чем отличается КТ от МРТ, и каковы их отличия от рентгенографии?»
Все вышеперечисленные методы позволяют быстро и безболезненно визуализировать органы и ткани исследуемой области. Тем не менее, существует ряд значимых отличий, которые могут оказаться решающими в случае выбора того или иного метода исследования. Мы рассмотрим их подробно, чтобы наши пациенты обладали полной информацией и могли оценить преимущества каждого из них.
Рентгенография
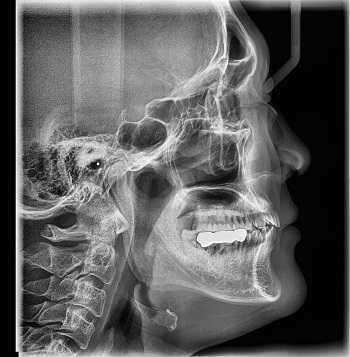
Принцип работы рентгеновского аппарата заключается в том, что рентгеновские лучи, проходя через разноплотную среду исследуемой области, по-разному ослабляются: более плотная костная ткань в значительной степени поглощает рентгеновское излучение, менее плотная подкожно-жировая клетчатка ослабляет его в небольшой степени, а воздух, содержащийся в околоносовых пазухах или легких, не задерживает совсем. Эти неравномерно ослабленные пучки рентгеновских лучей, попадая на светочувствительный слой пленки, формируют рентгенограмму — изображение, которое отображает все структуры исследуемой области, наслаивая их друг на друга. При этом получаемый снимок позволяет определить форму, размеры и строение исследуемой области, выявить или заподозрить структурные нарушения, а исследование в двух или нескольких проекциях позволяет определить локализацию выявленных изменений. Чаще всего рентгенография используется для исследования костей, легких, почек, кишечника.
C самого начала существования этот метод диагностики вызывал у пациентов множество вопросов по поводу воздействия рентгеновского излучения на организм. На сегодняшний день специалисты подтвердили вред рентгена и его способность влиять на развитие нежелательных процессов в организме. Тем не менее, этот метод лучевой диагностики продолжает пользоваться спросом, поскольку требует минимальных затрат.
Компьютерная томография
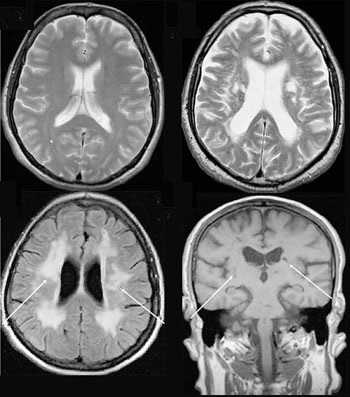
Это более современный вариант рентгенографии, сохранивший ее ключевые особенности: в основе получения изображения лежит рентгеновское излучение, которое, проходя через ткани пациента, по-разному (исходя из их плотности) поглощается и ослабляется ими. Однако важное отличие заключается в том, что компьютерная томография — это совокупность послойных рентгеновских снимков определенной толщины среза, из которых выстраивается объемная проекция, а не плоскость, как на рентгене. В этом (а также в высоком качестве изображения) заключается одно из основных преимуществ компьютерной томографии перед традиционным рентгеновским методом исследования.
Несмотря на более безопасную и эффективную работу современных аппаратов, часто проходить компьютерную томографию все же не рекомендуется из-за возможного воздействия на организм рентгеновского излучения. Тем не менее, компьютерная томография является ведущим методом диагностики заболеваний органов грудной клетки и легких, надпочечников и костно-суставной системы.
Магнитно-резонансная томография
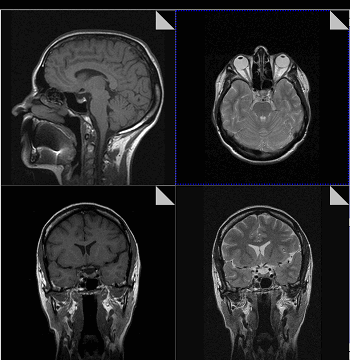
В основе МРТ лежит явление магнитного резонанса, основанного на переизлучении радиоволн, взаимодействующих с атомами водорода, в избытке содержащимися в организме человека. Эти переизлученные электромагнитные волны улавливаются датчиком МР-томографа, усиливаются и в виде цифровых изображений появляются на экране монитора. Это безвредный и абсолютно безопасный для здоровья человека метод лучевой диагностики, так как в основе получения изображения отсутствует рентгеновское излучение, поэтому МРТ можно проходить неограниченное количество раз, с любым интервалом.
Существенное преимущество МР-томографии перед КТ заключается в том, что она не противопоказана беременным во II и III триместре и совершенно безопасна для детей. В МРТ исследуемая область сканируется в трех проекциях, что позволяет врачу-рентгенологу в полной мере оценить состояние тканей и органов исследуемой области, а высокая контрастность изображения и пространственное разрешение позволяют визуализировать серое и белое вещество головного мозга, оценивать состояние костного мозга и мягких тканей различной локализации. Кроме того, метод МРТ позволяет получать изображения сосудов головного мозга и сосудов шеи без введения контрастного препарата.
Конечно, как и многие другие методы исследования, МР-томография имеет ряд противопоказаний. Однако, если внимательно ознакомиться с ними, можно заметить, что в основном они связаны с наличием металлсодержащих имплантов (не обладающие магнитными свойствами устройства противопоказанием не являются), а также с выраженной клаустрофобией. Таким образом, в большинстве случаев МРТ может стать наиболее оптимальной и совершенно безопасной альтернативой компьютерной томографии и рентгенографии.
Так что же лучше?
пациенты, страдающие клаустрофобией, могут пройти МРТ в томографах открытого типа, но напряженность их магнитного поля ниже.
Что лучше сделать - КТ или МРТ позвоночника?

Чтобы ответить на вопрос: “КТ или МРТ позвоночника - что лучше?”, нужно в первую очередь понять основные отличия физики процесса компьютерной томографии и магнитно-резонансного исследования. Вторым важным фактором является собственно цель обследования - что врач хочет визуализировать: кости, хрящи, сосуды, мягкие ткани. В медицине не бывает плохих или хороших методов диагностики, бывают исследования, которые лучше выявляют те или иные патологии. Поэтому нужно разобраться в вопросе, что показывает лучше МРТ, а что КТ позвоночника. Этим двум темам мы посвятим эту статью.
Отличия МРТ от КТ позвоночника
Основные отличия МРТ от КТ позвоночника кроются в принципе получения изображения. Современная компьютерная томография (или МСКТ - мультиспиральная компьютерная томография) основана на способности по-разному, в зависимости от плотности тканей, поглощать рентгеновское излучение. Особенности мультиспиральной компьютерной томографии позвоночника заключаются в том, что в ходе процедуры собираются множественные непрерывно перекрывающиеся срезы. Это дает возможность производить компьютерную обработку данных с последующим созданием объемных, так называемых 3D изображений и реконструкций. Полученные на МСКТ позвоночника снимки врачи могут рассматривать на экране с любой стороны как в режиме индивидуального просмотра, так и в режиме анимации, когда объект вращается вокруг своих осей. Используя специальные функции разворота и обрезки, можно выделить интересующую область и визуализировать ее с любой стороны. Это дает возможность медикам видеть скрытые структурные повреждения.
Послойное исследование спины с помощью КТ позвоночника позволяет обнаружить такие патологии, как:
- компрессионные переломы, травмы и трещины костей;
- рак и метастазы в костях;
- стеноз позвоночного канала;
- остеофиты и признаки остеопороза;
- опухоли костей - остеохондрома, энхондрома, хондробластома, остеоидостеома, миелома.
Пользуясь программными инструментами, рентгенолог может на изображения костных структур послойно наложить изображение мягких тканей внутренних органов, что позволяет выявить аномальные изменения во всей области позвоночника.
| Исследование | Цена | Цена МРТ 3 ТЛ | Акции |
|---|---|---|---|
| МРТ шейного отдела позвоночника | от 2700 руб. | от 5200 руб. | бесплатный прием невролога |
| МРТ грудного отдела позвоночника | от 2700 руб. | от 5200 руб. | бесплатный прием невролога |
| МРТ пояснично-крестцового отдела позвоночника | от 2700 руб. | от 5900 руб. | бесплатный прием невролога |
| МРТ копчика | от 2700 руб. | от 5200 руб. | бесплатный прием невролога |
| МРТ крестцово-подвздошных сочленений | от 2700 руб. | от 5200 руб. | бесплатный прием невролога |
| МРТ краниовертебрального перехода | от 2700 руб. | от 5200 руб. | бесплатный прием невролога |
| МРТ сосудов шеи | от 2700 руб. | от 8800 руб. | бесплатный прием невролога |
| МРТ трех отделов позвоночника | от 7000 руб. | от 13000 руб. | бесплатный прием невролога |
| МРТ грудного отдела и плеча | от 5300 руб. | от 11900 руб. | бесплатный прием невролога |
| МРТ ЦНС (МРТ 3 отделов позвоночника и МРТ головного мозга) | от 9500 руб. | от 18200 руб. | бесплатный прием невролога |
| МРТ позвоночника с контрастом | от 5500 руб. | от 7700 руб. | - |
МРТ или магнитно-резонансная томография строит свою работу на принципе ядерного магнитного резонанса. Томограф работает с ядрами атомов водорода, которые есть в клетках тканей, имеющих воду составным элементом. Сначала аппарат МРТ создает сильное магнитное поле, а затем начинает на него воздействовать радиочастотным излучением. Протоны атомов водорода клеток пациента, находясь под таким воздействием, начинают колебаться и выстраиваются вдоль магнитного поля на очень короткий срок. Затем они возвращаются на исходные позиции, выбрасывая энергию. Именно ее улавливает компьютер МР-томографа и декодирует в трехмерные объемные, анатомически очень точные изображения.
Поскольку для хорошей визуализации магнитно-резонансному томографу нужно много клеток с атомами водорода, то ткани с большим содержанием воды лучше всего визуализируются на МРТ снимках. Поэтому МР-томография позвоночника очень хорошо показывает:
- спинной мозг;
- нервные волокна;
- сосудистое русло;
- мягкие ткани (мышцы, сухожилия, связки, межпозвоночные диски).
С ее помощью врачи могут выявлять:
- все патологии мозговых оболочек каналов и вещества мозга;
- грыжи, протрузии, стеноз, спондилез;
- дегенеративные изменения в хрящевых структурах (например, остеохондроз);
- опухоли мягких тканей.

Что информативнее - КТ или МРТ позвоночника?
Информативная точность магнитно-резонансной и компьютерной томографии сопоставимы, а диагностическая ценность обследования зависит от целей исследования. Как при КТ, так и при МРТ позвоночника в ходе обследования у врачей есть возможность проведения 3D сканирования, которое позволяет увидеть исследуемый объект с разных сторон. В целом на МРТ лучше всего различаются мягкие ткани. Кости визуализируются хуже, поскольку в них мало атомов водорода, а резонанс от кальция отсутствует. КТ является предпочтительным методом диагностики при заболеваниях грудной клетки, костей таза, черепа и позвоночника.
МРТ позвоночника дает возможность хорошо визуализировать спинной мозг, мягкие ткани, грыжу межпозвоночного диска. В случаях, когда неврологам, травматологам и хирургам необходимо получить трёхмерную реконструкцию и исследовать кости позвоночника в разных плоскостях или диагностировать обызвествление межпозвоночного диска, применяется КТ позвоночника.
Достаточно часто врачам для безошибочной диагностики множественных повреждений позвоночника приходится прибегать одновременно к КТ и МРТ. Например, если пациент пришел с жалобой на боль в спине, его сначала направят на магнитно-резонансное исследование, чтобы проверить, могут ли быть причиной боли изменения в дисках, спинномозговом канале, нервных окончаниях или сосудах. Если в ходе МР-томографии снимки покажут наличие образований в костях, верификацию такой патологии нужно будет провести с помощью КТ позвоночника.
Предлагаем Вам запись на МРТ с бесплатной консультацией невролога или ортопеда
Что вреднее - КТ или МРТ позвоночника?
Компьютерная томография из-за лучевой нагрузки является более вредным методом обследования. Средняя доза лучевой нагрузки составляет 10 мЗв за одно сканирование. МРТ не таит в себе никакой потенциальной лучевой угрозы здоровью человека, но и у нее есть свои ограничения. Абсолютным противопоказанием к проведению магнитной томографии позвоночника станет:
- наличие кардиостимулятора, нейростимуляторов - любого вшитого электронного устройства;
- имплантов и других металлических предметов в организме.
Относительным ограничением к проведению томографии на закрытых высокопольных томографах может стать:
- большой вес пациента (130 кг и выше);
- панические атаки и ярко выраженная клаустрофобия;
- сильный болевой синдром, который не позволяет пациенту занять горизонтальное положение и лежать без движения в течение 15-30 минут.
У компьютерной томографии противопоказанием станет:
- беременность на любом сроке;
- непереносимость йодoсодержащих препаратов при КТ позвоночника с контрастом;
- накопленное лучевое облучение, которое превышает разрешенные нормы 20 мЗв в год.
Есть ряд исследований, доказывающих, что применение КТ у детей раннего возраста приводит к возникновению повышенного риска развития опухолевого поражения различной локализации в старшем возрасте, поэтому детям всегда предпочтительнее делать МРТ.
| Исследование | Цена | Скидки |
|---|---|---|
| МСКТ / КТ одного отдела позвоночника (шейного, краниовертебрального перехода, грудного, пояснично-крестцового, крестцово-подвздошных сочленений, копчика) | от 2300 руб. | Ночью |
| МСКТ / КТ сосудов шеи | от 3100 руб. | Ночью |
| МСКТ / КТ трех отделов позвоночника | от 6300 руб. | Ночью |
Грыжа позвоночника: МРТ или КТ - что лучше?
МРТ позвоночника лучше визуализирует грыжу и соседние мягкие ткани, поэтому врачу по ее результатам легче поставить точный диагноз и принять решение о необходимости хирургического или медикаментозного лечения.
Нужно сделать обследование шейного отдела позвоночника, КТ или МРТ выбирать?
В большинстве случаев начинать стоит с МРТ шейного отдела позвоночника - это более информативное обследование зоны шеи. Сразу КТ шейного отдела имеет смысл делать, если у вас есть перелом позвонков.
Гемангиома позвоночника: на МРТ или КТ делать исследование?
Гемангиома позвонка (вертебральная ангиома) — это самое распространенное доброкачественное новообразование позвоночника. Она одинаково хорошо диагностируется на компьютерной или магнитно-резонансной томографии.
Что лучше - КТ или МРТ пояснично-крестцового отдела позвоночника?
Если причиной обращения в диагностический центр является боль в пояснице, то следует сделать МРТ пояснично-крестцового отдела позвоночника, поскольку она покажет изменения как в костных, так и мягких тканях. Если у вас уже есть первичный диагноз, то решение о том, КТ или МРТ пояснично-крестцового отдела позвоночника нужно делать, должен принять лечащий врач на основе собранного анамнеза.

Специализация: Терапевт
Где ведет прием: МРТ центр и клиника РИОРИТ
- Васильев А.Ю., Витько Н.К. Компьютерная томография в диагностике дегенеративных изменений межпозвонковых дисков поясничного отдела позвоночника. //Радиология-практика. 2001.№1.
- Дмитриев А.Е., Мартынова Н.В. Компьютерная миело- и эпидурография (КМТ, КЭТ) в дифференциальной диагностике поражений спинного мозга и позвоночника.// Вестник рентгенологии. 1990. №5-6
- Лепарский Е.А., Китаев В.В. Новая методика KT и МРТ- исследования позвоночника- DynaWell™// Радиология — практика. 2004.№1.
- Орел A.M. Рентгенодиагностика позвоночника для мануальных терапевтов.
- Зедгенидзе г.А., Жарков П.Л. Методики рентгенологического и радиологического исследования позвоночника и крупных суставов. //Ташкент: Медицина. 1979 г.
- . Бокарев B.C. Компьютерная томография в диагностике дегенеративных заболеваний позвоночника / В.С.Бокарев, А.В. Савченко, С.К. Терновой // Вестник рентгенологии и радиологии. 1989. - №6.
- Нуриев З.Ш. Рентгеновская компьютерная томография паравертебральных мышц.// Вертебрология. 2002. №3-4.
- Grossman B.C. Magnetic reconance imaging and computed tomography of the head and spine.// 2nd ed.- Baltimore et. al.: Williams&Wilkins, 1996.
- Gualde G.F. Role of CT and MR in the assessment of lumbar degenerative disk disense.//Clin Ter. 1995.
Последние статьи о диагностике
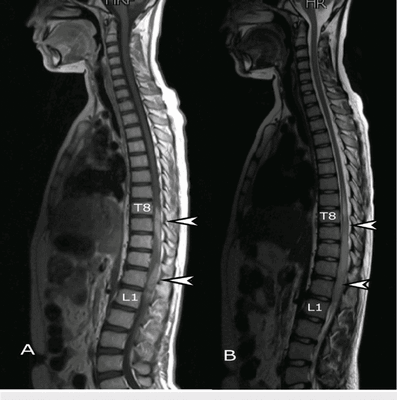
Что показывает МРТ позвоночника
МРТ позвоночника - это неинвазивное обследование спины с помощью магнитно-резонансного томографа. Такое исследование осуществляют на аппаратах закрытого, полуоткрытого и открытого типа с контрастным усилением или без оного. Сканирование спины на томографе проходит по отделам:

Что показывает МРТ шейного отдела позвоночника
Сегодня многие неврологи клиник СПб при болевых синдромах в шее рекомендуют своим пациентам сделать МРТ шейного отдела позвоночника. Этот вид томографии прекрасно себя зарекомендовал и считается одним из наиболее информативных способов диагностики дегенеративно-дистрофических

Грыжа на МРТ поясничного, грудного и шейного отделов позвоночника
Одной из самых частых находок на МРТ позвоночника является грыжа, которая чаще всего располагается в шейном или пояснично-крестцовом отделах и реже в грудном. Она может проявляться клинически болью на том или ином участке спины, а может проходить бессимптомно. Боль в спине служит одним из самых частых поводов обращения к неврологу, при этом данный симптом присущ многим дегенеративным заболеваниям позвоночника от спондилеза до обычного мышечного спазма или дефанса.

Противопоказания к МРТ
Магнитно-резонансная томография - это безопасное обследование без лучевой нагрузки, но и она имеет ряд противопоказаний в зависимости от модели томографа и протокола обследования - с контрастом или без. Томография нашла широкое применение в нейрохирургической, онкологической, ортопедической и неврологической практике для исследования позвоночника, головного мозга, сосудов, суставов, внутренних органов и мягких тканей.
Болевой синдром
Боль - неприятное, мучительное состояние, свидетельствующее о травме или сбое в работе какого-либо органа. Болевой синдром, как правило, появляется внезапно, может иметь разный характер и различную длительность и интенсивность. В зависимости от месторасположения и характера боли, а также возможной причины ее появления подбирается лечение.
Болевой синдром, или альгосиндром - это сложный комплекс болезненных ощущений различной степени тяжести. Обычно располагается в области основной патологии - травмы, места сосудистого спазма, больного органа, сустава; реже имеет неясный или блуждающий характер.
Внимание! Боль - это защитная реакция на патологическое воздействие, которая сигнализирует об угрозе здоровью. Даже незначительное проявление дискомфорта игнорировать нельзя, так как болевой синдром - основной маркер проблем с организмом.
При травматических болях следует обращаться к травматологу или хирургу, при внутренних (органных) - к терапевту или узкому специалисту. Диагностикой и лечением альгосиндромов неясной этиологии или с поражением нервной системы занимается врач-невролог.
Классификация
По субъективным проявлениям боль может быть колющей, режущей, тянущей, пульсирующей, давящей, ноющей и т.п. Вне зависимости от причины, проявление может быть острым и хроническим.
Острый болевой синдром сопровождает острые патологические процессы и длится не более 2-3 месяцев. По истечение этого срока он либо проходит вместе с причиной его вызывающей, либо переходит в хроническую стадию. Это совсем не обязательно сильная и резкая (острая) боль, и ее легко можно устранить анальгетиками и анестетиками.
Хронический болевой синдром может длиться годами. Часто является единственным признаком патологии и плохо поддается медикаментозному купированию. Со временем провоцирует депрессию, беспокойство, апатию - вплоть до полной деградации личности.
На заметку! И острая, и хроническая форма могут иметь различную степень интенсивности - от легкой до нестерпимой. Многое зависит от причины, расположения и субъективных особенностей пациента.
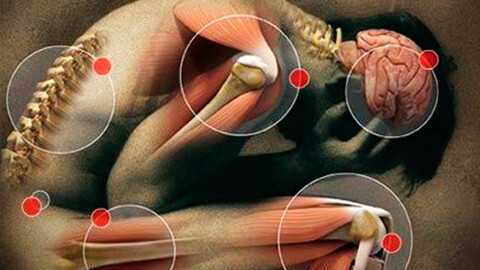
В зависимости от локализации можно выделить широкий спектр альгосиндромов. Основные из них:
- миофасциальный - связан с перенапряжением мышц и фасций, не имеет четкой привязки к органу, связан с травмами и физическими перегрузками;
- абдоминальный - объединяет патологии брюшной полости, в первую очередь в области ЖКТ;
- вертеброгенный - в медицине известен как корешковый болевой синдром; проявляется при сжатии или травмировании спинномозговых отростков;
- анокопчиковый - формируется в нижнем отделе позвоночного ствола и задней стенки малого таза с вовлечением прилежащих органов - толстой кишки, половой системы;
- пателлофеморальный - является следствием артрозных изменений в коленном суставе;
- нейрогенный - связан с поражением нервных структур, в первую очередь - головного и спинного мозга.
Болевой синдром: причины возникновения
Основные причины боли - травмы, спазмы, нарушения кровообращения, инфекции, отравления, ожоги и переохлаждения, деформации и деструкции различных участков опорно-двигательной системы (позвоночника, суставов).
С учетом особенностей происхождения различают 2 большие группы альгосиндромов - ноцицептивный и нейропатический.
Ноцицептивная боль
Возникает при воздействии раздражителей непосредственно на болевые рецепторы, расположенные в тканях по всему организму. Может быть легкой или нестерпимой, но в любом случае легко купируется анальгетиками и быстро проходит при устранении причины. В зависимости от типа и расположения этих рецепторов, ее подразделяют на 2 подвида:
- соматическая боль - имеет поверхностное проявление с четкой локализацией; характерна для воспалительного процесса, отеков, травматических повреждений (ушибы, переломы, разрывы, растяжения и т.п.), а также некоторых нарушений метаболизма и кровообращения;
- висцеральная боль - появляется при повреждении внутренних органов; имеет более глубокое залегание и плохо просматриваемую локализацию; в качестве примера можно привести кардиомиалгию, почечную колику, язвенную болезнь.
Механизм ноцицептивного синдрома связан с выработкой специальных медиаторов боли - ацетилхолина, гистамина, брадикининов, простагландинов. Накапливаясь в области повреждения, они раздражают ткани, вызывая неприятные ощущения. Дополнительный эффект исходит от факторов воспаления, вырабатываемых лейкоцитами.
Нейропатическая боль
Возникает при воздействии непосредственно на функциональные структуры периферической и центральной нервной системы - нервные отростки, а также отделы головного и спинного мозга. Иногда сопровождается патологическим возбуждением нейроструктур с формированием аномальной реакции на неболевые раздражители (простое прикосновение). Часто проявляется как хроническая боль, поэтому может плохо поддаваться купированию.
Имеет 2 разновидности:
- периферическая - при поражении нервных отростков в виде невралгий, невропатий, невритов, туннельных синдромов;
- центральная - развивается как следствие острого нарушения мозгового кровообращения, спинномозговых травм, миелопатий, рассеянного склероза;
- дисфункциональная - проявляется как несоответствие между силой воздействия раздражителя и ответной реакцией организма; является следствием дисфункции ЦНС.
На заметку! В качестве отдельной группы выделяют психогенный альгосиндром. В этом случае повреждения организма отсутствуют, а характерные для него хронические боли являются следствием фантазий и страхов самого пациента. Он может развиваться как вариант нейропатической боли или при вынужденном длительном существовании с сильными ноцицептивным болевым синдромом.
Симптоматика
Основной признак болевого синдрома - постоянная или периодическая боль определенной, мигрирующей или неясной локализации. При этом ощущения могут быть резкими или тянущими, колющими, ноющими, пульсирующими. Все остальные признаки зависят от причины и характера недуга. Среди них:
- дискомфорт при движении, стихающий в состоянии покоя;
- болезненные ощущения в неподвижном положении;
- иррадиация в другие части тела;
- повышение температуры в области болезненных ощущений;
- проявление альгосиндрома при незначительном прикосновении (характерно для нейропатий);
- нарушение чувствительности в прилегающей зоне.
Болевой синдром может сопровождаться отечностью и покраснением поврежденных тканей, а также слабостью, повышенной утомляемостью, общей подавленностью.
Диагностика

Последовательность действий при диагностике причин болевого синдрома зависит от его расположения, характера и сопутствующих симптомов. При болях невыясненной локализации первоочередное внимание уделяют инструментальным методам - УЗИ, рентгенографии, МРТ, КТ, ЭКГ, гастродуоденоскопии и т.п. Список тестов и анализов назначает травматолог, терапевт, хирург или другой узкий специалист.
Для оценки интенсивности болевого синдрома используют 2 системы градации - упрощенную и расширенную.
Упрощенная «шкала переносимости» включает 3 стадии:
- легкая боль - не мешает движению и выполнению повседневных дел;
- сильная боль - нарушает нормальный ритм жизни, не позволяет выполнять обычные действия;
- нестерпимая боль - спутывает сознание, способна спровоцировать обморок и шоковое состояние.
Расширенная градация подразумевает использование визуальной шкалы субъективной оценки - от 0 до 10, где «десятка» означает сильный болевой шок. В процессе обследования пациенту предлагают самому оценить интенсивность боли, потому результат может не соответствовать реальности.
Внимание! Интенсивность боли не всегда свидетельствует о тяжести патологического процесса, поэтому «прощаться с жизнью» при сильных болях, так же как и недооценивать легкую болезненность, не стоит.
Только установив причину боли, ее интенсивность и характер, врач назначит подходящие обезболивающие препараты. Это связано с отличиями в механизме действия у разных групп анальгетиков - что подходит при ноцицептивном синдроме совершенно не эффективно при нейропатическом.
Особенности терапии болевого синдрома
Лечение напрямую зависит от причины боли и ее характера (ноцицептивный, нейропатический). В арсенале средств присутствуют как консервативные методики с использованием медикаментозных средств и физиотерапии, так и радикальные хирургические методы.
Лекарственная терапия:
- обезболивающие - анальгетики, анестетики;
- противовоспалительные - преимущественно НПВС, реже - инъекции кортикостероидов;
- миорелаксанты;
- спазмолитики;
- седативные препараты.
Внимание! Самостоятельный прием обезболивающих средств без воздействия на причину недуга может затруднить диагностику, усугубить ситуацию и сделать дальнейшее лечение неэффективным.
Методы физиотерапии улучшают усвоение медикаментозных средств, снимают воспаление, отечность, спазмы, повышают регенерацию, расслабляют мышцы, успокаивают нервную систему.
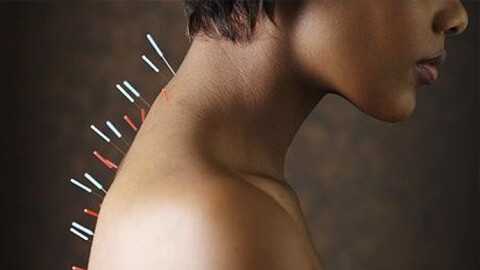
На практике применяют:
- УВЧ;
- токовую терапию;
- грязевые компрессы;
- электрофорез;
- массаж;
- иглоукалывание;
- гирудотерапию.
При нарушениях опорно-двигательной системы широко применяют метод иммобилизации поврежденных участков - шины, гипсовые повязки, корсеты, воротники, бандажи.
Хирургическое лечение является крайней мерой и применяется только в том случае, если консервативные методы неэффективны.
На заметку! Боль - универсальный симптом для патологических процессов, поэтому его лечением занимаются врачи самых различных специальностей - терапевты, невропатологи, гастроэнтерологи и др. В экстренных случаях, при остром болевом синдроме может потребоваться срочная помощь реаниматологов, травматологов, хирургов.
Профилактические меры
В целях предотвращения ангиосиндрома, придерживайтесь некоторых общих рекомендаций:
- избегайте травм, в особенности с поражением позвоночника, черепа, суставов;
- следите за своей осанкой - тренируйте, но не перегружайте мышцы спины;
- практикуйте умеренные физические нагрузки - гиподинамия, также как и перенапряжение, плохо влияет на состояние опорно-двигательной системы, вызывая со временем артралгию и/или невралгию;
- при наличии заболеваний (острых, хронических) обеспечьте их своевременное лечение;
- поддерживайте нормальный вес тела, не допускайте ожирения или дистрофии тканей;
- откажитесь от неудобной одежды и обуви - они вызывают боли, связанные с нарушением кровообращения и деформацией скелета;
- избегайте длительных нервных стрессов и психологических перегрузок;
- регулярно проходите профилактические осмотры в клинике по месту жительства.
Очень важно обращаться к врачу при первых же признаках болевого синдрома. Решение перетерпеть или заняться самолечением может дорого обойтись вашему здоровью!
Читайте также:
