Рентгенограмма, КТ, МРТ при переломе тела и отростков таранной кости
Добавил пользователь Валентин П. Обновлено: 01.02.2026
Перелом таранной кости стопы
Перелом таранной кости стопы
Таранная, или надпяточная, кость является предплюсневой и формирует нижнюю часть голеностопного сустава, соединяясь с большой и малой берцовой костью. В нижней части к таранной кости присоединена пяточная кость, в передней - ладьевидная. Благодаря такому устройству таранная кость равномерно распределяет массу тела человека на всю стопу.
Надпяточная кость достаточно крупная по сравнению с другими костными образованиями предплюсны. Она покрыта хрящевой тканью в гораздо большей степени, чем любая другая кость человеческого скелета - на 60%.
Причины и механизм перелома
Таранная кость состоит из головки, блока и заднего отростка. Головка располагается спереди и соединяется с ладьевидной костью. Блок соединен с латеральной и медиальной лодыжкой. Задний отросток имеет два бугорка, которые разделены сухожилием, отвечающим за сгибание первого пальца стопы. У некоторых людей есть только один бугорок и добавочная таранная кость.
Наиболее часто перелом таранной кости происходит при падении с большой высоты на выпрямленные ноги или в результате автомобильной аварии. Несколько реже такую травму можно получить от прямого удара тупым предметом или на спортивной тренировке.
В очень редких случаях встречается монотравма надпяточной кости, чаще всего она сочетается с переломом кости пятки, а также с различными повреждениями ладьевидной, клиновидной и плюсневой костей.
Чрезмерное разгибание ступни приводит к тому, что ломается шейка таранной кости. При сильном сгибании нижней конечности в голеностопном суставе линия разлома проходит в области заднего отростка. В случае одновременного тыльного сгибания и подворота стопы регистрируется перелом латерального бугорка.
Механизм получения такой травмы, как перелом таранной кости стопы, можно разделить на два основных типа:
- сочетание осевой нагрузки и стремительного тыльного сгибания приводит к чрезмерно тесному контакту шейки таранной и большой берцовой кости, а при развороте ноги таранная кость смещается;
- чрезмерное сгибание ноги в голеностопе способствует ротации кости, которая не выдерживает давления и ломается.
Классификация и симптомы
Перелом таранной кости бывает открытым и закрытым, без смещения и со смещением. Последний может сопровождаться подвывихом в подтаранном суставе, вывихом в таранно-ладьевидном либо голеностопном суставе.
Целостность заднего отростка нарушается в основном у спортсменов, преимущественно футболистов. Травма латерального отростка характерна для скейтбордистов. Особенно опасны компрессионные (оскольчатые) повреждения, поскольку высока вероятность развития тяжелых осложнений.
Таранная кость участвует в образовании сразу нескольких суставов, поэтому визуально определить характер повреждения не представляется возможным. Признаки перелома неспецифичны, для постановки точного диагноза необходимо сделать рентген.
Симптомы после перелома таранной кости варьируются в зависимости от локализации повреждения, но есть и ряд общих признаков:
- резкий болевой синдром в нижней части голени, нарастающий при движениях первого пальца, а также при попытках встать на больную ногу;
- припухлость, чаще всего на тыле стопы;
- увеличение в размерах и изменение конфигурации голеностопного сустава;
- при пальпации возникает характерный хруст костных отломков.
Стоит отметить, что отечность является первым признаком серьезной травмы. Пораженная область опухает, краснеет, иногда приобретает синюшный оттенок. Если причиной перелома был удар тяжелым предметом, то повреждаются кровеносные сосуды. Из-за этого появляются подкожные кровоизлияния, синяки и гематомы. Спустя несколько часов после травмы кожные покровы становятся горячими на ощупь.
При переломе заднего отростка болевой синдром локализуется в зоне ахиллова сухожилия. Болезненность вызывают не только движения, но и любые прикосновения к травмированному участку.
Перелом шейки таранной кости характеризуется выраженным положением подошвенного сгибания, при смещении заметна деформация голеностопного сустава. Краевые переломы считаются наиболее легкой травмой, симптомы которой имеют сходство с обычным ушибом. Поэтому пациенты не всегда обращаются к врачу, и кости срастаются неправильно. В результате формируется застарелый перелом, гораздо сложнее поддающийся лечению.
Больше чем в половине случаев перелом таранной кости сопровождается травмой лодыжки и пяточной кости. Очень редко, но встречается и разрыв синдесмоза, соединяющего мало- и большеберцовую кость.
Возможные осложнения
Отличительной особенностью надпяточной кости является ее недостаточное кровоснабжение, что значительно замедляет восстановительные процессы. Костная ткань недополучает кислород и питание, вследствие чего даже перелом без смещения может осложниться отмиранием клеток.
Возможны и другие негативные последствия:
- стойкий болевой синдром, плохо поддающийся купированию;
- поражения хрящевой ткани, кровеносных сосудов и нервных окончаний;
- нарушение двигательной активности стопы и голеностопа;
- остеомиелит;
- деформирующий артроз;
- асептический некроз.
Асептический, или аваскулярный, некроз возникает при нарушении кровоснабжения головки таранной кости и может быть причиной утраты трудоспособности и инвалидности. Чтобы избежать осложнений, необходимо обязательно обратиться к врачу сразу же после травмы.
Меры первой помощи и диагностика
Неотложная помощь при переломе надпяточной кости осуществляется согласно общим правилам и начинается с обеспечения полной неподвижности пораженной конечности. Любое движение сломанной кости может вызвать болевой шок, потерю сознания и повреждение близлежащих тканей.
Обездвижить конечность можно с помощью шин из подручных материалов. Если это по какой-либо причине невозможно - отсутствует навык подобных манипуляций или мешает страх сделать что-то не так, - нужно усадить пострадавшего так, чтобы голень и пятка лежали на ровной поверхности. Пациент может лежать на кровати с вытянутой ногой или сидеть на одном стуле, а на другой положить ногу.
Любой перелом надпяточной кости требует длительной иммобилизации посредством гипсовой повязки
Только после этого можно снимать обувь и носки (чулки, колготки, гольфы) и при необходимости обрабатывать рану. При открытом переломе возможно кровотечение, которое останавливают при помощи жгута. Затем обрабатывают рану антисептиком и накладывают стерильную повязку.
Сильная потеря крови может иметь весьма серьезные последствия, поэтому остановить кровотечение требуется в первую очередь.
Чтобы снизить болевой синдром, пострадавший может принять анальгетик или средство из группы НПВП (нестероидные противовоспалительные препараты). До приезда медиков к травмированной области прикладывают лед или холодный компресс, держа его по 10 минут с перерывами. Постоянно держать лед на ноге нельзя, чтобы не получить обморожения.
Если есть сомнения, какая именно травма случилась - ушиб, вывих или перелом, то неотложную помощь оказывают, как при переломе. При отсутствии возможности вызова «скорой помощи» больного транспортируют в лечебное учреждение максимально щадящим способом.
Для подтверждения диагноза всем пациентам проводится рентгенологическое исследование в нескольких проекциях. По результатам, которые покажут сделанные снимки, оценивается целостность кости, и составляется лечебный план. При сложных травмах с повреждением суставов и связочного аппарата проводится компьютерная томография или МРТ.
Лечение
Приоритетом для врача является восстановление целостности кости, что достигается с помощью следующих методик:
- иммобилизации конечности;
- закрытой репозиции;
- остеосинтеза.
Перелом без смещения и сильного повреждения кожных покровов лечится консервативным методом. Пациенту накладывается гипс или повязка-сапожок с металлическим супинатором. Конечность при этом должна быть согнута под прямым углом в голеностопе. Гипсовая повязка закрывает область от основания пальцев стопы до начала средней трети голени. Это позволяет обездвижить не только травмированное место, но и близлежащие структуры.
Чтобы избежать отечности, пациенту рекомендуется чаще держать ногу на возвышении. В течение как минимум нескольких дней придется принимать обезболивающие или противовоспалительные лекарства.
Продолжительность иммобилизации обычно составляет около месяца, но срок может быть скорректирован в зависимости от возраста, сопутствующих заболеваний и тяжести перелома. При некоторых системных заболеваниях восстановление костной ткани может замедляться.
Когда срастание кости завершается (что подтверждается рентгеновскими снимками), гипс снимают, и начинается реабилитационный период. Нагрузка на стопу увеличивается постепенно, для ускорения восстановительного процесса назначаются физиопроцедуры и массаж. Общая длительность лечения составляет примерно 3 месяца.
Закрытая репозиция проводится только в случае незначительного смещения костей, под внутрикостной анестезией. Пациент ложится на живот и сгибает ногу в коленном суставе. Врач одной рукой оттягивает пятку, а другой рукой сгибает стопу. По достижении необходимого совмещения костей накладывается гипсовая повязка.
Через 1.5 месяца гипс снимают и накладывают новый на такой же срок. После проведения контрольного рентгена врач составляет план реабилитационных процедур.
Хирургическое лечение
Показаниями к оперативному вмешательству являются следующие:
- открытый и компрессионный (многооскольчатый) перелом;
- сдвиг костей более чем на 1 см;
- переломовывихи и вывихи, не подлежащие вправлению закрытым способом;
- тяжелые повреждения связочного аппарата и мягких тканей.
Операция по сопоставлению костей проводится не позднее, чем через 8 часов после получения травмы. В большинстве случаев применяется остеосинтез, исключение составляют мнгогооскольчатые переломы, когда кость сильно раздроблена, а также начавшийся асептический некроз.
Тогда методом выбора становится артродез, в ходе которого отколовшиеся фрагменты удаляются, а голеностопное сочленение замыкается. Минусом артродезирования является полная неподвижность сустава, однако способность к ходьбе сохраняется.
Открытая репозиция костей может проводиться посредством компрессионно-дистракционного аппарата или методом остеосинтеза. В первом случае для фиксации костей применяются спицы Киршнера, во втором - стягивающие винты или небольшие пластины; после операции накладывается гипс.
Перелом таранной кости - это серьезная, хотя и редкая травма. При подозрении на такое повреждение необходимо обязательно посетить травматолога и сделать рентген. Нужно помнить и о мерах первой помощи, неукоснительное выполнение которых способно предотвратить многие осложнения.
КОМПЬЮТЕРНАЯ ТОМОГРАФИЯ в диагностике повреждений стопы и голеностопного сустава
Какие методы лучевой диагностики используются при травмах стопы и голеностопного сустава? Какие преимущества имеет компьютерная томография по сравнению с рутинной рентгенографией? Возможно ли при помощи компьютерной томографии определить эффективность про
Какие методы лучевой диагностики используются при травмах стопы и голеностопного сустава?
Какие преимущества имеет компьютерная томография по сравнению с рутинной рентгенографией?
Возможно ли при помощи компьютерной томографии определить эффективность проводимого лечения?
Переломы костей стопы и голеностопного сустава являются самыми частыми травматическими повреждениями скелета. Их доля, по свидетельству разных авторов, составляет не менее 10-15%.
Особенностью переломов костей области голеностопного сустава является высокая частота внутрисуставных повреждений. Разрушение суставных хрящей и субхондральных пластин существенно отягощает течение заболевания, ухудшает прогноз лечения и реабилитации таких больных. Неудовлетворительные результаты при лечении внутрисуставных переломов голеностопных суставов составляют до 28%.
Аналогичная тенденция прослеживается при переломах костей стопы. Наибольшее клиническое значение имеют повреждения пяточной и таранной костей. Так, переломы пяточной кости составляют около 60% от переломов костей предплюсны и 2% — от всех переломов. Результаты консервативного лечения чаще неудовлетворительные. Переломы пяточной кости в 75% случаев вовлекают подтаранный сустав, при этом 80% из них сопровождается смещением отломков. Отсюда несоответствие и нарушение конгруэнтности суставных поверхностей, ранние дегенеративные изменения, поздние болевые атаки и инвалидизация.
Учитывая, что большая часть больных с переломами костей стопы и голеностопного сустава — трудоспособные люди, становится ясным необходимость их расширенного и детального лучевого обследования.
При исследовании голеностопного сустава используются стандартные укладки в боковой наружной, задней и задней с внутренней ротацией (на 10-150) проекциях. Методики их проведения описаны во многих руководствах по рентгенологии и не требуют отдельного рассмотрения.
Однако рентгенография не может предоставить всю необходимую для травматолога информацию. Поэтому пациенту с переломом голеностопного сустава показано проведение рентгеновской компьютерной томографии (КТ).
Точность КТ-исследования во многом зависит от толщины «среза» и шага подачи стола. Ширина коллимации более 3 мм многими авторами считается неадекватной для выявления переломов без смещения отломков. Идеальная толщина «среза» при традиционной КТ составляет 2 мм и менее. Шаг подачи стола также не должен превышать 2 мм.
Спиральная компьютерная томография предпочтительна ввиду короткого времени исследования.
Во всех случаях исследование проводится в аксиальной плоскости. При шаговой КТ с толщиной «среза» 3 мм дополнительно может использоваться коронарная проекция. Томография с шириной коллимации 1-2 мм позволяет ограничиться аксиальными исследованиями. Возможность мультипланарных и трехмерных реконструкций улучшает информативность КТ без дополнительного облучения.
Следует отметить достаточно низкую лучевую нагрузку на пациента при компьютерной томографии голеностопного сустава или стопы. Так, при выполнении 60 аксиальных сканов на томографе Somatom plus 4 (Siemens) эффективная поглощенная доза составляет менее 0,1 м3в, что сопоставимо с рентгеновским исследованием.
Главным преимуществом компьютерной томографии является возможность детального изучения горизонтальной суставной поверхности большеберцовой кости. Нередко при КТ выявляются дополнительные линии перелома и отломки. КТ позволяет точно определить общую площадь суставной поверхности отломков, диастаз между ними, угловое и мультипланарное смещение, положение мелких осколков.
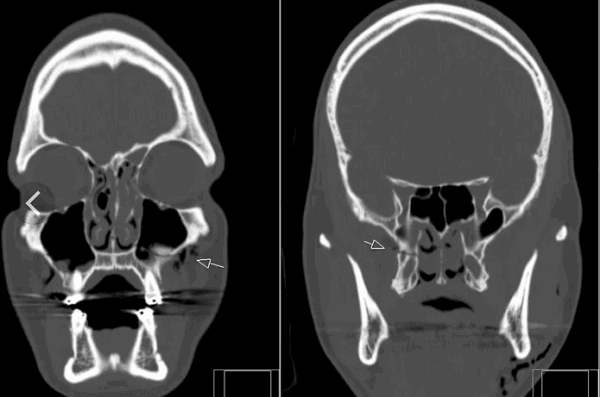
Данные томографии определяют тактику лечения. Так, при переломах заднего отростка (третьей лодыжки) уточняется примерная площадь его суставной поверхности (рис. 1, 2). В случаях, когда площадь отломка превышает 1/3 всей горизонтальной суставной поверхности большеберцовой кости и имеется смещение отломка назад и кверху более 2 мм, больному показан остеосинтез.
Разрушение суставной поверхности большеберцовой кости происходит не хаотично, а определяется механизмом травмы и в соответствии с действием сил натяжения связок голеностопного сустава. Выделяют переломы большеберцовой кости с образованием четырех видов отломков: передневнутреннего, задневнутреннего, передненаружного, задненаружного.
Чаще всего выявляются задневнутренние переломы.
КТ позволяет визуализировать переход линий перелома на внутреннюю лодыжку, не определяемых на рентгенограммах.
На серии последовательных сканов с точностью до 1 мм измеряется рентгеновская суставная щель между лодыжками и блоком таранной кости на обеих ногах.
Безусловным преимуществом компьютерной томографии является возможность визуализации повреждения дистального межберцового сочленения. Количественная оценка диастаза рентгеновской щели между берцовыми костями и ротации малоберцовой кости позволяет выявить еще одну возможную причину нестабильности голеностопного сустава и болевого синдрома (рис. 3).
Компьютерная томография — хороший инструмент в оценке эффективности проводимого консервативного или оперативного лечения. Даже несмотря на множественные линейные артефакты от металлических фиксирующих конструкций, практически всегда возможно определить правильность сопоставления отломков, устранение патологического диастаза между отломками или костями (рис. 3).
Топографо-анатомически и функционально стопа неотделима от голеностопного сустава. В большей степени это относится к задней части стопы.
Рентгенография пяточной и таранной кости и суставов, образуемых ими, происходит одновременно с исследованием голеностопного сустава. Дополнительно может проводиться рентгенография пяточной кости в аксиальной проекции. Однако чаще она затруднена из-за выраженного болевого синдрома.
Обязательными в исследовании переднего и среднего отделов стопы являются ее рентгенография в подошвенной, косой и строго боковой проекциях. Однако ввиду сложности анатомического строения стопы и проекционного наложения костей, участвующих в формировании нескольких суставов, рентгенография не может удовлетворить хирургов. Лишь частично эту проблему решает рентгенография с прямым многократным увеличением. Поэтому переломы костей стопы являются показанием для проведения компьютерной томографии.
Методика КТ стопы не отличается от исследования голеностопного сустава. Область сканирования включает всю стопу, начиная от горизонтальной суставной щели голеностопного сустава.
Участие пяточной кости в формировании трех суставов, а также действующая на нее гравитационная нагрузка всего тела определяют повышенное внимание травматологов к этой кости.
Перелом пяточной кости обычно происходит вследствие компрессии на подтаранный сустав между таранной костью и землей. Линия перелома проходит косо через заднюю таранную суставную поверхность (рис. 4). При этом образуется два основных внутрисуставных отломка: передневнутренний (сустентакулярный) и задненаружный. Сустентакулярный фрагмент прочно крепится к таранной кости межкостной связкой пазухи предплюсны. Фиксирующая роль передневнутреннего отломка имеет принципиальное значение. Одна из основных задач травматолога сводится к сопоставлению с ним свободного задненаружного фрагмента.
Вне зависимости от способа предполагаемой фиксации отломков — внутрикостного или внекостного — существует ряд клинически актуальных вопросов, на которые компьютерная томография может дать однозначные ответы.
Прежде всего это касается количества внутрисуставных отломков. Прогноз лечения ухудшается, если визуализируются более двух фрагментов.
Второй важный аспект — близость линии перелома к медиальной поверхности пяточной кости. Наихудший прогноз имеют переломы, проходящие через пазуху предплюсны. Фиксация обоих фрагментов к таранной кости может оказаться недостаточной для полноценного функционирования суставов.
В отличие от сустентакулярного отломка задненаружный, как правило, имеет подвывих по отношению к таранной кости, плоскостное и угловое смещение. Точное количественное их измерение при КТ конкретизирует задачу травматологу при фиксации отломков.
При внутрикостном остеосинтезе при боковом доступе важно заранее знать, будет ли задненаружный фрагмент скрыт латеральной стенкой тела пяточной кости. Их взаиморасположение лучше визуализируется в коронарной плоскости (рис. 5).
На аксиальных изображениях оценивается сохранность отростка, поддерживающего таранную кость. Это объясняется тем, что металлические конструкции, фиксирующие отломки, оптимально проводить через sustentaculum.
Для восстановления длины стопы необходима целостность латеральной стенки тела пяточной кости. Аксиальные топограммы предоставляют возможность рентгенологу оценить целостность кортикального слоя латеральной стенки.
Пяточная кость участвует в образовании пяточно-кубовидного и таранно-пяточно-ладьевидного суставов. При этом основная нагрузка со стороны тела человека распределяется на пяточно-кубовидный сустав. Наличие внутрисуставных переломов этих суставов является плохим прогностическим признаком.
Кроме детализации выявленных переломов, важно изучить форму поврежденной пятки для ее нормализации. Количественно измеряется переднезаднее укорочение, верхненижний коллапс и угловая (варусная или вальгусная) ротация пяточной кости.
| Главным преимуществом компьютерной томографии является возможность детального изучения горизонтальной суставной поверхности большеберцовой кости. Нередко при КТ выявляются дополнительные линии перелома и отломки. КТ позволяет точно определить общую площадь суставной поверхности отломков, диастаз между ними, угловое и мультипланарное смещение, положение мелких осколков |
Стресс-переломы костей предплюсны выявляются не более чем в 9% случаев. Они носят название «маршевых переломов», хотя встречаются не только у военных, но и у спортсменов и просто тучных людей.
Таким образом, травматическое повреждение стопы и голеностопного сустава требует расширенного рентгенологического исследования. Компьютерная томография должна стать рутинным методом исследования этой области ввиду высокой ее информативности. Появляющееся в последние годы новое программное обеспечение компьютерных томографов позволяет прогнозировать еще больший интерес к данному методу исследования со стороны травматологов. Так, компьютерная дизартикуляция предоставит полную пространственную информацию о состоянии суставных поверхностей. Режим флюороскопической компьютерной томографии позволит проводить малые инвазивные мероприятия под контролем КТ в реальном режиме времени. Все это обещает рост числа научных исследований по рентгеновской компьютерной томографии больных травматологического профиля в ближайшие годы.
МРТ перелома что показывает
МРТ - безвредное и информативное исследование организма. Рассмотрим, видны ли на МРТ переломы, в каких случаях обосновано это обследование, лучше по сравнению с другими методами визуализации.
Показывает ли МРТ перелом костей?
МРТ показывает состояние всех тканей организма, но чем больше в них процентное содержание воды или жира, тем более яркими и светлыми они получаются на МР снимках. Кости имеют вид темных структур. МРТ перелома показывает изменение структуры кости, линию перелома, но на снимках КТ костная ткань получается более яркая, детализированная. Для изучения костной патологии предпочтительным методом остается КТ.
Исключение составляют случаи, когда нельзя использовать лучевое воздействие на организм:
- обследование детей, беременных;
- подозрение на сопутствующую патологию мягких тканей, которую хорошо видно и можно изучить только на МРТ.
Самым быстрым, простым методом диагностики переломов, который доступен даже в небольших районных больницах, остается рентген. Степень информативности этого метода ниже, чем у КТ или МРТ, поэтому первичная диагностика при помощи рентгена часто требует дальнейшего уточнения диагноза при помощи томографии. Если у врача остаются вопросы после изучения рентгеновского снимка, он назначит пациенту пройти МРТ или КТ в зависимости от клинической картины:
Если имеются боли, отек, нарушения чувствительности, парезы, велика вероятность того, что костные структуры сдавливают нерв или спинной мозг. Лучшим методом диагностики станет МРТ.
Если перелом не был спровоцирован серьезной травмой, скорее всего, речь идет о патологическом переломе. Нарушение целостности кости легче наступает при остеопорозе, в месте опухолевого поражения. Большинство опухолей в костях являются метастазами из первичного очага во внутренних органах (из молочной железы, легких, почек, щитовидной железы, простаты). Перелом кости может стать первым симптомом, который проявит наконец серьезное заболевание, а может произойти спустя несколько лет после успешного оперативного удаления первичного очага. МРТ для изучения опухолей - точный, информативный, достоверный метод, намного превосходящий рентген диагностику. Для уточнения характера выявленных изменений используют введением контраста. Снимки дают представление врачу о природе опухоли, ее структуре, размерах, воздействии на рядом расположенные ткани. Бывает так, что перелом при неправильном срастании тканей становится причиной опухоли. На МРТ при этом можно выявить вздутие кости, изменение ее структуры, ячеистость.
Отдельного внимания заслуживают травмы кисти, стопы. Здесь кости имеют небольшие размеры. Тени их накладываются одна на другую. Оценить состояние костной ткани гораздо точнее можно на трехмерных снимках МРТ и КТ, чем на плоскостных рентгеновских. На МРТ кроме костных нарушений будут видны также сдавление или разрыв нервов, сухожилий, отек, воспаление мышц, суставов.
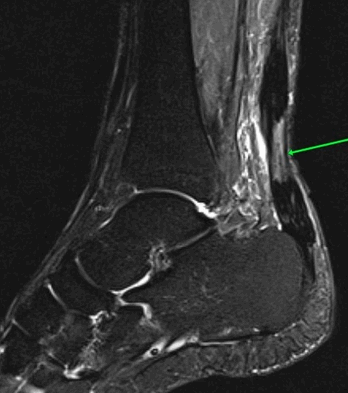
На Т2-ВИ в сагиттальной и корональной плоскостях определяется стресс-перелом дистальных отделов малоберцовой кости.
МРТ выявляет скрытые переломы. Это такие случаи, когда рентген не покажет линию перелома несмотря на то, что она есть. Если после травмы боли не проходят, а рентгеновский снимок не выявил никакой патологии, пациенту рекомендуют сделать МРТ соответствующей области.
С помощью МРТ более точно определяют свежие переломы: видны отек костной ткани, разрушение костных трабекул. МРТ хорошо дифференцирует свежие переломы от застаревших случаев.
Расшифровка и как выглядят переломы на снимке МРТ?
Плотное вещество кости лучше исследовать на снимках КТ. На МРТ снимках кость - самая темная ткань, на КТ - наиболее яркая и светлая. Зато МРТ лучше выявляет сопутствующие переломам повреждения костного мозга, спинного мозга, нервов, сухожилий, мышц, связок.
Свежие переломы всегда сопровождаются отеком мягких тканей вокруг костей, отеком самого вещества кости. На снимках это выглядит как затемнение без четких контуров.
На Т2-fs-ВИ в сагиттальной плоскости определяется разрыва пяточного сухожилия.
Если перелом произошел на месте опухолевого поражения кости, снимок МРТ показывает изменение структуры костной ткани. Для более детального изучения патологического очага применяют контрастную МРТ, интенсивно контрастируются места с опухолевыми изменениями на фоне здоровых тканей. Для этого в вену вводят контрастное вещество, основой которого является гадолиний. С током крови оно попадает во все ткани организма, накапливается в воспаленных, опухолевых очагах.
Кости черепа.
По МРТ можно определить перелом костей черепа. Кости свода плоские, видны на МРТ как темная тонкая полоска между кожей и мозговыми оболочками. При обследовании в разных проекциях можно обнаружить линии перелома. Однако они хорошо заметны и при обычной рентгенограмме. Она стоит дешевле и делается быстрее. Зато она не показывает, что происходит с мозгом и оболочками в результате травмы головы. На снимках МРТ можно определить, повреждены ли кроме костей мягкие структуры, есть ли гематомы, разрывы сосудов, очаги некроза, ушиб мозга. При травмах, которые сопровождаются неврологической симптоматикой, методом уточнения состояния головного мозга после перелома станет МРТ.
Перелом основания черепа, височных костей - всегда сложная травма. Она затрагивает множество структур, проходящих между костями, их отростками, внутри полостей. Наиболее полную картину после травмы черепа можно получить именно благодаря томографии на основе магнитного резонанса.
Верхние конечности
На МРТ направляют после рентгена, если перелом проходит в области кисти, лучезапястного сустава. Такие переломы наблюдаются при падении на вытянутую руку, особенно в детском и пожилом возрасте. Повреждения могут касаться также тазобедренного, локтевого, плечевого сустава, сопровождаться отрывом, ущемлением сухожилия, нерва.
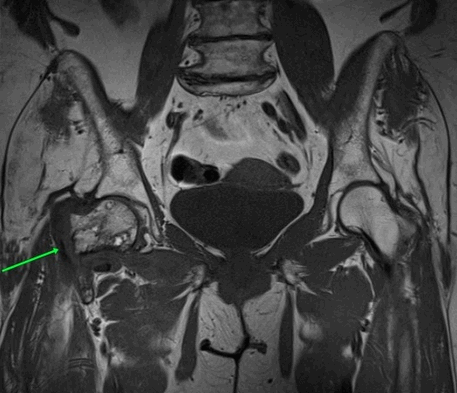
МРТ тазобедренных суставов.
МР-признаки базисцервикального перелома шейки правой бедренной кости с наличием зон инфаркта головки и шейки правой бедренной кости, синовита правого тазобедренного сустава, отека окружающих мягких тканей справа.
МРТ хорошо визуализирует последствия травм и переломов:
- Сдавление мягких тканей костными отломками.
- Разрывы сухожилий, реактивный синовиит.
- Нарушение целостности сосудов, нервов.
- Посттравматический туннельный синдром запястья - человека беспокоят восходящие боли в руки, нарушения чувствительности, на поздних этапах слабость мышц.
- Нарушение целостности ладьевидно-полулунной связки, которое приводит к нестабильности сустава.
- Асептический некроз ладьевидной, полулунной костей.
- Артрит как следствие травмы.
- Атрофия Зудека.
Врач решает, нужно ли делать МРТ или КТ после перелома в каждом случае индивидуально.
На МРТ выявляют ушибы костей, при которых нет перелома на рентгене, а пациента беспокоит боль и отек мягких тканей. Снимки выявляют очаги остеонекроза, можно определить их стадию.
Изучают на МРТ случаи переломов, если повреждены мягкие ткани, внутрисуставные структуры, долго не проходит симптоматика после травмы несмотря на проводимое лечение. МРТ делают, если планируется оперативное вмешательство, а также для контроля достигнутых результатов лечения. МРТ снимки позволяют создавать трехмерные изображения стопы, колена, поэтому врач может увидеть линии перелома, не заметные на обычной рентгенограмме, изучить состояние каждой косточки.
Иногда травма или нарушение кровоснабжения в области суставов стопы приводит к асептическому некрозу одной из костей. МРТ обязательно покажет такие очаги.
Перед операцией по поводу лечения перелома шейки бедра, вертлужной впадины, делают МРТ.
Компрессионный перелом
Если на позвоночник действует большая сила, или ткани позвоночника ослаблены (остеопороз, патологические очаги), могут возникнуть компрессионные переломы тел позвонков. Такие изменения наблюдаются в 90 % случаев, когда падение или неудачное приземление на ноги привело к перелому позвоночника. Механизм травмы - одновременное сжатие и сгибание позвоночника. Перелом часто происходит при ДТП, падениях во время гололеда. При этом позвонки становятся клиновидными, приобретают сплющенную в переднем отделе форму. Задние отделы чаще сохраняют целостность и изначальную высоту.
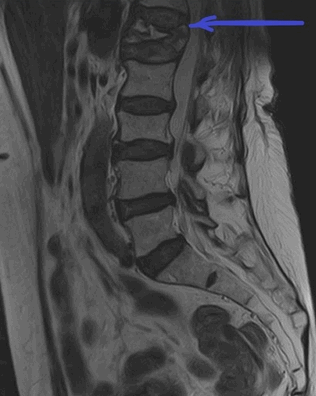
МРТ пояснично-крестцового отдела позвоночника. На Т2-ВИ в сагиттальной плоскости определяется компрессионный перелом L1 позвонка на фоне остеопороза.
К более сложным нарушениям относят переломы оскольчатые, отрывные, взрывного типа. При них нарушается целостность любых отделов позвонка, имеется много осколков. Они нередко смещаются и вызывают компрессию спинного мозга.
МРТ покажет изменение формы позвонка, линию перелома, дефекты костной замыкательной пластины. Может меняться высота между позвонками. Если к перелому привела слабость костной ткани, на снимках кость выглядит более светлой из-за снижения содержания солей кальция между костными трабекулами.
Компрессионный перелом виден на рентгене при достаточной степени деформации позвонка, хорошо визуализируется на КТ во всех случаях. МРТ выгодно отличается тем, что показывает свежий перелом. Это определяет тактику лечения - максимально щадящий режим для спины, иммобилизация корсетом. Также он выявляет сопутствующую патологию дисков, грыжу, дегенеративные и воспалительные болезни позвоночника, суставов, спинного мозга и его оболочек, нервов, сосудов.
Нередко компрессионный перелом приводит к смещению позвонка и сдавлению спинного мозга или выходящих на этом уровне спинномозговых нервов.
Бывают и другие деформации тел позвонков. Они не связаны с травмой, вызваны врожденной аномалией костной системы.
При повреждении каких костей можно делать МРТ?
Наиболее часто МРТ назначают при повреждении костей черепа, позвоночника, таза, кистей, стоп, суставов. МРТ даст полезную информацию обо всех структурах, которые находятся вблизи костей и могли пострадать от травмы.
В травмпунктах и отделениях скорой помощи первым делом пациенту делают рентген. Если врач считает нужным, далее проводят МРТ или КТ. При подозрениях на внутричерепное кровоизлияние методом выбора в первые 6 - 8 часов после травмы будет КТ. В более поздние сроки определенные изменения будут видны и на снимках МРТ.
Как часто можно проходить магнитно-резонансную томографию при переломе?
Магнитно-резонансная томография не несет лучевой нагрузки на организм. На данный момент не выявлены никакие отрицательные последствия проведения МРТ для организма взрослого, детей, беременных. В качестве перестраховки избегают делать МРТ только в 1 триместре беременности. Вреда не представляют исследования в любых количествах. Нужно понимать, что это должно быть обоснованное обследование. В противном случае это станет бесполезной тратой денег и времени. Просто так в качестве профилактики или для скрининга не стоит назначать себе МРТ.
Как часто нужно делать МРТ, скажет врач. Между двумя обследованиями должно пройти столько времени, чтобы в тканях успели произойти заметные на снимках изменения. Так как костная ткань мало пластична, то изменения фиксируют обычно через 3 - 6 месяцев, чтобы проконтролировать, как зажил перелом, как срослись все структуры после операции.
Что лучше при переломе: рентген или МРТ?
Факт наличия перелома рентген устанавливает четко. Видна линия перелома, наличие или отсутствие смещения костей, отломки. Если этой информации врачу достаточно для успешного излечения, дальше ничего не назначают в плане диагностики.
Если перелом сложный, захватывает несколько структур, скорее всего врач больного направит на КТ. Если есть опасность повреждения мягкотканных структур, присутствуют симптомы сдавления нервов, онемение, слабость поврежденной части тела, более обоснованным будет назначение МРТ. В современной медицине это метод наиболее информативного и полного обследования любой анатомической области.
При выборе способа дальнейшего обследования врач учитывает противопоказания к КТ и МРТ. Так, компьютерная томография представляет собой один из вариантов рентгеновского обследования. Его не назначают детям, беременным, кормящим женщинам, ослабленным больным.
От МРТ как метода обследования места перелома придется отказаться, если у пациента:
Имплантированы металлические штифты, трансплантаты, искусственный водитель ритма, помпа для введения инсулина, кохлеарные протезы.
Эпилепсия, психическое заболевание.
Контраст нельзя вводить при беременности, при аллергической реакции на гадолиний, тяжелых болезнях почек.
В индивидуальном порядке решают случаи, когда больной страдает клаустрофобией, имеет сильные боли, не может долго лежать без движения. Тогда прибегают к седации при МРТ перелома. При больших массе и объеме тела обследование можно пройти на открытом томографе. С детьми старшего возраста проводят беседу, объясняют, как важно лежать, не двигаясь и слушать врача. Маленьких детей чаще вводят в поверхностный медикаментозный сон.
При назначении обследования врач руководствуется не только тем, покажет ли МРТ перелом, но и главным вопросом - узнать, какие еще изменения в организме вызвала травма:
есть ли кровоизлияние;
разрыв нервов, связок и сухожилий;
очаги некроза, деформация мягких тканей.
Эта информация будет влиять на выбор тактики лечения больного, поможет восстановить все функции организма в полном объеме.
Также выбор метода диагностики зависит от наличия оборудования в больнице, срочности обследования, финансовых возможностей пациента. Врач рекомендует оптимальный метод, а больной выбирает, где и когда он может пройти обследование. Лучше выбирать медицинские центры с современными томографами большой мощности, опытными специалистами. Это станет залогом точного определения диагноза и результативного лечения.
Перелом таранной кости
Рекомендовано
Экспертным советом
РГП на ПХВ «Республиканский центр
развития здравоохранения»
Министерства здравоохранения
и социального развития
Республики Казахстан
от «27» ноября 2015 года
Протокол № 17
Перелом таранной кости - патологическое состояние, возникающее в ходе нарушения анатомической целостности кости [1].
Название протокола: Перелом таранной кости.
Код протокола:
Код(ы) по МКБ-10:
S92.1 Перелом таранной кости.
Сокращения, используемые в протоколе:
АЛТ - аланинаминотрансфераза
АСТ - аспартатаминотрансфераза
НПВС - нестероидные противоспалительные средства
ОАК - общий анализ крови
ОАМ - общий анализ мочи
ЛФК - лечебная физическая культура
ЭКГ - электрокардиограмма
Дата разработки протокола: 2015 год.
Категория пациентов: взрослые пациенты с переломами таранной кости.
Пользователи протокола: травматологи, ортопеды, хирурги, врач общей практики.
Класс I - польза и эффективность диагностического метода или лечебного воздействия доказана и/или общепризнаны
Класс II - противоречивые данные и/или расхождение мнений по поводу пользы/эффективности лечения
Класс IIа - имеющиеся данные свидетельствуют о пользе/эффективности лечебного воздействия
Класс IIb - польза/эффективность менее убедительны
Класс III - имеющиеся данные или общее мнение свидетельствует о том, что лечение неполезно/неэффективно и в некоторых случаях может быть вредным
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация АО (Ассоциации остеосинтеза):
Переломы таранной кости делятся на три типа:
Внесуставные:
· шейки;
· отрывной.
Частично внутрисуставные:
· латеральной части тела;
· медиальной части тела;
· в сагиттальной плоскости.
Внутрисуставные:
· простой;
многооскольчатый.
Диагностика
Перечень основных и дополнительных диагностических мероприятий:
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
· рентгенография стопы или голеностопного сустава в двух проекциях (прямая и боковая).
Дополнительные диагностические обследования, проводимые на амбулаторном уровне (по показаниям):
· компьютерная томография таранной кости;
· ОАК;
· ОАМ;
· ЭКГ;
· микрореакция;
· определение глюкозы крови по показаниям;
· определение времени свертываемости;
· определение длительности кровотечения;
· биохимический анализ крови: билирубин общий, АлТ, АсТ, мочевина, креатинин, белок общий.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне:
· ОАК;
· рентгенография голеностопного сустава или стопы в двух (прямая и боковая) проекциях.
Дополнительные диагностические обследования, проводимые на стационарном уровне (по показаниям):
· ОАМ;
· рентгенография стопы в косой проекции;
· компьютерная томография таранной кости
· определение группы крови;
· определение резус-фактора;
· микрореакция;
· определение глюкозы крови по показаниям;
· определение времени свертываемости;
· определение длительности кровотечения;
· ЭКГ;
· биохимический анализ крови: билирубин общий АлТ, АсТ, мочевина, креатинин, белок общий.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи:
· сбор жалоб и анамнеза, физикальное обследование.
Диагностические критерии постановки диагноза:
Жалобы: на
· боли в области стопы или голеностопного сустава;
· нарушение функции нижней конечности;
· наличие ран при открытых переломах.
Анамнез: наличие травмы с прямым (падение с высоты) механизмом травмы или форсированное разгибание стопы.
Физикальное обследование:
При осмотре отмечается:
· отек в месте перелома или голеностопного сустава;
· подошвенное сгибание стопы;
· изменение контуров голеностопного сустава;
· кровоизлияние в окружающие ткани.
При пальпации отмечается:
· боль;
· болезненность, усиливающая при осевой нагрузке и движениях в голеностопном суставе.
Лабораторные исследования: могут быть в пределах нормы.
Инструментальные исследования:
· рентгенография стопы в прямой и боковой в проекциях: выявление нарушение костной структуры, наличие линии излома.
· рентгенография стопы в косой проекции: выявление нарушение костной структуры, наличие линии излома.
Показанием для консультации специалистов:
· консультации нейрохирурга: при повреждении нерва и сочетанной травме головного мозга;
· консультация хирурга: при сочетанной травме живота;
· консультация сосудистого хирурга: при сопутствующем повреждении сосудов;
· консультация уролога: при повреждении органов мочеполовой системы;
· консультация терапевта: при наличии сопутствующих заболевании терапевтического профиля.
Дифференциальный диагноз
Цели лечения:
· устранение смещения костных отломков;
· восстановление функции конечности.
Тактика лечения:
При переломах без смещения и при переломах со смещением, но с удовлетворительным стоянием отломков показано консервативное лечение. При переломах со смещением производиться блокада места перелома, закрытая одномоментная ручная репозиция отломков, наложение гипсовой лонгеты и контрольная рентгенография. Если на контрольной рентгенографии сохраняется смещении отломков, то показано оперативное лечение.
Немедикаментозное лечение:
Режим в зависимости от тяжести состояния - 1, 2, 3.
Диета - Стол №15.
Другие виды диет назначаются в зависимости от сопутствующей патологии.
Медикаментозное лечение:
Таблица 1. Лекарственные средства, применяемые при переломе таранной кости
| № | Препарат | Дозирование | Длительность применения | Уровень доказательности |
| Препарат для проведения блокады | ||||
| 1 | Прокаин | |||
Другие виды лечения: [7].
Другие виды лечения, оказываемые на амбулаторном уровне:
· новокаиновая блокада места перелома;
· закрытая ручная одномоментная репозиция при переломах со смещением;
· наложение гипсовой повязки;
· ортопедических изделии и шин.
Другие виды лечения, оказываемые на стационарном уровне:
· новокаиновая блокада места перелома;
· закрытая репозиция при переломах со смещением;
· наложение гипсовой повязки;
· ортопедических изделии и шин.
Другие виды лечения, оказываемые на этапе скорой медицинской помощи: наложение шин.
Хирургическое вмешательство:
Хирургическое вмешательство, оказываемое в амбулаторных условиях: не проводятся.
Хирургическое вмешательство, оказываемое в стационарных условиях:
При переломах таранной кости применяются такие виды операции:
· закрытая репозиция костных обломков предплюсневых и плюсневых костей с внутренней фиксацией (для остеосинтеза используются спицы, винты и пластины различных модификаций); Открытая репозиция костных обломков предплюсневых и плюсневых костей с внутренней фиксацией (для остеосинтеза используются спицы, винты и пластины различных модификаций);
· хирургическая обработка места открытого перелома предплюсневых и плюсневых костей;
· наложение аппарата для компрессионно-дистракционного остеосинтеза.
Дальнейшее ведение:
Лечебная физкультура:
С первых дней после операции показано активное ведение больных:
• повороты в постели;
• дыхательные упражнения (статического и динамического характера);
• активные движения в крупных и мелких суставах нижних конечностей;
• изометрические напряжения мышц нижних конечностей;
• приподнимание туловища с поддержкой за балканскую раму или трапецию, подвешенную над постелью.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения:
· устранение смещения отломков на контрольных рентгенограммах;
· восстановление функции нижней конечности:
MRC- scale - от 3 баллов;
Индекс Карновского - 80 баллов;
Гониометрия - менее 80% от нормы.
Перелом голеностопного сустава
Среди повреждений нижних конечностей, чаще всего случается перелом в области голеностопного сустава. Травмы - непростые в диагностике, и нередко приводящие к стойкому снижению качества жизни пострадавшего.
Врачи ортопедического отделения нашей клиники готовы оказать квалифицированную помощь всем пациентам.
Уникальный опыт и современное оборудование позволяют эффективно помочь даже при непростых переломах.
Анатомические особенности
По строению, голеностопный сустав относится к блоковидным сочленениям: между своеобразной «вилкой» из двух лодыжек (щиколоток), заведен блок суставной поверхности таранной кости. Стабильность обеспечивают многочисленные связки: они расположены в несколько слоев, мощные и прочные.
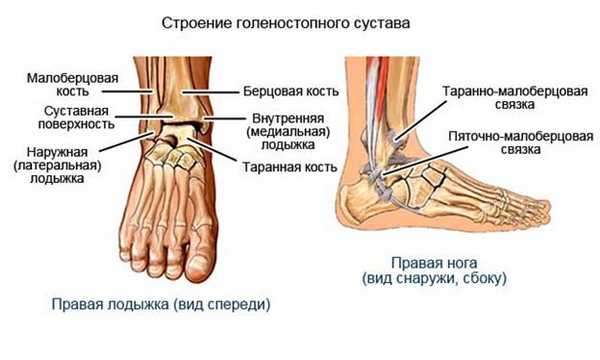
Рис.1. Строение голеностопа
Свобода движений несколько ограничивается: сустав позволяет стопе сгибаться и разгибаться с хорошей амплитудой только в одной плоскости.
Возможность смещения ступни вправо и влево небольшая, но зато опорная способность - позволяет справляться с нагрузками, достигающими десятикратной массы тела. Правда, иногда даже такого запаса прочности не хватает.
Механизм травмирования
Переломы голеностопных суставов возникают под действием разносторонне направленных сил:
- Осевое усилие, перпендикулярное подошве (приводит к вклиниванию таранной кости между лодыжками).
- Чрезмерные сгибание (флексия) и разгибание (экстензия).
- Подворачивание внутрь (супинация) и выворачивание наружу (пронация).
- Ротация стопы вовнутрь (инверсия) и наружу (эверсия).
Если в любом из этих направлений подействует достаточно большая энергия, то конструкция сустава может не выдержать и сломаться.
Разновидности и типы
Классификация переломов голеностопного сустава достаточно сложна. Отдельно классифицируются:
- Переломы малоберцовой кости (наружной лодыжки).
- Большеберцовой (внутренней лодыжки).
- Повреждения межберцового синдесмоза.
- Таранной кости.
Каждая из этих категорий имеет подпункты. При травмах, они сочетаются и редко встречаются изолированно. Знание всех нюансов каждого типа перелома и понимание механизма травмы, позволяет максимально полностью и эффективно устранять повреждения.
Обычно, отламываются лодыжки: внешняя (латеральная, - отросток малоберцовой кости) или внутренняя (медиальная - часть большеберцовой). Могут ломаться и сразу обе.
Рис. 2. а. перелом обеих лодыжек со смещением; б. перелом лодыжек и заднего края большеберцовой кости.
Особенность таких переломов в том, что иногда щиколотки как бы отрываются от костей голени: при подворачивании ноги, прочные связки могут не разорваться, а тянут за собой щиколотку, отрывая или ее полностью, или вызывая отлом и смещение небольшого фрагмента кости.
Грубые высокоэнергетические травмы способны не ограничиться щиколотками и сопровождаются разламыванием суставной поверхности большеберцовой кости.
Таранная кость ломается заметно реже. Но при ее повреждениях могут возникать внутрисуставные отломки. Выраженную симптоматику они дают не всегда и часто заканчиваются развитием ложных суставов.
Приходится сталкиваться с переломовывихами: при отламывании одной или обеих щиколоток ноги, они теряют способность фиксировать блок, таранная кость вывихивается и смещается, усложняя лечение.
Рис3. а. перелом наружной лодыжки, разрыв синдесмоза и делтовидной связки, подвывих стопы кнаружи. б. перелом таранной кости.
Подобные травмы опасны нарушением кровоснабжения костной ткани, что становится причиной асептического некроза (таранной кости) и сильно усложняет работу врачей.
Частым осложнением является разрыв наружных и глубоких связок и смещение костных отломков.
Симптоматика
Отдельные моменты внешних проявлений, зависят от вида и объема травмы. Внимание нужно обращать на такие симптомы:
- Боль в травмированном сочленении.
- Отек в области одной щиколотки или обеих.
- Нетипичная ориентация стопы.
- Деформация сустава.
Коварство заключается в риске малосимптомных вариантов. Можно встретить отрыв небольшого фрагмента кости, что не приводит к грубым внешним проявлениям, а значит - запаздывает обращение к медикам после перелома и, соответственно, лечение.
Диагностические мероприятия
Опрос и осмотр не могут дать нужной информации. Ключевая роль отводится рентгенологическим методам. Как правило, требуется рентгенограмма травмированной конечности в двух проекциях.
Причем для лучшей визуализации отдельных участков сустава, используются разные приемы (смещение, поворот, наклон стопы). Когда нужно, для сравнения делают снимок и здоровой ноги. Может возникнуть потребность в КТ, МРТ.
Переломы таранной кости требуют более тщательного выбора диагностической методики, так как сложнее в плане лечения.
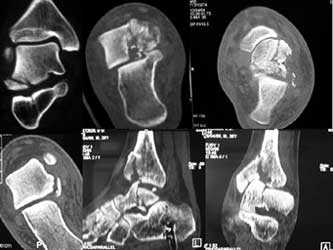
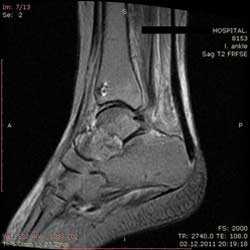
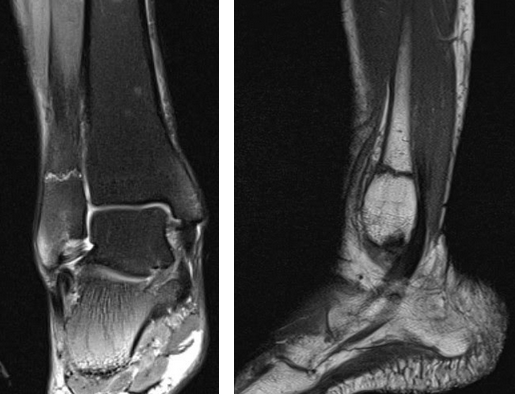
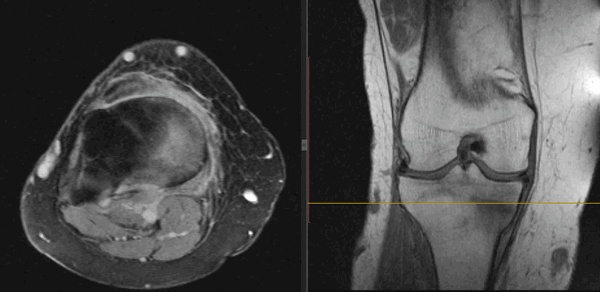
Рис4. а. на КТ перелом таранной и большеберцовой костей, б. на МРТ перелом таранной кости
Терапевтические мероприятия
Несложные переломы голеностопа без существенного смещения, допускают консервативное лечение. Проводится ручная закрытая репозиция, детали которой зависят от типа травмы.
Основные принципы такие:
- Проведение максимально точной репозиции до наложения гипсовой иммобилизационной повязки.
- Реабилитация после снятия гипса, восстановление движений и функции сустава.
После этого, накладывается повязка из ткани на основе гипса: иммобилизация необходима, срок ее зависит от степени дефекта и составляет от 4 недель.
Мы поможем Вам восстанавливать целостность костей, функцию сустава и вернутся к привычному активному образу жизни. У нас индивидуальный подход к каждому пациенту.
Хирургические мероприятия
Если очевидно, что закрытая репозиция не окажется эффективной, гипс не используют: прибегают к открытой операции остеосинтеза и установке металлоконструкций непосредственно на костные ткани.
Нарушения целостности таранной кости, предпочтительнее лечить именно хирургическим методом из-за риска асептического некроза. Вправление и репозицию ее переломовывихов необходимо проводить, повторяя в обратном направлении механизм травмы.
Рис.5 а. остеосинтез таранной и пяточной костей винтами, б. перелом обеих лодыжек; остеосинтез пластиной и винтами.
Последствия
Если вовремя не обратиться к врачам, то даже простой перелом голеностопа может осложнить дальнейшую жизнь.
Распространенное последствие запоздалого обращения - ложные суставы щиколоток, сращение в неправильном положении, посттравматический артроз.
Недостаточно продуманное лечение приводит к нарушению стабильности голеностопа, его деформации. В застарелых случаях, устранять такие последствия непросто.
Грубые дефекты намного более опасны:
- Стойкие нарушения опорной функции стопы.
- Из-за расстройств кровоснабжения, происходит асептический некроз костей.
- Инфекционные осложнения в пострадавшем месте.
Утрата физиологичной походки сказывается на всем скелете человека, в первую очередь - на позвоночнике. В ряде случаев может потребоваться эндопротезирование голеностопа.
Восстановление
Характер мероприятий во время реабилитации, зависит от типа травмы и вида помощи (консервативная или хирургическая).
После легких повреждений, дозированные нагрузки на ногу разрешаются уже спустя 10-14 дней от момента репозиции. В тяжелых случаях, период покоя затягивается на несколько месяцев.
Реабилитация включает в себя массаж, физиотерапию и упражнения.
Сбалансированное и грамотное сочетание эффективных методик, позволяет пациентам. возвращаться к привычной физической активности без осложнений и за короткий срок.
Читайте также:
- Пути введения лекарственных препаратов при реанимации больного.
- Укладка при рентгенограмме органов грудной клетки (ОГК) лежа на спине (передне-задней проекции)
- Местный остеопороз рук и его диагностика
- Показания для операции при опухоли грудного отдела позвоночника
- Осмотр (физикальное обследование) ребенка с аллергиями
