Рентгенограмма, КТ, МРТ, УЗИ при шванноме
Добавил пользователь Дмитрий К. Обновлено: 21.01.2026
Невринома - доброкачественная опухоль, которая образуется из нервной ткани. В зависимости от локализации и размеров она вызывает разные симптомы. Может располагаться внутри черепа, в области позвоночника, на стопе и других частях тела.
Симптомы невриномы в зависимости от расположения
Невриному еще называют шванномой, так как разрастаются шванновские клетки оболочки нерва. Наиболее частая локализация - слуховой нерв. Опухоль редко прорастает окружающие ткани или перерождается в злокачественную. Чаще она сдавливает клетки вокруг. По строению может быть плотной однородной или иметь в своем составе полости, ксантомные (окрашенные) включения.
Невринома позвоночника
Ее источник - клетки миелиновой оболочки спинномозговых нервов. Чаще встречаются невриномы в шейном и грудном отделах. Симптомы связаны со сдавлением тканей спинного мозга:
- Корешковый болевой синдром - возле места поражения ощущается боль вдоль позвоночника, возможны чувствительные и двигательные нарушения в зоне иннервации.
- Нарушения вегетативной нервной системы - проблемы с мочеиспусканием, опорожнением кишечника, нарушения ритма сердца, отклонения в работе ЖКТ.
- Синдром Броуна-Секара. Если опухоль достигла больших размеров и сдавливает вещество спинного мозга, нарушаются функции, за которые отвечает спинной мозг, ниже уровня поражения. Снижается тактильная чувствительность на стороне расположения невриномы и температурная, болевая на противоположной. Также страдает двигательная сфера.
Симптомы сначала отсутствуют, потом возникают периодически и не сильно беспокоят. Чем больше размеры невриномы, тем сильнее боли, чувствительные и двигательные расстройства. Обычно они нарастают в положении лежа.
Невринома головного мозга

Опухоль развивается из клеток, окружающих черепно-мозговые нервы. Наиболее часто вовлекаются слуховой нерв, тройничный, возможно поражение лицевого. Как правило, поражение одностороннее (в 90% случаев). Симптомы зависят от размеров, локализации, скорости роста опухоли.
Характерные признаки невриномы слухового нерва:
- Жалобы на снижение слуха с одной стороны, преимущественно на звуки высоких частот. Также беспокоит звон или шум в ухе.
- В процессе роста опухоль сдавливает другие анатомические образования в области мосто-мозжечкового угла. Из-за этого возникает зубная боль, потеря вкусовой чувствительности на языке, снижается чувствительность кожи лица, появляются глазные расстройства - двоение, косоглазие.
- При больших размерах (5-6 см) нередко присоединяются вестибулярные расстройства - пациент падает в обморок, у него кружится голова.
При невриноме тройничного нерва пациент жалуется:
- на снижение чувствительности на лице на стороне роста опухоли;
- парестезии;
- уменьшение силы жевательных мышц;
- нарушение зрачкового рефлекса;
- боли в области лица;
- неспецифические симптомы - головную боль, проблемы со зрением, вовлечение других черепных нервов, тошноту, рвоту;
- при больших размерах возможны слуховые и обонятельные галлюцинации.
Невринома лицевого нерва проявляется такими симптомами:
- потеря вкуса на стороне поражения в передней части языка;
- асимметрия лица - опущение угла рта, глаза;
- нарушение работы слюнных желез на стороне невриномы;
- по мере роста опухоль может разрушать даже костные структуры.
Невриномы других локализаций

При расположении опухоли в области конского хвоста у пациентов имеются расстройства дефекации, мочеиспускания, двустороннее снижение тонуса и силы в ногах, нарушение чувствительности по типу мозаики.
Невринома Мортона произрастает из подошвенного нерва. Пациенты жалуются на боль между 3 и 4 пальцами ног. Она усиливается при ходьбе, если надеть узкую обувь.
Способы диагностики невриномы
Пациента обследует невролог, по показаниям - нейрохирург. Врач проверяет все виды чувствительности, рефлексы, тонус, силу мышц во всем теле, объем движений. Дополнительно назначает обследование:
- Рентген, КТ, МРТ головного мозга, если опухоль расположена в голове. Наиболее информативна МРТ, на КТ можно заметить невриному размером от 2 см. Для более детального изучения проводят томографию с контрастом. Если опухоль в позвоночнике, делают МРТ или КТ соответствующей области.
- При невриноме слухового нерва проводят аудиометрию, которая показывает степень снижения слуха на разных частотах.
- Если поражены периферические нервы, проводят УЗИ, МРТ. На снимках видны утолщение нерва, локализация, размеры, структура образования.
- Чтобы оценить проведение импульса от нерва к мышце, выполняют электронейромиографию.
- При подозрении на онкологию проводят биопсию. Результаты влияют на тактику лечения, объем вмешательства.
Как лечат невриному
При малых размерах опухоли, бессимптомном течении, медленном росте за пациентом наблюдают. Если появляются жалобы, невринома быстро увеличивается в размерах, ухудшает работу близлежащих структур, ее удаляют. По возможности применяют щадящие методы - радиоволновой нож. Если опухоль рецидивирует после этого, ее вырезают скальпелем в процессе оперативного вмешательства.
Не всегда можно полностью удалить всю опухоль, нередко она прорастает в жизненно важные структуры. Тогда рост опухоли сдерживают, применяя радиотерапию, то есть облучение. Не проводят операцию в пожилом возрасте, при общем тяжелом состоянии.
Невринома: виды, симптомы, диагностика

Виды неврином по локализации и соответствующие им симптомы
Рассмотрим основные виды патологии и то, какими признаками они сопровождаются.
Невринома позвоночника (шейная, грудного отдела)
Чаще всего поражает грудной и шейный отдел позвоночника. В соответствии с общепринятой классификацией относится к внемозговому типу. Развивается на спинномозговых корешках и сдавливает снаружи спинной мозг.
Возникающие при этом симптомы:
- Корешковый синдром. Характеризуется болью по ходу спинного мозга, может наблюдаться вялый паралич, нарушение чувствительности в пораженном участке.
- Вегетативные нарушения. Симптоматика зависит от того, какой нерв вегетативной системы был поражен опухолью. Могут нарушаться функции органов малого таза (задержка либо недержание мочи, стула), органов ЖКТ (боль в животе, трудности при глотании), сердца (изменение ритма, брадикардия, стенокардия).
- Синдром Броун Секара, когда сдавливается спинной мозг. Ниже уровня расположения опухоли возникает спастический парез, вялый паралич на уровне шванномы, выпадение чувствительности на стороне поражения, утрата ощущения температуры и боли с противоположной стороны.
- Дискомфорт между лопаток, боли, утрата чувствительности.
Признаки патологии могут то появляться, то проходить. По мере роста новообразования симптоматика становится сильной и постоянной. Боли обычно усиливаются в положении лежа.
Невринома головного мозга
Шваннома черепно-мозговых нервов - это опухоль, растущая в пределах черепа. Чаще всего развивается на тройничном и слуховом нервах. В 90% случаев - односторонняя. Симптомы обычно включают:
- внутричерепную гипертензию;
- проявления сдавления окружающего мозгового вещества;
- признаки поражения нервного волокна;
- психические расстройства;
- судороги;
- атаксию;
- нарушения интеллекта;
- гипотонию мышц ног и рук;
- нарушение функции сердца и дыхания;
- изменение зрительных полей.
Невринома тройничного нерва
Это около 35% от всех внутричерепных шванном, вторая по частоте диагностирования шваннома головного мозга. Симптомы зависят от размера новообразования:
- сначала нарушается чувствительность на той половине головы, где есть опухоль;
- позднее поражаются жевательные мышцы, наступает их слабость;
- при росте образования далее появляется тошнота, рвота, распирающая головная боль, сдавливается кора височной доли;
- на запущенных стадиях добавляются обонятельные и вкусовые галлюцинации.
Невринома слухового нерва (акустическая шваннома)
Из-за расположения в мозжечково-мостовом углу опухоль быстро сдавливает окружающие участки головного мозга и нервы. Симптомы делятся на три вида:
- поражение улиткового участка нерва - звон и шум в ухе на стороне поражения;
- ухудшение слуха - постепенно, с высоких тонов;
- при размере опухоли 2-3 см появляется похожая на зубную боль, атрофируются жевательные мышцы;
- когда опухоль достигает 4-5 см поражается отводящий и лицевой нерв, в связи с чем теряется вкус на языке, неправильно работают слюнные железы, нарушается чувствительность лица на стороне поражения, возникает косоглазие с двоением в глазах;
- вестибулярные нарушения (размер образования 5-6 см) - головокружения, обмороки.
Шваннома лицевого нерва
Последствия такой невриномы - нарушение вкуса на первой половине языка, онемение и асимметрия лица, гипотония мимических мышц, нарушение процесса слюноотделения. Возможно разрушение костных структур.
Невринома Мортона (стопы)
Представляет собой доброкачественное разрастание фиброзной ткани в зоне подошвенного нерва. В основном развивается между 3-м и 4-м пальцами. Симптомы - это боль в стопе, ощущение инородного тела, усиление дискомфорта при ношении узкой обуви и нагрузке.
Невринома конского хвоста
Локализуется в самом нижнем отделе позвоночного канала. Сначала проявляется односторонним корешковым синдромом, затем - двухсторонним. Возникает вялый парез ног, нарушения чувствительности мозаичного типа, затруднения при дефекации и мочеиспускании.
Методы диагностики невриномы
Перечень исследований подбирает нейрохирург или невролог. Диагностика начинается с исключения заболеваний с похожей симптоматикой, проводится физикальное обследование - осмотр, опрос пациента на предмет жалоб.
Далее могут назначаться следующие обследования:
- При внутричерепной шванноме - МРТ или КТ головного мозга. КТ менее информативна, потому что не «видит» новообразования менее 2 см. Если МРТ сделать нельзя, то делают КТ с контрастом.
- МРТ или КТ позвоночника. Позволяет обнаружить опухоли, сдавливающие спинной мозг и спинномозговые нервные корешки.
- Аудиометрия. Это часть комплексной диагностики шванномы слухового нерва. Она дает возможность узнать степень потери слуха, причину его снижения.
- УЗИ или МРТ при расположении новообразования на периферических нервах. Первое обнаруживает утолщение неврилеммы. МРТ определяет точную локализацию опухоли, ее структуру и степень поражения нервного волокна.
- Электронейромиография. Таким способом оценивают проходимость по нерву электрических импульсов. Применяется почти при любом виде патологии и оценивает степень нарушения структуры нерва.
- Биопсия. Это прижизненный забор биоматериала с последующим цитологическим анализом. Определяет, злокачественная опухоль или доброкачественная.
Лечение и удаление шванномы
Данную опухоль нельзя вылечить консервативно. Поэтому ее либо удаляют хирургически, либо облучают. Иногда избирается выжидательная тактика:
- при слабых и не прогрессирующих симптомах;
- при случайном обнаружении опухоли во время диагностики другой болезни с помощью КТ или МРТ.
Хирургическое удаление невриномы
Основные показания к операции - это:
- быстрое увеличение новообразования;
- продолжение роста опухоли после ее частичного удаления;
- рост опухоли после радиохирургического вмешательства;
- нарастание симптомов;
- появление новых симптомов у пациентов в возрасте до 45 лет.
При нейрохирургической операции опухоль удаляется полностью, если она не проросла в окружающие ткани. Риск рецидива сводится в такой ситуации к абсолютному минимуму. Однако операция противопоказана людям старше 65 лет, при общем плохом состоянии и при соматических болезнях в стадии декомпенсации.
Если опухоль срослась с нервами, то приходится удалять ее не полностью и далее применять методы радиохирургии (гамма- или кибер-нож).
Когда операцию нельзя провести технически, пациенту назначают лучевую терапию - направленное облучение образования потоком элементарных частиц. Для этого применяется установка линейный ускоритель.
Пластика нервов и сухожилий - самые сложные хирургические манипуляции. Хирург должен быть опытным, хорошо знакомым с .
Прием хирурга может понадобиться при плановой госпитализации, диспансеризации, для получения некоторых видов медицинских карт .
Преимуществ платной медицины очень много. Это удобно, приятно, комфортно. Однако многие выбирают государственные поликлиники .
КТ, МРТ, УЗИ, рентген - обзор методов исследования

В медицинских центрах СПб в арсенале у врачей есть несколько методов высокотехнологического обследования. Их принято разделять на инвазивные (с проникновением внутрь организма или подкожного покрова) и неинвазивные. КТ, МРТ, УЗИ, рентген относятся к основным неинвазивным видам диагностики. Однако принцип визуализации и физика процесса у каждого из этих способов сканирования разная, поэтому и зоны их приоритетного применения отличаются.
Что покажет рентген

Рентген - это самый широко доступный тип обследования. В Санкт-Петербурге его можно сделать быстро на платной или бесплатной основе как в частных, так и в государственных клиниках и больницах. Основная задача рентгенографии - дать общее представление об изменении структуры органов и костной ткани. С помощью рентген-аппарата врач может хорошо визуализировать:
- инородные тела;
- переломы;
- воспаление легких;
- рак молочной железы;
- туберкулез.
Основное преимущество рентгенографии заключается в том, что это быстрый и дешевый метод сканирования. Однако по точности и диагностической ценности он безусловно уступает как УЗИ, так и таким высокотехнологичным методам исследования, как МРТ и КТ.
В основе физики работы рентген-аппарата лежат просвечивающие способности рентгеновских лучей. Получение плоского двухмерного изображения основано на ослаблении рентгеновского излучения при его прохождении через различные ткани. При рентген-сканировании пучок излучения, проходя через ткани организма, которые обладают различной плотностью, рассеивается и тормозится. Таким образом, на пленке возникают изображения разной степени интенсивности. Лучевая нагрузка при рентгенографии небольшая, но она всегда есть и может составлять от 0,1 до 1 мЗв. Поэтому рентгенография запрещена для беременных женщин, а здоровому человеку рентген можно делать 1- 2 раза в год.
Кроме дозы облучения у рентгеновского сканирования есть один существенный диагностический недостаток - плоская картинка. Поскольку рентген изображения - это тень ткани на пленке, объемно оценить органы и структуры человеческого тела с помощью рентгена не получается.

ЗАПИСЬ НА ПРИЕМ
Что покажет компьютерная томография
КТ или компьютерная томография - это еще одно рентгенографическое обследование, но его диагностические способности существенно выше обычного рентгена. Достигается это за счет того, что датчик, излучающий рентген лучи, движется вокруг области обследования по 360-градусной траектории. Так получаются многочисленные снимки, которые компьютер томографа выстраивает в трехмерные изображения - томограммы обследуемой области. КТ хорошо показывает:
- опухоли;
- все костные ткани - кости, череп;
- лор-заболевания;
- причину почечной колики;
- инородные тела;
- повреждения органов из-за внешних травм;
- внутренние кровотечения;
- причины “острого живота”.
С помощью компьютерной томографии в медицинских центрах СПб проводят скрининг рака легких у курильщиков. Такая томография позволяет выявить в 2 раза больше опухолей на ранней стадии. Простая флюорография (на базе рентгена) рак легких не показывает, поскольку плоскостное изображение не видит маленькие очаги опухоли, а вот на КТ можно визуализировать новообразование до 1 мм величиной.
С появлением на рынке низкодозных компьютерных томографов стало возможным проводить пан-КТ- или КТ всего тела. Такое тотальное сканирование человека от макушки до пяток позволяет врачам сразу найти патологические области, особенно после автотравмы и множественных повреждений.
Основной недостаток КТ - это высокая лучевая нагрузка, которая при некоторых обследованиях может доходить до 15 мЗв. Поэтому, в отличие от МРТ и УЗИ, КТ следует делать только по показаниям и направлению врача. Здоровым пациентам компьютерную томографию не рекомендуется делать чаще, чем 1 раз в год. Его нельзя проводить беременным женщинам, а детям малого возраста по возможности КТ следует заменять безопасными УЗИ и МРТ.
Что показывает МРТ
Магнитно-резонансная томография или МРТ - это сфокусированный метод, который проводит очень детальное обследование. Диагностическая точность МРТ превышает УЗИ и во многих случаях КТ, за исключением сканирования полых органов (легких, желудка, кишечника) и костей. МРТ является золотым стандартом диагностики:
- заболеваний головного и спинного мозга;
- патологий суставов;
- межпозвоночных дисков;
- сердца и сосудов;
- болезней гинекологического, проктологического и урологического характера.
В отличие от быстрого КТ и УЗИ, магнитно-резонансное обследование требует времени - в среднем пациенту нужно лежать в томографе и соблюдать неподвижность 30-60 минут.
Принцип работы МРТ основан на эффекте ядерного магнитного резонанса. МР томограф в своей конструкции имеет мощный магнит, который создает магнитное поле, и датчик, который подает радиочастотные сигналы. В такой ситуации протоны атомов водорода начинают колебательные движения, выделяя при этом импульсы. Их улавливает компьютер томографа и преобразовывает в трехмерные изображения. Чем больше воды содержится в клетках ткани, тем детальней получается ее изображение. Поэтому на МРТ хорошо отображаются органы с большим содержанием воды: МРТ головного мозга, МРТ спинного мозга, МРТ глазных орбит, МРТ органов малого таза, МРТ позвоночника, МРТ суставов, и плохо визуализируются органы с большим содержанием воздуха МРТ органов грудной клетки или кости.
Основы преимуществом МРТ перед КТ и рентгеном является отсутствие в ходе сканирования какого-либо излучения. А вот недостатком этого метода диагностики будет ряд ограничений - наличие ферромагнитного металла в теле пациента и имплантированных в организм водителей ритма, несовместимых с МРТ.


Что покажет УЗИ
Ультразвуковое исследование или УЗИ - это широко распространенный вид обследования, активно применяемый в диагностических центрах СПб. В ходе данной процедуры диагностика проводится с помощью ультразвуковых волн. Проходя через границы тканей различной плотности, ультразвук по-разному отражается от них. Ультразвуковая установка имеет датчик, который посылает ультразвуковой сигнал, а затем фиксирует ответ и переводит его в графическое изображение. Таким способом врачи могут хорошо обследовать:
- органы малого таза;
- органы брюшной полости;
- лимфоузлы и молочные железы;
- мягкие ткани;
- сосудистую систему.
К сожалению, серьезным препятствием для ультразвука являются кости, через которые сигнал пробиться не может. Поэтому малоинформативным является
- УЗИ головного мозга
- УЗИ сердца
- УЗИ органов средостения
- УЗИ позвоночника.
Основным достоинством УЗИ является отсутствие каких-либо противопоказаний и ценовая доступность. По диагностической ценности и точности УЗИ безусловно уступает МРТ и КТ, однако является приоритетным профилактическим и скрининговым методом обследования для многих заболеваний, включая патологии мочеполовой системы у мужчин и женщин, рака молочных желез и органов брюшной полости, воспалений мягких тканей.
Можно ли делать МРТ и рентген в один день
МРТ и КТ, а также МРТ и рентген в один день делать можно. Магнитно-резонансная томография не несет в себе никакой лучевой нагрузки, поэтому ее можно совмещать с любым видом обследования, будь то рентгенография или ультразвуковое сканирование. Однако нельзя в один и тот же день делать несколько КТ или КТ и рентген. Каждый из этих видов обследования имеет лучевую нагрузку от 0,1 до 10 мЗв, которая суммируется как превышающая доза радиации при многократном исследовании.
МРТ и КТ при нарушении слуха

МРТ головного мозга. Слуховые нервы в норме. Цветовая обработка изображения.
Нарушение слуха (тугоухость) может быть сенсоневральная - в связи с повреждением внутреннего уха, внутреннего слухового прохода, мосто-мозжечкового ушла и вестибулокохлеарного нерва.
- Во внутреннем ухе отосклероз или травматическое повреждение височной кости, редко - врожденные недоразвития улитки (дисплазия Мондини), полукружных каналов, вестибулярного водопровода
- В мембранной части лабиринта - лабиринтит (инфекционное поражение), в том числе и склерозирующий, внутриулитковая Шваннома(невринома), болезнь Меньера (гипоплазия водопровода)
- Внутренний слуховой проход и мостомозжечковый угол - шваннома 8 нерва, менингиома височной кости, эпидермоидные (холестеатомы) и арахноидальные кисты, редко - гломусная тимпаническая опухоль.
Вестибулокохлеарный нерв (VIII) состоит из 4 пучков. Опухоли происходят обычно из вестибулярной его части. Шваннома - инкапсулированная доброкачественная (градация 1) опухоль, происходящая из дифференцированных неопластических шванновских клеток оболочек периферических нервов. Невриномы ММУ составляют около 3% опухолей головного мозга. Часть шванном (двухсторонние слуховых нервов) связана с НФ 2 типа. Пик частоты между 40 и 60 годами. Растут медленно и крайне редко малигнизируются. Клинические проявления связаны с нарушением функции нерва и компрессией ствола. Шваннома может происходить из любого отрезка по ходу нерва и хорошо прослеживается при МРТ области ММУ. Невринома видна как на Т2-взвешенных, так и на Т1-взвешенных МРТ в виде округлого образования. Невриномы хорошо и равномерно усиливаются после МРТ с введением контрастного вещества. Невриномы области цистерны могут иметь компонент во внутреннем слуховом проходе, особенно, хорошо видимый при МРТ головного мозга с контрастированием. Изредка встречаются невриномы полностью расположенные внутри канальца. Они составляют наибольшую диагностическую сложность при МРТ, требуют тонких срезов и контрастирования. Менингиомы ММУ обычно типично расположены и при МРТ имеют характерную форму и типичные черты при МРТ с контрастированием. Однако редко встречаются внутриканальцевые менингиомы. При МРТ они неотличимы от неврином. Холестеатомы при МРТ имеют смешанную интенсивность сигнала, в зависимости от их содержимого. На диффузионно-взвешенных МРТ холестеатомы обычно яркие.
МРТ головного мозга. Аксиальная Т2-взвешенная МРТ. Фрагмент ММУ. Холестеатома слева.
МРТ головного мозга наиболее информативна в плане выявления опухолей мостомозжечкового угла и кист этой области. Некоторое патологии, такие как расширение водопровода и лабиринтит также хорошо видны при МРТ. КТ лучше демонстрирует состояние внутреннего уха.
КТ. Дисплазия Мондини.
КТ. Полная аплазия лабиринта.
КТ. Расширение и укорочение полукружного канала.
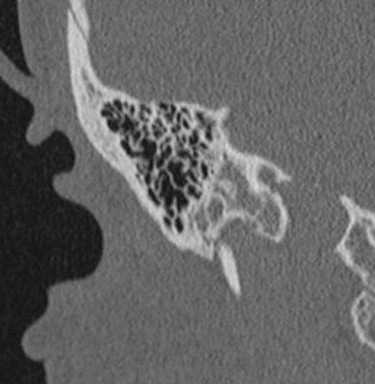
КТ. Болезнь Меньера.
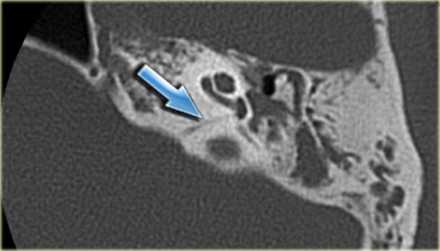
КТ. Водопровод в норме (стрелка).
КТ. Увеличенный водопровод (стрелка).
МРТ головного мозга. Т2-взвешенная аксиальная МРТ мосто-мозжечкового угла. Увеличенный водопровод.
КТ. Хронический отит.
КТ. Хронический отит с кальцификацией барабанной перегородки.
КТ. Хронический отит с грануляциями на барабанной перегородке и эрозией стенки тимпанической полости.
При МРТ в СПб в наших клиниках мы при нарушении слуха считаем необходимым применение обоих методов.
Рентген, КТ, МРТ, УЗИ: что, когда и сколько можно?

Стереотипов в отношении методов лучевой диагностики немало. Кто-то избегает исследований, даже если они необходимы. Другие, наоборот, стремятся сделать все подряд, благо любые диагностические исследования доступны в частных клиниках и лабораториях. О том, какие исследования в каких случаях нужны, насколько они безопасны, рассказывает Василий Владимирович Паршин, заведующий рентгеновским отделением ГКБ № 52, врач-рентгенолог высшей квалификационной категории.
Какие методы лучевой диагностики сейчас есть, какие используются чаще, какие лучше?
С тех пор как 1895 году Вильгельм Конрад Рентген обнаружил «всепроникающие» излучение и сделал первый в мире «рентгеновский» снимок руки своей жены, появилось огромное количество технологий, основанных на изобретении немецкого физика. И продолжают появляться новые.
Сейчас для диагностики в медицине широко используются «классические» методы: рентген (рентгенодиагностика), флюорография, ультразвуковые исследования (УЗИ), а также относительно новые - компьютерная томография (КТ), магнитно-резонансная томография (МРТ), ангиография. Постепенно в рутинную работу рентгенолога входят денситометрия и позитронно-эмиссионная томография (ПЭТ). Есть методы, которые пока только изучаются и применяются в научно -исследовательских центрах.
Некоторые методы сейчас используются реже, например, флюорография, другие, наоборот, набирают обороты. Компьютерная томография за последние годы заняла пальму первенства среди методов лучевой диагностики, и, скорее всего, сохранит ее еще долгое время. Однако надо помнить, что каждый метод имеет свой спектр показаний для назначения, свои сильные и слабые стороны.
В нашем отделении мы используем классический рентген, КТ, МРТ. За ультразвуковые исследования отвечает отделение ультразвуковой и функциональной диагностики. Лучевые методы используются не только в диагностике, но и в лечении, а также в комплексе. В ГКБ № 52 функционирует отделение рентгенохирургических методов диагностики и лечения (там также проводятся ангиографические исследования) и эндоскопическое отделение, где делают рентген-эндоскопические исследования и операции.
Какие методы лучше использовать в тех или иных случаях? Распространенный вопрос: что лучше - КТ или МРТ?
Я категорически против любой самодиагностики, чтобы люди сами себя назначали исследования, вычитав что-то в интернете. Для этого есть специалисты, которые после осмотра и сбора анамнеза выдвинут предварительные гипотезы и назначат оптимальный набор исследований. Конечно, по-человечески понятно - хочется быстро определить причину недомоганий, подтвердить или (лучше) опровергнуть неприятный диагноз. Но волшебных таблеток не бывает. Часто оказывается, что нужны дополнительные исследования, и пациенту все равно придется их делать. Бывает, что нужно совсем другое исследование, а то, что сделано - выброшенные деньги.
Каждый метод дает разную информацию об исследуемых органах. Если говорить в целом, то КТ идеально «видит» легкие, и превосходит все другие методы в выявлении патологии дыхательной системы: и МРТ и рентген и флюорографию.
Мы также всегда делаем КТ пациентам с подозрением на нарушение мозгового кровообращения, исследование позволяет не только подтвердить диагноз, но и оценить «масштаб» поражения и выработать верную тактику. Назначают его при патологии почек, в частности, при наличии камней. На томографе можно увидеть их расположение, оценить плотность и структуру, а значит, принять решение об операции или выборе консервативных методов. МРТ имеет преимущества при изучении патологий суставов, для диагностики заболеваний головного мозга, спинного мозга, органов малого таза.
Если коротко - метод исследования назначается врачом в зависимости от того, что и где он хочет обнаружить. И КТ, и МРТ имеют свои преимущества в разных ситуациях. Назначать их самостоятельно себе не нужно.
Для выявления патологии легких также назначают рентген и флюорографию…
Если речь идет о профилактическом осмотре, ежегодной диспансеризации, и у человека нет никаких жалоб - классическое рентгеновское исследование, которое дает меньшую, чем КТ лучевую нагрузку, можно считать достаточным. Но если пациент находится в группе риска по развитию рака легких (например, это курильщик с серьёзным стажем), лучше сразу сделать более информативную КТ. Андрей Дмитриевич Каприн, главный онколог России, рассказывает, что благодаря огромному количеству КТ- исследований легких, которые были сделаны за время пандемии, удавалось выявлять рак легких на самых ранних стадиях и множество других, не связанных с COVID-19 патологий. Низкодозовая КТ - лучший метод скрининга рака легких, она позволяет увидеть зарождающийся опухолевый процесс размером 2-3 мм и самые минимальные изменения, которые рентген может и пропустить.
В каких случаях лучше делать рентген?
Классический рентген по-прежнему остаётся важным методом для диагностики самых разных заболеваний. Например, маммография (рентгеновское исследование молочных желез) - лучший способ скрининга рака молочной железы. Возможности КТ в выявлении злокачественных и воспалительных процессов в этом органе существенно ниже.
Доза радиологического облучения при КТ значительно выше, чем при рентгеновском исследовании, не стоит «бить из пушки по воробьям». К примеру, при подозрении на перелом или при первичном обращении с болью в суставах предпочтительнее сделать рентген.
Говорят, что современные аппараты для ультразвукового исследования тоже позволяют увидеть опухоль на любой стадии и способны заменить КТ?
УЗИ - классический метод, который дает огромное количество информации, к тому же абсолютно безопасный. Сейчас он часто используется как дополняющий к другим более «тяжелым методам диагностики». Очень многое зависит от аппарата и врача, который проводит исследование. Высококвалифицированный специалист ультразвуковой диагностики на аппарате последнего поколения действительно может заподозрить опухолевый процесс на самой начальной стадии. Но окончательный онкологический диагноз ставится только по гистологическому заключению. Для этого хирург должен взять образцы ткани «подозреваемого» органа, а морфолог посмотреть, то что происходит в клетках ткани. В будущем, возможно, мы сумеем достичь уровня диагностики, сравнимого с гистологией, и без хирургического вмешательства. Но пока это только будущее.
Когда нужны денситометрия и ПЭТ КТ?
Денситометрия, если говорить образно, позволяет оценить хрупкость костной ткани - наличие остеопороза. Если остеопороз есть, человек может быть подвержен различным травматическим осложнениям. Он также является результатом нарушения работы разных органов. На денситометрию чаще всего направляют эндокринологи, нефрологи, чтобы понять есть ли патологическое вымывание солей кальция, калия и других микроэлементов из костной ткани. Если такие признаки есть, назначается соответствующая терапия. Сейчас денситометрия постепенно внедряется в городском здравоохранении. В частности, у нас в больнице этот вид диагностики скоро будет доступен (на момент публикации, февраль 2022).
Позитронно-эмиссионная компьютерная томография (ПЭТ КТ) чаще всего используется после того, как пациенту уже поставлен онкологических диагноз, для того, чтобы оценить распространённость метастазов, не пропустить отдаленные опухолевые процессы, а также контролировать процесс лечения. Метод - тяжелый, требует серьезной подготовки пациента, который перед исследованием принимает радиоизотопные препараты, соблюдает диету. Если нарушить правила, можно получить неправильный результат. Кроме того, метод предполагает довольно значительную лучевую нагрузку, как во время самого исследования, поскольку сканирование проводится несколько раз, так и из-за накопления в организме радиоизотопных веществ, которые являются источником излучения. Исследование назначает только врач, оценивая соотношение пользы и рисков в конкретной ситуации. Если где-то его можно провести без назначения - это абсолютно неправильно.
Какое количество исследований можно проводить без опасности для организма? Сейчас многие люди при малейшем недомогании бегут делать КТ, другие же считают, что даже УЗИ делать вредно
Прежде всего лучевая нагрузка есть не во всех методах. В УЗИ или МРТ не используется ионизирующее излучение, эти методы можно назвать безвредными, и проводить такие исследования в принципе можно сколько угодно. На всякий случай мы не назначаем МРТ беременным женщинам в первом триместре, но при необходимости назначаем во втором и третьем.
КТ, классические рентгеновские исследования, денситометрия и ПЭТ КТ связанны с лучевой нагрузкой, ее количество должно быть регламентировано в определенный промежуток времени. Именно поэтому не стоит заниматься самостоятельным назначением, а врач, который ведет пациента, вносит в его карту данные о полученных дозах.
В тоже время современное оборудование позволяет использовать значительно меньшие дозы, по сравнению, с тем, что было раньше. Например, цифровые рентгеновские аппараты, которые мы используем сейчас, дают излучение на порядок меньше, чем пленочные. Чтобы набрать допустимую по нормам радиационной безопасности дозу, надо сделать не меньше 50 исследований в год.
Объем излучения, которое нужно пропустить через объект, для получения снимка, зависит от его размера и плотности. Поэтому доза, полученная крупным мужчиной, будет больше, чем доза стройной девушки при проведении одного и того же исследования.
В России по нормам радиационной безопасности (2010 года) доза облучения для пациента не должна превышать один миллизиверт (мЗв) в год. Это норма значительно ниже реально опасной. Например, для персонала рентгенологических служб, сотрудников ангиографических кабинетов, хирургов, работающих с ангиоваскулярными и эндоскопическими методами, регламентирована допустимая доза в 20 миллизиверт. Мы все обязаны носить на работе дозиметры, ежеквартально предоставлять их для отчета, и отслеживать получаемую дозу. И эта доза тоже безопасна, онкологических заболеваний и других проблем, возможно, связанных с облучением у нас не больше, чем у представителей других профессий - медицинских и немедицинских. Мутации и опухолевые процессы возникают при дозах свыше более 100 миллизиверт в год, набрать ее крайне сложно.
Регламентированную для пациента дозу можно превысить по жизненным показаниям. Регулярные КТ для контроля развития ковид ассоциируемой пневмонии, которые проводятся во время пандемии, как раз тот самый случай. Частые исследования могут понадобится онкологическим и урологическим пациентам. Но очень важно, чтобы решение принимал врач, лишних исследований, лучше избегать.
Читайте также:
