Ретинит глаза - симптомы, лечение, причины
Добавил пользователь Дмитрий К. Обновлено: 22.01.2026
Точное значение термина «ретинит» - воспаление сетчатки. Однако этот собирательный термин на сегодняшний день не вполне корректен; многие специалисты считают его устаревшим, поскольку традиционно он включает ряд заболеваний, по своей сути не являющихся инфекционно-воспалительными (например, пигментный ретинит) и относящихся, строго говоря, к группе ретинопатий, т.е. невоспалительных патологий. Во избежание путаницы предлагаются различные классификации ретинитов, построенные, в частности, по этиологическому, причинно-следственному принципу.
Причины
Выделяют следующие виды ретинитов:
- инфекционно-аллергические, вкл. вирусные, бактериальные, протозойные, грибковые;
- экзогенные, вызванные внешними физическими факторами (излучение, травма и т.п.);
- обусловленные расстройствами эндокринной или кроветворной систем;
- наследственные дегенеративные процессы сетчатки.
В свою очередь, каждая их приведенных категорий делится на множество форм и подвидов (выделяют, например, до 10 форм туберкулезного ретинита), специфика которых заключается в локализации процесса (центральная, периферическая, тотальная), первичном или вторичном характере поражения, особенностях клинической картины и динамики.
Так, в группе инфекционно-аллергических воспалений сетчатки наиболее распространенными являются:
- болезнь Коатса (Коутса), или наружный экссудативный ретинит - воспаление неясной этиологии, чаще всего поражающее один глаз. Отличается тенденциями к образованию очагов скапливающейся жидкости и отечности зрительного нерва, к помутнению стекловидного тела, к органическим изменениям сосудистой оболочки (аневризмы, узлы, петли и т.д.) и неоваскуляризации (возникновение и разрастание новых кровеносных сосудов). На поздних стадиях часты кровоизлияния, высока вероятность таких тяжелых осложнений, как катаракта, вторичная глаукома, отслоение сетчатки;
- цитомегаловирусный (ЦМВ) ретинит, поражающий преимущественно лиц с недостаточностью иммунной системы и создающий угрозу зрению.
- другие вирусные ретиниты (возбудителями чаще всего оказываются вирусы герпеса или гриппа) - прогностически неблагоприятный вариант, чреватый рецидивами и, в итоге, экссудативным отслоением сетчатки;
- болезнь Илза (ретинальный васкулит, пролиферирующий ретинит). Поначалу данный острый вариант ретинита считался сугубо туберкулезным, но дальнейшими исследованиями был доказан его более сложный, полиэтиологический характер. Поражает преимущественно молодых мужчин, отличается началом в одном глазу и последующим вовлечением второго, заключается в воспалении питающих сетчатку кровеносных сосудов;
- болезнь Йенсена - медленно прогрессирующая туберкулезно-аллергическая или токсоплазмозная патология сетчатки;
Аналогичным образом, в зависимости от конкретного возбудителя различают сифилитический, бруцеллезный, туберкулезный и другие виды ретинитов, каждый из которых обнаруживает собственную клиническую специфику.
Воспаление сетчатки практически всегда сопутствует поздним стадиям диабетической ретинопатии, сопровождает некоторые формы лейкемии, иногда развивается при ревматизме. На фоне тяжелых эндокардиальных или менингеальных воспалений, а также послеродовых инфекций, может развиться септический ретинит (в частности, кокковый ретинит Рота), при котором распространяющимися бактериальными токсинами поражается сосудистая оболочка сетчатки, наступает гнойное разрушение стекловидного тела, отек зрительного нерва, панофтальмит (тотальное воспаление глазного яблока); в тяжелых случаях сепсиса данный вариант ретинита рассматривают как один из предвестников летального исхода.
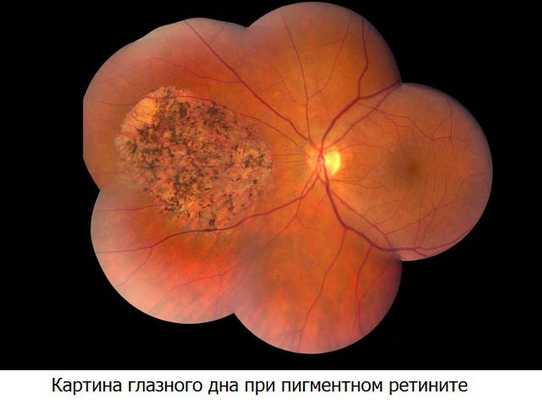
Особой формой ретинита является пигментный ретинит или, в более точной терминологии, пигментная дистрофическая/дегенеративная ретинопатия. Достоверно установлен наследственный характер заболевания, причем в зависимости от типа наследования различается возраст начала (как правило, патология выявляется в раннем детстве), темпы прогрессирования, клиническая картина и вероятный исход. Встречаются различные разновидности пигментной дистрофии, в т.ч. «пигментный ретинит без пигмента», белоточечный, инвертированный, псевдопигментный.
В целом, как видно из названия, при пигментной дегенеративной ретинопатии преимущественно поражается эпителиальный клеточный слой сетчатки, содержащий светочувствительные пигменты-фотопсины (наиболее известным из них является родопсин), которые и обеспечивают фундаментальную для зрения способность к восприятию света. Соответственно, прогноз обычно неблагоприятен, хотя темпы снижения зрительных функций варьируют в широких пределах.
Симптомы и диагностика
Учитывая описанное выше многообразие возможных причин и механизмов развития ретинита, крайне сложно выделить какие-либо универсальные, общие для всех форм симптомы - тем более, что во многих случаях ретиниты на ранних стадиях протекают бессимптомно и могут быть диагностированы только при целенаправленном тщательном обследовании глазного дна.
Обычно пациенты обращаются к офтальмологу с классическими жалобами на «ухудшение зрения», которые, безусловно, нуждаются в конкретизации. Иногда пациент обращает внимание на то, что у него изменилось восприятие цветов, или описывает т.н. фотопсии, - всевозможные иллюзорно-световые феномены в поле зрения (вспышки, искры, молнии и т.д.), которые указывают на раздражение светочувствительных клеток, например, воспаленными и отечными сосудами. Возможны нарушения в восприятии размеров наблюдаемых объектов, повышение порога световой чувствительности, нечеткость и затуманенность зрения, сумеречная («куриная») слепота, появление в полях зрения локальных слепых областей - скотом, и др. При наличии геморрагической тенденции может развиться обширный гемофтальм - хорошо заметное кровоизлияние в стекловидное тело.
Вместе с тем, необходимо подчеркнуть, что патогномоничных (т.е. присущих только данной форме заболевания и не присущих другим формам) симптомов ретинит не обнаруживает. Самодиагностика невозможна тем более; при любых проблемах со зрением, возникших остро или развивающихся постепенно, необходима консультация офтальмолога.

Как правило, опытный специалист уверенно предполагает ретинит уже при офтальмоскопическом осмотре глазного дна - отмечая характерные изменения сосудов (извитость, неоваскуляризация, подтеки, атипичный цвет, калибр, расположение вен и артериол), поверхности сетчатки и диска зрительного нерва (наличие избыточно пигментированных или депигментированных очагов, отечность, аномальная отражающая способность), стекловидного тела (снижение прозрачности, наличие крови и/или осадочных образований в виде лент, хлопьев, отложений и т.п.).
Однако в любом случае для уточняющей и дифференциальной диагностики назначается дополнительное обследование, подчас достаточно сложное, комплексное, требующее применения высокотехнологичных методов и привлечения смежных специалистов (инфекционист, эндокринолог, кардиолог, сосудистый хирург). Производится визометрия и периметрия (исследование остроты и полей зрения); по показаниям применяется электроретинография, флюоресцентная ангиография (модификация рентген-контрастного метода, предназначенная для изучения сосудистой системы сетчатки), биомикроскопия глазного дна, ультразвуковое сканирование, томографические методы, лабораторные анализы (в случае необходимости уточнения возбудителя инфекции).
Лечение ретинита
Как и в вопросах диагностики, многообразие возможных причин подразумевает широкую вариативность терапевтического ответа. Современная медицина, в том числе офтальмология, исповедует этиопатогенетический принцип, т.е. целью лечения должно быть не только паллиативное облегчение симптомов, но и устранение, в первую очередь, изначальных причин заболевания, - в тех случаях и в той степени, насколько это возможно на данном этапе развития медицинской науки.
Таким образом, выявление непосредственного возбудителя инфекционно-воспалительного процесса, или же установление системного патологического фона (диабет, хромосомная аберрация и др.), послужившего почвой для воспаления сетчатки, приобретает ключевое значение и определяет терапевтическую стратегию. Так, при инфекционно-аллергических ретинитах назначают антибиотики, иммуномодуляторы и иммуностимуляторы (к слову, разница между ними в том, что первые модифицируют и корректируют иммунные реакции, а вторые лишь усиливают, интенсифицируют их), десенсибилизирующие противоаллергические препараты.
В других случаях, когда ретинит является вторичным следствием более общей патологии, крайне важен терапевтический контроль и купирование острой симптоматики основного заболевания. В качестве специализированной, «прицельно-офтальмологической» терапии назначают ангиопротекторы (препараты, улучшающие состояние сосудистых стенок, нормализующие их проницаемость и предотвращающие дальнейшее органическое поражение сосудов), противовоспалительные средства, - в некоторых случаях показаны стероидные гормоны, обязательно антиоксидантные и витаминные комплексы. Иногда назначают спазмолитики, сосудорасширяющие средства, стимуляторы обменных процессов.
В целом, ретинит любого генеза является серьезной проблемой: всегда присутствует вероятность неблагоприятной динамики, быстрого и глубокого снижения зрительных функций, полной утраты зрения.
Учитывая исключительную роль и фактическую незаменимость сетчатки в зрительной системе (а методология трансплантации сетчатки делает пока лишь первые экспериментальные шаги), при угрозе отслоения приходится прибегать к офтальмохирургическому вмешательству. Обычно это операция витрэктомии (удаление стекловидного тела в том или ином объеме), которая в сочетании с лазер-коагуляцией сетчатки дает положительный результат более чем в 80% случаев. С успехом применяются и иные, низко- или высокотемпературные, а также механические методы предотвращения отслоения, - например, экстрасклеральное баллонирование и пломбирование в комбинации с эксимер-лазерной коагуляцией тканей.
Обращаясь в наш офтальмологический центр Вы можете быть уверены в качественной диагностике и эффективном лечени ретинитов на современном оборудовании высококвалифицированными врачами-офтальмологами. Доверяйте зрение профессионалам!
Важно понимать, что одним из решающих факторов терапевтического успеха выступает своевременность оказания специализированной помощи: при подозрении или первых клинических признаках ретинита, чем бы он ни был вызван, меры должны приниматься по возможности оперативно, поскольку каждый упущенный месяц, неделя, - а иногда и день, - могут существенно ухудшить течение и прогноз воспаления сетчатки.
Пигментный ретинит
Пигментный ретинит - генетически гетерогенное наследственное заболевание, характеризующееся нарушением функционирования пигментного эпителия сетчатки глаза с развитием разнообразных нарушений. Проявления и выраженность симптомов зависят от формы патологии, наиболее часто наблюдается снижение остроты и сужение поля зрения, развитие скотомы и нарушение темновой адаптации, в дальнейшем может возникать слепота. Диагностика пигментного ретинита производится на основании данных офтальмологических исследований (осмотр глазного дна, электроретинография и электроокулография), молекулярно-генетических анализов. Специфическое лечение этого состояния на сегодняшний день разрабатывается (генная терапия, использование стволовых клеток), в клинической практике применяют поддерживающую терапию.
Общие сведения
Пигментный ретинит (пигментная абиотрофия сетчатки) - наследственное дегенеративное заболевание сетчатки глаза, которое характеризуется развитием выраженных нарушений зрения вплоть до полной слепоты. Это заболевание, как одна из причин потери зрения в различном возрасте, известно с древнейших времен, но термин «пигментный ретинит» был предложен голландским офтальмологом Ф. Дондерсом в 1857 году. По мере развития офтальмологии и генетики удалось выяснить, что это состояние представляет собой целую совокупность заболеваний сетчатки, имеющих различную этиологию, но сходный патогенез. В настоящий момент известно несколько десятков генов и сотни вариантов их мутаций, способных привести к этому заболеванию. Механизм наследования пигментного ретинита также может быть различным - описаны аутосомно-доминантные, аутосомно-рецессивные и сцепленные с Х-хромосомой формы патологии. Среди последних также выделяют рецессивные (болеют только мужчины) и доминантные (поражают лиц обоих полов) разновидности. Усредненное значение встречаемости пигментного ретинита составляет порядка 1:5000, существуют формы заболевания как с большей, так и с меньшей частотой. По данным медицинской статистики, носителями генетических дефектов (включая бессимптомное носительство) являются не менее 100-120 миллионов человек.
Причины и классификация пигментного ретинита
Этиология пигментного ретинита очень разнообразна по причине генетической гетерогенности этого заболевания. В настоящее время выделяют огромное количество форм данного состояния, обусловленных мутациями различных генов. В общих чертах причиной пигментного ретинита являются нарушения метаболизма в фоторецепторах и пигментном эпителии, что приводит к накоплению в сетчатке токсичных побочных веществ. Современная классификация заболевания основывается на механизме наследственной передачи генетического нарушения, по этому критерию определяют четыре основные группы пигментного ретинита.
Пигментный ретинит с аутосомно-доминантным наследованием - является самым распространенным вариантом патологии, по различным данным составляет от 70 до 90% всех случаев заболевания. Причиной этой формы абиотрофии сетчатки могут выступать мутации генов RP1 (8 хромосома), PRPH2 (6 хромосома), RP9 и IMPDH1 (7 хромосома) и целого ряда других. Все эти гены кодируют белки, принимающие участие в метаболизме пигментного эпителия, поэтому нарушения в их структуре ведут к разнообразным расстройствам зрения. Аутосомно-доминантный пигментный ретинит, несмотря на большую встречаемость, характеризуется менее выраженными нарушениями, медленным прогрессированием, что при адекватной поддерживающей терапии в ряде случаев позволяет значительно отсрочить или даже избежать развития слепоты.
Пигментный ретинит с аутосомно-рецессивным механизмом наследования - более редкая форма заболевания. Характеризуется довольно ранним началом, быстрым течением и нередко приводит к полной слепоте в молодом или детском возрасте. Его причина заключается в мутациях генов CRB1 (1 хромосома) и SPATA7 (14 хромосома), также имеются более редкие формы патологии, обусловленные дефектами других генов. Патогенез при аутосомно-рецессивных формах пигментного ретинита изучен недостаточно, предполагается участие белков, кодируемых вышеуказанными генами, в процессах эмбрионального развития органов зрения.
Пигментный ретинит с Х-сцепленным характером наследования - также представляет собой тяжелую форму этого генетического заболевания. Наиболее часто он обусловлен дефектами генов RP2 и RPGR с рецессивным характером наследственной передачи. По этой причине пигментный ретинит такого типа поражает только мальчиков, не имеющих гомологичной Х-хромосомы. Эти гены кодируют белки-ферменты, принимающие активное участие в метаболизме сетчатой оболочки глаза, поэтому их дефект приводит к нарушениям, клинически выражающихся в пигментном ретините.
Пигментный ретинит, обусловленный мутациями митохондриальной ДНК - представляет собой редчайший вариант этого заболевания. Он наследуется только по материнской линии и передается от матери потомству. Врачам-генетикам пока не удалось выявить участки митохондриальной ДНК, которые подвергаются мутации при этой форме патологии.
Существуют также другие типы классификаций этого состояния - по клиническому течению, наличию или отсутствию сопутствующих пороков развития, возрасту наступления патологии (врожденный, ювенильный) и ряду других критериев. В настоящее время единой общепринятой классификации этого состояния нет, однако разделение всех форм заболевания по механизму их наследования считается наиболее удобным и понятным, охватывающим большинство клинических и генетических разновидностей пигментного ретинита.
Симптомы пигментного ретинита
Развитие пигментного ретинита может начинаться в любом возрасте - рецессивные и сцепленные с полом формы заболевания чаще всего возникают еще в раннем детстве, тогда как некоторые аутосомно-доминантные разновидности могут проявлять себя во взрослом и даже пожилом возрасте. Как правило, одним из первых симптомов является снижение темновой адаптации и гемералопия, которая может оставаться единственным проявлением патологии на протяжении нескольких недель (быстропрогрессирующие формы) или лет. При дальнейшем течении пигментного ретинита развивается слепота в ночное время (никталопия) при нормальном уровне дневного зрения. Причиной этих проявлений становится преимущественная дегенерация палочек, отвечающих за световосприятие в условиях пониженной освещенности.
В дальнейшем пигментный ретинит характеризуется сужением поля зрения и выпадения его периферических участков (периферическая скотома). Это также является продолжением разрушения палочек, которые располагаются в основном по краям сетчатки. В тяжелых случаях развивается «туннельное» зрение, его острота значительно падает, больные пигментным ретинитом становятся инвалидами. Дегенеративные изменения затрагивают и сосуды глаза, что ведет к разрушению колбочек, помутнению хрусталика и стекловидного тела, истончению склер. Совокупность этих процессов приводит к полной слепоте больного. Однако далеко не каждая форма пигментного ретинита характеризуется таким исходом - многие аутосомно-доминантные разновидности заболевания длительное время проявляются только гемералопией и незначительным сужением поля зрения.
Диагностика пигментного ретинита
Для выявления пигментного ретинита используют осмотр глазного дна, электроретинографию, электроокулографию и другие офтальмологические исследования, изучение наследственного анамнеза больного, молекулярно-генетические анализы. При жалобах пациента на снижение зрения в вечерние часы необходимо производить полноценный офтальмологический осмотр. На глазном дне могут выявляться отдельные точки (костные пятна), расположенные по периферии сетчатки - они представляют собой отложения жироподобного пигмента. По мере прогрессирования пигментного ретинита их становится все больше, они начинают образовываться ближе к желтому пятну. При выраженной клинической картине заболевания на глазном дне также определяется сужение артериол, атрофия капилляров, а в дальнейшем - восковидная атрофия диска зрительного нерва.
Измерение ширины полей зрения при пигментном ретините обнаруживает их концентрическое сужение различной (в зависимости от стадии заболевания) степени выраженности. Характерным проявлением этой патологии также является снижение чувствительности синего цвета вплоть до тританопии, что определяется при помощи таблиц Рабкина. Картина электроретинографии при пигментном ретините зависит от стадии патологии - начиная от снижения всех волн и заканчивая нерегистрируемой ЭРГ при полной слепоте. Целью проведения электроокулографии является вычисление коэффициента Ардена, который в норме составляет не менее 180%. При пигментном ретините его значение может снижаться до 100% и даже ниже.
Молекулярно-генетические исследования необходимы для окончательного подтверждения диагноза пигментного ретинита, кроме того, эти данные могут быть полезными при определении прогноза заболевания. В настоящее время в лабораториях доступны методы генетической диагностики наиболее распространенных форм патологии, обусловленных мутациями генов RP1, RP2, RPO, CRB1, SPATA7, RPGR и ряда других. Эти исследования охватывают примерно70-80% всех случаев пигментного ретинита, но в отношении многочисленных более редких форм генетические методы диагностики не разработаны. Как правило, диагностическая техника в этом случае сводится к прямому или автоматическому секвенированию последовательности вышеуказанных генов.
Лечение и прогноз пигментного ретинита
В настоящий момент специфические методы лечения пигментного ретинита находятся в стадии разработки и клинических испытаний. Имеются перспективные результаты применения генной терапии, стволовых клеток и других медицинских методик. В клинической практике используют только поддерживающее лечение, направленное на замедление прогрессирования проявлений пигментного ретинита. С этой целью применяют препараты витамина А, средства, улучшающую трофику сетчатки и других структур органов зрения. В некоторых странах разработаны протезы сетчатки, их имплантация положительно влияет на зрительную функцию больных пигментных ретинитом. Однако во многих случаях, особенно при аутосомно-рецессивных и сцепленных с полом формах заболевания, несмотря на все терапевтические мероприятия, развивается необратимая слепота.
Прогноз пигментного ретинита считается в целом неблагоприятным, поскольку заболевание неуклонно прогрессирует, приводя в конечном итоге к полной слепоте. У различных форм этого состояния отличается только скорость нарастания симптомов - она выше у аутосомно-рецессивных разновидностей и значительно ниже при доминантных типах патологии. Поддерживающее лечение способно отсрочить наступление слепоты в среднем на 5-10 лет, но никаких других лечебных мероприятий в клинической практике относительно пигментного ретинита на сегодняшний день не существует. Профилактика возможна в качестве медико-генетического консультирования родителей, входящих в группы риска (больные пигментным ретинитом или его наличие у близких родственников). Также рекомендуется использование солнцезащитных очков, которые, по некоторым данным, замедляют прогрессирование симптомов заболевания.
Отслойка сетчатки
Отслойка сетчатки - патология сетчатой оболочки глаза, при которой происходит ее отделение от подлежащей хориоидеи (сосудистой оболочки). Отслойка сетчатки сопровождается резким ухудшением зрения, появлением пелены перед глазом, прогрессирующим сужением поля зрения, мельканием «мушек», «искр», «вспышек», «молний» и т. д. Диагностику осуществляют с помощью визометрии, периметрии, тонометрии, биомикроскопии, офтальмоскопии, УЗИ глаза, электрофизиологических исследований. Лечение проводится хирургическими (пломбирование склеры, баллонирование склеры, трансцилиарная витрэктомия, витреоретинальная операция, криокоагуляция и др.) или лазерными методами (лазерная коагуляция сетчатки).
Отслойка сетчатки - опасное по исходу и наиболее сложное в хирургической офтальмологии патологическое состояние, которое ежегодно диагностируется у 5-20 человек на каждые 100 тыс. населения. На сегодняшний день отслойка сетчатки является ведущей причиной слепоты и инвалидности; при этом 70% случаев данной патологии развивается у лиц работоспособного возраста.
При отслойке сетчатки слой фоторецепторных клеток (палочек и колбочек) в силу определенных причин отделяется от наружного слоя сетчатки - пигментного эпителия, что приводит к нарушению трофики и функционирования сетчатой оболочки. Если вовремя не оказать специализированную помощь, отслойка сетчатки может довольно быстро привести к потере зрения.
Причины и классификация
По механизму формирования патологии различают регматогенную (первичную), травматическую и вторичную (экссудативную и тракционную) отслойку сетчатки.
- Развитие регматогенной отслойки сетчатки связано с разрывом сетчатой оболочки и попаданием под нее жидкости из стекловидного тела. Данное состояние развивается при истончении сетчатой оболочки в зонах периферических дистрофий. При различных видах дистрофий сетчатки (решетчатой, кистевидной, ретиношизис и др.) разрыв в дегенеративно измененной области может быть спровоцирован резкими движениями, чрезмерным физическим напряжением, черепно-мозговой травмой, падениями или возникать спонтанно. По виду дефекта первичная отслойка сетчатки может быть пузыревидной или плоской; по степени отслоения - ограниченной или тотальной.
- Отслойка сетчатки травматического генеза обусловлена травмами глаза (в т. ч. операционными). При этом отслоение сетчатой оболочки может произойти в любое время: непосредственно в момент травмы, стразу после нее или спустя несколько лет.
- Возникновение вторичной отслойки сетчатки наблюдается на фоне различных патологических процессов глаза: опухолевых, воспалительных (при увеитах, ретинитах, хориоретинитах), окклюзионных (окклюзия центральной артерии сетчатки), диабетической ретинопатии, серповидно-клеточной анемии, токсикозах беременности, гипертонической болезни и т. д.
- К вторичной экссудативной (серозной) отслойке сетчатки приводит скопление жидкости в субретинальном пространстве (под сетчаткой). Тракционный механизм отслойки обусловлен натяжением (тракцией) сетчатки фибринозными тяжами или новообразованными сосудами, врастающими в стекловидное тело.
Факторами, увеличивающими риск отслойки сетчатки, служат близорукость, астигматизм, дегенеративные изменения глазного дна, хирургические вмешательства на глазах, сахарный диабет, сосудистая патология, беременность, случаи аналогичной патологии у близких родственников и др.
В большинстве случаев отслойка сетчатки развивается в одном глазу, у 15% пациентов существует риск возникновения двусторонней патологии. При наличии двусторонней катаракты риск двухсторонней отслойки сетчатки увеличивается до 25-30%.
Симптомы отслойки сетчатки
В начале заболевания появляются симптомы-предвестники - так называемые световые феномены. К ним относятся вспышки света (фотопсии) перед глазами и зигзагообразные линии (метаморфопсии). При разрыве ретинального сосуда появляется мелькание «мушек» и черных точек перед глазами, боли в глазу. Данные явления свидетельствуют о раздражении светочувствительных клеток сетчатки, обусловленном тракцией со стороны стекловидного тела.
При дальнейшем прогрессировании отслойки сетчатки перед глазами появляется «пелена» (по словам больных, «широкая шторка, занавеска»), которая со временем увеличивается и может занять большую часть или все поле зрения.
Быстро снижается острота зрения. Иногда по утрам на некоторое время острота зрения улучшается, а поля зрения расширяются, что связано с частичным рассасыванием жидкости во время сна и самостоятельным прилеганием сетчатки. Однако в течение дня симптомы отслойки сетчатки возвращаются вновь. Временное улучшение зрительных функций происходит только при недавней отслойке сетчатки; при длительном существовании дефекта сетчатка утрачивает эластичность и подвижность, ввиду чего не может самостоятельно прилегать на место.
При разрыве сетчатки в нижних отделах глазного дна отслойка прогрессирует относительно медленно, в течение нескольких недель или месяцев, длительно не вызывая дефектов поля зрения. Такой вариант отслойки сетчатки весьма коварен, поскольку выявляется лишь при вовлечении в процесс макулы, что отягощает прогноз в отношении зрительных функций. При локализации разрыва сетчатки в верхних отделах глазного дна, напротив, отслоение сетчатой оболочки прогрессирует довольно быстро, в течение нескольких суток. Скапливающаяся в субретинальном пространстве жидкость, своим весом отслаивает сетчатку на значительной площади.
Если вовремя не оказать помощь, может произойти отслойка всех квадрантов сетчатки, включая макулярную область - полная, тотальная отслойка. При отслоении макулы возникают искривления и колебания предметов с последующим резким падением центрального зрения.
Иногда при отслойке сетчатки возникает диплопия, обусловленная снижением остроты зрения и развитием скрытого косоглазия. В некоторых случаях отслойка сетчатки сопровождается развитием вялотекущего иридоциклита, гемофтальма.
Диагностика отслойки сетчатки
При подозрении на отслойку сетчатки необходимо полное офтальмологическое обследование, поскольку ранняя диагностика позволяет избежать необратимой потери зрения. В случае наличия в анамнезе ЧМТ, пациент должен быть в обязательном порядке проконсультирован не только неврологом, но и офтальмологом для исключения разрывов и признаков отслойки сетчатки.
Исследование зрительных функций проводится путем проверки остроты зрения и определения полей зрения (статической, кинетической или компьютерной периметрии). Выпадения полей зрения возникают на стороне, противоположной отслойке сетчатки.
С помощью биомикроскопии (в т. ч. с использованием линзы Гольдмана) определяется наличие патологических изменений стекловидного тела (тяжей, деструкции, кровоизлияний), осматриваются периферические участки глазного дна. Данные тонометрии характеризуются умеренным снижением ВГД по сравнению со здоровым глазом.
Ключевая роль в распознавании отслойки сетчатки принадлежит прямой и непрямой офтальмоскопии. Офтальмоскопическая картина позволяет судить о локализации разрывов и их количестве, взаимоотношениях отслоенной сетчатки со стекловидным телом; позволяет выявлять участки дистрофии, требующие внимания при хирургическом лечении. При невозможности проведения офтальмоскопии (в случае помутнений в хрусталике или стекловидном теле) показано выполнение УЗИ глаза в В-режиме.
В диагностический комплекс при отслойке сетчатки включаются методы исследования энтопических феноменов (феномена аутоофтальмоскопии, механофосфен и др.).
Для оценки жизнеспособности сетчатки и зрительного проводятся электрофизиологические исследования - определение порога электрической чувствительности и лабильности зрительного нерва, КЧСМ (критической частоты слияния мельканий).
Лечение отслойки сетчатки
Выявление патологии требует немедленного хирургического лечения. Промедление с лечением данной патологии чревато развитием стойкой гипотонии и субатрофии глазного яблока, хронического иридоциклита, вторичной катаракты, неизлечимой слепоты. Основная цель лечения отслойки сетчатки заключается в сближении слоя фоточувствительных рецепторов с пигментным эпителием и создании спайки сетчатой оболочки с подлежащими тканями в зоне разрыва.
В хирургии отслойки сетчатки применяются экстрасклеральные и эндовитреальные методики: в первом случае вмешательство осуществляется на склеральной поверхности, во втором - внутри глазного яблока. К экстрасклеральным методам относятся пломбирование и баллонирование склеры.
Экстрасклеральное пломбирование предполагает подшивание к склере специальной силиконовой губки (пломбы), которая создает участок вдавления склеры, блокирует разрывы сетчатки и создает условия для постепенного всасывания скопившаяся под сетчаткой жидкости капиллярами и пигментным эпителием. Вариантами экстрасклерального пломбирования при отслойке сетчатки могут быть радиальное, секторальное, циркулярное (циркляж) пломбирование склеры.
Баллонирование склеры при отслойке сетчатки достигается путем временного подшивания в зону проекции разрыва специального баллонного катетера, при накачивании которого возникает эффект, аналогичный пломбированию (вал вдавления склеры и рассасывание субретинальной жидкости).
Эндовитреальные методы лечения отслойки сетчатки могут включать витреоретинальную операцию или витрэктомию. В процессе витрэктомии производится удаление измененного стекловидного тела и введение вместо него специальных препаратов (жидкого силикона, физиологического раствора, специального газа), которые сближают сетчатку и сосудистую оболочку.
К щадящим методам лечения отслойки сетчатки относятся криокоагуляция разрывов и субклинических отслоек сетчатки и лазерная коагуляция сетчатки, позволяющие добиться формирования хориоретинальной спайки. Криопексия и лазеркоагуляция сетчатки могут использоваться как для профилактики отслойки сетчатки, так и в лечебных целях самостоятельно или в сочетании с хирургическими методиками.
Прогноз и профилактика
Прогноз зависит от давности патологии и своевременности лечения. Операция, проведенная в ранние сроки после развития отслойки сетчатки, обычно способствует благоприятному исходу.
В большинстве случаев отслойку сетчатки возможно предупредить. С этой целью пациентам с миопией, дистрофией сетчатки, сахарным диабетом, травмами головы и глаз необходимо регулярное профилактическое обследование у офтальмолога. Осмотр окулиста входит в стандарт ведения беременности и позволяет предотвратить отслойку сетчатки во время родов. Пациентам групп риска по возникновению отслойки сетчатки противопоказаны тяжелые физические нагрузки, подъем тяжестей, занятия некоторыми видами спорта.
При выявлении участков дистрофии сетчатки в профилактических целях проводится криопексия или лазеркоагуляция сетчатки.
Ретинит
Ретинит - воспалительный процесс в сетчатке глаза, обусловленный эндогенными или экзогенными механизмами развития. Клинически ретинит проявляется снижением остроты зрения, изменениями границ поля зрения, метаморфопсией, нарушением цветоощущения. Диагностика ретинита включает проведение офтальмоскопии, визометрии, периметрия, цветового тестирования, флюоресцентной ангиографии глазного дна, ОКТ, электрофизиологических исследований. В лечении ретитнита используется местная и системная антибиотикотерапия, противовирусная терапия, кортикостероиды, сосудорасширяющие и метаболические препараты.
Сетчатка (от лат. retina) является важнейшей и наиболее сложной структурой глаза, содержащей фоторецепторы (палочки и колбочки) и обеспечивающей функцию центрального и периферического зрения. Благодаря колбочкам достигается высокая острота зрения и цветовое восприятие, с помощью палочек - периферическое и сумеречное зрение. Поэтому при ретините, прежде всего, страдает зрительная функция. Ввиду анатомической связи с сосудистой оболочкой (хориоидеей), воспаление сетчатки редко протекает изолированно, а чаще проявляется в форме заднего увеита - хориоретинита.
Причины ретинита
В большинстве случаев развитие ретинита обусловлено гематогенным заносом в сетчатку микроорганизмов и их токсинов из внеглазных очагов инфекции. Ретинит может возникать на фоне сопутствующего течения пиелонефрита, пневмонии, эндокардита, рожи, туберкулеза, сифилиса, менингита, сепсиса. Возбудителями метастатического (септического) ретинита выступают стафило-, стрепто-, пневмококки, микобактерии туберкулеза, бледная трепонема и др. бактериальные возбудители.
Реже в офтальмологии встречаются ретиниты вирусной этиологии, вызываемые возбудителями простого герпеса, опоясывающего герпеса, аденовирусами, вирусом гриппа, кори и т. д. В некоторых случаях ретинит развивается при токсоплазмозе, тифах, саркоидозе, актиномикозе, бруцеллезе, лепре. Эндогенные ретиниты могут возникать на почве сахарного диабета, аутоиммунной патологии, лейкемии.
Экзогенные ретиниты могут быть обусловлены механическими повреждениями глаз с травмами сетчатки, глубокими ожогами, прободением язвы роговицы, воздействием ионизирующего излучения или прямых солнечных лучей. Наряду с этим, встречаются ретиниты неясной этиологии; кроме того, не исключается их наследственная обусловленность.
Классификация ретинита
В основу классификации положен этиологический принцип, в связи с чем выделяют эндогенные и экзогенные ретиниты. К эндогенным поражениям сетчатки относят:
- ретиниты, развившиеся на фоне инфекционных заболеваний: туберкулезный, сифилитический, токсоплазменный, бруцеллезный, лепрозный, септический и др.
- ретиниты, обусловленные заболеваниями обмена и системы крови: диабетический, альбуминурический, лейкемический и т. д.
- ретиниты неясной этиологии: экссудативный, опоясывающий и пр.
- наследственные ретиниты: пигментный ретинит и его разновидности. В современной офтальмологии наследственные ретиниты относят к дегенерациям сетчатки (ретинопатиям).
Экзогенные формы заболевания представлены солнечным, травматическим и другими разновидностями ретинита.
По локализации различают распространенный, диссеминированный ретинит и локализованный ретинит, развивающийся в центре сетчатки, вокруг сосудов или ДЗН.
Возникающее воспаление вызывает деструкцию элементов сетчатки в области воспалительного фокуса, лимфоцитарную инфильтрацию слоев сетчатки и хориоидеи. Организация очага воспаления сопровождается образованием рубцовой ткани. При ретините происходит распад нервных элементов сетчатки, жировая дистрофия ганглиозных клеток и опорных волокон Мюллера, разрушение палочек и колбочек, некротизация пигментного эпителия. Сосудистая реакция характеризуется явлениями васкулита, изменением калибра сосудов, их частичной закупоркой и конечной облитерацией. Нередко возникают обширные геморрагии в самой сетчатке и под ней.
Симптомы ретинита
Воспаление сетчатки протекает безболезненно, поэтому основным субъективным проявлениям ретинита служит различная степень снижения остроты зрения. В наибольшей степени центральное зрение нарушается при локализации воспалительного очага в макулярной области; в этом случае также страдает цветовосприятие. При повреждении периферии сетчатки возникают дефекты поля зрения с выпадением определенных участков («туннельное зрение»), снижается темновая адаптация.
Нередко при ретините возникает метаморфопсия - искажение зрительного восприятия, расплывчатость предметов и фотопсия - ощущения световых вспышек (искр, молний) в глазах.
Разрешение ретинита сопровождается образованием обширных хориоретинальных рубцов и стойким снижением зрения. При ретините могут возникать кровоизлияния в ткани сетчатки и стекловидное тело (гемофтальм), экссудативная или тракционная отслойка сетчатки, атрофия зрительного нерва. При распространении инфекции на другие ткани глаза может развиваться увеит, неврит зрительного нерва, эндофтальмит и панофтальмит с последующей потерей глаза.
Диагностика ретинита
Диагностику и дифференциальную диагностику различных форм ретинита проводят на основании офтальмологических тестов (визометрии, ахроматического и цветового определения полей зрения, компьютерной периметрии, цветового тестирования), осмотра структур глаза (офтальмоскопии, диафаноскопии, биомикроскопии глазного дна), оптических и рентгенологических исследований (ОКТ, флюоресцентной ангиографии). Этиология ретинита устанавливается на основе эпиданамнеза пациента.
Наибольшее значение в диагностике ретинита имеет оценка глазного дна. Офтальмоскопическая картина туберкулезного ретинита характеризуется диссеминированным поражением сетчатки с наличием многочисленных мелких или нескольких крупных хориоретинальных очагов. При сифилитическом ретините на периферии глазного дна определяются множественные очажки светлого и темного цветов («соль с перцем»), диффузный отек сетчатки и ДЗН, пигментированные участки атрофии сосудистой оболочки. Токсоплазменный ретинит протекает с поражением других оболочек глаза (иридоциклитом и эписклеритом); при офтальмоскопии определяется центральный рыхлый очаг желто-зеленого цвета с явлениями перифокального воспаления. При солнечном ретините на глазном дне вначале определяются желтовато-белые пятна с серым ободком, которые затем превращаются в четко очерченные красные очаги.
При исследовании полей зрения обнаруживают скотомы (периферические, околоцентральные, центральные), концентрическое сужение полей зрения. С помощью контрастной ангиографии сосудов сетчатки выявляются изменения сосудов: их сужение или расширение, неравномерность калибра, образование муфт, облитерация. Оптическая когерентная томография при ретините помогает оценить структурные изменения в тканях сетчатки. С целью более тщательной оценки функции сетчатки выполняют электрофизиологические исследования - электроретинографию, определение критической частоты слияния мельканий и др.
Для установления бактериального или вирусного возбудителя проводится посев крови на стерильность, ПЦР и ИФА исследование. При подозрении на аутоиммунную этиологию ретинита выполняют специфические иммунологические пробы.
К диагностике и лечению ретинитов специфической этиологии кроме офтальмолога привлекаются другие узкие специалисты: фтизиатр, венеролог, инфекционист, ревматолог, эндокринолог-диабетолог и др.
Установление причины и возбудителя ретинита в значительной мере облегчает его лечение. Назначается этиологически обоснованная комплексная противовоспалительная терапия: антибиотики (местные инстилляции, парентеральное введение), кортикостероиды (глазные капли и мази). При ретинитах вирусной природы применяются противовирусные препараты (субконъюнктивальные и парабульбарные инъекции индукторов интерферона, прием ацикловира внутрь и т. д.). При туберкулезном, сифилитическом, токсоплазменном и других специфических ретинитах в терапию включаются препараты, направленные на лечение конкретной инфекции.
В комплексной терапии ретинита используются сосудорасширяющие и спазмолитические средства, препараты, улучшающие метаболизм в тканях сетчатки (витамины групп А, Е, В др.). Показаны процедуры электрофореза с раствором кальция хлорида.
При гемофтальме прибегают к витрэктомии; при отслойке сетчатки проводят процедуру лазеркоагуляции.
Исходом ретинита во всех случаях служит в различной мере выраженное ухудшение зрительной функции. Полного восстановления зрения, как правило, не происходит.
Профилактика эндогенных ретинитов сводится к раннему выявлению и адекватному лечению основного заболевания. Необходимо избегать травм глаза, для предотвращения солнечного ретинита - использовать средства защиты глаз от светового излучения.
Пигментная (тапеторетинальная) абиотрофия сетчатки (пигментный ретинит)
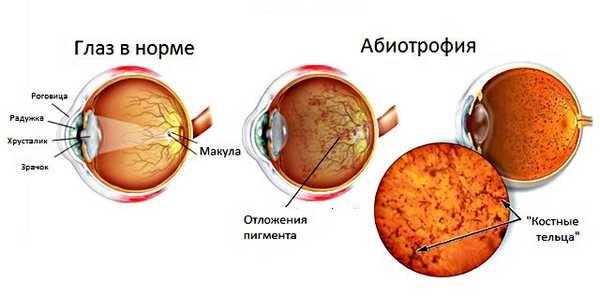
Тапеторетинальная абиотрофия - достаточно редкое наследственное заболевание, при котором в сетчаточной ткани (состоящей, как известно, из фоторецепторов двух типов, палочек и колбочек) поражаются преимущественно клетки палочкового типа. На более поздних этапах, впрочем, в патологический процесс вовлекаются и колбочки.
Первое клиническое описание такой патологии сетчатки принадлежит голландскому физиологу и офтальмологу Ф.К.Дондерсу, который в 1857 году ввел в медицинскую терминологию название ранее не описанного заболевания. Дондерс назвал его «пигментный ретинит» (что, согласно правилам образования диагнозов, подразумевало связанное с пигментацией воспаление сетчатки). Однако по мере дальнейших исследований и накопления достоверных сведений об этой патологии взгляды на нее пересматривались, название несколько раз менялось, но все чаще в них упоминалась истинная первопричина болезни, а именно дистрофия (например, «первичная тапеторетинальная дистрофия»).
Современная нозологическая формулировка, послужившая заголовком и темой статьи, наиболее точно отражает суть патологии. В частности, термин «абиотрофия» указывает на некий латентный (скрытый, неявный) процесс, нарушающий питание какой-либо ткани или органа без видимых на то причин.
Следует отметить, что насыщенные фоточувствительным пигментом родопсином палочки и колбочки (название дано в связи с характерной формой клеток этих типов) распределяются в сетчатке неравномерно. Едва ли можно сравнивать их по важности для зрения в целом, однако функции на эти рецепторы возложены определенно разные. Клетки колбочкового типа отвечают за цветоразличение и остроту центрального зрения; они расположены тончайшим слоем преимущественно в т.н. макулярной зоне, или «желтом пятне» по центру сетчатки. Палочковые рецепторы распределены более равномерно, однако ближе к краю их доля значительно превышает плотность колбочек; соответственно, эволюционной «задачей» палочек является периферическое («боковое») зрение и обеспечение хотя бы минимальной ориентации в темноте.
При определенных генных сбоях (причем такая аномалия, как показано выше, наследуется) нарушается трофика и оксигенация сетчаточной ткани - насыщение ее питательными веществами и кислородом с током крови. В отличие от многих аналогичных дистрофических процессов, этиопатогенетический механизм здесь пока не вполне ясен. Установлено, однако, что в большинстве случаев отмирание рецепторов идет от периферических зон сетчатки (где большинство составляют палочки) к ее центральной области. Возможны самые разные варианты динамики, но обычно такой процесс начинается в детстве и занимает годы или десятки лет. Чаще постепенная утрата зрительных функций происходит практически синхронно на обоих глазах, однако известно немало атипичных случаев: позднее начало, асимметричная дистрофия на одном глазу, поражение одного локального участка сетчатки и т.п.
В среднем, при неблагоприятном развитии процесса уже в возрасте после 20 лет зрение утрачивается настолько, что ставится вопрос об инвалидизации пациента.
Статистика свидетельствует также о повышенном риске таких осложнений пигментной абиотрофии, как вторичная глаукома, отек макулярной зоны сетчатки, катаракта и пр.
У больных с пигментной абиотрофией сетчатки повышен риск развития глаукомы, отека центральной зоны сетчатки, ранней катаракты.
Симптомы
Типичная клиническая картина пигментной абиотрофии сетчатки включает следующую симптоматику:
- гемералопия («куриная» или «ночная» слепота). Поскольку, как показано выше, при абиотрофии страдают преимущественно те рецепторы, которые отвечают за зрение при низкой освещенности, вполне закономерным является раннее появление симптома гемералопии. Нередко истинный его смысл становится ясен лишь спустя многие годы развития процесса, когда изменения на сетчатке уже отчетливо визуализируются при офтальмоскопии и устанавливается окончательный диагноз;
- постепенное сужение поля зрения от периферии к центру (в соответствии с типичным направлением процесса). Если в начале заболевания это нарушение можно установить лишь специальным исследованием полей зрения (периметрия), то на поздних стадиях зрительные функции ограничены лишь небольшим неправильным островком в центре взора, который, как замочная скважина, позволяет человеку видеть только прямо перед собой (т.н. тоннельное зрение) при полном отсутствии бокового зрения;
- снижение остроты зрения и способности к цветовосприятию (на поздних стадиях, когда дистрофический процесс распространяется уже на центральную область сетчатки и уничтожает соответствующие рецепторы-колбочки);
- наконец, при безостановочно прогрессирующем, с той или иной скоростью, процессе исходом заболевания оказывается тотальная слепота.
Диагностика
Первыми и обязательными компонентами обследования при подозрении на тапеторетинальную абиотрофию являются визометрия (измерения остроты зрения) и периметрия (исследование полей зрения). Производится визуальное исследование структур глазного дна с использованием специальной линзы. При значительной длительности и интенсивности процесса его диагностическими признаками выступает наличие т.н. костных телец (очажков дистрофического отмирания клеток), уменьшение калибра сетчаточных вен, побледнение выходящего в сетчатку диска зрительного нерва.
Информативным и диагностически важным методом объективной оценки функционального статуса сетчатки является электрофизиологическое исследование. Изучается сохранность зрения и способность к ориентации в условиях темноты. Поскольку наследственный характер пигментной абиотрофии известен и доказан, понадобится консультация медицинского генетика; целесообразен и желателен также офтальмологический осмотр кровных родственников пациента, особенно младших - для выявления процесса на самых ранних стадиях.
Лечение
К сожалению, на сегодняшний день этиопатогенетическое лечение (т.е. направленное на устранение непосредственной причины) пигментной абиотрофии пока не найдено. Однако определенным эффектом в отношении замедления ее темпов обладают определенные витаминные комплексы, стимуляторы гемодинамики и трофики сетчатки, а также пептидные биорегуляторы, которые одновременно с интенсификацией метаболических процессов в определенной степени стимулируют регенерацию ретинальной ткани.
В нашем офтальмологическом центре Вы или Ваши родственники могу пройти курс консервативной терапии при тапеторетинальной абиоторофии сетчатки, включающий парабульбарные, внутримышечные и внутривенные инъекции сосудистых, витаминных препаратов и ретинопротекторов («Ретиналамин», «Кортексин»), что поможет сохранить зрение на долгие годы.
Из хирургических методов нами успешно применяется процедура реваскуляризации заднего отдела глаза. Она улучшает кровоснабжение сетчатки и обменные процессы, стабилизируя и в ряде случаев улучшая зрительные функции.
Основные перспективы в исследованиях тапеторетинальной абиотрофии и поиске путей ее излечения связывают с развитием генной инженерии и генной терапии. Другое направление исследований связано с разработкой микроэлектронных протезов сетчатки, которые по техническим характеристикам и биосовместимости смогли бы приблизиться к естественной ретинальной ткани. Однако эта технологическая проблема, несмотря на непрекращающиеся исследования и испытания, пока далека от удовлетворительного решения.
Читайте также:
- Роль соляной кислоты в пищеварении. Функции соляной кислоты. Ферменты желудочного сока и их роль в пищеварении.
- Травмы бадминтона. Травмы водного пола
- Экстракорпоральная детоксикация при сепсисе. Анестезиологическое пособие у больных септическим шоком.
- Болезнь Педжета (деформирующий остит): атлас фотографий
- Техника забора кости для трансплантации (забора костного трансплантата)
