Болезнь Педжета (деформирующий остит): атлас фотографий
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Рак Педжета, или болезнь Педжета — редкая разновидность злокачественных опухолей молочной железы, которая поражает сосок и ареолу. Болезнь названа в честь английского врача Джеймса Педжета, жившего и работавшего в XIX столетии. В 1874 году он первый отметил связь между изменениями в соске и злокачественными опухолями молочной железы. На данный момент болезнь Педжета довольно хорошо изучена, существуют эффективные методы ее лечения.
Некоторые цифры и факты:
- По данным американских экспертов, рак Педжета составляет около 1-5% от всех типов рака молочной железы.
- Как и все остальные виды злокачественных опухолей молочной железы, рак Педжета в большинстве случаев встречается у женщин. Редко заболевание диагностируют у мужчин.
- Чаще всего болезнь обнаруживается у людей старше 50 лет. Известны случаи, когда патологию диагностировали у подростков и людей старше 80 лет.
- Средний возраст пациентов-женщин — 62 года, мужчин — 69 лет.
- У 97% пациентов с раком Педжета также имеется «рак на месте» или инвазивная злокачественная опухоль в молочной железе.
Причины развития рака Педжета
Причины заболевания в настоящее время до конца не известны. Существуют две теории:
- Большинство экспертов склоняются к мнению о том, что изначально рак Педжета возникает внутри молочной железы, и оттуда раковые клетки проникают в сосок и ареолу. Это объясняет, почему у 97% больных есть другая опухоль.
- Согласно второй теории, рак Педжета развивается самостоятельно в результате озлокачествления клеток, которые находятся в соске или ареоле. Подтверждением тому служат 3% пациентов, у которых второй опухоли в груди нет.
Вышеописанные изменения в клетках происходят за счет некоторых мутаций. Каждая раковая клетка несет набор мутаций, которые помогают ей бесконтрольно размножаться и выживать. Почему в каждом конкретном случае возникают такие «раковые» генетические изменения — точно сказать невозможно. Врачам и ученым известны некоторые факторы риска, которые повышают вероятность развития рака Педжета:
- Возраст. С годами в теле человека накапливаются мутации, и однажды они могут привести к возникновению злокачественного новообразования в молочной железе или другом органе.
- Семейный анамнез. Если у ваших близких родственников был диагностирован рак груди, ваши риски также повышены.
- Наследственные мутации. Например, известно, что вероятность развития злокачественных опухолей груди повышается при мутациях в генах BRCA1 и BRCA2. Если эти генетические дефекты есть у родителей, они могут передать их своим детям.
- Повышенная плотность ткани молочной железы. Это можно обнаружить во время маммографии — рентгенографического исследования.
- Отягощенный личный анамнез. Если у женщины уже была ранее диагностирована злокачественная опухоль в груди, у нее повышен риск ее повторного возникновения.
- Лишний вес. Этот фактор особенно опасен, если женщина начала набирать лишние килограммы после менопаузы.
- Алкоголь. Чрезмерное и частое употребление спиртного повышает вероятность развития онкологических заболеваний.
- Заместительная гормональная терапия. Женщины, которые принимают препараты эстрогенов, чаще страдают раком Педжета.
Если вы нашли у себя факторы из списка, это еще ни о чем не говорит. Ни один из них не приведет гарантированно к раку. Каждый лишь в некоторой степени повышает вероятность. В то же время, отсутствие всех этих факторов не гарантирует защиты от онкологического заболевания.
Классификация рака Педжета
В соответствии с Клиническими рекомендациями Министерства Здравоохранения РФ, выделяют три варианта заболевания:
- болезнь Педжета;
- болезнь Педжета и внутрипротоковый рак;
- болезнь Педжета и инфильтрирующий протоковый рак.
Стадии заболевания
Рак Педжета, при котором имеются дополнительные опухолевые узлы в молочной железе, классифицируют по стадиям в соответствии с общепринятой системой TNM. В зависимости от показателей T (размеры и распространение первичной опухоли), N (распространение в регионарные лимфатические узлы) и M (наличие отделенных метастазов), выделяют 5 стадий:
- Стадия 0 — опухоль находится в пределах ткани, из которой она развилась, и не распространяется на соседние ткани.
- Стадия I — опухоль не более 2 см в наибольшем измерении. Раковые клетки не распространяются в лимфоузлы, нет отдаленных метастазов.
- Стадия II — опухоль от 2 до 5 см, которая может распространяться в лимфоузлы. При этом на стороне поражения прощупываются подвижные лимфатические узлы.
- Стадия III. На стадии IIIA размер опухоли может превышать 5 см. Она распространяется в лимфатические узлы, которые становятся спаяны друг с другом, окружающими тканями. На стадии IIIB первичная опухоль прорастает в соседние ткани: кожу, стенку грудной клетки.
- Стадия IV — имеются отдаленные метастазы. При этом не важно, какие размеры имеет первичная опухоль.
Симптомы
У 40-50% пациентов при раке Педжета можно прощупать уплотнение в молочной железе. Такой симптом в 60-90% случаев указывает на инвазивный, то есть прорастающий в окружающие ткани, рак.
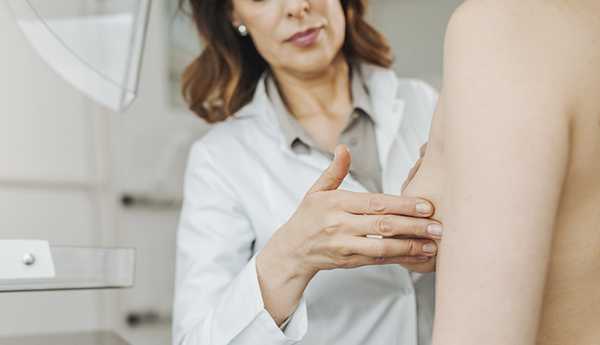
Обычно первые симптомы заболевания связаны с изменениями в соске и ареоле. Их легко принять за проявления другой патологии — экземы или псориаза:
- покраснение;
- зуд, покалывание, жжение, болезненность;
- деформация, уплощение соска;
- выделения — желтые или кровянистые;
- изъязвления, мокнутие, корочки;
- сосок легко травмируется, начинает кровоточить, затем образуются корочки.
Стоит помнить и о других проявлениях злокачественных новообразований груди: уплотнения, асимметрия, изменения кожи по типу «лимонной корки», увеличение подмышечных лимфатических узлов.
Эти признаки далеко не всегда свидетельствуют об онкологическом заболевании. Но, если они появились, важно сразу посетить врача и провериться.
Очень редкая разновидность заболевания — пигментный рак Педжета. В данном случае приходится проводить дифференциальную диагностику с меланомой.
Методы диагностики
Диагностикой заболевания занимается врач-онкомаммолог. Во время первичного приема он осматривает молочные железы, сосок, ареолу, проводит пальпацию (ощупывание), чтобы обнаружить уплотнения.
В зависимости от клинических проявлений, выделяют три формы заболевания:
- Есть поражение соска и ареолы, но нет опухолевых узлов в молочной железе.
- Узловая форма.
- Есть опухолевый узел, но нет поражения соска и ареолы.
Основной метод диагностики рака Педжета — биопсия. Суть исследования в том, что получают образец патологически измененной ткани и отправляют в лабораторию для изучения под микроскопом. Это помогает достоверно обнаружить опухолевые клетки и установить точный диагноз.

Материал для биопсии можно получить разными способами:
- С помощью соскоба.
- Удаление тонкого слоя кожи с помощью лезвия — бритвенная биопсия.
- Пункционная биопсия — с помощью специального инструмента в виде трубки с острыми краями, он позволяет получить столбик ткани.
- Во время клиновидной биопсии удаляют фрагмент ткани в виде клина.
- В некоторых случаях удаляют весь сосок.
Если по результатам биопсии обнаружена болезнь Педжета, врач назначает дополнительные исследования: маммографию, МРТ, УЗИ. Они помогают выявить дополнительные узлы в груди.
Современные методы и принципы лечения рака Педжета
Многие годы при раке Педжета хирурги придерживались агрессивной тактики: во время операции удаляли всю молочную железу (мастэктомия) и подмышечные лимфатические узлы на стороне опухоли. Такой подход аргументировали тем, что у пациентов зачастую имеются дополнительные опухолевые узлы в груди, и даже если есть только одна опухоль, то после удаления соска и ареолы ее часть все еще может остаться в глубине, что чревато рецидивом. Лимфатические узлы удаляли на всякий случай, так как в них тоже могут находиться раковые клетки.
В настоящее время подходы изменились. В ходе исследований было доказано, что, если в груди есть только одна опухоль в области соска, и нет других узлов по данным маммографии, можно удалить только сосок с ареолой, впоследствии назначив курс лучевой терапии. После такой органосохраняющей операции не отмечается повышенный риск рецидива.
Изменилось отношение и к лимфатическим узлам. В настоящее время существует процедура, которая помогает проверить, не осталось ли в них раковых клеток — сентинель-биопсия. Во время операции хирург вводит в опухоль специальный радиофармпрепарат, который проникает в лимфатические сосуды, достигает близлежащих («сторожевых») лимфатических узлов и заставляет из «светиться». Это «свечение» обнаруживают с помощью специального аппарата — гамма-камеры. Таким образом, врач может обнаружить лимфоузлы, которые первыми принимают лимфу от опухоли, удалить их и проверить, нет ли в них очагов. Если сторожевые лимфоузлы «чистые», значит, раковые клетки до них добраться не успели, и удалять остальные лимфатические узлы нет смысла.

Сентинель-биопсия помогает избежать необоснованного удаления лимфоузлов и тем самым предотвратить развитие осложнения, связанного с нарушением оттока лимфы — лимфедемы.
После операции может быть назначена терапия химиопрепаратами, гормональными, таргетными препаратами. Обычно адъювантную химиотерапию проводят в случаях, когда была удалена большая опухоль, очаги обнаружены в лимфатических узлах, если раковые клетки были низкодифференцированными и склонными к агрессивному росту. Гормональная терапия показана при наличии на поверхности опухолевых клеток рецепторов к гормонам.
Прогноз
Прогноз при раке Педжета зависит от ряда условий. Большое значение имеет наличие в груди дополнительных узлов и стадия заболевания. В США была изучена статистика, оказалось, что пятилетняя выживаемость (процент пациентов, выживших в течение 5 лет с момента, когда была диагностирована опухоль) среди женщин, которые получали лечение при раке Педжета с 1988 по 2001 год, составляет 82,6%. При этом средняя пятилетняя выживаемость при других типах рака груди составляет 87,1%.
Если в груди имеются дополнительные узлы, то пятилетняя выживаемость снижается по мере увеличения стадии:
- I стадия — 95,8%;
- II стадия — 77,7%;
- III стадия — 46,3%;
- IV стадия — 14,3%.
Таким образом, ранняя диагностика помогает улучшить прогноз и существенно повышает шансы на успешное лечение. Как только появились какие-либо подозрительные изменения со стороны молочных желез — нужно немедленно посетить врача-маммолога и пройти обследование. А для того чтобы своевременно обнаружить эти изменения, каждой женщине нужно регулярно раз в месяц проводить самообследование груди. Раз в год нужно проходить осмотр у маммолога, после 40 лет — маммографию.
Существуют ли эффективные методы профилактики?
Так как причины заболевания до конца не известны, то и специфических мер профилактики рака Педжета не существует. Нужно постараться исключить основные факторы риска и в целом вести здоровый образ жизни:
- отказаться от алкоголя;
- придерживаться здорового рациона;
- поддерживать нормальный вес;
- регулярно заниматься спортом.
Вероятность развития злокачественных опухолей груди повышает заместительная гормональная терапия. Поэтому если во время менопаузы женщина испытывает неприятные симптомы, и ей нужно назначить гормоны, врач должен оценить возможные риски. Если женщина склонна к развитию онкологических заболеваний молочной железы, нужно постараться обойтись без гормональных препаратов или назначать их аккуратно, в минимальных дозировках.
Если женщина является носительницей мутаций, которые сильно повышают риск злокачественного перерождения, врач может предложить профилактическую гормональную терапию (препараты, которые блокируют эффекты эстрогенов) или мастэктомию — удаление молочной железы.
Конечно же, важна не только профилактика, но и ранняя диагностика: регулярные самообследования груди, осмотры маммолога, после 40 лет — маммография. В клиниках «Евроонко» существуют различные скрининговые программы для мужчин и женщин. Запишитесь на прием к нашему врачу: он расскажет, какие виды скрининга и как часто нужно проходить в вашем случае.
Деформирующий остеит ( Болезнь Педжета , Деформирующая остеодистрофия , Деформирующий остоз )
Деформирующий остеит - это воспалительное заболевание, при котором наблюдается поражение одной или нескольких костей скелета. Сопровождается образованием увеличенной в объеме, легко деформируемой, склонной к переломам кости. Проявляется болями и изменением формы области поражения. При поражении черепа и позвоночника возможны неврологические осложнения. Диагностируется на основании анамнеза, результатов физикального обследования, данных рентгенографии, КТ и МРТ, оценке уровня щелочной фосфатазы. Лечение - иммобилизация, медикаментозная терапия.
МКБ-10

Общие сведения
Деформирующий остеит (от лат. osteon - кость) или болезнь Педжета - воспалительное заболевание, которое поражает кости и обычно носит локальный характер. На начальных стадиях болезни наблюдается частичное разрушение костной ткани с последующим избыточным восстановлением. Восстановленная кость деформированная, непрочная, склонная к переломам. Причины развития деформирующего остеита пока не выяснены. Полностью устранить проявления болезни невозможно. Проводится симптоматическая терапия и профилактика осложнений.
Деформирующий остеит может поразить любую кость. В среднем у одного пациента поражаются 3 кости, хотя возможно как повреждение одной, так и множества костей. Болезнь достаточно широко распространена и наблюдается преимущественно у мужчин-европейцев в возрасте старше 50 лет. У лиц африканского и азиатского происхождения, а также у молодых людей любых рас встречается очень редко.

Причины
Причины возникновения деформирующего остеита пока до конца не изучены. Наиболее признанные теории - наследственная предрасположенность и вирусная природа заболевания. По данным проведенных в травматологии и ортопедии исследований, у 15-50% пациентов есть родственники первой степени, которые тоже страдают болезнью Педжета. Поэтому детям, братьям и сестрам больных рекомендуется регулярно сдавать анализы для определения уровня щелочной фосфатазы. Теория медленной вирусной инфекции предполагает, что заражение может произойти за много лет до манифестации болезни. В последующем человек является носителем вируса, пока какие-то провоцирующие факторы не вызовут симптомы заболевания.
Симптомы деформирующего остеита
Болезнь может поразить любую часть скелета, однако чаще страдают большеберцовые кости, кости черепа, позвонки, ключицы и кости таза. Деформирующий остеит может протекать бессимптомно. Выраженность проявлений зависит от тяжести заболевания и локализации повреждения. Боли в области кости обычно ноющие, тупые, непрерывные, усиливающиеся после отдыха или в покое. При локализации поражения рядом с суставом развивается остеоартрит. Объем движений в суставе и скованность при движениях в этом случае тоже усиливаются после отдыха.
Пораженные кости утолщаются, становятся хрупкими. Перелом может возникнуть даже при небольшой травме. При локализации остеита в области костей нижних конечностей возможно искривление ног (чаще страдают голени). Если поражается позвоночник, спина может деформироваться, стать сутулой.
Поражение костей черепа может сопровождаться увеличением размеров головы и ее деформацией. Если деформированные кости черепа и позвоночника оказывают давление на нервные стволы или нервную ткань, появляется неврологическая симптоматика. При поражении седьмой пары черепных нервов развивается нейросенсорная тугоухость. При сдавлении спинномозговых корешков возникает ощущение мурашек, покалывание и онемение в туловище и конечностях. При поражении костей в области лучезапястного сустава может развиться синдром запястного канала.
Заболевание сопровождается определенными нарушениями обмена веществ. В крови увеличивается количество сывороточной щелочной фосфатазы. А возросшая потребность пораженных костей в кислороде и питательных веществах обуславливает увеличение нагрузки на сердце.
В тяжелых случаях возможны поражения сердечно-сосудистой системы, обызвествление сердечных клапанов, атеросклероз, мочекислый диатез и развитие мочекаменной болезни. Иногда выявляется гиперпаратиреоз. Зафиксированы отдельные случаи развития сердечно-сосудистой недостаточности и остановки сердца. Редко наблюдается пятнистая дегенерация сетчатки. Примерно в 1% случаев наступает злокачественное перерождение кости с развитием остеосаркомы.
Диагностика
Диагноз деформирующий остеит выставляется по результатам осмотра ортопеда на основании жалоб больного, характерной клинической картины и результатов дополнительных исследований. В обязательном порядке назначается рентгенография. На снимках выявляется деформация и увеличение кости, а также неравномерное изменение костной ткани с чередованием участков разрушения (резорбции) и образования кости (остеогенеза). Граница разрушения кости часто имеет клиновидную форму.
Обязательным исследованием также является определение уровня сывороточной щелочной фосфатазы, который при деформирующем остеите намного превышает норму. Для выявления бессимптомно текущих процессов в других костях может использоваться сцинтиграфия. При необходимости проводится неврологическое исследование, исследование полей зрения и аудиограмма. В отдельных случаях выполняется биопсия кости. Деформирующий остеит дифференцируют от гиперпаратиреоза, первичных опухолей костей и метастазов опухолей в кости.
Лечение деформирующего остеита
Пациенту рекомендуют ограничить нагрузку на пораженную кость. Редко (при угрозе переломов и тяжелом разрушении кости) требуется наложение шины. При бессимптомном течении и небольших локальных поражениях медикаментозное лечение не проводится. При болях назначают обезболивающие препараты. Для замедления процессов резорбции и неполноценного остеогенеза применяют кальцитонин, памидроновую кислоту, этидронат натрия и алендроновую кислоту.
Курс лечения миакальциком при внутримышечном введении продолжается не менее 3 месяцев, при интраназальном - в течение 1,5-3 лет. Срок приема этидроната и фосамакса в среднем составляет полгода. Длительность курсов лечения кальцитонином и памидроновой кислотой может варьироваться. Многие из перечисленных препаратов могут вызывать достаточно серьезные побочные эффекты, поэтому их следует принимать только по назначению врача.
Для пациентов разрабатывают индивидуальные программы упражнений, подбирают диету со сбалансированным потреблением витамина D и кальция, при необходимости назначают замещающие препараты. При снижении слуха подбирают слуховые аппараты. Хирургическое лечение проводится по показаниям при переломах. При поражении сустава и развитии артрита может потребоваться эндопротезирование.
4. Диагностические аспекты костной болезни Педжета в клинической практике/ Башкова И.Б., Николаев Н.С., Безлюдная Н.В., Кичигин В.А.// Научно-практическая ревматология - 2017 - №6
Синдром SAPHO ( Грудиноключичный гиперостоз , Пустулезный артроостеит )
Синдром SAPHO - это хроническое заболевание неясной этиологии, сочетающее в себе костно-суставные (артрит, синовит, гиперостоз, остеит) и кожные изменения (пустулез, акне, псориаз, гидраденит). Клинически проявляется псориатическими и пустулезными высыпаниями на коже ладоней и стоп, конглобатными угрями, болями в грудной клетке, суставах, позвоночнике, крестцово-подвздошном сочленении. Диагностика основывается на выявляемых лабораторных и рентгеновских отклонениях. В курсах лечения используются НПВС, глюкокортикоиды, антиметаболиты, бисфосфонаты, ингибиторы ФНО, ретиноиды.



Как самостоятельная нозологическая единица синдром SAPHO (пустулезный артроостеит, грудиноключичный гиперостоз) существует с 1987 г., хотя первые клинические наблюдения описаны еще два десятилетия ранее. Аббревиатуру SAPHO составляют первые буквы пяти основных клинических признаков: синовит (synovitis), акне (acne), пустулез (pustulosis), гиперостоз (hyperostosis), остеит (osteitis). На сегодняшний день в литературе представлено около 300 случаев патологии, однако ее реальная распространенность, вероятно, намного выше: частота пустулеза в странах Европы составляет 0,5%, при этом костно-суставные изменения на его фоне диагностируются у 15% пациентов. Заболеванием чаще страдают молодые люди (средний возраст 30-40 лет).

Этиология синдрома SAPHO (Сафо) продолжает изучаться. Разные исследователи связывают заболевание с генетическими, аутоиммунными, инфекционными причинами. Предполагается, что определяющее значение имеет генетический фактор: у 30-40% пациентов с данным заболеванием выявляется носительство HLA-B27 - ведущего маркера анкилозирующего спондилоартрита. Также установлена связь синдрома SAPHO с гаплотипами B35+, Cw4+. Тем не менее, большинство случаев заболевания носит спорадический, а не наследственный характер.
Описаны ассоциации синдрома Сафо с другими иммуноопосредованными заболеваниями: болезнью Крона, НЯК, серонегативными спондилоартритами, псориазом. Триггерами, запускающими манифестацию клинической симптоматики заболевания, могут выступать:
- вирусные инфекции;
- хроническая бактериальная инфекция (стафилодермии, стрептодермии, акне, тонзиллит, хронический синусит, одонтогенная инфекция);
- внутриклеточные инфекции: микоплазмоз, хламидиоз;
- переохлаждение;
- травма;
- прием определенных лекарственных препаратов.
Однако идентифицировать пусковой фактор при изучении анамнеза удается не всегда.
Патогенез
SAPHO-синдром рассматривается как аутовоспалительное расстройство, протекающее с костно-суставным синдромом и вариабельными дерматологическими изменениями. Главным патоморфологическим звеном патологии является асептический остеит в сочетании гиперостозом. В воспалительный процесс всегда вовлекаются костные структуры грудной клетки: ключицы, грудина, ребра и их сочленения. Также возможна заинтересованность позвоночника, костей таза, суставов конечностей.
Остеит по своему клиническому течению близок в бактериальному остеомиелиту, однако в большинстве случаев при SAPHO-синдроме микроорганизмы из костной ткани не высеваются. При этом в очагах поражения рано возникают деструктивные изменения. Поздние патогистологические изменения, обнаруживаемые при биопсии, включают утолщение костных трабекул и надкостницы, остеосклероз, склеротические изменения костного мозга.
Наиболее типичными дерматологическими проявлениями патологии служат пустулезный дерматоз и акне, что указывает на поражение потовых и сальных желез (гиперплазия, воспаление, нарушение секреции). Биопсия кожи выявляет паракератоз, выраженную нейтрофильную инфильтрацию. Определяется локальное повышение уровня IL-17 и IL-6 в эпидермисе, а также провоспалительных интерлейкинов в крови (ФНО-α, IL-17, IL-22 IFN-γ).

Классификация
На основании клинико-рентгенологических, морфологических и иммунопатологических характеристик в современной ревматологии синдром SAPHO отнесен к группе серонегативных спондилоартритов. В некоторых литературных источниках встречается деление патологии на 2 формы:
- первичную (идиопатическую) - возникает как самостоятельное заболевание;
- вторичную - развивается на фоне другого заболевания (псориатического артрита, болезни Бехчета, НЯК).
Также ряд исследователей рассматривает хронический рецидивирующий мультифокальный остеомиелит как ювенильную форму синдрома SAPHO.
В большинство случаев синдром SAPHO манифестирует дерматологическими симптомами. Реже кожные изменения развиваются вторично на фоне костно-суставных проявлений. Между развитием кожного и ревматического синдромов в среднем проходит 1-2 года, однако известны случаи, когда этот интервал удлинялся до 10-20 лет либо поражения возникали синхронно. В 16% случаев (чаще у детей и подростков) синдром Сафо протекает без поражения кожи.
Кожный синдром
Дерматологические изменения включают ладонно-подошвенный пустулез (у 50% больных), пустулезный псориаз (25%), акне (19%). Пустулез характеризуется появлением на коже ладоней и стоп гнойничков (пустул). Также в очагах поражения обнаруживается эритема, шелушение, трещины. На месте разрешившихся гнойничков образуются желтовато-коричневые корочки, кратерообразные углубления, чешуйки. Пальмоплантарный пустулез является вариантом пустулезного псориаза, изредка синдрому SAPHO предшествует симптоматика вульгарного псориаза.
Угревые высыпания, как правило, представлены шаровидными акне. Это болезненные подкожные узлы, склонные к абсцедированию. При вскрытии из них выделяется сливкообразный гнойный экссудат. Процесс заживления длительный, с образованием фистул и рубцов постакне. На одном участке кожи одновременно могут располагаться инфильтраты, вскрывшиеся и рубцующиеся элементы. Бактериальное поражение апокриновых потовых желез приводит к развитию рецидивирующего гидраденита в подмышечных впадинах, паховой области.
Костно-суставной синдром
Асептический остеит клинически выражается болезненностью и припухлостью в области грудины, грудино-реберных и грудино-ключичных суставов, ключиц. Нередко возникает олиго-/полиартрит пястно- и плюснефаланговых суставов, артриты и синовиты тазобедренных, коленных, локтевых, лучезапястных суставов. При этом в зависимости от тяжести симптомов могут наблюдаться артралгии, суставные деформации, ограничение амплитуды движений, хромота при ходьбе.
Поражения позвоночного столба при синдроме SАРНО представлены спондилитами и спондилодисцитами. Они сопровождаются скованностью позвоночника в шейно-грудном и поясничном отделе, дорсалгиями, максимально выраженными в утреннее время. В 10% случаев развивается односторонний сакроилеит, который проявляется болями в области таза и ягодиц. У такого же количества больных развивается склерозирующий остеомиелит нижней челюсти.
Другие синдромы
В отдельных наблюдениях у пациентов с синдромом SAPHO отмечено развитие сиаладенита, хронического тонзиллита, абсцессов мягких тканей. Известны случаи сочетания пустулезного артроостеита с воспалительными заболеваниями кишечника - тогда к типичным жалобам добавляются боли в животе, диарея, анальные трещины, перианальные абсцессы.
Осложнения
Синдром SAPHO относится к заболеваниям, резко снижающим качество жизни, взаимодействие с социумом, психологический комфорт. Упорное течение конглобатных угрей может перейти в фульминантные акне с развитием тяжелой общей гиперергической реакции организма (множественные болезненные инфильтраты, лихорадка). Прогностически неблагоприятным признаком служит присоединение гангренозной пиодермии, ассоциированной с развитием склеродактилии, синдрома Рейно, системного васкулита.
Гиперостоз сопровождается снижением подвижности грудной клетки, позвоночника, болевым синдромом, ограничивающим двигательную активность. В редких случаях сращение позвонков может привести к сдавлению нервов, кровеносных сосудов, компрессионной миелопатии. Также в числе осложнений синдрома SAPHO встречаются спонтанные переломы.
Диагноз синдрома Сафо верифицируют с учетом клинико-анамнестических данных, лабораторных показателей, рентгенологических изменений. Четкие критерии диагностики отсутствуют, однако у большинства больных обнаруживаются сходные патологические находки:
- Лабораторные исследования. В анализах крови выявляются маркеры воспаления: ускорение СОЭ, лейкоцитоз, повышение уровня СРБ, альфа2-глобулинов, активности ЩФ. При типировании генов гистосовместимости часто обнаруживается HLA-B27.
- Рентген скелета. На рентгенограммах грудной клетки видны утолщения и остеосклероз плоских костей, анкилоз сочленений грудины с ключицами и ребрами, на снимках позвоночника выявляется склероз тел позвонков, синдесмофиты, признаки дисцита, сакроилеита. Из других находок встречается деструктивный симфизит, склеротические изменения костей таза, периоститы трубчатых костей, нижней челюсти. При обнаружении типичных рентгенологических признаков болезни SAPHO целесообразно дополнительно провести КТ/МРТ костей и позвоночника.
- Сцинтиграфия скелета. По результатам радионуклидной диагностики выявляется усиленно накопление радиофармпрепарата в очагах поражения костной ткани: в теле и рукоятке грудины, грудинных концах ключиц и ребер, илеосакральных сочленениях.

Дифференциальная диагностика
Поражение костного и суставного аппарата при синдроме SAPHO требует исключения следующих нозологий:
- опухоли костей: остеоид-остеома, саркома Юинга, костные метастазы;
- инфекционные заболевания костей: гематогенный остеомиелит, туберкулез костей;
- артриты: реактивный, псориатический;
- другие поражения скелета: синдром Титце, болезнь Педжета, болезнь Форестье, мраморная болезнь и пр.
Кожные проявления синдрома Сафо дифференцируют с таковыми при следующих патологиях:
- изолированный пустулез;
- вульгарный псориаз;
- ладно-подошвенная кератодермия;
- фурункулез;
- юношеские угри.
Лечение синдрома SAPHO
Этиологическая терапия пустулезного артроостеита не разработана. Лечение, как правило, носит симптоматическую направленность. При синдроме SAPHO назначается противовоспалительная и иммуносупрессивная терапия.
Обычно лечение начинают с нестероидных противовоспалительных средств. При тяжелом течении используют глюкокортикоиды внутрь, внутривенно (пульс-терапия), в виде внутрисуставных и периартикулярных инъекций (при артритах, энтезитах). Резистентные формы заболевания лечат с помощью антиметаболитов.
Для купирования акне используют антибактериальные средства (азалиды, тетрациклины), ретиноиды, антиандрогены. Пустулез хорошо поддается лечению топическими ГКС, ПУВА-терапией. При упорном воспалительном и болевом синдроме прибегают к проведению рентгенотерапии, резекции ключицы и ребер.
Экспериментальная терапия
Имеются публикации, сообщающие об эффективном купировании основных проявлений синдрома SAPHO при назначении бисфосфонатов в качестве монотерапии, а также в сочетании с кальцитонином и азалидами. В последние годы в качестве таргетной терапии успешно используют ингибиторы ФНО-а. В ряде работ отмечен положительный результат от применения блокаторов интерлейкина-1, 12,17, 23.
Прогноз и профилактика
Синдром Сафо - редкое и малоизученное заболевание в практике ревматологов, что приводит к затруднениям при постановке диагноза. Болезнь имеет хроническое течение, часто с тенденцией к прогрессированию. Однако в большинстве случаев при назначении рациональной терапии течение синдрома SAPHO удается контролировать. Даже в тяжелых случаях возможно добиться длительных ремиссий. Иногда патологический процесс разрешается самопроизвольно. В предупреждении заболевания значимую роль играет санация хронической инфекции: очагов кариеса, тонзиллита, пиодермий.
3. Случай SAPHO-синдрома - диагностический путь и опыт успешного применения памидроната/ Новиков П.И., Макаров Е.А., Зыкова А.С., Моисеев С.В.// Фарматека. - 2017. - №19.
4. Синдром Сафо: клиническое наблюдение/ Макарова Т.П., Фирсова Н.Н., Вахитов Х.М., Мельникова Ю.С., Валиева Л.Р., Кузьмина О.И.// Российский вестник перинатологии и педиатрии. - 2017; 62:(5).
Болезнь Педжета (деформирующий остит): атлас фотографий
Боли в различных частях скелета являются одной из частых и типичных жалоб больных пожилого и старческого возраста. Эти боли характеризуются различной выраженностью, длительностью, ответом на лечение и степенью сопутствующих функциональных нарушений. Болевые ощущения сами по себе ухудшают качество жизни и часто сопровождаются снижением двигательной активности со всеми неблагоприятными для данного возрастного контингента последствиями. Снижение двигательной активности из-за болей в суставах, костях и мышцах приобретает особенно негативное значение у пожилых пациентов. Длительное пребывание в постели из-за болей в суставах оказывает неблагоприятные последствия в виде ухудшения функции кишечника, нарушений со стороны дыхательной и сердечно-сосудистой системы, развития компрессионных нейропатий, прогрессирования остеопороза и т.д. С учетом вышеуказанного максимально быстрое и стойкое купирование болевого синдрома имеет важное значение для улучшения качества жизни и предупреждения развития или усугубления сопутствующих заболеваний. В то же время устранение или уменьшение болей в суставах, позвоночнике позволяет поддерживать способность к самообслуживанию, психосоциальную адаптацию, улучшая тем самым качество жизни пожилых и стариков.
Болезнь Педжета
Костная болезнь Педжета (также известная под медицинскими названиями: деформирующий остеит, остоз деформирующий, остеодистрофия деформирующая) возникает, когда повреждается механизм восстановления костей тела.
Кость - живая ткань, которая постоянно разрушается и восстанавливается, этот процесс называется "ремоделирование кости". В костях, пораженных при болезни Педжета, нарушается процесс ремоделирования, что приводит к нарушению структуры, или архитектуры костей, кость не восстанавливается должным образом, образуя «слабые» кости, которые деформируются, перерастягиваются, искривляются и склонны к переломам.
Болезнь Педжета может возникнуть в любой кости тела. У одной трети пациентов поражается только одна кость, но среднее число поврежденных костей - приблизительно три. Кости, чаще всего вовлеченные в процесс - таз, позвоночник, череп и длинные трубчатые кости рук и ног.
До 3 % людей европейского происхождения старше 40 лет поражены болезнью Педжета, и распространенность заболевания увеличивается с возрастом. Заболевание встречается в два раза чаще у мужчин, чем у женщин.
Причины возникновения болезни Педжета
Причины болезни Педжета все еще неизвестны.
Наиболее распространено мнение о вирусной природе заболевания (медленной вирусной инфекции). Больной человек может в течение многих лет являться носителем вируса без каких-либо проявлений заболевания, после чего в результате воздействия провоцирующих факторов появляются симптомы. Одной из наиболее значимой вирусной инфекцией является корь.
Также не исключается роль наследственной предрасположенности. Считается, что болезнь Педжета в некоторой степени носит семейный характер. Поэтому рекомендуется, чтобы братья, сестры и дети больных болезнью Педжета сдавали биохимический анализ крови каждые два-три года для контроля уровня щелочной фосфатазы в крови, а при необходимости делали рентгенографию костей.
Эти причины не взаимоисключающие.
Симптомы заболевания
Симптомы болезни Педжета зависят от поврежденных костей и тяжести заболевания.
Симптомы при болезни Педжета включают боль вокруг поврежденной кости и остеоартрит, если болезнь возникает около сустава кости. Боль, связанная с поврежденной костью при болезни Педжета, обычно описывается как непрерывная, тупая, ноющая и в отличие от остеоартрита, часто усиливается в покое и после отдыха. Скованность, ограничение подвижности в пораженных суставах также усиливаются после отдыха.
Кости в различных частях тела становятся сильно утолщенными и хрупкими, что приводит к разрушению костей, поддерживающих вес тела. Переломы могут возникнуть даже при легких травмах, спина становится сутулой и деформированной, искривляются ноги.
Неправильный рост костей черепа, в результате которого появляется характерный вид головы, и позвоночника может оказать давление на окружающие нервы, повреждение которых может вызвать серьёзные последствия, такие как постоянная потеря слуха или зрения, головные боли или повреждение нервов спинного мозга, вызывая покалывание и онемение в руках и ногах, ощущение «ползания мурашек» по телу. В очень редких случаях тяжелая форма болезни Педжета может вызвать остановку сердца или малигнизацию (озлокачествление) процесса с развитием опухоли кости.
Диагностика заболевания
Рентгенография и анализ крови на сывороточную щелочную фосфатазу, которая образуется в результате процесса ремоделирования кости, используются для диагностики заболевания. Уровень сывороточной щелочной фосфатазы часто намного выше, чем в норме. Регулярные анализы крови необходимы, чтобы контролировать любые изменения. Сцинтиграфия костей скелета важна в установлении точного места поражения костей, она обеспечивает визуализацию всего скелета.
Лечение болезни Педжета
Лечение болезни Педжета направлено на контроль над активностью заболевания и предотвращение осложнений.
Болезнь Педжета лечат с помощью лекарств, называемых бисфосфонатами. Они замедляют дефектный процесс ремоделирования кости и могут снизить активность болезни на многие месяцы или годы, даже после того, как прекращен прием лекарств. Лечение не излечивает болезнь, но может обеспечить длительный период ремиссии (снижение активности болезни). Курсы приема таблеток обычно длятся шесть месяцев, и лечение может быть повторено, если происходит рецидив заболевания. Эти лекарства могут вызвать побочные действия со стороны живота и внутренних органов, такие как раздражение желудка и изжога, так же мышечные или суставные боли и головные боли.
Важно принимать каждое лекарство строго по назначениям.
Для контроля над болью используют нестероидные противовоспалительные препараты (известные как НПВС), такие как парацетамол. Люди с болезнью Педжета также нуждаются в адекватном потреблении кальция и витамина D и индивидуализированных программ упражнений, которые помогут избежать дальнейшего повреждения вовлеченной кости.
Хирургическая помощь может потребоваться для устранения переломов костей или лечения артрита заменой сустава (эндопротезированием).
При снижении слуха используют слуховые аппараты.
Что можете сделать Вы?
Если вы заметите у себя или ваших родственников изменения, описанные выше, нужно незамедлительно обратиться к доктору. Поскольку течение заболевания непредсказуемо, оно может течь долго и без каких-либо серьезных последствий, а может за несколько месяцев привести к инвалидизации, необходимо как можно раньше начать лечение. Самостоятельное лечение так же опасно, как и не лечение болезни. Поэтому без консультации с врачом не пытайтесь сами себя излечить.
Что можете сделать врач?
Доктор проведет обследования, необходимые для точной диагностики. После определения стадии болезни он назначит необходимое лечение, включающее прием лекарственных препаратов, специальные упражнения для укрепления костной системы.
Прогноз при отсутствии осложнений благоприятный. Больные должны находиться на диспансерном наблюдении у ортопеда.
Перед началом применения любого препарата посоветуйтесь со специалистом и ознакомьтесь с инструкцией по применению.
Читайте также:
- Направления развития атеросклероза при нейроциркуляторной дистонии. Пути развития атеросклероза
- Апокринные и сальные железы. Строение и секреция апокринных желез кожи
- Эпидемиология рака желудка. Выбор метода лечения рака желудка.
- Функциональная нейрохирургия. Предоперационная оценка пациентов
- Локоть теннисиста: как лечить, симптомы, причины
