Ригидная молоткообразная деформация пальцев: атлас фотографий
Добавил пользователь Алексей Ф. Обновлено: 01.02.2026
Деформация большого пальца стопы наблюдается при Hallux valgus, подагре, артрозе I плюснефалангового сустава, ригидном первом пальце, прогрессирующей оссифицирующей дисплазии. В последнем случае имеет врожденный характер, в остальных вызывается изменением угла между плюсневой костью и основной фалангой, костными разрастаниями, отеком и воспалением. Причину патологии устанавливают по данным опроса, физикального обследования, рентгенографии, плантографии, лабораторных анализов. До уточнения диагноза иногда возможно применение анальгетиков и НПВС.
Почему возникает деформация большого пальца стопы
Hallux valgus
Вальгусное искривление - самая известная и самая широко распространенная причина деформации I пальца стопы. Обусловлена слабостью связок стопы, сочетается с поперечным плоскостопием. Чаще встречается у женщин среднего и старшего возраста. Большой палец отклоняется кнаружи, в результате между ним и I плюсневой костью образуется угол.
Со временем деформация нередко прогрессирует. Нарушения эстетики стопы усугубляются фиброзными разрастаниями, омозолелостями и сопутствующим артрозоартритом. Второй палец изгибается, становится молоткообразным, накладывается на первый. После длительного пребывания на ногах и в фазе обострения артрозоартрита деформация несколько усугубляется из-за отека мягких тканей.
Артроз 1 плюснефалангового сустава
Остеоартроз развивается после травм, на фоне других заболеваний или из-за анатомических особенностей стопы. Посттравматические артрозы могут диагностироваться в любом возрасте, другие разновидности заболевания чаще выявляются во второй половине жизни. Заметная деформация появляется при продолжительном течении, объясняется образованием остеофитов, сопутствующими фиброзными изменениями мягких тканей.
Ригидный большой палец
Возникает на фоне остеоартроза. Сопровождается нарастающим уменьшением подвижности в 1 плюснефаланговом суставе. На поздних стадиях движения качательные, пациенты испытывают затруднение при ходьбе в любой обуви. Причиной деформации большого пальца являются крупные костные разрастания и воспаление мягких тканей.

Подагра
Поражение сустава большого пальца характерно для подагры. На начальных стадиях деформация возникает в период подагрической атаки. В суставе неожиданно появляются острые, резкие, нестерпимые боли. Пораженная область опухает, кожа над ней становится горячей, ярко-красной. Через несколько дней все проявления исчезают, форма стопы восстанавливается.
В последующем приступы периодически повторяются. В межприступный период под кожей в основании большого пальца выявляются тофусы - безболезненные узелки размером до 2 см. Со временем у пациентов может развиваться вторичный деформирующий артроз, деформация в таких случаях становится постоянной.
Прогрессирующая оссифицирующая фибродисплазия
Отличительным признаком этого генетического заболевания является клинодактилия первых пальцев стопы. Пальцы укорочены, из-за вальгусного либо варусного искривления их ось не сов падает с осью стопы. Это редкая разновидность клинодактилии - обычно данная врожденная аномалия поражает мизинцы, а не большие пальцы. Выявление признака позволяет заподозрить фибродисплазию еще до появления других симптомов болезни.
Травмы
Временная деформация возникает при ушибах и переломах. Ушибы характеризуются умеренным отеком, быстро стихающими болями, сохранением функции конечности. Для переломов пальца типична выраженная отечность, синюшность, образование кровоподтеков. При переломах ногтевой фаланги возникают подногтевые гематомы. При повреждениях основной фаланги из-за значительного опухания большой палец напоминает сардельку.
При поражениях пястной кости зона максимального отека и боли локализуются в дистальной части стопы, опухание переходит на палец. Все переломы сопровождаются существенным нарушением функций стопы. Опора на внутреннюю часть ступни и перекат становятся невозможными. При смещении отломков деформация усугубляется укорочением или нарушением оси пальца.
Диагностика
Диагностические мероприятия при деформациях больших пальцев стоп проводят травматологи-ортопеды. При наличии показаний больных направляют на консультацию к ревматологам. План обследования состоит из следующих процедур:
- Опрос. Врач выясняет, когда появилась деформация, были ли другие симптомы, как развивалось заболевание. Изучает семейный и личный анамнез. Определяет факторы, которые могли способствовать развитию патологических изменений.
- Физикальное обследование. Специалист изучает внешний вид стопы, оценивает локальную температуру, подвижность суставов, состояние кожи и мягких тканей, выявляет отек и воспаление, проверяет пульсацию на артериях.
- Рентгенография. На снимках пальца и стопы видны переломы, вальгусное или варусное отклонение пальца. Визуализируются признаки артроза: сужение суставной щели, остеофиты, костные деформации, остеосклероз. При длительном течении подагры просматриваются проявления артрита: остеопороз, разрушение эпифизов.
- Плантография. Рекомендована для выявления и оценки тяжести плоскостопия, особенно - при наличии Hallux valgus. Дополнительно могут проводиться подография и подометрия.
- Лабораторные анализы. У больных подагрой в синовиальной жидкости определяются микрокристаллы уратов натрия, в биоптатах тофусов - кристаллы мочевой кислоты. При подозрении на прогрессирующую оссифицирующую фибродисплазию показан генетический анализ для обнаружения мутаций в гене ACVR1.

Лечение
Первая помощь
Пострадавшим с переломами необходимо обеспечить возвышенное положение стопы. Ногу следует зафиксировать с помощью шины, при переломе без смещения допускается наложение иммобилизующей мягкой повязки. Для уменьшения отека к стопе нужно приложить холод. Для снижения интенсивности болевого синдрома пациентам с травмами и приступом подагры можно дать анальгетик либо НПВС.
Консервативная терапия
При переломах производят репозицию, накладывают гипс. При подагре назначают специальную диету. Терапевтическая тактика при большинстве патологий включает следующие мероприятия:
- Охранительный режим. Пациентам рекомендуют ограничить стояние и ходьбу, использовать удобную обувь. При длительном пребывании на ногах нужно регулярно делать перерывы для разгрузки стоп.
- Ортопедические приспособления. Возможно применение ортопедических стелек, межпальцевых вкладышей, корригирующих шин и других изделий. Некоторым больным показано ношение ортопедической обуви.
- Медикаментозная терапия. Пациентам с интенсивными болями, признаками воспаления назначают НПВС общего и местного действия. Иногда в схему лечения добавляют хондропротекторы. Упорный болевой синдром, резистентный к другим методам лечения, устраняют путем внутрисуставных блокад с глюкокортикоидами.
- Немедикаментозные методики. Эффективны лечебная физкультура, массаж и самомассаж. В ряде случаев состояние больных улучшается после тейпирования.
- Физиотерапия. В число физиотерапевтических методов при деформациях стоп входят лекарственный электрофорез, УФО, лазеротерапия, ультразвук, магнитотерапия, ударно-волновая терапия.
Хирургическое лечение
Для лечения Hallux valgus разработано большое количество оперативных техник: Шеде, Мак-Брайда, шевронная остеотомия, Scarf-остеотомия и другие. Метод выбирается с учетом тяжести патологии, возраста пациента и других факторов. Кроме того, при деформациях первого пальца стопы выполняют следующие вмешательства:
- удаление остеофитов;
- артропластика;
- артродез;
- эндопротезирование.
В послеоперационном периоде назначают анальгетики и антибиотики, рекомендуют ношение обуви Барука. Восстановительные мероприятия осуществляют с первых дней после операции. В последующем советуют носить удобную обувь, использовать ортопедические стельки.
1. Поперечное плоскостопие, вальгусная деформация первого пальца стопы, молоткообразная деформация пальцев стопы/ Калашников С.А., Магомедов Х.М. - 2013.
2. Деформирующий остеоартроз или ригидный 1 палец стопы: клиника, диагностика и лечение (обзор литературы)/ Бобров Д.С. и др.// Кафедра травматологии и ортопедии - 2014 - №3.
Молоткообразные пальцы стопы
Молоткообразные пальцы стопы - деформация, при которой пальцы стопы (обычно II и III) приобретают вид молотков. Патология редко бывает изолированной, и, как правило, является частью сложной деформации стопы вследствие плоскостопия в сочетании с артрозом мелких суставов стопы. Реже молоткообразные пальцы стопы развиваются в результате травм. Молоткообразная деформация развивается постепенно, со временем приводя к образованию натоптышей, мозолей, а иногда и язв. Пациенты жалуются на боли во время ходьбы и при попытках встать на носочки. Диагноз уточняется по данным рентгенографии.
МКБ-10

Общие сведения
Деформации пальцев стопы (в том числе молоткообразные) - широко распространенная патология. Данное патологическое состояние наблюдается у 2-20% взрослых людей, женщины страдают в 5 раз чаще мужчин. Вероятность развития и выраженность нарушения увеличивается с возрастом. Молоткообразные пальцы часто являются следствием сложной деформации стопы, сочетаются с поперечным плоскостопием и вальгусным искривлением в области I плюснефалангового сустава.
Причины
Непосредственной причиной развития молоткообразных пальцев стопы обычно становится дисбаланс между тягой сухожилий сгибателей и разгибателей, обусловленный плоскостопием. Отмечается наследственная предрасположенность, связанная с врожденной слабостью соединительной ткани. Дополнительными провоцирующими факторами являются:
- Нерациональный подбор обуви. Тесная и узкая обувь, а также обувь на высоком каблуке, при ношении которой происходит перераспределение нагрузки на участвующие в ходьбе отделы стопы.
- Воспалительные заболевания: псориаз, ревматоидный артрит.
- Эндокринные патологии: сахарный диабет.
Кроме того, молоткообразная деформация нередко встречается при детском церебральном параличе, милодиспластической полой стопе, полиомиелите и некоторых других заболеваниях, нервно-мышечного аппарата.
Патогенез
Движениями пальцев стопы управляют две группы мышц: сгибатели и разгибатели. Сухожилия мышц прикрепляются к фалангам пальцев. В норме сухожилия обеих групп мышц «тянут» пальцы с одинаковой силой. При плоскостопии стопа удлиняется, тяга мышц-сгибателей начинает преобладать над тягой мышц-разгибателей, и пальцы (обычно - II, несколько реже - III редко - I) постепенно деформируются. В результате возникает типичное порочное положение разных фаланг.
При поражении II и III пальцев основная фаланга находится в положении разгибания, средняя - сгибания, ногтевая - сгибания или разгибания. При молоткообразном искривлении I пальца основная фаланга разогнута, дистальная - согнута. Вначале движения в суставах сохраняются в полном объеме, пальцы выводятся в правильное положение. В последующем порочная установка пальцев становится фиксированной, движения существенно ограничиваются.
В области межфаланговых и плюснефаланговых суставов при молоткообразной деформации возникают прогрессирующие дегенеративно-дистрофические изменения. Образуются спайки между сухожилиями и суставной капсулой. Развиваются артрозы. Из-за перераспределения нагрузки на стопу и перечисленных патологических процессов меняются соотношения между различными анатомическими структурами, что усугубляет течение заболевания.
Симптомы
Молоткообразная деформация развивается постепенно. Пальцы сгибаются, происходит перераспределение опоры с пальцев на головки плюсневых костей, под которыми со временем образуются натоптыши. При выраженной деформации в местах наибольшего давления и трения могут образовываться язвы. На тыле пальцев из-за постоянной травматизации обувью появляются мозоли.
Вначале пациенты жалуются на повышенную утомляемость и дискомфорт при ходьбе. В последующем неприятные ощущения усиливаются, отмечаются боли, усиливающиеся после длительной ходьбы или пребывания в положении стоя, особенно - в обуви на высоком каблуке. При формировании мозолей, натоптышей и язв болевой синдром резко усиливается, отмечается ограничение трудоспособности.
При внешнем осмотре пальцы деформированы, находятся в характерном положении. На начальных стадиях возможно пассивное выпрямление пальцев. При прогрессировании патологии образуются контрактуры, выпрямить палец стопы руками становится невозможно. Попытка приподняться на носочки затруднена или невозможна из-за боли и ограничения движений.
Одновременно нередко прогрессирует Hallux Valgus (деформация I плюснефалангового сустава, которую обычно называют «косточкой» или «шишкой» на стопе). В результате сочетанной деформации II палец стопы иногда ложится на изогнутый кнаружи I палец, что негативно влияет на функции стопы и существенно затрудняет подбор обуви.
Осложнения
Формирование молоткообразных пальцев стопы сопровождается подвивихом проксимальных (расположенных ближе к центру тела) фаланг пальцев и развитием остеоартроза плюснефаланговых суставов. Из-за болей, ограничения движений и развития вторичных поражений мягких тканей ограничивается трудоспособность, ухудшается качество жизни.
Диагноз выставляется врачом-ортопедом, не вызывает затруднений из-за типичного внешнего вида пальцев. Поскольку молоткообразные пальцы являются частью комплекса патологических изменений стопы, в процессе уточнения диагноза проводится обследование, направленное на выявление всех имеющихся нарушений. Назначаются следующие диагностические процедуры:
- Внешний осмотр. Стопа распластана, деформирована, первый палец обычно отклонен кнаружи на 30 или более градусов. Пораженные пальцы согнуты, в ряде случаев второй палец располагается над ногтевой фалангой первого. Суставы пальцев утолщены, кожа над ними огрубевшая, иногда гиперемированная, могут выявляться очаги гиперкератоза и повреждения мягких тканей.
- Рентгенография. На рентгенограммах пальцев стопы просматривается порочное положение фаланг и деформация первого плюснефалангового сустава, нередко выявляются признаки деформирующего артроза. На снимках стопы определяется уменьшение высоты продольного свода.
Перечисленные манипуляции могут дополняться рентгенографией стопы с нагрузкой, плантографией, подометрией и подографией для точного определения выраженности плоскостопия и выбора оптимальной тактики лечения.

Лечение молоткообразных пальцев стопы
На начальных стадиях развития молоткообразных пальцев стопы проводится комплексное консервативное лечение плоскостопия. Пациенту рекомендуют носить ортопедическую обувь, назначают лечебную гимнастику для укрепления свода стопы. Применяют разнообразные корректоры: защитные губки, вкладыши, разделители пальцев, бандажи и другие специальные приспособления.
Важным условием эффективного лечения молоткообразных пальцев является отказ от неудобной и нерациональной обуви (тесной, короткой, со слишком высоким каблуком или тонкой и мягкой сплошной подошвой). Оптимальным вариантом считается устойчивая обувь с высотой каблука 3-4 см. Следует избегать статической перегрузки стоп, выбирать режим умеренной физической активности.
При длительном существовании заболевания и выраженной деформации пальцев стопы показана операция. Специалисты в сфере травматологии и ортопедии владеют несколькими десятками оперативных методик для исправления молоткообразных пальцев стопы. В зависимости от особенностей патологии могут производиться:
- резекция - удаление части основной фаланги;
- артропластика - обработка суставных поверхностей;
- артродез - иссечение суставных поверхностей с фиксацией костей в определенном положении.
При молоткообразном I пальце предпочтение обычно отдают артродезу. При деформациях других пальцев фиксация сустава нежелательна из-за ограничения функции стопы, поэтому в подобных случаях чаще производят резекцию, а затем накладывают вытяжение для коррекции порочной установки пальца. При тяжелом течении патологии резекцию дополняют артропластикой. Иссечение натоптышей без устранения основной патологии проводить не рекомендуется из-за сохраняющегося давления на мягкие ткани подошвы.
Прогноз
Прогноз определяется выраженностью и давностью существования молоткообразных пальцев, характером и тяжестью сопутствующих изменений стопы. При нерезко выраженных деформациях, соблюдении рекомендаций врача исход благоприятный - пальцы возвращаются в свое естественное положение, другие нарушения не прогрессируют. В запущенных случаях операция обеспечивает хорошие эстетические и функциональные результаты, однако при сохранении провоцирующих факторов возможен рецидив заболевания.
Профилактика
Профилактические мероприятия включают в себя раннее выявление и лечение поперечного плоскостопия, подбор удобной обуви, исключение чрезмерных нагрузок на стопу, особенно при наличии предрасположенности к развитию статических деформаций. При выявлении молоткообразных пальцев важно своевременно обратиться к врачу и по возможности устранить факторы, усугубляющие течение болезни.
Hallux Valgus - вальгусная деформация (косточка на большом пальце ноги)
Косточка на большом пальце ноги, вальгусная деформация первого пальца стопы, вальгусная деформация большого пальца стопы, халлюкс вальгус, Hallux Valgus, - все эти названия относятся к одной и той же патологии.
Hallux Valgus (Халлюкс Вальгус) - медиальная(внутренняя) девиация первой плюсневой кости и латеральная(наружная) девиация и внутренняя ротация (вращение вокруг своей оси) первого пальца стопы. По сути, является не простой деформацией первого плюсне-фалангового сустава, а сложной деформацией всего медиального луча стопы. Часто сопровождается симптомными деформациями второго пальца стопы. Выделяют две формы: халлюкс вальгус у взрослых и подростковый\ювенильный халлюкс вальгус.
История лечения вальгусной деформации первого пальца стопы.
Термин hallux valgus был впервые введён в 1871 году Carl Heuter, который назвал так отклонение первого пальца стопы кнаружи от центральной оси тела. В 19-м веке было распространено мнение что халлюкс вальгус является следствием разрастания костной ткани первой плюсневой кости и её мягкотканной оболочки из-за плохо подобранной обуви. Поэтому хирургическое лечение чаще всего сводилось к иссечению мягких тканей и удалению экзостоза. Хирурги на протяжении длительного времени считали данную патологию неинтересной, что во многом объясняет медленное развитие понимания причин возникновения данного заболевания. Первая операция направленная на коррекцию деформации выполнена Reverdin 4 мая 1881 года в Генфере, после удаления экзостоза была выполнена клиновидная резекция с противоположной стороны что стало праобразом последующих операций по коррекции вальгусной деформации при помощи остеотомии. Начиная с этой самой первой остеотомии были предложены многочисленные модификации, с добавлением латерального релиза, проксимальной остеотомией, Z-образной остеотомией, дистальной остеотомией, - всего порядка 150 различных операций. Многие модификации мало отличались друг от друга и для неопытного специалиста могли бы показаться идентичными. Но и сейчас продолжаются поиски лучшей остеотомии с целью добиться наиболее стабильного и надёжного результата.
Эпидемиология вальгусной деформации первого пальца стопы.
Вальгусная деформация первого пальца стопы является широко распространенной патологией. По данным министерства здравоохранения США она встречается у 1 % населения. В своём исследовании Gould обнаружил увеличение частоты с возрастом: по его данным халлюкс вальгус имеют 3% населения в возрасте 15-30 лет, 9 % в возрасте 31-60 лет и 16% лиц старше 60 лет. Также отмечается преобладание Hallux Valgus среди женщин (по разным данным в 2-4 раза чаще чем у мужчин), хотя вполне возможно, что это относится к частоте обращений, что в свою очередь может быть связано с желанием женщин носить неудобную обувь и косметическими запросами, а не болевым синдромом. Также отмечено, что существует генетическая предрасположенность к Халлюкс Вальгус, с распространением заболевания в семьях, но конкретные гены отвечающие за развитие заболевания пока не выявлены.
Этиология вальгусной деформации первого пальца стопы.
Несмотря на широко распространенное мнение, обувь на высоких каблуках и обувь с узким мысом не вызывает Халлюкс Вальгус. Но, в случае когда такая деформация уже имеется, данные виды обуви приводят к избыточной травматизации мягких тканей с внутренней стороны первого плюсне-фалангового сустава, что провоцирует болевой синдром. Кроме того узкая обувь может сама по себе провоцировать медиальную боль и компрессию нервов. Нельзя выделить единственную причину Hallux Valgus, на сегодняшний день специалисты сходятся во мнении что это мультифакториальное заболевание с комплексом биомеханических, травматических и метаболических причин.
Наиболее распространенной и наиболее трудной для понимания является теория биомеханической нестабильности. Её провоцируют икроножный, и икроножно-камбаловидный эквинус, динамическая или ригидная плосковальгусная деформация стопы, динамическая или ригидная варусная деформация плюсны, дорсифлексия первого луча, гипермобильность клиновидно-плюсневого сустава или короткая первая плюсневая кость. Чаще всего избыточная пронация (внутренняя ротация) в предплюсневых и подтаранном суставе компенсируют вышеперечисленные деформации во время цикла ходьбы. Умеренная пронация стопы необходима для того чтобы погасить силу столкновения стопы с землёй при ходьбе. Однако избыточная пронация создаёт избыточную гипермобильность предплюсны, что в свою очередь нарушает стабильность и препятствует обратному процессу ресупинации в цикле ходьбы. Это приводит к формированию стойкого рычага, что делает толчок стопой затруднительным.
Для нормального толчка стопой необходимо 65° дорсифлексии (тыльного сгибания) в первом предплюсне-плюсневом суставе, только 20-30° из них происходят за счёт собственно большого пальца. Остальные 40° происходят за счёт подошвенного смещения первой плюсневой кости в сесамовидном комплексе. По этой причине для толчка приходится увеличивать подошвенное сгибание первого луча стопы на уровне первого плюсне-фалангового сустава, в сесамивидном комплексе. Это приводит к значительной перегрузке первого плюсне-фалангового сустава и провоцирует развитие вальгусной деформации первого пальца стопы. Если вследствие гиперпронации предплюсны суставы стопы приобретают избыточную подвижность, происходит поперечное распластывание стопы, 2-4 плюсневые кости начинают смещаться кнаружи, а первая плюсневая кость, наоборот, кнутри, избыточно нагруженный сесамовидный коплекс продолжает тянуть за основание основной фаланги первого пальца, что в свою очередь приводит к отклонению первого пальца кнаружи. В случае отсутствия такой гиперподвижности, формируется Hallux Rigidus.
Метаболические расстройства которые приводят к вальгусной деформации первого пальца стопы включают подагру, ревматоидный артрит, псориатический артрит, заболевания соединительной ткани, такие как синдром Элерса-Данлоса, синдром Марфана, синдром Дауна, синдром повышенной растяжимости связок. К нейромышечным причинам можно отнести рассеянный склероз, болезнь Charcot-Marie-Tooth, церебральный паралич. Также к вальгусной деформации могут приводить травматические причины: переломы костей медиального луча, посттравматические артрозы, вывихи первого пальца, turf toe и пр. Также провоцирующими факторами могут стать аномалии длинны плюсневых костей, варусная и вальгусная деформация коленного сустава, ретроторсия бедра.
Патофизиология вальгусной деформации первого пальца стопы.
В норме во время ходьбы hallux и остальные пальцы стопы остаются параллельными продольной оси стопы, вне зависимости от приведения и внутренней ротации стопы. Это связано с силой одновременно передаваемой посредством сухожилия мышцы приводящей большой палец, разгибателя большого пальца, и сгибателей большого пальца стопы. В случае повышенной мобильности сустава разгибатель большого пальца, проходящий более латерально (кнаружи) от центральной оси начинает смещать первый палец в свою сторону. При этом сухожилия натягиваясь во время ходьбы работают как тетива лука, приводя к выгибанию всего первого луча по направлению кнутри. Головка первой плюсневой кости, смещаясь кнутри, оставляет сесамовидные кости снаружи. Сесамовидные кости расположенные в толще короткого и длинного сгибателей большого пальца в норме выполняют роль блока, усиливающего силу мышц за счёт изменения вектора нагрузки, а также несут значительную долю массы тела. При их латеральном смещении нагрузка ложится на головки первой и второй плюсневой костей, что приводит к метатарсалгии. Медиальные отделы капсулы первого плюсне-фалангового сустава натягиваются, в то время как латеральные сокращаются. Далее основной деформирующей силой становится мышца приводящая большой палец. Продолжающееся отклонение большого пальца кнаружи приводит к тому что место прикрепления мышцы приводящей большой палец смещается кнаружи и в подошвенную сторону. С этого момента вместо приведения данная мышца начинает сгибать и ротировать кнутри основную фалангу большого пальца.
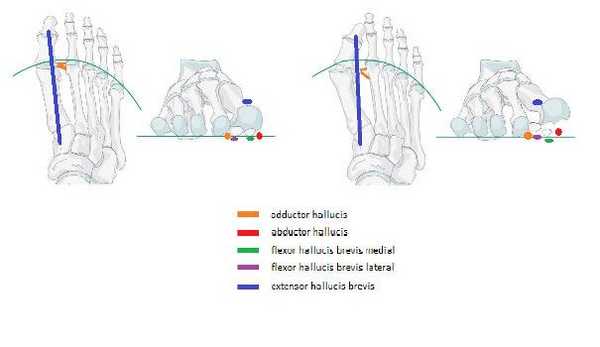
Изменение направления векторов действия сил при вальгусной деформации первого пальца стопы.
Симптомы вальгусной деформации первого пальца стопы.
Чаще всего пациенты обращаются с постепенно нарастающей глубокой или острой болью в области первого плюсне-фалангового сустава при ходьбе, что свидетельствует о дегенеративных изменениях суставного хряща. Также пациент может предъявлять жалобы на боль в области головки первой плюсневой кости при ношении обуви, при этом боль проходит при ходьбе босиком, что связано с раздражением мягких тканей по внутренней поверхности первого плюсне-фалангового сустава. Часто имеют место оба вида боли. Боль постепенно прогрессирует и на момент обращения может пройти много лет с её начала. Одновременно с болью прогрессирует и деформация. На этом этапе важно отсечь метаболические причины появления болей, требующие медикаментозного лечения. Другим возможным симптомом может быть жгучая боль или покалывание в области тыльной поверхности большого пальца и первого плюсне-фалангового сустава, что происходит при вовлечении в рубцовый процесс медиального кожного нерва. Помимо этого пациенты часто предъявляют жалобы непосредственно на деформацию, изменения второго пальца, формирование мозоли, повреждения кожи, иногда без характерных жалоб на боли.
Диагностика вальгусной деформации первого пальца стопы.
Осмотр. При осмотре важно выделить основную причину и ведущую деформацию, что влияет на дальнейшую тактику лечения. Необходимо осматривать всю нижнюю конечность: внутреннюю и наружную ротацию бедра, вальгусную и варусную деформацию коленного сустава, торсию тибии, дорсифлексию в голеностопном суставе, объём движений в подтаранном суставе, объём движений в суставах предплюсны, нейтральную позицию пяточной кости, вальгусное\варусное отклонение заднего и переднего отделов стоп. Также необходимо оценить степень эластичности\ригидности, оценить выраженность деформации без нагрузки и под нагрузкой. Положение hallux оценивается относительно второго пальца, оценивается степень вальгусного смещения, внутренней ротации, подвывиха в первом плюсне-фаланговом суставе.
Далее измеряется амплитуда движений первого плюсне-фалангового сустава, нормой считается тыльное сгибание до 65° и подошвенное сгибание до 15°. Во время оценки объёма движений также проверяется наличие крепитации и выраженность болевого синдрома при движении. Подобные находки указывают на дистрофические изменения суставного хряща первого плюсне-фалангового сустава, боль без крепитации указывает на его синовит. Следующим этапом измеряется амплитуда активных движений, при этом необходимо обратить особое внимание на то, не усиливается ли отклонение hallux в наружную сторону при движениях, так как это свидетельствует о спаечном процессе в области наружного отдела суставной капсулы. В дальнейшем оценивается объём движений в первом клиновидно-плюсневом суставе, суммарная амплитуда в подошвенно-тыльном направлении не превышает в норме 10 мм, амплитуда движений в поперечной плоскости в норме близка к нулю.
Следующим этапом производится оценка кожных покровов на предмет зон давления. Мозоль в области первого межпальцевого промежутка указывает на избыточную гиперпронацию первого пальца во время ходьбы.
Мозоль в области головки первой плюсневой кости сигнализирует о эквинусном положении стопы, ригидной подошвенной флексии первой плюсневой кости, гипертрофических разрастаниях сесамовидных костей, ригидной вальгусной деформации предплюсны или же полой стопы. Мозоль в области головки второй плюсневой кости свидетельствует об укороченной первой или же удлиненной второй плюсневой кости, дорсифлексии первой плюсневой кости, ретроградной плантарверсии второго пальца за счёт формирования молотообразной деформации второго пальца или же гипермобильности первой плюсневой кости.
Контрактура длинного разгибателя большого пальца встречается только при длительном латеральном подвывихе в первом плюсне-фаланговом суставе или нейромышечных поражениях.
Часто обнаруживаются такие конкурирующие деформации как молотообразная деформация второго пальца, гипермобильная или ригидная плосковальгусная стопа. Нестабильность и деформация второго пальца часто усугубляет и ускоряет деформацию hallux так как исчезает естественное препятствие для его дальнейшего смещения.
Очень важным элементом осмотра является оценка стопы при нагрузке: увеличение степени отведения первого пальца, приведения первой плюсневой кости, появление дорсифлексии свидетельствующей о контрактуре длинного разгибателя большого пальца.
Инструментальные методы диагностики. Для подтверждения диагноза халлюкс вальгус и предоперационного планирования используются рентгенограммы в прямой, боковой, и иногда косой и сесамовидной проекциях. Основными параметрами которые оцениваются рентгенологически являются:
1. угол халлюкс вальгус (в норме менее 15°)
2. межплюсневый угол (в норме менее 9°)
3. Дистальный плюсневый суставной угол (в норме менее 15°)
4. Межфаланговый угол халлюкс вальгус - угол между проксимальными фалангами первого и второго пальцев (в норме менее 10°)
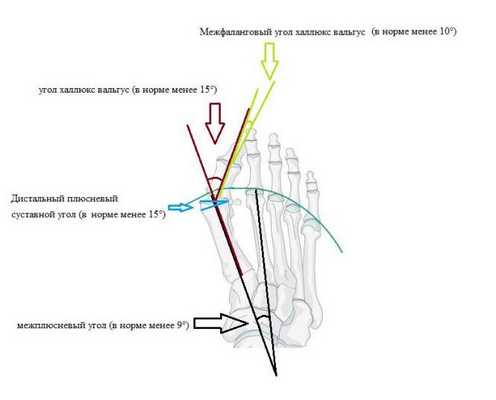
Рентгенологическое определение углов при вальгусной деформации первого пальца стопы.
Лечение вальгусной деформации первого пальца стопы.
Первым этапом лечения производится коррекция обуви, изготовление стелек, применение специальных вкладышей и устройств. При неэффективности консервативного лечения(сохранение болей при ходьбе), а так же при наличии заходящих друг на друга пальцев, молотообразной деформации второго пальца, невритов пальцевых нервов, сесамоидите, воспалительных изменениях в области деформации - показано оперативное лечение.
Хирургические методы лечения можно разделить на следующие группы:
1) операции на мягких тканях
2) дистальная остеотомия (при лёгкой степени, межплюсневый угол менее 13 °)
3) проксимальная или комбинированная остеотомия (при более тяжёлой степени, межплюсневый угол более 13 °)
4) артродез первого клиновидно-плюсневого сустава (при его нестабильности или артрите)
5) другие артродезы (при выраженной деформации, спастичности, артрозе)
6) резекционная артропластика (в группе пожилых больных с низкими функциональными запросами)
В случае, когда речь идёт о ювенильном Hallux Valgus желательно максимально отсрочить операцию. Если это невозможно лучше использовать операции, не затрагивающие проксимальную часть плюсневой кости.
Степени деформации HalluxValgus. Степень тяжести деформации оценивается при помощи рентгенографии, каждой степени соответствует конкретная хирургическая тактика. Необходимость оперативного вмешательства в большей степени обусловлена выраженностью болевого синдрома и ограничениями в повседневной активности пациента, а не косметическим дефектом.
Деформация пальцев рук
Деформация пальцев рук развивается при травматических повреждениях, дегенеративных и воспалительных заболеваниях, пороках развития, наследственных патологиях. Обусловлена изменением длины, толщины и конфигурации фаланг либо их расположения относительно друг друга, нарушением формы суставов, фиброзными разрастаниями, отеком мягких тканей. Установление причины патологии осуществляется на основании данных опроса, физикального обследования, рентгенографии, КТ, МРТ, лабораторных анализов. До постановки диагноза иногда допускается применение обезболивающих и противовоспалительных средств.
Почему возникает деформация пальцев рук
Травматические повреждения
Причиной деформации пальцев рук становятся следующие травмы:
- Ушиб. Палец отекает, определяется умеренная болезненность при пальпации и движениях. Все симптомы постепенно исчезают через 1-2 недели.
- Перелом. Изменение формы связано с отеком или смещением отломков. В последнем случае обнаруживаются укорочение, искривление по оси. Боли интенсивные, функция руки резко снижена, иногда выявляются крепитация, патологическая подвижность.
- Вывих. Палец резко деформирован в области сустава, движения невозможны. Отмечается выраженный болевой синдром.
- Подкожный разрыв сухожилия. Возникает при ударе концом пальца (чаще - указательного) о твердую поверхность. Дистальная фаланга сгибается, палец приобретает форму крючка, активное разгибание невозможно.
- Отморожение. Из-за значительного отека пальцы становятся сосискообразными, рука иногда напоминает подушку. Наблюдаются интенсивные жгучие боли.
Артриты
Деформация пальцев рук на ранних стадиях возникает из-за отека, в последующем - из-за деструкции, эрозирования и фиброзирования суставных концов костей, хрящевой ткани. Особенности клинической картины определяются видом артрита:
- Ревматоидный. Чаще всего страдают пястно-фаланговые суставы 2 и 3 пальцев, возможны множественные артриты. Поражение симметричное. Вовлечение дистальных суставов нехарактерно.
- Псориатический. Поражение несимметричное. В воспалительный процесс вовлекаются все суставы пальца, который вследствие отека напоминает сосиску. Кожа над суставами багрово-синюшная.
- Подагрический. Суставы кистей рук чаще воспаляются у женщин. Возможен олиго- или полиартрит. Течение приступообразное, интенсивные боли сочетаются с отеком, гиперемией, повышением локальной температуры.
- Ювенильный ревматоидный. Диагностируется у детей младше 16 лет. Локализация воспаления та же, что при обычном ревматоидном артрите.
- Неспецифический инфекционный. Протекает в форме полиартрита. Деформация появляется через некоторое время после перенесенной острой инфекции, обусловлена отеком, быстро исчезает, костно-хрящевые структуры не страдают.
Артрозы
Посттравматический артроз поражает один сустав, может возникать в любом возрасте. Изменения постепенно нарастают на протяжении нескольких лет, деформация формируется на поздних стадиях. Множественные артрозы кистей и пальцев рук развиваются у пациентов старшей возрастной группы, чаще наблюдаются при наличии наследственной предрасположенности либо при профессиональной деятельности, сопряженной с большой нагрузкой на руки.
Особым признаком артроза являются узлы Гебердена и Бушара. Первые формируются в области дистальных межфаланговых суставов, вторые - проксимальных. Узелки Гебердена нередко дополняются боковым отклонением, усугубляющим деформацию. При узелках Бушара пальцы рук из-за утолщения становятся веретенообразными. Отмечается симметричное поражение с вовлечением 10 и более суставов.

Аномалии развития
Врожденные пороки развития пальцев могут возникать изолированно, сочетаться с другими стигмами эмбриогенеза либо наблюдаться в составе синдромных патологий:
- Эктродактилия. Один или несколько пальцев недоразвиты. Из-за срединного расщепления рука нередко напоминает клешню краба.
- Синдактилия. Наблюдается полное либо частичное сращение пальцев между собой. Форма и размеры пальцев могут быть сохранены (простая форма болезни) или изменены (сложная синдактилия).
- Брахидактилия. Одна или несколько фаланг укорочены. Возможно сочетание с синдактилией, поворотом фаланг вокруг оси, изменением формы ногтевой пластины, недоразвитием пястных костей.
- Полидактилия. На кисти больного присутствуют дополнительные полноценные, раздваивающиеся либо рудиментарные пальцы.
- Клинодактилия. Пальцы искривлены, ось пальцев не совпадает с осью руки. Нарушение симметричное, страдают мизинцы или мизинцы и безымянные пальцы.
- Арахнодактилия. Пальцы длинные, тонкие, характерно искривленные. Деформация сочетается с другими изменениями скелета, как правило, входит в состав синдромных патологий: гомоцистинурии, синдромов Марфана, эктопии хрусталиков, расслоения и дилатации аорты.
Наследственные синдромы
Деформации пальцев наблюдаются при большом количестве заболеваний, обусловленных случайными мутациями, анеуплоидиями, генетическими аномалиями. Чередование или сочетание нескольких пороков выявляется при следующих синдромах:
- Синдром Андерсена: брахидактилия, клинодактилия, иногда синдактилия.
- Синдром Корнелии де Ланге: синдактилия, клинодактилия, уменьшение количества пальцев.
- Синдром Поланда: синдактилия, брахидактилия на стороне поражения.
- Синдром Кабуки. Отличается особенно ярко выраженной полиморфностью. Возможны брахидактилия, синдактилия, арахнодактилия, клинодактилия.
Существует ряд наследственных заболеваний, для которых характерна одна определенная врожденная аномалия пальцев:
- Клинодактилия. Поражает мизинцы кистей рук, наблюдается при синдромах кошачьего крика, Рассела-Сильвера, Дауна.
- Брахидактилия. Обнаруживается при диастрофической дисплазии, синдромах Аарскога-Скотта и Нунан.
- Синдактилия. Выявляется у больных синдромом Пфайффера. Для синдрома Ван дер Вуда типично сочетание синдактилии с недоразвитием 1 пальца, для синдрома Апера - частичное или полное сращение 2, 3 и 4 пальцев, возможно с одним общим ногтем.
У пациентов с анемией Фанкони определяется отсутствие или недоразвитие большого пальца, у больных с синдромом Рубинштейна-Тейби - врожденное расширение фаланг пальцев рук, особенно первых. В остальных случаях деформации наблюдаются не с момента рождения, а формируются в течение жизни пациента:
- Болезнь Олье. Приобретенное увеличение, утолщение за счет роста хрящевой ткани.
- Болезнь Тиманна. Несимметричный асептический некроз фаланг 2-3 пальцев. Отмечается веретенообразное утолщение, затем укорочение дистальных фаланг, деформации межфаланговых суставов.
- Прогерия. Деформации обусловлены ранним старением организма, развитием остеоартроза
- Мукополисахаридоз. Первым симптомом заболевания становятся приобретенные сгибательные контрактуры.
- Атаксия Фридрейха. Нарушения формы кистей рук связаны с парезами, атрофией мышц.
- Псевдогипопаратиреоз. Фаланги укорачиваются, искривляются на фоне разрушения костной ткани.
Гипертрофическая легочная остеоартропатия
ГЛОА (болезнь Мари-Бамбергера) развивается при многих хронических воспалительных и онкологических заболеваниях. Ногтевые фаланги приобретают форму «барабанных палочек», ногти становятся похожими на «часовые стекла». ГЛОА чаще выявляется у пациентов старше 40-50 лет. Возможными причинами являются:
- Неопластические процессы: периферический рак легких, рак пищевода, рак щитовидной железы, лимфогранулематоз, саркома средостения, мезотелиома плевры, метастазы в средостение.
- Болезни легких и плевры: эмпиема плевры, абсцесс легкого, хроническая пневмония, бронхоэктатическая болезнь, фиброзирующий альвеолит.
- Сердечные патологии: инфекционный эндокардит, «синие» пороки сердца.
- Заболевания ЖКТ: неспецифический язвенный колит, болезнь Крона, хронический гепатит, первичный билиарный цирроз.
Иногда изменения возникают при муковисцидозе и гипертиреозе. Существует также пахидермопериостоз (первичная гипертрофическая остеоартропатия), при котором аналогичные деформации рук обусловлены аутосомно-рецессивной наследственной патологией, а не вызываются тяжелыми нарушениями деятельности внутренних органов.
Другие причины
В число других возможных причин развития симптома входят следующие заболевания:
- Панариций. Отмечается значительный отек, при глубоких формах исходом нередко являются грубые деформации, обусловленные костными дефектами, поражением суставов.
- Сирингомиелия. Пальцы утолщаются, кожа становится сухой, шероховатой.
- Чинга. Вначале деформация провоцируется отеком сустава, в исходе может наблюдаться остеоартроз, анкилоз.
- Хондрома. Часто возникает в области фаланг. Медленно растет в течение нескольких лет.
- Рахит. Обнаруживается утолщение межфаланговых суставов («нити жемчуга»).
- Парезы, параличи. Пальцы рук деформируются из-за нарушений иннервации, атрофии, преобладания тяги одних групп мышц над другими.
Определение патологии, вызывающей деформацию пальцев рук, осуществляют травматологи-ортопеды. По показаниям пациентов направляют к ревматологам, хирургам, неврологам, другим специалистам. Чаще всего проводятся следующие диагностические процедуры:
- Опрос, осмотр. В ходе беседы врач устанавливает время и обстоятельства возникновения симптома, выявляет другие нарушения. Исследует динамику развития заболевания. Определяет характер и выраженность внешних изменений, наличие отека, цвет и температуру кожи, подвижность суставов.
- Рентгенография. Производятся снимки пальцев или кисти в двух проекциях. На рентгенограммах визуализируются вывихи, переломы, нарушения конфигурации фаланг, новообразования, признаки воспаления и дегенерации, участки расплавления кости.
- КТ, МРТ. Рекомендованы при недостаточной информативности рентгенологического исследования. Позволяют детализировать выявленные изменения, точно определить их локализацию, характер и объем, выбрать оптимальную тактику консервативной терапии, спланировать хирургическое вмешательство.
- Лабораторные анализы. Требуются для подтверждения наследственных заболеваний, онкологических и воспалительных процессов, ревматических болезней.
План обследования при вторичной остеоартропатии зависит от особенностей основной патологии. В процессе диагностики могут назначаться рентгенография ОГК, УЗИ органов брюшной полости, эхокардиография, другие методики.

Помощь на догоспитальном этапе
При травмах, воспалительных процессах показано возвышенное положение конечности. К переломам и вывихам прикладывают холод, пальцы фиксируют шиной или прибинтовывают друг к другу. Пострадавшим с отморожениями накладывают согревающие повязки. Для уменьшения выраженности болевого синдрома дают анальгетик. При обострении хронического воспаления используют средства местного действия.
Пациентам с травмами производят вправление, выполняют иммобилизацию гипсовой повязкой. При подкожном разрыве сухожилия палец фиксируют в состоянии переразгибания. При отморожениях проводят перевязки. План лечения может включать следующие консервативные мероприятия:
- Охранительный режим. Показан больным с травмами, артрозами, артритами в период обострения. Рекомендуется ограничение нагрузки на конечность, в отдельных случаях - ортопедические приспособления.
- Лекарственная терапия. Чаще назначают НПВС. В перечень других используемых медикаментов входят антибиотики, гормональные препараты, средства для улучшения кровообращения. В ряде случаев эффективны блокады со смесью местных анестетиков и кортикостероидов.
- Немедикаментозные методики. Применяют физиопроцедуры, массаж, ЛФК, кинезиотейпирование, мануальную терапию.
Больным с синдромной наследственной патологией, болезнями внутренних органов, сопровождающихся остеоартропатией, проводят лечение основного заболевания.
С учетом причин деформаций могут осуществляться следующие операции:
- Травматические повреждения: фиксация спицами, шов сухожилия при отсутствии самостоятельного сращения, ампутация пальцев или некрэктомия при отморожениях.
- Врожденные аномалии: вмешательства при синдактилии, пластические операции для улучшения функциональности и коррекции формы пальцев.
- Артрит: эндопротезирование пястно-фаланговых суставов.
- Панариций: вскрытие, дренирование.
- Хондромы: удаление опухоли.
В послеоперационном периоде назначают антибиотики. Проводят комплексные восстановительные мероприятия для улучшения функций кисти.
Косточка на большом пальце ноги, тяжёлый случай
Часто пациенты обращаются на запущенных стадиях заболевания, когда происходит не только смещение большого пальца кнаружи с образованием «косточки» в области головки первой плюсневой кости, но также появляется молоткообразная деформация 2-3-4 пальцев, внутреннее отклонение 5 пальца, появление косточки в области головки 5 плюсневой кости, возникновение болей под головками 2-3 плюсневой кости.
Все эти деформации требуют дополнительных вмешательств и значительного расширения объёма операций.
Клинический пример, пациентке 75 лет, деформация у неё начала прогрессировать с 20 летнего возраста. Что же произошло за это время?
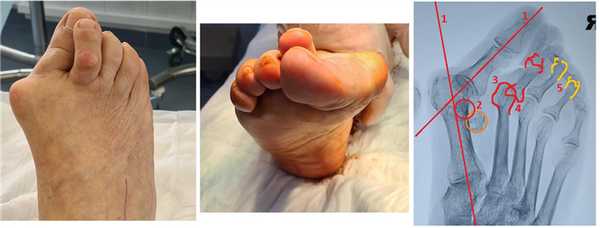
- Первая плюсневая кость отклонялась всё дальше кнутри, а первый палец соответственно отклонялся кнаружи
- Сесамовидный гамачок вывихнулся и оказался между 1 и 2 плюсневыми костями
- Нагрузка постепенно полностью ушла с первого пальца и перешла на головку второй плюсневой кости
- Произошло разрушение капсулы 2 плюсне-фалангового сустава, второй палец вывихнулся кверху
- Нагрузка частично перешла на 3-4 плюсневые кости, и это вызвало их перегрузку и формирование молоткообразной деформации 3-4 пальцев
В такой ситуацией задачей хирурга является восстановление нормальной параболы головок плюсневых костей в продольной и в поперечной плоскости.
Для этого может быть использован целый арсенал различных остеотомий.
Для 1-й плюсневой кости это может быть остеотомия по типу слайд даун, экстремальная скарф остеотомия со значительным укорочением, проксимальная клиновидная остеотомия, артродез 1 плюсне-клиновидного сустава, двойная остеотомия (проксимальная и дистальная)
В конечном итоге использовал скарф, но при таком узком диафизе и такой степени деформации добиться полноценной коррекции на скарфе невозможно.
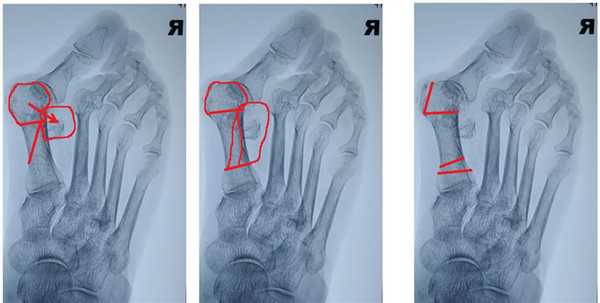
После коррекции первого луча необходимо решить вопрос со вторым перекрещенным пальцем. Для устранения вывиха в 2 плюсне-фаланговом суставе необходимо очень сильно укоротить 2-ую плюсневую кость. И эту задачу можно решить при помощи косой или поперечной остеотомии с резекцией костного блока необходимого размера. Я выбрал поперечную остеотомию с резекцией примерно 1 см участка диафиза 2 плюсневой кости без фиксации.
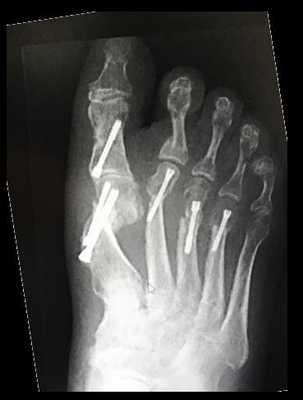
Молоткообразная деформация 3-4 пальцев устраняется за счёт уменьшения нагрузки на головки 3-4 плюсневых костей (остеотомии вейль, хелал, ДММО) я выбрал ДММО как самую быструю, простую и эффективную.
2-й палец в ригидной молоткообразной деформации, поэтому кроме артропластической резекции ничего в голову не приходит.
И Акин для дополнительной коррекции наружного искривления 1-го пальца и контроля его ротации.
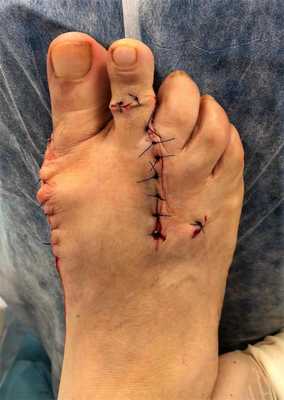
Внешний вид стопы после операции.
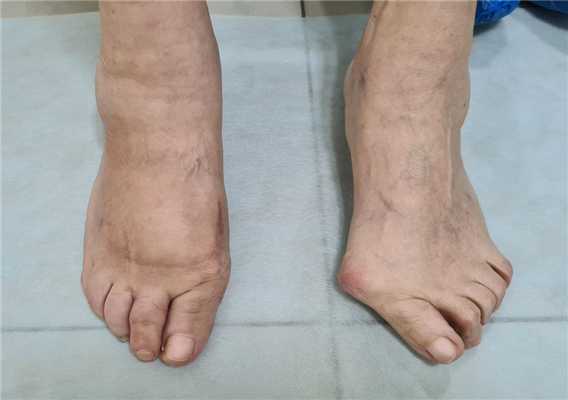
Чем грубее деформация, тем дольше реабилитация. Более выражен отёк, он дольше спадает. Ботинки Барука может понадобиться носить не 6 а 8 недель. В качестве дополнительной опции рекомендую при не фиксированных остеотомиях на среднем отделе использовать метатарсальный валик для коррекции поперечного свода под нагрузкой.
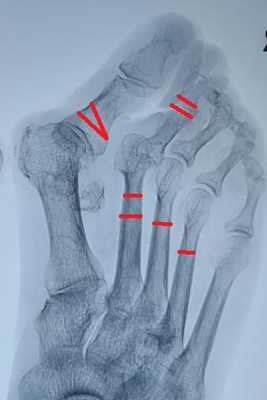
Через 12 недель отёк в большей степени регрессировал. Наружное искривление 1 пальца недокорректировано, молоткообразная деформация 2-го пальца устранена. Поперечный свод восстановлен
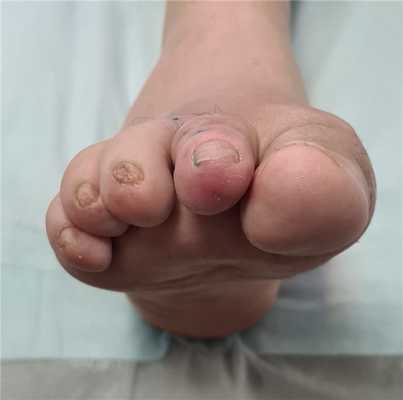
Нормальная парабола головок плюсневых костей восстановлена в обеих плоскостях. Определяется консолидация 2-3-4 плюсневых костей несмотря на отсутствие фиксации. Первая плюсневая кость находится в не оптимальной позиции.
Клинический случай 2.
Пациентка А. 57 лет. Тяжёлое поперечное плоскостопие. Молоткообразная деформация 2-3 пальцев. Деформация Тейлора.
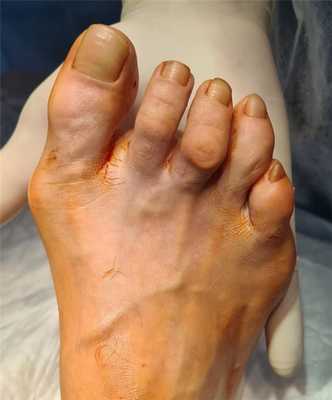
Определяется выраженное поперечное распластывание стопы, искривление всех 5 пальцев стопы, выраженная боль под головками 2-3-4 плюсневых костей.
остеотомия скарф 1 плюсневой кости
остеотомия акин основной фаланги 1 пальца
остеотомия вильсон 5 плюсневой кости
остеотомия вейль без фиксации 2-3-4 плюсневых костей
артропластическая резекция проксимальных межфаланговых суставов 2-3 пальцев с фиксацией спицами
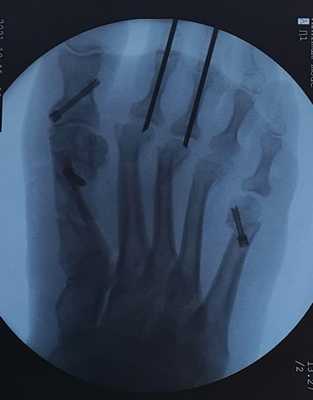

Клинический пример 3
Пациентка М, 65 лет.
Плосковальгусная деформация стопы, приведённый передний отдел стопы.
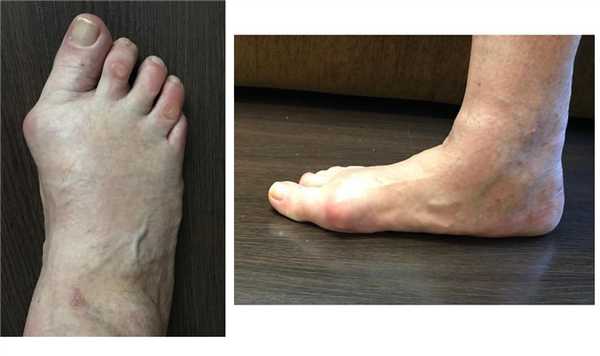
Остеотомия слайд-даун первой плюсневой кости,
остеотомии хелал 2-3-4 плюсневых костей
Миниинвазивная остеотомия основной фаланги 2 пальца
Все пациенты наблюдаются в нашей клинике в динамике, и после окончательного восстановления мы добавим сюда фотографии и рентгенограммы стоп в окончательном варианте.
Читайте также:
- Диагностика и лечение ларингита, трахеита. Хронический катар носа
- Приборы для измерения шума
- Рекомендации по анализу рентгенограммы запястья в косой ЗП проекции (наружной ротации)
- Продолжение кровотечения после перевязки легочной артерии. Смерть при перевязке легочной артерии
- Рентгенодиагностика инородных тел при огнестрельных и колото-резаных ранениях
