Саркоидоз глазницы: признаки, гистология, лечение, прогноз
Добавил пользователь Алексей Ф. Обновлено: 22.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Саркоидоз: причины появления, симптомы, диагностика и способы лечения.
Определение
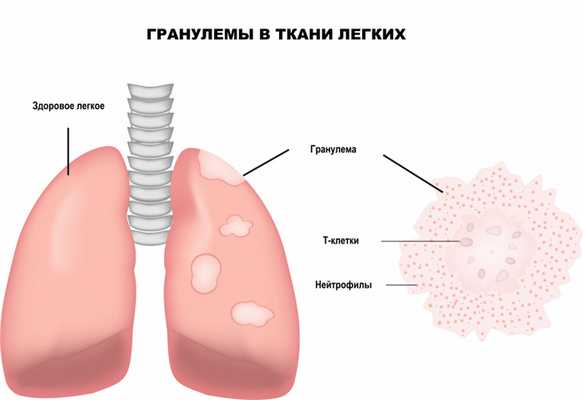
Саркоидоз - это хроническое системное аутоиммунное воспалительное заболевание неизвестной этиологии. Характерным признаком саркоидоза является образование микроскопических плотных узелков (гранулем), содержащих большое число лимфоцитов. Саркоидоз не относится к инфекционным заболеваниям и не передается от больного человека здоровому.
Заболевание может поражать сразу несколько органов или систем организма, но в 90% случаев обнаруживается в легочной ткани и прилегающих внутригрудных лимфоузлах. Одновременно с этим в патологический процесс могут быть вовлечены селезенка, слюнные железы, кожный покров, кости, суставы, мышцы и глаза. Реже встречается саркоидоз печени, почек, сердца, нервной системы и половых органов.
Саркоидоз - болезнь относительно редкая. Заболеваемость в России составляет от 2 до 7 случаев на 100 тыс. взрослого населения и по неизвестным причинам увеличивается зимой и ранней весной. Наибольшее число случаев регистрируется у людей до 40 лет, причем женщины (особенно после родов) более подвержены заболеванию. Саркоидоз чаще встречается у некурящих, чем у курильщиков.
Причины появление саркоидоза
Проявления генетической предрасположенности заболевания связаны с расовыми и географическими различиями.
Решающую роль в развитии саркоидоза играют факторы окружающей среды, которые в условиях стресса и/или генетической предрасположенности запускают аутоиммунное воспаление. К вероятным внешним провоцирующим факторам (триггерам) развития саркоидоза относят:
- присутствие ряда инфекционных агентов — микобактерий туберкулеза с измененными свойствами, пропионовокислых бактерий, возбудителя болезни Лайма, хеликобактер пилори, хламидий и др.;
- силикон, который широко используется для производства грудных имплантов, шунтов, катетеров, искусственных суставов и др.;
- зубную амальгаму, компоненты вакцин, кожные наполнители из арсенала пластической хирургии, металлические импланты и др.;
- пыль с примесями металлических частиц (алюминия, золота, меди, кобальта, циркония, бериллия, титана), строительных и садовых материалов, химических удобрений, талька и др.;
- воздействие краски в тонере лазерного принтера и копировального аппарата при длительном контакте или работе на печатных производствах;
- интоксикацию химическими реагентами у людей, чья профессия предполагает тесное взаимодействие с этими веществами;
- растительную пыльцу, плесень;
- длительное воздействие аллергенов при нарушении иммунной защиты организма;
- применение интерферонов и индукторов интерфероногенеза при лечении ряда вирусных и опухолевых заболеваний.
Согласно МКБ-10, саркоидоз относится к III классу «Болезни крови, кроветворных органов и отдельные нарушения, вовлекающие иммунный механизм».
Классификация саркоидоза по стадиям:
1-я стадия - увеличение внутригрудных лимфоузлов, ткань легких не изменена;
2-я стадия - увеличены лимфоузлы в корнях легких и в средостении, появляются изменения (гранулемы) в легочной ткани;
3-я стадия - изменения в ткани легких без увеличения лимфатических узлов;
4-я стадия - фиброз легких (легочная ткань замещается уплотненной соединительной тканью, функция дыхания необратимо нарушается).
По течению болезни:
- спонтанная регрессия;
- регрессия на фоне лечения;
- стабилизация состояния (спонтанная или индуцированная терапией);
- прогрессирование, волнообразное течение, рецидив.
- внутригрудных лимфоузлов;
- легких и внутригрудных лимфоузлов;
- периферических лимфатических узлов;
- легких;
- дыхательной системы в сочетании с поражением других органов (чаще всего кожи);
- генерализованный с множественными поражениями органов и характеризующийся фазным течением.
Хронический саркоидоз протекает многие годы малосимптомно или бессимптомно. Отсутствие выраженных клинических проявлений связывают со сниженной активностью длительного воспаления.
Ювенильный саркоидоз (синдром Блау) - генетическое заболевание, которое развивается у детей в возрасте до 6 лет и проявляется артритом, дерматитом и увеитом.
Острое течение саркоидоза характеризуется внезапным началом, высокой активностью воспалительного процесса и спонтанной регрессией в течение нескольких месяцев (в большинстве случаев). К острому саркоидозу относят:
- синдром Лефгрена, для которого характерны лихорадка, боль и отеки суставов, узловатая эритема (воспаление капилляров с покраснением и огрубением кожи) и двусторонняя лимфаденопатия корней легких;
- синдром Хеерфордта-Вальденстрёма, при котором у больного наблюдаются лихорадка, увеличенные околоушные слюнные железы, увеит (воспаление пигментированной внутренней оболочки глаза) и паралич лицевого нерва (паралич Белла как факультативный признак).
Другой характерной жалобой может быть нарастающая инспираторная одышка (нехватка воздуха) с затрудненным вдохом.
Среди клинических проявлений острого саркоидоза также можно выделить общие симптомы: повышение температуры до субфебрильных значений, слабость, недомогание, ночную потливость, анорексию, снижение массы тела и др. Кроме того, существуют характеристики заболевания, связанные с поражением того или иного органа или их группы.
- При саркоидозе легких больной жалуется на кашель, периодические несильные боли в груди, одышку и влажные хрипы.
- Поражение шейных, подключичных лимфоузлов проявляется уплотнением в месте их расположения. При саркоидозе лимфоузлов брюшной полости может наблюдаться расстройство пищеварения, боль в животе.
- При саркоидозе глаз поражаются веки, снижается зрение, пациент жалуется на ощущение инородного тела и неинтенсивные боли в глазах.
- Саркоидоз кожного покрова сопровождается сухостью и шелушением кожи, нарушением пигментации, изъявлениями, выпадением волос. Кожные проявления нередко начинаются в области рубцовой ткани (так называемые ожившие рубцы). Специфические симптомы проявляются в виде небольших бляшек на коже красноватого оттенка (преимущественно в верхней части тела) или ознобленной волчанки, для которой характерно разрастание мясистых бурых или фиолетовых очагов (наиболее агрессивных на лице).
- Саркоидоз сердца протекает одновременно с поражением лимфатических узлов или легких. Косвенные признаки: одышка во время физической активности, болезненные ощущения в области сердца, учащенное сердцебиение, отечность нижних конечностей, бледность кожных покровов.
- При саркоидозе ЛОР-органов (ухо, нос, глотка, гортань) страдают функции верхних дыхательных путей с проявлениями ринита. Гранулемы образуются на слизистой или хрящах носовых пазух.
- Саркоидоз желудочно-кишечного тракта чаще всего поражает желудок, реже — тонкий кишечник. Симптоматика стертая, проявляется в виде гастрита, колита и дуоденита.
- В редких случаях жалобы могут носить неврологический характер: чувствительные или двигательные нарушения при поражении центральной нервной системы, снижение порога чувствительности при периферической нейропатии. Эпилептическая активность может развиться, если поражен головной мозг.
Поскольку этиология саркоидоза остается неизвестной, то и болезнь остается диагнозом исключения. Алгоритм обследования включает:
- сбор анамнеза, включая факторы окружающей среды и профессии, симптомы;
- физикальное обследование;
- обзорную рентгенограмму органов грудной клетки;
Рентгенологическое исследование структуры легких с целью диагностики различных патологий.
Саркоидоз глазницы: признаки, гистология, лечение, прогноз
ФГБУ "НИИ глазных болезней" РАМН, Москва
ФГБУ "НИИ глазных болезней" РАМН
Учреждение Российской академии медицинских наук "НИИ глазных болезней" РАМН, Москва
Особенности клинических проявлений поражения глаз, придаточного аппарата и орбиты при саркоидозе
Журнал: Вестник офтальмологии. 2013;129(2): 33‑38
Разумова И.Ю., Воробьева О.К., Сафонова Т.Н., Шеремет Н.Л., Эксаренко О.В. Особенности клинических проявлений поражения глаз, придаточного аппарата и орбиты при саркоидозе. Вестник офтальмологии. 2013;129(2):33‑38.
Razumova IIu, Vorob'eva OK, Safonova TN, Sheremet NL, Éksarenko OV. Features of clinical manifestations of the globe, adnexal and orbital sarcoidosis. Vestnik Oftalmologii. 2013;129(2):33‑38. (In Russ.).
Под наблюдением находилось 86 больных с верифицированным диагнозом саркоидоз глаз, придаточного аппарата и орбиты. Возраст больных варьировал от 21 года до 43 лет (средний возраст 35,1±1,2 года). Мужчин было 25, женщин - 61, давность заболевания от 1 мес до 12 лет, сроки наблюдения 15 лет. В основу работы положены различные клинические формы саркоидоза глаз, придаточного аппарата и орбиты. В нашей практике саркоидоз наблюдался в виде комбинаций двух-трех проявлений заболевания глаз одновременно. У 32 пациентов из 38 обследованных были выявлены лейкоцитарные антигены главного комплекса гистосовместимости человека HLA-B-7, B-8, DR-2, DR-3, DR-15, что подтверждает генетическую предрасположенность к саркоидозу и обусловливает его течение. У 27 пациентов наблюдали дисбаланс клеточного и гуморального иммунитета, что также подтверждает и гипотезу иммунного генеза саркоидоза. Однако в связи с тем что этиология саркоидоза до настоящего времени остается невыясненной, проводили патогенетическое лечение.
Саркоидоз (болезнь Бенье—Бека—Шаумана) — это мультисистемное гранулематозное доброкачественное воспалительное заболевание неизвестной этиологии, характеризующееся наличием в различных органах и тканях эпителиоидно-клеточных гранулем без казеозного некроза, двусторонним увеличением медиастинальных лимфатических узлов, инфильтратами в легочной ткани, кожными и глазными проявлениями. В процесс может вовлекаться и костно-суставной аппарат [1, 3—5, 8, 9, 12, 13, 19]. История изучения саркоидоза насчитывает почти 130 лет, однако многие вопросы, связанные с лечением, остаются открытыми. Впервые кожные проявления саркоидоза описал в 1869 г. С.Р. Bоеск и позднее J. Hutchinson.
В 1889 г. Бек назвал заболевание «саркоидоз». Шауман в 1911 г. установил, что гранулемы могут поражать другие системы и органы даже при отсутствии характерных поражений кожи. Заболевание встречается у лиц в возрасте 20—50 лет и чаще поражает женщин [5, 9]. Клиническая картина зависит от продолжительности заболевания, активности гранулематозного процесса, локализации и объема поражения. В 25% случаев системного саркоидоза отмечаются поражения различных структур глаза: конъюнктивы, эписклеры, cклеры, роговой оболочки, сосудистого тракта, сетчатки, зрительного нерва и слезной железы, которые могут быть первыми симптомами заболевания [1—3, 5, 8, 9, 14—18, 20—22, 24]. На долю саркоидоза приходится 5% всех случаев переднего увеита, кроме того, может наблюдаться задний увеит [5, 8]. По данным литературы, у 75% больных с саркоидозом глаз наблюдаются изменения на обзорной рентгенограмме легких, такие как двусторонняя лимфоаденопатия корней легких в острой фазе заболевания и интерстициальный фиброз легких — в хронической [5, 8]. Последняя международная классификация МКБ-10 исключила саркоидоз из инфекционной патологии и рассматривает его в рубриках D50—D89 класс III. Болезни крови, кроветворных органов и отдельные нарушения, вовлекающие иммунный механизм.
Цель данной работы — изучение особенностей клинических проявлений поражения глаз, придаточного аппарата глаза и орбиты при саркоидозе.
Материал и методы
Под нашим наблюдением находилось 86 больных с верифицированным диагнозом саркоидоза глаз и придаточного аппарата глаза. Возраст больных варьировал от 21 года до 43 лет (средний возраст 35,1±1,2 года), мужчин было 25, женщин — 61, давность заболевания от 1 мес до 12 лет. Срок наблюдения 15 лет. Обследование включало, помимо традиционных офтальмологических методов, компьютерную периметрию c помощью статической неврологической N1 программы (периметр Octopus 900, «Interzeag AG», Швейцария), В-сканирование и цветовое допплеровское картирование глаза, его придаточного аппарата и орбиты с помощью ультразвукового диагностического прибора Voluson 730. По показаниям проводили магнитно-резонансную томографию (МРТ) орбит и головного мозга, флюоресцентную ангиографию глазного дна, оптическую когерентную томографию ретинального слоя нервных волокон и центральной зоны сетчатки, электрофизиологические исследования: потенциала электрической активности, лабильности, критической частоты слияния мельканий; проводили также исследование объема слезопродукции (тест Ширмера), рентгенографию и компьютерную томографию грудной клетки. При необходимости больные были консультированы пульмонологом, рентгенологом, ревматологом, дерматологом, инфекционистом и онкологом.
Результаты и обсуждение
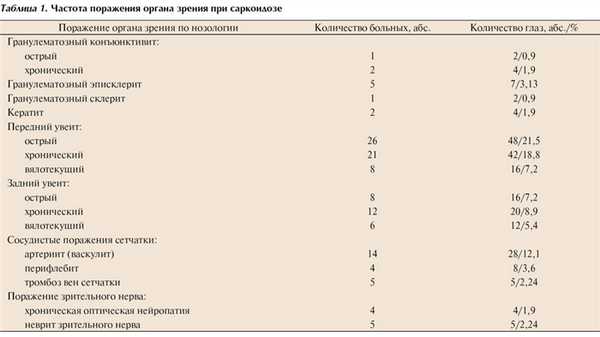
В результате проведенного комплексного исследования выявлены различные клинические формы саркоидоза глаз, его придаточного аппарата и орбиты (табл. 1). Одновременно с этим больные были обследованы на наличие гранулематозных поражений другой локализации — саркоидозных изменений в других органах и тканях. У 64 больных выявлены поражения бронхов и легких, у 28 — заболевания кожи, узловатая эритема, у 27 — поражение опорно-двигательного аппарата. Дифференциальный диагноз проводили с туберкулезными и герпетическими иридоциклитами, увеитами ревматоидной этиологии и ревматоидноподобными заболеваниями, сифилитическим поражением глаз, с болезнью Микулича, болезнью Вегенера, невритом зрительного нерва и задней оптической нейропатией при демиелинизирущих заболеваниях, болезнью Ходжкина, с вторичными инфекционными гранулемами при лейкозах, доброкачественной лимфоидной гиперплазией, метастатическими опухолями, беспигментными злокачественными опухолями радужной оболочки, цилиарного тела и с болезнью Брила—Симмерса.
В нашей практике саркоидоз наблюдался в виде комбинаций двух—трех проявлений заболевания одновременно (см. табл. 1). При поражении легких и бронхов у больных на рентгенограмме и компьютерной томограмме определяли прикорневую лимфоаденопатию в острой стадии заболевания (15 пациентов) и интерстициальный фиброз в хронической стадии заболевания (21 пациент), что совпадает с данными Е.И. Шмелева [12]. При гистологическом исследовании биоптатов, полученных при бронхоскопии, выявляли светлые пролифераты, состоящие из ретикулоэндотелиальных клеток с гигантскими клетками Лангханса, окруженными лимфоидными валиками, что подтверждает наличие генерализованного процесса. Поражение кожи проявлялось несколькими или множественными четко отграниченными гранулематозными узлами различной величины (28 пациентов). При биопсии кожных узлов в биоптате выделяли неказеозные гранулемы, которые состояли из лимфоцитов, эпителиоидных клеток, иногда небольшого количества гигантских клеток. При гистологическом исследовании казеозного распада не наблюдалось, что совпадало с данными литературы [19].
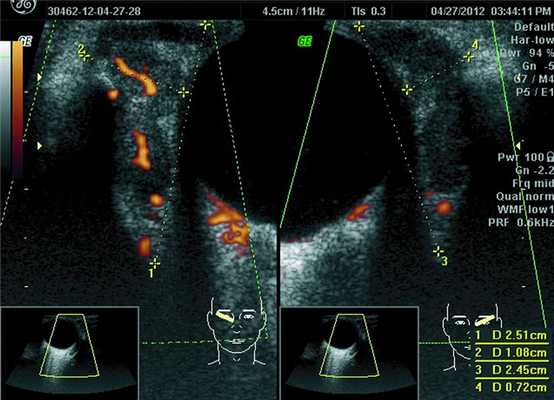
При ультразвуковом исследовании орбит 32 пациентов у 23 было выявлено увеличение линейных и объемных размеров слезных желез (рис. 1), Рисунок 1. Эхограмма глазного яблока и слезной железы в косой проекции с правой и левой стороны. На ультразвуковом срезе размеры слезных желез по глубине и ширине значительно увеличены (OD — 2,51 см на 1,08 см, OS — 2,45 см на 0,72 см). Видны извитые сосудистые цветовые карты. Внутри слезной железы визуализируются обширные сливные зоны разряжения. что сопровождалось изменениями функции органа и развитием синдрома сухого глаза в 8 случаях. Увеличение слезных желез в 19 случаях было парным, в 4 — односторонним.
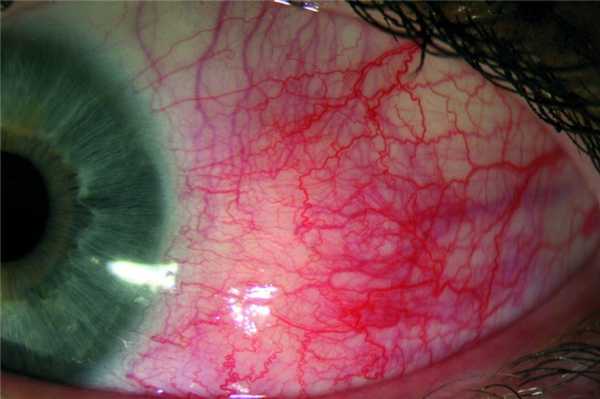
Конъюнктивиты (3 пациента, 6 глаз), эписклериты (5 пациентов, 7 глаз) и склериты (1 пациент, 2 глаза) при саркоидозе чаще всего носили хронический фолликулярный характер (рис. 2). Рисунок 2. Больная Д., 31 год. Эписклерит левого глаза (OS). При этом была исключена инфекционная и вирусная этиология. При кератитах (2 пациента, 4 глаза) исключали также вирусную инфекцию.
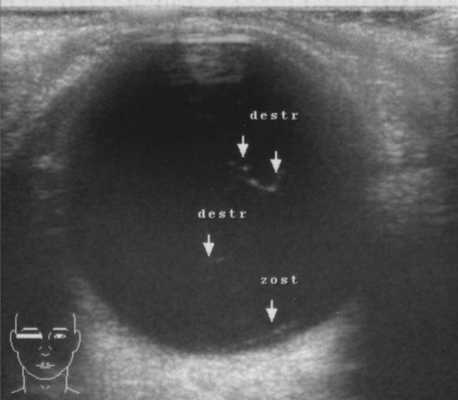
При переднем увеите (55 пациентов, 106 глаз) по всей поверхности эндотелия роговицы наблюдали множественные крупные сальные преципитаты, иногда гранулематозные узелки в строме и по зрачковому краю радужки, задние синехии; также выявляли клеточную инфильтрацию и деструктивные изменения в стекловидном теле (рис. 3). Рисунок 3. В-сканограмма правого глаза (OD) больного Н., 47 лет. Деструктивные изменения стекловидного тела c клеточной инфильтрацией. Отслойка задней гиалоидной мембраны.
При увеитах заднего отдела глаза в воспалительный процесс вовлекались диск зрительного нерва — ДЗН (рис. 4), Рисунок 4. Больная К., 39 лет. Исход неврита зрительного нерва в миопическом глазу (ОS) с отеком зрительного нерва, отеком сетчатки в макулярной зоне. ретинальные сосуды и наблюдалась картина ангиита (васкулита) с участками перифлебита или окклюзии сосуда (рис. 5), Рисунок 5. Флюоресцентная ангиограмма (OS) больного А., 28 лет, с ангиитом (васкулитом). чаще в дистальных, периферических отделах паравазально; передняя ишемическая нейропатия (рис. 6). Рисунок 6. Больной Б., 41 год. Передняя ишемическая нейропатия (OD). Отек ДЗН с нарушением тока крови в артериях, геморрагиями в перипапиллярной зоне, резко суженными артериями и ретинальным отеком в макулярной зоне. Вдоль сосудов иногда наблюдали бело-кремового цвета точечные инфильтраты в виде капель воска, что является патогноманичным признаком саркоидоза [4, 5, 8].
У одного больного с продолжительностью заболевания 10 лет была обнаружена очаговая гранулематозная атрофия пигментного эпителия сетчатки.
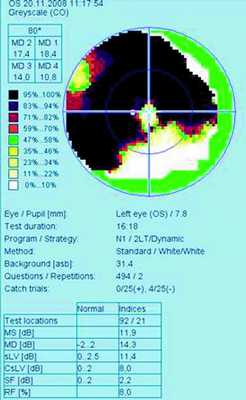
При поражении зрительного нерва — неврите зрительного нерва (5 пациентов, 5 глаз) — на сканограммах и томограммах орбит визуализировали утолщение зрительного нерва. Выявляли также гранулематозную инфильтрацию при отеке ДЗН с проминенцией в стекловидное тело. На МРТ головного мозга определяли очаги с повышенной интенсивностью сигнала (на Т2—W1). У пациентов с саркоидозной оптической нейропатией (4 пациента, 4 глаза) при компьютерной периметрии были выявлены изменения полей зрения различной локализации и степени выраженности от относительных скотом в аркуатных зонах до секторальных выпадений периферических и центральных зон с расширением слепого пятна (рис. 7). Рисунок 7. Выраженные изменения центрального и периферического полей зрения по данным статической периметрии у пациента К., 37 лет, с оптической нейропатией зрительного нерва саркоидозной этиологии.
При исследовании крови больных саркоидозом чаще всего выявляли: эозинофилию, лейкопению, лимфопению, моноцитоз и увеличение СОЭ. У 27 больных отмечали снижение T- и повышение B-клеточных иммунитетов, что подтверждают данные литературы [6].
Саркоидоз является следствием первично-измененного иммунитета либо развивается вследствие ряда наследственных и экзогенных факторов, приводящих к нарушениям иммунных механизмов с последующим развитием системной гранулематозной реакции [11]. Существует мнение, что генетическая предрасположенность к саркоидозу не только играет роль в его возникновении, но и обусловливает его течение, что подтверждается выявлением у этой категории больных лейкоцитарных антигенов главного комплекса гистосовместимости человека — определенных HLA-антигенов [10]. Лейкоцитарные антигены гистосовместимости HLA мы определяли у больных саркоидозом последние 3 года. Из 38 обследованных у 7 пациентов в крови был выявлен положительный HLA-В-7, у 4 — В-8, у 7 — DR-2, у 9 — DR-3 антигены и у 5 — DR-15 (32 пациента).
Проблема саркоидоза — предмет непрекращающихся дискуссий. В связи с тем что этиология саркоидоза до настоящего времени не установлена, методы лечения являются лишь патогенетическими.
Лечение больных саркоидозом глаз в основном заключалось в применении кортикостероидов внутривенно и внутрь, симптоматически назначали нестероидные противовоспалительные препараты, антиоксиданты, гемостатики, применяли дегидрационную терапию и т.д., т.е. лечение зависело от клинических проявлений заболевания. При увеитах, склеритах, эписклеритах добавляли местно противовоспалительную нестероидную и стероидную терапию, мидриатики. В тяжелых случаях мультисистемного проявления заболевания проводили лимфоцитаферез с экстракорпоральной обработкой стероидными гормонами и гемосорбцию (трем и одному пациенту соответственно), что способствовало быстрому купированию обострения и продлению сроков ремиссии, что совпало с данными других авторов [7].
Прогноз заболевания для жизни благоприятный: кожные узлы рассасываются в течение многих месяцев, оставляя рубцы, лимфатические узлы уменьшаются, частично регрессируют.
Для зрения прогноз менее благоприятный, чаще очень серьезный.

Осложнения, развившиеся в процессе наблюдения, представлены в табл. 2.
Полная потеря зрения у 1 больного (1 глаз) вследствие полной атрофии зрительного нерва, частичная атрофия ДЗН — исход неврита зрительного нерва — у 2 больных (см. рис. 6), частичный гемофтальм у 2 больных, вторичная глаукома у 43, осложненная катаракта у 46.
Заключение
Данные, полученные на достаточном клиническом материале и при длительных сроках наблюдения, свидетельствуют о существенной вариабельности глазных проявлений у больных с саркоидозом. Достижения современной диагностической офтальмологии позволяют проводить комплексное обследование пациента, необходимое для подтверждения диагноза. Своевременное обнаружение различных проявлений саркоидоза глаз и придаточного аппарата (слезная железа) позволяет в повседневной практике врачу-офтальмологу оказать адекватную офтальмологическую помощь и предупредить возможные осложнения. Изменения клеточного и гуморального иммунитета и выявление лейкоцитарных антигенов главного комплекса гистосовместимости HLA-антигенов свидетельствуют о необходимости более глубокого изучения этого заболевания.
Офтальмологические проявления генерализованного саркоидоза могут возникнуть на разных стадиях заболевания. Для саркоидоза глаз наиболее характерна клиника увеита с преимущественной локализацией патологического процесса в переднем отделе сосудистой оболочки глаза. Однако псевдоопухоль орбиты, дакриоаденит и более редкие локализации (неврит зрительного нерва, дакриоцистит) также встречаются при саркоидозе. Именно угроза нарушения зрительных функций и снижения качества жизни пациента при вовлечении органа зрения в патологический процесс полиорганного саркоидоза является поводом для назначения системной терапии стероидами. В тех случаях, когда клиническая манифестация саркоидоза наступает в виде увеита или гранулематозного процесса в орбите, с целью выявления патологии органов дыхания необходимо выполнение КТ органов грудной клетки. Мультидисциплинарный подход к обследованию и лечению пациентов с подозрением на саркоидоз обеспечивает своевременную верификацию диагноза и начало лечения. Представлено клиническое наблюдение полиорганного саркоидоза у мужчины 34 лет. Заболевание манифестировало с нарушения зрительных функций, выявления псевдоопухоли в левой орбите. Увеличение подключичного лимфоузла и результаты его биопсии позволили заподозрить гранулематозный процесс. На КТ органов грудной клетки выявлены диссеминированное поражение легких и аденопатия внутригрудных лимфоузлов, характерные для саркоидоза. На основании данных мультидисциплинарного обследования пациента верифицирован диагноз генерализованного саркоидоза. В результате системной терапии глюкокортикостероидами отмечена значительная положительная клинико-рентгенологическая динамика, достигнута медикаментозная регрессия заболевания.
Ключевые слова: саркоидоз, псевдоопухоль орбиты, с, аденопатия, компьютерная томография, мультидисциплинарный подход.
E.A. Burylova, L.A. Mamaeva, A.S. Berdnikova, O.K. Fedorova
Ural Scientific Research Institute of Phtysiopulmonology — Branch of the National Medical Research Center of Phtysiopulmonology, Yekaterinburg, Russian Federation
Ocular manifestations of systemic sarcoidosis may emerge at any disease stage. Ocular sarcoidosis is typically characterized by uveitic presentations that predominantly involve the choroid of anterior eye segment. However, orbital pseudotumor, dacryoadenitis, and other rare presentations (optic neuritis, dacryocystitis etc.) also occur in sarcoidosis. Threatened vision loss and poor quality of life are the reasons to prescribe systemic steroids in generalized sarcoidosis. Chest CT is required to identify respiratory diseases when sarcoidosis manifests as uveitis or granulomatous orbital inflammation. Multidisciplinary diagnostic and treatment approach to suspected sarcoidosis provides timely verified diagnosis and management strategy. This paper addresses case report of systemic sarcoidosis in a 34-year-old man. The initial manifestation was vision loss and left orbital pseudotumor. The enlarged subclavian lymph node and its biopsy were suspicious of granulomatous inflammation. Chest CT identified disseminated pulmonary lesions and intrathoracic lymphadenopathy that are typical of sarcoidosis. The results of multidisciplinary examina tions verified systemic sarcoidosis. Systemic steroids resulted in clinical and radiological improvement and medicinal regression of the disease.
Keywords: sarcoidosis, orbital pseudotumor, dacryoadenitis, adenopathy, computed tomography, multidisciplinary approach.
For citation: Burylova E.A., Mamaeva L.A., Berdnikova A.S., Fedorova O.K. Orbital lesion (pseudotumor and dacryoadenitis) is a manifestation of systemic sarcoidosis. Russian Journal of Clinical Ophthalmology. 2021;21(1):40-44. DOI: 10.32364/2311-7729-2021-21-1-40-44.
Для цитирования: Поражение орбиты (псевдотумор и дакриоаденит) как манифестация полиорганного саркоидоза. Клиническая офтальмология. 2021;21(1):40-44. DOI: 10.32364/2311-7729-2021-21-1-40-44.
Введение
Саркоидоз впервые описан J. Hatchinson в 1877 г. как заболевание кожи. Во второй половине XX в. наблюдение и лечение пациентов с саркоидозом осуществляли специалисты фтизиатрической службы, учитывая схожесть клинической картины бронхолегочных поражений c туберкулезом. Согласно современным представлениям саркоидоз — это системное воспалительное заболевание неизвестной этиологии, характеризующееся образованием неказеифицирующихся гранулем, мультисистемным поражением различных органов и активацией Т-клеток в месте гранулематозного воспаления с высвобождением различных хемокинов и цитокинов, включая фактор некроза опухоли α [1].
Саркоидоз встречается у пациентов разных возрастных групп, имеет склонность к спонтанным ремиссиям и рецидивам после проведенного лечения, требует назначения адекватной терапии 2. Прогрессирующее течение заболевания по данным рентгенологического контроля и функционального исследования дыхания, внелегочные проявления, в т. ч. поражение органа зрения с угрозой снижения зрительных функций, влияющие на качество жизни пациента, определяют назначение глюкокортикостероидов (ГКС) системно в качестве препаратов первой линии в лечении саркоидоза [1, 3, 4].
Развитие патологии органа зрения у больных саркоидозом возможно как до проявления признаков системного поражения, так и на фоне течения заболевания и варьирует, по данным литературы, от 15% до 80% случаев [5, 6]. В структуре офтальмологической патологии при саркоидозе, безусловно, лидирует увеит, составляя до 30-77,8% от всех установленных локализаций 8. Заинтересованность переднего отдела сосудистой оболочки глаза наблюдается чаще — в 52,5-75% случаев [5, 6], задний увеит — в 25,3-31,3% [5], он более характерен для пациентов старшей возрастной группы [6].
Поражения орбиты и придаточного аппарата глаз при саркоидозе встречаются несколько реже, но также достаточно разнообразны. Наиболее часто выявляется псевдоопухоль орбиты с вовлечением слезной железы, составляя 27,7% случаев среди пациентов с саркоидозом органа зрения и 63% случаев среди пациентов с саркоидозом орбиты [8, 9]. В то же время развитие изолированного дакриоаденита описано в 14,8% и 55% случаев соответственно [8, 10]. Наличие гранулематозного воспаления в орбите без заинтересованности слезной железы встречается несколько реже — в 13-20% случаев, по данным разных авторов [9, 10]. Кроме того, описаны отдельные случаи поражения зрительного нерва в его ретробульбарном отделе, а также экстраокулярных мышц [10], век и слезного мешка [9].
Манифестация системных проявлений при саркоидозе патологическими изменениями со стороны органа зрения имеет место в достаточно большом количестве наблюдений — от 38% до 80% [8, 9].
В то же время у пациентов с саркоидозом орбиты при дальнейшем обследовании в половине случаев выявляются другие локализации заболевания [10]. По результатам компьютерной томографии (КТ) органов грудной клетки, при отсутствии клинической симптоматики поражения легких и внутригрудных лимфатических узлов различной степени выраженности, характерные для саркоидоза, были обнаружены у 10% пациентов с гранулематозным увеитом [11] и практически у всех пациентов с саркоидозом орбиты 14.
Наличие объемных образований в орбите требует полноценного обследования с целью исключения системного характера процесса [5]. Офтальмологам необходимо помнить о мультидисциплинарном подходе к обследованию и лечению данной группы пациентов с привлечением специалистов разного профиля в зависимости от выявленных патологических изменений.
В статье описано клиническое наблюдение пациента с полиорганным саркоидозом и с дебютом клинических проявлений заболевания в виде нарушения зрительных функций и патологических изменений левой орбиты. Оно приведено с целью обратить внимание офтальмологов на важность мультидисциплинарного подхода к обследованию и лечению пациентов с патологией орбиты.
Клиническое наблюдение
Пациент Б., 1986 г. р. (34 года), житель Свердловской области. Обратился в клинику УНИИФ — филиала ФГБУ «НМИЦ ФПИ» Минздрава России 12.12.2019.
Жалобы на момент обращения: двоение, усиливавшееся при взгляде вверх, влево и при работе вблизи, снижение остроты зрения левого глаза, сужение глазной щели, опущение верхнего века слева.
Данные анамнеза: наличие хронических заболеваний, туберкулез, контакт с больными туберкулезом отрицает. По результатам обследования вирусных гепатитов, ВИЧ-инфекции, венерических заболеваний не выявлено. Не курит, наркотики не принимает, алкоголем не злоупотребляет. Флюорография в 2018 г. — без патологии.
OU — миопия высокой степени со школьного возраста, проведена склеропластика в 1995 г., коррекция зрения полная (OD c sph -14,0 дптр, OS c sph -9,0 дптр), при этом пациент лучше видел левым глазом.
Впервые в марте 2019 г. пациент заметил двоение и снижение зрения преимущественно левого глаза, сужение глазной щели, опущение верхнего века слева с постепенным ухудшением состояния глаз. Обращался к офтальмологу по месту жительства. В мае 2019 г. консультирован в ГАУЗ СО «СОКБ № 1», диагноз: «Миопия высокой степени обоих глаз, подозрение на новообразование орбиты слева». Рекомендовано: МРТ орбит, консультация гематолога. По данным МРТ головного мозга, орбит заключение: псевдоопухоль орбиты? слева. Консультация гематолога от 10.06.2019, диагноз: «Диффузная неходжкинская лимфома неуточненная, новообразование левой орбиты неясного генеза». Направлен на позитронно-эмиссионную томографию и КТ 12.07.2019, по результатам которых обнаружены изменения в нижней доле левого легкого, субплеврально — два уплотнения с повышенной метаболической активностью, аденопатия внутригрудных лимфатических узлов всех групп до 24-19 мм.
В августе 2019 г. пациент заметил уплотнение в области правой ключицы. В онкологическом диспансере 05.11.2019 выполнена биопсия подключичного лимфоузла справа. Заключение: гранулематозный лимфаденит. Морфологическая картина наиболее соответствует саркоидозу в гранулематозо-склеротической фазе. Для достоверного диагноза необходимо клинико-лабораторное исключение туберкулеза.
Флюорография от 28.11.2019 — диффузные изменения обоих легких по типу мелкоочаговой диссеминации. Диффузное усиление и деформация легочного рисунка по сетчатому типу.
Общее состояние пациента на момент обращения 12.12.2019 удовлетворительное. Офтальмологический статус: Vis OD=0,1 с sph -14,0 дптр=0,8; Vis OS=0,1
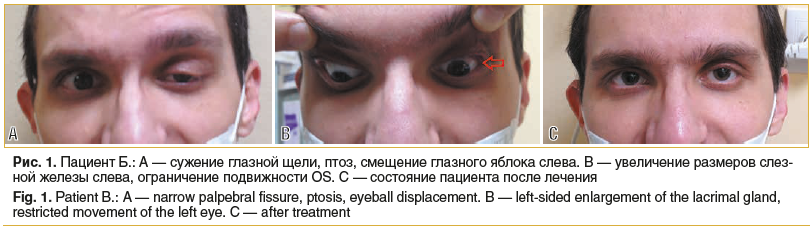
с sph -10,0 дптр=0,5; ВГД OU=18 мм рт. ст. (по Маклакову). Поля зрения, цветоощущение — в пределах нормы. OD — положение правильное, подвижность в полном объеме. OS — смещение глазного яблока вниз, ограничение его подвижности во всех направлениях и увеличение диплопии при отведениях. Сужение глазной щели слева, птоз (рис. 1 A). Увеличение размеров слезной железы слева (рис. 1 B). При биомикроскопии и осмотре глазного дна обоих глаз признаков воспалительного процесса (увеита) не выявлено.
Выполнена оптическая когерентная томография (ОКТ) и фотофиксация (iVue-100 v3.2, Optovue, США). По данным ОКТ выявлено утолщение слоя нервных волокон в перипапиллярной области и истончение сетчатки в макулярной зоне больше правого глаза, что обусловлено наличием миопии высокой степени обоих глаз.
С предварительным диагнозом «Интерстициальная легочная болезнь неуточненная (саркоидоз? туберкулез?). Подозрение на саркоидоз орбиты, слезной железы слева» пациент был госпитализирован в отделение дифференциальной диагностики УНИИФ — филиала ФГБУ «НМИЦ ФПИ» Минздрава России, где находился с 16.12.2019 по 28.02.2020.
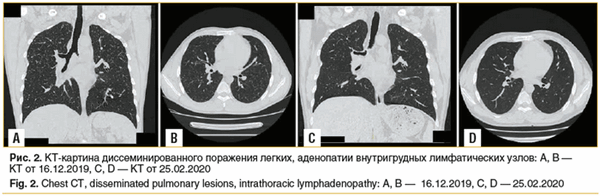
Данные обследования: КТ органов грудной клетки от 16.12.2019 — очаговая диссеминация по всем легочным полям с обеих сторон. Аденопатия верхнего отдела центрального средостения. В динамике: с 12.07.2019 по 16.12.2019, по данным ПЭТ и КТ, — нарастание легочного компонента. Заключение: диссеминированное поражение легких, прогрессирующее течение. Аденопатия внутригрудных лимфатических узлов (рис. 2 А, В).
МРТ головного мозга, орбит 24.12.2019 — в области утолщенного сухожилия верхней прямой мышцы слева визуализируется участок с гипо-изоинтенсивным сигналом, мягкие ткани века, области вокруг слезной железы утолщены, сигнал не изменен. Патологии зрительных нервов не отмечено. Заключение: подозрение на миозитическую псевдоопухоль левой орбиты (рис. 3 А).
19.12.2019 проведена фибробронхоскопия с транс-бронхиальной биопсией легкого и щипцовой биопсией бронха. Гистологическое заключение: эпителиоидно-клеточное гранулематозное поражение респираторной ткани с некрозом в центре одной из гранулем. В первую очередь необходимо дифференцировать продуктивный туберкулез и саркоидоз с некротической тканевой реакцией. Микроскопия промывных вод бронхов методом Циля — Нильсена от 19.12.2019, 20.12.2019, 23.12.2019 — кислотоустойчивые микобактерии не обнаружены.
Внутрикожная проба с туберкулезным аллергеном от 20.12.2019 — результат отрицательный.
Клинические анализы крови и общий анализ мочи — в пределах нормы.
Консультация невролога 13.01.2020 — патологии не выявлено.
С учетом клинической картины и данных обследования был установлен клинический диагноз «Полиорганный саркоидоз»: саркоидоз легких, внутригрудных и периферических лимфоузлов, орбиты, слезной железы слева.
Пациенту назначено лечение: аминофиллин 2,4% 5,0 мл, дексаметазон 8 мг, NaCl 0,9% 200 мл внутривенно капельно № 5. Высокобелковая диета. Старт системной терапии ГКС 26.12.2019 — метилпреднизолон 28 мг/сут, с 10.02.2020 — 27 мг/сут, далее снижение дозы по 1 мг каждые 10 дней до полной отмены.
На КТ 25.02.2020 (рис. 2 C, D) по сравнению с данными от 16.12.2019 отмечается практически полная регрессия мелких элементов диффузного поражения легких равномерно во всех отделах, а также уменьшение и нормализация размеров лимфоузлов паратрахеальных групп и аортопульмональной и бифуркационной группы.
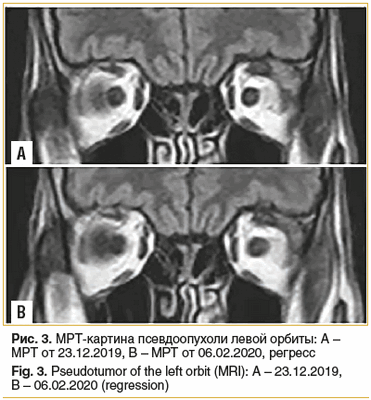
В результате терапии в течение 2 мес. отмечена существенная положительная клинико-рентгенологическая динамика в состоянии пациента. При контрольной МРТ головного мозга, орбит от 06.02.2020 (рис. 3 В) в сравнении с МРТ от 23.12.2019 отмечается нормализация толщины сухожилия верхней прямой мышцы слева; мягкие ткани века, области вокруг слезной железы по интенсивности сравнимы с противоположной стороной, сохраняется некоторое утолщение верхнего века.
Офтальмологический статус 26.02.2020: пациент отмечает улучшение зрения, но сохраняется дискомфорт и двоение при работе вблизи. Vis OD=0,1 с shp -14,0 дптр=0,9 Vis OS=0,1 с shp -9,0 дптр=0,9; ВГД OU=19 мм рт. ст. (по Маклакову). Поля зрения, цветоощущение — в пределах нормы. Оба глаза спокойны, сохраняется незначительное сужение глазной щели слева. Левое глазное яблоко занимает правильное положение, движения практически в полном объеме, с небольшим ограничением при взгляде вниз (рис. 1 C). Левая слезная железа уменьшилась в объеме, ее размеры и положение соответствуют правой. В остальном офтальмологический статус и данные ОКТ соответствуют показателям 12.12.2019.
Заключительный клинический диагноз: саркоидоз легких с саркоидозом лимфатических узлов, острое течение, фаза медикаментозной регрессии. Саркоидоз орбиты, дакриоаденит слева, фаза медикаментозной регрессии. Миопия высокой степени обоих глаз. Дыхательная недостаточность 0.
Рекомендации при выписке: наблюдение пульмонологом/терапевтом, офтальмологом по месту жительства. Лечение саркоидоза продолжить метилпреднизолоном — курс лечения начат 25.12.2019 с 28 мг/сут, с 10.02.2020 снижение суточной дозы метилпреднизолона по 1 мг, 1 раз в 10 дней, продолжить снижение суточной дозы до полной отмены.
Представленное клиническое наблюдение демонстрирует развитие полиорганного поражения при саркоидозе с первоначальными жалобами на нарушение зрительных функций и патологическими изменениями в левой орбите. Саркоидоз был заподозрен только после биопсии и гистологического исследования увеличенного подключичного лимфоузла, хотя очаговые изменения в легких и аденопатия внутригрудных лимфоузлов, по данным КТ органов грудной клетки, уже имели место на более ранней стадии процесса. Таким образом, верификация диагноза и старт системной терапии заболевания произошли лишь спустя 10 мес. с момента появления жалоб у пациента.
Заключение
Патология орбиты (в т. ч. объемные образования) имеет различную природу и представляет определенные сложности в диагностике. В связи с наличием клинических проявлений и зрительных нарушений, заметных пациенту, вполне предсказуемо его первоначальное обращение к офтальмологу. Врачу необходимо помнить, что псевдоопухоли орбиты — нередко проявление системного полиорганного заболевания, в т. ч. саркоидоза. При подозрении на саркоидоз пациентам, независимо от наличия жалоб и клинических проявлений, показана КТ органов грудной клетки с последующей консультацией пульмонолога с целью своевременной верификации диагноза и дальнейшего адекватного лечения и наблюдения.
Сведения об авторах:
Бурылова Елена Анатольевна — к.м.н., ведущий научный сотрудник, группа координации научных исследований, врач-офтальмолог, ORCID iD 0000-0002-4440-4686;
Мамаева Людмила Алексеевна — к.м.н., заведующая клинико-диагностическим отделением, врач-пульмонолог, ORCID iD 0000-0001-7070-8168;
Бердникова Анна Сергеевна — научный сотрудник, научно-клинический отдел, врач-рентгенолог, отделение лучевой диагностики, ORCID iD 0000-0001-8330-9174;
Федорова Ольга Константиновна — заведующая отделением дифференциальной диагностики, врач-пульмонолог, ORCID iD 0000-0002-6107-3524.
УНИИФ — филиал ФГБУ «НМИЦ ФПИ» Минздрава России. 620039, Россия, г. Екатеринбург, ул. 22 партсъезда, д. 50.
About the authors:
Elena A. Burylova — Cand. of Sci. (Med.), Leading Researcher, Group of the Coordination of Scientific Researches, ophthalmologist, ORCID iD 0000-0002-4440-4686;
Lyudmila А. Mamaeva — Cand. of Sci. (Med.), Head of the Clinical Laboratory Department, pulmonologist, ORCID iD 0000-0001-7070-8168;
Anna S. Berdnikova — Researcher of the Researching Clinical Division, radiologist of the Department of Radiological Diagnostics, ORCID iD 0000-0001-8330-9174;
Olga K. Fedorova — Head of the Department of Differential Diagnosis, pulmonologist, ORCID iD 0000-0002-6107-3524.
Ural Scientific Research Institute of Phtysio-pulmonology — Branch of the National Medical Research
Center of Phtysiopulmonology. 50, 22 nd Parts’ezd str., Yekaterinburg, 620039, Russian Federation.
Глазные проявления саркоидоза
Саркоидоз (болезнь Бенье-Бека-Шаумана, «доброкачественный гранулематоз») - системное доброкачественное гранулематозное заболевание. Этиология заболевания окончательно неизвестна, однако установлено, что данная патология сопровождается формированием Т- клеточных и мононуклеальных инфильтратов и эпителиоидно-клеточных гранулем без казеозных изменений, образующихся в различных органах. Гранулемы в дальнейшем рассасываются или трансформируются в гиалиновую соединительную ткань, нарушая функции пораженного органа [1]. Ранее больные саркоидозом обследовались, наблюдались и лечились у фтизиатров, но на сегодняшний день данная патология относится к полиорганному гранулематозу и требует мульдисциплинарного подхода и лечения, в том числе с участием офтальмолога [2].
Эпидемиологические исследования последних лет свидетельствуют о росте заболеваемости и распространенности саркоидоза в мире. Это связывают с неблагоприятными условиями окружающей среды, генетическими факторами и хроническим стрессом [3, 4]. Саркоидозом страдают преимущественно лица от 30 до 50 лет, чаще женщины (57%) [5]. Крайне редки случаи саркоидоза среди индейцев, эскимосов, жителей Новой Зеландии, стран Юго-Восточной Азии, канадских индейцев. В США болезнь чаще встречается у представителей негроидной расы, чем у европеоидной: соотношение между ними колеблется от 10:1 до 17:1. При этом у пациентов негроидной расы заболевание, как правило, протекает тяжело, тогда как у европеоидной течение его чаще бессимптомное и нередко имеет хронический характер [6, 7].
Наиболее часто саркоидозом поражаются органы грудной клетки (легкие), периферические лимфатические узлы и кожные покровы [8]. Орган зрения занимает 3-4-е место среди других локализаций саркоидоза. Впервые изменения глаз при саркоидозе были описаны в 1898 г. C. Boeck. С тех пор и до настоящего времени сведения о вовлечении органа зрения и тканей орбиты в патологический процесс при этом заболевании стали регулярно появляться в научной печати.
Патогенез саркоидоза
При формировании гранулем отмечаются нарушения местного иммунитета, которые предположительно приводят к развитию гиперчувствительности замедленного типа на неизвестный антиген. Установлено, что в основе патогенеза саркоидоза лежит накопление CD4+ Т-лимфоцитов вследствие иммунного ответа T-хелпера1 типа (Th-1) [9, 10]. В пораженных органах скопления Т-лимфоцитов продуцируют повышенное количество интерлейкинов -1(IL-1), IL-2, IL-12 и интерферона γ, приводящие к выработке фактора некрозов опухолей (TNF-альфа) и IL-6. В свою очередь они вызывают комбинацию воспалительных изменений, результатом которых является фиброз, который впоследствии вызывает повреждение органов с потерей их функций [9].
Клинические проявления саркоидоза
Течение саркоидоза может варьировать от бессимптомного до тяжелого, вплоть до летального исхода. Факторами, которые ухудшают прогноз данного заболевания являются: расовая принадлежность, позднее его начало и длительное течение (продолжающееся более полугода) и полиорганное поражение (более трех органов) и др. [10].
Саркоидоз может поражать различные органы и системы. Наиболее часто (до 90% больных) поражаются легкие. При этом пациентов беспокоят лихорадка, повышенная утомляемость, одышка, артралгии, боль в грудной клетке и мышцах, общая слабость. Нередко заболевание протекает бессимптомно и обнаруживается случайно при рентгенографии грудной клетки (внутригрудная аденопатия).
Стадия саркоидоза оценивается по рентгеновским снимкам. По классификации, предложенной в 1999 году Комитетом Европейского респираторного общества Всемирной организации по борьбе с саркоидозом и другими гранулематозными заболеваниями, различают 5 стадий:
стадия 0 - на рентгенограмме органов грудной клетки изменений нет;
стадия 1 - на снимке обнаруживается лимфаденопатия (увеличение внутригрудных лимфоузлов), но паренхима легких при этом не изменена;
стадия 2 - диагностируется лимфаденопатия корней легких и средостения, выявляются изменения в паренхиме легких;
стадия 3 - на первое место выходит патология паренхимы легких;
стадия 4 - включает в себя необратимый фиброз легких (замещение паренхимы соединительной тканью).
Наиболее часто проявления саркоидоза включают острые синдромы: Lofgren (в честь шведского терапевта) - сочетание двустороннего увеличения прикорневых бронхолегочных лимфатических узлов с высыпаниями на коже типа узловатой эритемы, артралгией и лихорадкой. Важно, что данный синдром часто сопровождается еще и увеитом [6]. Синдром Heerford (датский офтальмолог) представляет собой сочетание двустороннего паротита с двусторонним увеитом, иногда с поражением черепно-мозговых нервов, дыхательных путей и лимфатических узлов [11].
Наиболее часто поражаемыми внелегочными органами являются также лимфатические узлы, глаза и кожные покровы, причем, именно поражение кожи может быть первым заметным проявлением заболевания. Специфичными для саркоидоза являются гранулемы, в частности, признаком острого течения болезни может являться т.н. озлобленная волчанка Бенье-Теннесона и узловатая эритема. Последняя представляет собой нежные красные узелки, расположенные обычно на нижних конечностях и является важным, но неспецифическим признаком, т.к. может наблюдаться при неспецифическом васкулите [12].
Глазные проявления саркоидоза
Придатки глаза и орбита. Диффузное специфическое поражение соединительной ткани орбиты также может наблюдаться при саркоидозе. Вовлечение соединительной ткани орбиты обычно одностороннее и может привести к птозу, ограничениям движения глаза вследствие поражения экстраокулярных мышц и вызванной этим диплопии 14.
Слезная железа. Поражение ее фиксируется как саркоидозный дакриоаденит и наблюдается у 15-28% пациентов. При осмотре можно наблюдать опухолевидный отек латерального сегмента верхнего века и отметить увеличение слезной железы при его пальпации. Значительное увеличение слезной железы может привести к развитию птоза. Кроме того, у таких пациентов (впрочем, даже не имевших явных клинических признаков вовлечения в патологический процесс слезной железы) в дальнейшем отмечалось развитие «сухого» кератоконъюнктивита.
Слезоотводящие пути. Воспаление слезного мешка и слезных канальцев, вызванное саркоидозом, может негативно влиять на их функционирование, вызывая ухудшение дренажного оттока слезной жидкости и привести к присоединению вторичной инфекции [16, 17].
Экстраокулярные мышцы. Вовлечение их в патологический процесс приводит к диплопии, болевым ощущениям при движении глаз. В ряде исследований отмечается развитие у пациентов, страдающих саркоидозом, воспалительного миозита глазодвигательных мышц. Клиническая картина может напоминать изменения, наблюдаемые при офтальмопатии Грефе, и проявляется генерализованным увеличением экстраокулярных мышц [1, 18].
Конъюнктива. Первым, кто в 1921 г. описал поражение конъюнктивы при саркоидозе, был J. Stranberg [19]. Видимые иногда даже невооруженным глазом признаки изменения слизистых проявляются в виде мясистых, напоминающих халязион, золотистых по цвету узелков. Эти изменения могут располагаться в проекции как верхнего, так и нижнего конъюнктивального свода. Присоединение вторичной инфекции к гранулематозному процессу может привести к симблефарону [11, 17].
Роговица. Различают 4 вида поражения роговой оболочки: 1) возникновение утолщения в нижнем отделе, что является самым характерным признаком; 2) образование кальцинированной ленточной кератопатии (в строме отмечаются изменения в виде кальцинированной белой ленты); 3) утолщение стромы роговицы; 4) развитие интерстициального кератита [18].
Сосудистая оболочка. Наиболее распространенное из глазных поражений. Передний увеит (ирит, иридоциклит) встречается у 22-70% больных, страдающих глазным саркоидозом [19]. Различают острый иридоциклит (чаще наблюдается при синдроме Lofgren) и хронический саркоидозный увеит. Наиболее часто встречается острый увеит, обычно наблюдается у молодых людей в возрасте 20-35 лет, в то время как хронический отмечается у лиц старшей возрастной группы - 35-50 лет [18,20,21].
При передних саркоидозных увеитах часто обнаруживают крупные, так называемые «сальные» преципитаты (обычно их сравнивают с каплями бараньего жира). Хроническое течение заболевания имеет более легкую форму. При биомикроскопии глаза на радужной оболочке можно увидеть узелки Бусакка, Кеппе (образования, являющиеся проявлением истинного гранулематозного поражения глаз). Узелок Кеппе обычно формируется на пуппилярной границе, вследствие чего может стать местом для развития задних синехий [21]. Увеит может привести к спайкам радужной оболочки и хрусталика и явится одной из причин возникновения вторичной глаукомы и осложненной катаракты [19, 22]. Если воспаление развивается преимущественно в плоской части цилиарного тела, то воспалительный процесс приводит к специфичному выпоту в стекловидное тело в виде «снежных комочков» и цепочек, напоминающих связки жемчужин. Они могут вызывать чувство дискомфорта у пациентов, но существенно на зрительную функцию, как правило, не влияют [20, 21].
Задний увеит. Очаговые воспалительные изменения на глазном дне проявляются также ретинальными или хориоидальными инфильтратами. В активной фазе эти очаги представляют собой белые рыхлые массы с нечеткими границами. Над ними прослеживается клеточная реакция в пограничных слоях стекловидного тела и отек сетчатки. По мере купирования воспалительных изменений появляются очаги атрофии сетчатки и/или хориоидеи с различной степенью выраженности пигментации. При заднем увеите характерно поражение ретинальных сосудов 22. Вовлечение сосудов сетчатки и экссудат на ней напоминает «капли воска свечи». Вокруг вен и артерий возникают изменения, похожие на муфты. Как правило, они располагаются на протяжении и вдоль ретинальных сосудов. Возникает сужение и облитерация сосудов. Острые и хронические артериальные и венозные перфузии сопровождаются появлением отека сетчатки, геморрагиями, развитием «мягкого» экссудата в результате окклюзии прекапиллярных артериол. В результате возникает ишемия, что может быть причиной возникновения неоваскуляризации сетчатки или хориоидеи. Неоваскуляризация хориоидеи должна быть заподозрена, если в центральной зоне под сетчаткой присутствует серовато-зеленоватый очаг с геморрагиями и отеком сетчатки [25]. На фоне хронического воспаления, связанного с передним, промежуточным или задним увеитом, может развиться кистозный макулярный отек.
Зрительный нерв. При поражении зрительных нервов (ЗН) вследствие саркоидозного процесса довольно быстро развивается оптическая нейропатия (с отеком ЗН и т.п.), которая может вызвать быстрое и значительное, причем, как правило, одностороннее ухудшение зрения. Конечным исходом вовлечения зрительного нерва в патологический процесс при саркоидозе является развитие атрофии ЗН [22, 26, 27].
Таким образом, проблема такого серьезного мультисистемного заболевания как саркоидоз сохраняет свою актуальность на протяжении многих лет. В патологический процесс при саркоидозе нередко может быть вовлечен глаз и его придатки. Дифференциальная диагностика саркоидоза требуется с другими гранулематозными заболеваниями и, в первую очередь, с туберкулезом.
Читайте также:
