Техника латерального заглоточного доступа к краниовертебральному сочленению
Добавил пользователь Владимир З. Обновлено: 01.02.2026
Диапазон методов хирургического лечения больных с Мальформацией Киари представлен более чем 20 разновидностями оперативных методик. К сожалению, большинство нейрохирургов, опираясь на разноречивые данные литературы и собственный опыт, «подстраивают хирургическую тактику под пациента». На наш взгляд, стратегия хирургического лечения больных должна быть основана на глубоком понимании патофизиологии заболевания. С учетом современных взглядов на причину заболевания, основываясь на результатах завершенной диссертационной работы, посвященной этой проблеме, хирургическое вмешательство, помимо устранения прямой компрессии невральных структур, должно быть направлено на восстановление нормальной ликворциркуляции на уровне краниовертебрального перехода.
Основным методом лечения Мальформации Киари остается хирургическая коррекция диспропорций на уровне краниовертебрального перехода. Разброс по степени хирургической «агрессивности» варьирует от методов сопровождающихся резекцией миндаликов до малоинвазивных эндоскопических методик костной декомпрессии. В последние годы отчетливо прослеживается тенденция к более щадящим методам хирургического лечения, хотя отдельные хирурги и в настоящее время пропагандируют радикальные методики.
«Золотым стандартом» является декомпрессия краниовертебрального перехода с пластикой твердой мозговой оболочки. Суть этого метода заключается в устранении давления на миндалики мозжечка и создания «комфортных» условий для нормального процесса ликвороциркуляции в этой зоне.
С этой целью через небольшой линейный разрез в шейно-затылочной области, большая часть которого расположена в зоне роста волос, осуществляется доступ к структурам краниовертебрального перехода. С целью устранения компрессии удаляется небольшой участок затылочной кости и фрагмент первого шейного позвонка не играющий ключевого значения в биомеханике шейного отдела. Уже на данном этапе мы начинаем использовать операционный микроскоп. Важным этапом в достижении максимальной декомпрессии является иссечение утолщенной атланто-затылочной мембраны, оказывающей прямую компрессию на опущенные миндалики мозжечка. После этого производится рассечение твердой мозговой оболочки и ее пластика. Модифицированная полуциркулярная конфигурация разреза оболочки позволяет нам использовать всю длину раны, не вызывая технических сложностей на этапе её пластики. Под пластикой оболочки подразумевается вшивание «заплатки» из собственных тканей пациента, взятой заблаговременно на этапе разреза мягких тканей. Преимуществами использования собственных тканей пациента являются их инертность, эластичность и быстрая «вживляемость» в окружающие ткани. Использование «местных» тканей позволяет нам избежать дополнительных разрезов, обеспечить максимальную герметичность на фоне минимального косметического дефекта. Наиболее часто встречающимися осложнениями, при использовании чужеродных синтетических материалов являются инфекционные осложнения, возможность спаечного процесса и плохого заживления вследствие иммунной реакции организма. После завершения основного этапа, осуществляется послойное, максимально герметичное зашивание мягких тканей и косметический, внутрикожный шов на кожу. При благоприятном течении послеоперационного периода выписка пациента из стационара с подробными рекомендациями может быть осуществлена уже на 4-5 день после операции.
Техника латерального заглоточного доступа к краниовертебральному сочленению
ФГБУ «Федеральный центр нейрохирургии» Минздрава России;
ФГАОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова» Минздрава России
ФГАОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова» Минздрава России
ФГБУ «Федеральный центр нейрохирургии» Минздрава России
ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» Минздрава России (Сеченовский Университет)
Больница и медицинский центр Джозефа
Анатомические особенности и ориентиры транскондилярного доступа к мыщелковой ямке
Журнал: Оперативная хирургия и клиническая анатомия. 2022;6(2): 13‑19
ОБОСНОВАНИЕ
Латеральные доступы к задней черепной ямке хорошо известны и давно зарекомендовали себя при хирургическом лечении обширной группы патологий области вентральной поверхности продолговатого мозга и позвоночной артерии. Однако в настоящее время приобретает все большее распространение транскондилярный доступ к мыщелковой ямке, который может рассматриваться как модификация классического транскондилярного доступа. Выполнение данного доступа наиболее предпочтительно при хирургическом лечении больных с аневризмами позвоночной артерии, микрососудистой декомпрессией, невралгии глоссофарингеальной области, а также при интрадуральном удалении объемных образований, расположенных в области яремного бугорка.
ЦЕЛЬ ИССЛЕДОВАНИЯ
Сравнительное анатомическое исследование на анатомических и кадаверных препаратах области краниовертебрального перехода применительно к группе латеральных доступов к задней черепной ямке, описание основных анатомических особенностей и ориентиров, а также техники выполнения транскондилярного доступа к мыщелковой ямке.
МАТЕРИАЛ И МЕТОДЫ
Исследование выполнялось на 5 анатомических и 15 кадаверных препаратах.
РЕЗУЛЬТАТЫ
При выполнении транскондилярного доступа к мыщелковой ямке в качестве основных анатомических ориентиров используются мыщелковая ямка, задний мыщелковый канал и задняя мыщелковая эмисарная вена. При транскондилярном доступе к мыщелковой ямке в дополнение к латеральной частичной субокципитальной краниотомии (с возможной дополнительной ламинэктомией атланта, либо без нее) мыщелковая ямка и задняя часть яремного бугорка экстрадурально резецируются до подъязычного канала, что является характерной особенностью этого доступа, отличающей его от иных латеральных доступов к задней черепной ямки.
ЗАКЛЮЧЕНИЕ
Проведено сравнительное анатомическое исследование на анатомических и кадаверных препаратах области краниовертебрального перехода применительно к группе латеральных доступов к задней черепной ямке, описаны основные анатомические особенности и ориентиры, а также техника выполнения транскондилярного доступа к мыщелковой ямке. Транскондилярный доступ к мыщелковой ямке не может обеспечить достаточную визуализацию группы патологий, расположенных ниже краев большого затылочного отверстия или нижнемедиально от позвоночной артерии. К основному достоинству транскондилярного доступа к мыщелковой относится отсутствие травматизации атлантозатылочного сустава, что является неотъемлемой частью классического транскондилярного доступа.
Дата принятия в печать:
Введение
Дальний латеральный доступ (far lateral approach; R. Heros, 1986), заднелатеральный доступ (posteriolateral approach; A. Perneczky, 1986), транскондилярный доступ (transcondylar approach; H. Bertalanffy, W. Seeger, 1991) и экстремально латеральный доступ (extreme lateral approach; C. Sen, L. Sekhar, 1990) хорошо известны и объединяются в группу латеральных доступов к задней черепной ямке [1—3]. В настоящее время латеральные доступы к задней черепной ямке часто применяются при хирургическом лечении при патологии области вентральной поверхности продолговатого мозга и позвоночной артерии [4—8].
Однако в последние годы приобретает все большее распространение транскондилярный доступ к мыщелковой ямке (transcondylar fossa approach, supracondylar transjugular tubercle), который может рассматриваться как модификация классического транскондилярного доступа [9—11]. Выполнение данного доступа наиболее предпочтительно при хирургическом лечении больных с аневризмами позвоночной артерии [12, 13], микрососудистой декомпрессией, невралгией глоссофарингеальной области [14, 15], а также при интрадуральном удалении объемных образований, расположенных в области яремного бугорка [16, 17].
Цель исследования — сравнительное анатомическое исследование на анатомических и кадаверных препаратах области краниовертебрального перехода применительно к группе латеральных доступов к задней черепной ямке, описание основных анатомических особенностей и ориентиров, а также техники выполнения транскондилярного доступа к мыщелковой ямке.
Материал и методы
Исследование выполняли на 5 анатомических и 15 кадаверных препаратах. Артерии и вены кадаверных препаратов были предварительно окрашены цветным силиконом для лучшей визуализации сосудов исследуемой области. Из костных структур прицельно изучали атлантозатылочную область, затылочный мыщелок, мыщелковую ямку, задний мыщелковый канал, подъязычный канал (передний мыщелковый канал) и яремный бугорок. Прицельно изучали следующие артерии: экстракраниальный и интракраниальный отделы позвоночной артерии и заднюю нижнюю мозжечковую артерию. Из вен изучали систему венозных каналов вокруг яремного бугорка и мыщелка затылочной кости (позвоночное венозное сплетение), а также задние эмиссарные вены, вены языкоглоточного канала, краевые синусы и яремные луковицы.
Выполняли анатомическую диссекцию кадаверных препаратов при помощи операционного микроскопа под кратностью увеличения от ×6 до ×40 с поэтапной фото- и видеофиксацией.
Результаты и обсуждение
Базовая анатомия латеральной части большого отверстия. Область латеральной стенки большого отверстия представлена основными анатомическими ориентирами: яремный бугорок, затылочный мыщелок и латеральная часть атланта. Самой важной анатомической структурой здесь является затылочный мыщелок, который образует атлантозатылочный сустав с суставной ямкой латеральной части расположенного ниже атланта (рис. 1).
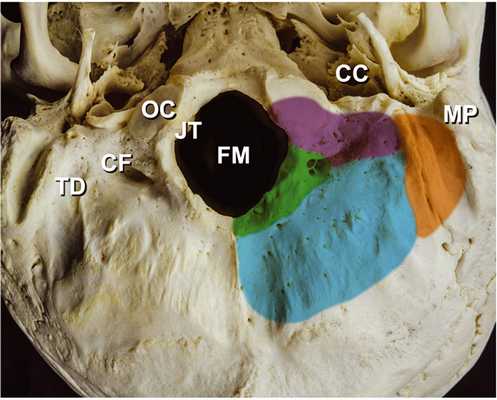
Рис. 1. Анатомия латеральной части большого затылочного отверстия (вид снаружи).
Расположение затылочных мыщелков в каждом случае различается, при этом чем более кзади расположен затылочный мыщелок, тем в большей степени он становится препятствием для хирургического доступа к задней черепной ямке. Мыщелок ограничен латерально посредством яремной луковицы, а вогнутая область, называемая мыщелковой ямкой, расположена позади яремной луковицы. Мыщелковая ямка образует наружную поверхность яремного бугорка. Здесь также расположен мыщелковый канал, через который проходит задняя мыщелковая эмиссарная вена, появляющаяся на дне мыщелковой ямки.
Задний мыщелковый канал проходит между задней частью яремного бугорка и затылочным мыщелком и сообщается спереди с дистальным концом сигмовидного синуса, яремного отверстия, или подъязычного канала. Яремный бугорок расположен выше задних мыщелкового и подъязычного каналов, а затылочный мыщелок расположен ниже них. Задняя часть яремного бугорка ограничена латерально сигмовидной бороздой и медиально большим отверстием (рис. 2).
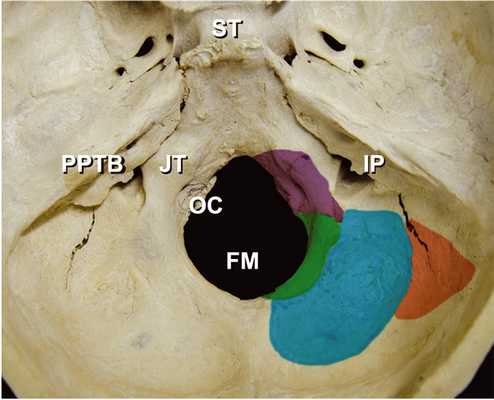
Рис. 2. Анатомия латеральной части большого затылочного отверстия (вид изнутри).
После прохождения отверстия поперечного отростка атланта экстракраниальный отдел позвоночной артерии располагается в одноименной борозде атланта, расположенной вокруг атлантозатылочного сустава (рис. 3).
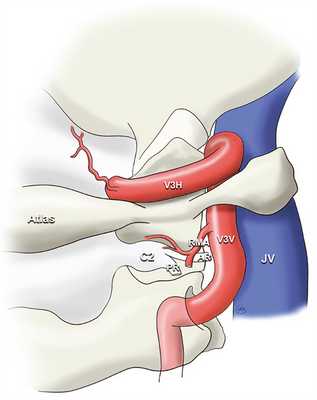
Рис. 3. Строение артериальной системы области краниовертебрального перехода.
Экстракраниальные части позвоночных артерий окружены позвоночным венозным сплетением. В области латеральной части большого отверстия можно наблюдать достаточно сложное анатомической строение венозной системы. Вследствие этого вены области краниовертебрального перехода принято рассматривать посистемно. Выделяется три больших венозных бассейна — позвоночное венозное сплетение, краевой синус и яремная луковица (рис. 4).
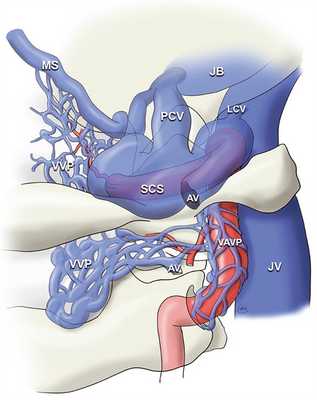
Рис. 4. Строение венозной системы области краниовертебрального перехода.
Задняя мыщелковая эмиссарная вена и вена подъязычного канала сообщаются со всеми тремя венозными бассейнами. Она сообщается сзади с позвоночным венозным сплетением в мыщелковой ямке и спереди с яремной луковицей или веной подъязычного канала. Затылочный синус также иногда сообщается с яремной луковицей.
Анатомические особенности и ориентиры транскондилярного доступа к мыщеловкой ямке. При выполнении латеральных доступов яремный бугорок является основным препятствием для действий хирурга. При выполнении транскондилярного доступа к мыщелковой ямке яремный бугорок экстрадурально резецируют, а затылочный мыщелок оставляют неповрежденным, что является характерной особенностью этого доступа, отличающей его от иных латеральных доступов к задней черепной ямки. Именно при транскондилярном доступе к мыщелковой ямке в дополнение к латеральной частичной субокципитальной краниотомии (с возможной дополнительной ламинэктомией атланта либо без нее) мыщелковую ямку и заднюю часть яремного бугорка экстрадурально резецируют до подъязычного канала. Таким образом, в качестве основных анатомических ориентиров используют мыщелковую ямку, задний мыщелковый канал и заднюю мыщелковую эмиссарную вену.
Сравнительная анатомия латеральных доступов к задней черепной ямке. Различия между транскондилярным доступом к мыщелковой ямке и классическим транскондилярным доступом. При классическом транскондилярном доступе медиальные части затылочного мыщелка и латеральную часть атланта удаляют в дополнение к упомянутому выше транскондилярному доступу к мышеловковой ямке. Этот доступ обеспечивает хороший дополнительный обзор передней части большого затылочного отверстия ниже уровня подъязычного канала. В некоторых случаях видна контралатеральная позвоночная артерия или базилярная артерия. К недостаткам классического транскондилярного доступа относится травматизация атлантозатылочного сустава.
Различия между транскондилярным доступом к мыщелковой ямке и дальнелатеральным, заднерлатеральным доступами. Основными различием между приведенными доступами является степень резекции костных структур. При выполнении дальнего латерального доступа мыщелковую ямку по мере возможности удаляют максимально в латеральном направлении. При транскондилярном доступе к мыщелковой ямке ее удаляют не только в латеральном направлении сигмовидного синуса, но и кпереди, в сторону подъязычного канала. После выполнения дальнего латерального доступа заднюю часть яремного бугорка между сигмовидным синусом и большим затылочным отверстием резецируют к подъязычному каналу, но затылочный мыщелок не затрагивают. Необходимо отметить, что как транскондилярный доступ к мыщелковой ямке, так и заднелатеральный доступ предусматривают надмыщелковый транскондилярный доступ к яремному бугорку, таким образом избегая травматизации атлантозатылочного сустава. Однако в заднелатеральном доступе область краниотомии не является постоянной, и медиальная часть большого затылочного отверстия не открывается. В транскондилярном доступе к мышелковой ямке затылочную кость, в частности, мыщелковую ямку и яремный бугорок, резецируют с помощью таких анатомических ориентиров, как задний мыщелковый канал, а также венозных образований. Кроме того, удаление субокципитальных костных структур удлиняет линию и позволяет укоротить расширение дурального разреза до уровня атланта. Когда требуется дополнительная визуализация ниже расположенных структур, добавляют ламинэктомию атланта, а затем дуральный разрез продливают нижнемедиально.
Хирургическая техника выполнения транскондилярного доступа. Мышцы исследуемой области расположены в 3 слоя (рис. 5).
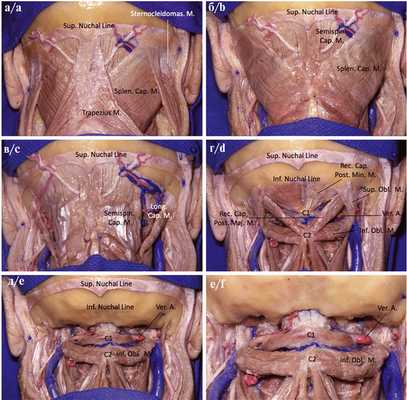
Рис. 5. Пошаговая диссекция мышц субокципитальной области на кадаверном препарате.
а — мышцы поверхностного слоя: trapezius и sternocleidomastoid, которые крепятся с верхней затылочной линии; б — мышца среднего слоя: splenius capitis, которая крепится к верхней затылочной линии; в — мышцы среднего слоя: semispinalis capitis и longissimus capitis, которые крепятся с верхней затылочной линии; г — мышцы глубокого слоя: rectus capitis posterior minor, rectus capitis posterior major, superior oblique и inferior oblique. Визуализирован сегмент V3 позвоночной артерии в глубине субокципитального треугольника; д, е — прямые и косые мышцы были удалены, чтобы обнажить весь сегмент V3 позвоночной артерии, задний свод C1, антлантозатылочное сочленение и большое отверстие.
Когда прямую головку задней большой и малой мышц отделяют от нижней выйной линии и отодвигают кзади, визуализируются мыщелковая ямка и задняя мыщелковая эмиссарная вена. После этого выполняют субокципитальную краниотомию. Область краниотомии располагается ниже поперечного синуса, далее повторяя форму сигмовидного синуса до противоположной стороны средней линии большого отверстия.
Необходимо широко открыть большое затылочное отверстие, чтобы удлинить разрез твердой мозговой оболочки по средней линии до уровня атланта. Когда требуется дополнительная визуализация ниже расположенных структур, добавляют ламинэктомию атланта, а затем дуральный разрез продливают нижнемедиально.
На этом этапе задняя мыщелковая эмиссарная вена сообщается с позвоночным венозным сплетением, где ее коагулируют и пересекают в области дна мыщелковой ямки, после чего визуализируется задний мыщелковый канал. Вслед за каналом и веной мыщелковая ямка и яремный бугорок, расположенный выше канала, экстрадурально резецируют до подъязычного канала (рис. 6). Во время удаления передней части яремного бугорка сигмовидный синус расположен латерально, а большое отверстие видно медиально через твердую мозговую оболочку.
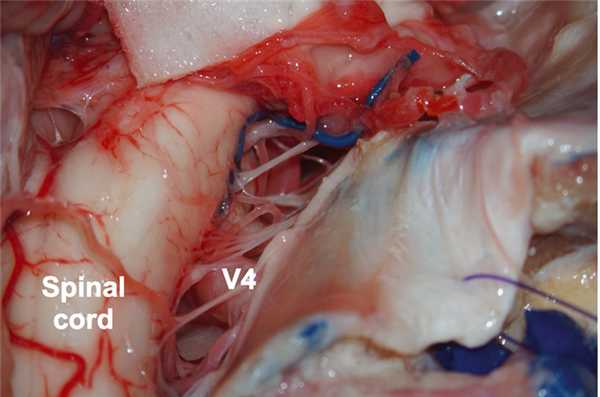
Рис. 6. Выполнение транскондилярного доступа к мыщелковой ямке после спиливания яремного бугорка (вид снаружи, свежий кадаверный препарат).
Таким образом, для хирурга открываются яремное отверстие, гипоглоссальный канал, нижняя группа черепных нервов, сосудистое сплетение в отверстии Лушка, позвоночная артерия и задняя нижняя мозжечковая артерия.
Выводы
1. Проведено сравнительное анатомическое исследование на анатомических и кадаверных препаратах области краниовертебрального перехода применительно к группе латеральных доступов к задней черепной ямке, описаны основные анатомические особенности и ориентиры, а также техника выполнения транскондилярного доступа к мыщелковой ямке.
2. Транскондилярный доступ к мыщелковой ямке не может обеспечить достаточную визуализацию группы патологий, расположенных ниже краев большого затылочного отверстия или нижнемедиально от позвоночной артерии.
3. К основному достоинству транскондилярного доступа к мыщелковой относится отсутствие травматизации атлантозатылочного сустава, что является неотъемлемой частью классического транскондилярного доступа.
Участие авторов:
Концепция и дизайн исследования — А.А. Суфианов, И.С. Шелягин, Е.С. Маркин, С.С. Дыдыкин, Ф.М. Рейс, Р.А. Суфианов
Сбор и обработка материала — А.А. Суфианов, И.С. Шелягин, Е.С. Маркин, Ф.М. Рейс, Р.А. Суфианов
Написание текста — А.А. Суфианов, И.С. Шелягин, Р.А. Суфианов
Редактирование — А.А. Суфианов, И.С. Шелягин, Е.С. Маркин, С.С. Дыдыкин, Ф.М. Рейс, Р.А. Суфианов
Participation of authors:
Concept and design of the study — A.A. Sufianov, I.S. Sheliagin, E.S. Markin, S.S. Dydykin, F.M.C.V. Reis, R.A. Sufianov
Data collection and processing — A.A. Sufianov, I.S. Sheliagin, E.S. Markin, F.M.C.V. Reis, R.A. Sufianov
Text writing — A.A. Sufianov, I.S. Sheliagin, R.A. Sufianov
Editing — A.A. Sufianov, I.S. Sheliagin, E.S. Markin, S.S. Dydykin, F.M.C.V. Reis, R.A. Sufianov
Краниальные травматические нарушения и дисфункция ВНЧС
В предыдущих публикациях мы уже рассказывали о том, что краниальные нарушения могут служить этиологическим фактором в развитии дисфункции ВНЧС. В этой статье мы расскажем об одном краниальном нарушении, при котором дисфункция ВНЧС будет встречаться в 99 % случаев. Это нарушение носит травматический характер и называется латеральным стрейном.
Причиной возникновения латерального стрейна служит черепная травма. Эта травма может произойти на любом отрезке нашей жизни, что приведет к блокированию движения в черепных швах. Каждый день множество детей рождается с искажениями в черепной системе.
Травмы могут возникнуть непосредственно во время родов или от позиционной травмы внутриутробно. Существенным явилось бы то, чтобы все новорожденные были проверены на присутствие черепных дисфункций немедленно после рождения или в период младенчества.
Чем мы моложе, тем более гибок наш череп и, соответственно, тем большая у него способность поглотить негативное воздействие. Но, поскольку мы становимся старше, и наша суставная система всюду по телу начинает терять свою гибкость, и наши черепные швы не могут дать необходимой компенсации при различного рода травмах.
Это приводит к тому, что поглощение происходит на каком-то одном уровне местного масштаба и недостаточно компенсации происходит в остальной части черепа. Чем старше мы становимся, тем больше локализована рана. Мы все еще можем исправлять большое количество этих дисфункций у взрослых, но тогда изменяется окклюзия и мы должны поддержать эффект исправления с помощью методов челюстно-лицевой ортопедии.
Пациентка Анна, 47 лет, обратилась по поводу неоднократного и безуспешного протезирования, а также с жалобами на постоянные поломки ортопедических конструкций, дискомфорт и болевые ощущений во время жевания в области височно-нижнечелюстных суставов. Жалобы на головные боли, одышку и быструю утомляемость. В анамнезе: гипертоническая болезнь, риск III, климактерический синдром, хр. панкреатит, остеохондроз позвоночника (рис. 1).
В процессе рентгенологического обследования на прямой ТРГ определяется краниальное искажение Roll травматического происхождения (родовая травма), характеризующееся дивергенцией лобной, клиновидной и верхнечелюстной костей, что выразилось в деформации окклюзионной плоскости и латеральном смещении нижней челюсти вправо (рис. 2).
При анализе боковой ТРГ обращает на себя внимание то, что линия, соединяющая ANS-PNS, опускается под углом ниже линии ANS-Ba (рис. 3).
Это указывает нам на то, что имеет место т. н. краниальный открытый прикус (Pitch down), а прокладывание языка вызвало формирование инфраокклюзии и на зубо-альвеолярном уровне (рис. 4).
Следует отметить, что, когда мы констатируем наряду с зубо-альвеолярным открытым прикусом также и краниальное нарушение Pitch down в сагиттальной плоскости, это обстоятельство дает нам возможность нехирургического закрытия прикуса путем коррекции краниального нарушения Pitch.
Краниальные травмы мы можем также определить визуально. Все эти искажения будут проявляться в определенной форме или асимметрии краниальной системы, что, в свою очередь, может оказать огромное влияние на адаптационный потенциал тела и здоровье в целом (рис. 5).
Наиболее информативной, когда мы определяем латеральный стрейн, является рентгенография черепа в подбородочно-теменной проекции (SMV), когда мы видим, что передний функциональный сектор черепа смещен в одну сторону, а задний — в противоположную (рис. 6).
После переноса лицевой дугой и монтажа модели в артикулятор определяется корпусное смещение всей верхней челюсти влево, что указывает на присутствие т. н. латерального стрейна, относящегося к нефизиологическим дисфункциям краниальной системы. Также обращает на себя внимание скошенность окклюзионной плоскости (рис. 7).
На интракраниальной рентгенографии суставов определяется смещение мыщелков дистально и их структурное уплощение (рис. 8).
На МРТ ВНЧС на открытии и закрытии нижней челюсти определяется вправляемый вывих суставного диска справа и невправляемый слева (рис. 9).
Краниовертебральные аномалии в практике невролога
Аномалии краниовертебральной зоны известны довольно давно. Они условно разделяются на аномалии основания черепа, аномалии атланта и аксиса, выделяют также малые аномалии краниовертебральной зоны. Рентгенодиагностике аномалий краниовертебральной зоны придается особое значение, поскольку они часто служат противопоказанием для мануального лечения.
Исследование этих состояний особенно актуально в связи с развитием таких направлений мануальной терапии, как краниосакральная терапия. Изменение пространственного положения костей основания черепа значительно искажает и затрудняет естественную подвижность сфенобазилярного синхондроза, что не может не сказаться на физиологии костей черепа и организма в целом.
З.Л. Бродская (1981) предложила диагностику аномалий основания черепа разбить на три последовательные ступени - провести измерение ориентировочных, уточняющих и кореллирующих рентгенометрических показателей.
Первая ступень направлена на определение ориентировочных краниометрических показателей. Это качественные показатели, которые не требуют каких-либо измерений. Они помогают заподозрить наличие аномалии и отобрать больных для последующего углубленного обследования.
Вторая ступень - определение уточняющих рентгенометрических показателей. Она позволяет установить вид аномалии развития основания черепа. Показатели достаточно просты в применении, но обычно требуют расчерчивания рентгенограмм.
Третья ступень - определение коррелирующих показателей. Большинство показателей краниовертебральной зоны были разработаны до широкого применения современных методов лучевой диагностики компьютерной и магнитно-резонансной томографии.
К ориентировочным рентгенометрическим показателям относятся следующие.
Линия Чемберлена представляет собой прямую, соединяющую задний край твердого неба и точку, располагающуюся на заднем краю большого затылочного отверстия, - опистион.
Линия Мак-Грегора соединяет задний край твердого неба и самую нижнюю точку чешуи затылочной кости. В норме обе линии совпадают, однако при базилярной импрессии и конвексобазии или при прогибании задней черепной ямы они расходятся.
Линия Мак-Рея - линия входа в большое затылочное отверстие. З.Л. Бродская предлагает определять точку базиона по рентгенологическому симптому перехода нижнего контура основной части затылочной кости в скат. Опистион распознается как точка перехода чешуи затылочной кости в закругленный свободный край внутреннего затылочного возвышения.
Линия назиона. Наружное затылочное возвышение в норме проходит, только касаясь дна турецкого седла. При аномалии краниовертебральной зоны турецкое седло опускается, и линия пересекает его дно или может находиться даже выше его входа.
Основная линия Вакенгейма проводится касательно к Блюменбахову скату. В норме она оставляет зуб аксиса впереди себя. При аномалиях краниовертебральной зоны линия зуб пересекает или даже может располагаться впереди него, что свидетельствовало о внедрении зуба аксиса в большое затылочное отверстие.
Показатель, определяющий соотношение верхних граней пирамид височных костей на рентгенограммах черепа во фронтальной проекции (предложил Ю.Н. Задворнов). В норме верхние грани пирамид располагаются на одном уровне (180°) или образуют между собой угол, открытый кверху не менее чем на 160°.
К уточняющим рентгенометрическим показателям нормального состояния краниовертебральной области относятся: 1) индекс Клауса, характеризующий высоту задней черепной ямки; 2) угол наклона большого затылочного отверстия Н.С. Косинской; 3) угол входа в большое затылочное отверстие Н.С. Косинской; 4) сфенобазилярный угол; 5) атланто-височно-нижнечелюстное расстояние Фишгольда; 6) Т-точка Твининга.
Индекс Клауса характеризует высоту задней черепной ямки; он определяется величиной перпендикуляра между верхушкой зуба аксиса и линией Твининга, соединяющей бугорок турецкого седла и внутреннее затылочное возвышение. Эта линия условно считается крышей задней черепной ямы. В норме индекс Клауса составляет в среднем 35 мм при фокусном расстоянии 100 см и уменьшается при базилярной импрессии.
Угол наклона большого затылочного отверстия Н.С. Косинской составляет 0-18°. Он образуется пересечением линии McRue (линия входа в большое затылочное отверстие) и линии Чемберлена, соединяющей задний край твердого неба и задний край большого затылочного отверстия.
Угол входа в большое затылочное отверстие Н.С. Косинской образуется при пересечении отрезка прямой, касательной к задней поверхности зуба аксиса, и линии, соединяющей задненижний край аксиса и задний край большого затылочного отверстия. В норме его величина колеблется от 25 до 55°.
Сфенобазилярный угол Велькера в норме равен 90-130°. Он образуется пересечением линий, проведенных касательно к дырчатой пластинке (planum sphenoidale) и блюменбахову скату. При наличии платибазии этот угол увеличивается, а при величине угла более 160° часто появляется неврологическая симптоматика.
Атланто-височно-нижнечелюстное расстояние Фишгольда измеряется между верхним краем передней дуги атланта и самой верхней точкой височно-нижнечелюстного сустава. В норме это расстояние составляет 30 ± 9 мм. При базилярной импрессии оно уменьшается.
Т-точка Твининга находится на середине линии Твининга. В норме перпендикуляр, восстановленный из верхушки зуба аксиса, должен попасть в эту точку, при платибазии точка Твининга остается сзади.
Большинство показателей краниовертебральной зоны были разработаны до широкого применения таких современных методов лучевой диагностики, как компьютерная и магнитно-резонансная томография. Поэтому при отсутствии прямых методов визуализации мозговых структур особое значение придавалось диагностике возможного компримирующего воздействия костных тканей на мозговые ткани элементов костных структур.
Краниовертебральный угол З.Л. Бродской (физиологический краниовертебральный кифоз) образуется пересечением линий, касательных к скату основания мозга и задней поверхности зуба аксиса. В норме он равен 135-165° и значительно уменьшается при базилярной импрессии или конвексобазии.
Сфеновертебральный угол Н.С. Косинской и Ю.Н. Задворнова образуется пересечением касательных дырчатой прямоугольной пластинке основной кости х и к задней поверхности аксиса. Преимущество данного угла состоит в том, что его можно определить даже в случае, когда верхние шейные позвонки глубоко проникают в череп и различить контуры ската на обычной рентгенограмме затруднительно. В норме он составляет 80-105°. При базилярной импрессии он становится острым, а вершина угла уходит на уровень свода черепа.
Соотношение свободной части большого затылочного отверстия и всего его диаметра по Ю.Н. Задворнову в норме составляет 1 : 2, не менее 7 : 9.
Межпреддверная линия Вакенгейма демонстрирует строение и симметричность задней черепной ямки. Она соединяет изображения преддверий обеих пирамид, которые можно различить на фронтальных рентгенограммах черепа. Перпендикуляр, проведенный к этой линии из верхушки зуба аксиса, в норме должен попасть в середину этой линии. Смещение его относительно этой точки говорит о нарушении симметричности задней черепной ямы.
К аномалиям основания черепа принято относить четыре нозологические единицы: платибазия, базилярная импрессия, конвексобазия и прогибание задней черепной ямы.
Платибазия. Название и определение термина «платибазия» предложил Virhov в 1857 г. (Ю.Н. Задворнов, 1978). Платибазия представляет собой уплощение основания черепа, уменьшение передних и задних черепных ямок на уровне турецкого седла, уменьшение длины и горизонтальное положение блюменбахова ската, что часто сопровождается приподниманием переднего края большого затылочного отверстия. Обычно платибазия не проявляется неврологической симптоматикой.
Степень платибазии принято характеризовать величиной сфенобазилярного угла Велькера. При I степени сфенобазилярный угол равен 135-140°, при II - 146-160°, при III степени он увеличивается до более чем 160°. Неврологические проявления диагностируются лишь при III степени платибазии.
Различают следующие признаки платибазии:
Незначительное уменьшение индекса Клауса до 30 мм при норме 40 мм, а также атланто-височно-нижнечелюстного расстояние до 19-20 мм (норма 30 ± 9 мм).
Базилярная импрессия сопровождается гипоплазией основной части и чешуи затылочной кости, в результате чего значительно изменяются соотношения костных элементов основания черепа. Величина задней черепной ямки уменьшается. Большое затылочное отверстие деформируется и вместе с верхними шейными позвонками вворачивается внутрь черепа.
Инвагинация заднего края большого затылочного отверстия (опистиона) внутрь черепа сопровождается расхождением линий Мак-Грегора и Чемберлена. Атланто-височно-нижнечелюстное расстояние Фишгольда сокращается до 19-16 мм, это свидетельствует о том, что передняя дуга атланта смещается вслед за передним краем большого затылочного отверстия (базиона).
Конвексобазия - это крайняя степень проявления базилярной импрессии, которая сопровождается выраженным вворачиванием основания черепа внутрь. В отличие от базилярной импрессии при конвексобазии структуры ската образуют выпуклый контур, глубоко внедряясь в полость задней черепной ямы. Скат располагается горизонтально и бывает резко укорочен. Атлант и аксис могут полностью находиться выше линии Чемберлена. Задняя черепная яма часто при этом имеет задний прогиб.
Аномалию можно заподозрить при рассмотрении обзорных рентгенограмм черепа, где выявляется высокое стояние пирамид височных костей и горбообразная форма чешуи затылочной кости.
При конвексобазии основание черепа приобретает форму дуги с выпуклостью, обращенной внутрь черепа. В ее центре находится резко деформированный блюменбахов скат. Передний отдел черепа и чешуя затылочной кости опускаются, изменяя пространственные взаимоотношения костных и мозговых структур.
При конвексобазии так же, как и при базилярной импрессии, имеет место гипоплазия затылочной кости, которая в этом случае более выражена. Губчатый слой основания затылочной кости практически исчезает, а сама основная часть состоит из слившихся кортикальных пластинок. Чешуя затылочной кости истончается. Резко уменьшается краниовертебральный угол. Он становится острым, менее 85° (норма 130°). Сфеновертебральный угол также уменьшается, а его вершина находится в необычном месте - выше линии свода черепа. Линии Мак-Грегора и Чемберлена расходятся, что отражает инвагинацию опистиона внутрь черепа. Атланто-височно-нижнечелюстное расстояние Фишгольда сокращается до 19-16 мм. Уменьшается объем задней черепной ямы.
Основной диагностический признак прогибания задней черепной ямы - расхождение линий Мак-Грегора и Чемберлена, что, однако, не сопровождается изменением других показателей краниовертебральной зоны. Угол наклона большого затылочного отверстия остается в пределах нормы, краниовертебральный и сфеновертебральный углы не изменяются, индекс Клауса не уменьшается.
Существует ряд рентгенологических симптомов, которые позволяют заподозрить наличие аномалии развития основания черепа даже на обычных краниограммах. К ним относятся: лордозирование аксиса, когда его тело и зуб занимают наклонное положение по отношению к вертикали базовой оси, отклоняясь кзади и формируя высокий шейный лордоз. В норме зуб и тело аксиса располагаются параллельно вертикали базового отвеса.
Другой признак - скошенность заднего контура верхушки зуба аксиса. Этот симптом может свидетельствовать о компенсаторных костных изменениях в ответ на постоянное давление на вершину и задний край зуба.
Таким образом, к большим аномалиям основания черепа относятся четыре основные формы: платибазия, базилярная импрессия, конвексобазия и прогибание задней черепной ямки. Для их диагностики используются качественные и количественные краниометрические показатели. Большинство показателей достаточно просты в применении и помогают быстро и достоверно установить диагноз вида аномалии, а также заподозрить причину неврологической симптоматики у больного. С целью исследования можно использовать рутинную краниографию. Данная информация крайне важна для мануальных терапевтов с целью предупреждения неоправданного грубого вмешательства на краниовертебральной зоне и для работы с краниосакральной системой.
Случай опухоли краниовертебрального перехода, скрывающейся за диагнозом шейного остеохондроза
Болезненность появилась около трёх месяцев назад без видимых причин, ранее боли в шее не беспокоили. Первоначально обратился в местную больницу. Врачом было назначено МРТ головного мозга и шейного отдела позвоночника. МРТ головного мозга выявила признаки изменений вещества головного мозга дисциркуляторного характера и атрофические изменения больших полушарий мозга. На МРТ шейного отдела позвоночника выявлены признаки остеохондроза, грыжи дисков С4-С5, С5-С6, С6-С7, относительный стеноз позвоночного канала на уровне С2-Th1, спондилёз С2-С7 и спондилоартроз С3-С7. В связи с обнаруженными изменениями было проведено стандартное лечение, которое включало приём НПВС, витамины группы В, физиотерапию, массаж и даже мануальную терапию. Несмотря на лечение боли не уменьшились и даже усилились, что и заставило мужчину обратиться в клинику.
Туберкулёз, гепатит, аллергические заболевания отрицает. Наследственность не отягощена. В семье длительной головной болью никто не страдал.
Обследование
При осмотре обращало на себя внимание анталгическая установка головы (т. е. поза, при которой боли в шее были минимальны) и резкие болезненные ощущения при поворотах головы в стороны и запрокидывании её назад. Симптом Спурлинга положительный. Шейные паравертебральные точки болезненны в верхнешейных сегментах, значительно болезненны затылочные точки. Чувствительность сохранена. В двигательной сфере также изменений выявлено не было. Сухожильные рефлексы умеренно живые, без чёткой разницы сторон. Статика и координация в норме. Функции тазовых органов не нарушены.
При сопоставлении данных клинического обследования с ранее полученной МРТ-картиной были выявлены некоторые несоответствия. В частности, на МРТ шейного отдела наибольшие изменения в виде грыж дисков С4-С7 касались средне- и нижнешейного отделов позвоночника, в то время как болевые ощущения локализовались в ином месте — в зоне иннервации С1-С2 корешков. Кроме того, настораживала резкая болезненность при поворотах головы в стороны и запрокидывании её назад. Пациенту было предложено целенаправленно пройти компьютерную томографию краниовертебрального перехода. Заключение: КТ-признаки объёмного образования основания черепа с деструкцией ската и мыщелка затылочной кости справа.
Диагноз
Опухоль неуточнённой локализации. Вторичная цервикокраниалгия. Сопутствующий диагноз: шейный остеохондроз.
Лечение
В связи с выраженным болевым синдромом было назначено симптоматическое лечение: воротник Шанца, приём габапентина, наклеивание пластыря "Версатис" на область локализации боли. Также пациент направлен на консультацию к нейрохирургу. В НИИ нейрохирургии РАМН выполнена биопсия образования. Гистологически выявлена аденокарцинома (железистый рак) с множественными метастазами (в т. ч. краниовертебральной локализации). Далее онкологами был проведён поиск первичной опухоли, однако её обнаружить не удалось.
Заключение
Данный случай показывает, насколько важно проводить дополнительное целенаправленное обследование (например, КТ краниовертебрального перехода) при несоответствии клинических проявлений и уровня поражённых остеохондрозом дисков. Также необходимо помнить, что причиной болей в шее (и спине) могут быть не только дегенеративные заболевания позвоночника (как остеохондроз), но и другие, менее частые, но не менее важные причины.
Читайте также:
- Беседа с пациентом перед катетерной радиочастотной аблацией
- Симптомы заболеваний склеры, радужной оболочки и цилиарного тела глаза
- Воспаление. Характеристики этапов воспаления
- Клеточная терапия опухолевых заболеваний. Противоинфекционная активность дендритных клеток
- Самовозбуждение клеток синусного узла. Межузловые пучки сердца
