Шокогенные зоны грудной клетки. Местная анестезия в торакальной хирургии
Добавил пользователь Morpheus Обновлено: 28.01.2026
В медицине местной анестезией называют временное «отключение» чувствительности тканей в месте проведения процедур, которые могут вызвать острую боль или сильный дискомфорт. Достигается это путем блокады рецепторов, отвечающих за формирование болевого импульса, и чувствительных волокон, по которым проводятся эти импульсы проводятся в головной мозг.
Что такое местная анестезия
Главная отличительная особенность местной анестезии - нахождение человека в сознании во время ее действия. Этот вид анестезии действует на рецепторы, которые расположены ниже уровня груди. Помимо полного обезболивания местная анестезия позволяет устранить и другие тактильные ощущения, включая температурное воздействие, давление на ткани или их растяжение.
Проведение местной анестезии возможно на следующих участках:
- на поверхности слизистых оболочек различных органов - трахеи, гортани, мочевого пузыря, бронхов и так далее;
- в толще ткани - костных, мышечных или мягких;
- по направлению нервного корешка, выходящего за границы оболочки спинного мозга.
- в проводящих импульс нервных клетках спинного мозга.
Главная цель, которую преследует проведение местной анестезии, - блокирование возникновения импульсов и их передачи с сохранением сознания.
Виды местной анестезии
В медицине встречаются следующие разновидности анестезии, отличающиеся по некоторым признакам и сфере применения:
- терминальная;
- инфильтрационная;
- регионарная;
- внутрисосудистая.
Каждая разновидность имеет перечень показаний и противопоказаний, которые необходимо учитывать при их проведении.
Терминальная анестезия
Этот вид известен также как аппликационная или поверхностная анестезия. Основные сферы применения - стоматология, гастроэнтерология и проктология. От других видов терминальная местная анестезия (наркоз) отличается методом проведения: анестетики в форме спрея, геля или мази наносятся на поверхность кожного покрова или слизистых оболочек.
В проктологии местноанестезирующие гели и спрей (Катетджель, Лидохлор, Лидокаин и др.) используются при проведении проктологического осмотра и диагностических манипуляций: ректального осмотра, аноскопии, ректороманоскопии. Исследование при этом становится практически безболезненным. Также местная анестезия в проктологи применяется при проведении некоторых лечебных манипуляций: латексного лигирования геморроидальных узлов, склеротерапии геморроя, инфракрасной коагуляции внутренних геморроидальных узлов, а также при биопсии из прямой кишки.
Применяется в стоматологии и хирургии, и представляет собой введение специальных растворов в мягкие ткани. Результатом проведения процедуры, помимо выраженного анестетического эффекта,становится повышение давления в тканях, и, как следствие, сужение кровеносных сосудов в них.
Регионарная анестезия
Этот вид подразумевает введение анестетика вблизи крупных нервных волокон и их сплетений, благодаря чему происходит обезболивание на локализованных участках. Она подразделяется на следующие виды местной анестезии:
- проводниковая, с введением препаратов возле ствола периферического нерва или нервного сплетения;
- спинальная, с введением препаратов в пространство между оболочками спинного мозга и «отключает» болевые рецепторы на обширном участке тела;
- эпидуральная анестезия, с введением лекарств в пространство между спинным мозгом и стенками спинномозгового канала через специальный катетер.
Внутрисосудистая анестезия
Применяется преимущественно при хирургических вмешательствах на конечностях. Введение препаратов возможно только при наложении кровоостанавливающего жгута. Анестетик вводится в кровеносный сосуд, расположенный вблизи нерва, отвечающего за чувствительность конечности на участке ниже места введения препарата.
Последние годы, в связи с появление более эффективных местных анестетиков, существенно увеличилось количество проктологических операций, проводимых с использование местных анестетиков. Кроме того, нашими специалистами разработана методика комбинированного наркоза - сочетание местной анестезии и внутривенного наркоза. Это существенно снижает токсичность общего наркоза и уменьшает выраженность болевого синдрома в послеоперационном периоде, что позволяет пациенту быстрее восстановиться после операции.
Наиболее часто при проведении проктологических операции (геморроидэтомии, иссечении анальных трещин, небольших параректальных свищей, полипов прямой кишки) применяется параректальная блокада, а также спинальная анестезия.
Препараты для местной анестезии
Для осуществления местного обезболивания применяются следующие препараты:
- Новокаин;
- Дикаин;
- Лидокаин;
- Тримекаин;
- Бупивакаин;
- Наропин;
- Ультракаин.
Каждый из них эффективен при проведении определенного вида анестезии. Так, Новокаин Дикаин и Лидокаин чаще применяются при необходимости обезболить кожные покровы и слизистые, в то время как более мощные препараты, такие как Наропин и Бупивакаин, используются для спинальной и эпидуральной анестезии.
Показания к проведению местной анестезии
Все методы местной анестезии имеют одинаковый перечень показаний, и применяются при необходимости на короткое время (до полутора часов) обезболить определенную область. Использовать их рекомендуется:
- для проведения хирургического не полостном вмешательстве или небольших полостных операций, длительность проведения которых не превышает 60-90 минут;
- при непереносимости общего наркоза;
- если пациент находится в ослабленном состоянии;
- при необходимости проведения диагностических процедур на фоне выраженного болевого синдрома;
- при отказе пациента от общего наркоза;
- у пациентов в пожилом возрасте;
- когда нельзя использовать общий наркоз.
Противопоказания
Противопоказаниями к проведению местной анестезии являются следующие состояния:
- нервное возбуждение;
- психические заболевания;
- непереносимость анестетиков;
- детский возраст.
Не используют местное обезболивание и при большом объеме лечебных или диагностических манипуляций, которые могут занять много времени.
Возможные осложнения при использовании местной анестезии
Использование местных анестетиков несет определенные риски, в число которых входят несколько типов осложнений:
- поражение ЦНС и проводящей системы сердца;
- повреждение тканей позвоночника, нервных корешков и оболочки спинного мозга;
- нагноения в месте введения анестетика;
- аллергические реакции.
В большинстве случаев перечисленные проблемы возникают при нарушении техники проведения анестезии, или при недостаточно полном сборе анамнеза.
Как задать вопрос специалисту
Более подробно узнать о видах и методах проведения местной анестезии в нашей клинике можно у врача анестезиолога, проконсультироваться с которым можно в режиме онлайн. Заполните расположенную ниже форму с указанием адреса своей электронной почты, чтобы узнать больше информации от специалиста.
Местная анестезия: разбираем плюсы и минусы
Любое хирургическое вмешательство — это серьезное событие в жизни больного. Однако те времена, когда человеку перед этим давали выпить стакан спирта и предлагали взять в зубы палку, чтобы облегчить боль, к счастью, давно прошли. Сегодня существует множество различных вариантов обезболивания, которые превращают хирургическое вмешательство из мучительной пытки в обычную процедуру.
В медицине существует два основных подхода к анестезии: тот, при котором человек находится без сознания (наркоз), и с сохранением сознания. В последнем случае речь идет о местном обезболивании той области, которая будет подвержена оперативному вмешательству. Что такое местная анестезия, какие основные виды ее существуют и в каком случае она не применяется? Все подробности в новой статье на портале MedAboutMe.
Наркоз или общая анестезия
Каждый человек испытывает страх перед операцией. Если спросить любого, он бы предпочел заснуть и проснуться уже тогда, когда все будет закончено. Именно такой эффект дает наркоз, или общая анестезия, при которой больному в кровь, либо через маску вводят различные лекарства, полностью выключающие его сознание. Однако эти препараты параллельно вызывают паралич дыхательной мускулатуры, то есть дышать самостоятельно человек не может, и ему проводят искусственную вентиляцию легких.
После того, как хирурги завершат вмешательство и зашьют раны, анестезиолог начинает постепенно выводить больного из этого состояния. Если нет противопоказаний, аппарат для искусственной вентиляции легких отключается, и пациент постепенно приходит в себя.
Самым главным плюсом наркоза является возможность проведения серьезных операций, в том числе на головном мозге, внутренних органах, которые длятся несколько часов. Однако препараты для наркоза иногда могут действовать совершенно непредсказуемо, и ни один врач не может гарантировать полного успеха операции. К тому же в послеоперационном периоде человек часто чувствует себя очень плохо: возможны тошнота, рвота, головная боль, головокружение, сильная слабость.
Местная анестезия: щадящая альтернатива наркозу
Местная анестезия — это принципиально другой вид обезболивания, при котором сознание человека сохранено. Он все видит, понимает, слышит, иногда чувствует прикосновения, но не ощущает боли. При этом доктор обезболивает только ту область, на которой проводится вмешательство. Механизмом ее является блокада нервных окончаний или проведения нервных импульсов от ткани, которую оперируют, в головной мозг.
Если общая анестезия применялась врачами еще с древних времен (для этого использовали опиум, алкоголь, никотин и другие сильнодействующие вещества), то история местного обезболивания совсем непродолжительна. Всего лишь в начале прошлого века хирург Эйхорн применил новый препарат новокаин для снятия чувствительности перед операцией. Далее врачи стали изобретать различные способы, позволяющие сделать подход к анестезии максимально индивидуальным.
Основные показания и противопоказания к местной анестезии
Зачем нужная местная анестезия, если можно дать больному наркоз и избавить его от неприятных воспоминаний? Ответ достаточно прост: местное обезболивание безопаснее и реже приводит к серьезным осложнениям. Лекарства не влияют на деятельность головного мозга, что принципиально отличает эти два подхода к анестезии. После проведенного вмешательства больной чувствует себя лучше, у него нет тяжелого периода восстановления и при адекватном обезболивании уже в первые сутки после операции он чувствует себя комфортно.
Местная анестезия применяется практически во всех областях медицины: стоматология, урология, гинекология, травматология, проктология, ЛОР-операции и многие другие. Однако не любая операция может быть проведена под местным обезболиванием. Оно категорически не подходит, если речь идет о вмешательстве на внутренних органах грудной клетки, спинном или головном мозге, костях и позвоночнике. Для того, чтобы применять местную анестезию во время операции, доктор должен быть уверен в том, что сам пациент будет вести себя спокойно и не станет этому препятствовать. По этой причине любые операции у детей и людей с психическими отклонениями также проводятся под наркозом.
Теоретически противопоказанием к местной анестезии является отказ больного от нее в пользу наркоза. Однако этот момент очень спорный, и доктор должен постараться убедить пациента в обратном, если такой риск не оправдан. К примеру, опасность от лекарств для общей анестезии в случае, если хирург планирует всего лишь вскрыть фурункул или панариций, превышает пользу.
Какие существуют виды местного обезболивания
Существует несколько принципиально разных способов проведения местной анестезии. В каждом случае доктор выбирает тот, что подходит его больному.
При этом на кожу наносится раствор или смоченный им материал. Он всасывается с поверхности кожного покрова или слизистой и обезболивает нервные окончания. Этот вид обезболивания подходит при неглубоких вмешательствах (удаление молочного зуба), при проведении диагностических процедур (эндоскопия, бронхоскопия), для лечения ожогов или трофических язв.
Доктор путем прокола иглой вводит обезболивающее лекарство сначала под кожу, далее в подкожную клетчатку, мышцы. Постепенно он обкалывает необходимый объём тканей, при этом визуально кожа напоминает апельсиновую корку. Спустя некоторое время лекарство достигает максимума своего эффекта, и доктор начинает вмешательство. Таким образом проводят некоторые стоматологические операции, вскрывают абсцессы, фурункулы, карбункулы, гематомы, удаляют инородные тела из мягких тканей и др. Препараты действуют 20-30 минут, поэтому, если операция еще не закончилась, а чувствительность начинает возвращаться, доктор снова инфильтрирует ткани анестетиком.
Доктор специальной иглой вводит анестетик в место, где проходит нерв, иннервирующий ту область, на которой он планирует оперировать. Этот метод широко применяется в стоматологии при лечении и удалении зубов. Таким образом можно обезболить любую конечность, часть тела, лица. Иногда доктору приходится блокировать целое нервное сплетение под контролем ультразвука.
Лекарство-анестетик вводится в спинномозговой канал, и это приводит к полной потере чувствительности в месте ниже прокола. Данный вид обезболивания дает возможность оперировать конечности, органы малого таза без применения наркоза. Эпидуральная анестезия отличается от спинномозговой тем, что лекарство вводится в эпидуральное пространство, но не прокалывается твердая мозговая оболочка. Она дает возможность контролировать степень анестезии: от легкой анальгезии до полной потери чувствительности.
Первые три вида обезболивания проводит сам врач-хирург, а последнее — анестезиолог-реаниматолог.
Осложнения местной анестезии: о чем нужно помнить
Местная анестезия имеет плюсы и минусы. К плюсам, несомненно, относится меньший риск осложнений со стороны центральной нервной системы. Послеоперационный период проходит легче, иногда уже на 2-3 сутки больного выписывают домой. К тому же, с использованием местного обезболивания можно проводить различные диагностические методы исследования, значительно снижая дискомфорт от них (речь идет в первую очередь об эндоскопических).
Однако есть у нее и реальные минусы. Вот некоторые из них:
При нарушении техники проведения или анатомических особенностях препарат может попасть в сосуд. В результате возможны системные осложнения: головная боль, головокружение, падение давления, сердцебиение. При этом вместо обезболивающего эффекта в месте прокола наоборот возникнет сильная боль.
Нередко случается такая ситуация: доктор ввел достаточное количество анальгетика, а пациент все равно чувствует боль. Он снова делает инъекции, но ситуация не меняется. Причин может быть много: от индивидуальной реакции на лекарство до плохого качества самого препарата. К сожалению, не все производители лекарственных средств отличаются порядочностью, были случаи, когда фактически концентрация действующего вещества была гораздо ниже заявленной на упаковке. Известны даже редкие случае, когда по ошибке в ампулы попадало совсем иное вещество.
- Осложнения спинномозговой и эпидуральной анестезии
Эти виды местной анестезии наиболее опасны, и нередко осложнения вызываются нарушением техники их проведения. Возможно травматическое повреждение спинного мозга, его оболочки. Однако самым опасным является ретроградный подъем лекарства вверх, что приводит к параличу дыхательной и сердечной мускулатуры. К счастью, это бывает крайне редко.
В умелых руках — местная анестезия представляет собой прекрасный и достаточно щадящий способ обезболивания. Она позволяет снизить риск серьезных осложнений, период восстановления после нее гораздо короче, нежели после наркоза. Однако выбор способа обезболивания все равно остается за врачом-хирургом и анестезиологом, ведь они могут соотнести потенциальный риск и пользу от того или иного метода.
Іi. Анестезия в торакальной хирургии
При торакальных операциях возникают особые физиологические обстоятельства, которые требуют особого подхода со стороны анестезиолога:
положение пациента на боку;
частая необходимость в однолегочной вентиляции.
В положении на боку значительно изменяются физиологические вентиляционно-перфузионные отношения в легких. Эти нарушения усугубляются при индукции анестезии, ИВЛ, миорелаксации, разгерметизации плевральной полости и хирургической ретракции. Перфузия в нижерасположенном легком лучше, чем в вышерасположенном. Возникающее несоответствие повышает риск развития гипоксемии.
При открытом пневмоторакседавление в плевральной полости выравнивается с атмосферным, и легкое спадается из-за действия эластических сил. Самостоятельное дыхание в положении пациента на боку при открытом пневмотораксе вызывает смещение средостения и парадоксальные дыхательные экскурсии на стороне поражения, что приводит к прогрессирующей гипоксемии и гиперкапнии. Принудительная ИВЛ позволяет избежать смещения средостения и парадоксального дыхания.
Преднамеренное коллабирование легкого при проведении однолегочной вентиляцииоблегчает хирургические манипуляции, однако весьма затрудняет анестезию. В спавшемся легком нет вентиляции, но сохраняется перфузия, что вызывает значительное шунтирование крови(20-30 %). Смешивание неоксигенированной крови из спавшегося легкого и оксигенированной крови из вентилируемого легкого приводит к увеличению алъвеоло-артериалъной разницы по кислороду и повышает риск гипоксемии.
При операциях используется многокомпонентная сбалансированная общая анестезия с ИВЛ в моноварианте или в сочетании с вариантами местной анестезии (чаще с эпидуральной). Средства для премедикации, введения в анестезию и поддержания ее зависят от характера основного патологического процесса, его локализации, вида и объема предстоящего оперативного вмешательства.
Анестезия при проведении резекции легкого.
Премедикация.При среднетяжелой и тяжелой дыхательной недостаточности дозу седативных препаратов снижают или вообще исключают из премедикации. Атропин, 0,5 мг внутримышечно эффективно подавляет избыточную секрецию, улучшая визуализацию дыхательных путей при повторных ларингоскопиях и облегчает применение фибробронхоскопа. После предварительной оксигенации проводятиндукцию анестезии. Выбор анестетика зависит от общего состояния пациента. Для предотвращения рефлекторного бронхоспазма и прессорной реакции на прямую ларингоскопию следует ввести дополнительную дозу индукционного анестетика и/или наркотический анальгетик непосредственно перед интубацией. Для большинства торакотомий достаточно стандартной эндотрахеальной интубации, но в некоторых случаях однолегочная вентиляция значительно облегчает выполнение операции. Однопросветную эндотрахеальную трубку устанавливают в том случае, если перед операцией хирургу нужно провести диагностическую бронхоскопию; после бронхоскопии ее меняют на двухпросветную эндобронхиальную трубку. Управляемая ИВЛ предупреждает появление ателектазов, парадоксального дыхания и смещения средостения, а также облегчает манипуляции на легком.
Поддержание анестезии. Наибольшее распространение получило сочетание мощных галогенированных ингаляционных анестетиков (галотан, энфлюран, изофлюран, севофлюран и десфлюран) с наркотическим анальгетиком. Если для послеоперационной анальгезии планируется эпидуральное введение наркотических анальгетиков, то во избежание депрессии дыхания следует минимизировать их в/в введение во время операции. Ингаляция закиси азота влечет за собой значительное снижение FiO2, поэтому ее применение не рекомендовано. В процессе расширения межреберного промежутка необходима максимальная глубина анестезии. Устойчивую брадикардию, обусловленную раздражением блуждающего нерва устраняют введением атропина внутривенно. При негерметичной грудной клетке венозный возврат уменьшается, потому что на стороне операции присасывающее действие отрицательного внутригрудного давления отсутствует. При резекции легкого необходимо строго ограничивать инфузию, восполнять только базальные потребности организма в жидкости и кровопотерю. Для восполнения кровопотери используют коллоиды и препараты крови. Инфузия чрезмерного количества жидкости в положении пациента на боку может вызвать синдром нижерасположенного легкого, когда под действием силы тяжести жидкость накапливается в нижерасположенном легком. Если при резекции легкого проводили обычную, а не однолегочную ИВЛ (т. е. оперируемое легкое не спадалось), то при сопоставлении ребер во избежание травмирования легочной паренхимы хирургической иглой целесообразно перейти на ручную вентиляцию дыхательным мешком. Перед закрытием грудной полости вручную полностью расправляют все сегменты легкого под контролем зрения, после чего снова переходят на принудительную ИВЛ.
Анестезия при операциях на пищеводе.
Анестезия при операциях на пищеводе, выполняемых наиболее часто по поводу рубцовых сужений и злокачественных опухолей, отличается тем, что проводится у истощенных больных с резко выраженными нарушениями водно-электролитного, белкового обмена, КОС на фоне анемии и интоксикации. Большинство онкологических больных в возрасте старше 60 лет страдают сопутствующими заболеваниями сердечно-сосудистой, дыхательной систем, расстройствами функций печени и почек. В связи с этим первостепенное значение имеет тщательная предоперационная подготовка, направленная на коррекцию нарушений гомеостаза. При болезнях пищевода наиболее опасным осложнением анестезии, вне зависимости от характера операции, является легочная аспирация.
Интубация у больных с заболеваниями пищевода — ответственный этап анестезии, поскольку выше места сужения или в дивертикулах накапливаются пищевые массы, которые могут попасть в дыхательные пути. Для профилактики аспирации назначают метоклопрамид, или Н2-блокатор, или ингибитор протонной помпы (омепразол); иногда содержимое желудка отсасывают через назогастральный зонд. Проводят быструю последовательную индукцию, оказывая давление на перстневидный хрящ. Во время интубации могут возникнуть трудности у больных после химических ожогов пищевода (рубцовые изменения в глотке, гортани). Интубация может быть выполнена под контролем зрения с помощью бронхофиброскопа Если не удается осуществить интубацию, то прибегают к трахеостомии. Учитывая травматичность и длительность хирургического вмешательства, для профилактики осложнений следует поддерживать необходимую глубину общей анестезии (III1—III2), оптимальную оксигенацию и своевременно восполнять кровопотерю.
Шокогенные зоны грудной клетки. Местная анестезия в торакальной хирургии
ГБУЗ «Научно-исследовательский институт — Краевая клиническая больница №1 им. проф. С.В. Очаповского» Минздрава Краснодарского края, Краснодар, Россия;
ГБОУ ВПО «Кубанский государственный медицинский университет» Минздрава России, Краснодар, Россия
Институт хирургии им. А.В. Вишневского Минздрава РФ, Москва
ГБУЗ «Научно-исследовательский институт - Краевая клиническая больница №1 им. проф. С.В. Очаповского" Минздрава Краснодарского края, Краснодар, Россия
Опыт выполнения анестезии при проведении видеоассистированных торакоскопических лобэктомий с использованием ларингеального воздуховода и вспомогательной вентиляции легких
Журнал: Хирургия. Журнал им. Н.И. Пирогова. 2016;(11): 12‑17
В статье приводится опыт проведения видеоассистированных торакоскопических операций (ВАТС) — лобэктомий — у больных без интубации трахеи, с сохранением спонтанного дыхания. Представлены результаты интраоперационного мониторинга и лабораторные данные всего периоперационного периода, на основании которых сделано заключение о возможном снижении выраженности стресс-реакции на хирургическую агрессию у данной категории пациентов.
Цель исследования — определить возможности проведения анестезии у пациентов с сохранением спонтанного дыхания при выполнении ВАТС-вмешательств. Разработать тактику ведения больных путем оптимизации метода, который максимально отвечает современным требованиям безопасности, снижению риска развития послеоперационных осложнений и сокращению срока госпитализации пациентов.
Материал и методы
Работа проведена с одобрения локального этического комитета (ЛЭК) НИИ-ККБ № 1 им. проф. С.В. Очаповского. После изучения и анализа зарубежной литературы по данной тематике [1—6] было принято решение о проведении операций, выполненных в условиях спонтанного дыхания, без интубации трахеи. В период с июня по декабрь 2015 г. выполнили 37 ВАТС-лобэктомий по поводу РЛ без интубации со вспомогательной вентиляцией легких через ларингеальный воздуховод. Верификацию патологического процесса в легком осуществляли на дооперационном этапе методом браш-биопсии, либо чрезбронхиальной биопсии паренхимы легкого. Мы исключали пациентов с размером образования более 6 см; с избыточной массой тела (индекс массы тела — ИМТ более 30 кг/м 2 ); ранее оперированных на органах грудной клетки с этой же стороны; с выраженным спаечным процессом в плевральной полости по результатам КТ-исследования и с возможностью «трудных дыхательных путей» (класс по Маллампати выше 2) [7]. Функциональный класс всех пациентов по ASA — III.
На дооперационном этапе все пациенты проходили обследование в следующем объеме:
— общеклиническое обследование (общий анализ крови (ОАК), биохимический анализ крови, группа крови, коагулограмма, общий анализ мочи (ОАМ);
— тредмил-тест (для исключения скрытой ишемии миокарда);
Дополнительно исключали пациентов с низким респираторным резервом (прогнозируемый послеоперационный объем форсированного выдоха за 1-ю секунду ((ppoFEV1) менее 60%). Возрастное и половое распределение пациентов показано в табл. 1.
Таблица 1. Распределение пациентов по полу и возрасту
Возрастная медиана составила 54 года. Самому младшему было 45 лет, старшему — 66. Женщин — 22, мужчин —15. Распространенность Р.Л. для данного вида операции определена как T1a, T1b, T2a стадии [8, 20, 21] (табл. 2).
Таблица 2. Распределение пациентов по виду операций
В предоперационной больным катетеризировали внутреннюю яремную вену со стороны операции, эпидуральное пространство на уровне Th6—Th8. Также катетеризировали лучевую артерию с целью непрерывного мониторинга артериального давления (АД) в режиме реального времени и определения газового состава крови. Больного укладывали на операционный стол, вводили тест-дозу ропивакаина (0,25% — 3,0 мл) с последующей постоянной инфузией 0,2% раствора в эпидуральный катетер со скоростью 8—10 мл/ч.
Индукцию в анестезию проводили пропофолом в дозе 1 мг/кг и фентанилом 0,1 мг. После выполнения адекватной преоксигенации с помощью лицевой маски до достижения концентрации кислорода на выдохе (EtCO2) >80%, устанавливали воздуховод типа i-gel (возможное использование в латеральной позиции пациента), для контроля над дыхательными путями и мониторинга ЕtCO2 и дыхательного объема (рис. 1).
Рис. 1. Вид пациента с установленным ларингеальным воздуховодом.
Укладывали пациента на бок, и после обработки операционного поля хирург дополнительно проводил инфильтрацию места разреза 0,5% — 20 мл раствором новокаина, а после минидоступа в плевральную полость — инфильтрацию блуждающего нерва с целью предотвращения кашлевого рефлекса при тракциях легкого. Для этой цели использовали такой же концентрации раствор новокаина — 20 мл суммарно: справа — на уровне трахеи выше непарной вены; слева — на уровне дуги аорты. Вентиляцию осуществляли наркозно-дыхательным аппаратом DragerPerseusA500 в режиме Pressuresupportc поддержкой давлением 4—7 см вод. ст., триггер по потоку устанавливали на уровне 0,3 л/мин (рис. 2, а, б).
Рис. 2. Параметры вентиляционного контроля венозной крови. а — графический; б — КЩС.
Поддержание анестезии осуществляли пропофолом со скоростью инфузии 4—6 мг .кг -1 .ч -1 . Уровень седации оценивали по шкале Ramsay и поддерживали на уровне 4—5 баллов, то есть больной спит, но реагирует на громкий звук [6]. На травматичные этапы операции (выделение элементов корня легкого, удаление препарата из плевральной полости) дополнительно вводили фентанил в дозе 0,05—0,1 мг. После установки дренажей инфузию пропофола прекращали. По окончании операции пробуждение больного осуществляли через 1—2 мин. В это же время удаляли ларингеальный воздуховод. Больные из операционной транспортировались в отделение интенсивной терапии.
Определяли исходный уровень глюкозы с ее повторным анализом через 15 мин после кожного разреза, после удаления препарата и в конце операции. Контроль параметров СО2 крови и рН осуществляли в те же временные интервалы. Уровень кортизола определяли сразу после удаления препарата. В течение операции проводили непрерывный мониторинг сатурации артериальной крови кислородом методом пульсоксиметрии, а также регистрировали капнометрию (ЕtCO2), АД, частоту сердечных сокращений (ЧСС), частоту дыхательных движений (ЧДД) и центральное венозное давление (ЦВД).
Среднее значение АД, ЧДД и ЧСС фиксировали на момент установки ларингеального воздуховода, кожного разреза, удаления препарата, пробуждения и удаления ларингеального воздуховода и на следующее утро после операции.
В послеоперационном периоде проводили контроль уровня гликемии крови, РaO2, РaCO2, pH через каждые 6 ч. Уровень лейкоцитов контролировали на следующее утро после операции. В послеоперационном периоде фиксировали время активизации и сроки выписки пациента из стационара. Проводили анализ развития респираторных осложнений, количества проведенных санационных фибробронхоскопий (ФБС), процент возникновения болей в месте ранее установленной маски, послеоперационной тошноты и рвоты.
Данные, полученные в результате проведенных исследований, обрабатывали методом описательной статистики с вычислением средней арифметической, ошибки средней арифметической, стандартного отклонения. Расчеты проводили с помощью программы Microsoft Excel 13, Statistica 6.0 с определением t-критерия Стьюдента.
Результаты
Среднее АД, ЧСС и ЧДД в течение операции представлены в табл. 3. Показатели газового состава крови, глюкозы, кортизола и лейкоцитов отображены в табл. 4, 5. ЦВД в течение операции поддерживали у всех пациентов на уровне от 2 до 5 мм рт.ст.
Таблица 3. Средние показатели АД, ЧСС и ЧДД периоперационного периода (M±σ) Примечание. Здесь и в табл. 4, 5: * — р≤0,05 в зависимости от исходного значения.
Таблица 4. Средние показатели газового состава крови в интра- и раннем послеоперационном периодах (M±σ)
Таблица 5. Средние показатели уровня глюкозы, лейкоцитов и кортизола в интра- и раннем послеоперационном периодах (M±σ)
При проведении анестезиологического пособия представленным методом течение всего периоперационного периода было гладким. Достаточный уровень аналгезии подтверждается лабораторными показателями кортизола и глюкозы крови.
У 9 (24%) пациентов потребовалась инфузия адреналина в дозе до 0,05 мкг. кг -1 . мин -1 . Проведение кардиотонической поддержки объясняется относительной гиповолемией и манипуляциями хирурга в структурах средостения, которая корригируется небольшими дозами вазопрессоров, а не инфузионной нагрузкой. Это связано с предотвращением гипергидратации легочного интерстиция и развития послеоперационных легочных осложнений у данной категории пациентов. Торакальные онкопациенты требуют ограничения инфузионной терапии, так как согласно канонам онкологии, за счет расширенной лимфодиссекции нарушается основной противоотечный защитный механизм. Особенностью данных операций является и редукция в той или иной степени легочного кровотока, что также требует ограничения инфузионной терапии. Сохранность темпа диуреза (не менее 0,5 мл. кг -1 . ч -1 ) обеспечивали согласно принципам «ускоренного восстановления после операции» — пациентам запрещался прием жидкости только за 2 ч до индукции и восстанавливали энтеральный прием через 40—60 мин после окончания операции. Брадикардия, по-видимому, связана с контактом воздуховода с глоткой и стимуляцией блуждающего нерва, относительной гиповолемией и симпатической блокадой, вызванной инфузией ропивакаина. У 2 (20%) больных после установки ларингеального воздуховода начиналась икота, в 100% случаев купированная хирургом инфильтрацией диафрагмального нерва. Других побочных эффектов и осложнений в течение операционного периода не наблюдали. Среднее время составило 105,5±4,58 мин (M±σ).
Активизация всех пациентов, c возможностью самостоятельно передвигаться по палате, осуществлялась через 1 ч после операции.
Послеоперационной тошноты и рвоты, болей в горле ни у одного больного не наблюдали. Ни одному пациенту не потребовалось проведения санационной ФБС.
Перевод в профильное отделение осуществляли в день операции у 28 (76%) пациентов, у 9 (24%) — на следующие сутки, 20 (54%) выписаны на 5-е сутки после операции, 11 (30%) — на 6-е сутки, 6 (16%) — на 7-е сутки после операции.
На сегодняшний день выработано достаточно много рекомендаций и алгоритмов анестезиологического ведения пациентов, способствующих обеспечению надежной защиты организма от операционного стресса, сохранность механизмов адаптации и компенсации, а также адекватной вегетативной и метаболической защиты. К такой стратегии относится и стремление минимизировать и предотвратить побочные эффекты ларингоскопии и интубации, механической вентиляции легких, поддержание более физиологичного мышечного, неврологического и кардиореспираторного статуса. Все это будет минимизировать влияние хирургической и анестезиологической агрессии, способствовать раннему восстановлению пациентов, оптимизировать результаты и, возможно, сократить расходы [9, 10]. При торакальных хирургических вмешательствах стандартные методы анестезии и вентиляции достаточно пагубно влияют на вентиляционно-перфузионные отношения, возникающие при «выключении» из вентиляции целого легкого, тем более, легкие при торакальных операциях являются объектом и хирургических, и анестезиологических воздействий [11, 12].
Традиционным при выполнении торакальных операций считается проведение однолегочной механической вентиляции легких с интубацией главного бронха (ГБ) в условиях миоплегии, со своими минусами, присущими искусственной вентиляции легких (ИВЛ) и миорелаксации. Анестезиологическое пособие в торакальной хирургии по праву признается одним из наиболее сложных из-за специфических трудностей, с которыми сталкивается анестезиолог [12]. Главное — легкое на стороне операции по абсолютным либо относительным показаниям должно быть временно выключено из вентиляции и коллабировано. Искусственная однолегочная вентиляция чревата развитием тяжелых расстройств гемодинамики и газообмена (гипоксемия) вследствие резкого увеличения внутрилегочного шунтирования и нарушения вентиляционно-перфузионных отношений, увеличением нагрузки и перегрузкой правого и левого отделов сердца, гипергидратацией легочного интерстиция, гиперкапнией и тяжелыми метаболическими расстройствами в виде дыхательного и метаболического ацидоза и т. д. [13—16]. Развивающиеся при этом патофизиологические процессы, их профилактика и коррекция являются основной проблемой торакальной анестезиологии. Проведение подобных операций с сохранением спонтанной вентиляции не создает особых проблем торакальному хирургу в виде «ограничения свободы действий», так как за счет атмосферного давления при открытии плевральной полости легкое в той или иной степени коллабируется (рис. 3).
Рис. 3. Эндофото. а — вид операционного поля без «выключения» легкого. Под сосуды корня легкого подведен сшивающий аппарат; б — прошивание сосудов. Легкое без признаков ателектаза.
Несмотря на то что интубация трахеи и ГБ остаются «золотым стандартом» в отношении надежности обеспечения проходимости дыхательных путей и достижения адекватной ИВЛ, ее проведение требует от исполнителя наличия опыта и мастерства. Использование эндобронхиальной трубки подразумевает глубокую седацию больного в течение всей анестезии, применение миорелаксантов и наркотических препаратов [17, 18]. Эндобронхиальная трубка может приводить к ряду грозных осложнений как во время операции, так и после нее. К таким осложнениям относятся гипердинамический ответ сердечно-сосудистой системы на ларингоскопию и интубацию, однолегочная вентиляция, нарушение функции реснитчатого эпителия и мукоцилиарного клиренса мокроты, возникновение боли в горле, ларингитов, фарингитов, трахеитов в послеоперационном периоде [2, 18, 19].
Хотелось отметить, что, несмотря на неселективную интубацию после создания открытого пневмоторакса, под действием атмосферного давления легкое спадалось, его структуры хорошо визуализировались, что не мешало работе хирурга.
Использование ларингеального воздуховода у наших пациентов исключило все негативные проявления ларингоскопии, интубации и реакцию пациента на интубационную трубку в посленаркозном периоде. Ни в одном случае в послеоперационном периоде пациентам не выполняли санационную бронхоскопию. Время установки ларингеального воздуховода (типа i-gel) у нас составило 6—8 с. По сравнению с ларингеальной маской первого поколения у воздуховода i-gel, помимо простоты установки, есть ряд преимуществ: лучше герметизирует гортань, снижает вероятность раздувания желудка воздухом, предотвращает повреждение его зубами из-за наличия защитного усиления.
Проведение анестезиологического обеспечения видеоассистированных операций без интубации и с сохранением спонтанного дыхания позволило нам избежать таких негативных влияний интубации, как:
— отсутствие глубокой седации и использования миорелаксантов, соответственно активизация пациентов в более ранние сроки;
— отсутствовала какая-либо гипердинамическая реакция организма на ларингоскопию и интубацию;
— отсутствовала необходимость проведения санационных бронхоскопий и хороший кашлевой рефлекс у всех пациентов, что косвенно может говорить об отсутствии нарушения функции реснитчатого эпителия, вызванного интубацией и механической ИВЛ;
— ни в одном случае не наблюдалась боль в горле после проведения анестезии;
— нормогликемия и отсутствие выраженности лейкоцитоза могут говорить об уменьшении выраженности стресс-реакции организма на операционную травму.
Те осложнения, с которыми мы столкнулись (непроизвольные сокращения диафрагмы), достаточно легко купировались инфильтрацией диафрагмального нерва либо дополнительным введением фентанила.
На наш взгляд, торакальные операции могут и должны проводиться с использованием ларингеального воздуховода и вспомогательной вентиляци легких у определенной категории пациентов.
Оценка эффективности малоинвазивных методов в торакальной хирургии
Видео-ассистированная торакоскопия (ВАТС) является современным методом диагностики и хирургического лечения заболеваний органов грудной клетки. В данной статье мы сравнили выполнение лобэктомии с помощью торакотомии и ВАТС.
Ключевые слова: видео-ассистированная торакоскопия, торакотомия, рак легких, туберкулез.
На сегодняшний день разработка и внедрение в практику малоинвазивных методов выполнения хирургических операций является важным направлением развития хирургии. Одним из таких методов, который в последние годы получает все большее распространение, является видео-ассистированная торакоскопия. Применение данного метода при диагностике и хирургическом лечении туберкулеза, рака легких на ранних стадиях позволяет добиться неплохих результатов [2] [4], однако может потребоваться коррекция анестезиологического обеспечения и ведения пациента в послеоперационном периоде [3].
Основная часть. Материалы и методы. Исследование проводилось на базе отделения анестезиологии и реанимации ГУ «Республиканский научно-практический центр пульмонологии и фтизиатрии» г. Минска. Объектом исследования стали стационарные карты пациентов (n=20), которым в 2018 году была выполнена лобэктомия торакотомическим доступом, а также при помощи ВАТС.
Результаты и их обсуждение. Пациенты были разделены на 2 группы. В первую группу вошло 10 пациентов, которым была выполнена лобэктомия торактомическим доступом. Медиана возраста в этой группе составила 63,5 года (41;89), соотношение полов представлено на рисунке 1.
Рис. 1. Соотношение полов в группе 1
Во вторую группу вошло 10 пациентов, которым была выполнена лобэктомия при помощи ВАТС. Медиана возраста в этой группе составила 42,5 года (17;73), соотношение полов представлено на рисунке 2.
Рис. 2. Соотношение полов в группе 2
Причины, по которым выполнялись операции, представлены на рисунке 3.
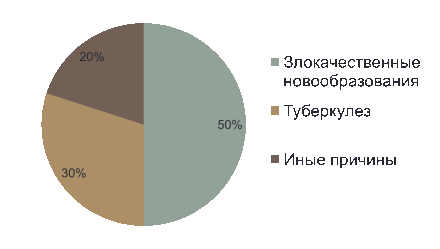
Рис. 3. Структура заболеваний в выборке
Для сравнения двух групп использовались следующие показатели: длительность операции, объём кровопотери, длительность пребывания в отделении интенсивной терапии (ОИТ), способ и продолжительность послеоперационного обезболивания, продолжительность дренирования плевральной полости.
Длительность операции в первой группе составила 285 (180;350) минут, а во второй 285 (230;445) минут. Объем кровопотери в первой группе составил 325 (100;700) мл, а во второй — 300 (100;600) мл. Длительность пребывания пациентов первой группы в ОИТ составила 40,5 (18;122) часов, в то время как во второй группе составила 18,5 (16;47) часов. Оценка послеоперационного обезболивания проводилась по количеству инъекций опиоидного анальгетика. В первой группе медиана количества инъекций опиоидного анальгетика составила 9 (5;15) инъекций. 100 % пациентов проводилась интраоперационная эпидуральная анальгезия, 70 % пациентов требовалась послеоперационная эпидуральная анальгезия, продолжительность которой была соизмерима с длительностью пребывания в ОИТ. Во второй группе медиана количества инъекций опиоидного анальгетика составила 2.5 (1;8) инъекции. Интраоперационная и послеоперационная эпидуральная аналгезия не требовалась. Продолжительность дренирования плевральной полости в первой группе составила 300 (192;648) часов, а во второй 156 (36;288) часов.
Послеоперационные осложнения и летальность 0 % в обеих группах.
Выводы. Выполнение лобэктомии при помощи ВАТС по сравнению с операциями открытым торакотомическим доступом не сокращает длительность операции; достоверно не снижает объем интраоперационной кровопотери, однако сокращает пребывание пациентов в ОИТ в 2,2 раза (U=15; p≤0.01); сокращает продолжительность послеоперационного обезболивания в 2,5 раза (U=2,5; p≤0.01); уменьшает количество инъекций опиоидного аналгетика в 3.6 раз (U=5; p≤0.01), исключает необходимость эпидуральной аналгезии в послеоперационном периоде, а также позволяет сократить длительность дренирования плевральной полости в 1,9 раз (U=2,5; p≤0.01).
Основные термины (генерируются автоматически): группа, соотношение полов, длительность операции, плевральная полость, послеоперационное обезболивание, выполнение лобэктомии, длительность пребывания, медиана возраста, послеоперационный период, продолжительность дренирования.
Читайте также:
