Рентгенограмма, КТ, МРТ при остром остеомиелите у взрослых
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
Проведено МРТ-исследование 163 больных хроническим остеомиелитом различной локализации, находившихся на обследовании и лечении в травматологическом, ортопедическом, хирургическом и нейрохирургическом отделениях Государственного бюджетного учреждения Рязанской области «Областная клиническая больница» в период с 2010 по 2013 год. Среди них было 102 мужчины и 61 женщина в возрасте от 19 до 74 лет. МРТ-исследование проведено на магнитно-резонансном томографе Magnetom фирмы Siemens (индукция поля - 1,5 Тл; последовательность FSE) по разработанной методике. Определены критерии активности и фазы течения заболевания (обострение, стихание, ремиссия) воспалительного процесса. По МРТ-данным выделены критерии активности и фазы течения хронического остеомиелита. Полученные результаты позволяют включать в алгоритм лучевого обследования больных хроническим остеомиелитом МРТ, в виде одного из основных методов исследования.

2. Балакина В.С. Ошибки лечения и осложнения как причина инвалидизации у больных с переломами костей // Респ. сб. работ РИТО. - Рига, 1976. - Вып. 1. - С. 7 - 9.
3. Батаков Е.А. Современные аспекты диагностики и лечения хронического остеомиелита : учебное пособие / Е.А. Батаков, Д.Г. Алексеев, В.Е. Батаков. - Самара, 2008. - 117 с.
4. Григоровский В.В. Современные представления о патологии и патанатомии гематогенного остеомиелита и их значение для клинической практики // Ортопедия. - 2003. - № 1. - С. 104 - 108.
6. Динамика устойчивости к лекарственным препаратам Staphyloccous aureus, выделенных от больных хроническим остеомиелитом / З.С. Науменко [и др.] // Журн. микробиологии, эпидемиологии и иммунобиологии. - 2003. - № 2.- С. 70-72.
7. Ерюхин И.А. Хирургические инфекции : руководство / И.А. Ерюхин, Б.Р. Гельфанд, С.А. Шляпников. - СПб. : Питер, 2003. - 864 с.
Введение
Хронический остеомиелит - длительный гнойно-некротический процесс в кости, костном мозге и окружающих мягких тканях, характеризующийся частыми рецидивами и нестойкими ремиссиями. Диагностика хронического воспаления является важнейшей медико-социальной проблемой [2; 4-6].
По данным литературы и нашим наблюдениям, в период обострения хронического остеомиелита пациенты предъявляют жалобы на боли различной выраженности, отек и покраснение пораженной области [7]. При традиционной рентгенографии обычно определяются очаги костной деструкции и явления выраженного остеосклероза. Информационные возможности рентгенографии оказываются ограниченными из-за деформации, массивных периостальных наложений и значительного склероза пораженной кости [1]. Кроме того, рентгенография практически не дает информации о состоянии параоссальных мягких тканей, следовательно, не позволяет судить о наличии мягкотканых осложнений хронического остеомиелита.
Магнитно-резонансная томография позволяет оценить не только костно-хрящевые структуры, но и окружающие мягкие ткани, вовлеченные в воспалительный процесс, позволяет провести оценку локализации и характера патоморфологических изменений (отек, внутрикостные, субпериостальные и мягкотканые абсцессы, межмышечные флегмоны, свищевые ходы) [3]. МРТ безвредна, так как не несет лучевую нагрузку, имеет очень узкий перечень противопоказаний (парамагнитные протезы, состояния, требующие поддержания ИВЛ, клаустрофобия) и может многократно выполняться, что особенно удобно в оценке динамики воспалительных изменений [1]. В связи с этим магнитно-резонансную томографию следует рассматривать в качестве метода выбора как при первичном обследовании больных с хроническим остеомиелитом, так и для динамического контроля за эффективностью лечебных мероприятий.
Цель исследования
Выработать МР-критерии активности хронического остеомиелита и уточнить МРТ-семиотику фаз течения заболевания, определить эффективность и место МР-томографии в алгоритме обследования больных хроническим остеомиелитом.
Материалы и методы исследования
Проведено обследование 163 пациентов с хроническим остеомиелитом различной локализации, находившихся на стационарном лечении в травматологическом, ортопедическом, хирургическом и нейрохирургическом отделениях Государственного бюджетного учреждения Рязанской области «Областная клиническая больница» в период с 2010 по 2013 год. Среди них было 102 мужчины и 61 женщина в возрасте от 19 до 74 лет. Длительность заболевания варьировала от 6 месяцев до 35 лет. В 32 случаях был установлен гематогенный характер остеомиелита, у 89 - воспалительный процесс развился как осложнение перелома костей (в том числе и при оперативном лечении перелома), у 23 - имело место контактное распространение инфекции из параоссальных мягких тканей. У 11 пациентов воспалительный процесс возник на фоне имуннодефицитного состояния (ВИЧ-инфекция, гепатит, наркомания), у 8 - на фоне сахарного диабета.
МРТ-исследование проведено на магнитно-резонансном томографе Magnetom фирмы Siemens (индукция поля - 1,5 Тл; последовательность FSE) по разработанной методике. Использовалась поверхностная приемная катушка, выполнялись Т1- и Т2-взвешенные изображения, а также импульсные последовательности с подавлением сигнала жировой ткани (fs). Обязательными являлись сагиттальная, фронтальная и аксиальная проекции исследования. Для получения дополнительной информации использовали специальные последовательности (T1-tirm fs).
Результаты исследования и их обсуждение
По активности хронического остеомиелита больные с учетом клинических данных и МРТ-симптоматики распределены следующим образом: 1) обострение имело место у 91 пациента; 2) стихание воспалительного процесса - у 62 пациентов; 3) ремиссия - у 10 больных.
МР-критериями активности хронического остеомиелита являлись: формирование новых гнойных внутрикостных абсцессов, секвестральных полостей, увеличение размеров ранее существовавших полостей, уменьшение склеротических изменений вокруг них, наличие местных осложнений в виде мягкотканых абсцессов, флегмон, гнойных свищевых ходов. Важным проявлением обострения процесса служило появление перифокального костного отека и реактивного отека параоссальных мягких тканей, что проявлялось увеличением интенсивности сигнала до 138 усл.ед. по сравнению с тканями без патологических изменений (до 96 усл.ед).
1. Фаза обострения характеризовалась наличием абсцессов, которые определялись на МР-томограммах как зоны высокого сигнала на Т1-, Т2-ВИ (82 пациента), окаймленные по периферии участками неоднородного гипоинтенсивного на Т1-, Т2-ВИ сигнала за счет остеосклероза (54 пациента), а также фокусами повышенного сигнала на Т2ВИ, отражающими отек костного мозга. У 35 пациентов наблюдалось образование новых внутрикостных гнойных полостей.
Наблюдаемые остеомиелитические полости содержали секвестры: относительно крупные (до 0,7 см диаметром) гипоинтенсивные на Т1-, Т2-ВИ отмечались у 16 пациентов, у 66 внутрикостные абсцессы включали мелкие едва различимые крошковидные секвестры, имевшие низкий МР-сигнал, создавая неоднородность сигнала полостей абсцессов. В 28 случаях определялся прорыв внутрикостных абсцессов под надкостницу и в мягкие ткани с образованием отчетливо прослеживающихся фистул различного диаметра, хода и протяженности, заполненных гнойным содержимым высокого сигнала на Т2-ВИ (до 123 усл.ед).
Практически во всех случаях при обострении остеомиелита наблюдались выраженные изменения в параоссальных мягких тканях. Наиболее часто выявлялся реактивный отек и инфильтрация мягких тканей в виде повышения сигнала в режиме Т2, границы которых было трудно установить (89 пациентов). У 17 пациентов определялось появление новых мягкотканых абсцессов. Увеличение размеров, изменение формы, локализации и протяженности «хронических» абсцессов отмечалось в 73 случаях, формирование межмышечных флегмон в виде линейных зон высокого сигнала на Т2-ВИ - у 5 пациентов. В 49 случаях имелись изменения в крупных суставах (коленный, тазобедренный, голеностопный), близко расположенных к остеомиелитическому очагу в виде реактивного артрита, бурсита за счет скопления однородной жидкости как в полости сустава, так и его сумках.
2. Фаза стихания хронического остеомиелита характеризовалась увеличением протяженности и толщины зон остеосклероза вокруг внутрикостных абсцессов с сужением костномозгового канала (56 пациентов); ассимиляцией периостита в виде значительных по толщине и протяженности периостальных напластований (85 пациентов), исчезновением отека (56 пациентов), инфильтрации (42 пациента) и абсцессов в окружающих мягких тканях (39 пациентов).
3. Фаза ремиссии характеризовалась уменьшением размеров и количества внутрикостных гнойных полостей (10 пациентов), исчезновением (8 пациентов) и уменьшением (2 пациента) количества и размеров мягкотканых абсцессов со снижением интенсивности сигнала до 76 усл.ед. Наблюдалось уменьшение площади отека и инфильтрации костного мозга и мягких тканей (10 пациентов), закрытие свищевых ходов грануляционной тканью (7 пациентов).
Выводы
1. МРТ-томография с учетом разработанных нами критериев активности воспалительного процесса позволяет определить фазу течения хронического остеомиелита: обострение, стихание, ремиссия - и дает возможность выработать рациональную тактику лечения.
2. Динамическое МРТ-исследование пациентов с хроническим остеомиелитом обеспечивает возможность объективной оценки эффективности проводимых лечебных мероприятий.
3. Включение МРТ в алгоритм диагностики хронического остеомиелита следует считать одним из основных методов лучевого исследования при данном заболевании.
Рецензенты:
Юдин В.А., д.м.н., профессор, руководитель травмоцентра первого уровня ГБУ РО «Областная клиническая больница», г. Рязань.
Хазов П.Д., д.м.н., профессор кафедры онкологии с курсом лучевой диагностики ФДПО ГБОУ ВПО «РязГМУ» Минздрава России, г. Рязань.
Остеомиелит
Остеомиелит - воспаление костного мозга, при котором обычно поражаются все элементы кости (надкостница, губчатое и компактное вещество). В зависимости от этиологии остеомиелита он подразделяется на неспецифический и специфический (туберкулезный, сифилитический, бруцеллезный и т. п.); посттравматический, гематогеный, послеоперационный, контактный. Клиническая картина зависит от вида остеомиелита и его формы (острая или хроническая). Основу лечения острого остеомиелита составляет вскрытие и санация всех гнойников, при хроническом остеомиелите - удаление полостей, свищей и секвестров.
МКБ-10


Общие сведения
Остеомиелит (от лат. osteon кость + myelos костный мозг + itis воспаление) - воспаление костного мозга, при котором обычно поражаются все элементы кости (надкостница, губчатое и компактное вещество). По статистике, остеомиелит после травм и операций составляет 6,5% всех болезней опорно-двигательного аппарата. Чаще поражает бедренную и плечевую кость, кости голени, позвонки, нижнечелюстные суставы и верхнюю челюсть. После открытых переломов диафиза трубчатых костей посттравматический остеомиелит возникает в 16,3% случаев. Мужчины болеют остеомиелитом чаще женщин, дети и пожилые - чаще людей молодого и среднего возраста.
Классификация
Выделяют неспецифический и специфический остеомиелит. Неспецифический остеомиелит вызывают гноеродные бактерии: золотистый стафилококк (90% случаев), стрептококк, кишечная палочка, реже - грибки. Специфический остеомиелит возникает при туберкулезе костей и суставов, бруцеллезе, сифилисе и т. д.
В зависимости от пути, которым микробы проникают в кость, различают эндогенный (гематогенный) и экзогенный остеомиелит. При гематогенном остеомиелите возбудители гнойной инфекции заносятся через кровь из удаленного очага (фурункул, панариций, абсцесс, флегмона, инфицированная рана или ссадина, тонзиллит, синусит, кариозные зубы и пр.). При экзогенном остеомиелите инфекция проникает в кость при ранении, операции или распространяется с окружающих органов и мягких тканей.
В начальных стадиях экзогенный и эндогенный остеомиелит различаются не только по происхождению, но и по проявлениям. Затем отличия сглаживаются и обе формы болезни протекают одинаково. Выделяют следующие формы экзогенного остеомиелита:
- посттравматический (после открытых переломов);
- огнестрельный (после огнестрельных переломов);
- послеоперационный (после проведения спиц или операций на костях);
- контактный (при переходе воспаления с окружающих тканей).
Как правило, остеомиелит вначале протекает остро. В благоприятных случаях заканчивается выздоровлением, в неблагоприятных - переходит в хронический. При атипичных формах остеомиелита (абсцессе Броди, альбуминозном остеомиелите Оллье, склерозирующем остеомиелите Гарре) и некоторых инфекционных болезнях (сифилисе, туберкулезе и др.) острая фаза воспаления отсутствует, процесс носит первично-хронический характер.
Острый остеомиелит
Проявления острого остеомиелита зависят от пути проникновения инфекции, общего состояния организма, обширности травматического поражения кости и окружающих мягких тканей. На рентгенограммах изменения видны спустя 2-3 недели с начала заболевания.
Гематогенный остеомиелит
Как правило, развивается в детском возрасте, причем треть пациентов заболевает в возрасте до 1 года. Достаточно редкие случаи развития гематогенного остеомиелита у взрослых на самом деле являются рецидивами болезни, перенесенной в детском возрасте. Чаще поражает большеберцовую и бедренную кости. Возможно множественное поражение костей.
Из удаленного очага воспаления (абсцесс мягких тканей, флегмона, инфицированная рана) микробы с кровью разносятся по организму. В длинных трубчатых костях, особенно - в их средней части хорошо развита широкая сеть сосудов, в которой скорость кровотока замедляется. Возбудители инфекции оседают в губчатом веществе кости. При неблагоприятных условиях (переохлаждение, снижение иммунитета) микробы начинают усиленно размножаться, развивается гематогенный остеомиелит. Выделяют три формы заболевания:
Септико-пиемическая форма. Характерно острое начало и выраженная интоксикация. Температура тела поднимается до 39—40°, сопровождается ознобом, головной болью и повторной рвотой. Возможны потеря сознания, бред, судороги, гемолитическая желтуха. Лицо больного бледное, губы и слизистые оболочки синюшны, кожа сухая. Пульс учащенный, давление снижено. Селезенка и печень увеличиваются, иногда развивается бронхопневмония.
На 1-2 сутки болезни появляется точно локализованная, резкая, сверлящая, распирающая или рвущая, усиливающаяся при малейших движениях боль в области поражения. Мягкие ткани конечности отечны, кожа горячая, красная, напряженная. При распространении на близлежащие суставы развивается гнойный артрит.
Через 1-2 недели в центре поражения формируется очаг флюктуации (жидкость в мягких тканях). Гной проникает в мышцы, образуется межмышечная флегмона. Если флегмону не вскрыть, она может вскрыться самостоятельно с образованием свища или прогрессировать, приводя к развитию параартикулярной флегмоны, вторичного гнойного артрита или сепсиса.
Местная форма. Общее состояние страдает меньше, иногда остается удовлетворительным. Преобладают признаки местного воспаления кости и мягких тканей.
Адинамическая (токсическая) форма. Встречается редко. Характеризуется молниеносным началом. Преобладают симптомы острого сепсиса: резкое повышение температуры, тяжелый токсикоз, судороги, потеря сознания, выраженное снижение артериального давления, острая сердечно-сосудистая недостаточность. Признаки костного воспаления слабые, появляются поздно, что затрудняет постановку диагноза и проведение лечения.
Посттравматический остеомиелит
Возникает при открытых переломах костей. Развитию болезни способствует загрязнение раны в момент травмы. Риск развития остеомиелита увеличивается при оскольчатых переломах, обширных повреждениях мягких тканей, тяжелых сопутствующих повреждениях, сосудистой недостаточности, снижении иммунитета.
Посттравматический остеомиелит поражает все отделы кости. При линейных переломах зона воспаления обычно ограничена местом перелома, при оскольчатых переломах гнойный процесс склонен к распространению. Сопровождается гектической лихорадкой, выраженной интоксикацией (слабость, разбитость, головная боль и т. д.), анемией, лейкоцитозом, повышением СОЭ. Ткани в области перелома отечны, гиперемированы, резко болезненны. Из раны выделяется большое количество гноя.

МРТ стопы. Остеомиелит таранной и большеберцовой кости с наличием обширной зоны деструкции костной ткани.
Огнестрельный остеомиелит
Чаще возникает при обширных поражениях костей и мягких тканей. Развитию остеомиелита способствует психологический стресс, снижение сопротивляемости организма и недостаточная обработка раны.
Общие симптомы сходны с посттравматическим остеомиелитом. Местная симптоматика при остром огнестрельном остеомиелите нередко выражена слабо. Отек конечности умеренный, обильное гнойное отделяемое отсутствует. О развитии остеомиелита свидетельствует изменение раневой поверхности, которая становится тусклой и покрывается серым налетом. В последующем воспаление распространяется на все слои кости.
Несмотря на наличие очага инфекции, при огнестрельном остеомиелите обычно наступает сращение кости (исключение - значительная раздробленность кости, большое смещение отломков). При этом гнойные очаги оказываются в костной мозоли.
Послеоперационный остеомиелит
Является разновидностью посттравматического остеомиелита. Возникает после операций по остеосинтезу закрытых переломов, ортопедических операций, проведения спиц при наложении компрессионно-дистракционных аппаратов или наложении скелетного вытяжения (спицевой остеомиелит). Как правило, развитие остеомиелита вызвано несоблюдением правил асептики или большой травматичностью операции.
Контактный остеомиелит
Возникает при гнойных процессах окружающих кость мягких тканей. Особенно часто инфекция распространяется с мягких тканей на кость при панариции, абсцессах и флегмонах кисти, обширных ранах волосистой части головы. Сопровождается увеличением отека, усилением болей в области повреждения и образованием свищей.
Лечение
Только в стационаре в отделении травматологии. Выполняют иммобилизацию конечности. Проводят массивную антибиотикотерапию с учетом чувствительности микроорганизмов. Для уменьшения интоксикации, восполнения объема крови и улучшения местного кровообращения переливают плазму, гемодез, 10% раствор альбумина. При сепсисе применяют методы экстракорпоральной гемокоррекции: гемосорбцию и лимфосорбцию.
Обязательным условием успешного лечения острого остеомиелита является дренирование гнойного очага. На ранних стадиях в кости делают трепанационные отверстия с последующим промыванием растворами антибиотиков и протеолитических ферментов. При гнойных артритах выполняют повторные пункции сустава для удаления гноя и введения антибиотиков, в некоторых случаях показана артротомия. При распространении процесса на мягкие ткани образовавшиеся гнойники вскрывают с последующим открытым промыванием.
Хронический остеомиелит
При небольших очагах воспаления, комплексном и своевременном лечении, преимущественно у молодых пациентов восстановление костной ткани преобладает над ее разрушением. Очаги некроза полностью замещаются вновь образованной костью, наступает выздоровление. Если этого не произошло (примерно в 30% случаев), острый остеомиелит переходит в хроническую форму.
Примерно к 4 неделе при всех формах острого остеомиелита происходит секвестрация - образование омертвевшего участка кости, окруженного измененной костной тканью. На 2-3 месяц заболевания секвестры окончательно отделяются, на месте разрушения кости формируется полость и процесс становится хроническим.
Симптомы
При переходе острого остеомиелита в хронический состояние пациента улучшается. Боли уменьшаются, становятся ноющими. Формируются свищевые ходы, которые могут выглядеть, как сложная система каналов и выходить на поверхность кожи далеко от места повреждения. Из свищей выделяется умеренное количество гнойного отделяемого.
В период ремиссии состояние пациента удовлетворительное. Боли исчезают, отделяемое из свищей становится скудным. Иногда свищи закрываются. Продолжительность ремиссии при остеомиелите колеблется от нескольких недель до нескольких десятков лет, зависит от общего состояния и возраста больного, локализации очага и т. д.
Развитию рецидива способствуют сопутствующие заболевания, снижение иммунитета и закрытие свища, приводящее к скоплению гноя в образовавшейся костной полости. Рецидив болезни напоминает стертую картину острого остеомиелита, сопровождается гипертермией, общей интоксикацией, лейкоцитозом, повышением СОЭ. Конечность становится болезненной, горячей, краснеет и отекает. Состояние пациента улучшается после открытия свища или вскрытия гнойника.

КТ стопы. Посттравматический хронический остеомиелит пяточной кости с наличием секвестра (красная стрелка) и свищевого хода (синяя стрелка).
Осложнения
Хронический остеомиелит часто осложняется переломами, образованием ложных суставов, деформацией кости, контрактурами, гнойным артритом, малигнизацией (злокачественным перерождением тканей). Постоянно существующий очаг инфекции влияет на весь организм, вызывая амилоидоз почек и изменения внутренних органов. В период рецидива и при ослаблении организма возможен сепсис.
Диагностика
Постановка диагноза при хроническом остеомиелите в большинстве случаев не вызывает затруднений. Для подтверждения проводят МРТ, КТ или рентгенографию. Для выявления свищевых ходов и их связи с остеомиелитическим очагом выполняют фистулографию.
Операция показана при наличии остеомиелитических полостей и язв, гнойных свищей, секвестров, ложных суставах, частых рецидивах с интоксикацией, выраженной болью и нарушением функции конечности, малигнизации, нарушении деятельности других органов и систем вследствие хронической гнойной инфекции.
Выполняют некрэктомию (секвестрэктомию) - удаление секвестров, грануляций, остеомиелитических полостей вместе с внутренними стенками и иссечение свищей с последующим промывным дренированием. После санации полостей проводят костную пластику.
4. Острый остеомиелит: клинический протокол/ Экспертная комиссия по вопросам развития здравоохранения - 2013
Диагностика остеомиелита на снимках МРТ и КТ костей конечностей
- Гематогенное распространение инфекции (на фоне отита, ангины).
- Распространение инфекции с прилежащих тканей (например, урогенитального тракта).
- Прямое бактериальное заражение (пенетрирующие повреждения, пункции, оперативные вмешательства).
Обычно вызван одним патогеном (например, золотистым стафилококком в 30% случаев; у детей часто Haemophilus influenza)
Критическое число бактерий для инфицирования резко снижается (на величину в несколько порядков) при наличии чужеродного материала (например, тотальное эндопротезирование, остеосинтетический материал).
Факторы риска остеомиелита:
- (открытые) переломы, инородный материал в области кости, иммуносупрессивное состояние (рак, сахарный диабет, окклюзионные заболевания артерий, прием иммуносупрессантов), постановка постоянных сосудистых катетеров, наркомания
Формирование абсцессов, секвестров и полостей является стандартным признаком хронизации процесса.
Локализации поражения остеомиелитом:
Из-за особенностей кровоснабжения особенно восприимчивы к остеомиелиту голень, бедро, плечевая кость, позвонок, верхняя челюсть и нижнечелюстные суставы (одонтогенный остеомиелит или остеомиелит челюсти).
Какой метод диагностики остеомиелитавыбрать: МРТ, КТ, рентген, УЗИ
Методы выбора диагностики остеомиелита
- рентгенологическое исследование
- МРТ.
Что покажут снимки рентгена костей и суставов при остеомиелите
Острый остеомиелит:
- признаки гнойного воспаления кости не определяются до 14 сут. после возникновения симптомов
- Припухлость мягких тканей (возникает на 3-5-й день)
- Остеопороз (через 1 нед., и определяется только после потери более 30% плотности кости) Неравномерные участки остеолизиса с нечеткой границей, не окруженные зоной склероза (через 2-3 нед.)
- У детей возможна реакция надкостницы (обычно пластинчатая), возникающая через 5 дней после развития процесса
- Секвестры формируются через 3-6 нед.
Хронический остеомиелит:
- смешанная картина деструкции кости и склеротического процесса
- Наличие секвестров
- Полости вследствие секвестрации
- Свищевые ходы
- Признаком активного инфекционного процесса являются новые участки лизиса костной ткани и реакция надкостницы
- Расположение и распространенность свищевых ходов
- Положение и распространенность свищевых ходов (часто сообщающихся) могут быть визуализированы при заполнении рентгеноконтрастом.
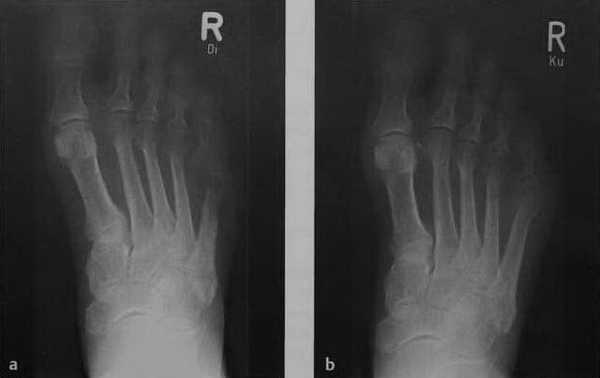
Рентгенологическое изображение острого остеомиелита у пациента с сахарным диабетом: a) Остеолитическая деструкция без четких границ в дистальной части диафиза пятой плюсневой кости и плюсне-фалангового сустава. Выраженная остеопения и незначительная реакция надкостницы; b)Рентгенологическое исследование за 3 нед. до этого демонстрирует только припухлость мягких тканей.
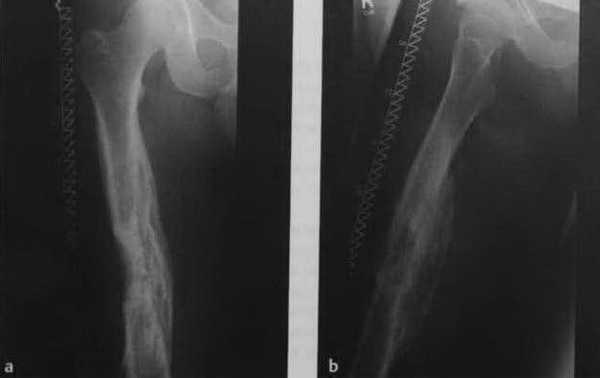
Рентгенограмма пациента с хроническим посттравматическим остеомиелитом, диагностированным 10 лет назад. Распространенные склеротические внутрикостные поражения и поражения надкостницы с увеличением рентгенопрозрачности, некоторые с нечеткими границами.
В каких случаях проводят КТ конечностей при остеомиелите
- Метод выбора для детальной оценки деструкции кости и секвестров
- Биопсия под контролем КТ для получения образца с целью проведения бактериологического исследования
- Проведение дренирования полостей.
Что покажут снимки МРТ костей при остеомиелите
- Возможность ранней и точной диагностики
- Точная оценка внутри- и внекостного поражения
- Наиболее чувствительно исследование в последовательности STIR, протонно-взвешенной последовательности с подавлением МР-сигнала от жировой ткани и Т1-взвешенной последовательности после введения контрастного вещества
- Однако эти последовательности (в отличие от неконтрастной Т1-взвешенной последовательности) имеют тенденцию к переоценке распространенности поражения
- Абсцессы и свищевые ходы диагностируются по накоплению контрастного вещества стенками свищевого хода и мембраной абсцесса на Т1 -взвешенном изображении с подавлением МР-сигнала от жировой ткани в сочетании с повышенным МР-сигналом от жидкости на Т2-взвешенных изображениях с подавлением МР-сигнала от жировой ткани
- При воспалении костного мозга часто определяется распространенный перифокальный отек.
Клинические проявления
Типичные симптомы остеомиелита:
Острый остеомиелит:
- Локальное повышение температуры, покраснение, болевой синдром
- Припухлость
- Свищевой ход, открывающийся на поверхности кожи
- Ограничение подвижности
- Повышение температуры тела
- Увеличение числа признаков воспаления.
- Часто незначительные признаки инфекционного процесса в лабораторных тестах, возможно появление лабораторных признаков только при наличии локальных и системных признаков
- Часто длительное персистирующее течение на протяжении десятилетий с периодами ремиссии заболевания.
Одонтогенный остеомиелит:
- Сильная локализованная боль в челюсти, распространяющаяся по ходу ветвей тройничного нерва
- Онемение нижней губы, болезненность при глотании
- Отек окружающих мягких тканей, покраснение кожных покровов, при пальпации определяется локальный болезненный инфильтрат в области челюсти
- Особенность - преобладание общих признаков интоксикации при остеомиелите нижней челюсти - головная боль, повышение температуры, сонливость, слабость и утомляемость, раздражительность, потеря аппетита и сна.
Лечение остеомиелита кости
- Хирургическая санация
- Системная и местная антибактериальная терапия.
Течение и прогноз
- Ранняя диагностика необходима для предупреждения хронизации процесса.
Что хотел бы знать лечащий врач?
- Эффективность лечения
- Распространенность и расположение поражения кости и мягких тканей
- Точный диагноз
- Оценка активности процесса (реактивация хронического остеомиелита)
- Дифференциальная диагностика (особенно исключение злокачественных опухолей).
Какие заболевания имеют симптомы, схожие с остеомиелитом костей
Опухоли кости (например, саркома Юинга, остеосаркома, эозинофильная гранулема), метастазы
- Анамнез пациента и исследование (сахарный диабет, язва?), возможно, лабораторные исследования
- Часто - реакция надкостницы, но встречается не всегда, более агрессивная при саркоме Юинга (треугольник Кодмана, изображение в виде «лучей солнца»)
- При наличии сомнений в диагнозе — биопсия
Травматические повреждения, Стрессовые переломы
Посттравматические изменения
- Контрастное исследование не проводится в течение первых 9 месяцев после хирургического вмешательства
Хронический остеомиелит челюстей
Остеомиелит челюсти - это воспалительное заболевание в области челюсти, которое характеризуется деструкцией и инфицированием костной ткани челюстей. Хронический остеомиелит челюстей - эта фаза характеризуется завершением отторжения секвестров и одновременным усилением регенеративных процессов.
NB! При хроническом остеомиелите наблюдается параллельное развитие двух процессов: разрушения и регенерации. Если репаративные процессы протекают активно, преобладая над деструкцией кости, то развиваются гиперостозные формы остеомиелита. Они наблюдаются у 2-3% больных и протекают как первичное хроническое заболевание, без острой стадии.
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| М86.6 | Другой хронический остеомиелит |
| М86.9 | Остеомиелит неуточненный |
Дата разработки: 2017 год.
Сокращения, используемые в протоколе:
| ACT | аспартатаминотрансфераза |
| AЛT | аланинаминотрансфераза |
| в/в | внутривенно |
| в/м | внутримышечно |
| ВИЧ | вирус иммунодефицита человека |
| КТ | компьютерная томография |
| ЛФК | лечебная физкультура |
| МРТ | магнитно-резонансная томография |
| ОАК | общий анализ крови |
| ОАМ | общий анализ мочи |
| СОЭ | скорость оседания эритроцитов |
| р/д | раз в день |
| УВЧ | ультравысокие частоты |
| УД | уровень доказательности |
| УФО | ультрафиолетовое облучение |
| ЭКГ | электрокардиограмма |
| ЭП УВЧ | электромагнитное поле ультра высокой частоты |
| Er | эритроциты |
| Hb | гемоглобин |
| Ht | гематокрит |
| Le | лейкоциты |
| Tr | тромбоциты |
| ППН | придаточные пазухи носа |
Пользователи протокола: врачи общей практики, педиатры, челюстно-лицевые хирурги, врачи-стоматологи, хирурги.
Категория пациентов: взрослые и дети.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с не высоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с не высоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование, или мнение экспертов. |
| GPP | Наилучшая клиническая практика |

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
| По характеру клинического течения три стадии остеомиелита: | • острая • подострая • хроническая |
| По распространенности процесса различают: | • ограниченный • очаговый • разлитой (диффузный)остеомиелит |
| По клинико-рентгенологической форме остеомиелита (М.М. Соловьев и И. Худояров, 1979г.): | • гнойный одонтогенный • деструктивный одонтогенный • деструктивно - одонтогенныйгиперостозный • хронический деструктивный одонтогенный • хронический деструктивно-гиперостозный |
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии [1,2,4,6,9,10,12,13]
| Жалобы и анамнез у пациентов с хроническим остеомиелитом челюстей: | ||
| Жалобы при хроническом остеомиелите челюстей: | болевой синдром | стихает |
| наличие свищевых ходов на слизистой оболочке альвеолярного отростка, коже лица. | из свища выделяется гной, выбухают пышные кровоточащие грануляции. Ряд свищей рубцуется и втягивается внутрь. | |
| подвижность зубов | в области остеомиелитического процесса | |
| изменение конфигурации лица | в результате инфильтрации окружающих челюсть мягких тканей и периостального утолщения кости. Кожа над утолщенной костью несколько истончена и натянута. | |
| открывание рта ограничено | при поражении угла и ветви нижней челюсти | |
| Анамнез заболевания при хроническом остеомиелите челюстей: | Длительность заболевания с момента проявления первых клинических симптомов до установления диагноза | может составлять от 3-4 недель на верхней челюсти и 6-8 недель, а иногда несколько месяцев и даже лет на нижней челюсти. |
| Инструментальные исследования: | ||
| Рентгенография челюстей | При хроническом остеомиелите в области альвеолярного отростка верхней челюсти сроки формирования секвестров 3-4 недели. | |
| При хроническом остеомиелите в области тела и ветви нижней челюсти сроки формирования секвестров 6-8 недель. | ||
| При гнездной форме хронического остеомиелита имеется множество мелких очагов деструкции, которые располагаются не сплошным массивом, а чередуются со здоровыми участками костной ткани. На рентгенограмме видно, что в одних случаях секвестры располагаются рядом, а в других - на значительном расстоянии один от другого. | ||
| При ползучей форме хронического остеомиелита в процесс вовлекаются новые участки кости. При этой форме заболевания у больных после стихания острых явлений постепенно возникают новые очаги деструкции, которые распространяются все далее от первичного очага. | ||
Лабораторные исследования: нет.
Показания для консультации специалистов:
· консультация узких специалистов - по показаниям.
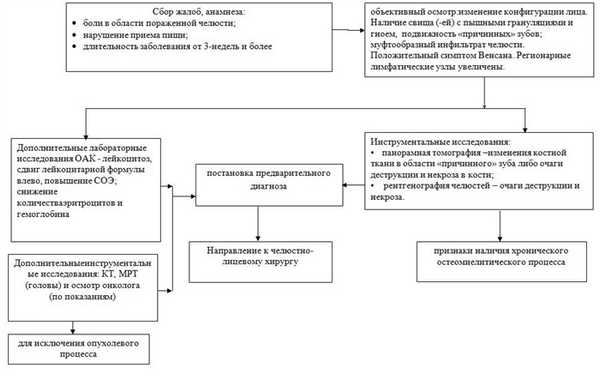
Диагностический алгоритм: на амбулаторном уровне хронических одонтогенных остеомиелитов челюстей:
Дифференциальный диагноз
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Амоксициллин (Amoxicillin) |
| Ванкомицин (Vancomycin) |
| Ибупрофен (Ibuprofen) |
| Кетопрофен (Ketoprofen) |
| Линкомицин (Lincomycin) |
| Парацетамол (Paracetamol) |
| Трамадол (Tramadol) |
| Цефазолин (Cefazolin) |
| Цефтазидим (Ceftazidime) |
| Цефуроксим (Cefuroxime) |
| Ципрофлоксацин (Ciprofloxacin) |
| Этамзилат (Etamsylate) |
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ[2,4,6,10,12,13]:
Основные лечебные мероприятия направлены на предупреждение дальнейшего распространения гнойно-некротического процесса. В этой фазе необходимо предупредить образование новых некрозов и ускорить формирование секвестров в местах уже образовавшихся некрозов. Необходимо создать покой пораженному органу. Нужно снизить сосудистую проницаемость и интенсивность нейро- гуморальных сдвигов, а также уменьшить число патологических рефлексов, поступающих к очагу воспаления.
Немедикаментозное лечение:
Режим: IV (свободный, активный);
Диета: стол № 15, назначение диетической терапии - по показаниям.
Медикаментозное лечение
Перечень основных лекарственных средств:
| № | Лекарственные средства | Способ применения | УД | ||
| Опиоидные анальгетики | |||||
| 1 | Трамадол* 100мг/2мл по 2 мл или 50 мг перорально | Взрослым и детям в возрастестарше 12 лет вводят в/в (медленно капельно), в/м по 50-100 мг (1-2 мл раствора). При отсутствии удовлетворительного эффекта через 30-60 мин. возможно дополнительное введение 50 мг (1 мл) препарата. Кратность введения составляет 1-4 раза в сутки в зависимости от выраженности болевого синдрома и эффективности терапии. Максимальная суточная доза - 600 мг. Противопоказан детям до 12 лет. | А [4,6,7,12,14] | ||
| NB! * по показаниям, препарат противопоказан детям до 12 лет. Перечень дополнительных лекарственных средств: | |||||
| № | Препараты | Способ применения | УД | ||
| Антибиотико-профилактика | |||||
| 1 | цефазолин 500 мг и 1000 мг | 1 г в/в (детям из расчета 50 мг/кг однократно) | А 15 | ||
| 2 | цефуроксим 750 мг и 1500 мг +метронидазол 0,5% - 100 мл | цефуроксим 1,5-2,5 г, в/в (детям из расчета 30 мг/кг однократно) + метронидазол (детям из расчета 20-30 мг/кг однократно) 500 мг в/в | А А 18 | ||
| При аллергии на β-лактамные антибиотики | |||||
| 3 | ванкомицин 500мг и 1000 мг | 1 г. в/в (детям из расчета 10-15 мг/кг однократно); 1 раз за 2 часа до разреза кожных покровов. Вводится не более 10 мг/мин; продолжительность инфузии должна быть не менее 60 мин, с целью профилактики воспалительных реакций | В [20-22,24] | ||
| Нестероидные противоспалительные средства | |||||
| 6 | кетопрофен 100 мг/2мл по 2 мл или перорально 150мг пролонгированный 100мг. | суточная доза при в/в составляет 200-300 мг (не должна превышать 300 мг), далее пероральное применение пролонгированные внутрь 150мг 1 р/д, 100 мг 2 р/д | B [4,6,7,12,14] | ||
| 7 | ибупрофен 100 мг/5 мл100мл или перорально 200 мг; внутрь 600 мг | Для взрослых и детей с 12 лет ибупрофен назначают по 200 мг 3-4 раза в сутки. Для достижения быстрого терапевтического эффекта у взрослых доза может быть увеличена до 400 мг 3 раза в сутки. Суспензия - разовая доза составляет 5-10 мг/кг массы тела ребенка 3-4 раза в сутки. Максимальная суточная доза не должна превышать 30 мг на кг массы тела ребенка в сутки. | A [4,6,7,22] | ||
| 8 | ацетаминофен 200 мг или 500мг; для приема внутрь 120 мг/5 мл или ректально 125 мг, 250 мг, 0,1 г | ацетаминофен 200 мг или 500мг; для приема внутрь 120 мг/5 мл или ректально 125 мг, 250 мг, 0,1 г Взрослым и детям старше 12 лет с массой тела более 40 кг:разовая доза - 500 мг - 1,0 г до 4 раз в сутки. Максимальная разовая доза - 1,0 г. Интервал между приемами не менее 4 часов. Максимальная суточная доза - 4,0 г. Детям от 6 до 12 лет: разовая доза - 250 мг - 500 мг по 250 мг - 500 мг до 3-4 раз в сутки. Интервал между приемами не менее 4 часов. Максимальная суточная доза - 1,5 г - 2,0 г. | A [4,6,7,22] | ||
Хирургическое вмешательство: удаление причинного зуба.
Дальнейшее ведение:
· гигиена полости рта;
· санация полости рта.
Индикаторы эффективности лечения:
· отсутствие болевого синдрома в области челюсти;
· отсутствие признаков воспаления в области лунки удаленного причинного зуба;
· отсутствие свищевого хода.
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ:
Тактика лечения заключается в удалении сформировавшихся секвестров, иссечении некрозов, свищей, а также резекции остеомиелитического обширного очага.
Немедикаментозное лечение:
· режим - III (палатный, полупостельный);
· диета: стол №15, назначение диетической терапии - по показаниям.
Медикаментозное лечение:
| № п/п | Лекарственные средства | Способ применения | УД | |
| Опиоидные анальгетики | ||||
| 1 | трамадол* 100мг/2мл, по 2 мл или 50 мг перорально | Взрослым и детям в возрастестарше 12 лет вводят в/в (медленно капельно), в/м по 50-100 мг (1-2 мл раствора). При отсутствии удовлетворительного эффекта через 30-60 мин. возможно дополнительное введение 50 мг (1 мл) препарата. Кратность введения составляет 1-4 раза в сутки в зависимости от выраженности болевого синдрома и эффективности терапии. Максимальная суточная доза - 600 мг. | А [4,6,7,12,14] | |
| NB! * по показаниям, препарат противопоказан детям до 12 лет. | ||||
Хирургическое вмешательство:
Названия оперативного вмешательства:
· Секвестрэктомия;
Показания:
· полное формирование секвестра в секвестральной коробке;
Названия оперативного вмешательства:
· Фистулосеквестрнекротомия.
Показания:
· удаление некрозов, секвестров, грануляций, рубцов и свищей в пределах здоровой ткани;
Названия оперативного вмешательства:
· Резекция остеомиелитического очага.
Показания:
· удаление обширного очага некроза с целью замещения дефекта кости (при необходимости);
Противопоказания:
· сердечно-сосудистые заболевания (прединфарктное состояние и время в течение 3-6 месяцев после перенесённого инфаркта миокарда, гипертоническая болезнь II и III степени, ишемическая болезнь сердца с частыми приступами стенокардии, пароксизм мерцательной аритмии, пароксизмальная тахикардия, острый септический эндокардит и др.);
· острые заболевания паренхиматозных органов (инфекционный гепатит, панкреатит и др.);
· геморрагические заболевания (гемофилия, болезнь Верльгофа, С-авитаминоз, острый лейкоз, агранулоцитоз);
· острые инфекционные заболевания (грипп, острые респираторные заболевания; рожистые заболевания, пневмония);
· заболевания центральной нервной системы (нарушение мозгового кровообращения, менингит, энцефалит);
· психические заболевания в период обострения (шизофрения, маниакально-депрессивный психоз, эпилепсия).
Дальнейшее ведение:
· динамическое наблюдение челюстно-лицевым хирургом 2 раза в год;
· контрольная рентгенография боковой проекции нижней челюсти или панорамная томография (в зависимости от локализации процесса (верхняя или нижняя челюсть);
· зубное протезирование.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе:
· стойкое заживление раны (отсутствие свищей);
· восстановление анатомической целостности кости, определяемое при рентгенологическом обследовании (отсутствие секвестров);
восстановление нарушенных функций челюстей.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации:
наличие сформировавшихся секвестров;
наличие длительно функционирущего свища (-ей).
Показания для экстренной госпитализации:
обострение хронического остеомиелита челюстей;
патологические переломы челюстей.
Информация
Источники и литература
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Список разработчиков протокола:
1) Батыров Тулеубай Уралбаевич - кандидат медицинских наук, профессор, врач челюстно-лицевой хирург, заведующий кафедрой стоматологии и челюстно-лицевой хирургии АО «Медицинский Университет Астана».
2) Сагындык Хасан Люкотович - кандидат медицинских наук, врач челюстно-лицевой хирург, профессор кафедры стоматологии и челюстно-лицевой хирургии, АО «Медицинский Университет Астана».
3) Утепов Дилшат Каримович - врач челюстно-лицевой хирург УК «Аксай» КазНМУ им. С.Д. Асфендиярова, ассистент кафедры стоматологии детского возраста КазНМУ им. С.Д. Асфендиярова.
4) Садвокасова Лязат Мендыбаевна - кандидат медицинских наук, челюстно-лицевой хирург,и.о.доцента кафедры стоматологических дисциплин, РГП на ПХВ «ГМУ г. Семей» МЗСР РК.
5) Сугурбаев Адиль Асылханович врач челюстно-лицевой хирург, магистрант кафедры стоматологии и челюстно-лицевой хирургии, АО «Медицинский Университет Астана».
6) Ихамбаева Айнур Ныгымановна - ассистент кафедры общей и клинической фармакологии, АО «Медицинский университет Астана, клинический фармаколог».
Указание на отсутствие конфликта интересов: нет.
Рецензент:
1) Курашев Амангельды Галымжанович - доктор медицинских наук, профессор кафедры хирургических дисциплин № 2 ФНПР КГМУ, Президент Ассоциации челюстно-лицевых хирургов Республики Казахстан, директор ТОО «Клиника пластической хирургии профессора Курашева А.Г.».
Указание условий пересмотра протокола: Пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Остеомиелит - воспаление кости инфекционного генеза, в большинстве случаев бактериальной природы.
Этиология
Возбудитель, распространяется из источника инфекции гематогенным путем или путем прямой имплантации.
Пиогенный остеомиелит у детей чаще всего вызывает:
- Staphylococcus aureus,
- Streptococci,
- Escherichia coli
- Hemophilus influenzae.
У взрослых и лиц, употребляющих наркотики внутривенно, возбудителями изредка бывают грамотрицательные микроорганизмы.
Туберкулезный остеомиелит возникает чаще всего вторично по отношению к септическому артриту.
Грибковый остеомиелит имеет сходство с туберкулезной инфекцией. Обычными проявлениями бывают одиночные или множественные остеолитические поражения с обособленным краем, слабовы- раженным склерозом окружающих тканей и маловыраженной или отсутствующей периостальной реакцией
Эпидемиология
Заболевание возможно в любом возрасте, но чаще всего возникает у детей, лиц, страдающих диабетом и злоупотребляющих наркотическими веществами с внутривенным введением.
Локализация
Поражение позвоночника примерно в 50% случаев имеет туберкулезную этиологию. В сравнении с пиогенным остеомиелитом остеопороз более выражен, тогда как новообразование костной ткани выражено менее. Туберкулезный дактилит относят к кистозному разрастанию в коротких трубчатых костях кисти и стопы с различной степенью выраженности периоститом. Кистозный туберкулез проявляется одиночными или множественными четко отграниченными остеолитическими очагами без склероза преимущественно в костях периферических отделов скелета.
Рентгенография
Наиболее ранние изменения наблюдаются в прилежащих мягких тканях в виде набухания или потери и размытия мышечных контуров. Встречается выпот в смежных суставах. В основном, очаг остеомиелита должен достигнуть размеров не менее 1 см и привести к 30 - 50% деминерализации, что бы стать различимым при традиционной рентгенографии. Ранние признаки могут быть смазаны и неочевидны вплоть до 5-6 дня у детей и 10-14 дня у взрослых. По прошествии указанного времени появляются следующие признаки:
- региональная остеопения /утолщение (периостит): различного типа, вплоть до формирования козырька Кодмена при агрессивном течении [6]
- локальный лизис костной ткани и разрушение кортикального слоя [8]
- потеря трабекулярной архитектектоники
- наслоения новообразованной костной ткани
- склероз по периферии, в конечном итоге
При хроническом течении и при отсутствии лечения в конечном итоге формируются секвестры, секвестральные капсулы или клоака.
Читайте также:
- Оценка кровообращения фосфором. Определение клиренса при алкоголизме
- КТ, МРТ при вертикальном продольном разрыве мениска коленного сустава
- Диагностические лекарства в офтальмологии. Лечение глаукомы
- Показания и техника пункции брюшной полости при асците (парацентеза)
- Характеристика мужчины-альфонса. Кто такие альфонсы?
