Синдром Боткина - синонимы, авторы, клиника
Добавил пользователь Валентин П. Обновлено: 22.01.2026
(болезнь Боткина, инфекционный гепатит, эпидемический гепатит) - наиболее распространенная форма вирусного гепатита. Назван в честь С. П. Боткина, который в 1888 пришел к выводу, что катаральная желтуха является специфической инфекционной болезнью, поражающей весь организм, высказал предположение об общности катаральной и эпидемической желтухи, а также острой атрофии печени. В современной литературе это название вышло из употребления, согласно номенклатуре болезней принят «гепатит А» (ГА); термин утвержден ВОЗ в 1973. Возбудитель - вирус ГА (HAV) - относится к роду энтеровирусов (энтеровирус 72-го типа) семейства пикорнавирусов. Источник вируса - человек, страдающий любой формой инфекции. Болезнь передается водным, пищевым и контактно-бытовым путями. Восприимчивость всеобщая. Как правило, диагностируется только желтушная форма болезни. Характерно доброкачественное циклическое течение с наличием преджелтушного и желтушного периодов болезни; тяжелые формы очень редки, хронизации процесса не наблюдается. После перенесения любой формы инфекции иммунитет пожизненный. Диагноз подтверждают обнаружением иммуннологических маркеров. Лечение в условиях стационара, симптоматическое. Специфическая профилактика осуществляется отечественной и импортными вакцинами по эпидемиологическим показаниям. С. П. Боткин. Клинические лекции. СПб., 1902. С. П. Боткин. Курс клиники внутренних болезней. СПб., 1912.
БОТКИНА СИНДРОМ
БОТКИНА СИНДРОМ (болезнь Боткина, инфекционный гепатит, эпидемический гепатит) - наиболее распространенная форма вирусного гепатита. Назван в честь С. П. Боткина, который в 1888 пришел к выводу, что катаральная желтуха является специфической инфекционной болезнью, поражающей весь организм, высказал предположение об общности катаральной и эпидемической желтухи, а также острой атрофии печени.
В современной литературе это название вышло из употребления, согласно номенклатуре болезней принят «гепатит А» (ГА); термин утвержден ВОЗ в 1973. Возбудитель - вирус ГА (HAV) - относится к роду энтеровирусов (энтеровирус 72-го типа) семейства пикорнавирусов. Источник вируса - человек, страдающий любой формой инфекции. Болезнь передается водным, пищевым и контактно-бытовым путями. Восприимчивость всеобщая. Как правило, диагностируется только желтушная форма болезни. Характерно доброкачественное циклическое течение с наличием преджелтушного и желтушного периодов болезни; тяжелые формы очень редки, хронизации процесса не наблюдается. После перенесения любой формы инфекции иммунитет пожизненный. Диагноз подтверждают обнаружением иммуннологических маркеров. Лечение в условиях стационара, симптоматическое. Специфическая профилактика осуществляется отечественной и импортными вакцинами по эпидемиологическим показаниям.
С. П. Боткин. Клинические лекции. СПб., 1902.
С. П. Боткин. Курс клиники внутренних болезней. СПб., 1912.
Энциклопедический словарь по психологии и педагогике . 2013 .
Полезное
Смотреть что такое "БОТКИНА СИНДРОМ" в других словарях:
БОТКИНА ХОЛЕЦИСТОКОРОНАРНЫЙ СИНДРОМ — (по имени С. П. Боткина) - боль в области сердца при наличии патологического процесса в области желчного пузыря (холецистит, желчнокаменная болезнь и пр.). С. П. Боткин писал: «Нередко cholelithiasis выражается в явлениях, сосредотачивающихся… … Энциклопедический словарь по психологии и педагогике
Холецисто-кардиальный синдром — (синдром Боткина) появление загрудинных болей, в том числе с признаками ишемии на ЭКГ, у больных, страдающих холециститом. Впервые такое явление описано Боткиным, который сам страдал желчно каменной болезнью. Патогенетически появление синдрома… … Википедия
ВАСИЛЬЕВА - ВЕЙЛЯ СИНДРОМ — (в зарубежной литературе - Вейля синдром) - описан в 1886 немецким врачом A. Weil (1848-1916) как сочетание лихорадки, желтухи, нефрита и миалгии. В 1888 ученик С. П. Боткина Н. П. Васильев (1852-1891) выделил эту болезнь в самостоятельную… … Энциклопедический словарь по психологии и педагогике
Медицина — I Медицина Медицина система научных знаний и практической деятельности, целями которой являются укрепление и сохранение здоровья, продление жизни людей, предупреждение и лечение болезней человека. Для выполнения этих задач М. изучает строение и… … Медицинская энциклопедия
Санато́рно-куро́ртный отбо́р — совокупность медицинских мероприятий, проводимых в целях определения показаний или противопоказаний к курортному лечению, а также места, медицинского профиля санатория, длительности и сезона санаторно курортного лечения. Цель С. к. о. улучшение… … Медицинская энциклопедия
Приложение. Некоторые проблемы упорядочения современной медицинской терминологии — Изложенная выше многовековая история возникновения и развития медицинской терминологии, имеющей множество разноязычных источников, а также приведенные примеры сложных отношений между этимологией, структурой и семантикой терминов, вероятно,… … Медицинская энциклопедия
Поро́ки се́рдца приобретённые — Пороки сердца приобретенные органические изменения клапанов или дефекты перегородок сердца, возникающие вследствие заболеваний или травм. Связанные с пороками сердца нарушения внутрисердечной гемодинамики формируют патологические состояния,… … Медицинская энциклопедия
Приобретённые пороки сердца — МКБ 10 I34.34. I37.37., I05.05. I … Википедия
ГЕПАТИТ ВИРУСНЫЙ ОСТРЫЙ — мед. Острые вирусные гепатиты (ОВГ) группа острых вирусных заболеваний, протекающих с диффузным воспалением печени. Этиология • Вирусы гепатитов A (HAV), В (HBV), С (HCV), D (HDV), Е (HEV), F (HFV), G (HGV). Возбудители устойчивы во внешней среде … Справочник по болезням
ПОРОКИ СЕРДЦА — ПОРОКИ СЕРДЦА. Содержание: I. Статистика . 430 II. Отдельные формы П. с. Недостаточность двустворчатого клапана . . . 431 Сужение левого атглю вентрикулярного отверстия . ". 436 Сужение устья аорты … Большая медицинская энциклопедия
Болезнь Боткина
Синонимы: болезнь Боткина, вирусный гепатит А, HAV.
Код по МКБ-10: B15.0. - гепатит А с печеночной комой, В15.9. - гепатит А без печеночной комы.
Андриянов Г.Ю., врач - организатор здравоохранения
Редактор: Смирнова И.Г.
Декабрь, 2019
Гепатитом А (болезнью Боткина) называют вирусное поражение печени, возникающее в результате нарушения правил личной гигиены, употребления зараженной вирусами пищи или воды. Эта инфекция относится к разряду «болезней грязных рук». Наиболее распространена в жарких странах.
Болезнь Боткина широко распространена в странах Азии и Африки, в том числе и традиционно туристических государствах - Тунисе, Египте, Турции, Индии. Чаще всего болеют дети до 5-6 лет, многие переносят легкую форму гепатита.
Вспышки часты в детских коллективах, после болезни остается пожизненный иммунитет.
Причины
Болезнь Боткина вызывает вирус, который передается через воду, пищу и грязные руки.
При попадании вирусов в кишечник они всасываются и через кровь попадают в печень. Развитие инфекции происходит в клетках печени, повреждая их и вызывая основные симптомы болезни. Воспалительный процесс имеет иммунный механизм, организм распознает поврежденные клетки и уничтожает их.
Кто рискует заболеть
Высок риск заболеть болезнью Боткина при:
- тесных контактах с больными, нарушении правил гигиены;
- при поцелуях, половых контактах;
- при выездах за границу в страны с высоким уровнем заболеваемости (Африка, Азия, Южная Америка);
- при употреблении наркотиков.
Как узнать об инфицировании
При подозрении на болезнь Боткина или при определении наличия иммунитета исследуется кровь с выявлением антител к вирусу anti-HAV IgG.
Если они есть в крови, это говорит о том, что контакт с вирусом уже был (в результате вакцинации или болезни). В этом случае повторное инфицирование невозможно, вакцинацию проводить не нужно.
Если антител нет - значит, иммунитет к болезни Боткина отсутствует и необходимо проведение плановой или экстренной вакцинации, введение иммуноглобулина (он в течение двух недель может предотвратить заражение или остановить инфекцию).
Обследованию подлежат все члены семьи заболевшего человека и контактные лица, если это ребенок.
Симптомы болезни Боткина
Болезнь Боткина протекает стадийно, инкубационный период от момента заражения длится от 15 до 50 суток.
По его окончании наступает стадия продромальных явлений (т.е. общих симптомов) - возникают симптомы общей интоксикации организма:
- лихорадка;
- тошнота и рвота;
- нарушения аппетита;
- тяжесть в желудке;
- боли в правом боку;
- слабость, нарушения сна.
В стадии разгара болезни Боткина появляются:
- пенистая и темная моча; , проявляющаяся на коже, слизистых и белках глаз;
- обесцвечивание стула.
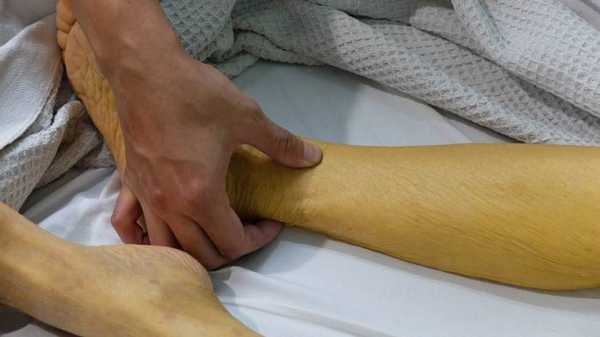
На фоне желтухи общее самочувствие больного улучшается. Желтушность держится около месяца, постепенно снижаясь по интенсивности.
В зависимости от возраста и состояния иммунитета болезнь длится от 30 до 40 дней, у ослабленных пациентов она может перейти в хроническую форму, длящуюся до полугода.
Большинство случаев болезни Боткина приводит к полному выздоровлению, без формирования каких-либо последствий.
Важно! У детей младше 6 лет в 70% случаев инфекция гепатита А протекает бессимптомно, при симптоматическом течении болезни желтуха проявляется редко 1 .
Диагностика
Для постановки диагноза важно указание на контакт с носителем болезни Боткина или пребывание в странах, опасных по заражению. Необходим детальный осмотр с определением размеров печени и селезенки, проведение ряда анализов:
Биохимический анализ крови:
- АлТ,
- АсТ,
- билирубин и его фракций,
- ЩФ,
- ГГТП,
- холестерина 2 .
Общий анализа мочи с определением уробилина и уробилиногена:
- выявление в моче уробилина и желчных пигментов возможно уже в преджелтушном периоде, это первые признаки нарушения пигментного обмена.
Кровь на антитела к гепатитам:
- критерий острой формы болезни Боткина - обнаружение антител класса М в крови (IgM),
- при хроническом течении или иммунитете появляются антитела класса G (IgG).
Лечение болезни Боткина
За счет активной работы иммунной системы по борьбе с вирусами выздоровление происходит даже без лечения. Применение методов терапии направлено на облегчение состояния и снятие симптомов интоксикации.
- на время острого периода «печеночная» диета (стол № 5);
- создание покоя, изоляция больного;
- снятие интоксикации путем введения растворов глюкозы и натрия хлорида;
- введение витаминов для поддержания иммунитета и работы печени;
- введение препаратов, защищающих клетки печени от разрушения.
Всем больным болезнью Боткина рекомендуеся прием препаратов, нормализующий функцию ЖКТ - как профилактику запоров, так и борьбу с дисфункцией.
- При запорах используют слабительные (домперидон, метоклопрамид, лактулоза),
- При дисфункциях - энтеросорбенты (активированный уголь, смекта и аналоги, лигнин гидролизный).
- Длительность курса 3-5 дней.
В диету стола № 5 входят отварные или тушеные блюда вегетарианского стола, молочные, крупяные блюда, постное мясо. Запрещены жирные, жареные, пряные блюда, специи и избыток соли. Важно есть часто, не менее пяти раз, мелкими порциями.
Подробнее о питании при болезни Боткина написано в нашей отдельной статье.
Противовирусная терапия не проводится, так как не имеет эффективности. При выявлении антител в крови у контактных лиц им с целью предотвращения инфекции вводят противогепатитный иммуноглобулин.
Осложнения
Тяжело протекает болезнь Боткина у детей в возрасте до года и у пожилых людей. У взрослых гепатита А сопровождается выраженной интоксикацией.
Возможны случаи безжелтушного легкого течения болезни, такой человек является источником инфекции, особенно опасным для детей.
При дефектах в иммунной системе или раннем возрасте до полугода возникает тяжелое течение болезни Боткина с развитием поражения печени вплоть до летального исхода.
Гепатит А во многих проявлениях схож с другими гепатитами, поэтому любые случаи желтухи требуют обследования.
Профилактика
Профилактикой болезни Боткина является вакцинация. На сегодняшний день она не входит в календарь обязательных прививок, но настоятельно рекомендуется детям, посещающим детские сады, лицам, выезжающим на отдых и людям, у которых велик риск контакта.
Вакцины, рекомендованные Минздравом РФ:
- отечественная инактивированная вакцина ГЕП-А-инВАК (МП «Вектор», Новосибирск),
- Хаврикс («ГлаксоСмитКляйн», Великобритания),
- Аваксим («Aventis Pasteur»,Франция),
- Вакта («Merc Sharp and Down», США).
Вакцинацию разрешается делать начиная с первого года жизни. Прививка делается внутримышечно и может сочетаться с любой другой прививкой, при условии, что делается в разные части тела. Защитные эффект достигается через месяц, но через 6-12 месяцев необходимо введение бустерной дозы. Такая схема обеспечивает защиту от вирусного гепатита А минимум на 5 лет 3 .
При эпидемиологических рисках проводится так называемая пассивная иммунизация - в течение первых 10 дней от предполагаемого контакта с больным применяют 10% коммерческий иммуноглобулин либо специфический иммуноглобулин с повышенным содержанием анти-HAV (разрешено беременным и детям от 1 года). Препарат обеспечивает защиту от 3 до 5 мес.
- Anna E. Rutherford. Острая форма гепатита А. - перевод для проекта Univadis, январь 2018. Клинические рекомендации. Острый вирусный гепатит А у детей. - Минздрав РФ, 2015. Hepatitis A Vaccination. - National Center for Immunization and Respiratory Diseases, june 2018.
Важно! Все материалы носят справочный характер и ни в коей мере не являются альтернативой очной консультации специалиста.
Этот сайт использует cookie-файлы для идентификации посетителей сайта: Google analytics, Yandex metrika, Google Adsense. Если для вас это неприемлемо, пожалуйста, откройте эту страницу в анонимном режиме.
Гепатит А (болезнь Боткина)
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Вирусный гепатит A: причины появления, симптомы, диагностика и способы лечения.
Определение
Гепатит А - это воспалительное заболевание печени, возбудителем которого является РНК-содержащий вирус гепатита А, относящийся к роду Hepatovirus (семейство Picornaviridae). Вирус представлен шестью генотипами (I-VI). Известен только один антиген вируса гепатита А - НААg, к которому вырабатываются антитела. По сравнению с другими представителями рода энтеровирусов, вирус гепатита А более устойчив к физико-химическим воздействиям факторов внешней среды. Он способен сохраняться в воде, пищевых продуктах, сточных водах, на различных объектах внешней среды в течение нескольких месяцев в температурном диапазоне от +4 до +20°С, устойчив к действию кислот и жирорастворителей. При кипячении вирус разрушается в течение 5 минут, при обработке хлорамином - через 15 минут.
Вирус гепатита А относится к числу распространенных инфекций пищевого происхождения. В мире ежегодно регистрируется около 1,5 млн случаев этого заболевания. Россию в целом относят к регионам со средней (промежуточной) эндемичностью.
Причины появления гепатита А
Человек - единственный источник вируса гепатита А. Риску заражения подвержен любой ранее невакцинированный и неинфицированный. Заболевание возникает как в виде единичных случаев, так и в виде эпидемий, которые имеют тенденцию к цикличности. Вспышки гепатита А тесно связаны с отсутствием безопасной воды или пищи, ненадлежащей санитарией и плохой личной гигиеной.
Вирус обладает высокой инфекциозностью: для заражения достаточно всего нескольких вирусных частиц. Передача вируса осуществляется посредством фекально-орального механизма, который реализуется всеми путями, характерными для кишечных инфекций:
- водным путем - вирус попадает в организм с недоброкачественной питьевой водой, во время купания в загрязненных водоемах и бассейнах. Крупные вспышки связаны с загрязнением фекалиями водоемов, являющихся источником водоснабжения, или с попаданием сточных вод в водопроводную сеть;
- пищевым путем - реализуется при употреблении продуктов, загрязненных вирусом во время производства на пищевых предприятиях, предприятиях общественного питания и торговли. Ягоды, овощи, зелень могут быть загрязнены при выращивании на полях орошения или на огородах, удобряемых фекалиями. Морепродукты могут быть инфицированы при отлове моллюсков в загрязненных сточными водами прибрежных водах;
- контактно-бытовым путем - в детских коллективах этот путь имеет наибольшее значение (через грязные руки и различные предметы обихода: игрушки, посуду, белье и т. д.). Реализуется при несоблюдении правил личной гигиены.
В подавляющем большинстве случаев (около 95%) вирус гепатита А внедряется в организм человека через ротовую полость и далее попадает в желудок. Будучи кислотоустойчивым, вирус легко преодолевает желудочный барьер, поступает в тонкую кишку, всасывается в кровь и по системе воротной вены достигает печени, в клетках которой осуществляется его репликация. На мембране гепатоцитов есть соответствующие вирусу рецепторы, к которым он прикрепляется и проникает внутрь печеночной клетки. Часть вновь образованных вирусных частиц поступает с желчью в фекалии и выделяется из организма, другая инфицирует соседние гепатоциты.
Активное выделение вируса из организма больного в инкубационном и преджелтушном (продромальном) периодах в сочетании с высокой устойчивостью вируса во внешней среде обусловливают широкое распространение гепатита А.
Актуальность заболевания обусловлена также частым сочетанием с вирусными гепатитами иной этиологии и хроническими заболеваниями печени, а также отсутствием в нашей стране широкой плановой вакцинации населения при наличии доступных высокоиммуногенных вакцин. Иммунитет после перенесенного гепатита А прочный и длительный, практически пожизненный.
Классификация заболевания
Клинические варианты:
- типичный (желтушный);
- атипичный:
- безжелтушный,
- стертый,
- субклинический (инаппарантный).
- преджелтушный,
- желтушный,
- реконвалесценции.
- легкая,
- среднетяжелая,
- тяжелая,
- фульминантная (злокачественная).
По исходам заболевания:
- выздоровление;
- остаточные явления:
- гепатофиброз,
- постгепатитный синдром (астенический),
- поражение билиарной системы,
- синдром Жильбера.
- гриппоподобный вариант - характеризуется резким повышением температуры до 38-39оC, которая держится 2-3 дня, головной болью, ломотой в мышцах и суставах, иногда небольшим насморком и болью в горле;
- для диспепсического варианта характерны боль и тяжесть в правом подреберье, снижение аппетита, тошнота и рвота, учащение стула до 2-5 раз/сутки;
- астеновегетативный вариант отличает слабость, раздражительность, сонливость, головная боль и головокружение;
- при смешанном варианте за два дня до появления желтушности склер и кожных покровов моча приобретает темный цвет, а стул светлеет;
- у детей возможны интенсивные боли в животе, имитирующие острый аппендицит, желчную колику. Для взрослых эти симптомы не характерны.
Примерно через месяц наступает выздоровление, исчезают клинические проявления и нормализуются показатели крови, улучшается общее самочувствие, светлеет моча, кал приобретает естественную окраску. Однако пациенты могут жаловаться на быструю утомляемость после физической нагрузки, тяжесть в животе после еды, иногда сохраняется незначительное увеличение печени. Продолжительность этого периода в большинстве случаев не превышает 3 месяцев.
У некоторых пациентов гепатит А рецидивирует. В этом случае за периодом выздоровления следует обострение. Тем не менее, после этого заболевание, как правило, заканчивается полным выздоровлением.
Как и при других острых вирусных гепатитах, основным критерием тяжести гепатита А является синдром интоксикации, который состоит из разных по степени выраженности признаков: общей слабости, адинамии, головокружения, диспепсических расстройств, вегетососудистых нарушений, в отдельных случаях наблюдается помрачнение сознания.
Диагностика гепатита А
По клинической картине гепатит А не отличается от других типов острого вирусного гепатита. Точный диагноз подтверждается путем анализа крови на наличие специфичных иммуноглобулинов:
- класса IgM Аnti-HAV IgM, маркер острой фазы заболевания, начинает обнаруживаться в конце инкубационного периода, синтезируются у всех инфицированных независимо от течения заболевания, циркулируют в крови в среднем 3-4 месяца;
Иммуноглобулины класса М, характерны для острого периода гепатита А. Функции. Антитела класса IgМ практически всегда обнаруживаются уже в начале проявления к�.
Гепатит А (болезнь Боткина) - симптомы и лечение
Что такое гепатит А (болезнь Боткина)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Вирусный гепатит А (Hepatitis A viruses, HAV) — острое инфекционное заболевание, вызываемое вирусом гепатита А, клинически характеризующееся синдромом общей инфекционной интоксикации, синдромом нарушения пигментного обмена, синдромами энтерита, холестаза, увеличением печени и в некоторых случая селезёнки, сопровождающееся нарушением функции печени, преимущественно доброкачественного течения.
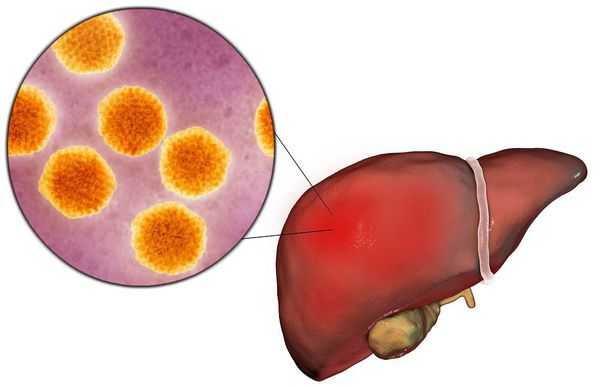
![Поражение печени вирусом гепатита А]()
Этиология
семейство — пикорнавирусы (Picornaviridae)
вид — вирус гепатита А (HAV)
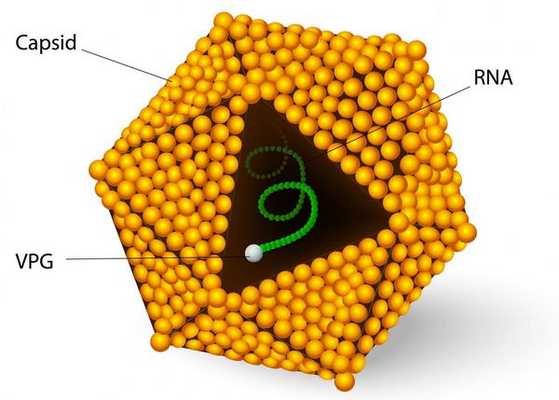
![Строение вируса гепатита А]()
Во внешней среде очень устойчив: при температуре окружающей среды около 4°C сохраняется несколько месяцев, при 2°C — несколько лет, при замораживании очень длительно, при комнатной температуре — несколько недель. В растворе хлорсодержащих средств (0,5-1 мг/л) гибнет в течение часа, при 2,0-2,5 мг/л — в течение 15 минут, ультрафиолетовое облучение приводит к гибели в течение минуты, при кипячении сохраняется до 5 минут. В кислой среде желудка не погибает.
Наиболее значимым маркером вирусного гепатита А являются антитела класса М (анти-HAV IgM), которые образуются в начальный период заболевания и выявляются до 5 месяцев. Появление анти-HAV IgG (маркера перенесённой ранее инфекции) начинается с 3-4 недели заболевания. Антиген вируса выявляется в каловых массах за 7-10 дней до начала манифестных (явно выраженных) проявлений болезни. [1] [2] [4]
Эпидемиология
Заражение гепатитом А происходит при контакте с источником инфекции — живым человеком (больной различными формами заболевания и вирусоноситель). Больные с типичными формами являются главным источником распространения вируса (от конца скрытого и всего желтушного периодов).
Ежегодно в мире регистрируется примерно 1,5 млн случаев заболевания (количество субклинических и бессимптомных форм сложно даже представить). Смертность по миру в 2016 г., по данным ВОЗ, составила 7134 человек [10] .
Условно существует территориальное распределение по уровням инфицирования населения: высокий, средний и низкий.
Районы с высоким уровнем инфицирования это преимущественно Юго-Восточная Азия, Средняя Азия, Африка, Центральная Америка (плохие санитарные условия и низкий доход) — большинство населения к периоду взросления уже переболели и имеют иммунитет, вспышки болезни встречаются редко.
Районы со средним уровнем инфицирования — страны с переходной экономикой, развивающиеся, имеющие различия в санитарно-гигиенических условиях на территории одного региона, например Россия (большая часть населения к периоду взросления не болела и не имеет иммунитета к вирусу, возможны большие вспышки болезни).
Районы с низким уровнем инфицирования — развитые страны с высоким уровнем дохода и хорошими санитарно-гигиеническими условиями, например США, Канада, Европа, Австралия. Большинство людей не имеет иммунитета и не болела, вспышки случаются редко и чаще среди групп риска [7] .
В окружающую среду вирус выделяется преимущественно с фекалиями.
Механизм передачи: фекально-оральный (пути — водный, контактно-бытовой, пищевой), парентеральный (редко при переливании крови), половой (орально-анальный контакт).
Восприимчивость населения высокая.
Факторы риска заражения:
- высокая скученность населения;
- несоблюдение правил личной гигиены и правил хранения, обработки и приготовления продуктов питания;
- неудовлетворительное состояние объектов водоснабжения;
- бытовой очаг заболевания.
Кто находится в группе риска
- путешественники (особенно в страны жаркого климата и с плохими социальными условиями);
- гомосексуалисты;
- люди, употребляющие наркотики (любые), алкоголики;
- медработники (непривитые и не болевшие);
- бездомные;
- люди, имеющие постоянные контакты (в силу профессии или иных причин) с мигрантами из неблагополучных по гепатиту А регионов.
Характерна осенне-весенняя сезонность, повышенная привязанность к жарким южным регионам.
Иммунитет после перенесённого заболевания стойкий, пожизненный, то есть повторно заболеть нельзя [1] [3] [4] [7] [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита А
Заболевание начинается постепенно. Инкубационный период гепатита А протекает 7-50 дней.
Синдромы вирусного гепатита А:
- общей инфекционной интоксикации;
- нарушения пигментного обмена (желтуха);
- энтерита (воспаление слизистой тонкой кишки);
- холестаза (уменьшение количества желчи, поступающей в двенадцатиперстную кишку);
- гепатолиенальный (увеличение печени и селезёнки);
- отёчный;
- нарушения функции печени.
Типичное течение болезни — это желтушная форма болезни средней степени тяжести (устаревшее название — желтуха или болезнь Боткина).
Начальный период болезни (преджелтушный) имеет продолжительность от 2 до 15 дней и может протекать по нескольким вариантам:
При осмотре обнаруживается увеличение печени и, в меньшей степени, селезёнки, чувствительность края печени, повышение ЧСС (пульса), носовые кровотечения. В конце периода моча темнее, а кал становится светлее.
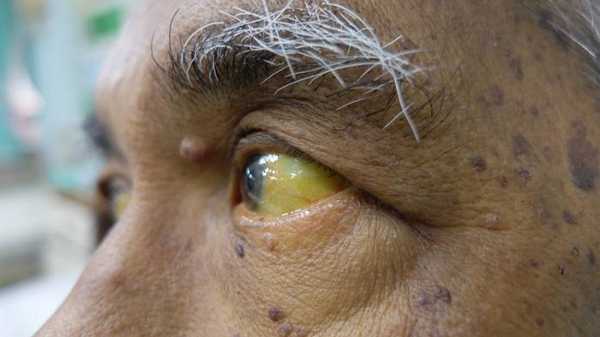
Следующий период (желтушный) длительностью около 7-15 дней характеризуется снижением выраженности симптомов предшествующего периода (то есть с появлением желтухи самочувствие улучшается). Усиливается желтушное окрашивание склер, кожных покровов и слизистой оболочки ротоглотки. Моча приобретает цвет тёмного пива, кал белеет. Присутствует общая слабость, недомогание, плохой аппетит, чувство тяжести и переполненности в правом подреберье, больной расчёсывает себя из-за зуда кожи (лихенификация), появляются петехии (мелкие кровоизлияния) на коже.
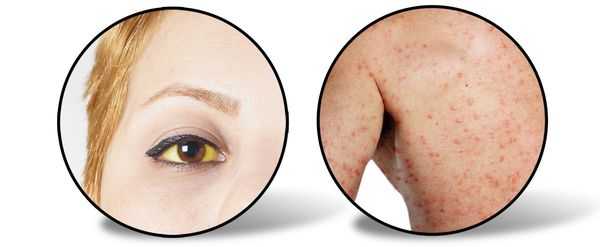
![Признаки желтушного периода гепатита А]()
При врачебном исследовании выявляется увеличение печени и селезёнки, явственно положителен симптом Ортнера (болезненность при поколачивании ребром ладони по правой рёберной дуге), гипотония (может быть и нормотония), токсическая брадикардия (снижение ЧСС), появляются периферические отёки, возможны боли в суставах (артралгии).
Далее при благоприятном течении заболевания (которое наблюдается в большинстве случаев) происходит регресс клинической симптоматики, осветление мочи и потемнение кала, более медленное спадение желтушности кожи, склер и слизистых оболочек.
При типичном циклическом течении — после периода желтухи (разгара заболевания) — наступает период реконвалесценции (выздоровления): общее состояние нормализуется, стираются признаки нарушения пигментного обмена, возникает «пигментный криз» — уменьшение желтушности кожи и слизистых оболочек, осветление мочи и потемнение кала. Выявляется чёткая тенденция к нормализации патологически изменённых лабораторных показателей, в основном печёночных аминотрансфераз, билирубина и протромбина.
Под нетипичным течением болезни подразумеваются лёгкие безжелтушные формы гепатита А (отсутствие симптомов или лёгкая слабость без желтухи, тяжесть в правом подреберье), фульминантные формы.
При редком фульминатном течении (за несколько часов или суток) появляется острая печёночная энцефалопатия (синдром острой печёночной недостаточности — уменьшение размеров печени, печёночный запах изо рта, неадекватное поведение, положительные пробы письма и счёта, рвота «кофейной гущей», резкое повышение уровня АЛТ и АСТ), быстро развивается кома и смерть. [1] [2] [4]
Факторы, увеличивающие риск тяжёлого течения гепатита А:
Последствия для беременных
У беременных гепатит А протекает в целом несколько тяжелее, чем у небеременных. Примерно в 36 % случаев возможно развитие слабости родовой деятельности, преждевременные роды (31-37 неделя) и послеродовые кровотечения. Вирус не проникает через плаценту, то есть какого-то специфического действия на плод не оказывает. В грудном молоке вирус не содержится [1] [2] [4] [7] .
Патогенез гепатита А
Воротами для проникновения вируса является слизистая оболочка органов желудочно-кишечного тракта, где происходит его первичное размножение в эндотелиальной выстилке тонкого кишечника и мезентериальных лимфоузлах.
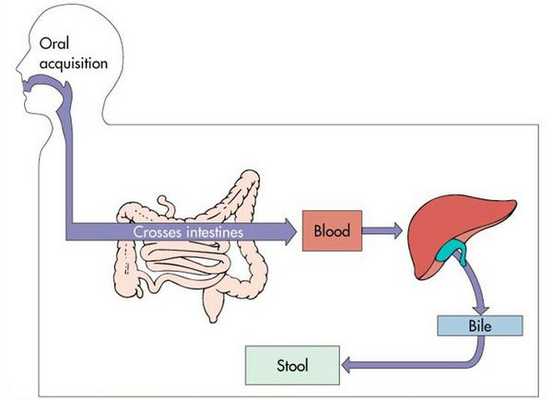
![Путь распространения гепатита А в организме человека]()
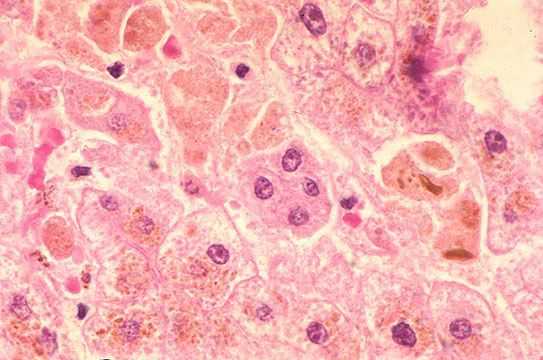
Далее происходит гематогенное распространение вирусных частиц и проникновение их в печень, где они локализуются в ретикулогистиоцитарных клетках Купфера и гепатоцитах. В результате этого происходит повреждение клеток:
- проникновение вируса в клетку;
- захват лизосомой;
- разрушение белковой оболочки вируса;
- сборка белков по программе вирусной РНК;
- встраивание этих белков в цитолемму клетки;
- образование патологических пор в оболочке клетки;
- поступление внутрь клетки ионов натрия и воды;
- баллонная дистрофия (разрушение ультраструктур клетки и образование крупных вакуолей) с последующим некрозом (его объём, как правило, ограничен);
- гибель клетки и лимфоцитарная иммунная реакция, приводящая к основному объёму поражения.
![Изменение клеток печени при гепатите А]()
В дальнейшем вирус попадает в желчь, с ней он проникает в кишечник и выводится в окружающую среду с фекалиями. Вследствие компетентных реакций иммунной защиты размножение вируса заканчивается, и он покидает организм больного. [2] [3] [4]
Классификация и стадии развития гепатита А
По степени разнообразия проявлений выделяют две формы гепатита А:
- клинически выраженная (желтушная, безжелтушная, стёртая);
- субклиническая (инаппарантная).
По длительности течения также выделяют две формы гепатита А:
- острая циклическая (до трёх месяцев);
- острая затяжная (более трёх месяцев).
Степени тяжести гепатита А:
- лёгкая;
- среднетяжёлая;
- тяжёлая;
- фульминатная (молниеносная).
Согласно МКБ-10 (Международной классификации болезней десятого пересмотра), заболевание подразделяют на три вида:
- В15. Острый гепатит А;
- В15.0. Гепатит А с печёночной комой;
- В15.9. Гепатит А без печёночной комы. [2][4]
Осложнения гепатита А
Заболевание может привести к следующим осложнениям:
- печёночная кома (дисфункция центральной нервной системы, связанная с тяжёлым поражением печени — встречается крайне редко);
- холецистохолангит (выраженные боли в правом подреберье, нарастание желтухи и зуда кожи);
- гемолитико-уремический синдром, преимущественно у детей (гемолитическая анемия, тромбоцитопения, острая почечная недостаточность);
- развитие аутоиммунного гепатита I типа.
Гепатит А не приводит к формированию хронических форм, однако из-за выраженного воспалительного процесса возможно появление длительных резидуальных (остаточных) явлений:
- дискинезия (нарушение моторики) желчевыводящих путей;
- постгепатитная гепатомегалия (увеличение размеров печени из-за разрастания соединительной ткани);
![Резидуальное явление в виде увеличения печени]()
- постгепатитный синдром (повышенная утомляемость, аснено-невротические проявления, тошнота, дискомфорт в правом подреберье). [1][5]
Диагностика гепатита А
Методы лабораторной диагностики:
- Клинический анализ крови — нормоцитоз или лейкопения, лимфо- и моноцитоз, нейтропения, СОЭ в норме или снижена.
- Биохимический анализ крови — повышение общего билирубина и в большей степени его связанной фракции (реакция Эрлиха), повышение аланинаминотрансферазы и аспартатаминотрансферазы, снижение протромбинового индекса, повышение тимоловой пробы (снижение альбуминов и повышение гамма-глобулинов), повышение гамма-глутамилтранспептидазы, щелочной фосфатазы и другие показатели.
- Биохимический анализ мочи — появление уробилина и желчных пигментов за счёт прямого билирубина. Ранее, особенно в вооруженных силах, для выявления больных на начальной стадии практиковалось использование пробы Разина: утром производится опускание индикаторной полоски в мочу (при наличии уробилина она меняет цвет), и военнослужащий с подозрением на заболевание госпитализировался для углублённого обследования. Тест на уробилин становится положительным в самом начале заболевания — в конце инкубационного периода из-за болезни печёночной клетки.
- Серологические тесты — выявления анти-HAV IgM и анти-HAV IgG методом ИФА (иммуноферментного анализа) в различные периоды заболевания и HAV RNA с помощью ПЦР-диагностики (полимеразной цепной реакции) в острый период.
- Ультразвуковое исследование органов брюшной полости — увеличение печени и иногда селезёнки, реактивные изменения структуры печёночной ткани, лимфаденопатия ворот печени.
Обследование лиц, бывших в контакте с больным
Лица, контактирующие с больным вирусным гепатитом А, подлежат осмотру врачом-инфекционистом с последующим наблюдением до 35 дней со дня разобщения с больным. Наблюдение включает термометрию, осмотр кожных покровов, определение размеров печени и селезёнки, а также лабораторное обследование (АЛТ, общий билирубин, антитела классов М и G к вирусу гепатита А вначале и через три недели от первичного обследования).
Дифференциальная диагностика проводится со следующими основными заболеваниями:
- в начальный период: ;
- гастрит, гастроэнтероколит;
- полиартрит;
- энтеровирусная инфекция;
- в желтушный период: ;
- псевдотуберкулёз; ;
- желтухи другой этиологии (гемолитическая болезнь, токсические поражения, опухоли ЖКТ и другие заболевания);
- гепатиты другой этиологии (вирусные гепатиты В, С, Д, Е и другие, аутоиммунные гепатиты, болезнь Вильсона — Коновалова и т.п.) [1][2][3][4][9] .
Лечение гепатита А
Этиотропная терапия (направленная на устранение причины заболевания) не разработана.
Медикаменты
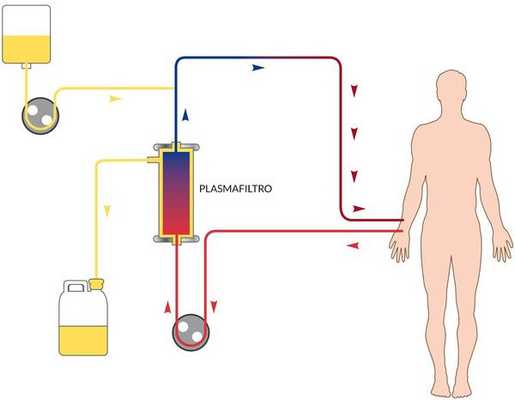
В зависимости от степени тяжести и конкретных проявлений назначается инфузионная терапия с глюкозо-солевыми растворами, обогащёнными витаминами. Показано назначение сорбентов, препаратов повышения энергетических ресурсов, при необходимости назначаются гепатопротекторы, в тяжёлых случаях — гормональные препараты, препараты крови, гипербарическая оксигенация и плазмаферез.
![Механизм плазмафереза при лечении гепатита А]()
Нужна ли госпитализация
В случае лёгких форм гепатита А лечение может проводиться на дому (при наличии условий). Госпитализация потребуется, начиная со среднетяжёлых форм, лицам групп риска по тяжёлому течению, пациентам с осложнёнными формами, беременным и детям. Каких-либо особенностей при дальнейшем лечении вирусного гепатита А у детей нет.
Режим постельный или полупостельный. При гепатите А нарушаются процессы образования энергии в митохондриях, поэтому предпочтителен длительный отдых.
Лечение в стационаре и выписка
Лечение гепатита А проходит в инфекционном отделении больницы. Выписка пациентов происходит после появления стойкой и выраженной тенденции к клиническому улучшению, а также улучшения лабораторных показателей.
Критерии выписки больных:
- стойкая и выраженная тенденция к клиническому улучшению (отсутствие интоксикации, уменьшение размеров печени, регресс желтухи);
- стабильное улучшение лабораторных показателей (нормализация уровня билирубина, значительное снижение уровня АЛТ и АСТ).
При неосложнённых формах реконвалесценты (выздоравливающие больные) подлежат наблюдению в течении трёх месяцев с осмотром и обследованием не реже одного раза в месяц. [2] [3] [6]
Физиотерапия
В фазе реконвалесценции, особенно при затяжных формах болезни, возможно применение физиотерапевтических методов лечения:
- грязевых аппликаций на область правого подреберья;
- акупунктуры;
- массажа проекции области печени, желчного пузыря, желчевыводящих протоков.
Диета
Показана диета № 5 по Певзнеру — механически и химически щадящая, употребление повышенного количества жидкости и витаминов, запрет алкоголя. Исключается острое, жареное, копчёное, ограничивается кислое и соль. Все блюда готовятся на пару, тушатся, отвариваются и подаются только в тёплом виде.
Прогноз. Профилактика
Прогноз заболевания, как правило, благоприятный. Пациенты выздоравливают спустя 1-3 месяца после выписки из стационара. В редких случаях заболевание приобретает затяжной характер.
Критерии излеченности:
- отсутствие интоксикации;
- полная нормализация уровня билирубина, АЛТ и АСТ;
- нормализация размеров печени и селезёнки;
- появление в крови антител к вирусу гепатита А класса G (Anti-HAV-IgG).
Неспецифические мероприятия, позволяющие снизить количество случаев инфицирования:
- обеспечение условий и факторов потребления безопасной питьевой воды (водоснабжение);
- обеспечение и контроль за соблюдением утилизации сточных вод (канализационное хозяйство);
- контроль за качеством обследования персонала, связанного с пищевой промышленностью;
- контроль и соблюдение технологии хранения, приготовления и транспортировки пищевых продуктов и воды.
К личным профилактическим мерам относится тщательное мытьё рук после посещения туалета, смены подгузников, а также перед приготовлением или приёмом пищи.
Вакцинация
Специфическим профилактическим мероприятием является проведение иммунизации против гепатита А: практически у 100% привитых двукратно людей вырабатывается стойкий иммунитет, предотвращающий развитие заболевания. Вакцинация — это самый лучший способ предотвратить заражение.
Читайте также:
- Дивертикулит кишечника: симптомы, лечение, причины
- Механизм сокращения гладкой мышцы. Химические основы сокращений гладкой мышцы
- Анализ слюны для диагностики наркотиков, психоактивных веществ
- Показания для операции при опухоли головного мозга
- Курение и развитие атеросклероза. Отрицательные эмоции, стрессы как факторы риска атеросклероза.