Синдром Бурхаве (Boerhaave) - синонимы, авторы, клиника
Добавил пользователь Валентин П. Обновлено: 22.01.2026
Центральная районная больница, Добринка, Липецкая область
Спонтанный разрыв пищевода (синдром Бурхаве)
Журнал: Хирургия. Журнал им. Н.И. Пирогова. 2012;(7): 83‑84
Кочуков В.П. Спонтанный разрыв пищевода (синдром Бурхаве). Хирургия. Журнал им. Н.И. Пирогова. 2012;(7):83‑84.
Kochukov VP. The spontaneous rupture of the esophagus (the Burhave syndrome). Pirogov Russian Journal of Surgery = Khirurgiya. Zurnal im. N.I. Pirogova. 2012;(7):83‑84. (In Russ.).
Адекватная хирургическая тактика определяется прежде всего своевременно поставленным правильным диагнозом.
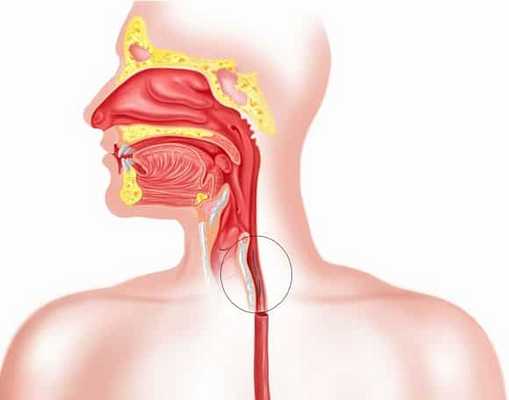
Синдром Бурхаве - это особый вид травмы ранее здорового пищевода в виде разрыва его стенки, который возникает из-за внезапного резкого повышения внутрипищеводного давления. Внезапное забрасывание желудочного содержимого и газов в пищевод при спазме его фарингоэзофагеального сфинктера приводит к резкому повышению внутрипищеводного давления, из-за чего происходит разрыв стенки пищевода в наиболее слабом его отделе, который расположен непосредственно над диафрагмой.
Заболевание встречается относительно редко - 2-3% всех наблюдений повреждения пищевода.
В мировой литературе к 1998 г. описано немногим более 300 наблюдений спонтанного разрыва пищевода.
Самым большим опытом диагностики и лечения повреждений пищевода в нашей стране располагает Московский НИИ скорой помощи им. Н.В. Склифосовского. Среди 850 больных с проникающими повреждениями пищевода у 53 (6,2%) авторы выявили спонтанные и гидравлические разрывы. Из 30 больных с разрывом пищевода у 3 констатирован спонтанный разрыв.
Своевременная диагностика данного синдрома представляет большие трудности ввиду редкости, разнообразия клинической картины и неосведомленности большинства врачей.
Предполагают, что к спонтанному разрыву пищевода чаще всего приводят следующие причины: интенсивная рвота, после обильного приема пищи, алкоголя, поднятие тяжестей, однако в ряде наблюдений связать спонтанный разрыв пищевода с каким-либо известным фактором не удается. Способствовать резкому повышению внутрипищеводного давления может сознательное желание предотвратить рвоту в «неудобном» месте, например за столом на банкете, отсюда и название «банкетный пищевод».
Классическая клиническая картина синдрома Бурхаве представлена триадой Маклера - рвота, подкожная эмфизема в шейно-грудной области, сильная боль в грудной клетке.
Кроме того, у большинства больных могут быть одышка, явления шока, боли в животе, чаще в эпигастральной области, отсюда часто этих больных оперируют с подозрением на прободную язву желудка.
В первые часы с момента заболевания преобладает болевая симптоматика, позднее на первый план выступают признаки гнойной интоксикации, медиастинита, плеврита.
В диагностике, кроме общеклинических методов исследования, обязательно используют обзорную рентгенографию органов грудной и брюшной полости, исследование пищевода с водорастворимым контрастным веществом, эзофагоскопию, компьютерную томографию.
Основным методом лечения является хирургический - ушивание поврежденного участка пищевода, укрепление швов прядью большого сальника, стенкой проксимального отдела желудка, а также активное дренирование средостения и плевральных полостей. Для разгрузки пищевода и энтерального питания накладывают гастро- или еюностому, считают, что гастростома целесообразна при сохраняющейся открытой ране пищевода и при неуверенности в надежности наложенных швов, в остальных ситуациях она может быть заменена трансназальным дренажем.
Послеоперационная летальность колеблется от 25 до 85%.
Мы располагаем опытом успешного лечения спонтанного разрыва пищевода, с которым столкнулись впервые за 25 лет хирургической практики.
Больной И., 49 лет, поступил в хирургическое отделение центральной районной больницы 14.03.03, через 2 ч с момента заболевания, с выраженной болью в животе после обильного приема кваса и с клинической картиной прободной язвы желудка. Выполнена лапаротомия, признаков перфорации желудка не выявлено. Состояние больного в раннем послеоперационном периоде оставалось тяжелым, появились признаки двустороннего пневмоторакса, подтвержденного при рентгенологическом исследовании, плевральные полости дренированы с обеих сторон. В связи с тяжестью состояния больного и подозрением на спонтанный разрыв пищевода на 2-е сутки для дальнейшего лечения он переведен в торакальное отделение областной клинической больницы.
При поступлении состояние больного тяжелое, предъявляет жалобы на сильные боли за грудиной, слабость, температура тела до 38 °С. Пульс 102 в 1 мин, АД 110/70 мм рт.ст. По дренажам из плевральных полостей выделяется мутная жидкость. Больному в экстренном порядке выполнена рентгеноскопия пищевода с урографином в объеме 60 мл, при этом затека контрастного вещества не обнаружено. С целью исключения спонтанного разрыва пищевода выполнена эзофагогастроскопия, при этом на расстоянии 40 см от резцов обнаружен дефект в нижней трети пищевода овальной формы, размером 20×22×12 мм с рваными краями и грязно-серым налетом. Аппарат гастроскопа провалился в полость, содержимым которой являлись пищевые массы. Заключение после проведения эзофагогастроскопии: спонтанный разрыв пищевода, медиастинит. С учетом клинических данных и результатов эзофагогастроскопии установлен диагноз: спонтанный разрыв пищевода, медиастинит, состояние после диагностической лапаротомии, двусторонний пневмоторакс, состояние после дренирования плевральных полостей с обеих сторон.
После предоперационной подготовки 14.03 (22 ч 30 мин - 00 ч 30 мин) в экстренном порядке выполнены релапаротомия, ушивание разрыва нижней трети пищевода, фундопликация по Ниссену-Роззетти, трансхиатальное дренирование заднего средостения, гастростомия, дренирование брюшной полости, проведение назогастрального зонда.
В послеоперационном периоде в условиях реанимационного отделения проводилась антибактериальная комплексная терапия, парентеральное и энтеральное питание, активная аспирация из плевральных полостей. 15.03 выполнена рентгенография органов грудной клетки, при этом отмечены расширение средостения, жидкость в правой плевральной полости, увеличение зон инфильтрации в среднем и нижнем легочном поле, уплотнение корней легких.
На 5-е сутки удален назогастральный зонд, на 7-е сутки после контрольного рентгенологического исследования удалены дренажи из плевральных полостей. На 22-е сутки при отсутствии отделяемого из заднего средостения дренаж удален.
При контрольной эзофагогастроскопии на 23-и сутки на правой стенке нижней трети пищевода обнаружен линейный рубец до 2 см с ровными краями.
09.04 больной в удовлетворительном состоянии переведен в хирургическое отделение центральной районной больницы для реабилитации. Необходимо отметить, что нормализация температуры наступила только на 12-е сутки после повторной операции, до этого момента у больного была фебрильная температура. При определении микрофлоры из средостения обнаружена Ps. auereinosa с обильным ростом, чувствительная к амикацину, офлоксацину.
Таким образом, успех лечения больного со спонтанным разрывом пищевода был обеспечен правильно выбранной хирургической тактикой и грамотным выполнением хирургического вмешательства.
Комментарий
Были допущены ошибки в диагностике при поступлении больного: отсутствие рентгенологического обследования грудной и брюшной полостей при поступлении в ЦРБ, при которых могли быть выявлены пневмомедиастинум, расширение тени средостения и экссудат в плевральных полостях, отсутствие пневмоперитонеума. Диагностическая рентгеноконтрастная эзофагоскопия, предпринятая после обзорной рентгеноскопии грудной клетки, могла содействовать своевременной диагностике.
Синдром Бурхаве (Boerhaave) - синонимы, авторы, клиника
2. Брискин Б.С., Верткин А.Л., Вовк Е.И., Маматаев Р.К. Догоспитальная помощь при хирургических заболеваниях органов брюшной полости: острая абдоминальная боль // Медицинский научно-практический журнал Лечащий врач. Неотложная помощь № 06/02.
3. Вижинис Е.И. Спонтанный разрыв грудного отдела пищевода, осложненный медиастинитом (синдром Бурхаве). БелМАПО 2005.
4. Завгороднев С.В., Корниенко В.И., Пашков В.Г. и др. Спонтанный разрыв грудного отдела пищевода, осложненный гнойным медиастинитом, двусторонним гидропневмотораксом, эмпиемой плевры и бронхиальным свищом // Хирургия. Журнал им. Н.И. Пирогова 2007; 4: 54-56.
5. Корымасов Е.А., Бенян А.С., Пушкин С.Ю. и др. Спонтанный разрыв пищевода, осложненный распространенным гнойно-некротическим медиастинитом и сепсисом // Хирургия. Журнал им. Н.И. Пирогова 2011; 1: 70-71.
7. Яковенко Э.П. Абдоминальный болевой синдром: этиология, патогенез и вопросы терапии // Медицинский научно-практический журнал Лечащий врач. Гастроэнтерология № 05-06/01.
8. Mahmodlou R., Abdirad I., Ghasemi-rad M. Aggressive surgical treatment in late-diagnosed esophageal perforation: a report of 11 cases. ISRN Surg. 2011.
10. Vaidya Sh., Prabhudessai S., Jhawar N., Patankar R.V. Boerhaave’s syndrome: thoracolaparoscopic approach. J Minim Access Surg. 2010 Jul-Sep; 6(3): 76-79.
Спонтанный разрыв всех слоев стенок пищевода впервые описан в 1724 г. голландским врачом H. Boerhaave (синдром Бурхаве). Актуальность данной работы заключается в том, что данный синдром является относительно редким заболеванием с высоким уровнем смертности, а также в последнее время в мире наблюдается рост количества случаев перфорации пищевода. Своевременная диагностика данного заболевания представляет большие трудности в связи с его редкостью, разнообразием клинической картины и неосведомленностью большинства врачей об этом синдроме. В мировой литературе к 1998 г. описано всего около 300 наблюдений спонтанного разрыва пищевода (СРП). По данным авторов, гнойные осложнения при СРП возникают у 78 % больных, при этом у 12 % процесс локализовался в клетчаточных пространствах шеи, у 66 % распространялся на средостение. СРП может возникнуть в верхней (шейной, или цервикальной), средней (грудной) или нижней (абдоминальной) части пищевода, чаще локализуясь в грудном отделе. Летальность при этом синдроме составляет на догоспитальном этапе 75 % и иногда выше. Послеоперационная летальность достигает 25-85 % (зависит от времени с момента перфорации пищевода до выполнения операции и развития осложнений). Как показывает мировая практика, задержка в постановке правильного диагноза (48 ч и более от момента перфорации пищевода) и начале адекватного лечения происходит более чем в 50 % случаев, приводя к уровню смертности в 40-60 %, но этот уровень снижается, если лечение начато в первые 24 ч. В России случаи СРП описаны преимущественно в НИИ им. Н.В. Склифосовского, причем большинство больных не было доставлено в первые часы от начала заболевания: все были переведены из других стационаров в поздние сроки с диагнозами инфаркта миокарда, плеврита, даже перфорации язвы желудка.
Привожу наблюдение. Больной З., 64 лет, поступил 5.08.2012 г. в приемный покой ЦГБ № 7. При поступлении предъявлял жалобы на сильные жгучие, царапающие боли за грудиной и нелокализованно в животе, появившиеся 5.08.2012 г. днем после физической работы (в том числе поднятия тяжестей) и обильного приема пищи, за которым последовала тошнота, интенсивная двукратная рвота. Вскоре возникли сильные боли в груди, затем в животе, через некоторое время у пациента наступило помутнение сознания, дальнейшие события он не помнит. Со слов жены пациента - вел себя неадекватно, «сложился пополам» и «кричал от сильной боли». Вызвана бригада смП, пациент доставлен в экстренном порядке в ЦГБ № 7.
Объективно при поступлении: состояние тяжелое, сознание затуманенное, бред, положение вынужденное (лёжа на боку, прижав колени к груди); кожные покровы бледные, t 36,8 °C, ЧДД 25 в мин., ЧСС 88 в мин., АД 120/80 мм рт.ст. Подкожная эмфизема шейно-грудной области, перкуторно - тупость над левым легким ниже 3 ребра, аускультативно - дыхание в данной области не выслушивается, в остальных - ослабленное везикулярное. При аускультации сердца - тоны ясные, ритмичные, шумов нет. Зев чистый, язык влажный, при пальпации живота край печени вровень с реберной дугой, слегка болезненный, живот правильной формы, втянут, брюшная стенка болезненна при пальпации во всех отделах (больше в эпигастрии), участвует в акте дыхания, резко напряжена, симптомы раздражения брюшины отрицательны. Поставлен предварительный диагноз «Перфоративная язва под вопросом. Подозрение на перитонит».
Для уточнения диагноза 5.08.2012 проведена диагностическая лапароскопия, при которой данных за неотложную хирургическую патологию не обнаружено. Также 5.08.12 выполнена рентгенография органов грудной полости, на которой выявлен уровень жидкости в левом легком до 3 ребра, поэтому 6.08.2012 проведена пункция левой плевральной полости, во время которой откачано 1200 мл мутной жидкости, гноя со зловонным запахом; при цитологии пунктата обнаружено массивное количество микробов, мицелий гриба, детрит. Для выведения жидкости 7.08.2012 установлен дренаж по Бюлау (7-ое межреберье) слева, по которому за сутки выведено примерно 1 л гноя с примесью пищи, что насторожило врачей, и 8.08.2012 было решено провести контрастную рентгенографию пищевода (затеки с контрастирующим веществом в плевральную полость практически не визуализировались) и ФГДС, при котором выявлен линейный разрыв до 2 см длиной по левой стенке пищевода в нижнегрудном отделе, заключение «Перфорация (или свищ) пищевода в нижней трети». В то же время при повторной рентгенографии легких от 8.08.2012 уровень жидкости в левом легком «опустился» с 3 до 7 ребра, и больному был установлен также дренаж по Петрову (2-е межреберье) слева, по которому отделялся опалесцирующий выпот белого цвета.
Таким образом, совокупность клинико-инструментальных данных (триада симптомов по Маклеру: предшествующая интенсивная рвота, подкожная эмфизема шейно-грудной области и сильная боль в грудной клетке; дополнительные симптомы: тахипноэ (25/мин.), боли в эпигастрии, аускультативно отсутствие дыхания и перкуторно тупость над левым легким, отделение по дренажу гноя с примесью пищи; наличие гидропневмоторакса слева и перфорация нижней трети пищевода на ФГДС) позволила заподозрить спонтанный разрыв пищевода, и пациенту была назначена экстренная операция.
8.08.2012 г. проведена верхняя срединная лапаротомия и вертикальная диафрагмотомия. По результатам проведенного оперативного вмешательства поставлен клинический диагноз «Спонтанный разрыв нижнегрудного отдела пищевода с прорывом медиастинальной плевры слева. Медиастинит. Пневмоторакс слева». Оперативное лечение включало: ушивание разрыва пищевода, санирование и дренирование медиастинальной и плевральной полостей; установка дренажей (дренаж в средостение под левой реберной дугой, дренаж в поддиафрагмальное пространство слева); для разгрузки пищевода и последующего энтерального питания установка гастро- и еюностомы типа Витцеля. Далее пациент по 24.08.2012г. находился в РАО, где получал интенсивную терапию: антибактериальную, противовоспалительную, дезинтоксикационную, в т.ч. переливание крови и кровезаменителей (полиглюкин, гемафузин, реополиглюкин) от 6, 7, 8, 9.08.2012.
Представленное наблюдение демонстрирует трудности своевременной диагностики и лечения пациентов со спонтанным разрывом пищевода, что свидетельствует о возможности многоэтапного подхода к лечению больных с синдромом Бурхаве, и включает комплекс хирургических вмешательств и длительную интенсивную терапию. Выбор лапаротомии и диафрагмотомии в качестве доступа к пищеводу обоснован удобством ликвидации дефекта и адекватным укреплением линии швов, а также лучшей переносимостью пожилым пациентом лапаротомии (по сравнению с торакотомией). Для лечения медиастинита в остром периоде оказалось достаточно адекватного дренирования плевральной полости.
Перфорации и разрывы всех слоев пищевода представляют большие сложности в ранней диагностике и выборе адекватного метода лечения. Только ранняя диагностика заболевания, рациональная дифференцированная лечебная тактика и своевременная госпитализация больных в хирургическое отделение могут обеспечить благоприятный исход при синдроме спонтанного разрыва пищевода. Это и было продемонстрировано на данном клиническом примере благодаря компетентности и оперативности работы хирургов, несмотря на то, что данный случай выявления синдрома Бурхаве явился первым в практике больницы за долгое время.
Вклад автора представленного клинического случая состоял в сборе анамнеза (morbi и vitae), опросе и клиническом осмотре больного, обсуждении рентгенограмм и заключений других лабораторно-инструментальных методов исследования, выявлении причин и факторов риска разрыва (было выявлено, что больной всю жизнь выполнял тяжелую физическую работу; за полгода до разрыва случайно проглотил куриную косточку, после чего некоторое время беспокоили боли за грудиной, самостоятельно купировавшиеся; в течение последнего года изредка беспокоила изжога, а непосредственно перед поступлением в клинику имела место интенсивная рвота), участие в перевязках и промывании дренажных трубок, составление фотоотчета.
Рис. 1. Рентгенография легких от 7.08.2012 г., уровень жидкости до 3-го ребра
Что такое синдром Бурхаве и чем опасен спонтанный разрыв пищевода?
Вследствие заболеваний пищевода возникают неприятные осложнения. В большинстве случаев развивается синдром Бурхаве. К факторам появления этого состояния относят, как попадание инородного тела, так и протекание в тяжёлой форме эзофагитов. Когда осложнение возникает, то это сопровождается дополнительными симптомами. Синдром Бурхаве затрагивает все слои слизистой оболочки пищевода. Поэтому требуется оказать первую помощь и обратиться к врачу.
Что такое синдром Бурхаве?
Когда больной запускает заболевание пищеварительного тракта, то это приводит к неприятным последствиям. В большинстве случаев развивается синдром Бурхаве, при котором происходит разрыв пищевода. Это состояние считается неотложным. При появлении дополнительных симптомов обращаются за помощью. В клинике сразу проводят ряд оперативных мероприятий.
Если диагностику разрыва пищевода проводили в тяжёлой стадии, то состояние приведёт к более серьёзным последствиям. Из-за несвоевременного обращения к врачу наблюдаются гнойные проявления. При этом отмечают осложнения в виде:
- флегмона шеи;
- медиастинита;
- эмпиемы плевры;
- сепсиса;
- кровотечения.
К тяжёлому последствию относят летальный исход, который возникает из-за неправильного или несвоевременного лечения. Само состояние пищевода разделяют на несколько категорий. У больного могут наблюдать перфорацию или спонтанный разрыв. Эти состояния различаются в факторе развития.
Спонтанный разрыв происходит из-за повреждения пищевода. Это состояние опасно на любом этапе развития.
Виды повреждений
Современная медицина выделяет классификацию синдрома Бурхаве. Насчитывается несколько видов разрыва пищевода: полный, внешний, неполный и внутренний.
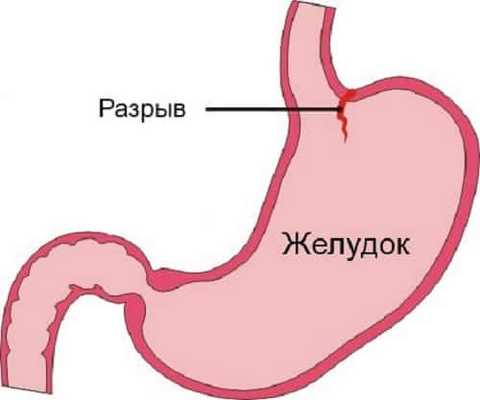
В каждом варианте повреждение затрагивает всю целостность слизистого эпителия, или нарушаются только некоторые слои стенок пищеводной трубки. Полный разрыв относится к состоянию, из-за которого возникает летальный исход. При этом больному требуется неотложная хирургическая помощь.
Неполный разрыв слизистой оболочки пищевода затрагивает не все слои эпителия и относится не к серьёзному повреждению. Эта травма способна затянуться самостоятельно. К открытому виду относят повреждения на внешнем эпителии. При внутренней травме происходит разрыв слизистой оболочки.
Из-за чего появляется травма?
Причинами синдрома Бурхаве считаются повреждения слизистой оболочки пищевода. К основному фактору относят попадание инородного тела. В ином случае травма пищеводной трубки происходит из-за ранения или повреждения грудной клетки. Разрыв часто бывает после инструментального обследования пищеварительного тракта.
Травма или повреждение эпителия пищевода способна возникнуть вследствие переедания. При этом происходит давление на диафрагму, что приводит к неприятным последствиям.
В медицине часто встречаются случаи спонтанного разрыва пищевода. Это связывают с увеличением давления внутри пищеводной трубки. Тогда поражение эпителия возникает из-за:
- сильной рвоты;
- напряжения или давления во время дефекации;
- родов;
- эпилепсии;
- раздражения.

Под группу риска попадают мужчины старше 50 лет. Повреждение происходит над линией диафрагмы. Именно в этом месте располагается тонкий гладкомышечный эпителий. В отличие от синдрома Бурхаве, факторы разрыва при перфорации пищевода относят к механическим и химическим повреждениям.
Механические причины разрыва пищевода возникают часто. При этом человек сам приводит к такому состоянию, или состояние возникает по вине врача, особенно после интубации трахеи или операции на грудной клетке. Даже использование сжатого газа в неправильных условиях приводит к поражению стенок пищеводной трубки.
Травмы пищевода из-за химических веществ или термических факторов возникают специально или случайно. Это приводит к отмиранию клеток эпителия, что становится причиной перфорации.
Дополнительные симптомы
Когда происходит повреждение пищевода, то человек сразу ощущает признак резкой боли. Этот дискомфорт не устраняется с применением обезболивающих препаратов. Болевой синдром проявляется режущим характером или пекущим, что зависит от фактора травмы.
В дальнейшем симптоматика разрыва пищевода зависит от степени проникновения воздуха и пищевых масс под кожу. При проведении осмотра у пациента наблюдают:
- крепитацию или хруст;
- подкожную эмфизему;
- снижение глубины дыхания;
- сдавливание грудины;
- тяжесть за грудиной.

Если в течение 12 часов больному не оказали своевременную помощь, то повреждение начинает осложняться. При этом происходит гнойный медиастинит и заражение крови. Когда начинается этот процесс, то к дальнейшим симптомам разрыва пищевода относят повышение температуры, общее недомогание, слабость и нарушение работы других систем.
Проведение диагностических мероприятий
Когда возникает жжение в области груди или любые неприятные ощущения, требуется обратиться к гастроэнтерологу. Врач проведёт диагностику и обнаружит причину дискомфорта. Чтобы выявить начинающийся разрыв любого слизистого слоя пищеводной трубки, используют такие методы обследования:
- рентгеноскопию;
- эзофагоскопию;
- ультразвуковое исследование;
- ЭКГ;
- проверку моторной функции.
На основе данных анамнеза, осмотра и лабораторных исследований устанавливается степень повреждения. Когда проводят опрос и физическое обследование, то выделяют болевой синдром в эпигастрии. Кроме этого, больной жалуется на сдавливание или напряжение в брюшной стенке, как при развитии острого живота. При визуальном осмотре, когда устанавливают повреждение пищевода, определяют подкожную эмфизему. В области над лёгкими врач слышит громкий низкий звук, как будто стучат по коробке.
После осмотра больного направляют на лабораторные исследования. Диагностика начинается с рентгеноскопии. Если больному этот метод не назначили, то установление разрыва будет проводиться долгое время, что приведёт к осложнениям.

Рентгенологическое исследование помогает в обнаружении скопления газов в области средостения и плевры. Если проводят дополнительно такую процедуру, то это делают уже со специальным веществом. Это помогает определить выход контрастной жидкости за пределы пищеводной стенки. Рентгеноскопия направлена на выявление места повреждения органа, и исследование проводят на грудной клетке и брюшной полости. Если врач сомневается в результатах, то дополнительно делают эзофагоскопию или медиастиноскопию.
Иногда разрыв пищевода возникает из-за заболеваний пищеварительной системы. При эзофагоскопии происходит забор клеток рака для дальнейшего исследования. Обследование проводят для устранения инородных тел.
Чтобы проверить моторику пищеводной трубки, то процедура диагностики проводится с помощью баллончиков. В ином случае используют метод эзофагоманометрии. Для этого применяют открытые катетеры. К такому исследованию пищеводной трубки врачи прибегают, когда у больного есть подозрение на грыжу отверстия в диафрагме.
Лечение разрыва пищевода
Когда установлено место повреждения, начинается проведение терапевтических мер. Если травма эпителия оказалась серьёзной, то назначают хирургическое лечение. При неполном разрыве стенок пищевода прибегают к консервативным методам терапии. Врачи госпитализируют больного и выписывают медикаментозные средства. При травме эпителий становится слабым. Поэтому пациенту на время восстановления нельзя употреблять пищу через рот. Если состояние ухудшается, то врачи готовят больного к экстренному хирургическому вмешательству.
Оперативная помощь
Перед проведением операции врачи делают подготовительные процедуры. Сначала пациенту устанавливают дренаж плевральной полости. Из повреждённого места извлекают скопившуюся жидкость и газы. После этой процедуры пациенту проводят инфузионную терапию. С помощью этого происходит насыщение организма плазмой и электролитным раствором.
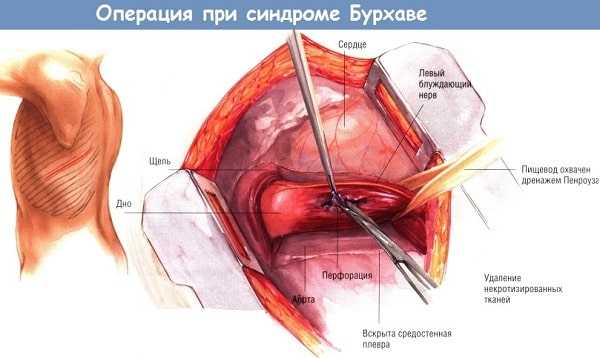
Перед операцией нельзя использовать зонд для очищения полости желудка. Это повышает риск увеличения области повреждения. Поэтому пациенту вводят интубационный наркоз.
При диагностике разрыва пищевода в области шейного отдела проводят медиастинотомию. В ходе процедуры устанавливают дренаж с двумя просветами. Если травма произошла в грудном отделе пищеводной трубки, то выполняют торакотомию. Хирурги зашивают разрыв и покрывают место плевральной плёнкой (лоскутом). Это выполняется при условии, если повреждение произошло, и было обнаружено в течение 12 часов. Если после травмы прошло более 15 часов, то место поражения не ушивают. Тогда врачи проводят гастростомию. Затем делают дренирование плевральной полости.
После подготовительных мероприятий проводят операцию. Когда разрыв устранён, то пациента ожидает реабилитация. При травме в грудном отделе пищевода назначается комплексная терапия. Это делают для исключения возможного осложнения. Во время синдрома Бурхаве, чем быстрее произошла оперативная помощь, тем в более короткие организм пациента восстановится.
После операции на протяжении 5 дней больному вводят обезболивающие медикаментозные средства. Когда начинается период реабилитации, то выписываются антибиотики, дренирование, инфузно-трансфузионная терапия, приём витаминных и минеральных комплексов.
Разрыв пищевода разделяется на перфорацию и синдром Бурхаве. Каждый вид травмы отличается по причине возникновения. Поэтому в зависимости от симптоматики и осмотра пациента проводят исследование пищевода. В некоторых случаях проводят множество лабораторных процедур, чтобы исключить заболевания поджелудочной железы, двенадцатиперстной кишки и других патологий пищеварительного тракта. После установления локализации разрыва начинают лечить пациента. При полном повреждении проводят хирургическое вмешательство. Если произошла внешняя травма, то место разрыва зашивают. Перед проведением операции делают подготовительные мероприятия. Когда повреждение устраняют, человек, независимо от метода лечения, проходит реабилитационный период.
Поиск
Синдром Бурхаве. Летальность и возможные пути ее уменьшения
М.В. БУРМИСТРОВ 1 , Е.В. ТРИШИН 1 , В.Ю. МАТВЕЕВ 1 , М.В. МАЛЕЕВ 1 , И.Н. СТАРОВЕРОВ 2 , С.Г. ДРУЖКИН 2, 3 , А.Ю. ГОПАНЮК 3
1 Республиканская клиническая больница МЗ РТ, г. Казань
2 Ярославский государственный медицинский университет, г. Ярославль
3 Областная клиническая больница, г. Ярославль
Контактная информация:
Бурмистров Михаил Владимирович — доктор медицинских наук, профессор, заместитель главного врача
Синдром Бурхаве, или спонтанный разрыв пищевода, не является редким заболеванием, однако подавляющее большинство авторов располагают небольшим количеством наблюдений. Отмечается высокий уровень летальности при данной патологии как в РФ, так и за рубежом. В статье представлены собственные результаты диагностики и лечения 45 пациентов с синдромом Бурхаве, пролеченных в торакальных отделениях гг. Казань и Ярославль. Проведено сравнение групп пациентов в этих регионах. Рассмотрены причины запоздалой и неправильной установки диагноза спонтанного разрыва пищевода. Оценены факторы, влияющие на летальность у пациентов с данной патологией. Предложены меры по уменьшению летальности при данном заболевании.
Ключевые слова: спонтанный разрыв пищевода, синдром Бурхаве.
(Для цитирования: Бурмистров М.В., Тришин Е.В., Матвеев В.Ю., Малеев М.В., Староверов И.Н., Дружкин С.Г., Гопанюк А.Ю. Синдром Бурхаве. Летальность и возможные пути ее уменьшения. Практическая медицина. 2019. Том 17, № 6 (часть 2), С. 47-49) DOI:10.32000/2072-1757-2019-6-47-49
M.V. BURMISTROV 1 , E.V. TRISHIN 1 , V.Yu. MATVEEV 1 , M.V. MALEEV 1 , I.N. STAROVEROV 2 , S.G. DRUZHKIN 2, 3 , A.Yu. GOPANYUK 3
1 Republican Clinical Hospital of the Ministry of Healthcare of the Republic of Tatarstan, Kazan
2 Yaroslavl State Medical University, Yaroslavl
3 Regional Clinical Hospital, Yaroslavl
Boerhaave’s syndrome. Mortality and possible ways to reduce it
Contact details:
Burmistrov M.V. — MD., Professor, Deputy Chief Physician
Boerhaave’s syndrome or spontaneous rupture of the esophagus is not a rare disease, but the vast majority of authors have a small number of observations. A high mortality rate with this pathology is noted both in the Russian Federation and abroad. The article presents in-house results of diagnosis and treatment of 45 patients with Boerhaave’s syndrome who have been treated in the thoracic departments of the cities of Kazan and Yaroslavl. Comparison between patient groups in these regions was made. The causes of late and incorrect diagnosis of spontaneous rupture of the esophagus were considered. The factors affecting mortality in patients with this pathology were evaluated. The measures have been proposed to reduce mortality in case of this disease.
Key words: spontaneous rupture of the esophagus, Boerhaave’s syndrome.
(For citation: Burmistrov M.V., Trishin E.V., Matveev V.YU., Maleev M.V., Staroverov I.N. , Druzhkin S.G. Gopanyuk A.Yu. Boerhaave’s syndrome. Mortality and possible ways to reduce it. Practical Medicine. 2019. Vol. 17, № 6 (part2), P. 47-49)
Cпонтанный (нетравматический) разрыв пищевода был впервые описан как комплекс симптомов в 1724 г. голландским врачом H. Boerhaave и в последующем назван его именем. Синдром Бурхаве (СБ) обусловлен резким повышением внутрипросветного давления в его дистальном отделе 2. Этот синдром следует отличать от ятрогенной перфорации, которая составляет 85-90% всех случаев разрывов пищевода 4. В силу анатомических особенностей разрывы, как правило, локализуются в левой боковой стенке нижней трети пищевода и редко сопровождаются массивным кровотечением 8.
Заболевание встречается сравнительно редко — 2-3% от всех случаев повреждения пищевода. Чаще всего данная патология обнаруживается у мужчин старше 50 лет, злоупотребляющих перееданием и алкоголем [8, 12-13], хотя может встречаться и у грудных детей [6]. Повреждения пищевода развиваются вследствие интенсивной рвоты, которая сопровождается повышением внутрибрюшного и внутрипищеводного давления. При трансмуральном повреждении стенки пищевода происходит заброс желудочного содержимого в средостение, и развивается медиастинит. Нередко одномоментно происходит разрыв медиастинальной плевры с прорывом и поступлением пищеводного и желудочного содержимого в плевральную полость, чаще всего левую.
Большая величина дефекта пищевода, быстрое поступление пищевых масс в средостение приводит к бурному прогрессированию инфекции в средостении (медиастинита) и сопровождается крайне высокой летальностью, до 80% [8].
Классическим клиническим проявлением СБ является триада Маклера: рвота, подкожная эмфизема и боль в нижней части грудной клетки [14]. Тем не менее ранняя диагностика часто вызывает у клиницистов затруднения, в связи с универсальностью клинических проявлений и необходимостью проведения дифференциальной диагностики [15, 16]. На настоящий момент в РФ нет единых утвержденных клинических рекомендаций по диагностике и лечению спонтанного разрыва пищевода.
В период с 2002 по июнь 2019 г. в торакальных отделениях Республиканской клинической больницы г. Казани (ГАУЗ «РКБ МЗ РТ») и Ярославской областной клинической больнице (ГБУЗ ЯО ОКБ) было пролечено 45 пациентов со спонтанным разрывом пищевода (СБ). В ГАУЗ «РКБ МЗ РТ» — 33 (73,3%) пациента, в ГБУЗ ЯО ОКБ — 12 (26,7%). По половому составу (р = 1,000), возрасту (р = 0,092), срокам с момента перфорации (р = 0,916) и наличию сопутствующей патологии (р = 0,743) отличий между этими группами пациентов выявлено не было, то есть группы пациентов из этих клиник были однородны, что представило возможным объединить их при дальнейшем исследовании в одну группу.
Мужчин было 40 (88,9%), женщин — 5 (11,1%). Возраст больных — от 20 до 83 лет, средний возраст — 49,1 ± 2,1 лет.
Предшествующая погрешность в диете (прием большого количества пищи, жидкости, алкоголя, газированных напитков и т. д.) выявлена у 24 (53,3%) пациентов.
Обращают на себя внимание большие сроки от момента появления первых признаков заболевания до момента постановки диагноза и проведения оперативного пособия. Так, в первые сутки от начала заболевания диагноз спонтанного разрыва пищевода был выставлен лишь у 17 (37,8%) больных, на вторые — у 10 (22,2%), на третьи сутки и более — у 18 (40,0%) больных.
По наличию ошибок в диагностике и тактике, выявленных в ходе анализа историй болезни, все пациенты были разделены на следующие четыре группы:
- Ошибок нет, диагноз выставлен своевременно, правильно, оперативное лечение выполнено в ближайшее время после установки диагноза — 14 (31,1%) пациентов.
- Патология была заподозрена, комплекс диагностических мероприятий проведен в полном объеме, но в силу каких-либо причин подтвержден не был — 1 (2,2%) пациент.
- Патология была заподозрена, но комплекс диагностических мероприятий не был проведен в полном объеме или проведен не сразу, диагноз поставлен в поздние сроки консультантом — 16 (35,5%) пациентов.
- Патология не была заподозрена, комплекс диагностических мероприятий не проводился, диагноз был поставлен в поздние сроки консультантом — 14 (31,1%) пациентов.
Как видно, у подавляющего количества больных — в 30 (66,6%) случаях, были сделаны как тактические, так и диагностические ошибки (группы 3 и 4). Причем в этих группах наблюдалась наибольшая летальность — 16 (53,3%) из 30 (100,0%) пациентов, в то время как в группах 1 и 2 умер всего 1 (6,6%) пациент из 15 (100%). Общая летальность среди всех групп пациентов составила 17 (37,8%) человек. Необходимо отметить, что пациенты 1 и 2 групп, как правило, поступали сразу в торакальное отделение, или им при поступлении в неспециализированный стационар проводилось рентгеновская компьютерная томография, которая при выявлении газа в средостении помогала заподозрить патологию пищевода. Основными причинами поздней диагностики СБ являлись недостаточные знания врачами данной патологии и малая настороженность в отношении спонтанного разрыва пищевода.
После установления диагноза СБ всем пациентам выполнялось оперативное вмешательство по экстренным показаниям с короткой предоперационной подготовкой, направленной на коррекцию жизненно важных функций организма.
При выборе метода оперативного лечения принимались во внимание следующие факторы: общее состояние пациента к моменту выполнения операции, расположение и величина дефекта стенки пищевода, исходное состояние пищеводной стенки, вовлечение в процесс плевральных полостей, наличие и распространение гнойного процесса в средостении.
Применялись следующие виды оперативного пособия:
- Только дренирующая операция -— 4 (8,9%) случая.
- Шов пищевода с дренирующей операцией — 25 (55,6%) больных.
- Эндопросветная внутрипищеводная вакуумтерапия с дренирующей операцией — 6 (13,3%) операций;
- Экстирпация пищевода с дренирующей операцией — 10 (22,2%) пациентов.
Обязательным моментом при проведении оперативного пособия у пациентов являлось наложение гастростомы для питания.
При анализе послеоперационной летальности было выявлено, что наименьшее значение летальности было зафиксировано при использовании эндопросветной внутрипищеводной вакуумтерапии с дренирующей операцией — в 16,7% случаев, а наибольшее — при дренирующей операции, в 75,0% случаев (табл. 1). Однако, ввиду малочисленности групп сравнения в нашем исследовании, статистически достоверного отличия показателей летальности при использовании различных оперативных пособий выявить не удалось.
Таблица 1. Исходы лечения в зависимости от выполненного оперативного пособия
Table 1. Treatment outcomes depending on the operative aid performed
| Методика операции | Выжившие | Умершие | Итого | |||
| абс. | % | абс. | % | абс. | % | |
| Только дренирующая операция | 1 | 25,0 | 3 | 75,0 | 4 | 100 |
| Шов пищевода с дренирующей операцией | 17 | 68,0 | 8 | 32,0 | 25 | 100 |
| Эндопросветная внутрипищеводная вакуумтерапия с дренирующей операцией | 5 | 83,3 | 1 | 16,7 | 6 | 100 |
| Экстирпация пищевода с дренирующей операцией | 5 | 50,0 | 5 | 50,0 | 10 | 100 |
| Всего: | 28 | 62,2 | 17 | 37,8 | 45 | 100 |
Заключение
Говорить о влиянии различных методик оперативного лечения на выживаемость пациентов и давать прогнозы по уменьшению летальности в зависимости от применяемого хирургического метода по результатам нашего исследования не представляется возможным, в связи с малым числом наблюдений в группах. Однако можно определенно сказать, что своевременная установка диагноза и соответственно более раннее начало хирургического этапа лечения позволяет значительно уменьшить летальность при синдроме Бурхаве.
Выводы
При поступлении пациента с болевым синдромом в грудной клетке, независимо от ясности клинической картины, как один из методов первичной диагностики показано выполнение экстренной компьютерной томографии. При выявлении воздуха в средостении далее целесообразно выполнить максимальный диагностический поиск с целью подтверждения или исключения спонтанного разрыва пищевода. Необходима разработка общероссийского алгоритма диагностики и лечения спонтанного разрыва пищевода (клинических рекомендаций).
Синдром Бурхаве
Нужно знать
Синдром Бурхааве не проявляется какими-либо определенными симптомами и считается редким клиническим состоянием, но на его долю приходится 15% разрывов пищевода. Это связано с высоким уровнем смертности, а задержка в диагностике снижает шансы на выживание при синдроме Бурхааве. Если оставить без присмотра более 12 часов, разрыв может стать опасным для жизни. Взрослые среднего возраста подвергаются большему риску, особенно в случаях чрезмерного употребления алкоголя и приема пищи.
Синдрома Бурхаве клиника и патофизиология
Пищевод — это мышечная трубка, соединяющая рот с брюшной полостью. Стенка пищевода состоит из различных мышц пищевода. Сужение и расслабление этих мышц помогает правильному перемещению пищи по тракту, а также поддерживает дыхание. Это происходит скоординированным образом, известным как перистальтика. Движение вниз по пищеводу — это непроизвольная фаза процесса глотания, которая начинается в задней части рта.
Есть два сфинктера, которые регулируют прохождение пищи и жидкостей по пищеводу. Верхний сфинктер пищевода в верхней части расслабляется, позволяя пище из глотки попадать в пищевод во время глотания. Нижний пищеводный сфинктер (НПС) открывается, когда пища достигает дна пищевода, позволяя ей пройти в желудок. Эти сфинктеры обеспечивают движение пищи только в одном направлении — от глотки к желудку. Он предотвращает обратное движение пищи, жидкости или частично переваренного содержимого за счет сильного сжатия.

Синдром Бурхааве не проявляется какими-либо определенными симптомами и считается редким клиническим состоянием, но на его долю приходится 15% разрывов пищевода
Повышенное давление в пищеводе
Когда есть избыток пищи или алкоголя, мозг инициирует антиперистальтические волны. Это с силой выталкивает содержимое назад — из желудка в пищевод. Это просто называется рвотой. Однако иногда сфинктеры пищевода, особенно верхний сфинктер пищевода, не расслабляются. Таким образом, содержимое, выталкиваемое в пищевод, ограничивается сфинктером, и давление внутри пищевода нарастает.
Если стенки пищевода не выдерживают высокого давления, со временем он может разорваться или порваться. Таким образом, содержимое пищевода может попасть в соседние структуры, такие как грудная полость или легкие. Большинство разрывов возникает в нескольких сантиметрах от живота на левой заднебоковой стороне, то есть на задней и левой стороне стенки пищевода.
Причины синдрома Бурхааве
Большинство перфораций пищевода вызваны медицинским вмешательством (ятрогенным). Инструменты, попадающие в пищевод, могут повредить стенку пищевода, и последующая сильная рвота в конечном итоге приведет к разрыву. Однако в целом причиной синдрома Бурхааве является любое чрезмерное повышение давления в пищеводе (внутрипросветное давление), превышающее способность стенки выдерживать его. Следовательно, это событие зависит от давления.
К другим менее вероятным событиям, которые могут вызвать повышение внутрипросветного давления, относятся:
- Рождение ребенка
- Гиревой спорт
- Непреодолимые приступы кашля или смеха
- Икота
- Судороги
Однако даже в этом случае должен быть серьезный дефект стенки пищевода, чтобы произошел разрыв.
Факторы риска
- Сильная рвота или рвота, вызванная тяжелой пищей или употреблением алкоголя.
- Проглоченные таблетки или монеты повреждают стенки пищевода, что может привести к увеличению внутрипищеводного давления, когда он попадает в узкую зону.
- Попадание едких токсинов разрушает стенки пищевода и вызывает воспаление.
- Проникающие ранения от ножевых или огнестрельных ранений.
- Во время операций возникают интраоперационные перфорации.
- Сильное глотание или принудительное кормление.
- Ятрогенные процедуры редко вызывают настоящую перфорацию, но ослабляют стенку и могут даже вызвать рвоту, которая затем вызывает разрыв.
Человек, у которого в анамнезе были заболевания пищевода, такие как ГЭРБ, грыжа пищеводного отверстия диафрагмы или пищевод Баретта, с большей вероятностью испытает перфорацию. Точно так же алкоголизм — еще один важный фактор риска.
Симптомы синдрома Бурхаве
Ранние симптомы
Синдром Бурхааве обычно проявляется как следствие сильной рвоты или рвоты с последующей сильной болью в груди. Поэтому следует подозревать синдром Бурхааве, когда происходят следующие события:
- Единичная сильная рвота или повторяющиеся эпизоды рвоты или рвоты
- Мучительная боль в груди, которая может распространяться от верхней части живота к плечам.
- Кашель при глотании из-за нескоординированной активности пищи и дыхательных путей
- Эпизоды неприятного дыхания.
Поздние симптомы
Разрыв пищевода выделяет кислотное содержимое в грудную клетку, которая воспаляется и инфицируется (медиастинит грудной клетки). Из-за этого воспаления жидкость попадает в плевральную полость, покрывая легкие, и способствует появлению дополнительных вторичных симптомов, включая:
- Боль в пояснице
- Острая боль в плече
- Дискомфорт в горизонтальном положении
- Острый абдоминальный дистресс
Осложнения синдрома Бурхааве
В острых случаях синдром Бурхааве может стать болезненным из-за:
- Пневмония
- Отложение гноя в плевральной оболочке легких (эмпиема)
- Язвы
- Респираторный дистресс
- Полимикробные инфекции (сепсис)
- Полиорганная недостаточность
Поскольку ятрогенные причины синдрома Бурхааве встречаются чаще, появление этих симптомов сразу после медицинских вмешательств может указывать на перфорацию пищевода:
- Высокая температура
- Боль в шее, животе или груди
- Затрудненное глотание (дисфагия)
- Боль при глотании (одинофагия)
- Затрудненное дыхание (одышка)
Диагностика синдрома Бурхаве
Триада Маклера
Хотя синдром Бурхааве не проявляется симптомами, специфичными для данного состояния, триада Маклера, состоящая из этих признаков, часто бывает полезна при диагностике состояния:
- Рвота
- Боль в груди
- Подкожная эмфизема — воздух попадает в ткань под кожей, обычно развивается в области груди и шеи, почти через час после травмы.
Физическое обследование
Первоначальный физический осмотр может также выявить:
- Быстрый или нерегулярный пульс (тахикардия)
- Учащенное дыхание (тахипноэ)
- Высокая температура
Признаки осложнений
Из-за разрыва пищевода и загрязнения пищевых и воздушных труб воздух заполняет большую часть полости, окружающей легкие и сердце, вызывая:
- Хрипящий звук при сердцебиении из-за попадания воздуха между легкими (эмфизема средостения)
- Снижение шума дыхания из-за заполнения плевральной полости
Тесты
Дифференциальная диагностика синдрома Бурхаве
Подтверждение любого другого заболевания с общими для синдрома Бурхааве симптомами также исключает возможность разрыва пищевода:
- Инфаркт миокарда
- Перикардит
- Панкреатит
- Абсцесс легкого
- Пневмоторакс
Смерть от синдрома Бурхаве
Даже при своевременной диагностике синдром Бурхааве остается самым смертельным из всех разрывов пищевода. Смертность составляет около 72%. Расположение перфораций также определяет риск осложнений и смерти. Перфорация шейки матки (ближе к шее) менее смертельна по сравнению с перфорацией грудной клетки (грудной клетки) или брюшной полости.
Лечение синдрома Бурхаве
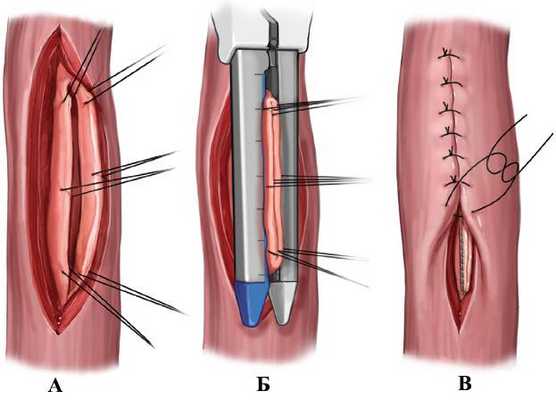
При подозрении на синдром Бурхааве требуется неотложная медицинская помощь. Первоначальные меры включают внутривенное введение жидкости и кислородную терапию, а также при необходимости прием обезболивающих. Вытекание содержимого пищевода поражает соседние органы, что приводит к множеству осложнений. Поэтому для преодоления этих вторичных эффектов назначают антибиотики и жидкости широкого спектра действия.
Основными подходами являются хирургическое восстановление разорванного пищевода и дренирование пролитого содержимого из окружающих областей. Эти процедуры также включают установку стентов или дренажей для облегчения надлежащего дренирования содержимого пищевода с течением времени. Несмотря на эти меры, синдром Бурхааве может быть смертельным.
Читайте также:
