Синдром Дюрана-Никола-Фавра (Durand-Nicolas-Favre) - синонимы, авторы, клиника
Добавил пользователь Владимир З. Обновлено: 08.01.2026
Dupre Ernest (1862—1921), французский невропатолог и психиатр.
Дюпре с. — менингизм при различных внемозговых лихорадочных заболеваниях: тошнота, рвота, ригидность мышц шеи, головная боль. Часто повышенное давление спинномозговой жидкости; в остальном ликвор без изменений.
Синдром Dupuy, syndromus salivo-sudoripar, syndromus SS, синдром Frey, синдром Frey —Baillarger, syndromus auriculotemporalis.
Dupuy J., французский врач
Дюпюй с. — комплекс нервно-вегетативных гомолатеральных. симптомов в случаях патологии (воспаления, абсцесса, паротидэктомии) околоушной железы: внезапное покраснение лица, местный гипергидроз, жгучая боль; симптомы эти нередко появляются во время еды.
Синдром Dupuytren, morbus Dupuytren, contracture Dupuytren, crispatura tendinum
Dupuytren Guillaume (1778—1835), французский хирург.
Дюпюитрена с.— симптомокомплекс повреждения соединительной ткани: укорочение и сморщивание апоневроза ладони с последующими контрактурами пальцев (преимущественно на ульнарной стороне).
Синдром Durand-Holzel, lactose intolerance syndrome (англ.)
Durand P., итальянский педиатр; Holzel А., английский педиатр.
Дуранда-Холзела с. — врожденный или приобретенный дефицит лактозы кишечника: продукты неполного расщепления лактозы обусловливают поносы, особенно после употребления молока; наблюдается также лактозурия; в тяжелых наследственных (аутосомно-рецессивное наследование) случаях — задержка роста и физического развития ребенка; эксикоз вплоть до летального исхода, если из пищевого рациона не исключаются продукты, содержащие лактозы.
Синдром Durand-Nicolas-Favre
Morbus Durand-Nicolas-Favre, morbus Nicolas-Favre, lymphogranuloma venereum, lymphogranuloma inguinale, lymphoma inguinale, paradenitis venerea, morbus venereus quartus, poroadenolymphitis suppurativa, lymphomatosis inguinalis suppurativa subacute, lymphopathia venerea.
Durand M.; Nicolas Joseph (1868—?); Favre Maurice (1876—1954), французские дерматологи.
Дюрана-Николя-Фавра с. — венерическая болезнь, возбудителем которой является Miyagawarella lymphogranulomatis (разновидность так называемых больших вирусов): через неделю после заражения на гениталиях образуется первичный аффект (пузырек или папула) или развивается уретрит. У мужчин через 2—4 нед обычно образуется паховый бубон с фистулами, из которых выделяется гной. У женщин воспаление охватывает ткани вокруг влагалища и прямой кишки. Часто развивается элефантиаз в генитальной и аноректальной областях. Генерализованные формы характеризуются пневмонией, кожными высыпаниями, менингоэнцефалитом. Возможно внеполовое заражение, особенно у детей, у которых доминируют глазные симптомы.
Болезнь Никола-Фавра: симптомы и лечение
Болезнь Никола-Фавра — это паховый лимфогранулематоз, или тропический бубон. Данная патология характеризуется развитием хронического воспалительного процесса в паховых лимфатических узлах. Она имеет инфекционную природу и связана с воздействием на организм хламидий. Опасность такого патологического процесса заключается в том, что гнойно-воспалительные изменения могут распространяться и на другие анатомические структуры, например, на суставы или мозговые оболочки.
Паховый лимфогранулематоз относится к венерическим заболеваниям. Как правило, наибольшее количество случаев встречается на тех территориях, где присутствует тропический или субтропический климат. К ним можно отнести страны Африки, Латинской Америки, Австралии и Азии. Среди жителей России такой патологический процесс выявляется не так часто. Единичные случаи преимущественно связаны с широко развитой туристической активностью. Самый высокий уровень выявляемости болезни Никола-Фавра приходится на возрастной диапазон от двадцати до сорока лет. Это напрямую связано с тем, что именно в этом возрасте ведется наиболее активная половая жизнь. Мужчины несколько чаще сталкиваются с данной патологией.
Ранее ученые предполагали, что такое воспаление связано с воздействием на организм вирусов. Однако впоследствии удалось доказать, что паховый лимфогранулематоз обусловлен хламидиями. Хламидии принадлежат к группе грамотрицательных бактерий и не способны к движениям. Они паразитируют внутри клеток человеческого организма. Впервые хламидии были открыты в тысяча девятьсот седьмом году. Вне человеческого организма они способны поддерживать свою жизнедеятельность в течение не более тридцати шести часов. Высокие температуры, ультрафиолет, некоторые виды химических средств достаточно быстро приводят к их гибели.
Передача болезни Никола-Фавра происходит от человека, в организме которого находятся хламидии. Опаснее всего в этом плане являются женщины. Это связано с тем, что у них характерные клинические проявления развиваются несколько позже, чем у мужчин. В данном случае наиболее часто реализуется половой путь инфицирования. В более редких случаях встречается контактно-бытовой путь заражения. Для внедрения хламидий в организм необходимо нарушение целостности слизистых оболочек или кожных покровов в области половых органов.
В зависимости от того, как протекает воспаление, паховый лимфогранулематоз делится на региональную и генерализованную формы. При региональной форме отмечается поражение только паховых лимфатических узлов, другие органы при этом не затрагиваются. Генерализованная форма характеризуется вовлечением в патологический процесс и других систем организма.
Симптомы при болезни Никола-Фавра

Продолжительность инкубационного периода при болезни Никола-Фавра может составлять от трех суток до нескольких месяцев. В среднем характерная клиническая картина развивается через четырнадцать дней. В течении данного заболевания выделяют несколько следующих друг за другом этапов.
На первом этапе в том месте, куда внедрились хламидии, формируется небольшой пузырек, превращающийся затем в эрозию или язвенный дефект. Он не имеет плотного основания, однако окружен ярко-гиперемированным венчиком. В среднем размер эрозии или язвы составляет от одного до трех сантиметров. Какие-либо дополнительные симптомы при этом отсутствуют. Через некоторое время возникший дефект бесследно заживает. Практически семьдесят процентов больных людей оставляют данный момент без внимания и не обращаются за медицинской помощью. Наиболее часто такой элемент локализуется в области наружных половых органов. Однако иногда он может обнаруживаться на анусе, в прямой кишке или в ротовой полости. Это напрямую зависит от разновидности полового контакта.
Через две или три недели наступает второй этап. Бактерия попадает в лимфатические пути и распространяется к лимфатическим узлам. В типичных случаях отмечается поражение лимфоузлов, расположенных в области паха. Присутствуют такие симптомы, как их увеличение в размерах и появление болезненности. Кожа в проекции лимфатических узлов отекает и становится гиперемированной. Через некоторое время лимфоузлы еще больше увеличиваются и теряют свою подвижность.
Болезнь Никола-Фавра сопровождается гнойной деструкцией лимфатических узлов. Они размягчаются, а на коже формируются язвы или свищи, через которые выделяются гнойные массы. На этом фоне, как правило, присутствует общий интоксикационный синдром с лихорадкой, общей слабостью и недомоганием.
Основным симптомом третьего этапа является нарушение лимфообращения. На этом фоне функциональная активность органов, расположенных в области малого таза, угнетается.
Диагностика и лечение воспаления

Диагностика такого воспаления первоначально основывается на сопутствующей клинической картине и данных анамнеза. В обязательном порядке должны быть проведены дополнительные исследования. К ним относятся бакпосев, иммуноферментный анализ, ПЦР-диагностика. Для исключения злокачественных состояний показан забор тканей лимфатического узла с помощью биопсии с последующей гистологией полученного материала.
Лечение болезни Никола-Фавра осуществляется препаратами, обладающими антибактериальным эффектом. Чаще всего используются макролиды и тетрациклины. Дополнительно назначаются средства для повышения уровня иммунной защиты. В наиболее тяжелых случаях может потребоваться проведение оперативного вмешательства.
Профилактика болезни Никола-Фавра
Для профилактики данного патологического процесса нужно с осторожностью подходить к выбору полового партнера. Рекомендуется избегать незащищенных половых контактов и использовать только индивидуальные предметы гигиены. В том случае, если сомнительная половая связь все же имелась, следует через некоторое время сдать соответствующие анализы.
Хламидийная лимфогранулема (венерическая)
Синонимы: климатический или тропический бубон, Болезнь Дюрана-Никола-Фавре, эстиомен, паховая лимфогранулема.
Венерическая лимфогранулема - подострая или хроническая инфекционная болезнь, передающаяся преимущественно половым путем и характеризующаяся регионарным лимфаденитом, с последующим периаденитом, гнойным расплавлением и метастатическим поражением других групп лимфоузлов.
Эпидемиология
Заболевание распространено в странах с тропическим и субтропическим климатом - в Южной Америке, Африке, ЮгоВосточной Азии. В России имеют место лишь единичные случаи, когда заражение произошло за рубежом.
Болезнь передается половым путем, но отмечено также заражение при тесных бытовых контактах и через предметы бытового обихода. Для проникновения возбудителя в организм человека необходимо наличие микротравм эпидермиса или эпителия слизистой оболочки. Инкубационный период в пределах от нескольких дней до 2-4 мес, в среднем 1,5-2 нед.
Впервые заболевание описано в 1913 г. J. Durand, J. Nicolas и M. Favre. Возбудитель заболевания - Chlamydia trachomatis, серологического типа L1-L3.
С места внедрения возбудитель попадает в лимфатические пути, вызывает явления тромболимфангита, перилимфангита и перелимфаденита.
Выделяют три периода течения венерической лимфогранулемы:
• первичный период - появление эффлоресцений в месте проникновения возбудителя;
• вторичный период - нарушение общего состояния организма и поражение регионарных лимфатических узлов;
• третичный период - появление на половых органах, слизистой оболочке прямой кишки гипертрофированных узлов воспалительного характера с образованием свищей, изъязвлений с исходом в рубцовую ткань.
Первичному периоду может предшествовать продрома: умеренное повышение температуры тела, сопровождаемое головной болью, недомоганием, миалгиями и артралгиями.
• Первичный период. В месте внедрения возбудителя, чаще в области наружных половых органов, появляются множественные папулы, везикулы, пустулы с венчиком гиперемии. Возможно их возникновение на слизистой оболочке прямой кишки, полости рта, миндалинах, пальцах кистей. Через несколько дней элементы эрозируются, сливаются, образуя герпетиформную язвочку без инфильтрации, которая заживает в течение недели без образования рубца. Процесс безболезненный. Однако описаны случаи формирования глубоких язв, некроза, лимфангиита на дорсальной поверхности полового члена и пахового бубона мягкой консистенции.
• Вторичный период. Наступает через 2-5 нед после эволюции первичных и вторичных элементов. Могут возникать общие явления в виде повышения температуры тела, слабости, потери аппетита. Инфекция распространяется с регионарных лимфатических узлов. В воспалительный процесс вовлекаются лимфатические узлы, расположенные над и под паховой связкой, периректальные лимфатические узлы (у женщин и гомосексуалистов). При пальпации лимфатических сосудов отмечают умеренную болезненность, они уплотнены, сливаются между собой, образуя сплошной инфильтрат, захватывающий подкожную клетчатку.
В дальнейшем инфильтрат становится плотным, бугристым, болезненным, размером 6x5 см и более. Кожа над инфильтратом приобретает синюшность. Лимфатические узлы у трети больных флюктуируют, образуя свищи, вскрываются с выделением большого количества густого желтовато-белого гноя. Процесс заканчивается рубцеванием. В воспалительный процесс часто вовлекаются бедренные, подвздошные лимфатические узлы, а также лимфатические узлы малого таза. Процесс длится месяцами. Абсцедирование и некроз лимфатических узлов иногда сопровождаются повышением температуры тела, артралгиями, аднекситами, эпидидимитами. На туловище может появиться сыпь в виде крапивницы, многоформной экссудативной и узловатой эритемы и др.
• Третичный период иногда отсутствует. Возникает у 20-25% больных через 1-3 года от начала заболевания. Характеризуется тяжелым фистулезно-спаечным процессом в области промежности, перианальной области с развитием парапроктита, проктита со скудным отделяемым гноя, сукровицы. Поражение лимфатической системы половых органов приводит к элефантиазу, склерозированию, деформации половых органов с дальнейшим вовлечением в процесс органов малого таза, ягодиц с формированием фистул.
Типичная клиническая картина должна быть подтверждена обнаружением возбудителя в мазках из очагов поражения при окраске по Романовскому-Гимзе. В серологической диагностике используют реакцию иммунофлюоресценции.
Следует провести дифференциальную диагностику с сифилисом, мягким шанкром, донованозом, а также туберкулезом лимфатических узлов, лимфогранулематозом, туляремией.
Используют антибиотики, к которым чувствителен возбудитель: доксициклин по 100 мг 2 раза в сутки. Курс лечения составляет 3-4 нед. Удобен в применении азитромицин по 1 г в сутки однократно в 1, 7, 14-е дни (на курс 3 г).
Назначают препараты курсами в зависимости от течения процесса. Показано общее лечение (ангиопротекторы, ферменты, анальгетики). При наличии стенозов, стриктур - глюкокортикоиды. При необходимости - хирургическое вмешательство. Местное применение лекарственных средств - с учетом клинических проявлений.
Общая с другими инфекциями, передаваемыми половым путем. Половые партнеры подлежат обследованию. Если половая связь с больным состоялась в период 30 дней до появления у него высыпаний или при наличии высыпаний, партнеру назначают лечение даже при отсутствии признаков инфицирования.
Венерическая лимфогранулема - четвертая венерическая болезнь Дюрана-Николя-Фавра

Член EAU (Европейская Ассоциация Урологов). Стаж работы +17 лет. Принимает в Университетской клинике. Цена приема — 2000 руб.
- Запись опубликована: 29.05.2020
- Reading time: 4 минут чтения
Наиболее распространенное клиническое проявление венерической лимфогранулемы - болезненная паховая и/или бедренная лимфаденопатия. Первично в месте инфицирования возникает язва половых органов или папула. В ряде случаев заражение протекает бессимптомно. Как правило, к тому времени, когда пациенты обращаются за помощью, такие поражения часто исчезают.
Ректальное поражение у женщин и мужчин может привести к проктоколиту, имитирующему воспалительное заболевание кишечника. Клинические проявления могут включать слизистые и/или геморрагические выделения из прямой кишки, анальную боль, запор, лихорадку и/или тенезмы. В последнее время сообщается о вспышках венерической гранулемы, поэтому она уже не рассматривается только как эндемическое заболевание.
Венерическая лимфогранулема опасна, если ее не лечить на ранней стадии, может протекать в виде инвазивной, системной инфекции, а проктоколит приводит к хроническим колоректальным свищам и стриктурам. Также возможно развитие артропатии.
Лица с генитальными и колоректальными поражениями ЛГВ могут также получить вторичную бактериальную инфекцию или могут быть заражены другими патогенами, передаваемыми половым и неполовым путем, что очень усугубит положение, поэтому очень важно своевременное обращение за диагностикой и лечением.
Что такое венерическая лимфогранулема?
Венерическая лимфогранулема - это инфекция, передаваемая половым путем, вызванная специфическими штаммами (сероварами L1, L2, L3) бактерий Chlamydia trachomatis.
Более распространена не ЛГВ, а обычная инфекция - хламидия трахоматис, известная как хламидиоз, которая в большинстве своем первоначально ограничена местным поражением, тогда как инфекция ЛГВ вторгается в лимфатическую ткань.
Венерическая лимфогранулема - фото
Насколько распространена венерическая лимфогранулема?
Традиционно классическая венерическая лимфогранулема поражает людей в эндемичных районах, среди которых Южная и Западная Африка, Индия, Юго-Восточная Азия, Карибский бассейн. Однако в последнее время отмечаются вспышки инфекции среди мужчин, имеющих половые контакты с мужчинами, в Европе, Соединенном Королевстве и Соединенных Штатах. Эта болезнь до сих пор не редкость и у нас.
Кто подвержен риску развития инфекции?
Венерическая лимфогранулема передается от человека к человеку через прямой контакт с поражениями, язвами или другой областью, где расположены бактерии. В группе риска - люди, имеющие половые контакты.
Передача C. trachomatis происходит во время полового проникновения (вагинального, орального или анального), может также происходить через контакт кожи с кожей и совместного использования оборудования для вагинального спринцевания и очищения кишечника.
Признаки и симптомы лимфогранулемы venereum
После заражения, прежде чем проявятся какие-либо признаки или симптомы, инкубационный период составляет в среднем 10-14 дней, но может длиться от 3 дней до 6 недель.

Венерическая лимфогранулема - симптомы
Существуют три стадии инфицирования ЛГВ: первичная, вторичная и поздняя. Симптомы зависят от стадии и формы заболевания.
Первичная инфекция
При первичной инфекции на коже появляются мелкие безболезненные генитальные папулы, пустулы или неглубокие язвы. Эти начальные повреждения являются преходящими, то есть они быстро заживают и исчезают. Они часто остаются незамеченными или их ошибочно принимают за генитальный герпес.
На этом этапе инфицированные лица, как правило, не обращаются за медицинской помощью, поскольку субъективно зараженный не ощущает никаких симптомов.
Вторичная стадия инфекции
Начало вторичного этапа наступает через 2-6 недель после первичной инфекции.
Паховая форма венерической лимфогранулемы. Характерны болезненные и опухшие лимфатические железы в области паха. Они возникают с одной стороны (две трети случаев) или с обеих сторон паха. Такое поражение (паховый синдром) развивается при первичном инфицировании полового члена, уретры, передней части вульвы. Это самое распространенное проявление генитальной формы венерической лимфогранулемы, встречается как у гетеросескуалов, так и у гомосексуалов.
Если пораженные лимфоузлы расположены близко - они сливаются. Образующийся инфильтрат/инфильтраты может достигать довольно большого размера, он плотный, болезненный, как в покое, так и при пальпации. Приобретает синюшно-красный цвет.
Узлы (бубоны) могут разрываться при истончении центральной части и выделять гной желто-зеленого цвета через образовавшиеся фистульные ходы. Что характерно - процесс образования новых и рубцевания старых свищей продолжается циклически, а при отсутствии лечения затягивается на многие годы.
“Канавочный знак” (опорожнение по кровеносным сосудам) встречается в 15-20% случаев. У большинства пациентов мужского пола во время этой стадии симптомы присутствуют. У женщин инфекция может протекать с менее специфическими симптомами, часто тазовыми болевыми ощущениями и болью в спине.
Аноректальная форма венерической лимфогранулемы. Встречается у реципиентов анального полового акта. Развивается в результате первичного инфицирования влагалища, задней части вульвы и анального отверстия.
У больных появляются:
- анальная /ректальная боль;
- выделения; ;
- тенезмы (чувство необходимости эвакуировать кишечник, несмотря на пустую прямую кишку);
запор.
Эти симптомы можно ошибочно принять за язвенный колит.
Другие симптомы при систематической венерической лимфогранулеме включают недомогание, лихорадку, озноб, боли в суставах и мышцах, рвоту. Появляется сыпь, напоминающая крапивницу. Возможен реактивный артрит (особенно у мужчин).
Поздняя стадия венерической лимфогранулемы
Глубоко распространенные длительные нелеченые инфекции могут привести к значительным осложнениям.
- абсцессы;
- фистулы;
- лимфатическая обструкция;
- тяжелый генитальный отек;
- стриктуры прямой кишки; ;
- деформация гениталий.
При распространении инфекции на перианальную область, промежность и вследствие развития парапроктита (проктита) возникает генитоаноректальный спаечный процесс (синдром Джерсайлда). Он чаще развивается у женщин из-за особенностей анатомии мочеполовой системы и асимптомного (или неспецифического) течения инфекции.
На начальном этапе больной может не обратить внимание на тянущие боли паховой области и скудные выделения из анального отверстия. При ректоскопии обнаруживаются гиперемия, кровоточащие эрозии, болезненность слизистой. В дальнейшем развиваются деструктивные изменения из-за фиброзного перерождения тканей как промежности, так и перианальной области.
Возникают стриктуры прямой кишки, как правило, циркулярные. Происходит сужение ее просвета в виде конуса, причем процесс может завершиться полной обтурацией.
Вследствие обструкции лимфатических сосудов вульвы у женщин и пениса у мужчин и области ануса у обоих развивается генитальная, ректальная, аноректальная, гениторектальная или обширная урогенитоаноректальная слоновость.
У мужчин при деформации возникает так называемый “саксофонный пенис”, процесс сопровождается хронической лимфатической обтурацией паховой области с обеих сторон.
У женщин развивается хроническое язвенное поражение гениталий - эстиомен.
У обоих полов возникают так называемые перианальные лимфорроиды (разрастания, напоминающие опухоли). Их выделения с примесью гноя, крови и эпителия имеют очень неприятный запах. Процесс завершается нарушением дефекации и недержанием мочи.
При диссеминации венерической лимфогранулемы возникают: пневмония, эндокардит, миокардит, менингит, которые имеют неблагоприятный исход.
Дифференциальная диагностика
Дифференциальная диагностика венерической лимфогранулемы проводится в отношении:
- Сифилиса. Твердый шанкр, характерный для сифилиса, имеет особенности строения, но не смотря на это, диагноз исключается только серологическими тестами;
- Мягкого шанкра. Для него характерны язвы, быстрое развитие воспаления без образования фистул и отсутствие поражения регионарных лимфоузлов. На поздних стадиях донованоза возможны генитальный элефантиаз и ректальные/вагинальные свищи, поэтому только определение телец Донована позволяет дифференцировать его от инфекции ЛГВ;
- Лимфоретикулеза. Инфекция передается через укусы/царапины зараженных кошек. Характерно поражение регионарных лимфоузлов без поражения паховых/аноректальных, как правило одностороннего, возникающего при ЛГВ. Венерическая лимфогранулема может протекать скрыто, интоксикация присутствует в обоих случаях. Требуется определение возбудителя B.henselae ИФА или ПЦР).
Диагностика лимфогранулемы venereum
Диагноз основывается на:
- клинических подозрениях;
- эпидемиологической информации;
- исключении других этиологий проктоколита, паховой лимфаденопатии или генитальных или ректальных язв.
Повреждения гениталий, образцы с прямой кишки и образцы с лимфатических узлов (то есть мазок на поражение или аспират бубона) можно тестировать на C. trachomatis путем культивирования (только для определения чувствительности к антибиотикам при затяжном выздоровлении), прямой иммунофлюоресценции или обнаружения нуклеиновых кислот.
У любого пациента с аноректальными признаками или симптомами, сходными с ЛГВ, должен проводиться анализ на амплификацию нуклеиновых кислот. Тест на хламидийный NAAT должен быть взят из пораженного участка прямой кишки. Если этот тест возвращает положительный результат, необходимо провести еще один тест, чтобы найти специфическую ДНК LGV. То есть в данном случае нужно использовать дополнительные молекулярные процедуры (например, генотипирование на основе ПЦР) для дифференциации LGV от не-LGV C. trachomatis в ректальных образцах.
NAAT для определения C. trachomatis очень хорошо работают на образцах прямой кишки, поэтому лица с проктоколитом должны быть проверены на хламидиоз именно этим предпочтительным методом.
Серология хламидии (титры фиксации комплемента> 1:64 или микроиммунофлуоресцентные титры> 1: может поддерживать диагноз LGV при соответствующей клинической картине. Сравнительные данные между типами серологических тестов отсутствуют, и диагностическая полезность этих более старых серологических методов не установлена. Интерпретация серологического теста для LGV не стандартизирована, тесты не были подтверждены для клинических проявлений проктита, а серологические специфические серовар-тесты C. trachomatis малодоступны. Поэтому для диагностики венерической лимфогранулемы все-таки предпочтительнее использовать тесты NAAT, как наиболее точные и специфичные.
Другие исследования, в частности микроскопия и культивирование не проводятся из-за особенностей возбудителя (внутриклеточного паразитирования и очень мелкого размера хламидий).
Необходим полный скрининг интимного здоровья с учетом периодов инкубации для других инфекций, передаваемых половым путем. В частности, мужчин МСМ необходимо проверить как минимум на сифилис, гепатит С и ВИЧ из-за повышенного риска множественных инфекций.
Лечение венерической лимфогранулемы
На момент первоначального посещения, до того, как будут доступны диагностические тесты на хламидиоз, лица с клиническим синдромом, соответствующим ЛГВ, включая проктоколит или язвенную болезнь половых органов с лимфаденопатией, должны предположительно лечиться от венерической лимфогранулемы.
ЛГВ лечат антибиотиками, чтобы устранить инфекцию и предотвратить продолжающееся повреждение тканей. При лечении доксициклином или эритромицином требуется применение препаратов не менее 3 недель. Также можно использовать азитромицин.
Устойчивость к доксициклину встречается очень редко, но если это подтверждено, следующим препаратом выбора является моксифлоксацин.
Рекомендуемый режим
Доксициклин 100 мг перорально два раза в день в течение 21 дня.
Альтернативный режим
Основа эритромицина 500 мг перорально четыре раза в день в течение 21 дня.
.
Азитромицин 1 г перорально один раз в неделю в течение 3 недель эффективен на основании его хламидийной антимикробной активности, хотя клинические данные о его эффективности отсутствуют.
Лечение на основе фторхинолонов (указанного выше моксифлоксацина) также может быть эффективным, но оптимальная продолжительность лечения пока не определена.
При необходимости к пероральной терапии подключаются хирургические методы. Бубоны можно дренировать иглой через неповрежденную кожу или разрез и дренаж, чтобы предотвратить образование паховых/бедренных язв. Хирургическое лечение может также потребоваться, например, для восстановления поврежденных тканей, удаления свищей и стриктур в результате поздней ЛГВ.
Для пациента с ректальными поражениями и симптомами (обычно МСМ), эмпирическая противомикробная терапия должна покрыть другие возможные причины проктита, такие как вирус простого герпеса и гонорея. Комбинация рекомендованного режима лечения ЛГВ инфекции с режимами лечения этих заболеваний подбираются индивидуально на основании клинических и данных лабораторных исследований.
Последующее наблюдение медицинскими работниками за пациентом должно продолжаться до тех пор, пока все признаки и симптомы не будут устранены.
Половые контакты исключаются до тех пор, пока инфекция не будет излечена полностью.
Диагностика и лечение половых партнеров
Лица, которые имели сексуальный контакт с пациентом, у которого обнаружена венерическая лимфогранулема, в течение 60 дней до появления симптомов у пациента, должны быть обследованы и проверены на хламидийную инфекцию уретры, шейки матки или прямой кишки в зависимости от анатомического места воздействия.
Предпочтительно они также должны проходить курс лечения от хламидий (азитромицин 1 г, перорально разовая доза или доксициклин 100 мг перорально два раза в день в течение 7 дней).
Лечение венерической лимфогранулемы у беременных
Беременные и кормящие женщины должны лечиться эритромицином.
Доксициклина следует избегать во втором и третьем триместре беременности из-за риска обесцвечивания зубов и костей, но он совместим с грудным вскармливанием, поэтому может применяться для лечения ЛГВ-инфекции у женщины в период лактации.
Азитромицин может оказаться полезным для лечения венерической лимфогранулемы во время беременности, но опубликованных данных относительно эффективной дозы и продолжительности лечения, к сожалению, нет.
ВИЧ-инфекция
Лицам с ЛГВ и ВИЧ-инфекцией назначаются тем же схемы лечения, что и ВИЧ-отрицательным пациентам. Однако, может потребоваться более длительная терапия, и может возникнуть задержка в облегчении симптомов.
Как можно предотвратить болезнь Дюрана-Николя-Фавра - венерическую лимфогранулему?
Как и в случае других инфекций, передаваемых половым путем, риск приобретения ЛГВ снижается с помощью практики безопасных половых контактов, включая ограничение числа сексуальных партнеров, недопущение половых контактов с лицами из групп высокого риска и использование презервативов.
Кроме того, немаловажное значение в предупреждении инфекции имеет регулярное посещение специалистов: гинекологов, урологов, проктологов для профилактического осмотра и скрининга.
Если вы предполагаете, что инфицированы, немедленно прекратите все половые контакты и обратитесь к любому вышеуказанному специалисту.
ЛИМФОГРАНУЛЕМАТОЗ ПАХОВЫЙ
Лимфогранулематоз паховый (lymphogranulomatosis inguinalis; лат. lymphogranuloma, lymphogranulomat[is] + -osis; син.: венерическая лимфопатия, четвертая венерическая болезнь, болезнь Никола—Фавра, лимфогранулема паховая, подострый паховый пораденит, паховый гнойный микропораденит) — венерическая болезнь, встречающаяся главным образом в странах с тропическим и субтропическим климатом. Ряд исследователей предложил называть заболевание «венерическая лимфопатия», чтобы исключить термин «гранулема» или «лимфогранулема», из-за к-рого данную нозологическую форму можно спутать с другими заболеваниями, в частности с венерической гранулемой (см. Гранулема венерическая).
Заболевание впервые было описано в 1912 г. Ростом (G. A. Rost), а как самостоятельная нозол, форма выделена в 1913 г. Дюраном, Никола и Фавром (J. Durand, J. Nicolas, М. Favre). В 1923 г. Гамна (G. Gamna) открыл цитоплазматические включения в инфицированной клетке, морфол, структура к-рых была описана позднее Финдли (G. М. Findlay, 1933) и Миягавой (Y. Miyagawa) с сотр. (1935). В 1930 г. Хеллерстрем и Вассен (S. G. A. Hellerstrom, E. Wassen) установили фильтруемость возбудителя.
Заражение происходит обычно половым путем и значительно реже бытовым; описаны единичные случаи профессионального заражения, в частности хирургов.
Содержание
Этиология
Возбудитель Лимфогранулематоза пахового определяется как гальпровия или хламидия; син.: миягаванелла, бедсония. Он является представителем близкородственной бактериям группы микроорганизмов, ранее рассматриваемой в качестве группы крупных вирусов пситтакоза — венерической лимфогранулемы — трахомы (ПЛТ), отнесенной в системе микромира к самостоятельному порядку Halprowiales (А. А. Шаткин, 1965) или Chlamydiales [Пейдж (L. A. Page), 1966]. Этот порядок объединяет грамотрицательные облигатные паразиты эукариоцитов прокариотной природы.
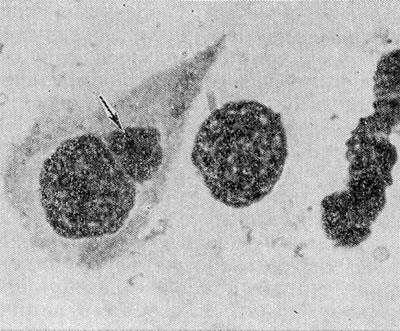
Рис. 1. Инфицированная клетка (слева) с цитоплазматическим включением (указано стрелкой), содержащим возбудителя пахового лимфогранулематоза (в световом микроскопе). Окраска по Романовскому— Гимзе; х 2000.
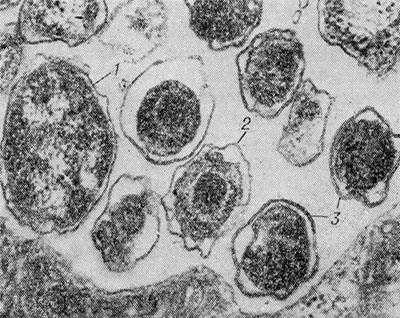
Рис. 2. Электронограмма морфологических структур возбудителя пахового лимфогранулематоза в цитоплазматическом включении: 1 — инициальное, 2 — промежуточное, 3 — элементарные тельца; х 90 000.
Возбудитель Л. п. обладает сходными с грамотрицательными бактериями структурными и хим. свойствами и сложным циклом внутриклеточного развития. Инфекционной формой является округлое элементарное тельце диам. 0,25—0,3 мкм, ограниченное клеточной стенкой и цитоплазматической мембраной и содержащее электронно-плотный нуклеоид и рибосомы. Элементарное тельце проникает в цитоплазму клетки в фагоцитарной вакуоле, в к-рой и происходят последовательные этапы размножения микроорганизма с образованием неинфекционных вегетативных форм — так наз. инициальных (ретикулярных) и промежуточных телец и преобразованием последних в новое поколение инфекционных элементарных телец. Размножающиеся внутри вакуоли возбудители Л. п. образуют цитоплазматические включения (рис. 1 и 2). Цикл развития протекает в течение 48 час. Элементарные тельца окрашиваются по методу Романовского—Гимзы и Маккиавелло в пурпурный цвет, вегетативные формы — в голубой. Все формы содержат ДНК и РНК.
Возбудитель Л. п. культивируется в культурах клеток позвоночных, в эпителиальных клетках оболочек желточных мешков развивающихся куриных эмбрионов, в макрофагах, в организме белых мышей при внутримозговом и интраназальном заражении. Обладает патогенностью для морских свинок, обезьян, кошек, собак. Характерно и бессимптомное носительство. Высокочувствителен к высыханию, воздействию УФ-лучей, термолабилен. Инактивируется при t° 50° через 30 мин. 0,1% р-ром формалина или 0,5% р-ром фенола— через 24 часа, эфиром и этанолом— через 30 мин. при t° 18 °. Длительно сохраняется при t ° —70 ° и после лиофилизации. Размножение подавляется антибиотиками (наиболее эффективны тетрациклины, Макролиды) и сульфаниламидами. Микроорганизм содержит группоспецифический для гальпровий (хламидий) липогликопротеиновый антиген, выявляемый в РСК и других серол, реакциях, видоспецифический антиген белковой природы и токсический фактор. Среди циркулирующих в природе штаммов возбудителя Л. п. определено 3 серол, варианта. Дифференциация и идентификация осуществляется по биол, характеристикам.
Патогистология
Гистологическая картина зависит от периода и клиники заболевания. Первичное поражение — внутри- или субэпидермальный пузырек. Клеточный инфильтрат скапливается в поверхностных слоях кожи, состоит из макрофагов, лимфоцитов с примесью полиморфно-ядерных лейкоцитов. По мере образования эрозии (см.), а затем распадающейся язвы (см.) в центре инфильтрата возникает некроз, скопление лимфоцитов и полиморфно-ядерных лейкоцитов с эпителиоидными клетками по периферии. Позже появляются гигантские клетки, склонные к очаговому скоплению по типу инф. гранулемы (см.).
Характерны изменения лимф, узлов. Макроскопически они красного с сероватым оттенком цвета, спаяны между собой, на разрезе — мелкие абсцессы, очажки некроза с типичным лучеобразным очертанием. Микроскопическая картина соответствует подострому или хрон, лимфадениту со значительным разрушением структуры лимф, узлов. В тканях вокруг пораженных лимфатических узлов — гиалинизации сосудов, множественные тромбы, гиперплазия эндотелия, периваскулярный инфильтрат. При формировании генитоаноректального синдрома характерно развитие грануляционной ткани с инфильтрацией макрофагами, плазматическими клетками, полиморфно-ядерными лейкоцитами.
Клиническая картина
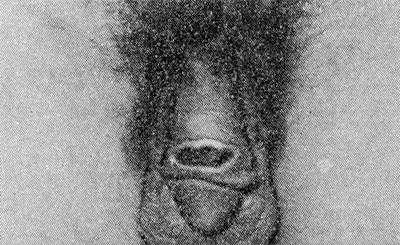
Инкубационный период чаще 1,5 — 2 нед. В типичных случаях заболевания различают три последовательных периода. Первичный (лимфогранулематозный шанкр): на месте внедрения возбудителя, т. е. в области половых органов (возможно экстрагенитальное поражение —губы, полость рта, язык и др.), возникает единичный пузырек (реже папула), быстро трансформирующийся в эрозию, а затем в язву диам, до 1—3 см неправильных округлых или овальных очертаний, неглубокую, с неровным дном (рис. 3), покрытую гноем серовато-тусклого, иногда желтовато-зеленоватого оттенка. Типично наличие островоспалительного ободка и отсутствие характерного для твердого шанкра (см. Сифилис) уплотнения в основании. Обычно через 7—9 дней на фоне намечающейся тенденции язвы к самопроизвольному заживлению наблюдается постепенное увеличение, уплотнение и болезненность регионарных лимф, узлов (у мужчин чаще паховых, у женщин — малого таза).
Спустя 1,5—2 мес. после заражения в результате генерализации процесса наступает вторичный период: лимф, узлы увеличиваются еще больше, уплотняются и в результате распространения воспалительного инфильтрата (периаденита) сливаются между собой в массивный с бугристой поверхностью болезненный при пальпации конгломерат. В дальнейшем в толще конгломерата развиваются многочисленные очаги размягчения, свищи и фистулы, из к-рых выделяется гной, иногда с примесью крови. При торпидном течении процесса выражены склеротические изменения пораженных тканей, формирование спаек и рубцов, что приводит к лимфостазу (см.) и отекам в области половых органов.
Во вторичном периоде Л. п., кроме поражения регионарных лимф, узлов, в патол, процесс могут быть вовлечены глубокие лимф, узлы малого таза, возможно метастазирование инфекции из области гениталий в отдаленные от первичного очага поражения участки (метастатические бубоны верхних конечностей), поражение внутренних органов, суставов, вен (флебит бодренных вен), а также эпидидимит, аднексит, ирит, конъюнктивит, кератит и даже менингит. Описаны случаи появления на коже больных Л. п. высыпаний аллергического характера, напоминающих крапивницу, узловатую или многоформную экссудативную эритему, сыпь при скарлатине.
Третичный период заболевания обычно проявляется через 1,5—2 года (иногда несколько позже) и выражается гл. обр. в развитии так наз. генитоаноректального синдрома — тяжелого фистулезно-спаечного процесса, развивающегося в результате распространения воспалительного процесса на промежность и перианальную область с развитием проктита (см.) и парапроктита (см.). Наиболее ранний признак генитоаноректального синдрома — тянущие боли в области промежности, скудные сукровично-гнойные выделения из ануса. При ректороманоскопии — отек и гиперемия, особенно нижнего отдела прямой кишки, эрозии с сукровичногнойным отделяемым, кровоточивость и болезненность при малейшем растяжении слизистой оболочки. Рубцово-склеротические изменения в прямой кишке приводят к развитию стриктур, охватывающих обычно кольцевидно прямую кишку, что может привести к почти полному закрытию просвета кишки.
Проктит и парапроктит могут сопровождаться абсцедированием с последующим изъязвлением, образованием свищей в области заднего прохода, промежности, половых органов и др. У женщин язвенный распад и последующее рубцевание очагов поражения нередко приводят к стриктурам влагалища, особенно в области входа, значительным деформациям малых и больших половых губ, клитора.
В третичном, реже во вторичном, периоде заболевания возможны общие явления: слабость, потеря аппетита, головные боли, похудание, а также боли в суставах (поздний лимфогранулематозный полиартрит), ускорение РОЭ, лейкоцитоз, анемия.
Диагноз ставится на основании клин, данных, характерных для каждого периода заболевания. Кроме того, диагноз Лимфогранулематоз паховый может быть подтвержден лаб. данными: обнаружение возбудителя в мазках-отпечатках содержимого бубонов, выделение его при посевах в развивающихся куриных эмбрионах и культурах клеток, выявление группоспецифических комплементсвязывающих и типоспецифических флюоресцирующих антител, гиперчувствительности замедленного типа с помощью внутрикожной пробы (реакция Фрея). Аллерген для реакции Фрея готовят из гноя бубонов или из желточных культур возбудителя Л. п., очищенных дифференциальным центрифугированием. По 0,1 мл специфического и контрольного (не содержащего возбудителя Л. п.) антигенов внутрикожно вводят в сгибательные поверхности предплечий. Результат учитывают через 48 час. Реакцию оценивают как положительную при появлении папулы или уплотнения диам. 5 мм и более и при отсутствии уплотнения в месте введения контрольного антигена. Размер окружающей эритемы не учитывают. РСК и реакция Фрея при Л. п. подтверждает клин, диагноз до 75% случаев. Формоловая реакция Гате—Папакостаса, ранее применявшаяся для подтверждения клин, диагноза, не обладает специфичностью. Комплексная лаб. диагностика позволяет выявить и латентные формы инфекции.
Дифференциальный диагноз проводят с сифилисом (см.), мягким шанкром (см.), лимфоретикулезом, так наз. болезнью кошачьих царапин (см. Фелиноз).
Лечение
Применяют сульфаниламиды (норсульфазол, сульфадимезин и др.) по 1,5 г 3 раза в день в течение 2 нед., а затем по 1,0 г 3 раза в день в течение 3 нед. Курс лечения — 5 нед. При наличии глубоких фиброзных изменений, и в частности стриктур, через 2 нед. показано назначение повторного курса лечения. Эффективны антибиотики тетрациклинового ряда (тетрациклин, окситетрациклин), а также эритромицин, олеандомицин и левомицетин. При присоединении вторичной стафилококковой инфекции показаны антибиотики пенициллиновой группы, устойчивые к пенициллазе (оксациллин, Метициллин). Если имеются свищи, уродующие рубцы, стриктуры, показано применение алоэ, стекловидного тела, лидазы, бужирование уретры, при отсутствии эффекта — оперативное вмешательство.
Прогноз в отношении жизни обычно благоприятный. Заболевание оставляет стойкий иммунитет и достоверных случаев повторного заражения не описано. В запущенных случаях возможны вторичная анемия, истощение, сепсис с летальным исходом.
Профилактика: раннее выявление и санация источников заражения, контроль за полнотой и качеством лечения; лицам, имевшим половой контакт с больным Л. п. с превентивной целью может быть проведена антибиотикотерапия (тетрациклин в течение 2 нед.).
Библиогр.: Бабаянц Р. С. Кожные и венерические болезни жарких стран, М., 1972; Лабораторная диагностика вирусных и риккетсиозных заболеваний, под ред. Э. Леннета и Н. Шмидт, пер. с англ., с. 708, М., 1974; Майсюк А. П. Патологическая анатомия, патогенез и классификация венерической лимфогранулемы, Вестн, дерм. и вен., № 4, с. 83, 1962; Durand М., Nicolas J. et Favre М. Lymphogranulomatose inguinale subaigue d’origine genitale probable, peut-etre venerienne, Bull. Soc. med. H6p. Paris, t. 35, p. 274, 1913; Manson’s tropical diseases, ed. by Ch. Wilcocks a. P. E. C. Manson-Bahr, Baltimore, 1972; W i 1 1-cox R. R. Lymphogranuloma venereum, в кн.: Morton R. S. a. Harris J. R. W. Recent advances in sexually transmitted diseases, p. 188, Edinburgh a. o., 1975, bibliogr.
Читайте также:
- Показания и противопоказания к катетеризации сердца. Подготовка к катетеризации полостей сердца
- Техника операции при вывихе суставного отростка шейного позвонка
- Показания для операции при разрыве сухожилий малоберцовых мышц в объеме дебридмента и швов
- Иннервация органов таза у женщин.
- Неотложная помощь при остром животе.
