Синдром Мийяра-Гюблера (Millard-Gubler) - синонимы, авторы, клиника
Добавил пользователь Alex Обновлено: 21.01.2026
Неврология:
Популярные разделы сайта:
Альтернирующие синдромы моста мозга: Мийяра — Гюблера, Фовилля, Бриссо — Сикара, Раймона — Сестана, Гасперини, Грене
Среди альтернирующих синдромов варолиевого моста чаще всего встречаются синдромы Мийяра — Гюблера, Фовилля, Бриссо -Сикара, Раймона — Сестана, Гасперини, Грене.
Альтернирующий синдром Мийяра — Гюблера. Описан французскими врачами A. Millard (1856 г.) и A. Gubler (1859 г.). Патологический очаг локализуется в основании вентрокаудальной части моста, повреждает двигательное ядро или внутристволовые корешковые волокна VII нерва, а также пирамидный путь.
Синдром встречается при нарушениях кровообращения в парамедианных артериях, отходящих от основной артерии мозга. Гораздо реже он наблюдается при закупорке длинных огибающих артерий и чаще вызывается кровоизлиянием, чем тромбозом. При медленном, постепенном развитии синдрома речь идет обычно об опухолевом процессе — чаще всего о глиоме моста, значительно реже о солитарных бугорках, метастазах рака или саркоме.
Ипсилатеральный симптом — периферический прозопарез (прозоплегия).
Контралатеральный симптом — центральный гемипарез.
Альтернирующий синдром Фовилля
Описан французским неврологом и психиатром L. Foville в 1858 г. Патологический очаг локализуется в вентральной части моста и имеет большую протяженность в рострокаудальном направлении (по сравнению с синдромом Мийяра — Гюблера). Повреждает ядро VI нерва, корешковые волокна VII нерва, пирамидный путь. Генез синдрома Фовилля тот же, что и синдрома Мийяра — Гюблера.
Ипсилатеральные симптомы:
— парез наружной прямой мышцы глаза (сходящееся косоглазие, недоведение глазного яблока при взгляде в сторону очага, диплопия при взгляде в сторону очага), возможен парез взора в сторону очага;
— возможен также периферический прозопарез. Контралатеральный симптом — центральный гемипарез.
Альтернирующий синдром Бриссо — Сикара
Описан в 1895 г. французскими врачами — патологом A. Brissaund и неврологом R. Sicard. Патологический очаг локализуется в вентрокаудальной части основания моста или на основании мозга, раздражая двигательный корешок VII нерва и сдавливая пирамидный путь. Синдром возникает при инфекционно-токсических и очаговых ишемических поражениях базилярной артерии или ее ветвей, объемных процессах на основании мозга.
Ипсилатеральный симптом — лицевой гемиспазм, который со временем может трансформироваться в периферический прозопарез.
Контралатеральный симптом — центральный гемипарез.
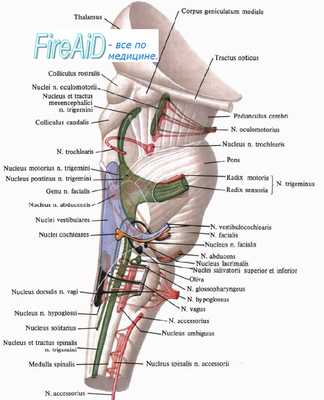
Альтернирующий синдром Раймона — Сестана
Описан в 1903 г. французскими неврологами F. Raumond и М. R. Cestan. Очаг локализуется в покрышке и основании моста. Он повреждает следующие анатомические структуры: мостовой центр взора, медиальный продольный пучок, понтоцеребеллярный путь (средняя ножка мозжечка), пирамидный путь, а также (нередко) медиальную и спинальную петли.
Этиологическими факторами синдрома являются ишемический инсульт в бассейне сосудов покрышки и основания моста, опухоли, туберкуломы, очаги демиелинизации и воспаления.
Ипсилатеральные симптомы:
— парез взора в сторону очага;
— мозжечковая гемиатаксия. Контралатеральные симптомы:
— центральный гемипарез;
— гемипарезу может сопутствовать гемигипестезия.
Альтернирующий синдром Гасперини
Описан итальянским неврологом М. Gasperini в 1906 г. Патологический очаг локализуется в покрышке моста. Он повреждает ядра V—VIII черепных нервов, медиальный и задний продольный пучок, медиальную и спинальную петлю (пирамидный путь, как правило, не страдает). Наиболее частой причиной синдрома Гасперини является ишемический инсульт в бассейне передней нижней мозжечковой артерии (ветвь основной артерии).
Синдром может также встречаться при опухолях и воспалительных процессах, захватывающих каудальную часть покрышки моста.
Ипсилатеральные симптомы:
— диссоциированные расстройства поверхностной чувствительности на всей половине лица (преимущественно в оральных и средних зонах Зельдера);
— парез наружной прямой мышцы глаза или парез взора в сторону очага;
— периферический прозопарез;
— центральные кохлеовестибулярные расстройства;
— симптом Горнера.
Контралатеральный симптом — гемигипестезия (исключая лицо).
Альтернирующий синдром Грене
Описан в 1907 г. Очаг локализуется в каудальных отделах нижней трети покрышки моста. Повреждает корешок спинномозгового тракта тройничного нерва, медиальную и спинальную петли. Наиболее частой причиной развития синдрома являются ишемические нарушения в бассейне ветвей базилярной артерии.
Ипсилатеральные симптомы: диссоциированные расстройства поверхностной чувствительности на лице, преимущественно в оральных и средних зонах Зельдера.
Контралатеральный симптом: гемигипестезия поверхностной чувствительности (исключая лицо).
Синдром острого понтинного миелинолиза
Синдром острого понтинного миелинолиза характеризуется прогрессирующей демиелинизацией проводящих путей в центральной части основания моста (за исключением латеральных областей). Вначале развиваются прогрессирующий тетрапарез (дебютирует чаще со слабости в ногах) и псевдобульбарный паралич.
Затем быстро присоединяются качественные и количественные расстройства сознания, офтальмопарезы, генерализованные судороги. Возникновение синдрома описано при голодании, хронических интоксикациях, инфекционных заболеваниях, почечной недостаточности на фоне прогрессирующей уремии. В половине случаев он развивается у больных с хроническим алкоголизмом, причем чаще на фоне воздержания от приема алкоголя.
Горметония, горметонический синдром Давиденкова
Горметония - это симптомокомплекс, который характеризуется приступообразным повышением мышечного тонуса в конечностях в виде максимального приведения и сгибания рук и разгибания ног. Слово горметония происходит от греческого слова «horme», означающего «приступ», «натиск», и слова «tonos», которое означает напряжение. Синонимом горметонии является горметонический синдром Давиденкова. Синдром назван в честь С Н Давиденкова, который и предложил в 1918 - 1919 годах термин «горметония».
Когда возникает горметония, причины горметонии
Горметония наблюдается в начальной стадии развития парезов и параличей конечностей при обширных полушарных или верхнестволовых нарушениях, чаще при массивных кровоизлияниях с прорывом крови в желудочки мозга. Горметонические судороги длятся от нескольких секунд до 3 минут. Горметонические судороги возникают спонтанно или рефлекторно в ответ на экзогенный раздражитель и характеризуются выраженными защитными рефлексами и ранними мышечными контрактурами.
Горметония механизм возникновения, патогенез
Основным механизмом развития горметонии (патогенез) является быстрое выключение полушарий или верхних отделов головного мозга, в результате чего происходит растормаживание сегментарного аппарата спинного мозга.
Горметония прогноз
Прогноз горметонии, как правило, неблагоприятный. В более благоприятных случаях по мере регресса горметонические судороги прекращаются, ранние мышечные контрактуры сменяются поздней контрактурой в виде стойкой патологической установки конечностей.
Агнозия головного мозга: причины, симптомы, лечение
Что такое агнозия?![агнозия, лечение агнозии, как лечить агнозию]()
Агнозия - это нарушение узнавания явлений и предметов при сохранности сознания и элементарной чувствительности. Термин « агнозия » происходит от приставки «а», означающей отсутствие признака, и греческого слова «gnosis», означающего «познавание».
Причины
Агнозия возникает при обширных поражениях определенных отделов коры полушарий большого мозга. Агнозия чаще связана с патологией преимущественно у правшей правого полушария, а у левшей - левого полушария. То есть с патологией базового полушария для образного, художественного мышления и восприятия. Причины агнозии: болезнь Альцгеймера, нарушения мозгового кровообращения, подострый склерозирующий панэнцефалит, постгипоксическия и/или токсическая энцефалопатия, компактные процессы.
Агнозия у взрослых и детей
Агнозия чаще встречается у взрослых (мужчин и женщин). Агнозия у детей (мальчиков и девочек) встречается в старшем возрасте (с 10 до 17 лет) в связи с тем, что у них лучше выявляется патология и более выраженная дифференциация функциональных зон коры головного мозга.
Агнозия, виды, классификация
Основные виды агнозии: зрительная агнозия (оптическая агнозия), слуховая агнозия, тактильная агнозия (астереогноз), обонятельная агнозия, вкусовая агнозия, болевая агнозия, анозогнозия, аутотопоагнозия.
Зрительная агнозия, оптическая агнозия
Зрительная агнозия , оптическая агнозия - это вид агнозии, при котором происходит неузнавание знакомых предметов или некоторых их свойств и качеств, при отсутствии слепоты. Зрительная агнозия, или оптическая агнозия, возникает при патологических процессах в затылочно-теменной области, затылочной области. Встречается при таких видах патологии, как болезнь Альцгеймера, нарушений мозгового кровообращения. Зрительная агнозия, оптическая агнозия имеет несколько видов. Основные симптомы зрительной агнозии: снижение зрения, ослабление зрения, ухудшение зрения. Однако при обследовании человека снижение зрения отсутствует. Больной не может пояснить назначение предметов и правильно их назвать.
Предметно-зрительная агнозия, зрительно-предметная агнозия
Предметно-зрительная агнозия - это кажущееся снижение зрения, сочетающееся с невозможностью назвать предмет, который показывают пациенту (зубная щетка, ложка, ботинки, трусы, чашка, тарелка, бокал, книга).
Пространственно-зрительная агнозия, пространственная агнозия
Пространственно-зрительная агнозия - это нарушение способности ориентироваться в пространстве или оценивать пространственные соотношения. Пространственно-зрительная агнозия характеризуется отсутствием узнавания сложных пространственных образов, утратой пространственных представлений, нарушением ориентировки на местности. Пространственно-зрительная агнозия наблюдается при поражении нижних отделов теменных долей головного мозга. Часто пространственно-зрительная агнозия сочетается с апракто-агностическим синдромом.
Метаморфопсия
Метаморфопсия - это вид агнозии, при которой наблюдается восприятие предметов в искаженном виде. Макропсия - это вид метаморфопсии, при котором предметы кажутся увеличенными. Микропсия - это вид метаморфопсии, при котором предметы представляются уменьшенными.
Пальцевая агнозия
Пальцевая агнозия - это нарушение выбора, узнавания, дифференцированного показа пальцев рук (ног). Нарушение узнавания пальцев происходит как у себя, так и у других людей. Пальцевая агнозия относится к такой группе патологии, как аутотопоагнозия.
Агнозия на лица, прозопагнозия
Агнозия на лица , или прозопагнозия - это нарушение распознавания отлично знакомых лиц людей. При неузнавании лица человека пациент говорит, что якобы плохо видит, поэтому не может узнать. На самом деле, зрение у больного хорошее. Агнозия на лица, по данным Сарклиник, наблюдается при поражении височных и / или затылочных отделов головного мозга чаще недоминантного полушария. Болезнь Альцгеймера является частой причиной агнозии на лица (прозопагнозии).
Симультантная агнозия
Симультантная агнозия - это невозможность полного и целостного восприятия комплекса сенсорных образов разнообразных модальностей и нарушением узнавания целостного общего образа по части образа. При этом узнавание законченных и единичных образов сохранено. При симультантной агнозии наблюдаются достаточно сложные нарушения синтетических процессов формирования сенсорного образа. По данным Сарклиник, симультантная агнозия встречается при поражении затылочной, теменной, височной областей в зоне их сопряжения. Некоторые пациенты ее называют "симультанная агнозия".
Также встречаются ассоциативная агнозия, апперцептивная агнозия.
Слуховая агнозия
Слуховая агнозия - это неспособность узнавать знакомые звуки, при сохранности слуха. Наблюдается при поражении лобной и височной областей, вторичных корковых зон анализатора слуха. Словесная агнозия - это неспособность понимать смысл знакомых слов при сохраненном слухе. При словесной агнозии поражаются вторичные зоны анализатора слуха в доминантном полушарии. Часто отмечается при сенсорной афазии.
Амузия
Амузия - это неспособность узнавать музыкальные мелодии. При амузии поражается недоминантное полушарие. Также при нарушениях в субдоминантном полушарии затрудняется оценка интонационного компонента речи.
Тактильная агнозия, астереогноз
Тактильная агнозия , или астереогноз - это неспособность определять на ощупь с закрытыми глазами предметы, положенные в руку, при условии сохранности чувствительности. Астереогноз подразделяется на 2 вида: первичный астереогноз и вторичный астереогноз. Тактильная агнозия возникает при поражении теменной коры, чаще верхней теменной дольки. Тактильная чувствительность и мышечно-суставное чувство при первичной тактильной агнозии не поражены. При вторичном астереогнозе поражены мыечно-суставное чувство и тактильная чувствительность. Нарушен этап синтеза элементарных сенсорных ощущений. Пациент при тактильной агнозии может описать отдельные свойства предмета, но не может воспринять его в целом.
Обонятельная агнозия
Обонятельная агнозия - это расстройство узнавания знакомых предметов или веществ по запаху.
Вкусовая агнозия
Вкусовая агнозия - это нарушение распознавания веществ по их вкусовым качествам при сохранности вкуса и обоняния. Вкусовая агнозия и обонятельная агнозия развиваются вследствие обширных поражений медиобазальных участков коры височной доли.
Болевая агнозия
Болевая агнозия - расстройство восприятия болевых раздражений. Дизестезия - нарушение восприятия укола как прикосновения.
При рассмотренных выше агнозиях у больных нарушено узнавание внешних раздражителей. Некоторые виды агнозии связаны с нарушениями восприятия человеком собственного тела.
Анозогнозия
Анозогнозия - это отсутствие критической оценки своего дефекта. Анозогнозия наблюдается чаще при поражении правой теменной доли мозга. Пациенты критически не оценивают такие свои дефекты, как ухудшение зрения, снижние слуха, паралич, парез. Часто при анозогнозии пациенты отрицает свою болезнь.
Синдром Антона
Синдром Антона - это вид анозогнозии, при котором пациент, имеющий серьезные проблемы со зрением, с большим упорством отрицает наличие этих проблем. Синдром Антона впервые наблюдал в 1898 году врач психиатр и невролог из Германии Антон, по имени которого этот синдром и назван. Сам Антон это заболевание назвал корковой слепотой. Синдром Антона наблюдается при поражении задних участков коры больших полушарий, нарушаются рефлекторные взаимосвязи между промежуточным мозгом и затылочной зоной коры головного мозга. Основные симптомы синдром Антона: расстройство зрения, отрицание самим пациентом нарушений зрения, отсутствие критического восприятия своего состояния, бурные фантазии, многословие, склонность к вымыслу.
Аутотопоагнозия
Аутотопоагнозия - это затруднение узнавания собственного тела и его частей, нарушений схемы тела. Аутотопоагнозия относится к соматоагнозиям. Человеку кажется, что у человека 6 рук, 8 ног, 2 головы, голова квадратная, руки с щупальцами. Пациент не может различать правую и левую сторону тела, не может показать части своего тела, нарушено выполнение проб Геда. Больной при поражении доминантного полушария головного мозга не различает левую и правую половины тела, при поражении субдоминантного полушария головного мозга считает, что у него нет руки или ноги, или он не может управлять этими конечностями.
Полимелия
Полимелия - это состояние, при котором человеку кажется, что у него много рук или ног.
Пальцевая агнозия, синдром Герстмана
Пальцевая агнозия - это неспособность отличать один палец от другого, при этом мышечно-суставное чувство сохранено. Пальцевая агнозия носит название «синдром Герстмана». Аутотопоагнозия отмечается при поражении теменной коры и ее взаимосвязей с таламусом в правом полушарии. Пальцевая агнозия, нарушение ориентировки слева и справа, по данным Сарклиник, часто наблюдаются также при левополушарных теменных патологических процессах.
Вторичные нарушения гнозиса
Вторичные нарушения гнозиса наблюдаются при поражении передних отелов головного мозга. Для вторичных нарушений гнозиса характерна фрагментарность восприятия сенсорных образов. Они ухватываются за определенный образ и думают, что он правильный. Например, больной купается в ванне без воды, но думает, что она наполнена водой. При динамических нарушениях гнозиса происходит увеличение времени узнавания сенсорных образов. При поражении глубинных активирующих неспецифических систем головного мозга могут встречаться положительные эффекты внешней стимуляции внимания, фрагментарность восприятия, флюктуации нарушений.
Буквенная агнозия
Буквенная агнозия характеризуется неузнаванием букв. Устная речь у больного сохранена, но у него наблюдаются дислексия (словесная слепота) и дисграфия (расстройство письма). Буквенная агнозия встречается при поражении затылочных отделов доминантного полушария головного мозга.
Про заболевания "агнозия" даже снимают фильмы. Все помнят испанский фильм "Агнозия" режиссера (и композитора) Эудженио Мира (2010) с участием в главной роли Эдуардо Норьега. Фильм "Амнезия" повествует о дочери богатого промышленника и бизнесмена Жоана Праца, которая болеет агнозией. Тяжело жить и хранить секреты, когда зрение и слух в полном порядке, но головной мозг не хочет формировать понятные слуховые и визуальные образы от сигналов, поступающих извне. Кто главный злодей триллера - Висент, Карлес или кто-то другой?
Агнозия лечение, как лечить агнозию
Сарклиник проводит лечение агнозии в Сартове, России . Сарклиник знает, как лечить агнозию в Саратове.
Альтернирующие синдромы ( Перекрёстные синдромы )
Альтернирующие синдромы — это неврологические нарушения, включающие одностороннее поражение черепных нервов и контрлатеральные ему двигательные и/или сенсорные расстройства. Разнообразие форм обусловлено различным уровнем поражения. Диагностика осуществляется клинически в ходе неврологического обследования. Для установления этиологии заболевания проводится МРТ головного мозга, исследования церебральной гемодинамики, анализ ликвора. Лечение зависит от генеза патологии, включает консервативные, хирургические способы, восстановительную терапию.
МКБ-10
Общие сведения
Альтернирующие синдромы получили название от латинского прилагательного «альтернанс», означающего «противоположный». Понятие включает симптомокомплексы, характеризующиеся признаками поражения черепно-мозговых нервов (ЧМН) в сочетании с центральными двигательными (парезы) и чувствительными (гипестезия) нарушениями в противоположной половине тела. Поскольку парез охватывает конечности половины тела, он носит название гемипарез («геми» - половина), аналогично сенсорные расстройства обозначаются термином гемигипестезия. Из-за типичной клинической картины альтернирующие синдромы в современной неврологии имеют синоним «перекрёстные синдромы».
Причины альтернирующих синдромов
Характерная перекрёстная неврологическая симптоматика возникает при половинном поражении церебрального ствола. В основе патологических процессов могут лежать:
- Нарушения церебрального кровообращения. Инсульт наиболее частая причина, обуславливающая альтернирующие синдромы. Этиофактором ишемического инсульта становится тромбоэмболия, спазм в системе позвоночной, базилярной, мозговой артерии. Геморрагический инсульт возникает при кровоизлиянии из указанных артериальных сосудов.
- Опухоль головного мозга. Альтернирующие синдромы появляются при непосредственном поражении ствола опухолью, при сдавлении стволовых структур увеличивающимся в размерах рядом расположенным новообразованием.
- Воспалительные процессы:энцефалиты, менингоэнцефалиты, абсцессы головного мозга вариабельной этиологии с локализацией воспалительного очага в стволовых тканях.
- Травма мозга. В ряде случаев альтернирующей симптоматикой сопровождаются переломы костей черепа, формирующих заднюю черепную ямку.
Альтернирующие симптомокомплексы внестволовой локализации диагностируются при нарушениях кровообращения в средней мозговой, общей или внутренней сонной артерии.
Патогенез
Ядра черепных нервов расположены в различных отделах церебрального ствола. Здесь же проходит двигательный тракт (пирамидный путь), несущий эфферентную импульсацию от церебральной коры к нейронам спинного мозга, чувствительный тракт, проводящий афферентные сенсорные импульсы от рецепторов, мозжечковые пути. Двигательные и чувствительные проводящие волокна на уровне спинного мозга образуют перекрест. В результате иннервация половины тела осуществляется нервными путями, проходящими в противоположной части ствола. Одностороннее стволовое поражение с одновременным вовлечением в патологический процесс ядер ЧМН и проводящих трактов клинически проявляется перекрёстной симптоматикой, характеризующей альтернирующие синдромы. Кроме того, перекрёстные симптомы возникают при одновременном поражении двигательной коры и внестволовой части ЧМН. Патология среднего мозга отличается двусторонним характером, не приводит к альтернирующей симптоматике.
Классификация
По расположению очага поражения выделяют внестволовые и стволовые синдромы. Последние подразделяются на:
- Бульбарные — связаны с очаговым поражением продолговатого мозга, где расположены ядра IX-XII черепных нервов, нижние ножки мозжечка.
- Понтинные — обусловлены патологическим очагом на уровне моста с вовлечением ядер IV-VII нервов.
- Педункулярные — возникают при локализации патологических изменений в ножках мозга, где располагаются красные ядра, верхние мозжечковые ножки, проходят корешки III пары ЧМН, пирамидные тракты.
Клиника альтернирующих синдромов
Основу клинической картины составляют альтернирующие неврологические симптомы: признаки дисфункции ЧМН на стороне поражения, сенсорные и/или двигательные расстройства с противоположной стороны. Поражение нервов носит периферический характер, что проявляется гипотонусом, атрофией, фибрилляциями иннервируемых мышц. Двигательные нарушения представляют собой центральные спастические гемипарезы с гиперрефлексией, патологическими стопными знаками. В зависимости от этиологии альтернирующие симптомы имеют внезапное либо постепенное развитие, сопровождаются общемозговой симптоматикой, признаками интоксикации, внутричерепной гипертензией.
Бульбарная группа
Синдром Джексона формируется при поражении ядра XII (подъязычного) нерва и пирамидных путей. Проявляется периферическим параличом половины языка: высунутый язык девиирует в сторону поражения, отмечается атрофия, фасцикуляции, затруднения произношения сложно артикулируемых слов. В контрлатеральных конечностях наблюдается гемипарез, иногда — потеря глубокой чувствительности.
Синдром Авеллиса характеризуется парезом мышц гортани, глотки, голосовых связок вследствие дисфункции ядер языкоглоточного (IX) и блуждающего (X) нервов. Клинически наблюдается попёрхивание, нарушения голоса (дисфония), речи (дизартрия) с гемипарезом, гемигипестезией противоположных конечностей. Поражение ядер всех каудальных ЧМН (IX-XII пара) обуславливает вариант Шмидта, отличающийся от предыдущей формы парезом грудинно-ключично-сосцевидной и трапециевидной мышц шеи. С поражённой стороны наблюдается опущение плеча, ограничение подъёма руки выше горизонтального уровня. Затруднён поворот головы в сторону паретичных конечностей.
Форма Бабинского-Нажотта включает мозжечковую атаксию, нистагм, триаду Горнера, перекрёстно — парез и расстройство поверхностной чувствительности. При варианте Валленберга-Захарченко выявляется аналогичная клиника, дисфункция IX, Х и V нервов. Может протекать без пареза конечностей.
Понтинная группа
Синдром Мийяра-Гюблера появляется при патологии в области ядра VII пары и волокон пирамидного тракта, представляет собой сочетание лицевого пареза с гемипарезом противоположной стороны. Аналогичная локализация очага, сопровождающаяся раздражением ядра нерва, обуславливает форму Бриссо-Сикара, при которой вместо лицевого пареза наблюдается лицевой гемиспазм. Вариант Фовилля отличается наличием периферического пареза VI черепного нерва, дающего клинику сходящегося косоглазия.
Синдром Гасперини — поражение ядер V-VIII пар и чувствительного тракта. Отмечается лицевой парез, сходящееся косоглазие, гипестезия лица, тугоухость, возможен нистагм. Контрлатерально наблюдается гемигипестезия по проводниковому типу, моторика не нарушена. Форма Раймона-Сестана обусловлена поражением моторных и сенсорных путей, средней мозжечковой ножки. Диссинергия, дискоординация, гиперметрия обнаруживаются на стороне очага, гемипарез и гемианестезия — контрлатерально.
Педункулярная группа
Синдром Вебера — дисфункция ядра III пары. Проявляется опущением века, расширением зрачка, поворотом глазного яблока в сторону наружного угла глаза, перекрёстным гемипарезом или гемигипестезией. Распространение патологических изменений на коленчатое тело прибавляет к указанной симптоматике зрительные нарушения (гемианопсию). Вариант Бенедикта — патология глазодвигательного нерва сочетается с дисфункцией красного ядра, что клинически проявляется интенционным тремором, атетозом противоположных конечностей. Иногда сопровождается гемианестезией. При варианте Нотнагеля наблюдается глазодвигательная дисфункция, мозжечковая атаксия, расстройства слуха, контрлатеральный гемипарез, возможны гиперкинезы.
Внестволовые альтернирующие синдромы
Гемодинамические нарушения в системе подключичной артерии обуславливают появление вертигогемиплегической формы: симптомы дисфункции вестибуло-кохлеарного нерва (шум в ухе, головокружение, падение слуха) и перекрёстный гемипарез. Оптикогемиплегический вариант развивается при дисциркуляции одновременно в глазничной и средней мозговой артерии. Характеризуется сочетанием дисфункции зрительного нерва и перекрёстного гемипареза. Асфигмогемиплегический синдром возникает при окклюзии сонной артерии. Наблюдается противоположный гемипарезу гемиспазм мышц лица. Патогномоничный признак — отсутствие пульсации сонной и лучевой артерий.
Осложнения
Альтернирующие синдромы, сопровождающиеся спастическим гемипарезом, приводят к развитию контрактур суставов, усугубляющих моторные расстройства. Парез VII пары обуславливает перекос лица, который становится серьёзной эстетической проблемой. Результатом поражения слухового нерва является тугоухость, доходящая до полной утраты слуха. Односторонний парез глазодвигательной группы (III, VI пары) сопровождается двоением (диплопией), существенно ухудшающей зрительную функцию. Наиболее грозные осложнения возникают при прогрессировании поражения мозгового ствола, его распространении на вторую половину и жизненно важные центры (дыхательный, сердечно-сосудистый).
Диагностика
Установить наличие и вид перекрёстного синдрома позволяет осмотр невролога. Полученные данные дают возможность определить топический диагноз, то есть локализацию патологического процесса. Ориентировочно судить об этиологии можно по течению болезни. Опухолевые процессы отличаются прогредиентным нарастанием симптоматики в течение нескольких месяцев, иногда — дней. Воспалительные поражения зачастую сопровождаются общеинфекционными симптомами (повышение температуры тела, интоксикация). При инсульте альтернирующие симптомы возникают внезапно, быстро нарастают, протекают на фоне изменений артериального давления. Геморрагический инсульт отличается от ишемического размытой атипичной картиной синдрома, что обусловлено отсутствием чёткой границы патологического очага в связи с выраженными перифокальными процессами (отёк, реактивные явления).
Для установления причины возникновения неврологической симптоматики проводятся дополнительные исследования:
- Томография. МРТ головного мозга позволяет визуализировать воспалительный очаг, гематому, опухоль ствола, область инсульта, дифференцировать геморрагический и ишемический инсульт, определить степень сдавления стволовых структур.
- Ультразвуковые методы. Наиболее доступный, достаточно информативный метод диагностики нарушений церебрального кровотока - УЗИ церебральных сосудов. Обнаруживает признаки тромбоэмболии, локального спазма внутримозговых сосудов. В диагностике окклюзии сонных, позвоночных артерий необходима УЗДГ экстракраниальных сосудов.
- Нейровизуализация сосудов. Наиболее информативным способом диагностики острых нарушений мозгового кровообращения является МРТ сосудов головного мозга. Визуализация сосудов помогает точно диагностировать характер, локализацию, степень их поражения.
- Исследование цереброспинальной жидкости.Люмбальная пункция проводится при подозрении на инфекционно-воспалительный характер патологии, в пользу которого свидетельствуют воспалительные изменения ликвора (мутность, цитоз за счёт нейтрофилов, наличие бактерий). Бактериологические и вирусологические исследования позволяют выявить возбудителя.
Лечение альтернирующих синдромов
Терапия проводится в отношении основного заболевания, включает консервативные, нейрохирургические, реабилитационные методы.
- Консервативная терапия. К общим мероприятиям относится назначение противоотёчных, нейропротекторных средств, коррекция АД. Дифференцированное лечение осуществляется соответственно этиологии заболевания. Ишемический инсульт является показанием к тромболитической, сосудистой терапии, геморрагический — к назначению препаратов кальция, аминокапроновой к-ты, инфекционные поражения — к проведению антибактериальной, противовирусной, антимикотической терапии.
- Нейрохирургическое лечение. Может потребоваться при геморрагическом инсульте, поражении кровоснабжающих мозг магистральных артерий, объёмных образованиях. По показаниям проводится реконструкция позвоночной артерии, каротидная эндартерэктомия, формирование экстра-интракраниального анастомоза, удаление опухоли ствола, удаление метастатической опухоли и пр. Вопрос о целесообразности хирургического вмешательства решается совместно с нейрохирургом.
- Реабилитация. Осуществляется совместными усилиями реабилитолога, врача ЛФК, массажиста. Направлена на предупреждение контрактур, увеличение объёма движения паретичных конечностей, адаптацию больного к своему состоянию, послеоперационное восстановление.
Прогноз и профилактика
Соответственно этиологии альтернирующие синдромы могут иметь различный исход. Гемипарез приводит к инвалидизации большинства пациентов, полное восстановление наблюдается в редких случаях. Более благоприятный прогноз имеют ограниченные ишемические инсульты в случае быстро начатого адекватного лечения. Восстановление после геморрагического инсульта менее полное и более длительное, чем после ишемического. Прогностически сложными являются опухолевые процессы, особенно метастатического генеза. Профилактика неспецифична, состоит в своевременном эффективном лечении цереброваскулярной патологии, предупреждении нейроинфекций, ЧМТ, онкогенных воздействий.
Синдром Мийяра-Гюблера
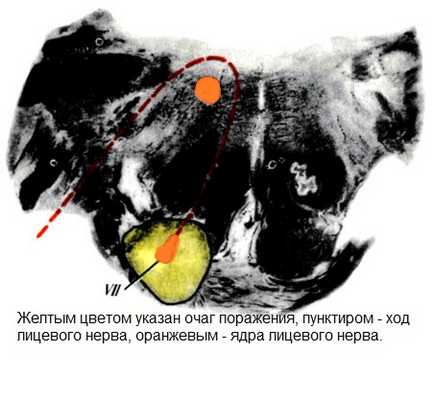
Синдром Мийяра-Гюблера относится к так называемым альтернирующим синдромам, при которых сочетается поражение черепно-мозгового нерва на стороне поражения мозга с чувствительными и/или проводниковыми расстройствами на противоположной стороне, образуя двухстороннюю, но разную по характеру симптоматику.
Синдром Мийяра-Гюблера формируется при поражении нижней части моста, при этом затронутым оказывается ядро лицевого нерва или его аксонов, а также корково-спинномозговой путь. Вероятный очаг патологического процесса описан на рисунке.
Симптоматика
Симптомами данного поражения являются периферический парез (вплоть до паралича) мимической мускулатуры (на стороне патологического очага) в сочетании с центральным гемипарезом (вплоть до плегии). Данное патологическое состояние было описано французом A. Villard (годы жизни 1830-1915) в 1856 году, а также, несколько позже, в 1896 году немецким врачом (независимо от данных исследований коллеги) A. Gubler (1821-1897 годы жизни).
Причинами, как и при прочих процессах, является опухоль, тяжелая черепно-мозговая травма, ишемическое и геморрагическое поражение, а также последствия оперативных вмешательств на головном мозге.
Читайте также:
- Механизм экспорта иРНК из ядра
- Уход после операции ревизионного тотального эндопротезирования локтевого сустава
- Сахарный диабет у детей: причины, симптомы и лечение
- Фазы жизнедеятельности при гинекологической операции. Метаболические нарушения после операции
- С любимыми не расставайтесь! Как удержать мужчину: мифы и реальность?

