Синдром пальпируемых яичников после климакса (постменопаузы)
Добавил пользователь Alex Обновлено: 01.02.2026
Пременопауза и постменопауза соответствуют переходу от репродуктивного периода жизни женщины к пострепродуктивному с потерей детородной и угасанием гормональной функции организма (в прошлом переходный период назывался климактерическим от греческого climax - лестница, переход).
В переходном периоде выделяются:
- пременопауза - период жизни женщины старше 45-47 лет, когда появляются климактерические симптомы (нейровегетативные, психоэмоциональные, обменно-эндокринные), до прекращения менструаций;
- менопауза (производное от греческих menos - месяц и pausos - окончание) - последняя самостоятельная менструация;
- постменопауза - отсутствие менструаций в течение 12 мес и более. Выделяют раннюю постменопаузу (первые 2 года) и позднюю (продолжительность более 2 лет);
- перименопауза , включающая пременопаузу и 2 года после менопаузы.
Дату последней менструации можно установить только ретроспективно, длительность вышеназванных периодов определяют, изучая анамнез.
В переходном периоде жизни женщины наибольшие изменения претерпевает гипоталамо-гипофизарно-яичниковая система: повышается порог чувствительности гипоталамуса к эстрогенам, увеличивается ФСГ и ЛГ (в 14 и 3 раза соответственно). В пременопаузе постепенно возникает недостаточность желтого тела, прогрессивно нарастает число ановуляторных циклов, истощаются фолликулярные резервы. Прекращение циклической функции яичников совпадает с менопаузой. У женщин в постменопаузе не вырабатывается прогестерон и снижается секреция эстрогенов, меняется их соотношение, основным становится наименее активный эстроген - эстрон. Концентрация эстрона в плазме крови женщин в постменопаузе в 3-4 раза больше, чем эстрадиола. Эстрон в постменопаузе образуется в жировой и мышечной ткани из андростендиона, который больше секретируется надпочечниками и в меньшей степени яичниками.
Указанные нейроэндокринные изменения приводят к инволюционным процессам в органах репродукции. В пременопаузе существенных изменений размеров и структуры матки и яичников по сравнению с женщинами репродуктивного возраста не происходит. Матка, являясь органом-мишенью для стероидных половых гормонов, после менопаузы теряет в среднем 1/3 своего объема в результате атрофических процессов в миометрии, которые максимально интенсивны в первые 2-5 лет после менопаузы, после 20 лет постменопаузы размеры матки не меняются.
Дефицит эстрогенов как часть инволюционных процессов в организме женщины в пре- и постменопаузе можно расценивать как закономерный физиологический процесс, хотя он играет патогенетическую роль для многих расстройств, в том числе климактерических. Нейровегетативные, обменно-эндокринные, психоэмоциональные проявления (ранние), урогенитальные расстройства, атрофические изменения кожи, слизистых оболочек (средневременные), остеопороз, сердечно-сосудистые заболевания (поздние) возникают в определенной хронологической последовательности и значительно снижают качество жизни женщины в постменопаузе. Различные симптомы, связанные с угасанием функции яичников, наблюдаются более чем у 70% женщин.
Частота проявлений климактерического синдрома меняется с возрастом и длительностью постменопаузы. Если в пременопаузе она составляет 20-30%, то в постменопаузе - 35-50%. Продолжительность климактерического синдрома составляет в среднем 3-5 лет (от 1 года до 10-15 лет). Самыми частыми проявлениями климактерического синдрома являются приливы, потливость, повышение или понижение артериального давления, головная боль, нарушения сна, депрессия и раздражительность, астенические проявления, симпатико-адреналовые кризы. В 40% наблюдений климактерический синдром имеет легкое течение, в 35% - среднетяжелое, в 25% - тяжелое.
Урогенитальные расстройства могут возникать еще в пременопаузе, но обычно появляются на 2-5-м году постменопаузы у 30-40% женщин. В пожилом возрасте их частота может достигать 70%. Возникновение урогенитальных расстройств обусловлено развитием на фоне дефицита половых гормонов атрофических и дистрофических процессов в эстрогенчувствительных структурах мочеполовой системы (уретра, мочевой пузырь, влагалище, связочный аппарат, мышечный и соединительнотканный компоненты тазового дна, сосудистые сплетения). Этим объясняется одновременное нарастание клинических симптомов атрофического вагинита, диспареунии, цистоуретрита, поллакиурии, недержания мочи. В постменопаузе нередко прогрессирует пролапс гениталий, в основе которого лежат нарушения биосинтеза и депонирования коллагена в фибробластах на фоне гипоэстрогении, поскольку на фибробластах имеются рецепторы эстрогенов и андрогенов.
Одним из последствий эстрогендефицитного состояния в пре- и постменопаузе становится увеличение частоты сердечно-сосудистой патологии, обусловленной атеросклерозом (ишемическая болезнь сердца, нарушение мозгового кровообращения, артериальная гипертензия). Для женщин в постменопаузе это катастрофично: если у женщин до 40 лет частота инфаркта миокарда в 10-20 раз ниже, чем у мужчин, то после угасания функции яичников соотношение постепенно меняется и составляет к 70 годам 1:1. Возникновение сердечно-сосудистой патологии патогенетически связано с изменеем липидов и свертывающей системы крови при гипоэстрогении: повышение уровня холестерина, триглицеридов, липопротеидов низкой и очень низкой плотности, снижение уровня липопротеидов высокой плотности, увеличение свертываемости крови и снижение антикоагулянтного потенциала системы гемостаза.
Считают, что длительный дефицит эстрогенов в пожилом возрасте может участвовать в патогенезе болезни Альцгеймера (поражение головного мозга). Отмечен профилактический эффект эстрогенов в отношении деменции у женщин в постменопаузе, но этот вопрос требует дальнейших исследований в рамках доказательной медицины.
Эстрогендефицитное состояние после менопаузы приводит к остеопорозу у 40% пациенток. Остеопороз и остеопения, предшествующая ему, имеют длительный латентный период. Снижение синтеза матрикса кости остеобластами и усиление процессов резорбции костной ткани остеокластами начинаются уже после 35-40 лет. Потеря костной массы после прекращения менструаций резко ускоряется и составляет 1,1-3,5% в год. К 75-80 годам потеря костной плотности может приблизиться к 40% по сравнению с таковой в возрасте 30-40 лет. У 35,4% женщин, доживших до 65 лет, можно прогнозировать переломы костей. Остеопороз развивается постепенно и бессимптомно, а появление его клинических проявлений говорит о значительной потере костной массы. Это боли в костях, микро- и макропереломы при минимальной травматизации, искривление позвоночника (кифоз, лордоз, сколиоз), уменьшение роста. Поскольку в первые 5 лет после прекращения менструаций поражаются преимущественно кости с преобладанием трабекулярного, решетчатого строения (позже присоединяется поражение трубчатых костей), переломы позвоночника, лучевой кости в типичном месте возникают раньше, чем перелом шейки бедра. Рентгеновское исследование не обеспечивает своевременную диагностику остеопороза, это становится возможным только тогда, когда потеря костной массы достигает 30% и более. Диагностика остеопороза, помимо клинических проявлений, основывается на денситометрии.
Факторы риска остеопороза:
- возраст (риск увеличивается с возрастом) - постменопауза;
- пол (женщины имеют больший риск, чем мужчины, и составляют 80% всех страдающих остеопорозом);
- раннее наступление менопаузы, особенно до 45 лет;
- расовая принадлежность (наибольший риск у белых женшин);
- субтильное телосложение, небольшая масса тела;
- недостаточное потребление кальция;
- малоподвижный образ жизни;
- курение, алкогольная зависимость;
- семейная отягошенность по остеопорозу; полиморфизм гена, отвечающего за синтез рецептора витамина D;
- аменорея в репродуктивном возрасте;
- 3 родов и более в анамнезе, длительная лактация.
Единственным патогенетически обоснованным и эффективным методом коррекции климактерических расстройств является заместительная гормональная терапия , для чего используют натуральные эстрогены (эстрадиола валерат, 17-ß-эстрадиол, конъюгированные эстрогены, эстриол) в комбинации с гестагенами или андрогенами. Возможно введение гормонов парентерально (в инъекциях, трансдермально, вагинально, в виде спрея) и прием внутрь.
Для коррекции климактерического синдрома, урогенитальных расстройств используют краткосрочные курсы заместительной гормональной терапии (в течение 1-3 лет). С целью профилактики и лечения остеопороза заместительная гормональная терапия проводится более 3 лет.
В пременопаузе целесообразно назначать эстроген-гестагенные препараты (дивина, климен, климонорм, фемостон, циклопрогинова, трисеквенс), в постменопаузе более физиологично постоянное поступление гормонов (прогинова-21, премелла, эстрофем, гинодиан-депо, клиогест, ливиал).
Длительная заместительная гормональная терапия, особенно начатая в позднем периоде жизни, может повышать риск рака молочной железы, частоту сердечнососудистых заболеваний: тромбозов, тромбоэмболии, инфарктов, инсультов.
Синдром пальпируемых яичников после климакса (постменопаузы)
Особенности кисты яичника в менопаузе
Особенности кисты яичника в менопаузе
Киста яичника в менопаузе - явление не столь уж редкое. Имея небольшие размеры, она обычно никак себя не проявляет. По мере ее прогрессирования возникают симптомы, указывающие на сдавливание соседних органов. Лечение осуществляется как консервативным, так и хирургическим путем.
Какие образования яичников характерны для менопаузы
Основные виды кист, которые образуются в период климакса:
- серозные - встречаются в 60% случаев,
- папиллярные, которые диагностируются у 13% пациенток,
- муцинозные цистаденомы, на их долю приходится 11% образований яичников в менопаузе,
- эндометриоидные, которые выявляются у 3% пациенток.
В период климакса возможно образование параовариальных кист. Они выглядят как обособленные пузырьки, наполненные жидкостью. К их появлению склонны женщины, страдающие от сбоев в работе щитовидной железы и нарушений обмена веществ, а также перенесшие большое количество абортов. Опасность таких образований заключается в возможности их злокачественного перерождения, что, впрочем, случается крайне редко.
Иногда при менопаузе образуется дермоидная киста, которая очень медленно увеличивается в размерах. Благодатным фоном для ее появления считается наличие эндокринных нарушений.
Причины кисты придатка в период климакса
Кисты яичников чаще всего возникают в детородном возрасте, что обусловлено гормональными особенностями этого периода. Прежде всего, речь идет о функциональных образованиях, которые в большинстве случаев исчезают через несколько менструальных циклов. Однако к появлению некоторых кист циклические изменения не имеют никакого отношения. Такие новообразования выявляются в пожилом возрасте, доставляя немало проблем.
Женщина может удивиться, откуда у нее возникла киста яичника при менопаузе. Однако такое явление имеет обоснование. Дело в том, что в климатический период в организме снижается продукция определенных гормонов. Это приводит к утрате репродуктивными органами обычных функций. Яичники перестают полноценно функционировать, что нередко приводит к появлению в них посторонних включений. Функциональные образования при менопаузе формироваться не могут, т. к. в это время нет овуляции.
Киста яичника после 50 лет возникает по различным причинам, однако установить ее происхождение обычно не представляется возможным. Существуют факторы, увеличивающие вероятность развития патологии:
- ранний климакс,
- неправильное функционирование яичников,
- отсутствие беременностей в прошлом,
- миома матки,
- частые воспалительные процессы половой сферы,
- возраст около 50 лет,
- кровянистые выделения из половых путей, не связанные с заболеваниями матки.
Симптомы кисты яичника во время климакса
Киста яичника при климаксе небольших размеров обычно никак себя не проявляет или доставляет небольшой дискомфорт в области своей локализации. Обнаруживается чаще всего во время пальпации или проведения ультразвукового исследования. По мере увеличения диаметра новообразования возникают характерные симптомы:
- болезненность внизу живота (чаще всего односторонняя), которая обычно усиливается во время полового акта или при совершении активных движений,
- при сдавливании новообразованием мочевого пузыря - частые позывы к его опорожнению, кишечника - запоры, возникновение геморроя,
- ощущение распирания живота или тяжести в нем,
- в случае сжатия кистой сосудов - варикозное расширение вен ног.
Киста может перекрутиться или разорваться. Это опасно для жизни и здоровья женщины. При этом наблюдается усиление болевого синдрома, повышение температуры тела, начинается рвота. Достижение образованием больших размеров приводит к увеличению объема живота, его асимметрии и выпячиванию. В некоторых случаях развивается асцит.
Если новообразование появилось в результате гормональных проблем, то обычно наблюдаются кровянистые выделения из влагалища, напоминающие менструацию, но не имеющие какой-либо регулярности.
Помните! Если обнаруживается киста яичника в менопаузе, лечение назначает только врач!
Как лечить кисту в менопаузе
Женщина, у которой нашли образование яичника, должна проконсультироваться со специалистом по поводу необходимости проведения операции. За некоторыми кистами можно просто наблюдать. Разработать схему терапии поможет лечащий врач.
Существуют критерии, при наличии которых новообразование нужно удалить. Зарубежные медики считают, что однокамерная киста, имеющая размеры менее 10 см и тонкие стенки, которая не разрастается, с вероятностью 70% не трансформируется в рак.
Если у женщины, которая находится в менопаузе, имеются противопоказания к проведению операции, а размеры новообразования составляют не более 5 см, и оно не несет угрозы злокачественного перерождения, то хирургическое вмешательство не проводится. Киста, которая может переродиться в рак, подлежит удалению.
Наблюдение в динамике предполагает проведение УЗИ (раз в 3 месяца), а также исследование крови на онкомаркеры СА-125, СА-19-9. Иногда дополнительно используются МРТ и КТ, проводится исследование уровня тестостерона, ФСГ и эстрадиола.
Консервативное лечение
Применение препаратов позволяет уменьшить размеры образований, а также сгладить симптоматику, которой они сопровождаются. На усмотрение врача могут использоваться лекарства, указанные ниже:
- Эстрогеносодержащие медикаменты, например, Овидон, Марвелон.
- Препараты из группы прогестинов или гестагенов (Дюфастон, Норколут).
- Антиэстрогены, в том числе Тамоксифен.
- Стимуляторы иммунитета: Тимарин, Циклоферон.
- Витамин Е, аскорбиновая кислота (для укрепления защитных сил организма).
- Анальгетики, например, Баралгин.
- Противовоспалительные суппозитории для вагинального введения на основе индометацина.
Гомеопатические средства для нормализации гормонального фона могут применяться, если имеется киста яичника в пременопаузе (обычно это период с 45 до 50 лет), тогда, когда патология протекает без осложнений. Обычно назначаются: Бромиум, Апис, Калиум, Ликоподиум.
Хирургическое вмешательство
Операция проводится, если киста способна к злокачественной трансформации. При этом обычно осуществляется полное удаление придатка путем лапаротомии или лапароскопии. На выбор способа хирургического вмешательства влияют факторы, перечисленные ниже:
- тяжесть патологического процесса,
- вероятность развития осложнений,
- размеры (цистаденома в любом случае подлежит иссечению),
- техническое оснащение клиники, в которой будут проводиться манипуляции.
Народное лечение кисты яичника при менопаузе
В период климакса важно пристально следить за своим здоровьем и регулярно наблюдаться у гинеколога. Если врач рекомендует удалить образование, то необходимо прислушаться к его мнению. Народные средства хороши тогда, когда новообразование имеет небольшие размеры, не отличается стремительным ростом и не может переродиться в рак. Ниже приведены наиболее популярные рецепты:
- 1 ч. л. меда выложить в глубокую миску, обмакнуть туда бинт, сложенный в 2 слоя, перевязать заготовку прочной нитью, оставив свисать длинные кончики. Тампон ввести глубоко во влагалище на сутки, затем - поменять. Продолжительность курса составляет 1,5 недели.
- С маленькой головки репчатого лука снять шелуху, окунуть ее в мед и оставить напитываться на 24 часа. Обмакнуть в состав бинт, обмотать его вокруг тампона и ввести глубоко во влагалище на ночь. Процедуру выполнять в течение 10 суток.
- 300 г изюма залить 1 л водки, оставить настаиваться на 7 дней. Принимать по 1 ст. л. средства трижды в сутки на протяжении месяца.
- 100 г скорлупы грецких орехов залить 500 мл водки, настаивать в течение 7 дней, затем пропустить через сито и принимать по 1 ст. л. по утрам до еды.
- 25 г боровой матки залить 250 мл кипятка, поставить на водяную баню на 25 минут, настаивать в течение 3 часов. Принимать по 1 ст. л. средства не более 5 раз в день.
Киста яичника в постменопаузе, равно как и в другой период жизни женщины, поддается лечению. Главное - регулярно наблюдаться у врача и следовать его рекомендациям.
Синдром истощения яичников - симптомы и лечение
Что такое синдром истощения яичников? Причины возникновения, диагностику и методы лечения разберем в статье доктора Вихаревой Марии Анатольевны, гинеколога со стажем в 20 лет.
Над статьей доктора Вихаревой Марии Анатольевны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
В наше время заболевания репродуктивной системы становятся всё более распространёнными. Запланировав беременность, женщины сталкиваются с множеством сложностей, приходится пройти долгий путь до того, как удастся забеременеть и родить долгожданного ребёнка. Часто таким препятствием к беременности является синдром истощения яичников, иначе его можно назвать преждевременным или ранним "климаксом". По статистике этим синдромом страдают около 1,4 % женщин [1] .
Синдром истощения яичников — это преждевременное снижение работоспособности яичников у женщин до 40 лет. При этом у пациенток возникают нарушения цикла, задержки (сначала до 1-2 недель, потом более длительные), приливы, потливость, плохой сон, раздражительность, тревожность, нарушение либидо (полового влечения). В дальнейшем появляются урогенитальные расстройства — учащённое мочеиспускание, ложные позывы, склонность к циститам . Позднее может возникнуть остеопороз и патологические переломы [3] .
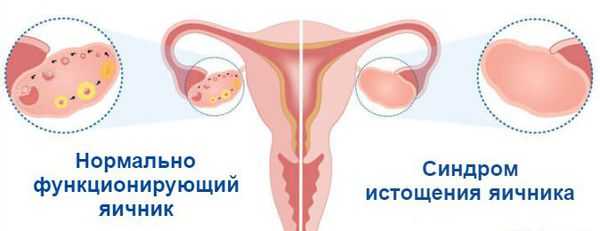
Яичники — это орган репродуктивной системы. В них созревают яйцеклетки и вырабатываются женские половые гормоны. Работа яичников влияет на общее самочувствие женщины, состояние кожи, волос и здоровье организма в целом. Своей максимальной активности они достигают в 20-39 лет — это благоприятный репродуктивный возраст. После 45 лет активность яичников снижается, уменьшается выработка женских гормонов, таких как эстроген и прогестерон, наступает климакс. При синдроме истощения яичников их функция снижается гораздо раньше [1] .
Причинами заболевания могут быть несколько факторов. Первое место среди них занимает наследственность: если у матери была данная проблема, то с высокой долей вероятности она возникнет и у её дочери. Этот фактор вызван нарушением в половой Х-хромосоме. Именно в ней находится большинство генов, отвечающих за функционирование репродуктивной системы.
К генетическим дефектам, которые вызывают ранний "климакс", относятся:
- Заболевания, связанные с нарушением количества хромосом:
- болезнь Тёрнера — у женщин с этим заболеванием полностью отсутствует одна Х-хромосома;
- трисомии — болезни, вызванные лишней (третьей) Х-хромосомой;
- иногда встречаются семейные случаи синдрома истощения яичников при нормальном количестве хромосом, но при этом имеются скрытые нарушения в хромосомном наборе.
- Дисгенезия гонад (ХХ-тип, неполная форма) — нарушение формирования яичников во время внутриутробного развития.
- Редкие генетические болезни:
- o галактоземия — избыточное скопление галактозы в организме;
- o блефарофимоз — уменьшение глазной щели из-за срастания краёв век;
- o синдром Мартина — Белл — генетическая мутация, при которой наступает умственная отсталость[4] .
На втором месте причин появления синдрома — негативное влияние факторов во время внутриутробного развития, когда у девочки идёт закладка фолликулов (части яичника). Приём беременной антибиотиков и других препаратов, которые не рекомендуются при беременности, перенесённое простудное заболевание — всё это откладывает отпечаток на репродуктивное здоровье девочки.
На третьем месте — оперативное вмешательство, например, удаление яичника или его части (резекция яичника), операция по удалению кисты, образования или эндометриоидного очага на яичнике. После удаления одного яичника второй работает усиленно, но этого бывает недостаточно, впоследствии развивается синдром истощения яичников.
На четвёртом месте — аутоиммунные заболевания. В организме вырабатываются антитела, которые разрушают яичники. Провоцирующими факторами могут стать перенесённые ранее инфекции, стрессы, экология и др. Также пагубно влияют на женскую репродуктивную систему алкоголь и курение [2] .
Поддерживать функцию яичников очень важно для женщины. Контролировать данный процесс нужно с молодости. Строгая диета, малый вес, отказ от пищи — всё это приводит к разрушению нормальной работы яичников, происходит их разрушение и снижение функции.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы синдрома истощения яичников
Первым проявлением болезни является нарушение менструального цикла. На первом этапе задержки могут быть до 1-2 недель, а затем до 2-3 месяцев или полугода, вплоть до полного прекращения месячных. В такой ситуации нужно срочно обратиться к врачу. Зачастую женщины готовы пойти на любые жертвы, чтобы улучшить ситуацию, но самолечение, как правило, только ухудшает и ускоряет процесс. Поэтому в первую очередь необходимо посетить врача и сдать все анализы, чтобы правильно оценить ситуацию и начать лечение.
На втором этапе синдрома появляются те же симптомы, что у климакса. На первый план выходят приливы, они выражаются в резком ощущении жара в области лица, шеи и груди в течение нескольких минут. Приливы могут появляться в любое время, в том числе и ночью, при этом возникает потливость, плохой сон, раздражительность, тревожность и нарушение либидо [3] .
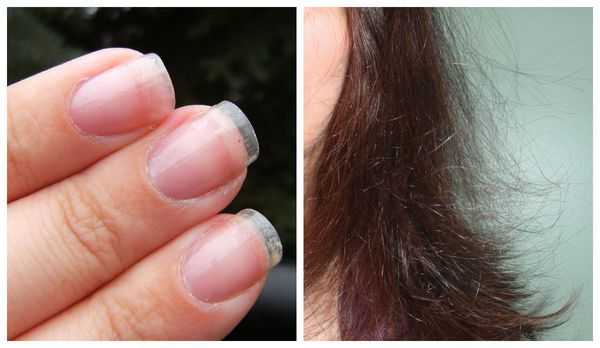
В дальнейшем появляются урогенитальные расстройства. При снижении эстрогенов — женских половых гормонов — истощается слизистая оболочка влагалища и мочевого пузыря, возникает ощущение сухости, повышается риск развития воспалительных явлений (кольпита, цистита, уретрита). Во время полового акта возникает дискомфорт, ощущение сухости. Также из-за снижения уровня эстрогенов появляются морщины, снижается эластичность кожи, ногти истончаются, слоятся, волосы становятся тоньше, усиливается их выпадение. В дальнейшем повышается риск развития остеопороза, сахарного диабета, ожирения, сердечно сосудистых заболеваний, артериальной гипертензии [2] .
Вероятность того, что женщина при таком синдроме сможет забеременеть, всё же есть, но не большая. Так как синдром истощение яичников — длительный процесс снижения репродуктивной функции, временами менструальный цикл может возобновляться без какого-либо медицинского вмешательства. В этот период может произойти зачатие. Однако в дальнейшем возникает сложность в вынашивании ребёнка.
Патогенез синдрома истощения яичников
На седьмой неделе внутриутробного развития в организме девочки формируются яичники. В них, в зависимости от генетики, закладывается определённое количество яйцеклеток: обычно около одного миллиона. Их число со временем сокращается, так как новые яйцеклетки после формирования резерва уже не образуются, а уже существующие выделяются в овуляции и постепенно отмирают. Этот естественный процесс приводит к тому, что к 45 годам их количество снижается. Поэтому данный возраст считают окончанием репродуктивного периода. Как только запас яйцеклеток иссякает, яичники перестают вырабатывать женские половые гормоны, ежемесячные менструации прекращаются, и наступает климакс (менопауза) .
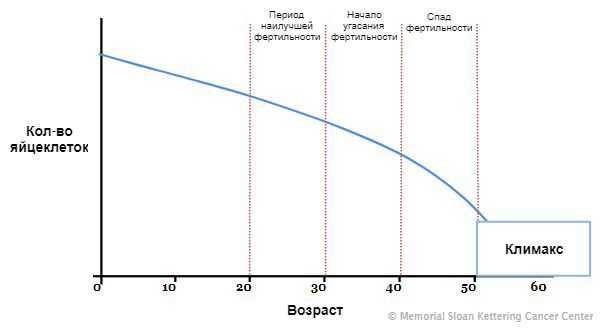
Синдром истощения яичников развивается в связи со значительным снижением количества яйцеклеток до наступления или во время репродуктивного периода. Это может произойти из-за генетических нарушений, воздействия на яичники вредных факторов в течение жизни (токсины, алкоголь), операций и аутоиммунных заболеваний [7] .
Все вредные вещества, которые воздействуют на репродуктивную систему, напрямую обладают цитотоксическим действием, т. е. они разрушают клетки. В связи с этим количество яйцеклеток снижается гораздо раньше, а функция яичников ухудшается, следовательно, меньше синтезируется эстрогенов. Всё это приводит к развитию синдрома истощения яичников [4] . При хромосомных аномалиях раннее истощение яичников запрограммировано генетически.
Классификация и стадии развития синдрома истощения яичников
В зависимости от причин возникновения синдром истощения яичников бывает двух типов:
- первичным (врождённым);
- вторичным (приобретённым).
К причинам первичного синдрома относятся хромосомные аномалии и генетические дефекты [4] . Причины приобретённого синдрома включают факторы, которые воздействовали на женщину в течение жизни: алкоголь, курение, токсины, перенесённые операции и др.
Отдельно выделяют классификацию первичного синдрома истощения яичников. Она основана на клинических проявлениях и уровне фолликулостимулирующего гормона:
- скрытая недостаточность яичников — беременность не наступает по неясным причинам, уровень гормона в крови в норме;
- биохимическая недостаточность — беременность не наступает, но уровень гормона повышается;
- явная недостаточность — нарушается цикличность месячных, они становятся нерегулярными, уровень гормона повышен;
- преждевременное истощение яичников — менструации становятся эпизодическими, но наступление беременности всё ещё возможно, уровень гормона повышен;
- преждевременная менопауза — менструации прекращаются, бесплодие становится необратимым, незрелые фолликулы яичника полностью истощены [10] .
Также выделяют несколько стадий развития синдрома:
- На первой стадии проявляются вегетативные и психоэмоциональные расстройства — приливы, плохой сон, депрессия, раздражительность, плаксивость, снижение либидо [5] .
- На второй стадии присоединяются обменные нарушения — прибавка в весе, ожирение.
- На третьей стадии возникают сердечно-сосудистая патология, остеопороз, сахарный диабет.
Осложнения синдрома истощения яичников
Со стороны сердечно сосудистой системы могут проявиться осложнения в виде гипертонических кризов (чрезмерного повышения артериального давления), инсультов и инфарктов в молодом возрасте. Проявляются эти осложнения болью в сердце, головной болью, нарушением сознания и координации.
Со стороны костной системы возможны переломы шейки бедра, патологические переломы различных остей и позвоночника, грыжи и осложнённые формы остеохондроза. Развитие подобных осложнений связано с гормональным дисбалансом. Из-за дефицита половых гормонов костный метаболизм начинает ускоряться, что приводит к преобладанию процесса резорбции — разрушения костных тканей и, следовательно, к остеопорозу и переломам.
Также возникают психические осложнения в виде депрессии, психозов, снижения либидо [6] . Однако главное осложнение — это отсутствие возможности естественного наступления беременности. Зачать ребёнка можно только в результате процедуры ЭКО донорской яйцеклеткой и спермой партнёра [4] .
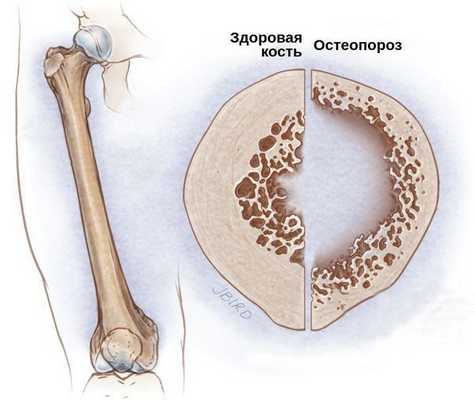
В самых тяжёлых случаях при отсутствии лечения возникают все перечисленные осложнения.
Диагностика синдрома истощения яичников
Первичную диагностику осуществляет врач акушер-гинеколог. Он собирает жалобы, изучает историю болезни (анамнез), проводит осмотр. Всё это позволяет заподозрить синдром истощения яичников. Пациентка с таким синдромом выглядит, как правило, старше своих лет: у неё появляются преждевременные морщины, волосы становятся тонкими, безжизненными, тусклыми, ногти — ломкими.
Для подтверждения диагноза необходимо сдать кровь для определения уровня нескольких гормонов: фолликулостимулирующего гормона (ФСГ), лютеинизирующего гормона (ЛГ) и эстрадиола. Анализ крови на ФСГ, ЛГ и эстрадиол нужно делать 2-3 раза независимо от цикла. Кровь сдаётся один раз в неделю. На наличие синдрома будет указывать повышение ФСГ, ЛГ и снижение эстрадиола.
На ультразвуковом обследовании у женщины с синдромом истощения яичников можно отметить уменьшение размеров матки, истончение эндометрия (внутреннего слоя матки). В яичниках не визуализируются фолликулы, их количество уменьшается или же они полностью исчезают (в тяжёлых случаях) [8] .
Женщинам с семейным анамнезом раннего "климакса" требуется генетическое консультирование для изучения кариотипа женщины (набор хромосом). В рамках данного исследования необходимо сдать кровь из вены.
Лечение синдрома истощения яичников
Всем пациенткам с данным заболеванием нужна постоянная заместительная гормонотерапия эстрогенами и прогестероном , примерно до 45-50 лет. Благодаря этим гормонам женщина может жить полноценно и хорошо себя чувствовать и прекрасно выглядеть.
Основные цели гормонотерапии:
- На первом этапе — улучшение общего самочувствия, борьба с вегетативными проявлениями, приливами, восстановление нарушенного сна [9] .
- На втором этапе — борьба с остеопорозом, устранение урогенитальных проблем, ликвидация сосудистых нарушений. Профилактику этих осложнений даже лучше будет начать на первом этапе, например, назначив препараты кальция, витамина Д и холестерин снижающих средств.
При назначении гормональных препаратов уровень гормонов в крови будет меняться циклически, так как назначенные препараты полностью имитируют естественный менструальный цикл женщины. В первую фазу назначают эстрогены, во вторую фазу — прогестерон. Они нормализуют менструальный цикл, заменяют работу яичников. Такое лечение приводит к полному исчезновению симптомов заболевания и полностью восстанавливает состояние женского организма. Но важно понимать, что гормонотерапия только снижает симптомы раннего климакса и отодвигает по времени процессы преждевременного старения, но не восстанавливает репродуктивную функцию яичников .
Заместительная гормонотерапия может проводиться в форме таблеток, инъекций и пластырей. Иногда требуется местное лечение с применением гормональных мазей, свечей и кремов [10] . Для полного устранения негативных признаков синдрома и улучшения общего самочувствия женщинам рекомендуют принимать поливитамины, антидепрессанты и гипотензивные препараты.
Побочные эффекты гормонотерапии :
- увеличение количества тромбоцитов в крови, повышающее риск появления тромбозов (у курящих женщин);
- увеличение веса при лечении неверно подобранными препаратами;
- повышение риска развития рака матки и молочных желёз (чтобы снизить риск, в комплексную терапию добавляется гестогенный компонент);
- набухание молочных желёз, головные боли, нарушение сна при неправильном подборе дозы эстрогенов.
Противопоказания к заместительной гормонотерапии:
- повышенный уровень тромбоцитов;
- почечная и печёночная недостаточность; ;
- онкология; ;
- эпилепсия.
Так как гормоны имеют ряд противопоказаний и высокую стоимость, среди пациенток с синдромом истощения яичников пользуются популярностью народные средства лечения. Они могут быть полезны, но большого эффекта от них ожидать не стоит. Их можно использовать только в качестве дополнения основного лечения или при противопоказаниях к гормонотерапии, но только по рекомендации врача . Растительные препараты могут уменьшить интенсивность проявлений синдрома, но не снизят риск раннего появления сердечно-сосудистых заболеваний и других осложнений [8] .
Физиотерапевтические процедуры также показаны при выявлении раннего "климакса". Они включают в себя:
- лечебную физкультуру;
- электрофорез (введение лекарств через кожу с помощью тока);
- гидротерапию и лечебные ванны;
- массаж;
- иглорефлексотерапию;
- психотерапию [8] .
Физическая нагрузка улучшает кровообращение в тканях, повышает их восприимчивость к лечению [4] .
Гирудотерапия — лечение медицинскими пиявками — при раннем "климаксе" оказывает общее терапевтическое влияние на организм женщины [8] . Лечение должно проводиться только врачом-гирудотерапевтом. Оно противопоказано при гипотонии, низком уровне гемоглобина, нарушении свёртываемости крови и онкологических болезнях.
Диетотерапия также очень полезна при синдроме истощения яичников. Врачи рекомендуют употреблять продукты, богатые белком, витаминами и кальцием: морскую рыбу, постное мясо, сою, имбирь, орехи, бобы, крупы, овощи, фрукты [8] .Также желательно включить в рацион продукты, насыщенные витамином Е: орехи, морепродукты, подсолнечное масло, тыквенные семечки. Это связано с тем, что витамин Е является натуральным антиоксидантом (тормозит окисление) и положительно влияет на общее состояние организма женщины.
Прогноз. Профилактика
Если женщина не планирует зачатие ребёнка, ей необходимо продолжать приём гормональных средств до тех пор, пока не наступит естественный климакс. Вылечить бесплодие и восстановить фертильность при синдроме истощения яичников крайне сложно. Наступление беременности у женщин с таким диагнозом возможно только благодаря ЭКО с использованием донорской яйцеклетки. Но если изменения в эндометрии (внутреннем слое матки) из-за гормональных нарушений уже стали необратимыми (атрофическими), то и эту программу выполнить не удастся.
Для профилактики данного заболевания беременная женщина должна внимательно следить за своим здоровьем и стараться оградить свой организм от вредных внешних факторов. Особенно это касается тех, кто вынашивает девочку, так как основной причиной развития синдрома являются заболевания, возникшие у плода во время внутриутробного развития. Саму новорождённую девочку по возможности нужно также ограждать от инфекционных заболеваний и стресса.
С целью профилактического осмотра нужно минимум два раза в год обследоваться у гинеколога. Это позволит выявить синдром на ранних стадиях заболевания и вовремя начать лечение.
Также важно правильно питаться, вести здоровый образ жизни. Это благоприятно сказывается на женском организме и снижает вероятность развития заболевания [9] .
Постменопауза
Постменопауза - это последняя стадия инволютивных изменений женской репродуктивной системы, физиологическое состояние, характеризующееся прекращением менструальной функции яичников. К её проявлениям относится абсолютное бесплодие, стойкая аменорея, истончение и сухость слизистых оболочек, кожи и её придатков (волос, ногтей), ослабление полового влечения. Диагноз устанавливается на основании данных анамнеза, клинического осмотра, гормональных тестов, ультрасонографии яичников. Лечение (в основном консервативное) необходимо только при наличии расстройств, связанных с гормональной перестройкой организма, нередко сопутствующих меностазу.
МКБ-10

Общие сведения
Постменопауза является генетически предопределённым состоянием, результатом естественных процессов старения, происходящих у каждой женщины. Постменопаузальный период начинается с окончания последней менструации и продолжается до полного угасания овариальной функции. Начало постменопаузы обычно приходится на 50 лет, а окончание - на 69, далее доминируют соматические инволютивные процессы. Менопаузу, наступившую в 40-45 лет, считают ранней, до 40 лет - преждевременной, после 55 - поздней. У 70-80% пациенток постменопауза сопровождается различными расстройствами. Патологии регистрируются у горожанок в полтора-два раза чаще, чем у жительниц сёл.
Причины постменопаузы
Причиной наступления постменопаузы является состояние гипоэстрогении, обусловленное сначала значительным снижением, а затем полным прекращением гормональной функции половых желёз. В основе этого механизма лежит возрастная гормональная перестройка гипоталамо-гипофизарной системы, снижение чувствительности органов-мишеней к половым гормонам, результатом чего становится нарушение циклических процессов в яичниках.
Патология постменопаузы развивается, если возрастные изменения не полностью компенсируются адаптационными механизмами. Общими предрасполагающими условиями развития патологических синдромов являются малоподвижный образ жизни, вредные привычки (злоупотребление спиртным, курение), длительные стрессы. Есть специфические факторы риска различных расстройств. Так, менопаузальный метаболический синдром чаще развивается у женщин с лишним весом, а остеопороз - у пациенток со сниженной массой тела. Психоэмоциональные нарушения зачастую связаны с негативным восприятием климакса.
Патогенез
В течение всего репродуктивного периода органы-мишени половых гормонов женского организма подвергаются их циклическому воздействию. К таким органам относятся экзо- и эндокринные железы (печень, молочные железы, гипоталамус, гипофиз), мочеполовой тракт и толстая кишка, кожа и её придатки, сердечно-сосудистая система, головной мозг, опорно-двигательный аппарат. Постменопаузальный дефицит эстрогенов приводит к прямому или опосредованному (через механизмы обратной связи) воздействию на них, их органическим и функциональным изменениям, результатом которых может стать патологическое течение менопаузы.
Непосредственно гипоэстрогения обуславливает дистрофию кожи, эпителия, соединительной ткани, уменьшение плотности костей, гиперкоагуляцию. Снижение синтеза нейротрансмиттеров (серотонина, катехоламинов) головным мозгом провоцирует менопаузальную депрессию. Результатом изменения функций лимбической системы становится метаболический синдром, отдалённые неврологические осложнения - нарушение памяти, снижение зрения, слуха, когнитивной функции.
Классификация
В постменопаузе выделяют ранний период, который продолжается первые пять-восемь лет, и поздний - до десяти лет. Различают естественную менопаузу, возникшую как результат физиологических возрастных изменений, и искусственную, наступившую вследствие ятрогенного вмешательства - хирургического удаления обоих яичников, воздействия на половые железы ионизирующего излучения и химических веществ (после лучевой или химиотерапии). С менопаузой сопряжены риски следующих патологических изменений:
- Неврологические. Регистрируются у 75% женщин на ранней стадии. Постменопаузе присущи персистирующие вазомоторные нарушения - так называемые «приливы». У 10% пациенток отмечается депрессия. Психоэмоциональные расстройства, более типичные для перименопаузы, на этом этапе наблюдаются редко.
- Урогенитальные. Поражают 20-30% женщин в ранней постменопаузе. Являются последствием атрофических изменения тканей мочеполового тракта, связок и мышц малого таза. Со стороны мочевыделительной системы обнаруживается атрофический цистоуретрит, со стороны репродуктивной - атрофический вагинит.
- Скелетно-мышечные. Чаще всего выражаются резорбцией костной ткани (остеопорозом), который к 60 годам диагностируется у 50-60% пациенток. Наибольшая потеря костной массы происходит в ранний период, осложнения (переломы) могут проявляться через 5-10 лет. Другие расстройства - артрозы, саркопения.
- Обменно-эндокринные. К нарушениям поздней постменопаузы относится метаболический синдром. Со стороны сосудов отмечается повышение уязвимости сосудистых стенок, образование холестериновых бляшек, со стороны гемостаза - гиперкоагуляция. У 20% женщин развивается гиперпролактинемия.
Симптомы постменопаузы
Основным симптомом постменопаузы является полное отсутствие менструальных кровотечений. Кожа и слизистые истончаются, становятся суше, появляется множество возрастных морщин. Волосы, ногти приобретают ломкость, их рост замедляется. У большинства женщин возрастает масса тела с равномерным распределением жира. Нередко отмечается снижение либидо, незначительные признаки вирилизации - утолщение и избыточный рост пушковых волос на лице, огрубение голоса. Молочные железы становятся дряблыми, соски уплощаются. Эти изменения являются нормой.
Расстройства постменопаузы характеризуются разнообразием признаков. Вазомоторные нарушения проявляются «приливами» жара, тахикардией или брадикардией и обмороками, гипергидрозом. К симптомам метаболического синдрома относятся ожирение, повышение артериального давления (головная боль, «мушки» перед глазами), остеопороз - костно-мышечные боли, уменьшение роста, сутулость. При урогенитальных расстройствах наблюдается диспареуния, зуд в области вульвы, нарушения мочеиспускания.
Осложнения
В постменопаузе происходит дальнейшее прогрессирование гиперпластических процессов перименопаузального периода. Возможна малигнизация поражённых тканей с развитием карцином, реже - сарком тела матки, молочной железы (в последнем случае патологический процесс усугубляется гиперпролактинемией). Атрофические изменения эпителия являются источником предрака и рака вульвы. Повышается риск колоректального рака. Нелеченые нарастающие патологические изменения мышц и связок таза влекут опущение мочеполовых органов, сопровождающееся недержанием мочи различной степени тяжести.
Выраженный остеопороз характеризуется спонтанными (в покое или при минимальной нагрузке) переломами позвонков, повышенной ломкостью костей конечностей. Гиперкоагуляция резко повышает склонность к венозным тромбозам, артериальным тромбоэмболиям. На фоне постменопаузального метаболического синдрома часто развивается сахарный диабет второго типа, гипертоническая болезнь. К сердечно-сосудистым осложнениям относятся ишемическая болезнь сердца, реже - миокардиодистрофия. Результатом нарушения трофики области гиппокампа может стать болезнь Альцгеймера.
Диагностика
Диагностика искусственной или своевременной естественной постменопаузы проводится гинекологом, при своевременном начале обычно не вызывает затруднений. При ранней или преждевременной (синдроме истощения яичников) менопаузе требуется применение лабораторных и инструментальных методов. Диагноз устанавливается в первую очередь на основании анамнестических данных при отсутствии менструальных кровотечений в течение года. Для подтверждения выполняются следующие исследования:
- Клинический осмотр. При общем осмотре выявляются признаки старения кожи - сухость, дряблость. В ходе гинекологического осмотра можно обнаружить атрофию слизистых наружных гениталий, отрицательный симптом «зрачка». Для более поздних фаз постменопаузы характерно уменьшение размеров матки, уплощение сводов вагины.
- Гормональный анализ. О ранней стадии постменопаузы свидетельствует повышенный уровень ФСГ и ЛГ (со значительным преобладанием ФСГ) в крови, сниженная концентрация эстрадиола. Соотношение эстрадиола к эстрону составляет не более единицы. На поздней стадии уровень гонадотропных гормонов также снижается.
- Ультразвуковое исследование. При трансвагинальном УЗИ обнаруживается атрофия структур яичников, уменьшение их объёма. На начальном этапе постменопаузы возможно наличие единичных маленьких фолликулов, позднее они не обнаруживаются. В матке наблюдается истончение эндометрия, иногда - скопление жидкости (серозометра), часто являющееся результатом окклюзии цервикального канала.
Дифференциальная диагностика не требуется, поскольку постменопауза сама по себе не является патологическим состоянием. Для выявления менопаузальных расстройств назначаются дополнительные исследования: биохимический анализ крови с липидным спектром, денситометрия, динамическое измерение артериального давления. Перед гормональной терапией выполняется гемостазиограмма, маммография, УЗИ эндометрия.
Лечение расстройств постменопаузы
Консервативная терапия
Женщины, у которых климактерический период протекает без выраженных патологических изменений, в лечении не нуждаются. При проявлениях климактерического синдрома лечебные мероприятия следует начинать с перименопаузы. На первом этапе осуществляется психологическая поддержка, рекомендуется диета, здоровый образ жизни (сбалансированный режим труда и отдыха, физкультурные упражнения, отказ от табакокурения). Далее, если симптоматика не исчезает, подключают фармакотерапию. План лечебных мероприятий включает:
- Психотерапию. Пациентке доходчиво разъясняют суть происходящих изменений с упором на тот факт, что постменопауза является не патологией, а нормальным физиологическим состоянием. Методы психологического воздействия направлены не повышение самооценки, уверенности в себе. Рекомендуется выделить больше времени для занятия любимыми делами.
- Диетотерапию. Лучшим источником белков в постменопаузе является постное отварное мясо, молочные продукты, жирные сорта морских рыб. Углеводная составляющая предусматривает достаточное количество фруктов и овощей, крупы (овсяную, ячменную, гречневую). Мучные блюда, сладкие десерты резко ограничиваются. Ограничению или исключению подлежат алкоголь, крепкий чай, кофе.
- Физиолечение. Тонизирующее и общеукрепляющее действие оказывает физкультура (занятия йогой, длительная спокойная ходьба), водолечение - купание в водоёмах, души и ванны (хвойные, йодобромные), холодные обтирания. При вазомоторных расстройствах назначают массаж, электрофорез воротниковой зоны. Для лечения дизурии, цисталгии применяют СМТ с помощью влагалищных электродов.
- Этиотропную фармакотерапию. Для нормализации состояния нервной системы используют фитоотвары (валерианы, пустырника), витамины группы B. Для коррекции вазомоторных нарушений рекомендованы симпатомиметики или симпатолитики, холинолитики, антигистаминные средства. Лечение остеопороза включает бисфосфонаты, витамин D, кальцитонин. При гиперпролактинемии показаны дофаминомиметики.
- Патогенетическое лечение. Менопаузальная гормональная терапия (МГТ) применяется для профилактики и коррекции большинства нарушений постменопаузы. Женщинам в естественной постменопаузе для длительного лечения назначают монофазные комбинированные эстроген-гестагенные препараты. В случае ранней (естественной или искусственной) менопаузы чаще используется комбинированная гормонотерапия в циклическом режиме.
Гормонотерапия предусматривает подбор индивидуальных доз препаратов. К наиболее грозным побочным эффектам длительного лечения относятся рак молочных желёз, тела матки, поэтому требуется непрерывный контроль состояния этих органов и других мишеней половых стероидов. Альтернативой эстрогенам является синтетический стероид тиболон, обладающий не столь выраженным побочным действием. При противопоказаниях к МГТ могут назначаться фитоэстрогены, однако их эффективность доказательно аргументирована слабо.
Хирургическое лечение
Хирургическое вмешательство показано только для лечения осложнений - урогенитальных, опухолевых. Для уменьшения выраженности симптоматики урогенитального синдрома выполняют слинговые операции, применяют различные методики реконструкции тазового дна. При опухолях и предраках в постменопаузе органосохраняющее лечение (абляционные методики, частичная резекция) практически не используется, предпочтение отдаётся радикальным операциям. При гиперпластических патологиях, неоплазиях эндометрия, как правило, удалению подлежат яичники даже без гистологических признаков патологии.
Прогноз и профилактика
При своевременно начатом лечении патологий постменопаузы прогноз обычно благоприятный. МГТ позволяет устранить или значительно уменьшить вегетососудистую симптоматику у 90-95% женщин, проявления урогенитальных расстройств - у 75%, снизить риск патологических переломов на 30%, колоректального рака - на 37%. Эстрогензависимые карциномы раннего менопаузального периода легче поддаются лечению, имеют более благоприятный исход, чем возникающие позднее гормононезависимые.
К первичной профилактике нарушений постменопаузы относится борьба с гиподинамией и вредными привычками, поддержание нормальной массы тела. До наступления менопаузы следует лечить эндокринные заболевания, нарушения минерального обмена, гиперпластические патологии репродуктивных органов. Вторичная профилактика заключается в ежегодном наблюдении гинеколога и других профильных специалистов.
1. Гинекология. Национальное руководство / под ред. Кулакова В.И., Савельевой Г.М., Манухиной И.Б. - 2009
3. Особенности ультразвуковой картины органов репродуктивной системы у женщин в постменопаузальном периоде/ Иванишина Н.С.// Лечащий врач - 2001 - №8
Чем отличаются преждевременная, ранняя менопауза и недостаточность яичников
Симптомы, лечение и возможность забеременеть при преждевременной, ранней менопаузе и недостаточности яичников.

Ольга Яковлева, эндокринолог. Редактор А. Герасимова
Врач гинеколог-эндокринолог. Стаж 16+ лет. Принимает в Университетской клинике в Санкт-Петербурге. Стоимость приема 2000 руб.
- Запись опубликована: 21.04.2020
- Reading time: 4 минут чтения
Менопауза - это этап жизни женщины, характеризующийся прекращением ее фертильности, то есть она больше не сможет забеременеть. Среднестатистическая женщина проходит естественную менопаузу в возрасте 50 лет. Но возможны преждевременная и ранняя менопауза.
Что такое преждевременная менопауза, ранняя менопауза и первичная недостаточность яичников
Преждевременная менопауза и ранняя менопауза - это состояния, при которых у женщины наступает менопауза в более раннем возрасте, чем обычно ожидается. Преждевременная менопауза наступает у женщин в возрасте до 40 лет, а ранняя менопауза - в возрасте до 45 лет. Симптомы этих состояний аналогичны естественной менопаузе.
Оба состояния затрудняют наступление естественной беременности. Если нет очевидной медицинской или хирургической причины, вызвавшей преждевременную менопаузу, это состояние называется первичной недостаточностью яичников (POI).
Название «преждевременная недостаточность яичников» в Европе больше не используется, потому что у женщины возможна овуляция, поскольку сохранены яичники, наблюдаются редкие менструальные кровотечения и иногда возникает беременность.
Что такое менопауза?
Менопауза - это этап в жизни женщины, характеризующийся прекращением менструальных периодов.
Естественная менопауза обычно наступает у женщин после пятидесяти лет. Это нормальный этап процесса старения организма, который означает, что женщина больше не может забеременеть.
Существует три стадии естественной менопаузы:
- Перименопауза: это переходная фаза, во время которой яичники начинают вырабатывать меньше гормонов, что вызывает колебания эстрогенов и прогестерона, а также снижение уровня тестостерона. Эта стадия прекращается с наступлением менопаузы. Симптомы менопаузы, как правило, начинаются именно в этот период и часто могут быть очень тяжелыми.
- Менопауза: это прекращение менструации. В этот период в яичниках прекращается созревание и выход яйцеклетки. Уровень эстрогена становится очень низким. Если у женщины отсутствуют менструации в течение 12 месяцев подряд, у нее наступила менопауза. Тем не менее важно убедиться, что отсутствие менструальных кровотечений не связано с другой причиной, например, нарушением функции щитовидной железы или использованием противозачаточных таблеток.
- Постменопауза: это период после менопаузы. Симптомы, возникающие во время менопаузы, постепенно исчезают, но у многих женщин могут продолжаться в течение 10 лет или дольше.
В каком возрасте у женщины обычно наступает менопауза?
Женщины обычно проходят естественную менопаузу примерно в 50 лет. Средний возраст вступления в менопаузу составляет 51-52 года.
В чем разница между преждевременной и ранней менопаузой?
Преждевременная наступает до того, как женщине исполнилось 40 лет. Ранняя менопауза - это когда менопауза наступила у женщины в возрасте до 45 лет.
Многие причины преждевременной и ранней менопаузы могут быть общими. Два типа менопаузы также имеют много одинаковых признаков.
Насколько распространены преждевременная менопауза, ранняя менопауза и первичная недостаточность яичников?
Преждевременная менопауза у женщин встречается примерно у 1% в возрасте до 40 лет. Ранняя менопауза, возникающая в возрасте до 45 лет, наблюдается примерно у 5% женщин.
Что вызывает преждевременную менопаузу?
Преждевременная менопауза может быть вызвана состоянием здоровья или лечением, или она может не иметь никакой известной причины (спонтанная).
Возможные факторы, способствующие наступление преждевременной менопаузы:
- Операция по удалению (овариэктомия), приводит к резкому падению уровня гормонов.
- Употребление никотина.
- Состояние после операции по удалению матки (гистерэктомия).
- Побочный эффект химиотерапии или облучения. Возможны временное снижение функции яичников или полное прекращение выработки гормонов яичниками.
- Наследственность - раннее наступление менопаузы у родственниц по женской линии.
- Наличие семейной истории менопаузы в раннем возрасте.
- Некоторые заболевания, в том числе:
- Хромосомные аномалии (Синдром ломкой X-хромосомы (Мартина-Белл), синдром Тернера).
- Аутоиммунные заболевания (ревматоидный артрит, воспалительные заболевания кишечника - язвенный колит, болезнь Крона).
- Эндокринные патологии (болезнь Аддисона, заболевания щитовидной железы).
- Диабет.
- ВИЧ и СПИД.
Симптомы преждевременной менопаузы, ранней менопаузы и преждевременной недостаточности яичников
У женщин могут начаться нерегулярные менструальные циклы за несколько лет до последней менструации. Если у женщины нерегулярные менструации, ей следует проконсультироваться с гинекологом, чтобы выяснить возможные причины нарушения цикла.
Многие признаки преждевременной менопаузы очень похожи на типичные симптомы непосредственно менопаузы. Это могут быть:
- Приливы (внезапное чувство тепла, распространяющееся по телу).
- Ночной пот и/или озноб.
- Сухость во влагалища, дискомфорт во время интимных отношений.
- Учащение мочеиспускания (необходимость чаще мочиться).
- Обострение хронических ИМП (или симптомы заболеваний МВП при отсутствии инфекции).
- Проблемы со сном (чаще бессонница).
- Эмоциональные изменения (быстрая смена настроения, легкая депрессия, обострение тревоги).
- Сухая кожа, сухой кератоконъюнктивит, сухость во рту.
- Болезненность в молочных железах.
- Приступы сердцебиения.
- Боли в мышцах (реже в суставах).
- Снижение полового влечения.
- Проблемы с концентрацией внимания, временные провалы памяти.
- Увеличение веса.
- Выпадение или истончение волос.
Риски преждевременной менопаузы и первичной недостаточности яичников
Потеря эстрогена в более молодом возрасте приводит к повышенному риску развития:
- Преждевременного старения.
- Различных неврологических заболеваний (в том числе повышенный риск развития деменции).
- Сексуальной дисфункции.
- Заболеваний сердца и сосудов (атеросклерозу, артериальной гипертензии, тромбофлебитам и тромбозам).
- Депрессии.
- Остеопороза.
Как диагностируется преждевременная менопауза, ранняя менопауза и первичная недостаточность яичников?
При появлении симптомов менопаузы до 40 лет, женщина обращается к гинекологу, который для диагностики преждевременной или ранней менопаузы проводит:
- Сбор анамнеза (начало менархе, регулярность менструальных периодов, наличие ранней менопаузы в семье, гинекологических операций или химио-лучевой терапии в прошлом, акушерско-гинекологический анамнез).
- Гинекологический осмотр и УЗИ для оценки состояния половых органов.
- Назначает анализ крови на гормоны (эстрогены и гонадотропин).
- Назначает дополнительные обследования для дифференциальной диагностики в отношении эндокринных патологий, аутоиммунных заболеваний, диабета.
Если у женщины не было менструального цикла в течение 12 месяцев подряд, и она не принимала никаких лекарств, которые могли бы остановить менструацию, она могла пережить менопаузу.
Как лечится преждевременная менопауза и первичная недостаточность яичников?
Тактика терапии во многом зависит от причин, вызвавших преждевременное наступление менопаузы.
Учитывая риски для здоровья, связанные с ранней менопаузой, обычно рекомендуется всем женщинам с преждевременной менопаузой или первичной недостаточностью яичников гормонозаместительная терапия (ЗГТ), если только нет серьезных противопоказаний для ее назначения.
Возможна ли беременность после того, как диагностирована преждевременная менопауза, ранняя менопауза или первичная недостаточность яичников?
Возможность иметь ребенка у женщины с преждевременной менопаузой и первичной недостаточностью яичников существует, все зависит от желания, состояния организма и возможностей женщины.
В некоторых случаях, если яичники не были удалены хирургическим путем, фертильность возможно восстановить, и женщина может забеременеть самостоятельно.
У женщины с POI возможна периодическая овуляция, которая может сопровождаться или не сопровождаться менструальным кровотечением, поэтому при незащищенных интимных отношениях возможно наступление беременности. Беременность у женщин с недостаточностью яичников наступает в 5-10% случаев.
Другие, женщины которые хотят стать матерью, могут обратиться к усыновлению или вспомогательным репродуктивным технологиям, таким как экстракорпоральное оплодотворение с донорством яйцеклеток, донорство эмбрионов или суррогатное материнство.
Если женщина не планирует беременность, необходимо проконсультироваться с гинекологом о возможных методах контрацепции.
Читайте также:
