Синдром Путти (Putti) - синонимы, авторы, клиника
Добавил пользователь Morpheus Обновлено: 28.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Синдром Туретта: причины появления, симптомы, диагностика и способы лечения.
Определение
Синдром Жиля де ля Туретта (болезнь Туретта, синдром де ла Туретта, синдром Туретта, комбинированное вокальное и множественное моторное тикозное расстройство) — психическое расстройство, манифестирующее в детском (редко в подростковом) возрасте и характеризующееся наличием нескольких моторных (двигательных) и хотя бы одного вокального (голосового) тика.
Причины синдрома Туретта
Точные причины патологии неизвестны, однако установлено, что в большинстве случаев в развитии синдрома Туретта играют роль генетические факторы.
Описаны семейные случаи заболевания, когда у братьев, сестер, родителей и близких родственников больных детей нередко имеются гиперкинезы (непроизвольные и неконтролируемые движения).
Кроме генетической предрасположенности существуют определенные факторы, провоцирующие манифестацию заболевания:
- серьезные инфекции;
- отравление токсинами;
- психические травмы;
- сильные и повторяющиеся стрессы;
- применение психотропных веществ (в том числе неправильное употребление лекарственных препаратов).
У синдрома Туретта есть 4 основные стадии развития:
- начальная стадия характеризуется появлением симптомов не чаще одного раза в минуту;
- средняя стадия имеет от 2 до 4 тиков в минуту;
- средне-тяжелая стадия проявляется пятью и более тиками в минуту;
- тяжелая стадия характеризуется достаточно частыми тиками с развитием серьезных психических нарушений.
- легкое течение - больной еще может контролировать тики либо они еще слабо выражены, поэтому окружающие их не замечают;
- умеренное течение - тики уже не поддаются контролю, их замечают окружающие, но больной все еще контролирует себя хотя бы отчасти;
- выраженное течение - тики не поддаются контролю;
- тяжелое течение - вокальные и моторные тики сложные и очень ярко проявляющиеся.
Синдром Туретта, как правило, начинается с тиков мышц глаз, лица, головы, которые с течением времени распространяются на другие части тела. Кроме того, тики имеют тенденцию к нарастанию и убыванию в течение года с периодами спонтанных ремиссий, продолжительность которых может доходить до полугода.
Простые моторные тики включают зажмуривание и закатывание глаз, подергивание щеки, кивки головой, пожимание плечами, напряжение крыльев носа, закидывание головы назад. В отличие от простых, сложные моторные тики характеризуются включением нескольких групп мышц или повторяющимися движениями - к ним относятся, гримасы, прыжки и т.д.
Фонические (вокальные) тики тоже делятся на простые (шмыганье, кашель, фырканье, писк) и сложные (стон, имитация звуков животных, выкрикивание непристойной брани (копролалия), повторение только что услышанных фраз или слов (эхолалия) и повторение собственных слов или фраз (палилалия)).
При попытках супрессии (подавления) наступления тика могут наблюдаться сенсорные расстройства, проявляющиеся зудом, чувством жара или озноба.
Большинство авторов выделяют так называемые когнитивные тики, представляющие собой навязчивые (повторяющиеся) мысли, не связанные с тревожностью.
Тики при синдроме Туретта имеют три основные отличительные черты:
- наличие временной супрессии тика;
- присутствие внутреннего напряжения во время супрессии;
- ощущение активного вовлечения в процесс исполнения тика для облегчения продромального позыва, усиливающегося по мере взросления.
Диагностика болезни Туретта основывается на сборе анамнеза (в первую очередь выясняют наличие синдрома у родственников), выявлении характерных симптомов.
При первом обращении пациента с подозрением на синдром Туретта проводят неврологическое обследование с целью исключения опухолевого процесса в головном мозге. Для этого выполняют компьютерную томографию или магнитно-резонансную томографию, а также электроэнцефалографию.
Сканирование головного мозга, черепа и окружающих их тканей, позволяющее диагностировать различные патологии.
Баршоня — Тешендорфа синдром (Th. Barsony, 1887-1942, венгерский рентгенолог; W. Teschendorf, немецкий рентгенолог, XX в.; синонимы: дивертикулы пищевода множественные ложные, дивертикулы пищевода множественные функциональные, пищевод извитой, пищевод четкообразный, пищевод штопорообразный) — болезнь пищевода неизвестной этиологии, характеризующаяся спастическим сокращением его циркулярных мышц, что придает пищеводу четкообразный вид на рентгенограмме; клинически проявляется непостоянной дисфагией и загрудинными болями.
Бойса симптом (Boys) — появление булькающего звука или урчания при надавливании на боковую поверхность шеи; признак большого дивертикула шейного отдела пищевода.
Бушара болезнь (Ch.J. Bouchard, 1837-1915, французский патолог) — гастрэктазия (расширение полости желудка с растяжением его стенок при стенозе привратниковой части или двенадцатиперстной кишки).
Бэррета язва пищевода (N.R. Barret, род. в 1903 г., английский хирург) — язва пищевода, по клинико-морфологическим признакам напоминающая пептическую язву желудка или двенадцатиперстной кишки.
Кушинга эзофагит (Н.W. Cushing, 1869-1939, американский нейрохирург) — острый эзофагит, иногда развивающийся при поражении ЦНС, напр. после черепно-мозговой травмы.
Кушинга язва (Н.W. Cushing) — язва желудка или двенадцатиперстной кишки, иногда развивающаяся при поражении ЦНС, напр. после черепно-мозговой травмы.
Кэмерона синдром (A.J. Cameron) — язвенные или эрозивные повреждения слизистой оболочки грыжевого выпячивания при грыжах пищеводного отверстия диафрагмы, которые сопровождаются хроническим оккультным или явным кровотечением и железодефицитной анемией.
Ларрея грыжа (D.J. Larrey, 1766-1842, французский хирург). Левосторонняя парастернальная диафрагмальная грыжа, выходящая в средостение через грудино-реберный треугольник.
Лихтенштерна симптом (Lichtenstern, синоним дисфагия парадоксальная, d. paradoxalis) — дисфагия, при которой большие порции пищи легче проходят в желудок, чем малые; возможный признак грыжи пищеводного отверстия диафрагмы.
Лиана — Сигье — Вельти синдром (С.С. Lian, 1882-1969, французский врач; F. Siguier, 1909-1972, французский врач; Н.L. Welti, 1895-1970, французский хирург) — сочетание диафрагмальной грыжи, часто осложненной рефлюкс-эзофагитом, с повторными тромбозами и тромбофлебитами сосудов конечностей и нередко с гипохромной анемией; патогенез неясен.
Монтандона синдром (А. Montandon, швейцарский врач, XX век) — приступы длительной дисфагии вследствие миогенного стеноза шейной части пищевода (области пищеводноглоточного соединения), сопровождающиеся попаданием жидкой пищи в гортань, аспирации и приводящие к нарастающему истощению.
Морганьи грыжа (G.B. Morgagni, 1682-1771, итальянский анатом). Правосторонняя парастернальная грыжа.
Харрингтона грыжа (S. W. Harrington, 1889-1975, американский хирург). Антральная грыжа пищеводного отверстия диафрагмы (типы 1 и 2).
Ценкера дивертикул (F.A. Zenker, 1825-1898, немецкий патолог; синоним ценкеровский дивертикул) — мешковидный дивертикул глоточного конца пищевода, образующийся сначала на его задней стенке, а затем распространяющийся и на боковую. В начале заболевания — глоточные парестезии, перемежающаяся дисфагия, сухой кашель. С увеличением дивертикула в нем происходит задержка пищи, урчание при приеме воды. Мешок сдавливает пищевод, усиливается дисфагия, часты аспирационные пневмонии.
Эпонимные симптомы/синдромы, связанные с патологией кишечника
Алапи симптом (Alapy). Отсутствие или незначительное напряжение брюшной стенки при инвагинации кишечника.
Альвареса синдром (W.C. Alvarez, 1884-1978, американский врач, описан в 1949 г.; синонимы: псевдоилеус; истерическое вздутие живота). Преходящее вздутие живота нейрогенной природы. Чаще наблюдается у истеричных или психопатичных женщин.
Бувре признак (1) (L. Bouveret, 1850-1929, французский врач) — выпячивание в области проекции на переднюю брюшную стенку места перехода подвздошной кишки в слепую, наблюдаемое при непроходимости толстой кишки.
Бувре признак (2) (L. Bouveret; синоним Куссмауля симптом, Adolf Kußmaul, 1822-1902, немецкий терапевт) — периодическое выбухание брюшной стенки в надчревной области и левом подреберье при сужении привратника, обусловленное усиленной перистальтикой желудка.
Вербрайка синдром (J.R. Verbryke, род. в 1885 г., американский врач; синоним синдром печеночного перегиба ободочной кишки) — боль и чувство натяжения в подложечной области в сочетании с диспептическими явлениями при наличии сращений желчного пузыря с печеночным углом ободочной кишки.
Вильмса симптом падающей капли (М. Wilms, 1867-1918, немецкий хирург и онколог) — звук падающей капли жидкости, определяющийся аускультативно на фоне шумов перистальтики при непроходимости кишечника.
Гарднера синдром (Е.J. Gardner, 1909-1989, американский врач-генетик) — наследственная болезнь, характеризующаяся множественным полипозом прямой и ободочной кишок в сочетании с доброкачественными опухолями, чаще костей и кожи (остеомы, фибромы, липомы); наследуется по аутосомно-доминантному типу.
Гейбнер-гертеровская болезнь (O.J.L. Heubner, 1843-1926, немецкий педиатр; С.A. Herter, 1865-1910, американский врач и фармаколог; синоним Ги — Гертера — Гейбнера болезнь) — целиакия.
Данса симптом (J. В. H. Dance, 1797-1832, французский врач) — западение брюшной стенки в правой подвздошной области при илеоцекальной инвагинации.
Жанбона синдром (М. Janbon, современный французский терапевт; синоним syndromus choleriformis, enteritis choleriformis). Описан как гастроинтестинальная симптоматика после лечения окситетрациклином. Патогенез заключается в уничтожении антибиотиками физиологической бактериальной флоры кишечника, что способствует развитию патогенной, устойчивой к антибиотикам.
Ирасека — Цюльцера — Уилсона синдром (A. Jirasek, 1880-1960, чехословацкий хирург; W.W. Zuelzer, 1909-1987, американский педиатр; J.L. Wilson, американский педиатр) — аганглиоз толстой кишки врожденный сегментарный. Патоморфологическая форма болезни Гиршспрунга, при которой в толстой кишке имеются одна или две аганглионарные зоны с нормальным участком кишки между ними; при этом аганглиоз не распространяется на прямую кишку.
Кантора симптом (М.О. Cantor, род. в 1907 г., американский хирург) — нитевидные тени в дефектах наполнения кишки; рентгенологический признак колита и регионарного илеита.
Карно симптом (M.O. Carnot) — боль в эпигастральной области, возникающая при резком разгибании туловища. Бывает при спаечной болезни.
Кенига синдром (F. Konig, 1832-1910, немецкий хирург) — сочетание приступов коликообразных болей в животе, метеоризма, чередования запоров и поносов, урчания при пальпации правой подвздошной ямки, наблюдающееся при хронической непроходимости кишечника в области перехода подвздошной кишки в слепую.
Клойбера симптом (Н. Kloiber, немецкий рентгенолог; синоним Клойбера чаши) — наличие на рентгенограмме живота (при вертикальном положении больного) теней, напоминающих чаши с жидкостью; признак скопления жидкости и газа в кишечнике при его непроходимости.
Кронкхайта — Канада синдром (L.М. Cronkhite, род. в 1919 г., американский врач; W.J. Canada, современный американский рентгенолог) — облысение, атрофия ногтей и гиперпигментация кожи при семейном полипозе органов пищеварительного тракта.
Кюсса синдром (G.Е. Kuss, 1877-1967, французский хирург) — хроническая частичная непроходимость кишечника, обусловленная наличием спаек в области малого таза, например при хроническом сальпингите.
Лобри — Сулля синдром (Ch. Laubry, 1872-1941, французский врач; P.L.J. Soulle, 1903-1960, франц. врач) — сочетание избыточного содержания газа в желудке, метеоризма и высокого стояния правого купола диафрагмы при ишемической болезни сердца, обусловленное рефлекторной гипокинезией пищеварительного тракта.
Мачеллы — Дворкена — Биля симптом (T.E. Machella, F.J. Dworken, H.J. Biel; 1952). Синоним: симптом селезеночного угла. Сильная боль в левой половине живота, вызванная растяжением газами селезеночного угла толстой кишки. Облегчение наступает после опорожнения кишечника и отхождения газов. См. Пайра болезнь, синдром.
Матье симптом (A. Mathieu, 1855-1917, французский врач) — шум плеска в пупочной области при толчкообразной пальпации; признак непроходимости кишечника.
Меккеля дивертикул (J.F. Meckel junior, 1781-1833, немецкий анатом). Врожденный дивертикул подвздошной кишки. Правило двоек: 2 дюйма длиной, в 2 футах от илеоцекального клапана (баугиниевой заслонки), у 2% населения.
Образцова признак (В.П. Образцов, 1849-1920, отечественный терапевт) — шум плеска при пальпации слепой кишки; признак хронического колита.
Обуховской больницы симптом — баллонообразное расширение ампулы прямой кишки, определяемое пальцевым исследованием; признак заворота сигмовидной кишки.
Пайра болезнь, синдром (Erwin Payr, австрогерманский хирург, 1871-1946; синонимы: синдром селезеночного изгиба, flexura lienalis syndrome, splenic flexure syndrome). Первично описана как запоры, обусловленные перегибом и сращением поперечной и нисходящей ободочной кишок («двустволка»). Разнообразная симптоматика (в т. ч. кардиалгии) связана с скоплением газа в области изгиба. Одни считают вариантом СРК (облегчение после опорожнения кишечника и отхождения газов), другие - самостоятельной патологией. Иногда называют также синдромом Мачеллы-Дворкена-Била.
Пиулахса — Хедериха (Пиулакса - Эдерика) болезнь, синдром (испанские врачи P. Piulachs, H. Hederich; синоним: тимпанит при синдроме долихомегаколона, tympanites in dolichomegacolon syndrome). Острое паралитическое расширение толстой кишки (без механической непроходимости). Симптомы: резкий метеоризм и боль в животе. Рентгенологически обнаруживают долихомегаколон.
Протопопова синдром (В.П. Протопопов, 1880-1957, отечественный психиатр; синоним Протопопова триада) — сочетание тахикардии, мидриаза (расширения зрачка) и спастического запора, наблюдающееся при депрессиях.
Рапунцель синдром (описан E.D. Vaughan, J.L. Sawyers и H.W. Scott в 1968 г.). Закупорка кишок, вызванная систематическим проглатыванием волос. В кишках больного образуются трихобезоары. Может потребовать хирургического вмешательства. Наблюдается при психопатиях, шизофрении, эпилепсии, олигофрении, преимущественно в детском возрасте. Рапунцель (Rapunzel) - персонаж одноименной сказки братьев Гримм, девушка с длинными косами.
Сейнта синдром (Ch.F.М. Saint, совр. южноафриканский патолог; синонимы: Сейнта триада, Сена синдром — нрк*, Сента синдром — нрк*) — сочетание грыжи пищеводного отверстия диафрагмы, желчнокаменной болезни и дивертикулеза толстой кишки.
Тавеля болезнь (Е. Tavevl, швейцарский хирург) — периколит после аппендэктомии, характеризующийся образованием спаек и сужением толстой кишки, лихорадкой и расстройствами функции кишечника.
Miserere! (помилосердствуй!) от начала католической молитвы "miserere mei" - помилуй меня (Боже), так по-старому называлась каловая рвота (copremesis) при непроходимости кишечника.
Синдром Жиля де ла Туретта
Впервые описал заболевание в 1885 году Жиль де ла Туретт (Gilles de la Tourette), работавший в парижской клинике под руководством учителя Зигмунда Фрейда, врача-психиатра Жана-Мартена Шарко. Бытующие в наше время представления о нем были сформированы благодаря исследованиям экспертов в области психиатрии Артуру и Элейн Шапиро.
Причины появления
Главные «виновники», которые отвечают за синдром Жиля де ла Туретта - гены. Они точно пока не установлены, но если таковые имеются в организме, то существует риск развития данной болезни. Часто родители страдающего синдромом ребенка, отвечая на вопросы специалиста о здоровье членов семьи, с удивлением понимают, что похожие симптомы были у них или у родственников, просто тогда болезнь не была диагностирована.
Кроме наследственной природы, развитие синдрома может быть спровоцировано следующими факторами:
- Будущая мать пила алкоголь, много кофе и курила во время беременности. Также возможно у нее был серьезный токсикоз, стресс.
- Родился ребенок с малым весом, имел повреждения мозга.
- При родах недоставало кислорода.
- У новорожденного наличествовали аномальные результаты по шкале Апгар.
- Стрептококковая инфекция.
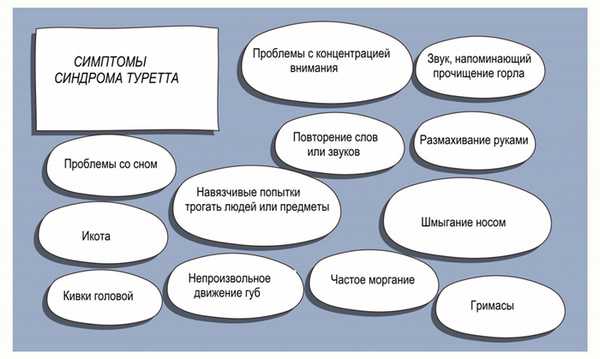
Синдром Туретта: симптомы
Вокальные и моторные тики у детей, страдающих данным заболеванием, могут быть как шаблонными, так и уникальными, простыми и сложными. Они проходят приступообразно и множественно в течение дня, ежедневно или с перерывами. Голосовые и двигательные тики бывают одновременно и по отдельности, их частота, количество и сложность постоянно меняется. Они могут обостряться при стрессе, возникать в процессе сна, подавляться произвольно.
Голосовые тики обладают взрывчатой вокализацией, иногда звучат непристойные слова и целые фразы, что получило название «копроламия». Это может сопровождаться и соответствующими неприличными жестами, и такое явление тоже имеет свое наименование «копропраксия». Такое, к счастью, встречаются у небольшого количества больных.
Важно знать следующее:
- наличие тиков не оказывает влияние на умственное развитие ребенка и не свидетельствует о низком интеллекте;
- тики не связаны с энцефалитами, двигательными расстройствами, интоксикациями;
- ребенок быстрее справится с синдромом, если его будут поддерживать в семье, школе и в обществе;
- самые тяжелые тики не являются явным индикатором умения ребенка справляться с разными ситуациями и качеством учебы в школе.
Следует также понимать, что не все тики - признак синдрома.
Детская болезнь в жизни взрослых
Раньше синдром Жиля де ла Туретта считался странным и достаточно редким заболеванием. Страдающих им людей называли бесноватыми, ассоциировались они с выкрикиванием ругательств и нецензурных слов.
В наше время данная болезнь встречается часто, но диагностировать ее тяжело, потому что, в основном, протекает она в легкой форме. Первые симптомы появляются у детей 4-8 лет, но иногда может быть и позже. Частота тиков и их интенсивность с возрастом меняется и к 18 годам должна исчезнуть. Половина больных вступает «во взрослость» уже полностью избавившись от этого синдрома, а другой ничего не остается делать, кроме как на всей протяжении жизни как-то с ней сосуществовать. Полный синдром Туретта, то есть его тяжелая форма, бывает крайне редко.
Легкая степень данной болезни была у писателя Сэмюэля Джонсона, анализ исторических документов доказывает ее наличие у императоров Клавдия, Петра Первого, Наполеона, драматурга Мольера, композитора Моцарта.
Сейчас демонстрируют синдром Туретта известные люди, среди которых есть два знаменитейших футболиста. Скорее всего, нет такого человека, который бы не знал футболиста Дэвида Бекхэма. Он часто без повода выкрикивает бранные слова, ничего не в состоянии с этим поделать. Такая же проблема имеется и у другого футболиста - вратаря Тима Хаварда, у которого время от времени руки двигаются помимо его желания. Однако такая проблема не мешает ему поставить рекорд - у него самое большое количество «сухих» матчей в Англии.
Лечение обязательно
Родители должны понимать, что синдром Туретта - болезнь, на которую нельзя не обращать внимание. Лечения не требует только самая легкая форма заболевания. Но у большого количества больных синдром Туретта сочетается с СГДВ, агрессивностью, тревожностью. У детей могут возникнуть трудности в обучении, так как даже слабые тики их смущают и не дают сосредоточиться. Это сказывается на качестве жизни и взаимоотношениях с друзьями и одноклассниками. Именно поэтому стоит обратиться к специалисту.
Синдром Туретта лечение предполагает следующее:
- психотерапия - поведенческая, рациональная, групповая и индивидуальная, семейная;
- тренировка сдерживания - устранение тика ему же подобным, управление им;
- прием лекарственных препаратов.
Полное излечение на данный момент невозможно. Рядом с ребенком, имеющим такое заболевание, должны находиться люди, хорошо знающие о синдроме (родители, близкие, воспитатели, учителя), которые создают ему поддерживающую обстановку в доме, детском саду, школе. Окружающие должны привыкнуть к тикам, не заострять на них внимания, и они, как правило, со временем уйдут.
Синдром Туретта - симптомы и лечение
Что такое синдром Туретта? Причины возникновения, диагностику и методы лечения разберем в статье доктора Диордиева Максима Борисовича, психиатра со стажем в 8 лет.
Над статьей доктора Диордиева Максима Борисовича работали литературный редактор Вера Васина , научный редактор Владимир Вожжов и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Синдром Туретта (Tourette's syndrome) — это заболевание нервной системы, при котором возникают множественные двигательные и вокальные тики. Для постановки диагноза они должны присутствовать дольше года.

Впервые заболевание, похожее на синдром Туретта, было описано в 1486 году в книге «Молот ведьм». Там упоминался священник с моторными и вокальными тиками, считавшийся одержимым. В конце XIX века симптомы заболевания на примере нескольких пациентов описал вместе с коллегами французский невролог Жорж Жиль де ла Туретт, в честь которого и назван синдром [1] .
Обычно синдром Туретта проявляется уже в детстве, но часто заболевание выявляют поздно или не диагностируют вовсе, так как родители не обращают на тики должного внимания. Из-за этого маленькие пациенты не получают своевременной помощи и могут страдать не только от самих тиков, но и от психологических проблем, связанных с заболеванием. В Европе от возникновения первых симптомов синдрома Туретта до постановки диагноза проходит в среднем более 5 лет [2] .
Распространённость синдрома Туретта
Синдром Туретта очень распространён — он встречается примерно у 10 из 1000 детей. В России его диагностируют у 8 человек на 10 000 населения, им могут страдать до 5 % школьников [3] . Мужчины болеют чаще, чем женщины: соотношение между ними составляет примерно 3 к 1.
Причины синдрома Туретта
Синдром Туретта — это генетическое расстройство, которое передаётся от родителей. Однако точный механизм наследования и ген, ответственный за болезнь, не известны. Риск передачи заболевания ребёнку составляет около 50 %. В прошлом, в начале XX века, тики считались следствием психотравм, но современная медицина это отвергает, так как такое предположение не удалось доказать [4] . Психосоциальные факторы и аутоиммунные заболевания не являются причиной синдрома Туретта, но могут влиять на тяжесть течения болезни.
Существует теория, что недостаток магния в организме и связанные с ним нарушения обмена веществ могут влиять на развитие синдрома Туретта. Косвенным доказательством этого служит то, что препараты с некоторыми соединениями магния могут улучшать состояние больных. Однако большие исследования на эту тему не проводились [5] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы синдрома Туретта
Синдром Туретта проявляется тиками — быстрыми, внезапными, повторяющимися навязчивыми движениями или произнесением звуков. Чаще всего они возникают у мальчиков в возрасте от 4 до 11 лет. Тяжесть тиков доходит до пика примерно в 10-12 лет и ослабляется в подростковом возрасте. Большинство тиков исчезают спонтанно, но примерно у 1 % детей они сохраняются во взрослой жизни [7] .
Выделяют две основные группы тиков:
- Моторные тики — это непроизвольные движения частей тела. Самый распространённый из них — усиленное моргание. Также могут возникать подпрыгивания, постукивания по себе, развороты и повороты тела, гримасы, плевки, нецензурная жестикуляция и повторения чужих движений (копропраксия и эхопраксия).
- Вокальные, или звуковые, тики — это навязчивое произношение звуков, реже слов. Может проявляться кашлем, покашливанием, кряхтением. Иногда таких детей ошибочно лечат от бронхитов, трахеитов и бронхиальной астмы. Синдром Туретта часто ассоциируется с копролалией — внезапным высказыванием нецензурных фраз или слов, которое зачастую сопровождается копропраксией. Однако копролалия возникает только у 10 % пациентов [6] . Помимо копролалии, они могут повторять чужие слова, собственное слово или фразу (эхолалия и палилалия).
При синдроме Туретта моторные тики обязательно сочетаются с вокальными. Если присутствуют моторные тики, но нет вокальных, то стоит заподозрить другие заболевания: органическое поражение головного мозга, эпилепсию, синдром дефицита внимания (СДВГ), обсессивно-компульсивное расстройство (ОКР).
У многих детей и подростков с синдромом Туретта также отмечается СДВГ, ОКР, повышенная агрессивность, тревожность и склонность к депрессиям.
При синдроме Туретта интеллектуальные способности не нарушаются. Дети с этим заболеванием могут сильно расстраиваться от подшучиваний своих сверстников. При эмоциональном напряжении, вызванном пристальным вниманием или насмешками окружающих, тики могут усиливаться.
Форма тиков при синдроме Туретта может меняться в течение суток или недели, например от лёгких единичных моторных тиков утром или в начале недели до сложных и множественных по вечерам или под конец учебной недели. Видимо, их выраженность зависит в том числе от психоэмоциональных нагрузок.
Иногда дети пытаются сдерживать тики, но такой контроль возможен лишь в некоторой степени. Когда ребёнок старается подавить тики, симптомы могут усилиться. Попытка сдержать тик вызывает выраженный дискомфорт, из-за чего возрастает тревога — тикозные движения, наоборот, немного успокаивают. Из-за стресса, тревожных состояний и усталости тики могут учащаться и усиливаться.
Патогенез синдрома Туретта
Патогенез синдрома Туретта до конца не изучен. Известно лишь, что расстройство вызвано генетическими причинами. Скорее всего, при определённых генетических факторах нарушается работа нейромедиаторных систем в подкорковых образованиях и лобной коре.
Помимо генетических факторов, в патогенезе может участвовать и органическое повреждение головного мозга, например при патологии беременности и родов, черепно-мозговых травмах или нейроинфекциях.
Основная роль в патогенезе заболевания, вероятно, принадлежит дисфункции лобных долей. Считается, что большую роль в развитии синдрома Туретта играет правая лобно-височная область, сенсомоторные отделы орбитофронтальной коры, моторная область, базальные ганглии и поясная извилина. Также важное значение имеют нарушения в кортико-стрио-таламо-кортикальном контуре — нейронных цепях, связывающих кору, базальные ганглии и таламус.

Нарушения в работе этих структур также характерны для детей с ОКР и СДВГ — эти заболевания часто сопутствуют синдрому Туретта. Даже известны генетически связанные с синдромом Туретта формы ОКР (преимущественно ОКР с навязчивыми действиями — F42.1).
Предположительно, при синдроме Туретта нарушается работа дофаминергической системы. Изменения, вероятно, затрагивают серотонин-, норадреналин-, глутамат-, холин-, ГАМКергическую и опиоидную системы. Косвенно на связь синдрома Туретта с дофамином указывает то, что тики уменьшаются при лечении препаратами, которые воздействуют на передачу нервного импульса, вызванную дофамином ( например, путём блокады постсинаптических D2-рецепторов) [2] .
Классификация и стадии развития синдрома Туретта
Синдром Туретта — это разновидность хронических тиковых (или тикозных) нарушений. В Международной классификации болезней (МКБ-10) заболевание кодируется как F95.2 Комбинированные голосовые и множественные двигательные тики.
В следующей Международной классификации болезней (МКБ-11) тики и синдром Туретта из психических расстройств перенесены в неврологические [1] .
Согласно классификации Американской психиатрической ассоциации (DSM-IV), тики подразделяются на следующие группы:
- по виду — двигательные или голосовые;
- по продолжительности — преходящие или хронические.
Преходящее тиковое расстройство — это множественные двигательные, голосовые или тики обоих видов, которые длятся от 1 до 12 месяцев. Хронические тиковые расстройства присутствуют больше года. Они могут быть одиночными или множественными, двигательными или голосовыми, но не оба вида сразу. Синдром Туретта относится к хроническому тиковому расстройству. Для постановки диагноза необходимо, чтобы множественные двигательные тики и хотя бы один голосовой тик наблюдались более года.
Стадии синдрома Туретта не выделяют. Но обычно расстройство начинается с преходящих двигательных тиков, как правило подёргивания лица, которые длятся до года. Часто это гримасничание, затем покашливание и шипение. Постепенно тики распространяются на руки, ноги и мышцы шеи. Затем, обычно через год, присоединяются вокальные тики, которые осложняют картину болезни.
Осложнения синдрома Туретта
Синдром Туретта может сопровождаться депрессией, тревожным расстройством, ОКР и СДВГ, что осложняет прогноз. Депрессия возникает из-за того, что детей с этим синдромом часто обижают и унижают. В результате у них формируется чувство одиночества и может развиться аутоагрессия, вплоть до попытки суицида. Поэтому важно не оставлять ребёнка один на один с этим расстройством: ему особенно необходима поддержка родителей и друзей.
При симптоме копролалии дети выкрикивают нецензурную брань, из-за чего могут подвергаться агрессии со стороны окружающих. Поэтому для таких пациентов очень важно организовать правильную социальную среду [7] .
Диагностика синдрома Туретта
Синдром Туретта диагностирует врач-психиатр или невролог, основываясь на наблюдении и сборе сведений об истории болезни, условиях жизни и перенесённых заболеваниях. Сейчас разрабатываются генетические карты, которые позволят с самого рождения определять совокупность генов, характерных для синдрома Туретта, но пока этот метод недоступен.
Чтобы установить диагноз «синдром Туретта», состояние должно соответствовать следующим критериям:
- присутствуют множественные двигательные тики и как минимум один голосовой тик;
- тики возникают много раз в день, почти ежедневно;
- расстройство длится более года, но необязательно непрерывно, ремиссии продолжаются меньше двух месяцев;
- симптомы появились в возрасте до 18 лет [8] .
Очень важно отличать тики при синдроме Туретта от вторичных тиков, которые появились на фоне инфекций или черепно-мозговых травм при беременности, родах или в раннем детстве. Их различают только на основе анамнеза и физикального обследования. Другие методы, например магнитно-резонансная томография и анализы крови, для диагностики синдрома Туретта не используются.
Лечение синдрома Туретта
Перед врачом всегда стоит выбор — назначать ли препараты при синдроме Туретта. При этом важно ориентироваться на состояние пациента, так как более чем в половине случаев симптомы исчезают без приёма медикаментов.
Психологическая помощь
Если тики не мешают человеку общаться, учиться и работать, то, скорее всего, принимать препараты не нужно. В такой ситуации будет полезно психологическое консультирование ребёнка и родителей. Важно рассказать родителям, что от ребёнка ни в коем случае нельзя требовать, чтобы он перестал кашлять и гримасничать, — это только усилит эмоциональное напряжение и, соответственно, тики.
В зарубежных странах, особенно в США, хорошо зарекомендовал себя метод под названием «Habit reversal training», т. е. тренировка отмены привычки [10] . Пациента учат отслеживать ощущение, предшествующее тикам, и пытаться заменить их на более приемлемые действия. Метод не избавляет от тиков, но заметно уменьшает их проявления.
Также для коррекции поведения используется когнитивно-поведенческая психотерапия [12] .
Медикаментозное лечение
Для лечения синдрома Туретта могут применяться антипсихотики (нейролептики) в невысоких дозировках, которые воздействуют на дофаминэргическую активность. Наиболее эффективны Арипипразол, Рисперидон и Галоперидол. Из них лучше всего переносится Арипипразол. Однако в российских инструкциях по лечению синдрома Туретта это лекарство не упоминается, хотя в США оно одобрено Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) и активно используется в терапии. В России назначают Галоперидол и Рисперидон, а также ряд ноотропов (чаще всего гопантеновую и аминофенилмасляную кислоту) без достаточной доказательной базы.
Есть данные об эффективности Клонидина, но этот препарат опасен при передозировке. Среди возможных побочных эффектов — коллаптоидные состояния, т. е. резкое падение артериального давления, которое может привести к развитию обморока.
Существуют не подтверждённые данные об эффективности инъекции ботулотоксина в мышцы лица.
При возникновении сопутствующих заболеваний, таких как тревожно-депрессивное расстройство и ОКР, применяются селективные ингибиторы обратного захвата серотонина: Сертралин, Пароксетин, Эсциталопрам. При выраженной агрессии, направленной на себя или окружающих, назначаются нормотимики (препараты лития и другие) [12] .
Транскраниальная магнитная стимуляция
В настоящее время изучается влияние транскраниальной магнитной стимуляции на синдром Туретта как у детей, так и у взрослых, но пока недостаточно данных об эффективности этого метода [11] .
Нейрохирургическое лечение
При тяжёлом течении заболевания и выраженной устойчивости к медикаментам может применяться нейрохирургический подход — глубокая стимуляция подкорковых структур головного мозга (бледного шара и таламуса). Её используют для взрослых пациентов.
Прогноз. Профилактика
Прогноз благоприятнее и заболевание чаще заканчивается ремиссией или выздоровлением, если тики появились в возрасте до 7 лет.
Синдром Туретта часто вызывает у людей страх и ассоциации, что эта особенность мешает нормально общаться с другими. Но если грамотно подойти к терапии и исключить провоцирующие факторы, расстройство может протекать вполне благоприятно. Примером служит певица Билли Айлиш. Из-за тяжести заболевания она не ходила в школу и обучалась дома. Это не помешало певице в 2019 году записать сингл, завоевавший первые места в мировых хит-парадах, а в 2021 году войти в список 100 наиболее влиятельных людей года по версии журнала Time. Также синдромом Туретта, предположительно, страдал Вольфганг Моцарт [13] .
Синдром Туретта — это генетическое заболевание, поэтому предупредить его развитие нельзя. Однако если своевременно обратиться к врачу, можно снизить тяжесть болезни и предотвратить развитие депрессии, аутоагрессии и обсессивно-компульсивного расстройства.
При сильных тиках, не поддающихся лечению и мешающих общаться, учиться или работать, пациент может пройти медико-социальную экспертизу: специалисты оценят тяжесть состояния и, при необходимости, определят группу инвалидности.
Первичная цилиарная дискинезия у детей
Первичная цилиарная дискинезия (ПЦД) - редкое генетически детерминированное заболевание, при котором поражаются подвижные структуры клеток (реснички и жгутики).
Наиболее часто проявляется рецидивирующими и хроническими инфекциями верхних и нижних дыхательных путей и в 40-50% случаев зеркальным расположением внутренних органов или гетеротаксией [1].
Синонимы: синдром Картагенера (Kartagener syndrome; Siewert syndrome; Зиверта-Картагенера), синдром неподвижных ресничек (immotile cilia syndrome), двигательная цилиопатия (the motile ciliopathy) [2].

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Первичная цилиарная дискинезия: Синдром Картагенера. Полное обратное расположение внутренних органов. Хронический бронхит. Пневмосклероз 4 и 5 сегментов левого легкого. Двусторонний гнойный эндобронхит. Двусторонний хронический синусит.
Назальный полипоз. Двусторонний хронический экссудативный средний отит. Гипертрофия аденоидов 2-3 степени. Двусторонняя кондуктивная тугоухость 1 степени
Этиология и патогенез
Заболевание отличается генетической гетерогенностью. Тип наследования: чаще аутосомно-рецессивный, однако, описаны и более редкие Х-сцепленные формы заболевания [1,2,3].
Наиболее часто заболевание обусловлено отсутствием или дефектами строения внутренних и наружных динеиновых ручек в структуре ресничек и жгутиков. Могут обнаруживаться дефекты радиальных спиц и микротрубочек (в том числе, их транспозиция), а также есть случаи полного отсутствия ресничек. У некоторых больных имеются сочетания нескольких дефектов [1,3].
Реснички и жгутики могут иметь и нормальную ультраструктуру, однако при этом, как правило, определяется аномалия белка тяжелой цепи аксонемального динеина [1].
В организме человека реснички и жгутики присутствуют во многих органах и системах. Это и мерцательный эпителий респираторного тракта, и клетки Кортиева органа уха, и жгутики сперматозоидов, и реснитчатые клетки эпендимы желудочков головного мозга, фоторецепторы сетчатки глаза, клетки, выстилающие желчевыводящие пути, клетки почечных канальцев, клетки, выстилающие фаллопиевы трубы.
Кроме того, существуют реснички, расположенные на эмбриональном узле, которые обеспечивают поворот внутренних органов в периоде внутриутробного развития, вследствие чего у половины больных наблюдается обратное расположение внутренних органов.
Полная неподвижность или неадекватная активность ресничек мерцательного эпителия респираторного тракта приводит к нарушению нормальной очищающей функции дыхательной системы, секрет застаивается, а затем инфицируется. Формируются рецидивирующие респираторные инфекции, а впоследствии - хронический бронхит, хронический синусит, назальный полипоз. Из-за постоянного воспаления слуховой трубы - нередко и хронический средний отит со снижением слуха [1,2].
Неподвижность (дефектная подвижность) сперматозоидов у больных ПЦД лиц мужского пола в репродуктивном периоде часто обусловливает бесплодие. Фимбрии фаллопиевых труб у женщин также имеют аномальное строение, хотя при этом случаи женского бесплодия у больных с ПЦД единичны, однако нередко наблюдается внематочная беременность [2].
Аномальное функционирование ресничек, расположенных в других органах и системах ведет к формированию таких крайне редких проявлений как пигментная ретинопатия, билиарный цирроз печени, внутренняя гидроцефалия, поликистоз почек [2].
Эпидемиология
Частота встречаемости от 1 на 2265 до 1 на 40000 населения [2]. Среди пациентов с бронхоэктазами -13%, среди больных с обратным расположением внутренних органов - 25% [2].
Диагностика
• результаты скрининга - исследование уровня оксида азота (NO) в выдыхаемом назальном воздухе (у большинства пациентов с ПЦД он снижен);
• анализ частоты и паттерна биения ресничек в биоптате из полости носа или бронха с помощью световой микроскопии;
• электронная микроскопия (обнаружение аномалий строения ресничек в биоптате слизистой оболочки носа или бронха).
Для подтверждения диагноза рекомендовано сочетание исследования паттерна и частоты биения ресничек с электронной микроскопией у пациентов с поражением верхних и нижних дыхательных путей в состоянии ремиссии не менее 4-6 недель.
Ведущим проявлением болезни у детей с ПЦД являются частые воспалительные заболевания верхних и нижних дыхательных путей, которые регистрируются у достаточно большой когорты детей, особенно в раннем возрасте. Однако, осведомленность врачей о ПЦД крайне невысока, в связи с чем диагностика данной патологии в большинстве случаев несвоевременна.
Согласно данным зарубежных исследований, значение медианы возраста установления диагноза ПЦД в странах Западной и Восточной Европы составляет 5,3 лет, при этом при наличии situs inversus диагноз устанавливается раньше (медиана 3,5 года), чем без обратного расположения внутренних органов (5,8 лет) [4]. По нашим данным, в России медиана возраста установления диагноза ПЦД у детей с обратным расположением органов приблизительно соответствует европейской и соответствует 4 годам, тогда как диагностика ПЦД у пациентов без situs inversus производится позже (медиана возраста - 7,6 лет).
При сборе анамнеза следует обратить внимание на типичные клинические проявления ПЦД: для этих больных характерны торпидные к терапии риниты практически с рождения, инфекции нижних дыхательных путей, сопровождающиеся хроническим кашлем, нередко уже в неонатальном периоде или рецидивирующие бронхиты в раннем возрасте. Кроме того, у многих больных отмечаются рецидивирующие экссудативные отиты со снижением слуха. Сочетание хронического (рецидивирующего) синусита с хроническим (рецидивирующим) бронхитом является основанием для углубленного обследования ребенка. В семейном анамнезе иногда удается обнаружить случаи мужского бесплодия, хронических бронхитов или синуситов, аномальное расположение внутренних органов, нередки случаи ПЦД у сибсов.
Общий осмотр подразумевает оценку общего физического состояния, физического развития ребенка, подсчет частоты дыхания, сердечных сокращений, осмотр верхних дыхательных путей и зева, осмотр, пальпацию и перкуссию грудной клетки, аускультацию легких, пальпацию живота.
В антенатальном периоде можно обнаружить обратное расположение внутренних органов (situs inversus) или гетеротаксию (situs ambiguos) примерно в 40-50% случаев, реже - церебральную вентрикуломегалию по данным ультразвукового исследования. У детей с гетеротаксией отмечается неполное аномальное расположение внутренних органов (декстрогастрия, декстрокардия, аномально расположенная печень), иногда в сочетании с врожденными пороками сердца. Описаны случаи полисплении, асплении, гипоплазии поджелудочной железы, мальротации кишечника.
В периоде новорожденности: более чем у 75% доношенных новорожденных с ПЦД развивается респираторный дистресс-синдром с потребностью в кислороде от 1 дня до 1 недели. Характерны торпидные к терапии риниты практически с первого дня жизни. Редко: внутренняя гидроцефалия.
В старшем возрасте: персистирующие риниты, хронические синуситы, назальный полипоз. Хронический продуктивный кашель с гнойной или слизисто-гнойной мокротой, могут наблюдаться рецидивирующие бронхиты, пневмонии или ателектазы. У части детей обнаруживаются бронхоэктазы (БЭ). При аускультации в легких выслушивают разнокалиберные влажные хрипы, как правило, двусторонней локализации, у некоторых детей - сухие свистящие хрипы на фоне удлиненного выдоха.
В подростковом периоде: клинические проявления, описанные выше. Чаще встречаются БЭ и назальный полипоз.
При выраженной тяжести течения могут отмечаться косвенные признаки хронической гипоксии: деформация концевых фаланг пальцев по типу «барабанных пальцев» и ногтевых пластинок по типу «часовых стекол».
• Рекомендуется проведение микробиологического исследования (посева) мокроты или трахеального аспирата в период обострения заболевания
Комментарий: исследование проводят для идентификации микробных патогенов и определения их чувствительности к антибиотикам [3].
• Для уточнения объема поражения бронхиального дерева и динамического контроля рекомендуется проведение компьютерной томографии (КТ) органов грудной полости, рентгенографии или КТ придаточных пазух носа.
Комментарий: При рентгенографии органов грудной клетки находят признаки хронического бронхита, иногда - ателектазы, декстракардию (Приложение Г, рис.2). При компьютерной томографии органов грудной полости может выявляться пневмосклероз, почти в половине случаев - бронхоэктазы различной локализации (Приложение Г: рис.3,4,5,6). При лучевом исследовании придаточных пазух носа выявляется пансинусит (Приложение Г: рис.7), нередко - недоразвитие лобных пазух (Приложение Г: рис.8). В последние годы как альтернатива КТ рассматривается магнитно-резонансная томография (МРТ) органов грудной полости, особенно для мониторирования состояния легких, так как исследование не несет лучевую нагрузку. Недостатком МРТ является большая длительность проведения исследования [3].
Комментарий: проведение спирометрии возможно у детей с 4-5 лет, в том случае, если пациент может выполнить маневр форсированного выдоха. При спирометрическом исследовании следует проводить пробу с бронхолитическим препаратом, т.к. у ряда детей с ПЦД одним из компонентов патогенеза бронхиальной обструкции может быть бронхоспазм. У детей с 6 лет возможно проведение бодиплетизмографии. При исследовании функции внешнего дыхания (ФВД): наиболее характерны обструктивные, реже - комбинированные нарушения вентиляции, у части больных параметры ФВД остаются нормальными. Обструкция у ряда пациентов носит обратимый или частично обратимый характер: проба с бронхолитиком положительна у 50%.
Комментарий: проводится для получения бронхоальвеолярного лаважа с целью идентификации микробного возбудителя, а также для проведения биопсии слизистой оболочки бронха для последующей световой фазово-контрастной и электронной микроскопии [1,2,4,5]. С целью изучения паттерна биения ресничек мерцательного эпителия также может быть исследован биоптат слизистой оболочки носа [1,2,3,4,5].
• Рекомендуется проведение эхокардиографии (Эхо-КГ) с допплеровским анализом (измерение градиента давления на легочной артерии)
Комментарий: должна контролироваться у пациентов с ПЦД, так как при этой патологии, особенно при распространенном поражении легких, возможно развитие легочной гипертензии и формирование легочного сердца.
• Рекомендуется мониторирование состояния слуховой функции c помощью аудиологических тестов [3].
• Генетический анализ у пациентов с ПЦД возможен, но не рекомендован как рутинный метод для установления диагноза [3].
Дифференциальный диагноз
Дифференциально-диагностический поиск включает: муковисцидоз (см. КР по оказанию медицинской помощи детям с кистозным фиброзом (муковисцидозом)), первичные иммунодефицитные состояния, врожденные аномалии строения бронхиального дерева, бронхоэктазы другого происхождения (см. КР по оказанию медицинской помощи детям с бронхоэктазами), бронхиальная астма, ряд врожденных аномалий сердечно-сосудистой системы: транспозиция магистральных сосудов и т.п.
Цилиарная дисфункция может также быть причиной других состояний, таких как: поликистоз печени и/или почек, атрезия желчных путей, ретинопатия, которые могут протекать без респираторных проявлений и нередко расцениваются как самостоятельные генетические синдромы (Сениора-Лукена, Альстрёма, Бардет-Бидля).
Лечение
Подход к терапии пациента с ПЦД должен быть мультидисциплинарным в связи с полиорганностью поражений.
Основными целями терапии является максимально возможное предупреждение прогрессирования и/или развития бронхоэктазов и восстановление / сохранение нормальной легочной функции, а также носового дыхания и слуха.
• Рекомендовано использование различных методик, способствующих очистке дыхательных путей. Кинезитерапия является основным лечебно-реабилитационным мероприятием для детей с ПЦД [1,3,4,5].
• Рекомендуется промывание носовых ходов гипертоническим раствором натрия хлорида, применение назального душа.
Комментарий: Ирригационная терапия оказывает положительное влияние при назальных симптомах (заложенность носа, постоянное выделение слизи) [1,3,4,5].
• При обострении хронического бронхолегочного процесса рекомендуется назначение антибактериальных препаратов в соответствии с чувствительностью выделенной микрофлоры [3]. Антибактериальная терапия применяется также при обострениях синусита, в случае отсутствия эффекта от ирригационного лечения [3].
Комментарий: Наиболее характерными микробными патогенами при ПЦД являются Haemophilus influenzae и Streptococcus pneumoniae, реже Moraxella catarrhalis, Staphylococcus aureus. Pseudomonas aeruginosa у детей высевается редко, однако с возрастом значение этого патогена у больных с ПЦД постепенно возрастает [1,3].
Препараты в соответствии с чувствительностью выделенной микрофлоры назначают в максимально допустимых (для данного возраста) дозах и используют парентерально или внутрь (в зависимости от состояния пациента), также используется ступенчатый метод введения. Длительность курса лечения от 1 до 3 недель. При высеве Pseudomonas aeruginosa терапия проводится аналогично протоколам лечения больных муковисцидозом.
Противомикробная терапия проводится в соответствии с результатами микробиологического исследования. Препаратом выбора, в большинстве случаев, является амоксициллин+клавулановая кислота ж,вк , могут быть использованы цефалоспорины 2, 3 поколения.
• Рекомендуется рассмотреть назначение ингаляционной бронхоспазмолитической терапии (ипратропия бромид+фенотеролж,вк, сальбутамол ж,вк , салметерол, формотерол ж,вк ) при наличии бронхообструктивного синдрома [3].
• Рекомендуется проведение курсового лечения пероральными муколитическими препаратами (наиболее часто используются амброксол ж,вк , ацетилцистеин ж,вк , карбоцистеин).
Комментарий: эффективность ингаляторного применения дорназы альфа ж,7н до настоящего времени не доказана, а ацетилцистеина - низка [1,3]. Есть данные об эффективности ингаляции гипертонического раствора натрия хлорида [3].
Комментарий: резекции легких в настоящее время практически не производятся. Описаны случаи пациентов с ПЦД, которым проводилась трансплантация легких, однако они касаются взрослых больных[1,2,3,4,5].
Комментарий: Хирургическое вмешательство при назальном полипозе оказывает лишь временный эффект, так как полипы у пациентов с ПЦД быстро рецидивируют. Терапия топическими интраназальными стероидами может быть рекомендована пациентам с сопутствующим аллергическим ринитом.
• Не рекомендуется рутинное установление тимпаностомической трубки в связи с противоречивыми данными об эффективности данного метода лечения [1,3].
• При частом обострении хронического синусита рекомендуется рассмотреть вопрос о проведении операции с целью улучшения аэрации и дренажа параназальных синусов[1,3].
• В связи с возможным развитием гипотрофии у некоторых пациентов с ПЦД, рекомендуется индивидуальная коррекция рациона на основе оценки нутритивного статуса.
Комментарии: Диета должна обеспечивать адекватное количество энергетических и питательных компонентов.
Пациентам с ПЦД рекомендуется проведение реабилитационных мероприятий, нацеленных на поддержание легочной функции.
Читайте также:
