Ахондроплазия: причины, диагностика, лечение
Добавил пользователь Валентин П. Обновлено: 28.01.2026
Ахондроплазия или карликовость - это системная дисплазия, относится к группе редких (орфанных) заболеваний. Встречаемость - 1: 10000 новорожденных. Ахондроплазию связывают с мутацией гена FGFR3, которая приводит поломке механизма энхондральной оссификации. Из-за этого длинные трубчатые кости теряют способность расти в длину.
Основные симптомы
Низкий рост. При отсутствии лечения, рост больного ахондроплазией достигает 120-125 см;
Диспропорция длины рук и ног (малая длина) по отношению к нормально развитому туловищу;
О-образное искривление бедер и голеней, разболтанность (нестабильность связочного аппарата) коленных суставов, сгибательные деформации плеч, контрактуры (ограничение движений) локтевых суставов;
Гидроцефалия, преобладание «мозгового черепа», седловидно-деформированный нос;
Сопутствующие деформации позвоночника;
Чем страдают больные ахондроплазией?
Основная проблема - отсутствие социальной адаптации:
психологические проблемы, связанные с несоответствием «стандартам» роста;
отсутствие в РФ адаптации устройств, приборов, выключателей, общественных туалетов;
сложности самообслуживания: короткая длина рук и ограничения движений в локтевых суставах при нормально развитом туловище не позволяет в полной мере выполнять личную гигиену и самообслуживание;
Медицинские (ортопедические) проблемы:
- нестабильность связочного аппарата коленных суставов в совокупности с деформациями нижних конечностей при отсутствии лечения ведут к раннему формированию артрозов коленных суставов, что сопровождается болевым синдромом и необходимостью раннего эндопротезирования суставов
Цели хирургического лечения
коррекция деформаций (выравнивание конечностей);
Варианты хирургического лечения:
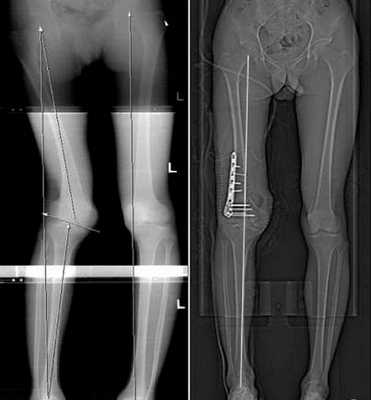
Корригирующие остеотомии (пересечение кости) с одномоментной коррекцией деформации (без удлинения) и фиксацией (при помощи ортопедических имплантов);
Коррекция деформации и удлинение конечностей методом Илизарова. Для этого выполняется остеотомия, устанавливается чрескостный аппарат. Удлинение осуществляется путем ежедневного дозированного изменения длин резьбовых стержней между кольцевыми опорами чрескостного аппарата
Удлинение или корригирующие остеотомии?
С ортопедической точки зрения, удлинение (изолированное удлинение) при ахондроплазии имеет относительные показания и не является обязательным, т.к. не улучшает функцию суставов, в то время как коррекция деформации может спасти в дальнейшем пациента от артрозов суставов и ассоциированных с ними болей.
В основном, удлинение конечностей решает проблемы социальной адаптации и улучшает возможности самообслуживания, а именно: надевание носков и обуви, возможность ухода за прической, осуществление личной гигиены, возможность пользоваться выключателями, розетками и т.д., возможность покупать стандартную одежду.
Возможности удлинения
Вопрос удлинения и коррекции деформации у пациента ахондроплазией решается индивидуально в каждом случае. Мы не рекомендуем начинать удлинение нижних конечностей ранее 5-летнего возраста. Оптимальным, в большинстве случаев, с нашей точки зрения начинать первый «круг» удлинения в возрасте 7- 8 лет.
Во всех случаях при первичном осмотре пациента доктор совместно с родителями разрабатывает первичный план предстоящих оперативных вмешательств, который учитывает следующие моменты:
желаемая величина увеличения роста в зависимости от настоящего возраста и роста ребенка;
количество циклов удлинения;
перерывы между циклами;
социальная занятость ребенка (школа, каникулы и т.д.);
количество сегментов и последовательность их удлинения и коррекции деформации;
На какую величину можно удлинить конечность за один цикл?
При удлинении у мальчиков наша цель - рост 150 см, у девочек - 145 см.
Как мы удлиняем?
Мы используем кольцевые и полукольцевые чрескостные аппараты (типа Илизарова). Устранение деформации (в конце периода удлинения), в большинстве случаев, осуществляется при помощи узла на базе компьютерной навигации Орто-СУВ (гексапод).
Последовательность циклов.
В большинстве случаев, в зависимости от пропорций бедер и голеней, пациенту выполняется следующий алгоритм:
1 цикл - параллельное удлинение и коррекция деформаций обеих голеней;
2 цикл - перекрестное удлинение и коррекция деформаций бедро- голень;
3 цикл - перекрестное удлинение и коррекция деформаций бедро-голень (противоположных).
Цикл составляет от 6 месяцев до 1 года. Между циклами - перерыв не менее1 года.Между первым и вторым циклами удлинения нижних конечностей - удлинение плеч.Повторное удлинение плеч (при необходимости) после 3-его цикла удлинения нижних конечностей.
В ряде случаев алгоритм может включать в себя 4 цикла:
2 цикл - параллельное удлинение и коррекция деформаций обоих бедер;
3 цикл - параллельное удлинение и коррекция деформаций обеих голеней;
4 цикл - параллельное удлинение и коррекция деформаций обеих голеней.
Требования
психологическая готовность (мотивация) родителей и ребенка к лишениям, связанными с чрескостным остеосинтезом;
готовность и желание к занятиям лечебной физкультурой во время лечения;
возможность и желание родителей осуществлять уход за ребенком, в течение относительно длительного времени лишенного возможности нормально передвигаться;
пунктуальное соблюдение рекомендаций хирурга (уход за чрескостным аппаратом, выполнение рентгенограмм и т.д.).
Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Хондродисплазия
Хондродисплазии — это общее название для группы наследственных заболеваний, вызванных нарушением образования или окостенения хрящевой ткани. Они возникают в результате генных мутаций, наследуются как по аутосомно-доминантному, так и по аутосомно-рецессивному типу. Патологии проявляются низкорослостью, разнообразными укорочениями и деформациями конечностей, поражением суставов. Для диагностики необходимы данные рентгенографии или компьютерной томографии, результаты генетического исследования. Лечение направлено на устранение или коррекцию существующих нарушений, для чего применяются ортопедические операции, ортезы, методы ЛФК и физиотерапии.
МКБ-10

Общие сведения
На сегодня известно более 100 вариантов хондродисплазии, многие из которых схожи между собой по клинической картине, поэтому постановка точного диагноза, как правило, затруднена. Заболевания не теряют своей актуальности, поскольку сопровождаются грубыми деформациями опорно-двигательного аппарата, что чревато инвалидностью, резким ухудшением качества жизни, некоторые имеют высокий показатель летальности в раннем возрасте. Достоверные статистические данные распространенности отсутствуют.
Причины хондродисплазии
Патология связана с точечными мутациями генов (COL2A1, SEDL, COMP и т.д.), отвечающих за образование белков хрящевого матрикса или некоторых регуляторных пептидов. Большинство типов хондродисплазии имеют аутосомно-доминантный тип наследования — при наличии генного дефекта у одного из родителей риск рождения больного ребенка равен 50%. Некоторые формы отличаются аутосомно-рецессивным механизмом передачи, для которого оба родителя должны быть носителями мутантного гена.
Патогенез
При большинстве типов хондродисплазий выявляется первичный дефект белков: разных типов коллагена, матрилина, олигомерного протеина. Все они в норме составляют хрящевую ткань, поэтому при их патологическом строении наблюдаются дефекты структуры, избыточное или недостаточное развитие хрящей. Нарушения также происходят на этапе образования регуляторных белков, к которым относят тирозинкиназный рецептор, факторы транскрипции, ферменты процессинга РНК.
Типичные деформации и укорочение конечностей часто сочетаются с расстройствами энхондрального окостенения, при котором определяется неструктурное беспорядочное расположение хондроцитов, вызванное дефектами окислительного фосфорилирования. Ряд форм болезни проявляются образованием костных выступов (экзостозов). Патогенетические механизмы многих типов хондродисплазий до сих пор точно не изучены.
Классификация
В современной генетике принят комплексный подход к систематизации хондродисплазий, учитывающий этиопатогенетические, клинико-рентгенологические особенности. Международная рабочая группа по хондродисплазиям представила вариант классификации из 17 разделов согласно типу генной мутации. В то же время в практической медицине актуально деление болезни с учетом характера поражения хрящевой ткани, которое включает 3 категории:
- Эпифизарные дисплазии. Сюда относят поражения суставного хряща, дисплазии хрящевой ткани собственно эпифиза. Основные представители группы: болезнь Волкова, спондилоэпифизарная дисплазия, псевдоахондроплазия, болезнь Фэрбанка.
- Физарные дисплазии. Характеризуются нарушениями формирования ростковой эпифизарной пластинки. Эта категория включает ахондроплазию (хондродистрофию), гипохондроплазию, экзостозную хондродисплазию.
- Метафизарные дисплазии. Эта группа патологий возникает вследствие задержки энхондрального роста на фоне неправильного окостенения хрящей метафизов. Они наименее изучены, описано лишь несколько вариантов: дисхондроплазия (болезнь Олье), хондродисплазии типа Янсена, Шмида, Мак-Кьюзика.
Симптомы хондродисплазии
Типичным признаком любой формы болезни является низкий рост (карликовость), связанный с нарушениями удлинения трубчатых скелетных костей. Рост взрослых пациентов составляет около 1,2-1,3 м. Карликовость сопровождается диспропорциями тела: при относительно нормальных размерах туловища у таких больных короткие конечности, крупный череп. При раннем закрытии черепных швов происходит деформация головы.
Хондродисплазии имеют множество симптомов, зависящих от конкретного варианта патологии. У страдающих ахондроплазией большой лоб, седловидный нос, выраженный прогиб в пояснице (лордоз), ноги приобретают саблевидную форму. Для дистрофической дисплазии характерно удлинение больших пальцев кистей рук, эквиноварусная косолапость. При эпифизарных дисплазиях отмечаются укорочение дистальных фаланг пальцев, вывихи тазобедренных суставов.
Помимо симптомов со стороны опорно-двигательной системы диагностируются множественные соматические признаки хондродисплазий. Изменения кожи и подкожной клетчатки проявляются пигментными пятнами, крупными липомами, гемангиомами, на ладонях и стопах зачастую формируются большие очаги гиперкератоза. У пациентов могут возникать гепатоспленомегалия, разнообразные поражения глаз: дистрофия хрусталика, астигматизм, миопия.
Осложнения
Часть хондродисплазий относят к летальным мутациям, при их наличии лишь немногие пациенты доживают до взрослого возраста. В эту категорию выделяют некоторые типы ахондрогенеза, танатофорную дисплазию, капомелическую дисплазию, ризомелическую форму точечной хондродисплазии. К нелетальным последствиям заболевания относят контрактуры суставов, деформации конечностей, грубые искривления позвоночника по типу кифосколиозов или лордозов.
Поскольку поражение костно-хрящевых структур обычно затрагивает позвоночник, у больных есть риск неврологических нарушений. Они обусловлены сдавлением спинного мозга при сужении позвоночного канала либо при стенозе большого затылочного отверстия. Осложнения включают нарушения чувствительности, снижение тонуса скелетной мускулатуры, тазовые расстройства. Вследствие деформации грудной клетки нередко нарастает дыхательная недостаточность.
Генные мутации могут затрагивать не только белки хрящевой ткани, но и компоненты соединительнотканных волокон другой локализации, с чем связано осложненное течение хондродисплазий. Нередко заболевания сопровождаются пороками развития сердца: наличием дополнительных хорд, патологиями клапанного аппарата, поражением крупных эластических сосудов. При вовлечении в процесс мышечной ткани сердца встречаются тяжелые формы кардиомиопатий.
Диагностика
Первичное обследование больных находится в компетенции ортопеда-травматолога, при необходимости к осмотру привлекают генетика, хирурга-ортопеда. Заподозрить наличие хондродисплазии удается по задержке роста в сочетании с множественными скелетными деформациями, однако выделить конкретную нозологическую единицу по физикальным данным затруднительно. План диагностики включает следующие методы исследования:
- Рентгенография костей. Рентгенологические признаки разнообразны: уплощение эпифизарных отделов трубчатых костей, деформация коротких трубчатых костей, неравномерные очаги окостенения. Патогномоничная картина наблюдается при ахондроплазии —на снимке поперечники трубчатых костей увеличены, корковое вещество утолщено, метафизы расширены, рельеф усилен.
- КТ костей скелета. Компьютерная томография имеет более высокую разрешающую способность, поэтому метод рекомендован при затруднениях в дифференциальной диагностике хондродисплазий. Также КТ информативна при мягких фенотипических вариантах, когда отсутствуют выраженные аномалии костного аппарата.
- Генетическое тестирование. На современном этапе медицины расшифрованы гены, отвечающие за большинство вариантов хондродисплазий. Для верификации диагноза используется секвенирование экзона, которое выполняется на базе специализированных генетических центров. По показаниям тестирование проводится ближайшим родственникам больного.
Лечение хондродисплазий
Специфическая терапия не разработана. Суть медицинской помощи заключается в максимально возможном восстановлении нормальных пропорций скелета, улучшении функциональности конечностей, предупреждения тяжелой инвалидности. Важную роль играет разъяснение пациентам недопустимости повышенных нагрузок на суставы, что может стать причиной резкого ухудшения состояния. Комплекс лечебных мероприятий при хондродисплазиях состоит из следующих направлений:
- Ортопедическая коррекция. Использование специальных ортезов, фиксаторов (например, при вывихе тазобедренного сустава) частично компенсирует имеющиеся анатомические аномалии. Чтобы улучшить походку, подбирается специальная ортопедическая обувь.
- Хирургические вмешательства. Хороший функциональный и косметический результат дают операции по удлинению конечностей, которые выполняются в несколько этапов. Также оперативная помощь показана для устранения крупных экзостозов, ликвидации суставных контрактур, коррекции стеноза спинномозгового канала.
- Реабилитация. Больным с хондродисплазиями назначаются индивидуальные курсы лечебной физкультуры, механотерапии, специального массажа. Для уменьшения мышечного напряжения полезны физиотерапевтические процедуры.
Прогноз и профилактика
Среди хондродисплазий есть летальные варианты, приводящие к гибели плода во внутриутробном периоде или ранней смерти ребенка, и мягкие формы, при которых возможна успешная реабилитация и социализация пациентов. Большое значение для улучшения прогноза имеет своевременная помощь хирургов-ортопедов, всесторонняя реабилитация. Учитывая генетические предпосылки заболевания, эффективные меры профилактики не разработаны.
2. Множественная эпифизарная хондродисплазия: особенности первичного эндопротезирования тазобедренного сустава// А.Ю. Милюков// Политравма. — 2017. — №3.
4. Экзостозная хондродисплазия взрослых (клиника, диагностика, хирургическое лечение)/ А.В. Балберкин. — 1994.
Псевдоахондроплазия
Псевдоахондроплазия - наследственное заболевание из группы остеохондродисплазий, считается самым распространенным состоянием подобного типа. Симптомами этой патологии являются непропорциональная карликовость, искривления нижних конечностей (О- или Х-образные ноги), повышенная подвижность суставов (за исключением локтевых) и другие пороки развития скелета. Диагностика псевдоахондроплазии производится на основании данных настоящего статуса больного, рентгенологических исследований, молекулярно-генетических анализов. Специфического лечения этого заболевания на сегодняшний момент не существует, используются различные симптоматические мероприятия (физиотерапия, хирургическая коррекция) для улучшения качества жизни больного.
Псевдоахондроплазия - генетическое заболевание, характеризующееся нарушением формирования хрящевой ткани и энхондральной кости и, как следствие, остеоартропатией. Является самым распространенным вариантом скелетной дисплазии, но при этом обладает различными по степени выраженности проявлениями - от тяжелой диспропорциональной карликовости до низкорослости с незначительными изменениями скелета.
Впервые псевдоахондроплазия была описана во Франции педиатром Пьером Марото и врачом-генетиком Морисом Лами в 1959 году, специалисты определили ее как псевдоахондропластическую спондилоэпифизарую дисплазию. Лишь с 1969 года данное состояние выделили в отдельную нозологическую единицу под названием псевдоахондроплазия. В настоящий момент удалось выяснить, это заболевание характеризуется аутосомно-доминантным механизмом наследования и с одинаковой частотой поражает как мальчиков, так и девочек. Встречаемость псевдоахондроплазии оценивается на уровне 1:20 000, при этом ее распространение является повсеместным, расовых или национальных особенностей распределения заболевания не выявлено.
Причины псевдоахондроплазии
Причиной развития псевдоахондроплазии являются дефекты гена COMP, расположенного на 19-й хромосоме. Мутации этого же гена приводят к другому распространенному варианту наследственных скелетных нарушений - множественной эпифизарной дисплазии. COMP кодирует последовательность олигомерного белка хрящевого матрикса, участвующего в развитии хрящевой ткани, процессах энхондрального окостенения и формировании сухожилий. Генетический дефект при псевдоахондроплазии представляет собой изменение GAC-повторов в кодирующей последовательности гена, что влечет за собой отличное от нормы содержание аспарагиновой кислоты в белке. В нормальном гене COMP содержится 5 GAC-повторов, тогда как у больных псевдоахондроплазией регистрируется как большее (6-7), так и меньшее их количество.
Изменение количества аминокислотных остатков аспарагиновой кислоты в олигомерном белке хрящевого матрикса проявляется как аномальная изоэлектрическая точка этого протеина. В результате нарушаются процессы внутриклеточной транспортировки данного белка, он начинает накапливаться в шероховатом эндоплазматическом ретикулуме клетки. Внеклеточно при этом формируется его дефицит, из-за чего нарушается формирование хрящей и ассоциированных с ними участков костной ткани - метафизов, эпифизов, тел позвонков, что проявляется как псевдоахондроплазия. Кроме того, так как ген COMP также экспрессируется в тканях сухожилий и суставных связок, у больных эти заболеванием наблюдаются патологические изменения суставов и слабость их связочного аппарата.
Вышеуказанная мутация (изменение числа GAC-повторов) наследуется по аутосомно-доминантному механизму с полной пенетрантностью, вопрос о спонтанных генетических дефектах, приводящих к псевдоахондроплазии, в настоящее время является дискуссионным. Характер деформаций нижних конечностей и искривлений позвоночного столба находится в сильной зависимости от внешних факторов - физической нагрузки, качества ухода за больным, его веса и активности. Это становится причиной значительного разнообразия клинической картины псевдоахондроплазии у разных пациентов.
Симптомы псевдоахондроплазии
Как правило, у новорожденных проявления псевдоахондроплазии не выявляются. Беременность в подавляющем большинстве случаев протекает нормально, физические параметры грудного ребенка также не обнаруживают аномалий. Первые 2-3 года жизни физическое развитие детей без патологий, затем начинают обнаруживаться разнообразные признаки скелетных аномалий. Первым симптомом псевдоахондроплазии часто является изменение пропорций тела - происходит укорочение конечностей за счет уменьшения длины плечевых и бедренных костей, ладони и стопы становятся более широкими, пальцы короткими. В возрасте 3-4 года уже наблюдается выраженное отставание больного ребенка в росте и физическом развитии по сравнению со здоровыми сверстниками.
По мере роста пациента с псевдоахондроплазией возникают искривления позвоночника - главным образом, усиление поясничного лордоза. Изменяется походка, которая становится переваливающейся. В старшем возрасте могут выявляться искривления нижних конечностей различного типа (варусного или вальгусного) - выраженность такой деформации во многом зависит от степени нагрузки на ноги. Нередко при псевдоахондроплазии обращает на себя внимание повышенная подвижность суставов, за исключением локтевых - они подвергаются более или менее выраженной сгибательной контрактуре. Рост больных редко превышает 130 сантиметров, во многих случаях имеет место диспропорциональная карликовость. При своевременно начатом профилактическом лечении и ортопедической коррекции выраженность этого проявления псевдоахондроплазии можно значительно уменьшить.
У больных псевдоахондроплазией могут развиваться остеоартрозы, при этом наиболее сильно поражаются тазобедренные и коленные суставы. Патологические изменения в суставах проявляются болезненностью при движениях и локальным отеком, нередко в суставах возникают похрустывания. В дальнейшем остеоартроз может перерасти в ограничение подвижности и даже стать причиной тяжелой инвалидизации больного. Время развития остеоартрозов при псевдоахондроплазии и скорость их прогрессирования во многом зависят от степени нагрузки на суставы и правильности назначенного лечения. В отличие от многих других наследственных дисплазий, при этом заболевании интеллектуальное развитие больного не страдает.
Определение псевдоахондроплазии производится на основании данных общего осмотра больного, рентгенологических исследований, молекулярно-генетических анализов. Достаточно точным методом диагностики этого состояния, позволяющим дифференцировать его от ахондроплазии, является определение концентрации олигомерного белка хрящевого матрикса в плазме крови, однако данная техника доступна не в каждой лаборатории. При осмотре больного псевдоахондроплазией клиническая картина заболевания зависит от возраста. У ребенка 2-3 лет может выявляться лишь незначительное отставание в росте и диспропорциональность тела. К 4-5 годам к этим проявлениям добавляются искривления позвоночного столба и изменения походки. У старших детей и взрослых с псевдоахондроплазией определяется значительное укорочение конечностей, карликовость, возможны признаки коксартроза и гонартроза.
Рентгенологические исследования при псевдоахондроплазии также характеризуются определенными различиями у больных разных возрастов. В детском возрасте наиболее частыми изменениями являются замедление процессов окостенения метафизов длинных трубчатых костей, платиспондилия (уплощение тел позвонков), укорочение бедренных и плечевых костей. Головка бедренной кости уменьшена, что приводит к расширению суставной щели тазобедренного сустава. В более старшем возрасте (17-19 лет) у большинства пациентов с псевдоахондроплазией несколько улучшается состояние тел позвонков, происходит окостенение метафизов и эпифизов, но могут выявляться рентгенологические признаки остеоартроза коленных и тазобедренных суставов, а также О- или Х-образная деформация ног.
Исследование крови на уровень содержания олигомерного белка хрящевого матрикса при псевдоахондроплазии показывает его отсутствие или крайне низкий уровень. Во многих случаях только это исследование и молекулярно-генетический анализ помогают дифференцировать данное заболевание от классической ахондроплазии. При помощи достижений современной генетики имеется возможность произвести прямое автоматическое секвенирование гена COMP с целью выявления мутаций. Учитывая аутосомно-доминантный характер псевдоахондроплазии, при наличии этого заболевания у одного из родителей вероятность наследования составляет 50%.
Лечение псевдоахондроплазии
Специфического лечения псевдоахондроплазии не существует, но правильно назначаемые симптоматические и профилактические лечебные мероприятия способны значительно облегчить течение заболевания и улучшить качество жизни больных. Все техники, используемые при терапии этого состояния, относятся к трем разновидностям - консервативным, физиотерапевтическим (сюда часто также включают ортопедические методики) и хирургическим. Как правило, вскоре после определения псевдоахондроплазии в детском возрасте начинают консервативное и физиотерапевтическое лечение, направленное на предупреждение развития тяжелых деформаций скелета и остеоартрозов. Для профилактики последних назначают длительный прием хондропротекторов, средств, улучшающих кровообращение в суставах, лечебную физкультуру. Благотворный эффект на состояние суставов при псевдоахондроплазии оказывают физиотерапевтические методы - прогревание, массажи, магнитотерапия, электрофорез и ряд других.
Важную роль в профилактике деформаций конечностей и позвоночника при псевдоахондроплазии играет применение ортопедических средств - специальной обуви, наколенников для укрепления суставов, бандажа для спины. Помимо использования таких средств важно ограничивать статические нагрузки на ноги и спину - противопоказано длительное стояние, ходьба на большие дистанции. В старшем возрасте для облегчения состояния больных псевдоахондроплазией могут прибегать к хирургической коррекции деформированных костей (остеотомии), производить операции по укреплению и даже протезированию суставов.
Прогноз и профилактика псевдоахондроплазии
Большинство специалистов оценивают псевдоахондроплазию как состояние с благоприятным прогнозом - несмотря на карликовость, диспропорциональность и деформации костей, большинство больных сохраняют подвижность и относительную трудоспособность. Наибольшую угрозу при этом заболевании представляет значительная деформация ног, остеоартроз тазобедренных и коленных суставов, однако при правильном лечении этих проблем удается избежать. К тому же, возможно их устранение хирургическим путем. Интеллект и фертильность больных псевдоахондроплазией полностью сохраняются, но женщины должны быть особенно осторожны при вынашивании ребенка из-за возросшей нагрузки на позвоночник и нижние конечности. Необходимо избегать работ, связанных с длительным стоянием или ходьбой. Профилактика псевдоахондроплазии возможна только в рамках пренатальной диагностики в случае наличия такого заболевания у одного из родителей.
Несовершенный остеогенез

Несовершенный остеогенез - это группа наследственных патологий, которые предрасполагают к переломам костей даже на фоне небольшой травмы, а также скелетным нарушениям. Диапазон клинических проявлений велик: от легкой степени до летальной перинатальной формы.
Что представляет собой заболевание
Несовершенный остеогенез - редкое генетическое заболевание, имеет несколько названий: «несовершенное костеобразование», болезнь «хрустального человека», внутриутробный рахит, болезнь Лобштейна (Фролика) и другие.
Впервые о заболевании появилась информация в научных трудах XVII в. В конце XVIII в. Olaus Jacob Ekmann в своих работах описал данную патологию у членов одной семьи. N. Ekroth в то же время наблюдал заболевание, которое в четырех семьях передавалось детям, и назвал его osteomalacia congenita. Axmann (1831 г.) описал ломкость костей у себя и брата, а также акцентировал внимание на таком важном симптоме, как голубые склеры.
Частота встречаемости патологии - 1 случай на 10-20 тыс. новорожденных. Но нужно учитывать, что при легком течении болезнь часто остается невыявленной из-за слабых клинических признаков, поэтому распространенность может быть намного выше. Несмотря на то, что данная болезнь неизлечима, как и другие генетические болезни, можно значительно облегчить и даже нормализовать жизнь «хрупких детей».
Возраст больных при появлении симптомов варьируется. Люди с легкой степенью патологии могут не иметь патологических переломов в детстве либо же они наблюдались в младенчестве, но их число значительно сократилось к моменту пубертации с дальнейшим обострением. У больных с тяжелыми формами переломы наблюдаются уже во внутриутробном развитии.
Причины заболевания
Развитие болезни связано с нарушением обмена белка соединительной ткани коллагена 1-го типа из-за мутации генов, которые кодируют коллагеновые цепи. С учетом формы болезни может наследоваться по аутосомно-доминантному либо аутосомно-рецессивному типу. В половине случаев заболевание возникает из-за спонтанных мутаций.
При несовершенном остеогенезе изменяется структура коллагена, который входит в состав костной, соединительной тканей. При нарушении его синтеза клетками остеобластами изменяется эпифизарный рост кости, а также периостальное, эндостальное окостенение. Кость имеет пористое строение, включает многочисленные пазухи, костные островки, заполненные соединительной тканью, что объясняет потерю механических свойств, хрупкость костей при несовершенном остеогенезе.
В 2006 году были выделены неколлагеновые мутации, которые обуславливали рецессивные варианты патологии. Экспрессируемые этими генами белки были очень важными для синтезирования тройничной спирали коллагеновых цепей. Согласно современным данным было установлено, что несовершенный остеогенез может быть связан не только с первичным дефицитом коллагена, но и нарушением его посттрансляционной модификации.

Классификация заболевания
В 1979 году австралийский врач Д.О. Сайлленс разработал первую классификацию, где с учетом клинических симптомов, рентгенологических данных были обозначены 4 типа несовершенного остеогенеза:
- Первый тип имеет аутосомно-доминантное наследование, по течению легкое либо среднетяжелое. Для несовершенного остеогенеза 1 типа характерно появление переломов после рождения, до подросткового периода. У больных отмечаются незначительное искривление позвоночника, сниженный тонус мышц, слабые связки. Глазной белок обесцвечивается, у детей возникает ранняя тугоухость.
- Второй тип - предполагает аутосомно-рецессивное наследие. У ребенка нарушается нормальное развитие скелета, деформируются либо укорачиваются кости, после сращения поврежденных мест остаются выступы в области переломов. Оссификация черепа отсутствует, ребра иногда имеют четкообразную форму, длинные трубчатые кости деформированы, а емкость грудной клетки значительно уменьшена. При несовершенном остеогенезе 2 типа дети развиваются очень медленно, так как он считается наиболее тяжелым. Ребенок может умереть, не дожив и до года, от функциональной недостаточности легких, кровоизлияний в полость черепа либо других осложнений.
- Третий тип имеет аутосомно-рецессивный тип наследования. Характеризуется тяжелыми деформациями скелета. Отмечаются часто повторяющиеся переломы трубчатых костей, зачастую первые из них возникают еще во время родов. При несовершенном остеогенезе 3 типа у детей треугольная форма лица из-за неправильного развития костей лицевого черепа. Отмечаются несовершенный дентиногенез , гипермобильность суставов, что связано с нарушением структуры хрящевых пластин.
- Четвертый тип имеет аутосомно-доминантный тип наследования. Клинические проявления данного типа очень варьируются. Для больных характерны небольшой рост, преждевременное развитие остеопороза. Деформация костей скелета возникает постепенно, переломы, как правило, отмечаются редко. Внескелетные проявления могут проявляться глухотой, наличием камней в почках, келлоидными рубцами на коже, прозрачными, слабыми зубами, которые склонны к выпадению.
В течении данного заболевания выделяют несколько стадий: латентную, патологических переломов, глухоты и остеопороза. Заболевание может сочетаться с различными синдромами, другими патологиями, такими как катаракта, микроцефалия, синдром Брука и другие.
Несовершенный остеогенез связывают с нарушением белкового, минерального обмена, изменением функционирования остеобластов либо повышением активности остеокластов. При заболевании отмечают нормальное или немного повышенное количество остеобластов и остеоцитов при нормальном уровне остеокластов, а также достаточную минерализацию, выраженную базофилию.
Все это указывает на нормальное развитие резорбционного моделирования кости. Врач А.В. Русаков отметил, что при несовершенном остеогенезе речь идет не об изменениях количественного состава клеток, а о качественном сдвиге их функциональной активности. Много остеобластов, которые имеют высокую пролиферативную активность, синтезируют мало костного вещества, быстро превращаются в остеоциты.
В этом моменте и есть главная разница между несовершенным остеогенезом и рахитом. При последнем, наоборот, малое количество остеобластов выделяет большие массы остеоидной субстанции, которые не подвергаются достаточной минерализации. Высокая пролиферативная активность остеобластов обеспечивает быстрое затягивание костных переломов при несовершенном остеогенезе.
В 1966 году было проведено исследование кусочка ребра больного, где с помощью тетрациклиновой метки обнаружили, что скорость образования кости при данной патологии в 3 раза больше нормы, но поперечный размер ребра в 2 раза меньше нормы. Эти данные говорят о том, что принципиальная возможность роста скелета при заболевании не нарушена. Из-за чрезмерной податливости костей черепа не происходит изменение роста заключенных в них органов, отмечается лишь увеличение глазного яблока, просвечивание сетчатки через истонченную склеру, что придает ей голубой оттенок.
Из-за водянки желудочков головного мозга увеличивается его масса, что объясняет характерную шаровидную форму головы у больных. Из-за нарушения роста костного каркаса внутреннего уха и других костей черепа отмечается прогрессирующая глухота. Объяснение всех этих патологических процессов основано на том, что речь идет именно о локальной несостоятельности мезенхимальной системы.
По данным некоторых исследований, была получена информация, что неполноценность мезенхимы может носить более генерализованный характер и характеризоваться слабой выработкой коллагена фибробластами кожи, оболочек глаз, связок и т.д. Согласно этим данным ученые объединили большую группу патологий и синдромов, в основе которых лежит общий генетический дефект мезенхимы, например, несовершенный хондрогенез, десмогенез, синдром Марфана и т.д.
Симптомы заболевания
Клиническая картина заболевания зависит от его формы, возраста пациента, особенностей организма и других моментов. Ведущими признаками являются:
- голубые склеры;
- тухоухость, прогрессирующая глухота;
- ломкость костей;
- водянка головного мозга:
- реже - слабость суставов, мышц, изменение цвета эмали зубов.
При внутриутробной форме патологии чаще всего дети рождаются на свет мертвыми либо крайне слабыми. У них очень тонкая кожа, слабо выраженная подкожно-жировая клетчатка, общая гипотония, переломы. Более 80% детей погибает в первые месяцы жизни, из них 60% - в первые сутки. При фетальной форме заболевания отмечаются состояния, не совместимые с жизнью, такие как:
- респираторные инфекции;
- внутричерепные родовые травмы;
- синдром дыхательных расстройств.
У больных могут быть переломы практически любой кости, которые получены как внутриутробно, так и в процессе родов.
Для поздней формы заболевания характерна типичная триада признаков:
- прогрессирующая тугоухость;
- синие склеры;
- повышенная ломкость костей, преимущественно нижних конечностей.
В раннем возрасте у малышей поздно закрываются роднички, они отстают в физическом развитии от сверстников. Переломы костей могут возникать по различным причинам: во время купания, пеленания, одевания, игры, ползания и т.д. Патологические переломы срастаются неправильно, что часто становится причиной укорочения конечностей, деформации. Переломы костей позвоночника, таза встречаются редко, преимущественно в старшем возрасте.
Несовершенный дентиногенез характеризуется:
- поздним появлением зубов, примерно после 1.5 лет;
- различными аномалиями прикуса;
- желтой окраской зубов;
- патологической стираемостью эмали, а также ее незначительным разрушением;
- множественным кариесом.

Из-за тяжелых патологических изменений примерно к 20-30 годам у больных появляются, глухота, а склонность к переломам с возрастом постепенно уменьшается. Проявлениями несовершенного остеогенеза могут быть и камни в почках, паховые грыжи, пролапс митрального клапана, носовые кровотечения, а также митральная недостаточность, избыточная потливость и другие. Но умственное, половое развитие при данном заболевании не страдает.
Диагностика несовершенного остеогенеза
Выявить врожденное заболевание не всегда просто, поэтому требуется комплексная диагностика с тщательным сбором анамнеза, жалоб пациента. При визуальном осмотре врач оценивает рост, телосложение, массу тела, состояние кожи, зубов, мышц больного.
Ортопед выявляет наличие или отсутствие укорочения конечностей, деформаций, изменение амплитуды движений, проводит неврологические тесты. В обязательном порядке оценивают состояние слуха. Далее пациенту показана инструментальная диагностика.
Тяжелые формы заболевания можно определить при пренатальной диагностике плода с помощью акушерского УЗИ. Уже с 16-й недели при подозрении на данную патологию врачи проводят биопсию ворсин хориона и ДНК-диагностику.
Из-за редкости заболевания установление окончательного диагноза для врачей ультразвуковой диагностики - сложная задача. Пренатальные признаки болезни не всегда специфичны, и во многих случаях приходится длительно проводить дифференцировку с другими патологиями - скелетными аномалиями и дисплазиями, которые тоже могут приводить к внутриутробным переломам.
Эхографические признаки несовершенного остеогенеза отмечаются во всех костях. По ходу исследования врач может выявить укорочение, изогнутость трубчатых костей, а также переломы, участки утолщения из-за формирования костной мозоли. По данным УЗИ врач может заметить снижение активности плода, множественные нарушения строения костной ткани.
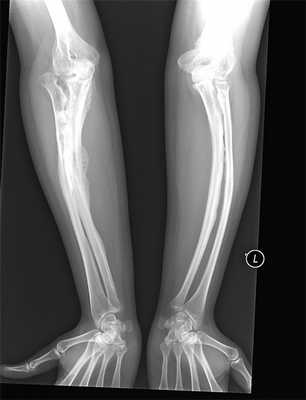
Рентгенография
В стандартных случаях диагноз устанавливают на основании типичной клинической картины и данных рентгенографии. При несовершенном остеогенезе толщина костей больного отстает от нормы, корковое вещество резко уменьшено. При изучении костномозговой полости обнаруживается эксцентрически увеличенный поперечник, в поперечнике неровные контуры.
Губчатая структура кости пористая, имеет сетчатый, а зачастую неправильный хаотичный рисунок. Трабекулы едва заметны. В тяжелых ситуациях костная ткань настолько истонченная, что определить ее рентгенологически можно лишь по слою коркового вещества. На рентгенограмме могут быть определены множественные переломы трубчатых костей, ребер. Из-за гипотонии мышц может присутствовать смещение костных отломков.
Лечение несовершенного остеогенеза
Терапия несовершенного остеогенеза главным образом направлена на улучшение состояния больного и качества жизни, так как заболевание является неизлечимым. Назначают ряд лечебных процедур, чтобы предотвращать патологические переломы, улучшить минерализацию тканей.
Курсы лечебной гимнастики
Комплекс упражнений специалист подбирает индивидуально для каждого ребенка, в дополнение показаны сеансы массажа. Первые движения должны проходить под контролем врача, в дальнейшем их можно делать дома самостоятельно.
Широкое применение находят физические упражнения, которые выполняют в теплой воде. Основное внимание должно быть направлено на достижение статической функции стояния в ортопедических аппаратах, отработки шаговых движений ног.
Физиотерапевтические процедуры, медикаментозная терапия
Физиотерапия включает электрофорез с хлористым кальцием, ультрафиолетовое облучение крови, магнитотерапию, индукторометрию и другие процедуры. Из лекарственных средств рекомендованы поливитамины, препараты кальция, фосфора.
Чтобы простимулировать выработку коллагена, врачи назначают Соматотропин, а далее стимуляторы минерализации костной ткани. Хорошие результаты дает лечение бисфосфонатами, которые тормозят разрушение костной ткани.
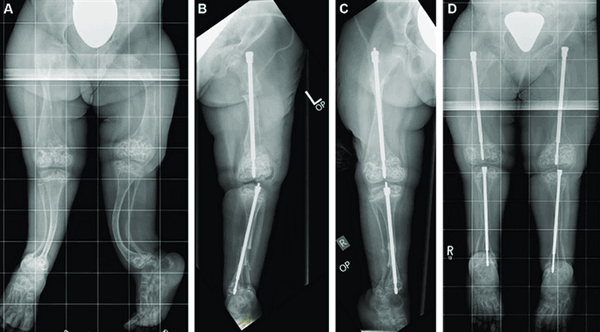
Оперативное лечение
При выраженной деформации костей проводят корригирующую остеотомию, которая помогает исправлять форму, размер конечностей. Во время хирургического лечения пораженная кость рассекается, исправляется ее форма и далее она фиксируется специальными конструкциями, то есть проводят остеосинтез.
Он бывает двух видов: накостный и интрамедуллярный. В первом случае фиксирующая конструкция находится в теле больного, но снаружи кости. Во втором случае изделие полностью зафиксировано внутри кости.
Реабилитацией детей после оперативного лечения занимается группа врачей: педиатр, ортопед, психолог, физиотерапевт, специалист ЛФК и т.д. С учетом состояния может потребоваться ношение специальных стелек, корсетов, ортопедической обуви.
Прогноз заболевания зависит от его формы. Малыши с врожденной формой несовершенного остеогенеза умирают в первые месяцы, годы жизни от непосредственно самих переломов либо септических осложнений, таких как сепсис. Поздние формы патологии протекают более благоприятно, но все же ограничивают качество жизни.
Более 15 лет практического опыта в травматологии. Обследование и лечение пациентов с заболеваниями коленного и плечевого сустава.
Хондрома: причины развития, диагностика, лечение
Хондрома - новообразование, считающееся доброкачественным, которое состоит из клеток зрелого хряща (чаще всего гиалинового). В данной статье рассказывается все о данном заболевании: от причин и локализации до методов лечения.
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети

Хондрома - это новообразование, состоящее из хрящевых клеток. Образование может не подавать никаких признаков присутствия в теле человека из-за его медленного роста, а симптомы начинают проявляться лишь при зажатии расположенных рядом частей тела или органов. Новообразование считается доброкачественным, но возможно изменение в злокачественную опухоль, называемую хондросаркомой.
Причины возникновения
Конкретной причины возникновения хондромы ученым на данный момент так и не удалось обнаружить. При этом есть несколько факторов, влияющих на развитие опухоли:
- Возраст (в основном хондроме подвержены люди возрастом от 10 до 30 лет, при этом чаще всего заболевают дети от 11-ти до 16-ти лет);
- Попадание в организм человека вирусов, приводящих к воспалению органов;
- Поражение болезнями спинного хребта;
- Загрязненная окружающая среда;
- Вредные привычки (курение, алкоголь);
- Образ жизни человека (отсутствие физических нагрузок, неправильное питание, недосыпание);
- Травмы и переломы.
Локализация хондромы
Самые распространенные места возникновения заболевания следующие:
- Косточки пальцев, кистей, стоп, бедра, плеча, голени;
- Хрящики горла;
- Околоносовые пазухи;
- Косточки основания черепной коробки.
Развитие заболевания в области полости носа опасно затруднением дыхания, а при развитии на трубчатых костях - источником синовита (воспалительный процесс, который сопровождается скоплением жидкости в полости сочленения). Иногда может появится патологический перелом (повреждение костей на месте поражения заболеванием).
Классификация заболевания
Выделяют несколько видов хондром, в зависимости от вида кости и заболевания:
- Энхондрома (образование развивается внутри косточки, при этом она деформируется);
- Экхондрома (образование происходит на плоскости косточки, при этом рост двигается ближе к мягким тканям).
Помимо этого, ученые классифицируют заболевание по характеру протекания:
- Доброкачественная, которая растет медленно и не беспокоит пациента, при этом она может расти всю жизнь человека, но не стать злокачественной;
- Злокачественная, сопровождающая симптомами, характерными для данного заболевания.
Симптомы болезни
В начале заболевания у пациента не возникает никаких симптомов из-за небольшой скорости роста опухоли. Исключение составляют опухоли придаточных пазух носа (околоносовые синусы), опухоли в области трахеи (в основном поражается гортань), нижней части черепа, где происходит сдавливание находящихся рядом частей тела или органов.
При развитии болезни кисти или стопы можно заметить утолщение, которое не доставляет больному никакого дискомфорта. Болезненные ощущения возникают, если опухоль вырастает достаточно большая, чтобы начать давить на нервные волокна.
При возникновении хондромы в области грудной клетки обычно страдают ребра. При этом на раннем этапе возникновения опухоли никаких симптомов у больного не наблюдается. Спустя какое-то время (иногда это может быть и 10 лет) возникают болезненные ощущения в груди, которые усиливаются при дыхании.
По мере поражения новообразованием различных частей тела человека появляются и другие недомогания:
- ;
- Ломота в запястье, кистях рук, ключицах, коленях, плечах;
- Мигрени, легкое головокружение;
- Затрудненность вдыхания воздуха в легкие;
- Образование припухлости на месте хондромы;
- Болезненное утолщение;
- Помутнение зрения.
Чем грозит заболевание?
Наиболее тяжелым из всех осложнений хондромы является ее проростание в больную часть поперечника кости. Это происходит из-за слишком больших размеров опухоли. При увеличении хондромы происходит замена толстой прочнейшей костной ткани на упругую хрящевую, что служит причиной переломов, происходящих сами по себе. Признаком таких повреждений является острая боль, хрустящий звук в области повреждения.
Опасным осложнением развития болезни в основании черепной коробки является сдавливание головного мозга человека. При этом возникают легкая тошнота, постоянные головные боли, нарушается контроль движений.
Как диагностируют заболевание?
Проверка на хондромы проводится врачами-онкологами или травматологами-ортопедами. Обнаружить хондромы костей скелета, кистей, стоп, хрящей можно с помощью рентгена. При этом новообразования выглядят как просветления патологической формы.
При опухоли поверхности кости рентген не в силах обнаружить образование, поэтому применяют другие методы, например, компьютерную томографию (метод исследования внутреннего строения предмета), магнитно-резонансную томографию (метод получения изображений для исследования внутренних органов и тканей), в ходе которых определяют месторасположение опухоли, вид и даже размеры.
Лечение опухолей
Хондромы - это новообразования, пусть и доброкачественные, именно поэтому лечение проходит в оперативном порядке в отделении онкологии. Удаление опухолей происходит с учетом их расположения и влияния на близлежащие органы. Также, при возникновении такой необходимости, проводится пластика дефекта.
Опасными являются образования в области трубчатых костей, так как они могут измениться в злокачественные, поэтому в данном случае врачи следуют принципам неотложной помощи больным.
Опухоли в области черепа удаляются после их измерения, исследования больного на хронические заболевания и общее состояние. Также для лечения хондром в данной части тела используют лучевую терапию, которую применяют на этапе подготовки к операции по уменьшению опухоли или после операции для полного удаления клеток хондром.
Читайте также:
